El poder catalogar de éxito a una artoplastia unicompartimental de rodilla fue muy variable. Laskin11 escribió que en el futuro el no implantaría una prótesis “Marmor” en la región medial, ya que esta se desplaza frecuentemente en el lado tibial. Por otro lado, el encontró buenos resultados con los reemplazos articulares unicompartimentales laterales.
Chatain et al7 reportó 54 revisiones de prótesis articulares unicompartimentares de rodilla después de un tiempo promedio de implantación de 4 años.
Mientras que en el artículo de Laskin las causas de fracaso del reemplazo articular unicompartimental fueron un diseño protésico pobre y la técnica quirúrgica realizada, en el artículo de Chatain et al las indicaciones fueron incorrectas (osteotomía tibial previa, artritis reumatoide) y hubieron errores en la técnica de implantación, tales como excesiva o baja corrección del eje axial., los cuales fueron relacionados como principales causas de revisión prematura. Cambios en los materiales y en los diseños protésicos conjuntamente con el desarrollo del instrumental, así como indicaciones claramente definidas para la operación han proporcionado buenos resultados a largo plazo. Se han descrito en más del 90% de casos intervalos de tiempo libres de cirugía de revisión por más de 10 años1,3,4,6,9,13.
Los tiempos de implantación de prótesis uni y bicondilares son comparablemente buenos13. Con la preservación de ambos ligamentos cruzados se consigue una mejor propiocepción y cinemática fisiológica con sistemas unicondilares de rodilla en comparación a prótesis totales. Es más bajo el porcentaje de infecciones y el costo total es menor.
Robertsson et al16 compararon alrededor de 15.000 prótesis totales de rodilla con 10.000 prótesis unicompartimentales. Se tomaron en cuenta el coste del implante, tiempo de ingreso en el hospital y el promedio de reintervenciones. A pesar del incremento definitivo de las cirugías de revisión, el costo de un sistema unicondilar de rodilla fue solo el 57% del costo del reemplazo total de rodilla.
Con el progreso de técnicas quirúrgicas mínimamente invasivas en la actualidad hay un número creciente de estudios de la implantación de un sistema unicondilar de rodilla a través de una incisión pequeña. Hasta ahora las artroplastias parciales de rodilla se habían realizado usando una artrotomía grande convencional, pero el sistema unicondilar de rodilla en estos días también permite una implantación mínimamente invasiva15.
Un procedimiento mínimamente invasivo significa la implantación de un sistema unicondilar de rodilla a través de una incisión pequeña en la piel y artrotomía sin incidir el tendón del cuadriceps y sin desplazamiento o eversión de la rótula, con técnica de resección de ahorro de hueso (bone-sparing).
Una serie de autores demostraron que los resultados clínicos pueden ser mejorados con la implantación mínima-mente invasiva de sistemas unicondilares de rodilla sin dejar de lado el criterio de técnica de implantación correc-ta2,8,10,12,14,15,17. Repicci y Eberle15 reportaron 136 cirugías mínimamente invasivas de artroplastia unicompartimental de rodilla con un seguimiento de 8 años. El promedio de revisión fue de 7%, de las cuales 3 prótesis tuvieron que ser reemplazadas por errores técnicos. Pice et al14 hizo una comparación prospectiva de la técnica de implantación mínimamente invasiva (incisión medial y pequeña de la piel sin desplazamiento de la rótula) para una prótesis unicompartimental con reemplazo articular parcial y reemplazo articular total realizado usando una incisión cutánea larga y artrotomía convencional con desplazamiento de la rótula. La rehabilitación del grupo tratado con técnica mínima-mente invasiva fue 2 veces más rápida en relación a la habilidad para subir o bajar escaleras sin ayuda, para levantar la pierna en extensión y para conseguir el 70% de flexión de la rodilla en comparación con el grupo operado con la técnica convencional, y 3 veces más rápido en comparación con el grupo que recibió una prótesis total de rodilla. La evaluación de las radiografías postoperatorias en relación a la correcta posición del implante no mostraron diferencias entre el grupo que fue sometido al procedimiento mínimamente invasivo y el grupo tratado con abordaje convencional.
Müller et al12 compararon 35 pacientes que fueron operados con técnica mínimamente invasiva con 38 pacientes tratados con abordaje convencional con una prótesis parcial de Oxford al año de la intervención quirúrgica. Los dos grupos fueron operados en dos diferentes hospitales. Los pacientes que fueron operados con una técnica mínimamente invasiva mostraron un mejor resultado funcional. El promedio total del escore HSS (Hospital for Special Surgery) para los pacientes intervenidos con la técnica mínimamente invasiva fue de 92 puntos, mientras los intervenidos con la técnica convencional obtuvieron un resultado de 78 puntos. La flexión de la articulación de la rodilla fue alrededor de 113º en el grupo con técnica mínimamente invasiva y de 107º en el grupo operado con abordaje convencional.
Price et al y Muller et al12,14 no notaron ninguna diferencia en la calidad técnica de la implantación entre los pacientes intervenidos con técnica mínimamente invasiva y los pacientes operados con técnica convencional. Muller et al demostraron que la calidad en la posición del implante es igual en los dos grupos, aunque notaron que había un gran número de implantes en los dos grupos colocados fuera de la posición ideal de la prótesis.
Principios quirúrgicos y objetivosImplantación en la rodilla de un sistema de reemplazoarticular unicondilar medial y de superficie a través deuna artrotomía pequeña, sin desplazamiento o evereversión del aparato extensor y con una técnica de de resección de ahorro de hueso.
Ventajas- No desplazamiento o eversión del aparato exten-sor.
- Protección del músculo vasto medial y del receso arti-cular superior.
- Protección de los vasos sanguíneos que suplen la rótu-la.
- Menor dolor postoperatorio.
- Menor pérdida sanguínea.
- Bajo porcentaje de infección.
- Rápida obtención de la flexión de la rodilla.
- Corta estancia hospitalaria.
- Menor coste.
- Visión reducida durante la intervención.
- Peligro de colocación inadecuada del implante.
- Necesidad de un instrumental especial.
- Técnica quirúrgica complicada.
- Curva de aprendizaje prolongada.
- Gonartrosis unicompartimental medial (degenerativa,postraumática) con más de 100º de flexión, déficit de extensión < 10º, deformidad en varo < 15º.
- Necrosis avascular aséptica.
• Condrocalcinosis leve.
Contraindicaciones- Gonartrosis tricompartimental.
- Deformidad en varo > 15º.
- Ligamentos de la rodilla inestables.
- Artritis reumatoidea.
- Artrosis femoropatelar sintomática.
- Riesgos quirúrgicos generales.
- Lesión de los ligamentos de la rodilla.
- Riesgos de fractura durante la intervención.
- Leve deformidad residual en varo de la rodilla deaproximadamente 2º.
- Peligro de sobre corrección hacia una leve deformidaden valgo.
- Necesidad de una cirugía más grande y colocación deun implante bicondilar.
- Larga persistencia de una sinovitis/capsulitas (infla-mación de la rodilla) causada por la operación.
- Artrofibrosis con rigidez de la rodilla.
- Deambular con muletas por 4-6 semanas.
- Fisioterapia para restablecer la movilidad articular,coordinación y fuerza muscular.
- Aflojamiento del implante.
- Historia de enfermedad sistémica relevante (enferme-dad arterial periférica obstructiva, diabetes mellitus, patología neurológica).
- Examen de la movilidad y estabilidad articular.
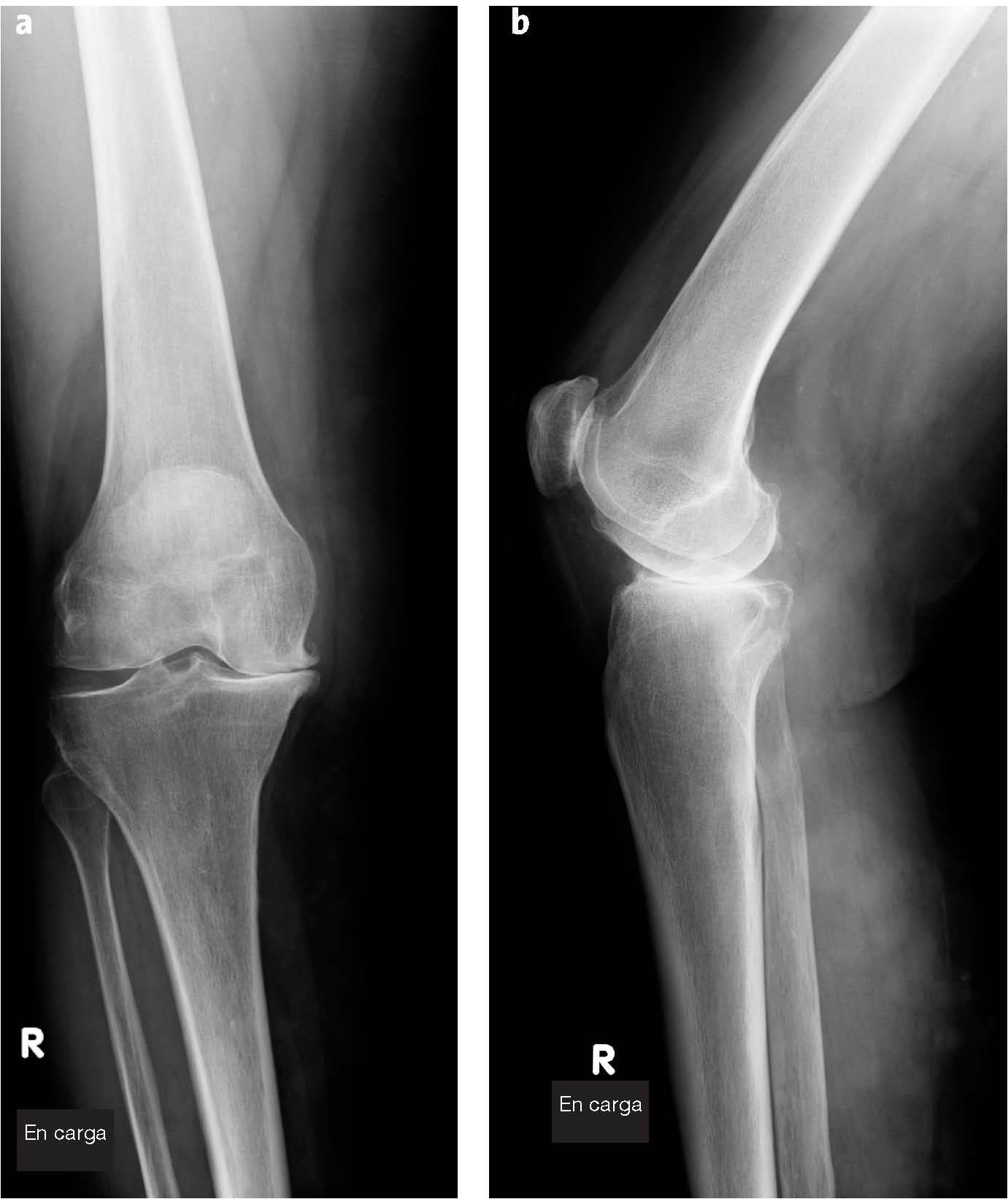
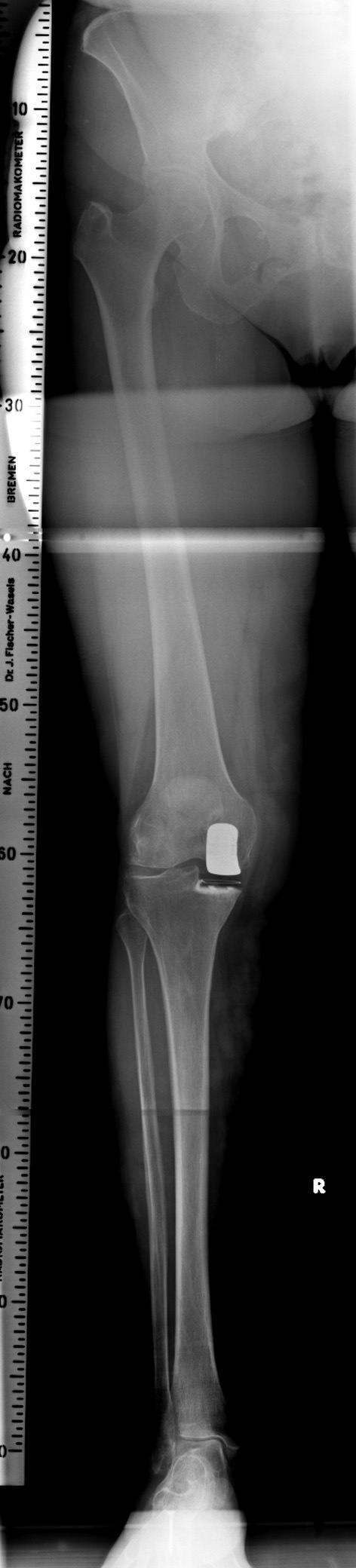
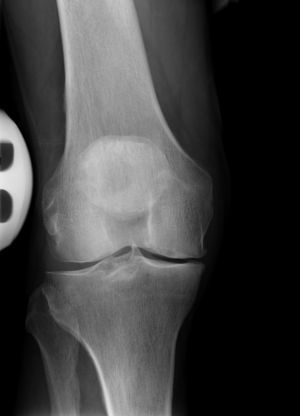
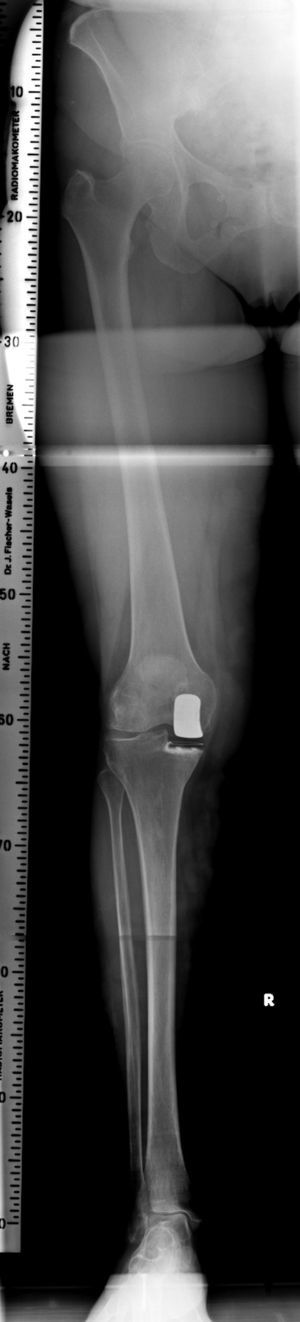
- Radiografías anteroposterior y lateral de la rodilla encarga. (figs. 1a y b).
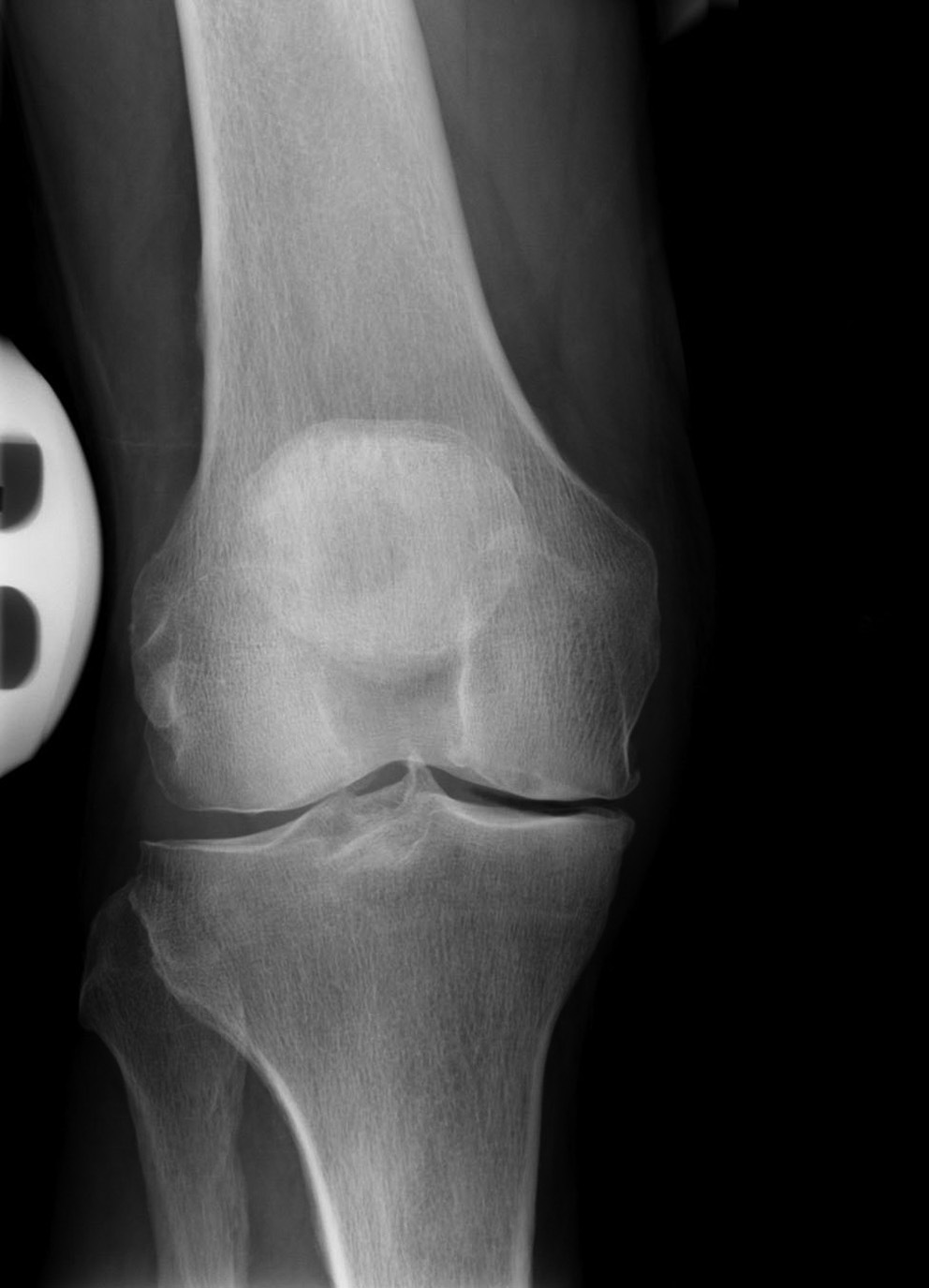
- Radiografía anteroposterior en carga de la rodilla con25º de flexión. Las imágenes en carga a 25º de flexión demuestra el verdadero “defecto del cartílago” al demostrar la extensión del estrechamiento de espacio articular. Aunque, de acuerdo con Rosenberg et al se debe realizar una radiografía en carga a 45º de flexión, con un ángulo de 2530º es suficiente para determinar la severidad de la artrosis. Mayores grados de flexión de la rodilla no se pueden realizar en pacientes mayores porque esto es extremadamente doloroso y porque es difícil para el paciente mantenerse inmóvil.
- Radiografías axiales de la rotula a 30º y 60º de flexiónde la rodilla para determinar el grado de artrosis patelofemoral y el alineamiento de la rótula.
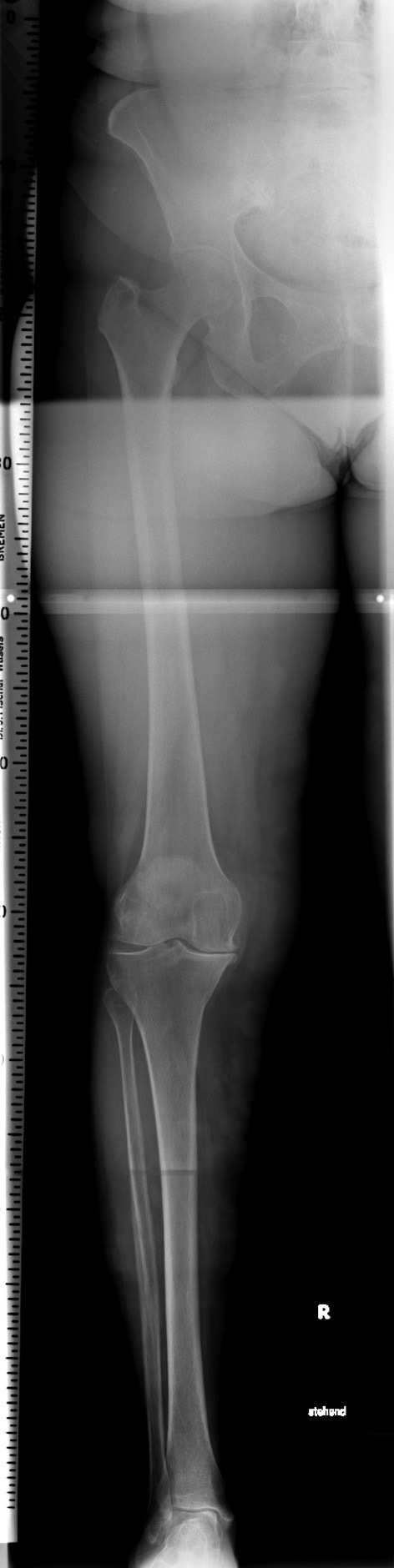
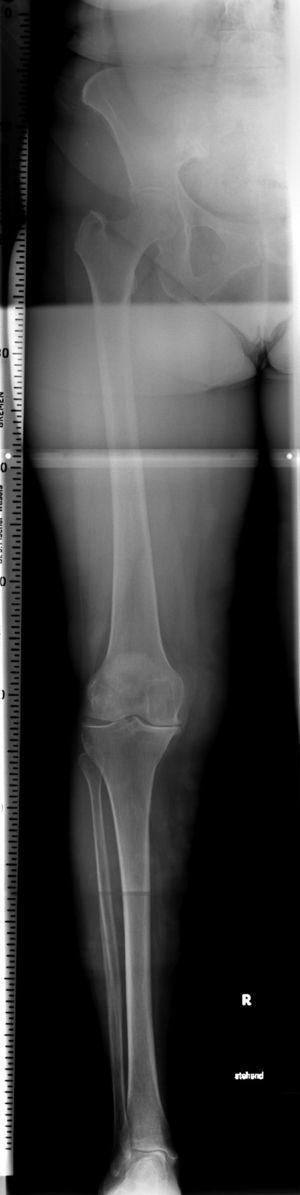
- Radiografías anteroposterior en carga de toda la ex-tremidad (telemetría) para analizar le geometría de la pierna y para cuantificar el grado de deformidad en varo (fig. 2)
- Es opcional la radiografía forzada (bostezo) de la ro-dilla (fig. 3). Radiografía anteroposterior en discreta flexión (5º) de la articulación con stress en valgo (equipo Te-los, 15 kg, lateral). Esta imagen permita determinar en
grado de corrección de la deformidad en varo y de la laxitud del ligamento y de la cápsula medial. La sobrecorrección del eje mecánico fisiológico “causado por el stress” puede ser una contraindicación del reemplazo articular unicondilar de superficie porque sobrecargar el compartimento lateral sano favorece el desarrollo de una gonartrosis lateral prematura.
Figuras 1a y b Radiografías anteroposterior (a) y lateral (b) de la rodilla encarga completa.
Figura 2 Radiografía anteroposteriorlarga de la extremidad.
Instrumental quirúrgico e implantes- Instrumental quirúrgico básico.
- Sierra oscilante con varias conexiones.
- Set de instrumental para la colocación mínimamenteinvasiva del sistema unicondilar de rodilla Accuris usando la técnica “onlay” (Smith & Nephew gGmbH, Osterbrooksweg 71, 22869 Schennefeld, Germany; fig. 4).
- Anestesia espinal o epidural, anestesia general con in-tubación intranasal.
- Decúbito supino, extremidad completamente libre ymóvil con tallas estériles.
- Aplicación de torniquete en el muslo (opcional).
- Aplicación única de una dosis de cefalosporina de se-gunda generación 30 min antes de comenzar el procedimiento y/o aplicación del torniquete.
Figura 3 Radiografía anteroposterior con la rodilla en discreta flexión (5º)con stress en valgo (Equipo Telos, 15 kg de stress lateral).
Figura 4 Sistema unicondilar de rodilla Accuris.
Técnica quirúrgicaFiguras 5 a 12
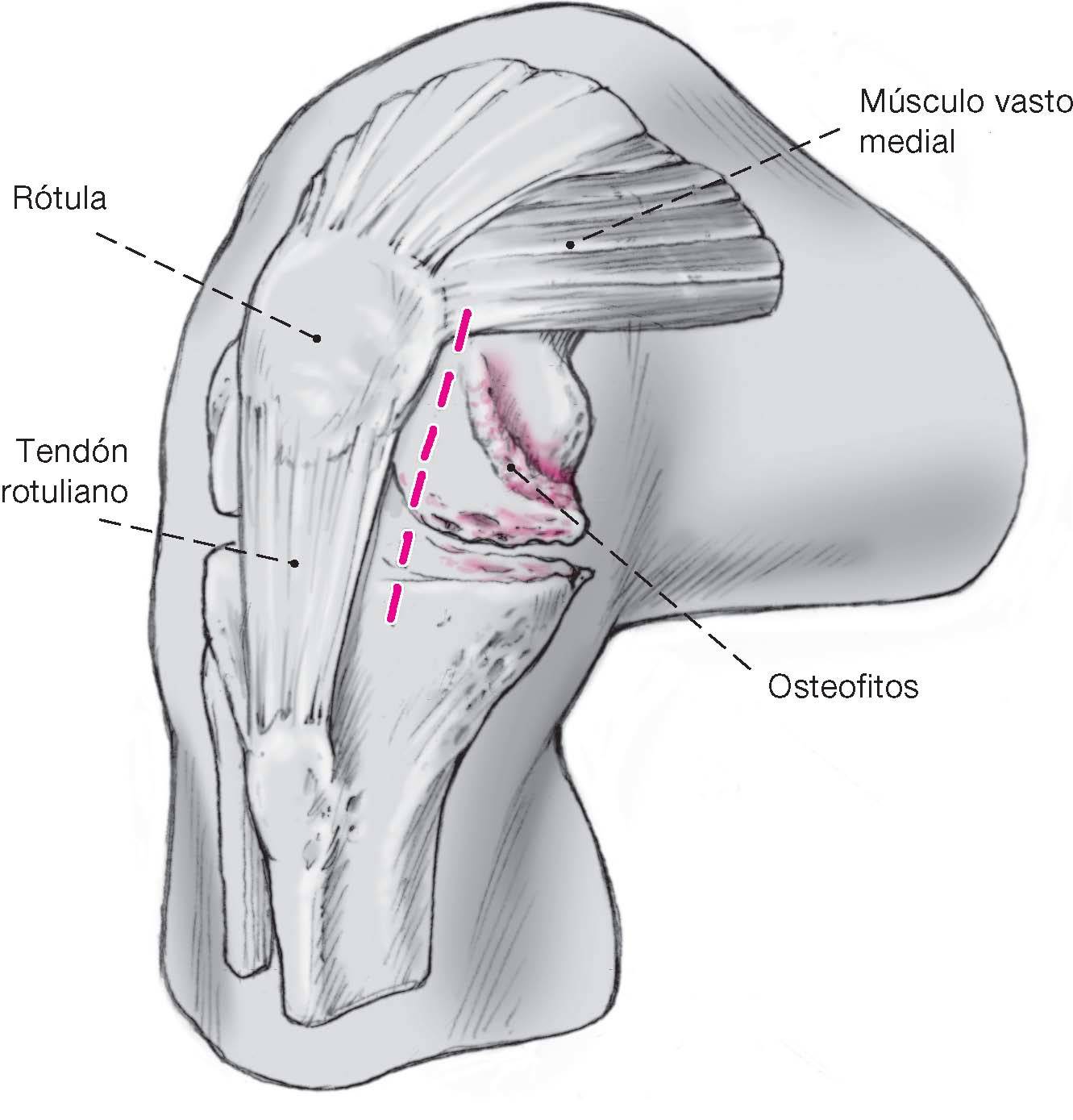
Figura 5 Para el acceso mínimamente invasivo, la incisión de 6-8 cm delongitud comienza al nivel del polo superior de la rótula ytermina 1 cm distal a la línea articular. Se divide el retináculo y secontinúa con la incisión en dirección proximal. Si es necesarioesta se extiende hacia el tendón del cuadriceps si la visualizaciónno es suficientemente buena.
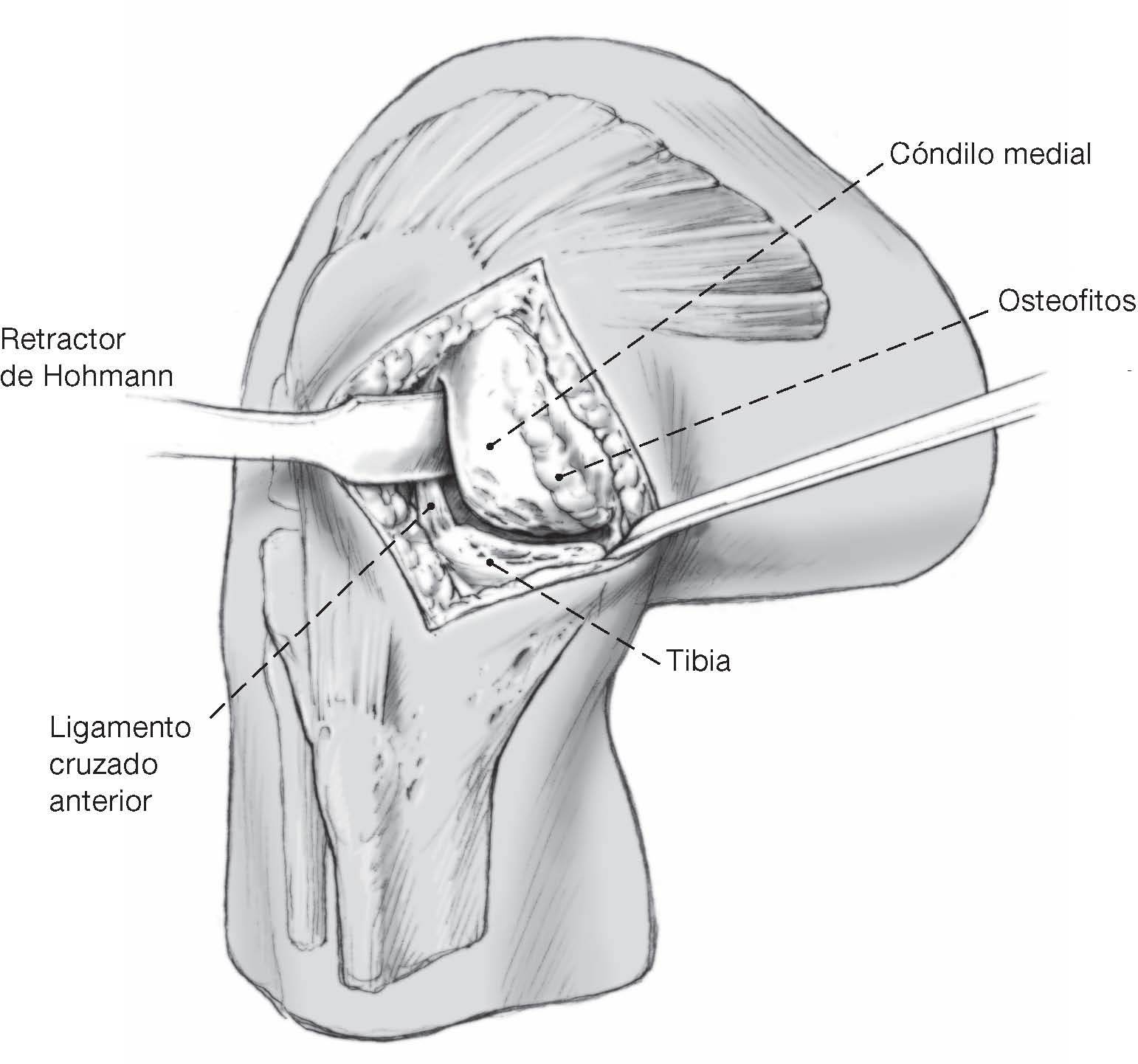
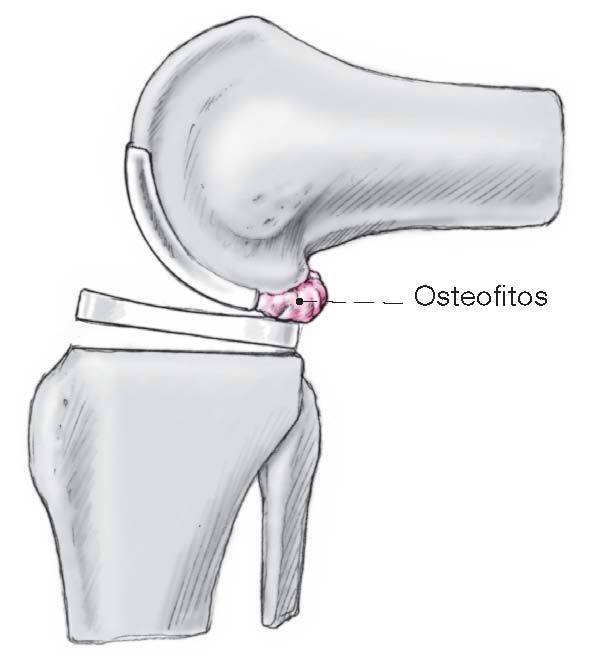
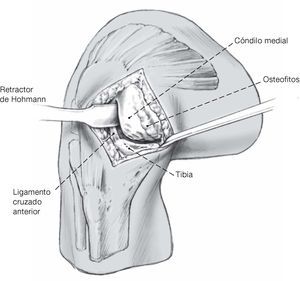
Figura 6 Con la rodilla en flexión de 90º, se subluxa la rótula(pero no se la revierte) en dirección lateral con un retractorde Hohmann. Después de determinar el grado de artrosis y/oosteonecrosis y de la inspección del compartimento lateraly del patelofemoral, se procede a resecar los osteofitosanteriores, realizamos plastia del nicho intercondilar,resecamos el menisco interno y hacemos sinovectomíaparcial. Es importante resecar los osteofitos del ladomedial del condilo interno y de la meseta interna yaque estos pueden incidir en la corrección axial y puedenconducir a un calculo incorrecto de la posición delimplante femoral (implante femoral excesivamentemedializado).
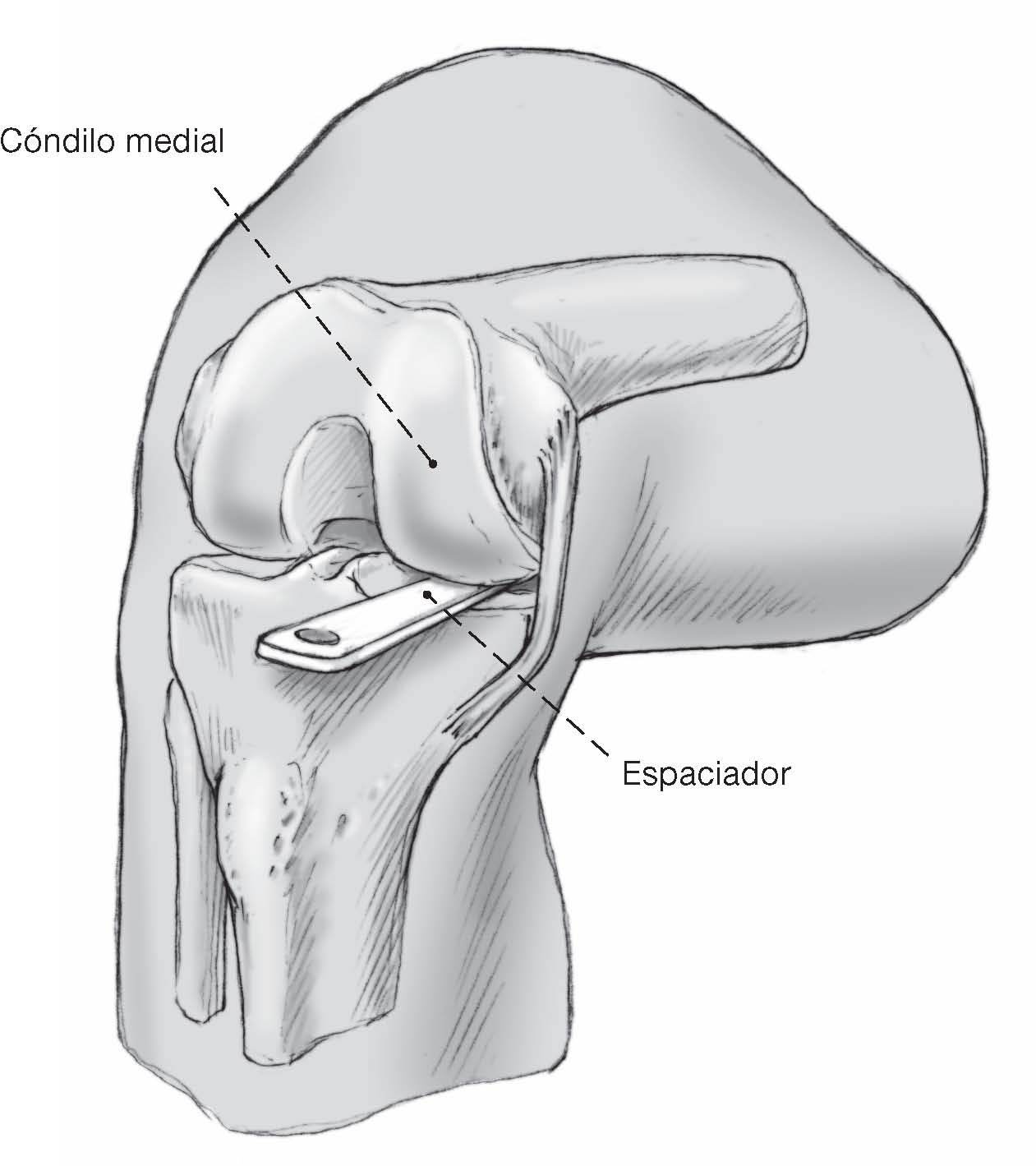
Figura 7 Antes de realizar la osteotomía se hace el equilibrado de lasestructuras ligamentosas y capsulares mediales. Se deberestaurar la tensión original del ligamento introduciendolos espaciadores de varias alturas.Si la visualización de la superficie articular femoral y tibial esinsuficiente y si no es posible colocar la guía de corte., se debeampliar la artrotomía en dirección proximal y después colocarla guía de corte para la sierra. Con la ayuda de un espaciador devarias alturas (1, 2, 3 o 4 mm) se abre la articulación lo suficientehasta alcanzar la tensión fisiológica normal del ligamento yestructuras capsulares mediales con la rodilla en extensión.Los ligamentos mediales deben estar tensos en extensión y laarticulación se debe abrir 1-2 mm en dirección medial con 20º de flexión. Si el espaciador evita le flexión completa de la rodillay si la rodilla se pone muy apretada, se debe escogen unespaciador más fino. Tan pronto como se ha conseguido tensarla rodilla con el espaciador apropiado, la superficie delespaciador representa la línea articular a restaurar y sirve comopunto de referencia para todos los cortes óseos.Como la mayoría de los pacientes con gonartrosisunicompartimental tienen artrosis anteromedial, se recomiendaque los espaciadores usados para equilibrar las partes blandasen extensión y flexión moderada sean colocados en el defectoóseo anteromedial tibial.
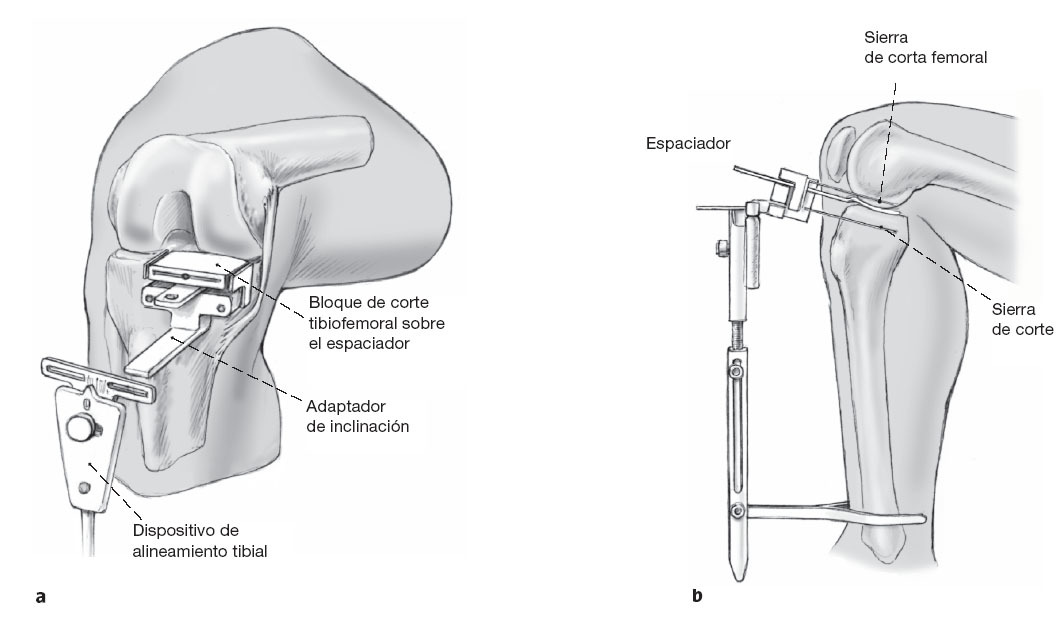
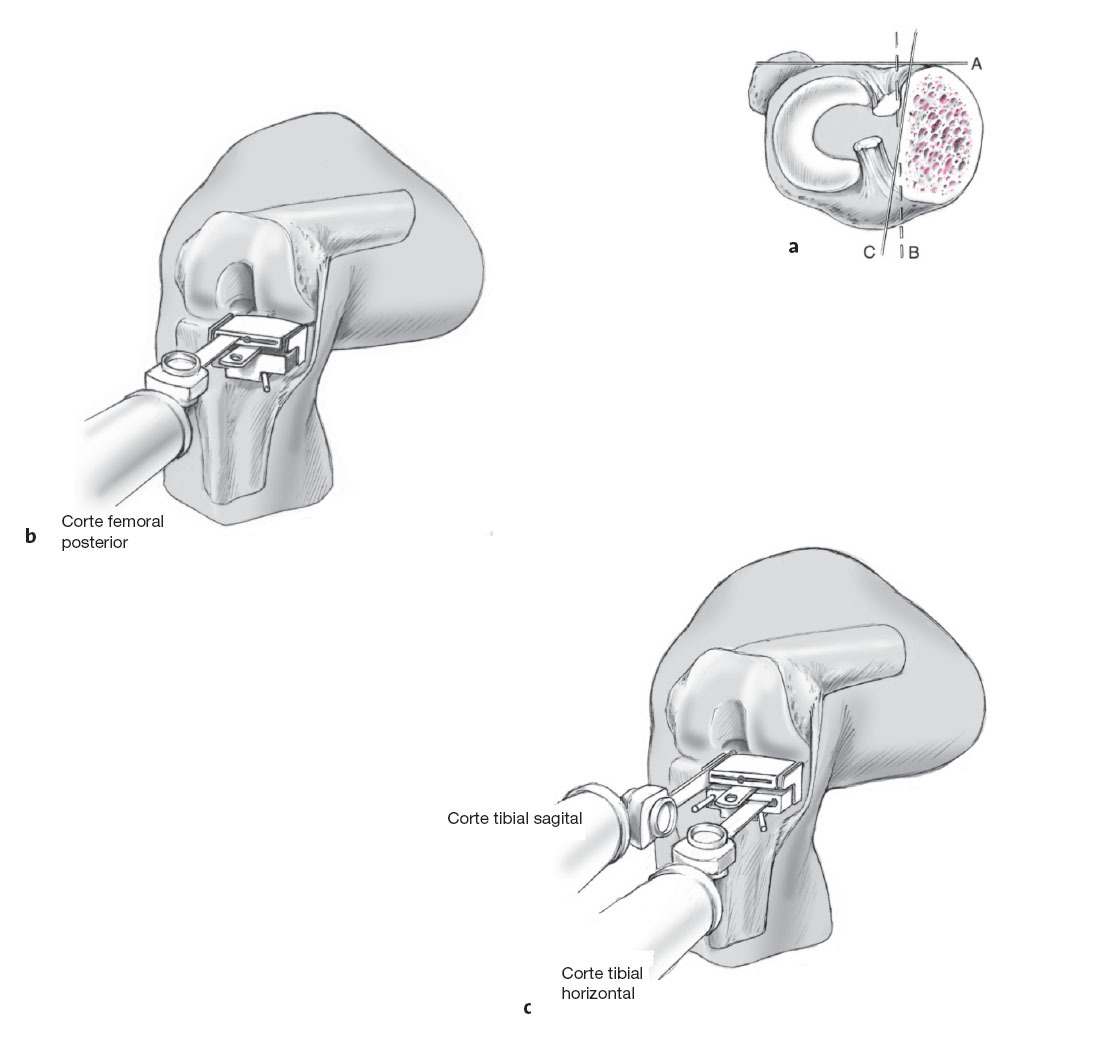
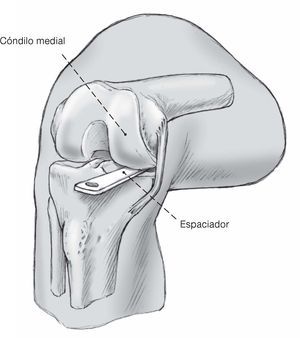
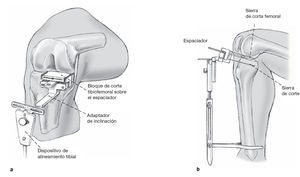
Figuras 8a y b La rodilla se flexiona a 90º con el espaciador mantenido dentrode la articulación. El bloque de corte tibiofemoral es introducidoen el espaciador que se encuentra en el compartimento medialde la rodilla. Se coloca un adaptador de inclinación posterior(3º o 7º) en el bloque de corte. La correcta posición en varo-valgoy la inclinación anteroposterior del bloque de corte tibiofemoralestán dadas por una guía de alineamiento extramedular tibialcolocado en el adaptador de inclinación (a). La guía dealineamiento tibial es colocada de tal manera que la fijacióndistal es colocada sobre los maléolos y es centrada en el segundometatarsiano (b). La osteotomía tibial es realizada con unainclinación de 3º o 7º en una dirección posterior, dependiendode la situación anatómica y de la planificación preoperatorio. Elbloque de corte es alineado a 0º en el plano frontal con la ayudade la guía de alineamiento extramedular, por ejemplo,precisamente a lo largo del eje mecánico de la tibia. Ladesviación del eje mecánico del eje epifisario se la determinaen la radiografía preoperatorio usando la medición del ángulode Cartier (fig. 9).El ángulo preoperatoriamente medido entreel eje mecánico y el eje epifisario se ajusta a la escala de la guíade alineamiento extramedular para la posición varo-valgoy el bloque de corte es adecuado a éste.Antes de que se fije el bloque de corte en el lugar correcto sechequea la rotación ideal. Después de elegir la correctaalineación en el plano sagital, frontal y horizontal, se fija elbloque de corte apropiado con los clavos.
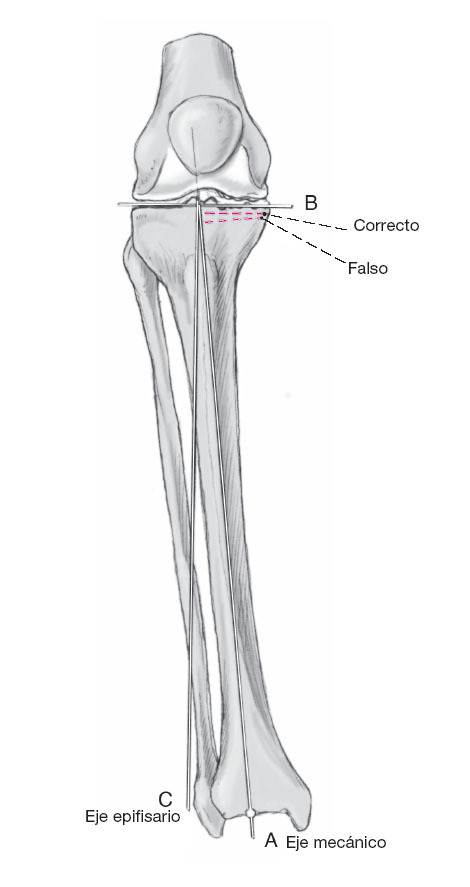
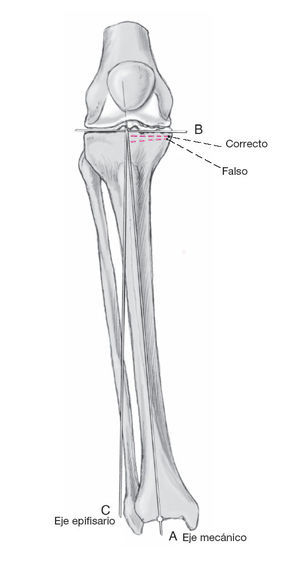
Figura 9 La línea de resección de la meseta tibial interna no siempre correperpendicular al eje mecánico de la tibia en el plano frontal(línea A). Esto depende del la deformidad en varo de la regiónproximal de la tibia. El implante tibial debe quedar en línea conla superficie articular sana lateral de la rodilla (línea B). Si hayuna tibia vara o una deformidad en varo severa de la meseta interna causado por desgaste o fractura, la tibia no se debecortar perpendicular al eje mecánico tibial (línea A) sinoperpendicular al eje epifisario (línea C). La medición del ángulode Cartier se debe medir en la radiografía anteroposterior con elpaciente en bipedestación. La desviación de la línea de resecciónde la perpendicular al eje mecánico de la tibia no debe ser mayorde 6º.
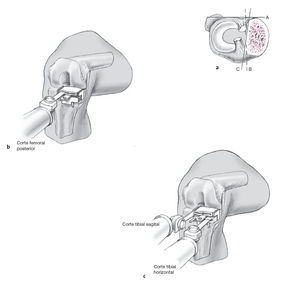
Figuras 10a-c La osteotomía sagital de la tibia se realiza en la meseta tibial en dirección (C) diagonal y no perpendicular (B) a la tangente posterior. El corte diagonal debe ser realizado de tal manera que este no produzca ningún pinzamiento entre el cóndilo femoral y la eminencia intercondilar (espina tibial). El extremo anterior del corte sagital debe ser tan anterior como sea posible, protegiendo la inserción del ligamento cruzado anterior.El corte femoral posterior se realiza por la ranura superior del bloque de corte a 110º de flexión (b). La resección ósea en la tibia se realiza usando la ranura de sagital del mismo bloque de corte (c).
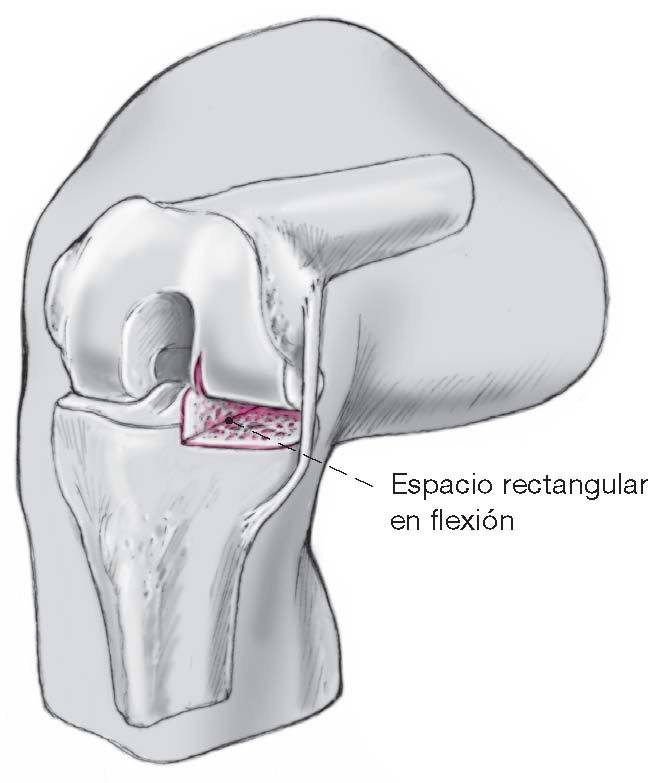
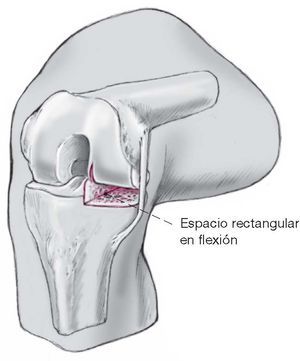
Figura 11 Éste resulta en un espacio rectangular inflexión.
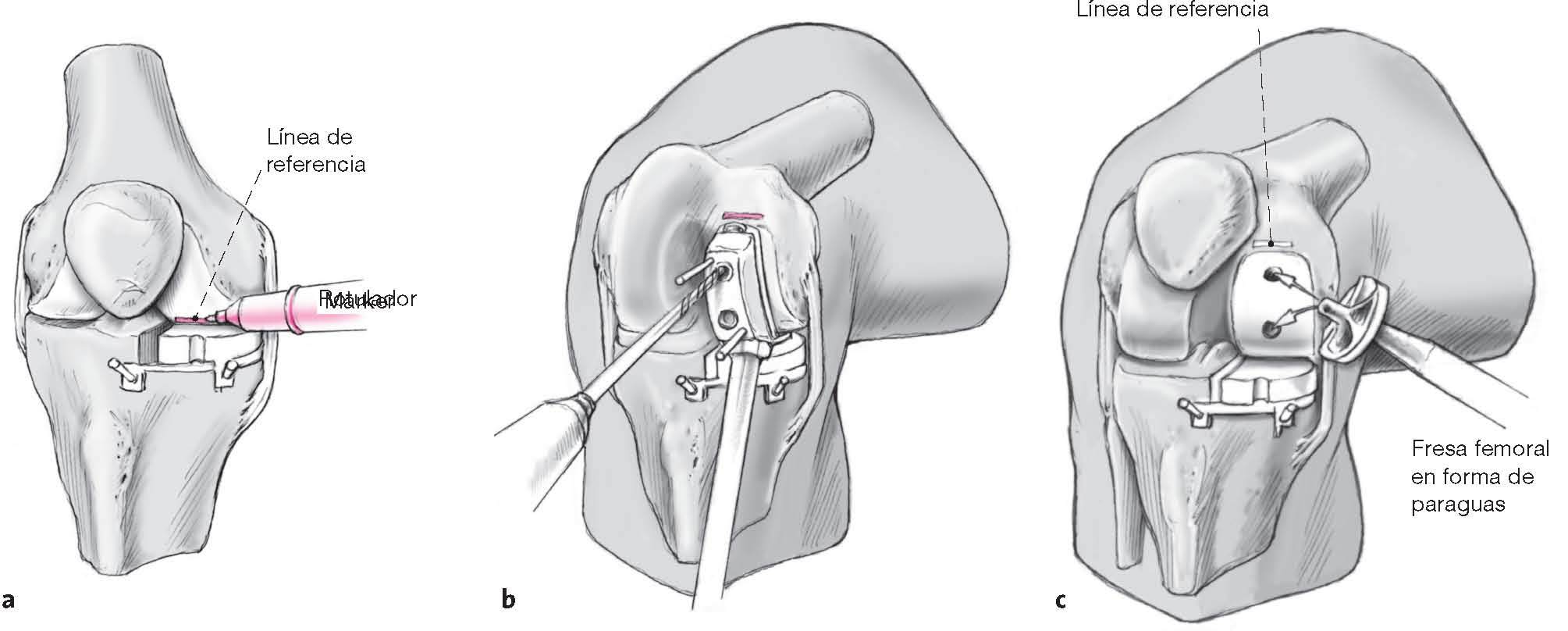
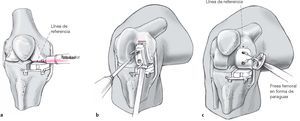
Figuras 12a-c La rodilla se extiende completamente con el implante de prueba en el espacio de resección. La línea de contacto entre el cóndilo femoral y el borde anterior del implante de prueba tibial se la marca con un rotulador (a). Esta línea anterior de referencia determinar la ubicación del borde anterior del implante femoral y su tamaño.El correcto tamaño de la guía femoral es colocado en la superficie articular del fémur y fijado con clavos a través de los orificios de broca. Se realizan 2 orificios de broca usando los orificios guías de la guía femoral (b).Se usa una fresa femoral en “forma de paraguas” para formar el contorno femoral utilizando los dos orificios guías de broca (anterior y posterior; c). La profundidad del fresado es de aproximadamente 3-4 mm, pero no más lejos de la zona subcondral.Alternativamente la forma del contorno femoral puede ser realizada usando un sistema eléctrico. El cortador es introducido en la guía de prueba tibial y, con la fresa funcionando, la rodilla se la moviliza lentamente de una posición en flexión hasta la extensión completa. El contorno se realiza desde una dirección posterior anterior.Después de contornear el fémur, se introduce el implante femoral de prueba correcto. La posición, función y estabilidad de losimplantes en relación uno con otro y en relación con el eje de la extremidad son examinados realizando un rango de movilidadcompleta. La selección del tamaño del componente tibial se lo hace tomando en cuenta la tensión de las estructuras ligamentosasmediales. El tamaño del componente tibial debe ser seleccionado de tal manera que el espacio articular medial se abra 1-2 mm cuando la rodilla se flexiona a 15º-20º. Cuando la posición y tamaño de los componentes son los correctos, se fija nuevamente la guía femoral de broca y se broca el orificio para el tornillo femoral del implante. Se realiza un corte en el hueso usando el componente de prueba del fémur de tal manera que el implante quede estable en rotación.
Cementación de los componentes en su sitioLa técnica de cementación para la fijación de los componentes de la prótesis es de particular importancia por la pequeña área de superficie de carga que tiene el implante.
Si las superficies de corte tibial o femoral son escleróticas se deben realizar pequeñas perforaciones bajo la capa subcondral del hueso usando una broca del 3.2 mm con el objetivo de mejorar la sujeción del cemento.
Antes de cementar se debe conseguir una superficie de implantación seca y libre de residuos de tejidos blandos o sangre (jet lavage, Stryker GMBH, Dr.-Homer-Stryker-Platz 1, 47228 Duisburg, Germany).
Se realiza una cementación simple o doble usando cemento con antibióticos. Con la cementación simple se extiende la rodilla hasta que el cemento se endurezca. Cualquier fragmento de cemento que escape hacia la región posterior puede se extraído sin dificultad colocando una compresa húmeda detrás del borde posterior de la tibia antes de cementar o usando una cureta pequeña.
Con la técnica de cementación en 2 partes (doble) hay una mejor visión de la parte posterior de la articulación, por tal motivo en más fácil extraer el cemento que se escapa en la región posterior. Entes de cerrar la incisión capa por capa, se coloca un redón de drenaje (Ch 12). La herida de la piel se sutura con puntos intradérmicos. No se libera el torniquete hasta que se aplique un vendaje compresivo.
Se realizan radiografías en dos planos inmediatamente después de la operación.
Tratamiento postoperatorio- Medicación para el dolor: con tramadol/metamizol/metoclopramida (Tramal®/Novalgin®/Paspertin®) usando un percusor o una bomba de PCA (analgesia controlada por el paciente) con piritramida (Dipidolor®); después del segundo día postoperatorio administración oral de antiinflamatorios no esteroideos.
- Profilaxis tromboembólica: administración subcutá-nea de heparina por 4 semanas después de la operación.
- Terapia funcional temprana con una férula de ejerci-cios (CPM [movilidad pasiva continua]) y fisioterapia: para el primer día ejercicios pasivos con la férula de ejercicios ajustando la flexión de acuerdo con el dolor. Fisioterapia dos veces al día con ejercicios musculares de tensión isométricos y entrenamiento de actividad funcional. Se debe conseguir al menos una flexión de la rodilla de 90º antes del alta hospitalaria. Desde el segundo día del postoperatorio se realiza movilización del paciente con dos muletas con apoyo completo de la extremidad operada, adaptada a los síntomas.
- El vendaje debe ser cambiado el 2º día después de laoperación más extracción del redón de drenaje.
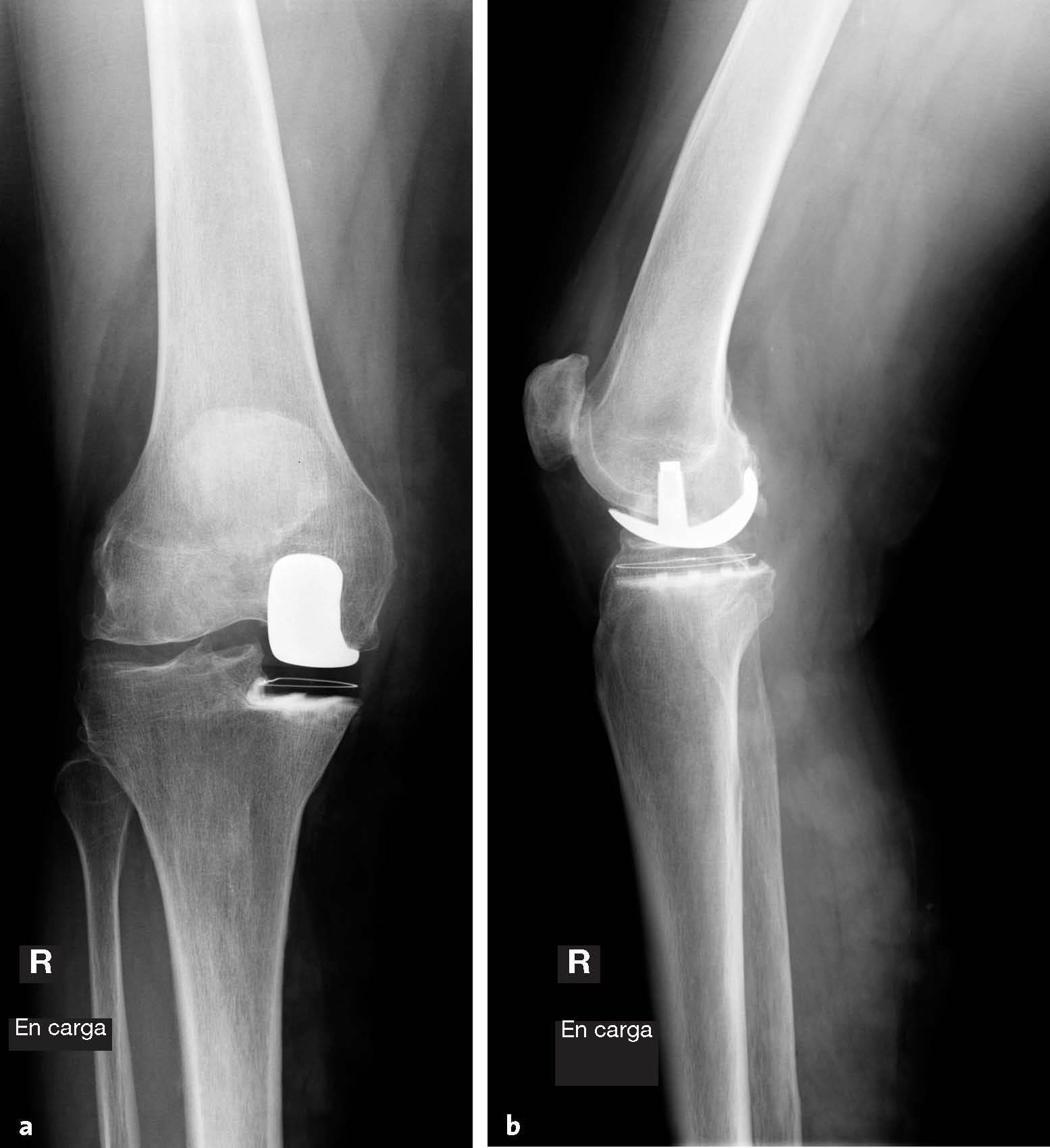
- Control de radiografías: antes del alta radiografías dela rodilla en dos planos y una radiografía larga de toda la extremidad (figs. 13a y b, fig. 14)
- Control clínico y radiográfico a las 6 semanas de laoperación.
- Pinzamiento posterior, si se ha resecado material in-suficiente de menisco o huesos: si es posible resección posterior.
- Corte tibial de forma curva, si la sierra se desvía delárea del hueso esponjoso hacia un área esclerótica. Esto conduce a una inclinación (tambaleo) del componente tibial: resección posterior o recortar de la superficie de osteotomía con una raspa.
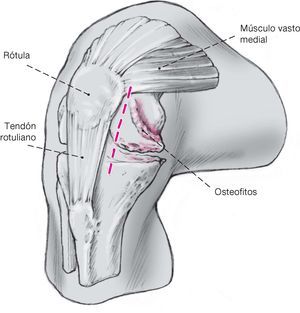
- Resección insuficiente de la parte posterior del fémur,osteofito femoral posterior grande e inclinación tibial incorrecta: el componente tibial es empujado hacia delante durante la flexión o se inclina y la parte anterior se levanta (efecto cocodrilo; fig. 15). Resección posterior de la tibia y extracción del osteofito o resección posterior de la tibia con aumento de la inclinación posterior. La corrección de la inclinación posterior debe ser determinada con los componentes de prueba y después realizarla. La inclinación puede ser aumentada hasta 7º.
- Sobrecorrección del eje-inestabilidad: colocar un im-plante unicondilar de superficie contralateral o una prótesis total de rodilla.
- Alteraciones de la cicatrización de la herida, superfi-cial: revisión temprana con desbridamiento con el objetivo de prevenir el desarrollo de una infección profunda.
- Infección de la articulación: revisión abierta tempranacon toma de muestras para cultivos y lavado riguroso (lavado “jet”). Antibióticos endovenosos dependiendo del antibiograma hasta que la infección ceda y hasta que los valores de la PCR (proteica C reactiva) se normalicen; planear otra revisión si es necesario. Si la infección persiste: retirar la prótesis y colocar un espaciador de Palacos. Después que la infección ha curado colocar una prótesis de rodilla uni o bicondilar.
- Trombosis: ultrasonograma temprano, posiblementeflebografía. Tratamiento dependiendo de la extensión y de la localización de la trombosis. Trombosis venosa profunda no complicada de la extremidad inferior: heparinización con heparina de bajo peso molecular (dependiendo del peso del paciente), medias de compresión a medida. Trombosis venosa profunda en el muslo o pelvis: heparinización (dependiendo del peso del paciente), reposo en
cama (hasta que los niveles terapéuticos de heparina son alcanzados), posible extracción quirúrgica del trombo.
Desde marzo de 2003 a julio de 2004, se implantaron 28 sistemas unicondilares de rodilla (20 en la izquierda, 8 en la derecha) en 26 pacientes (14 mujeres, 12 hombres) usando una técnica mínimamente invasiva. La edad promedio en el momento de la cirugía fue de 73,8 años (rango: 55,5-93,1 años). No hubo diferencias significativas entre las mujeres (73,5 años [55,5-93,1 años]) y los hombres (74,2 años [63,1-83,7 años]).
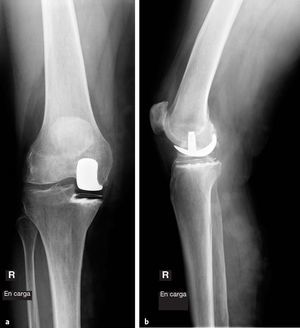
Figuras 13a y b Radiografías anteroposterior (a) y lateral (b)en carga de la rodilla después de la operación.
Figura 14 Radiografía anteroposterior de toda la extremidad después de la operación.
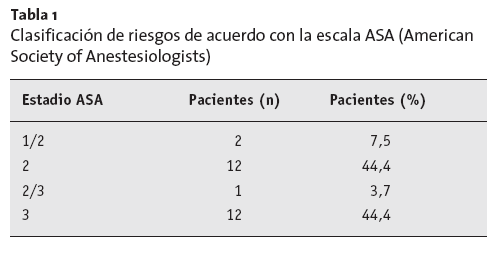
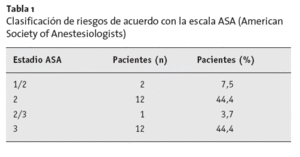
De acuerdo con la clasificación de riesgos de la Sociedad Americana de Anestesiología (estado ASA), hubieron 12 pacientes (44,4%) con ASA 3 (tabla 1).
Las indicaciones para el procedimiento fueron 25 casos de gonartrosis y tres casos de enfermedad de Ahlback (osteocondritis disecante de la rodilla). Hubieron 2 casos con artrosis femoropatelar asociada, en uno se realizó liberación lateral y en otro una abrasión rotuliana con resección del borde lateral de la rótula a través de un abordaje separado.
Un seguimiento clínico y radiológico se realizo en todos los pacientes después de un promedio de 12 meses (rango: 4.5-21.2 meses). La evaluación fue realizada de acuerdo con la escala HSS de Ranawat & Shine. El análisis se hizo usando el t-test para muestras dependientes e independientes, variación de análisis, el U-test, el Kruskal-Wallis test y el procedimiento de correlación de Pearson. El nivel de significación establecido fue α = 0,05. La evaluación de la calidad de vida fue hecha en base al cuestionario de salud SF-36.
La prótesis tuvo que ser retirada en una paciente mujer después de 8 meses de la operación por una infección profunda. La paciente estuvo inicialmente libre de síntomas, pero el dolor apareció después de 3 meses de la operación, por lo que la rodilla tuvo que ser puncionada en varias ocasiones e inyectando analgésicos por un ortopedista en su práctica privada. La prótesis fue retirada y se coloco un espaciador de Palacos de manera temporal. Se realizó una artroplastia total de rodilla después que la infección fue resuelta. El paciente no fue incluido en la evaluación.
En dos pacientes un hematoma fue evacuado con punción, lo cual curó sin secuelas.
En el examen del seguimiento una paciente mujer presentó parestesias en el área de la operación a lo largo del nervio infrapatelar.
En promedio la cicatriz operatoria midió 8,2 cm (6-10 cm).
La cantidad de sangrado fue cuantificada en 21 pacientes y promedió 155 ml (50-140 ml).Los valores preoperatorios de hemoglobina (Hb) disminuyeron de 13,3 g/dl (9,9-16,5 g/dl) a 12,3 g/dl (9,9-14,2 g/dl) en el día décimo del postoperatorio. En una paciente femenina la Hb disminuyo significativamente tanto que fueron transfundidas un total de 4 unidades de glóbulos rojos concentrados. Hubo una pequeña (p = 0,0056) correlación entre la caída de la Hb y la cantidad de sangre eliminada por el redón de drenaje.
Los resultados funcionales también fueron influidos por las complicaciones médicas generales (un caso de estenosis de canal medular, un caso de descompensación cardiaca, 2 casos de inestabilidad general y vértigo, un paciente en diálisis).
Figura 15 Osteofito posteriorfemoral.
El valor total del HSS (máximo 100 puntos) aumentó significativamente (p < 0,01) de 55,5 (34-75) a 87,4 (71-95) puntos, mediante la cual los hombres (89,7 puntos) mostraron un valor significativamente (p < 0,05) más alto que las mujeres (84,8 puntos). Los pacientes mayores de 80 años (n = 6 prótesis) tuvieron un valor significativamente (p < 0,05) más bajo (82,6 puntos) que los pacientes menores de 80 años (88,7 puntos).
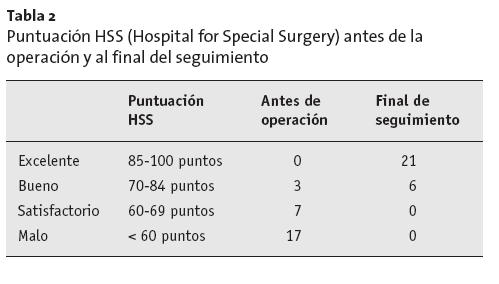
Los resultados en 21 (77,8%) pacientes fueron catalogados como excelente, y bueno para 6 (22,2%) pacientes. De este modo hubo una mejoría significativa de los hallazgos preoperatorios: tres buenos (11,1%), siete satisfactorios (25,9%) y siete malos (63,0%; tabla 2).
La escala del dolor (máximo 30 puntos) mejoró significativamente (p < 0,001) de 10,6 (5-15) a 27,0 (20-30) puntos .El éxito de las artroplastias articulares es expresado en términos de tiempo de implantación y porcentaje de revisión y es medido menos por la magnitud del procedimiento (p. ej., longitud de la incisión de la piel), duración de la rehabilitación y satisfacción del paciente. Ya ha habido reportes de estudios de seguimientos de las artroplastias totales de rodillas en los años 80 que demostraron una disminución del dolor y mejoría de la función aún después de corto tiempo, conduciendo a una mejoría significativa en la calidad general de vida. El parámetro “dolor físico” (extensión del dolor e influencia del dolor con trabajo normal, ya sea en casa o fuera de casa) en el cuestionario de salud SF-36 (Short-Form 36)5 fue usado como base de éste. En una escala (0-10) análoga visual del dolor, en promedio, en el seguimiento se reporto como significativamente (p < 0,01) menor a 1,7 (0-4) que en el preoperatorio a 9,2 (8-10). Esto se relaciona con el punto de evaluación del dolor de la escala HSS (p < 0.001)
Tabla 1 Clasificación de riesgos de acuerdo con la escala ASA (AmericanSociety of Anestesiologists)
Tabla 2 Puntuación HSS (Hospital for Special Surgery) antes de laoperación y al final del seguimiento
En la puntuación función (máximo 22 puntos; parámetros: caminar, subir escaleras y la habilidad de usar transporte público) mejoro significativamente (p < 0,01) desde 13,9 (8-18) a 20,2 (14-22) puntos.
La flexión de la rodilla mejoró significativamente (p < 0,001) de 113º (85-130º) a 123º (110-135º). Antes de la operación hubieron 10 casos de déficit de extensión de 5º y 4 casos de 10º, pero al final del seguimiento solo habían cinco casos con déficit de extensión de 5º.
CorrespondenciaDr. Klaus BuckupOrthopädische KlinikKlinikum Dortmund gGmbHBeurhausstraße 40 D-44137 Dortmund Tel.: (+49/231) 953-21862Correo electrónico: info@klaus.buckup.de