Objetivo
Descompresión de la médula espinal cervical a través de un abordaje dorsal, conservando la función protectora de los arcos vertebrales cervicales y la movilidad.
Indicaciones
Estenosis espinal cervical con un diámetro del conducto espinal sagital < 13 mm y la sintomatología característica de mielopatía.
Contraindicaciones
Inestabilidades de la columna cervical.
Deformidad cifótica.
Técnica quirúrgica
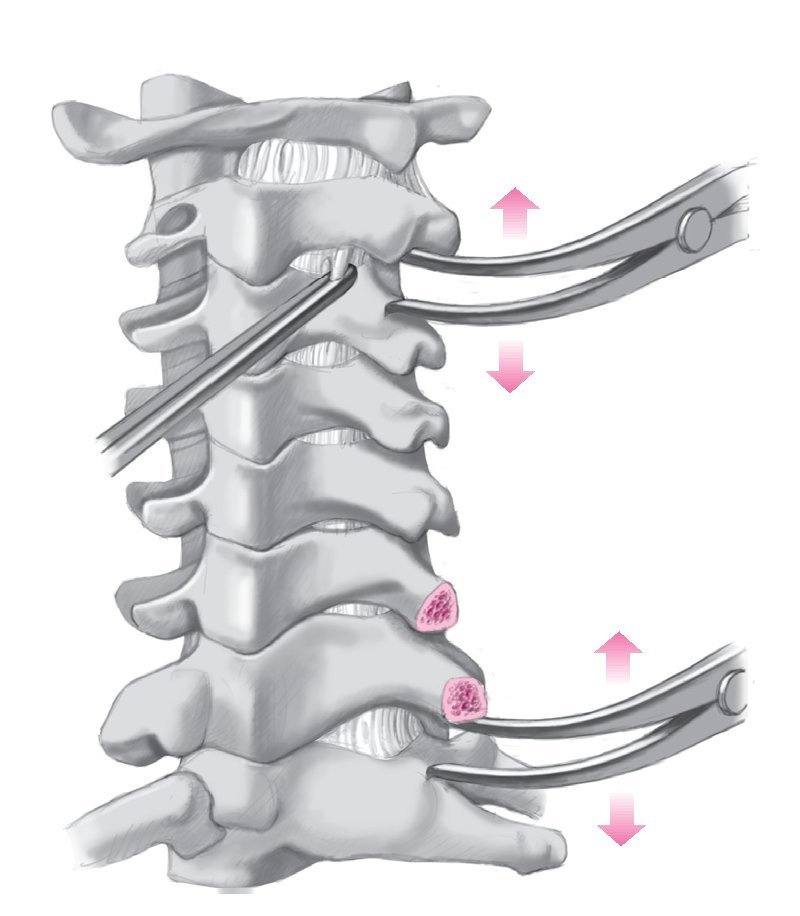
Posición de decúbito prono. Inmovilización de la cabeza, por ejemplo mediante un cabezal de Mayfield con pinchos de fijación. Abordaje dorsal en la línea media. Exposición subperióstica de las apófisis espinosas y los arcos vertebrales.
Aumento del diámetro del conducto espinal y, en consecuencia, descompresión de la médula espinal
por osteotomía parcial y elevación de los arcos vertebrales. Fijación de los arcos vertebrales en la nueva posición con esponjosa y/o implantes.
Tratamiento postoperatorio
Inmovilización con un collarín cervical durante 3-4 semanas.
Resultados
Los resultados a largo plazo descritos en la bibliografía muestran una mejoría del estado neurológico después de la intervención en un 57,9% de los pacientes, una reducción discreta de la lordosis cervical sin relevancia clínica y una disminución media del rango de movimiento del 36%.
Notas preliminares
Los primeros informes sobre el aumento del diámetro del conducto espinal cervical a través de un abordaje dorsal en pacientes con compresión de la médula espinal datan del siglo XVIII. La técnica de la laminectomía se describió en el siglo XIX y se usó en un principio como técnica de abordaje en la cirugía de tumores intraespinales2. Posteriormente, la laminectomía también se utilizó en pacientes con espondilosis cervical u osificaciones del ligamento longitudinal posterior para la descompresión del conducto espinal2. Para evitar los posibles efectos adversos de la laminectomía (inestabilidades, cifosis, cicatrices epidurales), a comienzos de los años setenta se desarrolló en Japón la laminoplastia. Este procedimiento alternativo fue descrito por primera vez en 1972 por Hattori como laminoplastia en Z4. En los años sucesivos se publicaron otras técnicas, como la laminoplastia de puerta abierta3, la laminoplastia de Kurokawa5 y algunas variantes7-9. Los procedimientos más usados en la actualidad son los tres mencionados: laminoplastia en Z, laminoplastia de puerta abierta y laminoplastia de Kurokawa (o laminoplastia de doble puerta; fig. 1).
Figura 1 Técnicas de laminoplastia.
En el presente artículo se describe la técnica de la laminoplastia de puerta abierta con inclusión de la fijación segmentaria mediante el sistema de laminoplastia ARCH (Synthes). Según la opinión de los autores, este método permite una fijación rápida y segura de los arcos vertebrales después de abrir y descomprimir el conducto espinal.
Principios quirúrgicos y objetivos
Descompresión de la médula espinal cervical mediante la laminoplastia de puerta abierta con aumento del diámetro del conducto espinal a través de un abordaje dorsal central y conservación de los arcos vertebrales.
Ventajas
• Técnica quirúrgica sencilla.
• Reconstrucción del conducto espinal ampliado para evitar la presencia de tejido cicatricial epidural postoperatorio.
• Protección ósea de la médula espinal por conservación de los arcos vertebrales.
• Escasa pérdida de sangre.
• Riesgo reducido de lesión de la médula espinal.
Desventajas
•·Limitación postoperatoria del movimiento de la columna cervical en extensión, flexión lateral y rotación.
• Descompresión indirecta en presencia de masas tumorales en la cara ventral de la médula espinal.
• Posibilidad de fusión espontánea de los segmentos móviles descomprimidos.
Indicaciones
• Estenosis espinal cervical multisegmentaria con mielopatía debida a estenosis espinal congénita, espondilosis, osificación del ligamento posterior, osificación del ligamento amarillo o combinaciones de estas alteraciones en caso de alineación cervical lordótica o neutra.
Contraindicaciones
• Inestabilidades de la columna cervical.
• Deformidades cifóticas de la columna cervical.
• Compresión anterior monosegmentaria o bisegmentaria.
• Sintomatología radicular predominante en caso de una estenosis neuroforaminal.
Información para el paciente
• Riesgos generales de una intervención quirúrgica: infecciones, trastornos de la cicatrización, hematoma, trombosis, embolia.
• Lesión de la médula espinal, las raíces nerviosas o la arteria vertebral.
• Dislocación de los arcos vertebrales y/o de los implantes.
• Limitación postoperatoria del movimiento de la columna cervical.
• Fusión espontánea del segmento móvil intervenido.
Preparación de la intervención
• Examen clínico, documentando el estado neurológico.
• Opcionalmente, estudio neurofisiológico (electromiografía, velocidad de conducción nerviosa, potenciales evocados somatosensoriales).
• Diagnóstico por imagen: radiografía sin contraste de la columna cervical en dos planos, resonancia magnética y, eventualmente, tomografía computarizada.
• Rasurado preoperatorio del campo quirúrgico el día de la intervención.
• Profilaxis antibiótica con una cefalosporina de tercera generación.
Instrumental e implantes
• Separadores automáticos, periostótomo de Cobb.
• Electrocauterio monopolar y bipolar.
• Fresa de diamante de alta velocidad y cabezales (Electric Pen Drive y Air Pen Drive, Synthes).
• Microscopio quirúrgico.
• Elevador de lámina.
• Sistema de laminoplastia ARCH (Synthes).
Anestesia y posición del paciente
• Anestesia general, intubación endotraqueal, fijación segura del tubo, eventualmente intubación nasal; relajación muscular.
• En primer lugar, se coloca el cabezal de Mayfield en posición de decúbito supino para la fijación de la cabeza en tres puntos.
• Cambio de posición a decúbito prono sobre un colchón de gel con soportes almohadillados para tórax y pelvis, elevando el tronco unos 20º para nivelar la zona operatoria en horizontal (fig. 2a).
• Los brazos se fijan con cinta adhesiva quirúrgica y se someten a un sistema de tracción continua; elevación de piernas y pies. Almohadillado de las rodillas.
• Fijación de la cabeza en posición neutra o con una ligera inclinación (fig. 2b).
• Desinfección quirúrgica de la piel y cobertura estéril.
Figuras 2a y 2b Posición del paciente. a) Elevación del tronco. b) Fijación de la cabeza en posición neutra o con una ligera inclinación.
Técnica quirúrgica
Figuras 3 a 12
Laminoplastia de puerta abierta C3-C7 con el sistema de laminoplastia ARCH
Figuras 3a y 3b Incisión cutánea central con la longitud necesaria. Como referencias para la línea media son adecuadas la protuberancia occipital externa (inión) y la apófisis espinosa C7 (a). La preparación continúa de forma estricta en la línea media a lo largo del ligamento nucal, en profundidad, para evitar hemorragias musculares (b).
Figura 4. Exposición de las apófisis espinosas con el electrocauterio monopolar y, a continuación, exposición subperióstica bilateral de los arcos vertebrales con el electrocauterio monopolar y el periostótomo de Cobb. Preparación hacia lateral hasta exponer la mitad medial de las articulaciones facetarias. A ser posible, las cápsulas articulares no se abren para reducir el riesgo de fusión espontánea. Las inserciones del músculo semiespinoso cervical en la apófisis espinosa C2 deberán conservarse en la medida de lo posible, dado que este grupo de músculos es importante para el mantenimiento de la lordosis cervical. Colocación de los separadores curvos de tejido profundo.
Figura 5 Resección del ligamento amarillo en los extremos superior e inferior de la laminoplastia; esto significa que en una laminoplastia C3-C7 se reseca el ligamento amarillo en los niveles C2/3 y C7/T1. El espacio interespinoso se amplía con un separador de lámina.
Figuras 6a y 6b Con la fresa de alta velocidad (diámetro de la cabeza 2 mm) se fresa una hendidura en la zona del arco vertebral lateral, en la transición hacia la articulación facetaria. El hueso cortical interno se abre con la fresa de diamante o, alternativamente, con una pinza Kerrison de 2 mm. Para este paso resulta útil el uso de un microscopio quirúrgico, ya que las lesiones de venas epidurales y las hemorragias pueden evitarse mejor bajo visualización microscópica. Se elige el lado para abrir las láminas dependiendo de la sintomatología, por ejemplo una radiculopatía concomitante por estenosis foraminal. En este caso puede realizarse adicionalmente una foraminotomía (a, b).
Figuras 7a y 7b A continuación, se fresa otra hendidura en los arcos vertebrales laterales del lado opuesto. El hueso cortical interno del arco vertebral se rebaja hasta generar una especie de bisagra sobre la cual se puede movilizar el arco vertebral (a, b).
Figura 8 Elevación de los arcos vertebrales. Debajo de la superficie ventral de la lámina completamente seccionada se coloca la punta de una pinza Kerrison, con la que se levanta la lámina de forma cuidadosa y gradual. Puede ayudarse ejerciendo una ligera presión con la otra mano sobre las apófisis espinosas. Si no se obtiene la movilización deseada de los arcos vertebrales, deberá rebajarse aún más el hueso cortical interno en el punto de bisagra del lado opuesto.
Figura 9 Una vez levantada la lámina hasta la posición deseada, puede determinarse el tamaño adecuado para la miniplaca insertando implantes de prueba (4-12 mm) en el hueco de la lámina. El tamaño del implante de prueba equivale al tamaño de la miniplaca. Las miniplacas de 2 mm de grosor están disponibles en las versiones de curva simple o doble y con longitudes de 27-35 mm.
Figura 10 Una vez seleccionada la miniplaca apropiada, ésta puede fijarse con tornillos autocortantes o autoperforantes (diámetro 2 mm, longitud 4-12 mm). Los tornillos autoperforantes proporcionan mayor seguridad. Antes de implantar el tornillo se perfora previamente el orificio con la broca espiral de 1,5 mm. Los topes de profundidad de la broca espiral pueden ajustarse antes de su utilización (4-12 mm) y evitar así una perforación demasiado profunda. El primer tornillo para la fijación de la placa deberá colocarse directamente lateral al hueco. Si con el tornillo primario no se logra una fijación estable, puede utilizarse un tornillo de revisión (diámetro 2,4 mm). Seguidamente se implanta el resto de los tornillos, colocando dos tornillos a cada lado del hueco.
Figuras 11a y 11b El resto de las miniplacas se fija empleando la misma técnica. Como alternativa a la técnica descrita se pueden usar en combinación con las miniplacas espaciadores para el defecto de laminoplastia. Ambas técnicas, la miniplaca con y sin espaciador, están autorizadas en Europa. Si el sistema se aplica en EE. UU. es obligatorio implantar adicionalmente un espaciador (a, b).
Figura 12 Cierre de la herida por capas: musculatura, fascia nucal, hipodermis, piel. Colocación de un drenaje de Redon debajo de la capa muscular. Drenaje por succión.
Tratamiento postoperatorio
• Movilización progresiva, comenzando 6-8 horas después de la intervención.
• Retirada del drenaje a partir del segundo día postoperatorio, siempre que el volumen secretado sea < 50 ml/24 h.
• Movilización con collarín cervical durante 3-4 semanas. La inmovilización con el collarín cervical debe favorecer la unión de la musculatura refijada.
• La fisioterapia está permitida hasta el umbral de dolor para fortalecer la musculatura de hombros y brazos.
Errores, riesgos y complicaciones
• Lesión iatrogénica de la médula espinal, las raíces nerviosas o la arteria vertebral.
• Lesión de la duramadre con fístula de líquido cefalorraquídeo postoperatoria.
• Infecciones y hematomas postoperatorios.
• Movilización y elevación insuficientes de los arcos vertebrales con la consiguiente descompresión insuficiente del conducto espinal.
• Fracturas de los arcos vertebrales y/o dislocación de los arcos vertebrales hacia el conducto espinal.
• Dislocación del implante con compresión de las estructuras neurológicas.
• Alteraciones intramedulares postoperatorias (edema, mielomalacia) con posible empeoramiento del estado neurológico.
• Paresia C5 postoperatoria con una incidencia de hasta un 12%1.
Resultados
Los resultados de la laminoplastia cervical pueden medirse analizando los siguientes parámetros: resultado neurológico, alineación espinal postoperatoria, rango de movimiento y aparición de complicaciones.
El estado neurológico en relación con la laminoplastia se evalúa generalmente según la escala de la JOA (Asociación Japonesa de Ortopedia).
Chiba et al1 realizaron un estudio a largo plazo con 80 pacientes sometidos a laminoplastia de puerta abierta y un periodo de seguimiento de al menos 10 años. En el 57% de los pacientes se constató una mejoría del estado neurológico (escala de la JOA) al cabo de 5 años, descendiendo ligeramente hasta un 55% al cabo de 10 años. En el transcurso del tiempo se observó una ligera disminución de la lordosis cervical, aunque sin relevancia clínica. La disminución media del rango de movimiento fue del 36%. La complicación más frecuente fue la aparición de una paresia C5 y/o C6 transitoria en el 10% de los casos. Otras complicaciones: dos hematomas, tres lesiones de la duramadre, cinco casos de delirio transitorio.
En un metanálisis de Ratliff y Cooper del año 20036 se obtuvieron resultados similares, si bien no pudo detectarse ninguna diferencia significativa entre los resultados de las distintas técnicas de laminoplastia.
Correspondencia
Dr. Frank Grochulla
Clínica de Ortopedia y Cirugía Traumatológica
y de la Columna Vertebral
Euromed Clinic GmbH
Europaallee 1
90763 Fürth (Alemania)
Tel.: (+49/911) 9714-691; fax: -762
Correo electrónico: frank.grochulla@euromed.de