Notas preliminares
La artrosis postraumática de la rodilla supone una conocida complicación tras la reducción abierta y la fijación interna de fracturas de meseta tibial, bien por incongruencia alterada de las superficies articulares, bien por alteraciones primarias del cartílago. Basándose en la documentación AO la incidencia de la artrosis de rodilla se estima en un 10% de todas las fracturas de meseta tibial tratadas quirúrgicamente en nuestro centro. Un tratamiento exitoso de este cuadro clínico asociado a menudo con alteraciones de los tejidos blandos es técnicamente exigente y comprende el desbridamiento artroscópico, la artrodesis de la rodilla y la artroplastia total de rodilla4,5,8.
Tras un tratamiento conservador o tras una reconstrucción quirúrgica incompleta de la meseta tibial pueden aparecer seudoartrosis y una incongruencia articular. Se comenta pocas veces en la bibliografía las posibles estrategias de tratamiento reconstructivo para evitar una artropatía postraumática progresiva2,3,6. El objetivo de esta cirugía reconstructiva sería tanto la reconstrucción de la articulación como la recuperación de la estabilidad ligamentosa a través del realineamiento óseo. La presente publicación explica una técnica para la corrección intraarticular en combinación con una osteotomía proximal de tibia en una deformidad en valgo y hundimiento de la superficie articular2.
Principios quirúrgicos y objetivos
Primero se realiza la osteotomía del tercio medio del peroné. Tras artrotomía lateral de la rodilla y osteotomía de apertura de la tibia proximal, corrección intraarticular del hundimiento articular a través de la compresión de la esponjosa subcondral. Corrección de la relación de ejes de la pierna y apoyo con injerto óseo bicortical. A demanda fijación interna.
Los objetivos son la disminución del dolor y la realineación de una deformidad en valgo de la tibia proximal con reconstrucción de la interlínea articular y reconstrucción anatómica de la congruencia articular para prevenir la artrosis.
Ventajas
* Postoperatoriamente se recomienda una movilización pasiva de la rodilla hasta que desaparezca la inflamación y se recupere la movilidad normal.
* La carga parcial (contacto del dedo) durante 8 semanas con una ortesis estabilizadora o con yeso se sigue por un aumento progresivo de la carga.
* Es posible la terapia de movilización precoz.
* Permanecen como posibilidades otras terapias más tar- días; por ejemplo, la artroplastia total de rodilla.
Desventajas
* Los resultados tras una artroplastia total de rodilla primaria son mejores que tras una artroplastia total de rodilla tras una osteotomía fallida1,6,7.
* Largo tiempo de rehabilitación.
* Empeoramiento de la función de la rodilla por avance de la artrosis.
* Posible lesión del nervio CPE.
Indicaciones
* Deformidad en valgo dolorosa o invalidante de la tibia proximal < 20º con hundimiento del platillo tibial lateral de < 20 mm en pacientes activos >= 65 años.
* Movilidad >= 60º en la rodilla afecta.
* Pacientes activos ¾ 65 años que puedan realizar carga parcial de la pierna operada.
Contraindicaciones
* Mal estado general.
* Edad > 65 años.
* Arco de movilidad < 60º en la rodilla afectada.
* Inestabilidad ligamentosa.
* Antecedente de infección de la rodilla afecta.
* Alteraciones de partes blandas.
* Escasa colaboración del paciente.
* Obesidad mórbida.
Información al paciente
* Riesgos quirúrgicos generales.
* Lesión del nervio CPE.
* Sobre o infracorrección de la deformidad en valgo.
* Molestias en la zona de toma de injerto de la cresta ilíaca.
* El programa de rehabilitación prolongado: carga parcial con férula retirable durante 8 semanas. En la consolidación ósea radiológica por regla general aparece tras 6-12 semanas.
* El fallo de la osteotomía puede llevar a colocar una prótesis total de rodilla.
* Artrosis progresiva con dolor agudo o crónico.
* Síndrome compartimental.
* Fijación interna con placa y tornillos.
* Seudoartrosis, consolidación viciosa.
* Retirada del material de osteosíntesis tras un año.
* Ingreso en el hospital durante 1 semana.
* El retorno al trabajo/actividades de ocio depende del tipo de éstas.
Preparación preoperatoria
* Exploración clínica.
* Antibiótico de profilaxis en una sola dosis.
* Valoración radiológica del ángulo tibiofemoral.
* Imágenes radiológicas en proyecciones anteroposterior, lateral y oblicua de toda la pierna en bipedestación y carga total.
* Tomografía computerizada de la rodilla para la valoración del hundimiento intraarticular.
* La relación de ejes de la pierna y la estabilidad de la rodilla para planificar el ángulo de corrección se deben valorar de forma intraoperatoria, ya que ello depende del levantamiento del hundimiento intraarticular. Por ello no es posible una planificación preoperatoria exacta.
Instrumental e implantes
* Caja básica con escoplos, osteotomos angulados, separadores de Hohmann de diferentes tamaños, distractores de artrodesis e impactadores óseos angulados.
* Sierra oscilante con diferentes hojas según el tamaño de la tibia.
* Broca de 2,7 mm.
* Aguja de Kirschner de 2,0 mm.
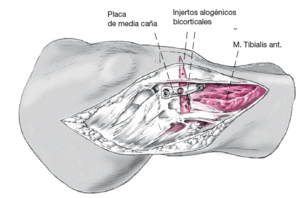
* Implantes e instrumental para osteosíntesis según sea el plan preoperatorio. En nuestros pacientes se utiliza una placa de media caña o la clásica placa en L o T.
Anestesia y posición
* Anestesia regional o general.
* Decúbito supino.
* Isquemia opcional con manguito a nivel del muslo.
* Talla enrollada en la rodilla.
* La pierna debería entallarse de tal manera que fuese libremente movilizable; entallado para la toma de injerto en la cresta ilíaca.
* La pierna debe poder flexionarse desde 100º hasta la extensión completa.
Técnica quirúrgica
Figuras 1 a 8
La operación se inicia con la rodilla en 90º de flexión.
A través de un abordaje posterolateral se osteotomiza de forma oblicua el tercio medio del peroné. Para ello se secciona aproximadamente el 80% del diámetro con la sierra oscilante y el resto de forma cuidadosa con un escoplo de hoja.
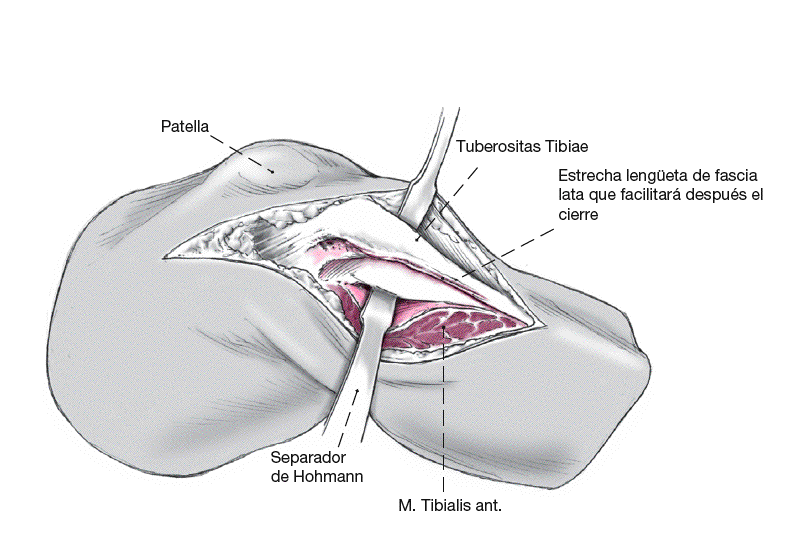
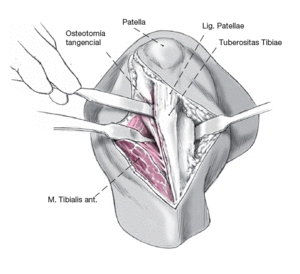
Figura 1
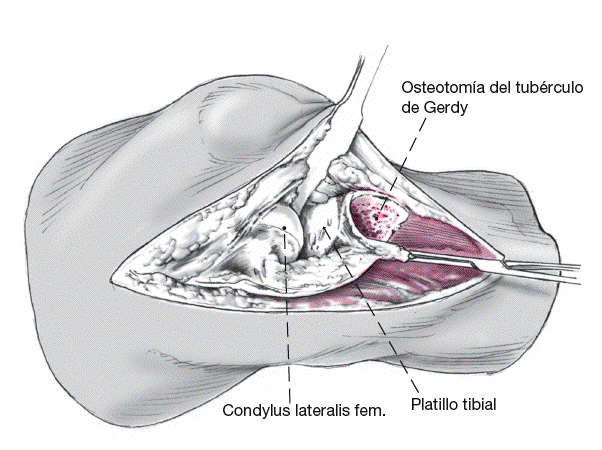
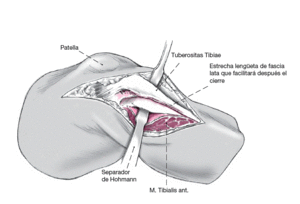
La tibia se alcanza a través de un abordaje estricto lateral o a través de uno parapatelar. A nivel proximal se divide la fascia lata hasta el tubérculo de Gerdy. Distalmente se secciona la fascia sobre el músculo tibial anterior 1 cm lateral a la tuberosidad tibial anterior, para asegurar el posterior cierre. Con ayuda de un periostiotomo se separa el músculo tibial anterior de la parte proximal de la tibia. Se protege el paquete vasculonervioso con un separador de Hohmann.
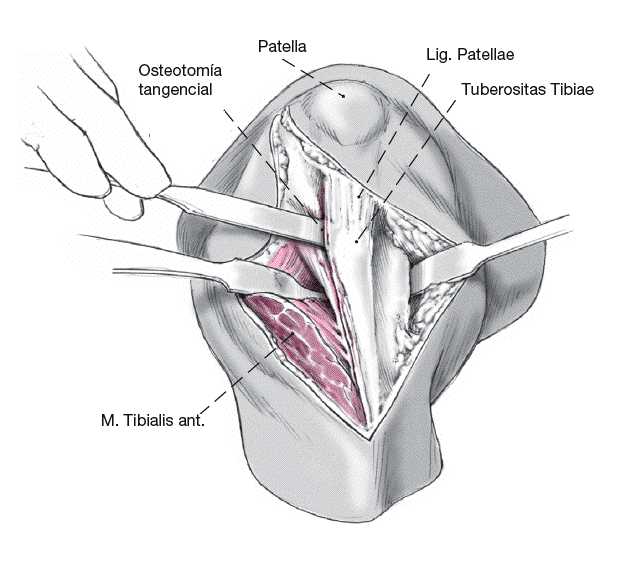
Figura 2
Tras disecar cuidadosamente el tendón rotuliano para protegerlo se osteotomiza la parte superior de la tuberosidad tibial anterior en el plano frontal para permitir la osteotomía de la tibia.
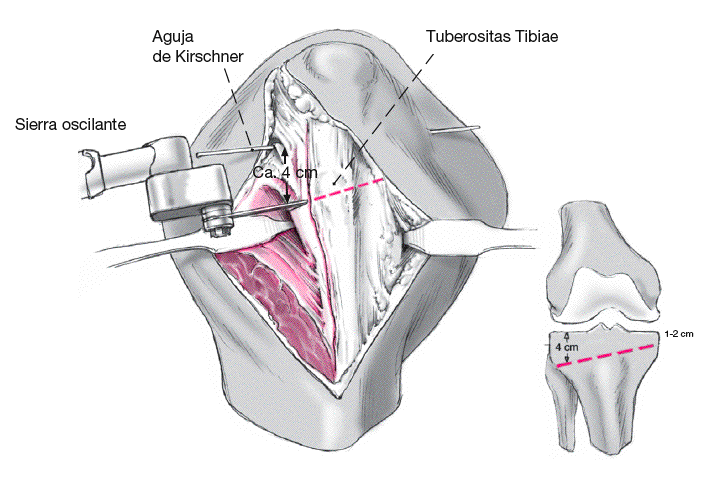
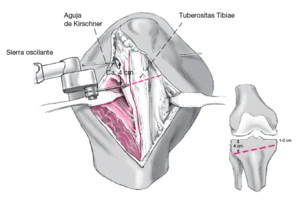
Figura 3
El siguiente paso consiste en una osteotomía de tibia proximal3. La osteotomía tangencial en el plano frontal se inicia unos 4 cm distal a la superficie articular y termina 1-2 cm distal a la superficie articular medial. La osteotomía se iniciará con sierra oscilante antes que la cortical medial se debilite mediante diversas perforaciones con broca de 2,0 mm, lo cual permitirá que se doble por un efecto de osteoclasia. Se puede utilizar una pinza de reducción para evitar que la parte medial de la osteotomía se deslice medialmente.
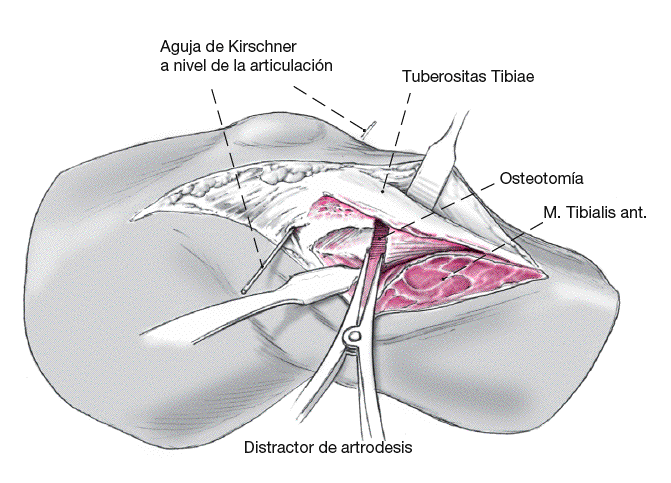
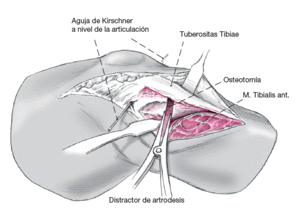
Figura 4
Se abre cuidadosamente la osteotomía con un distractor de artrodesis.
Figura 5
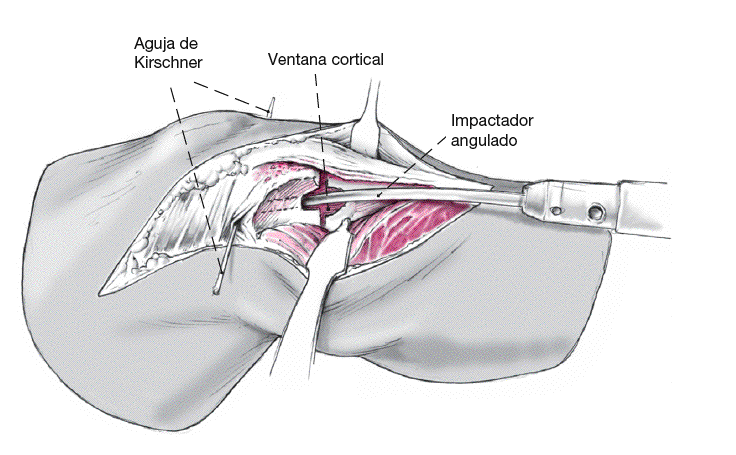
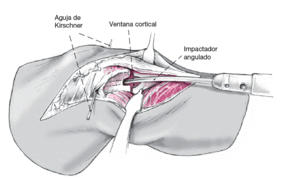
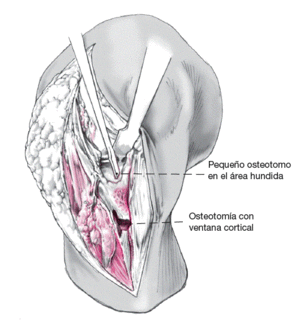
Para levantar el platillo tibial lateral se practicará una pequeña ventana cortical metafisaria como acceso subcondral a través del cual se introduce un impactador angulado.
Figura 6
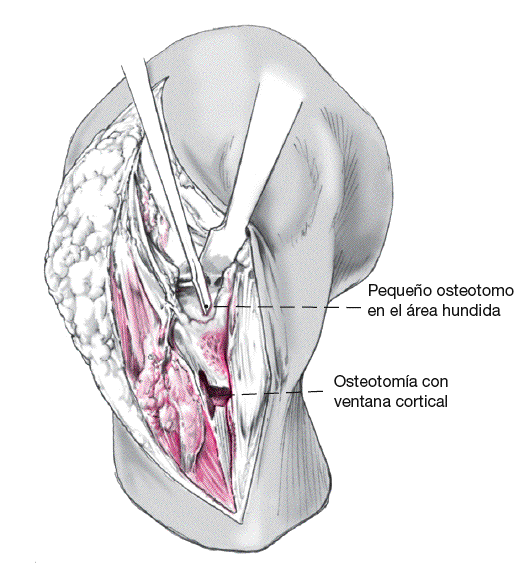
Tras la artrotomía lateral se puede desinsertar parcialmente el menisco externo si está presente para valorar el estado del cartílago y controlar de forma visual el levantamiento del platillo. Las partes lesionadas del menisco lateral se resecarán mientras que la parte periférica se mantendrá. El hundimiento del platillo tibial se valora mejor en flexión de 100º. Tras la artrotomía lateral se puede valorar el 60% del platillo tibial externo. El perímetro del cartílago hundido se marcará con una broca de 2,0 mm. Y a continuación la zona deprimida se osteotomizará con un pequeño osteotomo en un plano vertical.
Figura 7
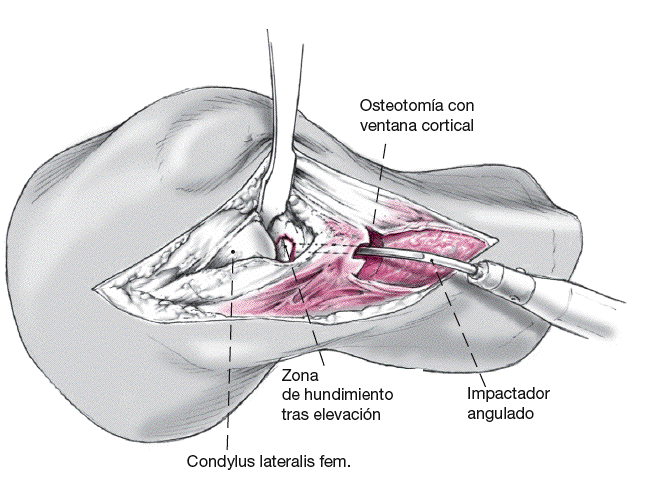
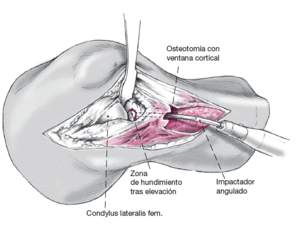
A través del impactador angulado por la ventana extraarticular se puede llevar la parte hundida del platillo externo a su posición anatómica. Desde el abordaje intraarticular y dejando una sobrecorrección de un mm se puede resecar un sobrecrecimiento de fibrocartílago. La corrección se soportaría con el aporte de injerto de esponjosa de la cresta ilíaca.
Figura 8
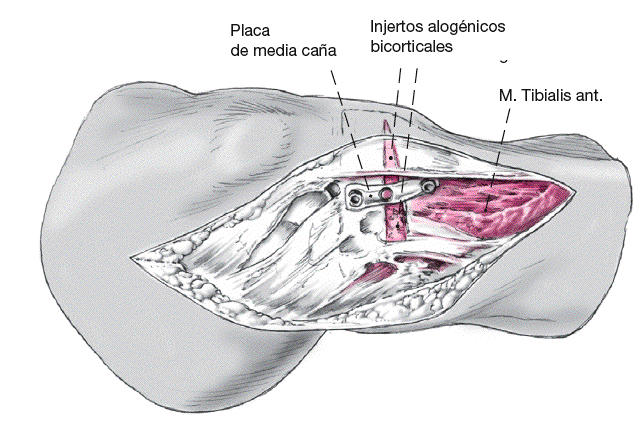
Tras la corrección intraarticular se valora clínicamente el eje de la pierna. Se abre cuidadosamente el distractor para corregir el eje. Se imitará la estabilidad ligamentosa y la posición de carga. Se introducirá un injerto bicorticoesponjoso obtenido de la cresta ilíaca ipsilateral. La cortical medial intacta actúa como bisagra y se ocupa junto con el injerto de la estabilidad intrínseca del montaje. Se puede utilizar una pequeña placa (una placa aplanada de media caña o una placa en L) como fijación interna para evitar una pérdida de corrección.
Tras una extensa irrigación y cierre de la artrotomía se cierra la fascia sobre el músculo tibial anterior y se seccionará lateralmente en prevención de un síndrome compartimental anterior en el postoperatorio. A la altura de la osteotomía del peroné no se cierra la fascia, lo que ahorra una fasciotomía. Sutura cutánea.
Control radiológico postoperatorio en el primer día postoperatorio.
Consideraciones especiales
Figuras 9 a 11
Figura 9
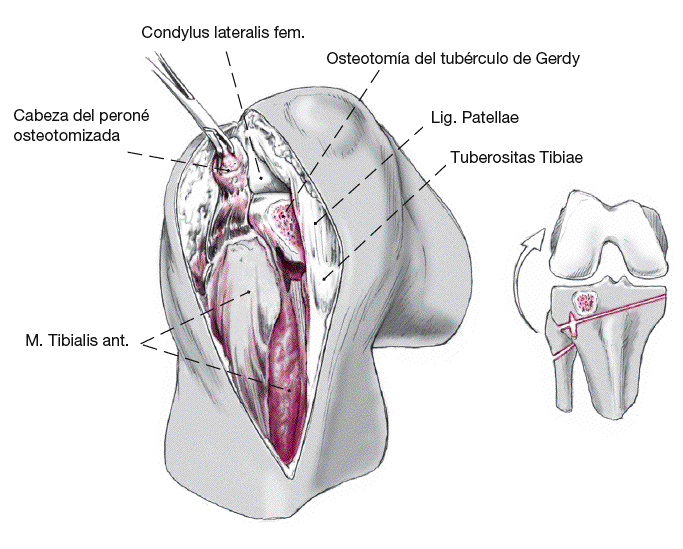
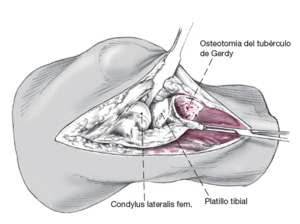
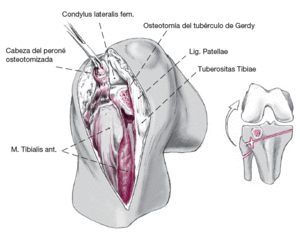
Para la corrección de un hundimiento posterior del platillo tibial externo se debe ampliar el abordaje. Ello se puede conseguir mediante la liberación de la cintilla iliotibial por osteotomía del tubérculo de Gerdy. Ello permite inspeccionar el 75% del platillo tibial externo y alcanzarlo con el instrumental.
Figura 10
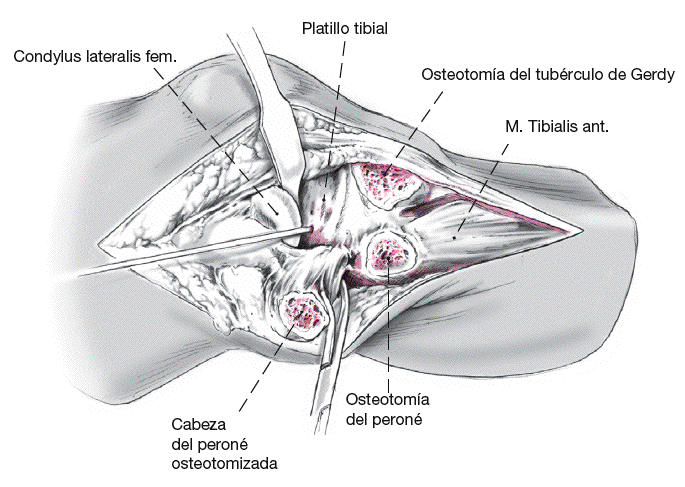
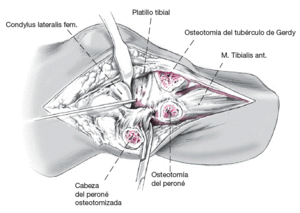
Si es necesaria una mayor visión de las lesiones cartilaginosas, se puede considerar una osteotomía oblicua justo por debajo de la cabeza del peroné. Es necesaria la disección de partes blandas y del nervio CPE para evitar la lesión del nervio. A continuación se puede osteotomizar la cabeza del peroné con la sierra oscilante, con lo que se puede abarcar el platillo tibial posterior.
Figura 11
La combinación entre una osteotomía tangencial de la cabeza del peroné junto con una liberación de la inserción de la cintilla iliotibial por osteotomía del tubérculo de Gerdy permite una muy buena visión del compartimento tibial posteroexterno. Tanto la cabeza del peroné como el tubérculo de Gerdy se pueden refijar con tornillos de pequeños fragmentos o con una placa.
Tratamiento postoperatorio
* Vendaje de la herida hasta el segundo día postoperatorio.
* Control de la presión compartimental, aunque no se objetivó ningún síndrome compartimental (en todos los pacientes se realizó una fasciotomía profiláctica).
* A partir del primer día postoperatorio, movilización pasiva hasta la reducción de la tumefacción postoperatoria y la reconstrucción de la movilidad de la rodilla.
* Tras colocar una férula retirable estabilizadora o una calza de yeso, movilización en carga parcial con muletas durante 8 semanas. Tras comprobar la consolidación radiológica se aumentará de forma progresiva la carga.
* Fisioterapia para recuperar la movilidad articular y la potencia muscular.
* Retirada del material de osteosíntesis tras un año.
Errores, riesgos y complicaciones
* Sobrecorrección o infracorrección de la deformidad en valgo: reintervención.
* Consolidación de la fractura en posición viciosa: retirada del material de osteosíntesis, interposición de injerto óseo, fijación interna.
* Lesión del nervio peroneo: posible neurolisis.
* Lesiones de la arteria o la vena poplítea: reconstrucción.
* Síndrome compartimental anterolateral: fasciotomía.
* Inflamación articular: desbridamiento e irrigación. An- tibioterapia.
* Limitación de la movilidad: movilización continuada pasiva y fisioterapia precoces.
* Inestabilidad ligamentosa: reequilibrado.
Resultados
Entre 1977 y 1988 operamos a 23 pacientes. Se dieron dos fracasos (artrosis progresiva) que acabaron en una artrodesis y en una artroplastia de rodilla. Tras un promedio de 14 años (5-26 años) se volvieron a explorar 21 pacientes clínica y radiológicamente. Dos pacientes presentaron un empeoramiento de la artrosis, en cuatro pacientes vimos un leve avance de las lesiones cartilaginosas, y en 15 pacientes no se evidenció un empeoramiento del estado articular. La diferencia media del ángulo tibiofemoral pre- y postoperatorio fue de 8,6º (13-4,4º; valoración con radiografía telemétrica en carga), la diferencia media en el hundimiento tibial pre- y postoperatorio de 6 mm (rango 4,0-9,0 mm; la valoración se hizo con radiografías laterales y oblicuas). La diferencia media en el arco de movilidad pre- y postoperatoria fue de 12º (0-20º).
Se trataron con éxito dos infecciones de herida superficiales, y no se dieron infecciones profundas ni seudoartrosis. No se recogieron inestabilidades de rodilla postoperatorias ni lesiones del nervio CPE.