Objetivo. Presentamos una técnica que tiene como objetivo la reconstrucción de las estructuras capsulolabrales anteriores de la articulación glenohumeral en casos de inestabilidad recidivante severa tras múltiples intentos quirúrgicos para intentar la estabilización.
Indicaciones. El procedimiento está indicado para pacientes que sufren una inestabilidad recidivante de hombro que limite de manera significativa su ritmo de vida con deficiencia de partes blandas como causa.
Contraindicaciones. Defectos óseos o anomalías que no se puedan manejar con la técnica en cuestión.
Técnica quirúrgica. Se utiliza un abordaje estándar deltopectoral con incisión lateral del tendón del subescapular como abordaje para exponer y preparar el reborde glenoideo anterior. Se colocan anclajes de sutura en el reborde glenoideo para fijar el aloinjerto de tendón tibial anterior, el cual se tensa y fija al hueso en el húmero con tornillos interferenciales. Esto recrea el labrum anterior, el ligamento glenohumeral medio, y la banda anterior del ligamento glenohumeral inferior. Reinserción transósea del tendón del subescapular y refuerzo con estructuras capsulares suturando la cápsula al aloinjerto para completar el procedimiento.
Manejo postoperatorio. Postoperatoriamente, se recomienda un cabestrillo durante 6 semanas con ejercicios de rehabilitación limitados para evitar el aflojamiento de los tejidos blandos reconstruidos.
Resultados. Los resultados de este procedimiento de salvamento han sido satisfactorios, en una población que supone un claro desafío para el cirujano. Se han operado 20 hombros en 15 pacientes (3 hombres, 12 mujeres, edad media 26 años) entre julio 2002 y abril 2008. En 14 de los 20 (70%) hombros, se consiguió una estabilidad adecuada y no se requirió ninguna otra intervención. La puntuación media en al escala ASES se incrementó 37 puntos con un seguimiento medio de 37 meses (rango 22-74 meses). La satisfacción media con los resultados quirúrgicos era de 6,5 puntos (máx. 10). En 5 pacientes, 6 hombros se consideraron fracaso en el tratamiento y precisaron nuevo tratamiento quirúrgico tras un promedio de 9 meses (rango 3-24 meses).
Introducción
Al determinar el abordaje correcto para tratar la inestabilidad recidivante de hombro se deben considerar múltiples aspectos etiológicos2,6,7. Ninguna otra articulación es tan propensa a luxarse, siendo las luxaciones más de un tercio de todas las lesiones del hombro. El hombro se luxa con tanta frecuencia como el resto de todas las articulaciones juntas21. La causa más frecuente de inestabilidad glenohumeral es el traumatismo, mientras que la inestabilidad congénita se ve con menos frecuencia. Tanto la inestabilidad anterior de hombro de origen traumática como la reluxación traumática se pueden tratar con éxito por artroscopia. La selección de los pacientes, la técnica quirúrgica y las habilidades artroscópicas son imprescindibles para tener éxito.
En la mayoría de los casos de inestabilidad anterior de hombro, los procedimientos indicados son la plicatura capsular y la reparación de Bankart artroscópicas. Los implantes y las técnicas artroscópicas han evolucionado en la pasada década, proporcionando resultados similares a los de los procedimientos abiertos5. Especialmente en casos de pérdida ósea debido a luxación traumática o deficiencia ósea, así como una retro- o anteversión anormal de la glena, o en casos de procedimientos artroscópicos múltiples fallidos, la cirugía abierta sigue siendo la técnica de elección14,18,22. La tasa de fracaso tanto de la cirugía abierta como artroscópica, especialmente en los casos de inestabilidad traumática, es baja, siendo estos pacientes un desafío para el cirujano. Podemos encontrar deficiencia del tendón del subescapular, de la cápsula, y de las estructuras de refuerzo importantes (p. ej., el ligamento glenohumeral medio [LGHM] y la banda anterior del ligamento glenohumeral inferior [LGHI]) en casos que hayan sido sometidos a múltiples intentos de cirugía (abierta) para estabilizar la articulación o como complicación de la capsulorrafia térmica9,24. La corrección quirúrgica tiene como objetivo reducir la invalidez del paciente; mientras que otros beneficios secundarios -tales como disminuir el riesgo de artrosis glenohumeral precoz- están aún por demostrar4.
Las técnicas quirúrgicas se dividen en dos grupos con principios diferentes: técnicas anatómicas y técnicas no anatómicas. Las técnicas anatómicas para la estabilización abierta del hombro incluyen varias modalidades de plicatura capsular y la reparación de Bankart clásica.
Las técnicas no anatómicas son habitualmente más agresivas y pueden dificultar una eventual cirugía de revisión posterior por la pérdida de referencias anatómicas. No obstante muchos casos de inestabilidad se pueden solucionar mediante la técnica de Bristow-Latarjet (es decir, una transferencia del proceso coracoideo10,13), mediante alguna de las varias técnicas para manejo de stock óseo insuficiente (p. ej., reconstrucción glenoidea con un injerto óseo de cresta iliaca22), o con procedimientos para controlar la falta de hueso en la cabeza humeral18 (p. ej., la lesión de Hill-Sachs).
Los pacientes que no tiene defectos o anomalías óseos, que todavía sufren una inestabilidad severa tras múltiples intentos de retensar la articulación mediante plicaturas capsulares o capsulorrafia, tienen una insuficiencia de las partes blandas estabilizadoras capsulolabrales. Estas se pueden dividir en: desórdenes intrínsecos de los tejidos blandos/colágeno (p. ej., Ehlers-Danlos o cápsula extrínseca) y desórdenes labrales en los casos de procedimientos quirúrgicos múltiples o de necrosis capsular eletrotérmica. Hay técnicas descritas para la reconstrucción capsulolabral utilizando isquiotibiales13,23, cintilla iliotibial8,11 (IT), e injertos de tendón de Aquiles19. Este artículo describe nuestra técnica para la reconstrucción capsulolabral anatómica con un injerto de tibial anterior como procedimiento de salvamento para una inestabilidad glenohumeral en su etapa final debido a insuficiencia capsular (parcialmente descrita previamente en la referencia bibliográfica 3).
Principios quirúrgicos
Reconstrucción abierta de la cápsula anterior del hombro y de los ligamentos glenohumerales con un injerto de tendón.
Ventajas
— Procedimiento de salvamento para la inestabilidad recidivante anterior de hombro.
— Reconstrucción del labrum anterior.
— Reconstrucción del LGHM y de la banda anterior del LGHI.
— Abordaje abierto que permite la puesta en tensión selectiva y segura del injerto.
— Aumento de la profundidad de la cavidad al reproducir el labrum anterior.
— Procedimiento que evita la artrodesis glenohumeral definitiva mucho más agresiva.
— Es posible utilizar como alternativa un tendón autólogo (p. ej., tendón de semitendinoso).
Inconvenientes
— Procedimiento de salvamento sólo para casos seleccionados.
— Abordaje invasivo.
— Pérdida de rango de movilidad.
— Utilización de aloinjerto (alternativa de autoinjerto).
Indicaciones
— Procedimiento de salvamento para inestabilidad anterior crónica y luxación recidivante en pacientes con múltiples intentos previos de cirugía para la estabilización.
— Deficiencia capsulolabral sin pérdida de stock óseo asociada.
— Pérdida de estructuras labrales tras múltiples luxaciones y/o intentos quirúrgicos de reconstrucción labral.
— Trastornos de partes blandas (p. ej., síndrome de Ehlers-Danlos) o defectos (p. ej., necrosis capsular electrotérmica) con inestabilidad anterior o antero-inferior.
Contraindicaciones
— Pérdida de stock óseo relevante en el reborde glenoideo anterior-inferior.
— Lesiones de Hill-Sachs grandes o que se engatillan.
— Aumento de ante- o retroversión de la glenoides.
— Anomalías óseas de la glenoides.
Información para el paciente
— Riesgos quirúrgicos generales: infección de la herida, infección profunda de la herida, embolias, trombosis, lesión de las estructuras neurovasculares.
— Procedimiento de salvamento para la inestabilidad en «última fase».
— Riesgo de infección al utilizar un aloinjerto.
— Si se usa injerto autólogo: morbilidad de la zona dadora.
— Inestabilidad persistente del hombro.
— Pérdida de rotación externa máxima.
— Rigidez de la articulación glenohumeral.
— Rehabilitación postoperatoria.
— Cabestrillo durante 6 semanas.
— Reincorporación a las actividades de trabajo completas a los 4-6 meses de la cirugía.
Planificación preoperatoria
— Evaluación clínica meticulosa del tipo de inestabilidad:
¿ Signo de sulcus positivo en rotación neutra y rotación externa del brazo.
¿ Aprehensión positiva severa.
¿ Translación antero-posterior, carga y «shift test» grado 3.
¿ Laxitud articular generalizada.
— La historia incluye subluxación o luxación sin trauma proporcionado (p. ej., durante el sueño).
— Evaluación de alteraciones de tejidos blandos (deficiencias del colágeno, p. ej., síndrome de Ehlers-Danlos).
— Evaluación clínica del manguito de los rotadores y de la patología del tendón largo del bíceps.
— Estudios de RNM.
— TC cuando sea necesaria para definir la anatomía ósea o para descartar una posible deficiencia ósea16,22.
Instrumental quirúrgico e implantes
— Aloinjerto de tendón del tamaño adecuado, preferiblemente de tibial anterior a nuestro juicio.
— Se puede valorar el autoinjerto (isquiotibiales).
— Mesa en posición de silla de playa y soporte de brazo neumático.
— Separadores de hombro automáticos (p. ej., instrumento de separación automático de hombro de Mitek).
— Separador de Fukuda.
— Artroscopia glenohumeral previa al procedimiento abierto en los casos con evidencia clínica o radiológica de patología intraarticular adicional o con sospecha de defecto de Hill-Sachs que se engatille.
Anestesia y colocación
— Posición en silla de playa (si está disponible, con soporte de brazo neumático).
— Anestesia general.
— Recomendamos anestesia general complementaria.
Técnicas quirúrgicas
Las técnicas quirúrgicas se ilustran en las Figs. 1-8.
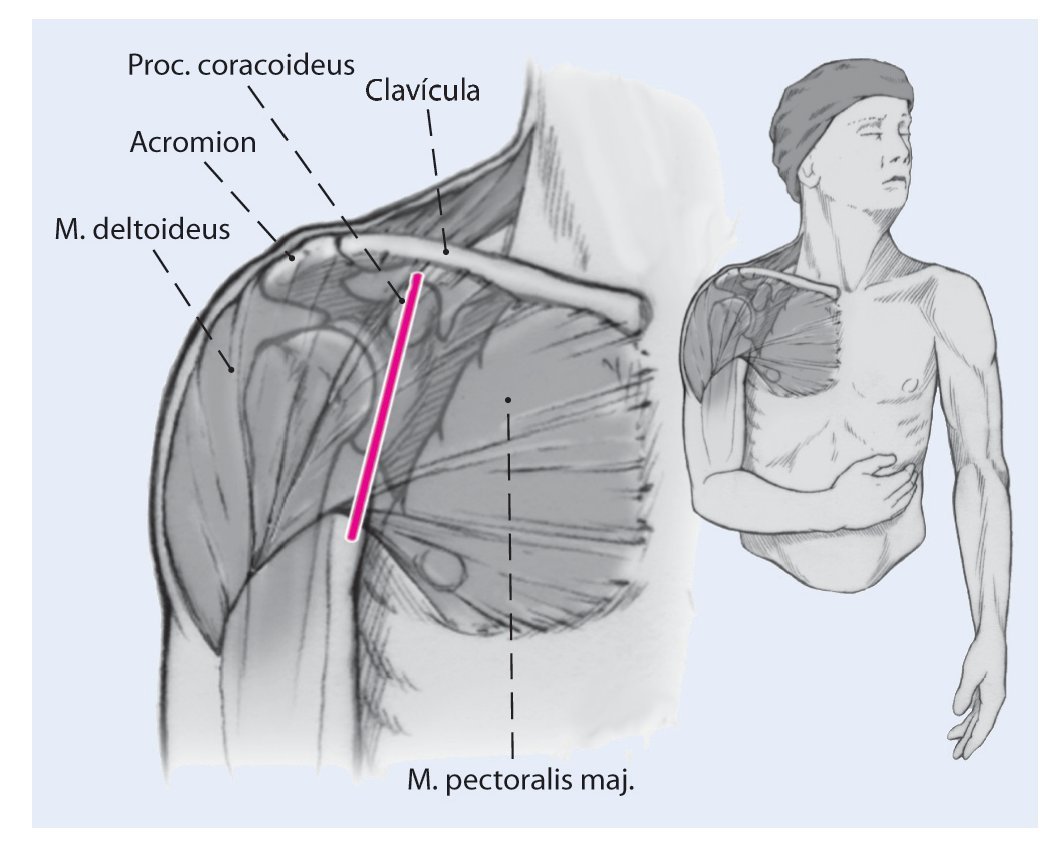
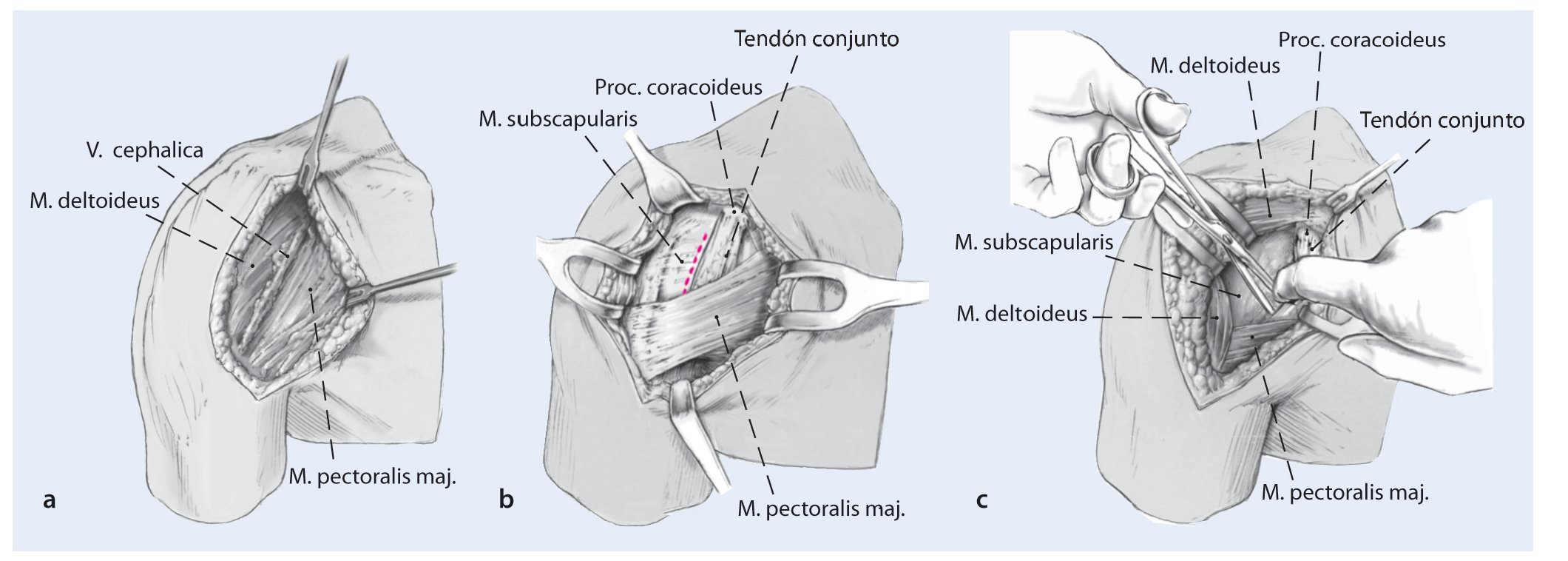
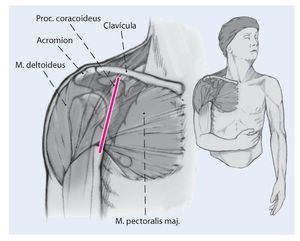
Fig. 1 Se realiza un abordaje deltopectoral estándar para exponer la articulación glenohumeral. La incisión tiene unos 10-12 cm de longitud. En muchos casos, hay unas grandes cicatrices y los planos de los tejidos blandos están alterados, lo que dificulta mucho el abordaje. La vena cefálica es la referencia anatómica que ayuda a identificar el intervalo deltopectoral, habitualmente se protege con un separador de Langenbeck y se rechaza lateralmente.
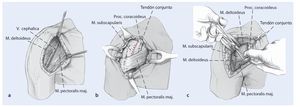
Fig. 2 Tras disección roma del intervalo (a), el tendón conjunto es la siguiente estructura de referencia (b). Se debe separar en sentido medial junto con el músculo pectoral mayor (c). En este punto puede ser útil un separador automático de hombro. Preferimos abrir el surco bicipital y hacer una tenodesis de la porción larga del bíceps, dado que el tendón largo del bíceps puede ser un foco de dolor postoperatorio especialmente en esta población de pacientes con varias cirugías previas.
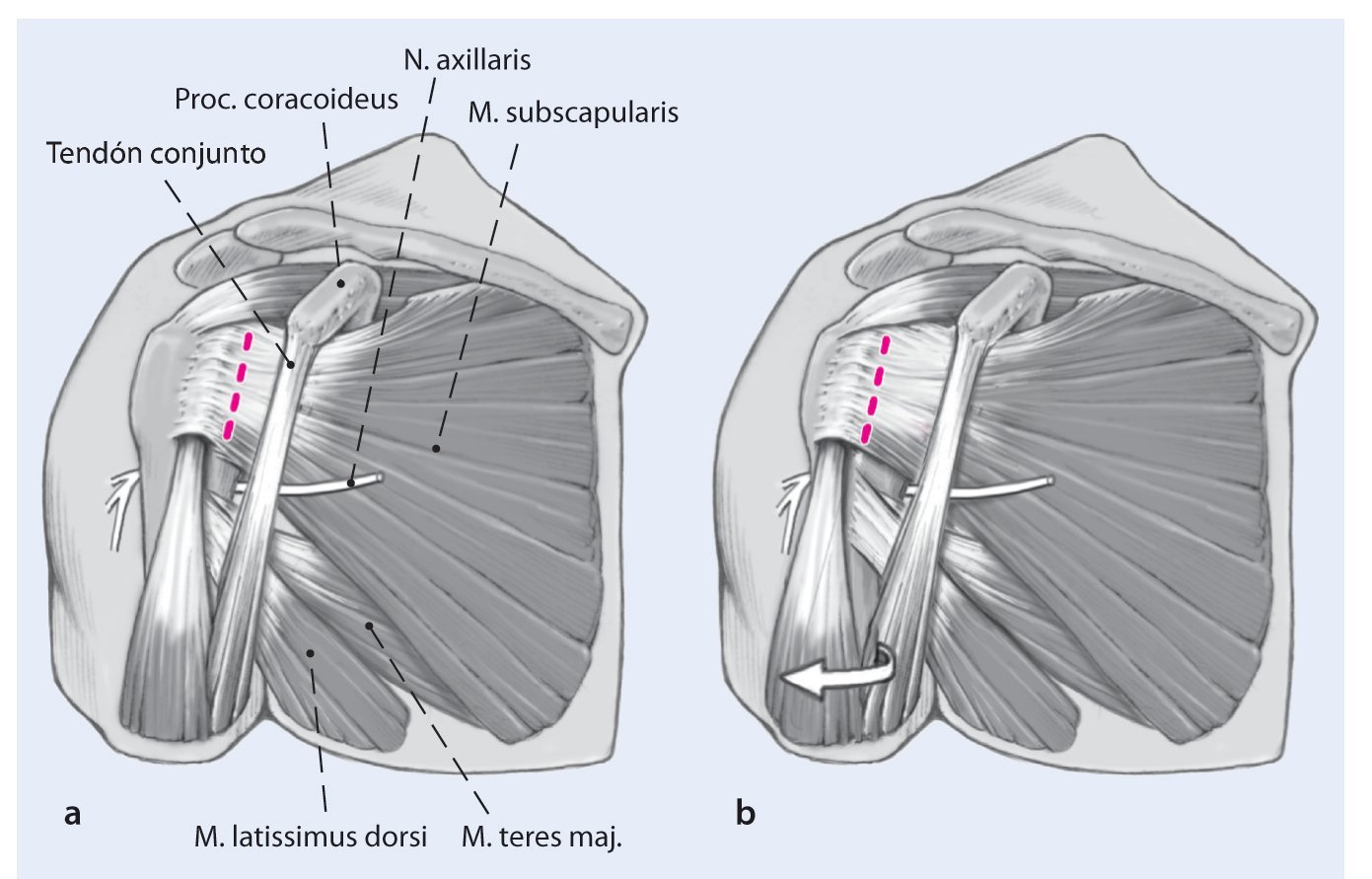
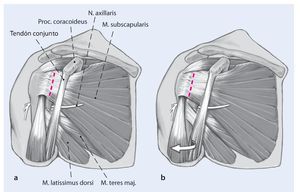
Fig. 3 A continuación se puede desinsertar el tendón del subescapular de su inserción en la tuberosidad menor en una sola capa junto con la cápsula (a). Esto simplifica el abordaje. En muchos casos, la cápsula está pegada al subescapular. En estos casos, es necesario incidir y movilizar el tendón del subescapular y la cápsula anterior juntas. Preferimos incidir el subescapular dejando unos 5 mm de tendón lateral para la reparación posterior. Se asegura el tendón del subescapular con suturas gruesas para la reparación ulterior, y se colocan sutura a través de orificios perforados en el hueso para la reparación transósea del tendón subescapular. Hay que tener cuidado de no lesionar el nervio axilar, que pasa inferior al tendón del subescapular a través del espacio cuadrilátero. La rotación externa del hombro puede ayudar a tensionar
e identificar el tendón y a aumentar la distancia de su incisión al nervio axilar (b).
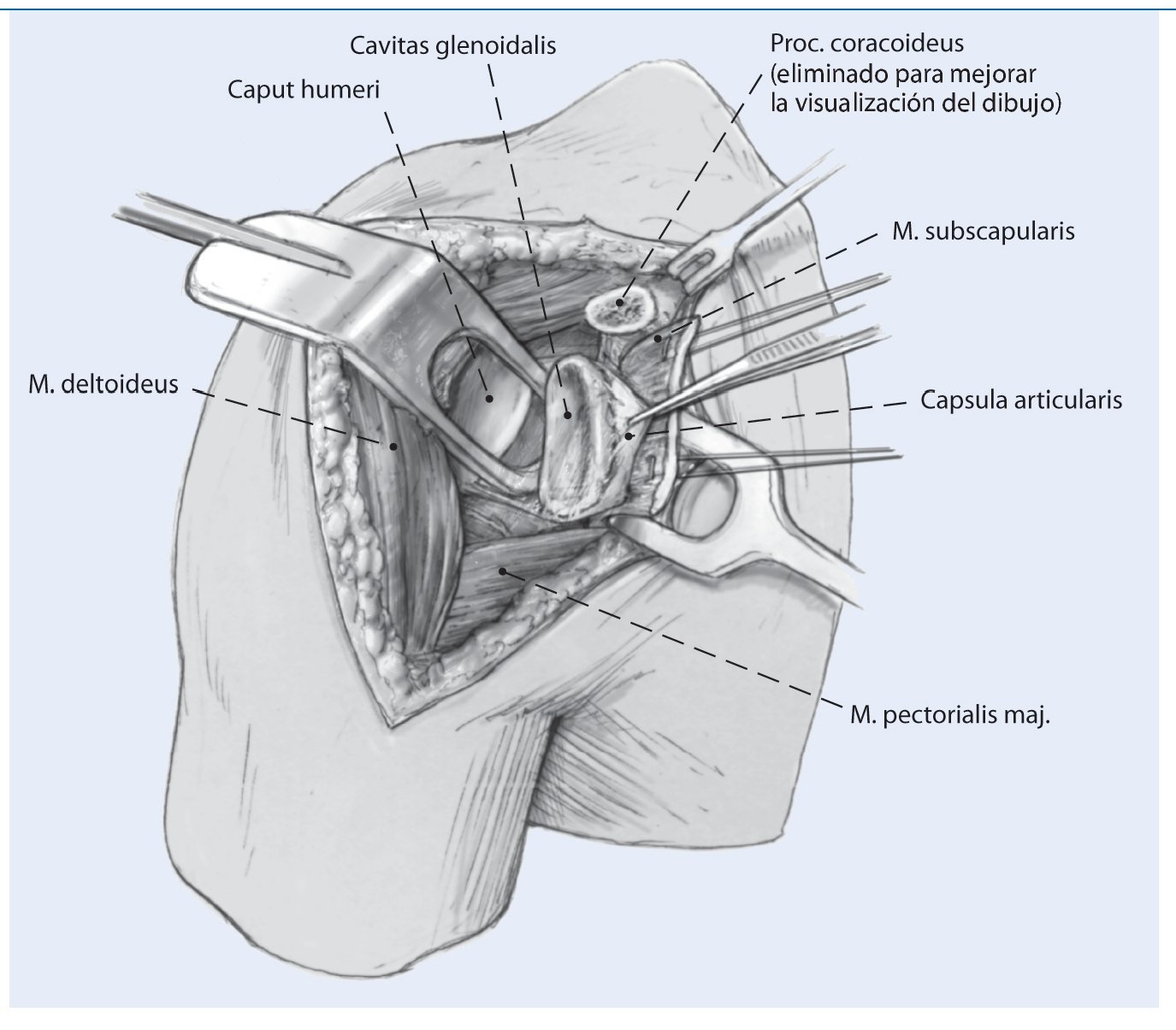
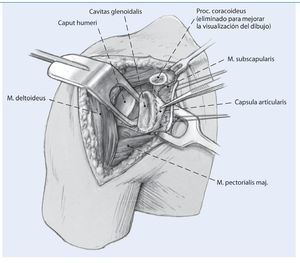
Fig. 4 La visión completa de la articulación glenohumeral se obtiene abriendo el intervalo de los rotadores y separando la cabeza humeral con un separador de Fukuda.
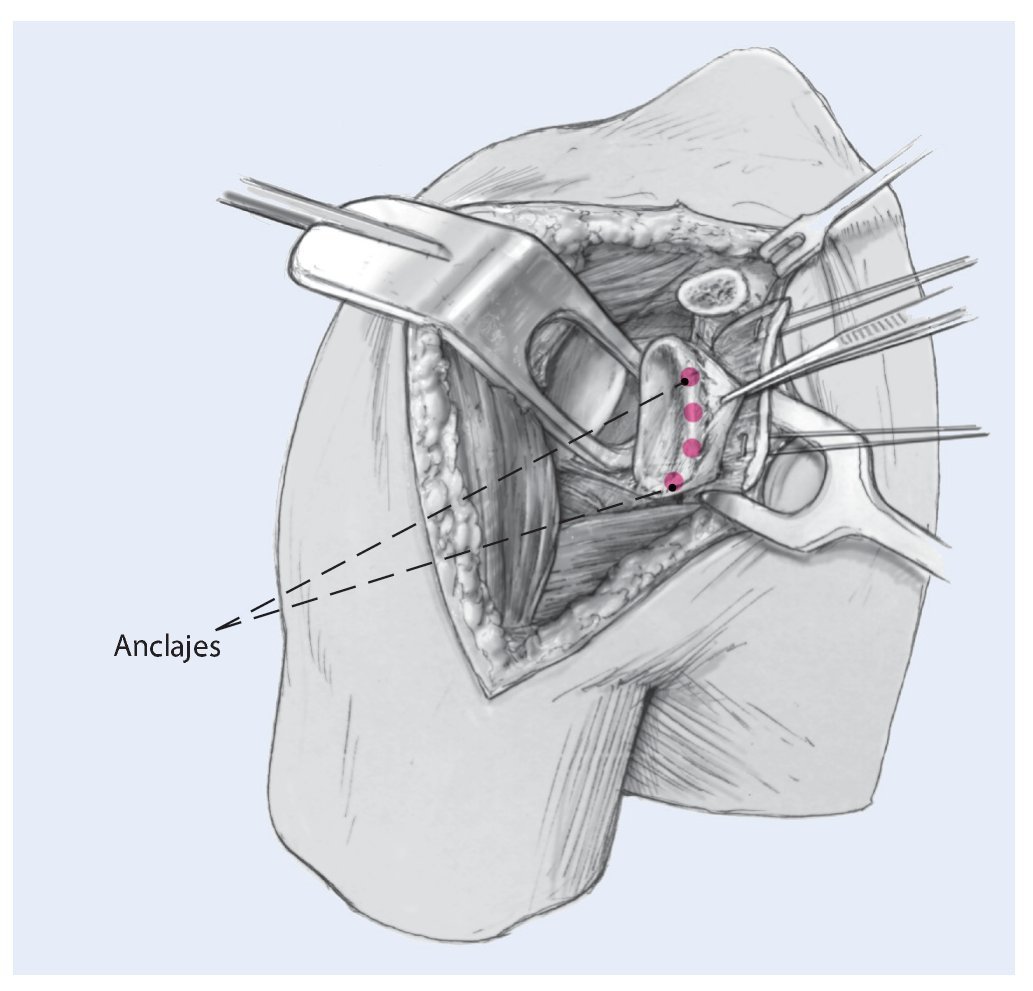
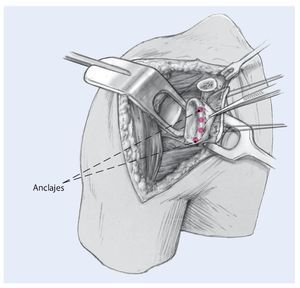
Fig. 5 Reconstrucción del labrum. Es primordial lograr una buena exposición del labrum para el procedimiento. Se preparan el labrum y el reborde anterior glenoideo, utilizando una fresa para limpiar el hueso de cualquier tejido blando y labrum residuales, lo que proporciona una mejor curación y fijación del injerto. Se utilizan tres o preferiblemente cuatro anclajes como puntos de fijación de la reconstrucción labral en el reborde glenoideo anterior, colocados en las posiciones horarias de las 2:00, 3:00, 4:00 y 5:30.
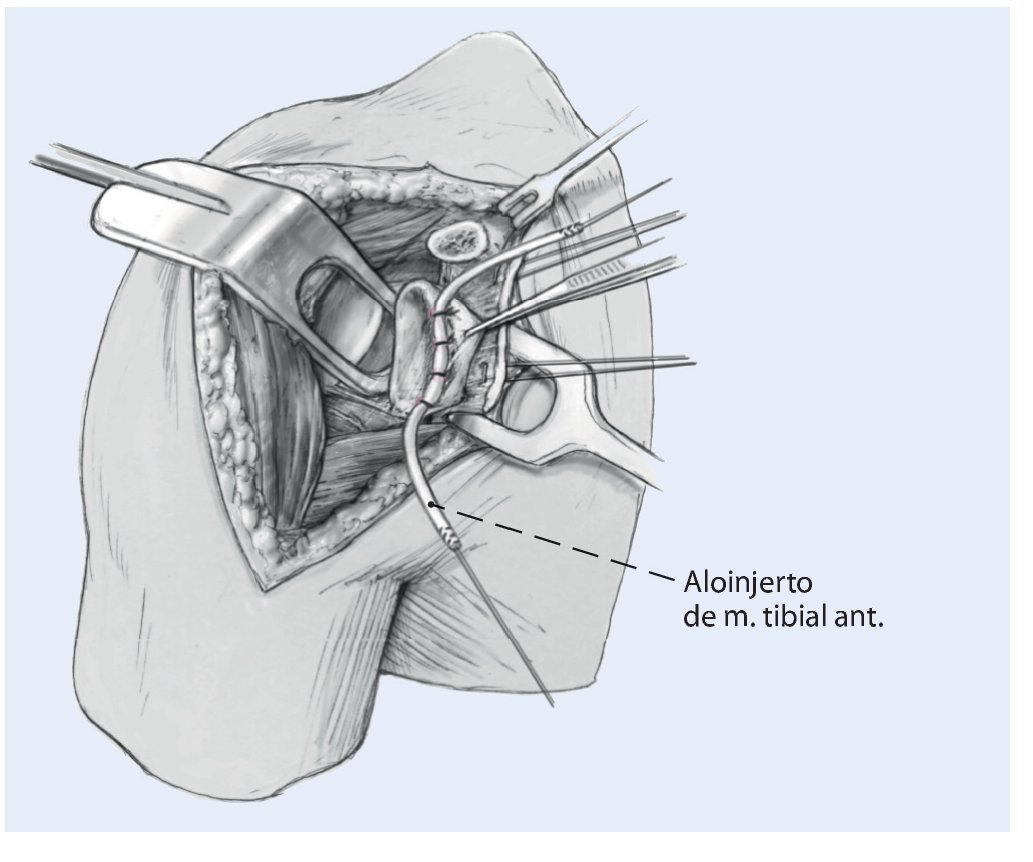
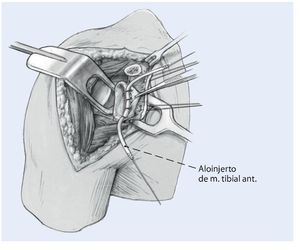
Fig. 6 Se coloca un aloinjerto de tibial anterior en el reborde anterior glenoideo para reconstruir el labrum, el cual habrá sido previamente preparado con suturas de Fiberwire (Arthrex, Naples, FL) en cada uno de sus extremos, o con sutura de resistencia similar. Se fija en las suturas de los anclajes empezando por la parte media y trabajando en sentido superior e inferior. El aloinjerto de tibial anterior reconstruye un bonito labrum anterior.
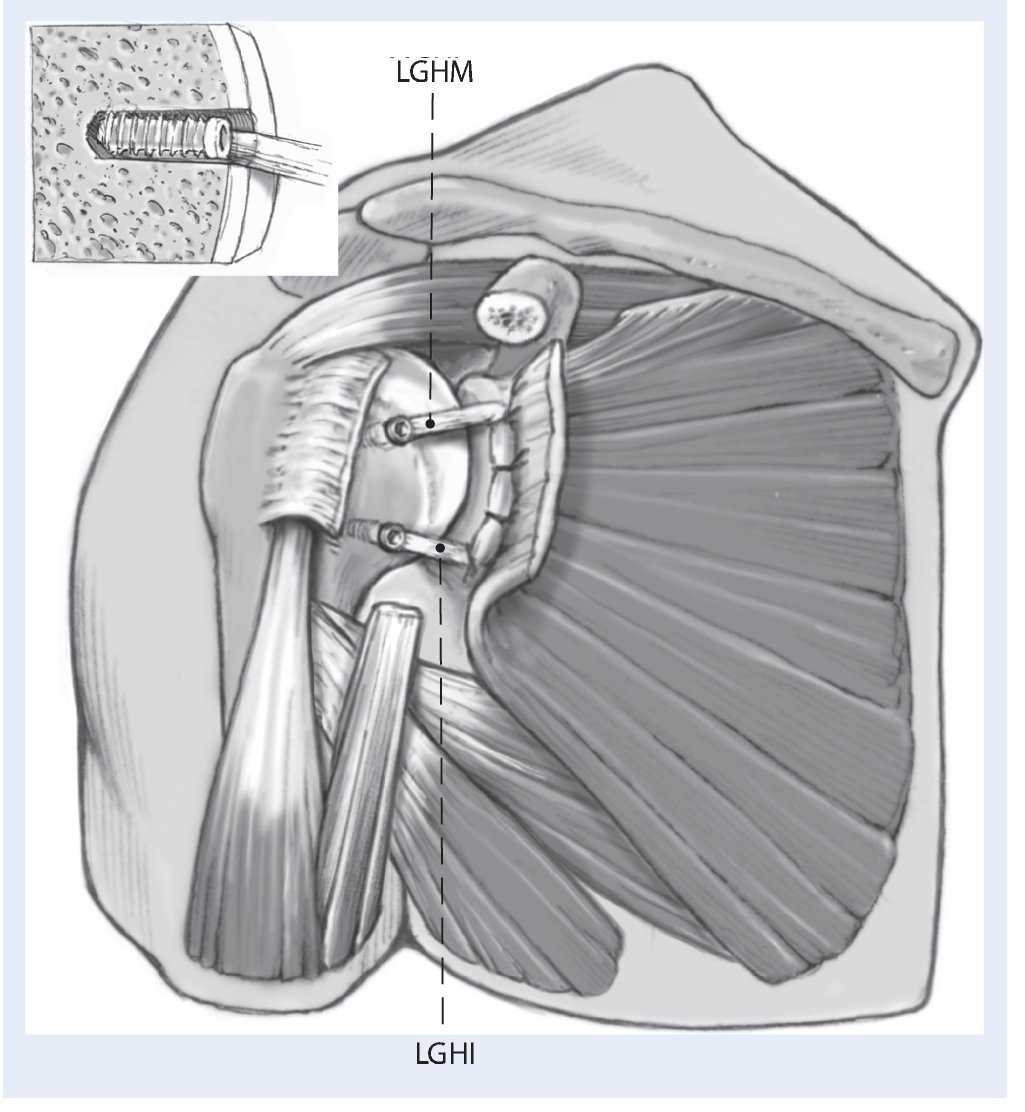
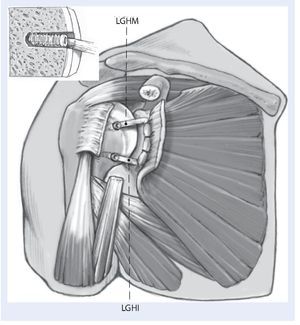
Fig. 7 Reconstrucción de la cápsula articular anterior. Se reconstruyen los ligamentos glenohumeral medial (LGHM) y la banda anterior del ligamento lenohumeral inferior (LGHI) utilizando los dos extremos libres del aloinjerto. El injerto se fija con un tornillo interferencial reabsorbible en cada uno de los extremos en túneles óseos. Los túneles deben situarse en el borde articular del húmero donde se inserta la cápsula nativa. El diámetro de la broca para el túnel se elige de acuerdo al injerto de manera que el tornillo interferencial proporcione una buena compresión del tendón en el túnel óseo.Se crea un túnel para cada uno de los extremos del injerto, uno superior y otro inferior. Se ajusta la longitud de ambos cabos del injerto de manera adecuada para obtener la tensión necesaria y se fijan definitivamente en el húmero con dos tornillos interferenciales reabsorbibles (BioTenodesis screw, Arthrex, Naples, FL) en ambos túneles. La tensión correcta del aloinjerto deberá permitir unos 30º de rotación externa y su fijación se realiza en unos 30º de elevación. La técnica de fijación es similar a la utilizada para la tenodesis de la porción larga del bíceps1,15,17,20. De manera alternativa, en lugar de dos túneles ciegos, se pueden crear dos túneles completos, uno superior y otro a inferior de manera que crucen el surco bicipital. Los extremos del injerto en este caso se pueden pasar a través de cada uno de los túneles respectivamente, se tensan y anudan sobre sí mismos laterales al surco bicipital. En este caso, es preciso asegurar el nudo con puntos de sutura. Deberá notarse que el nudo puede ser prominente y causar irritación. Las estructuras capsulares nativas remanentes se cosen al aloinjerto con una sutura de Ethibond de n.º 2 para reforzar el neolabrum y dar seguridad adicional. Esto también aporta vascularidad para ayudar a la cicatrización e incorporación del injerto.
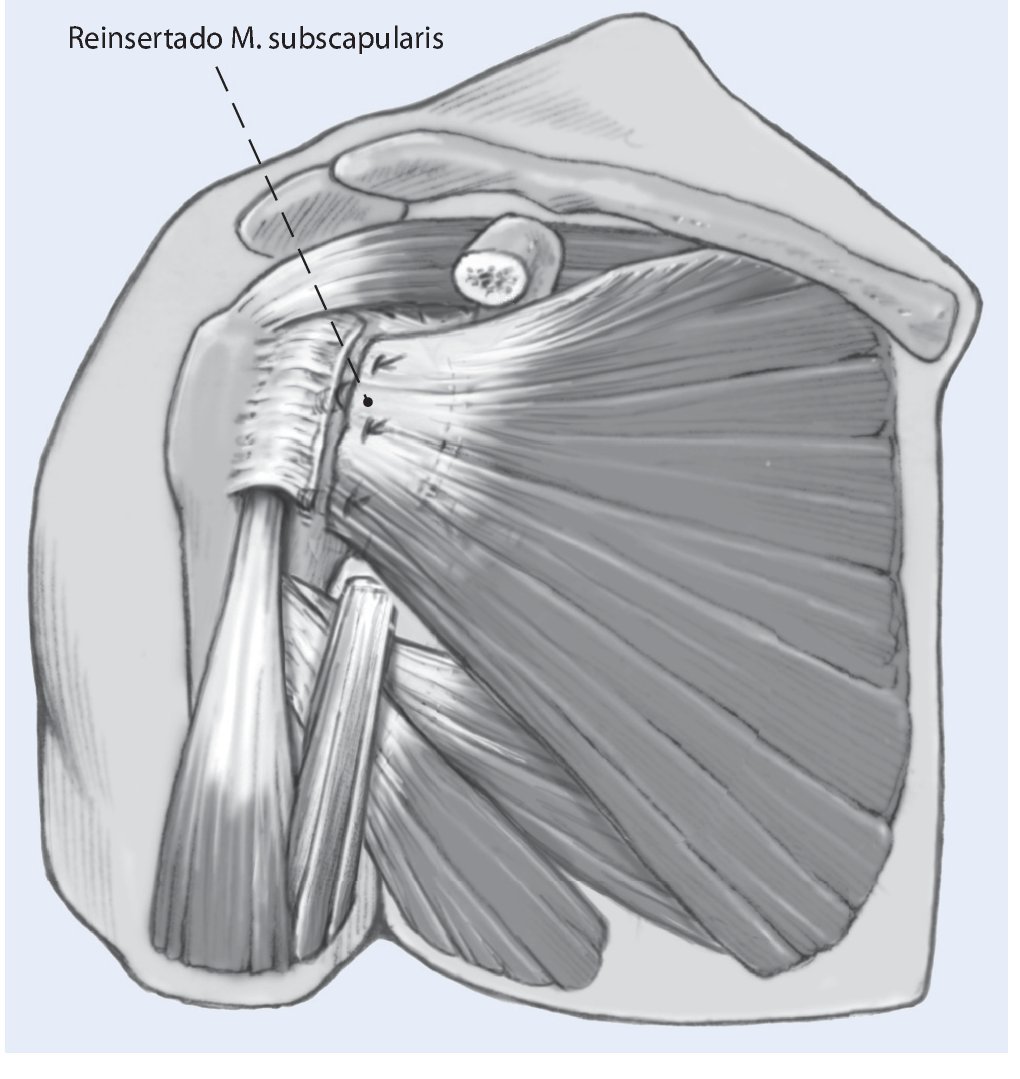
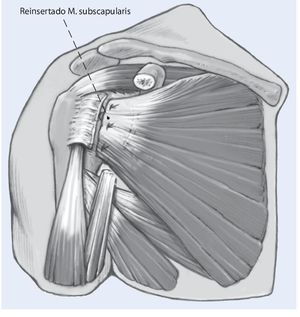
Fig. 8 Antes de reinsertar el tendón del subescapular al hueso, se comprueba la estabilidad y tensión intraoperatorias; deberá obtenerse un arco de movilidad libre para el protocolo postoperatorio. Entonces se reparan cuidadosamente el tendón del subescapular y la cápsula subyacente directamente al injerto así como a la tuberosidad menor, a través de orificios óseos. Entonces se cierra el intervalo de los rotadores realizando una plicatura para lograr una resistencia adicional contra la traslación inferior. El resto de la herida se cierra por planos de manera estándar.
Manejo postoperatorio
— Cabestrillo durante 6 semanas para permitir la cicatrización de los tejidos blandos y asegurar la consolidación del tendón en los túneles óseos12.
— Ejercicios pendulares y movilidad pasiva limitada empezando a las 4 semanas.
— Evitar ejercicios de potenciación en rotación externa.
— El objetivo de la rehabilitación es la rotación externa de 45º y la elevación anterior de 140º.
— Los ejercicios de rango de movilidad activos se empieza en las semanas 8-10.
— Visitas postoperatorias en las semanas 2 y 6.
— Reincorporación a la máxima función a los 4-6 meses.
Errores, riesgos y complicaciones
— Infección: revisión, retirada de los implantes y del injerto.
— Inestabilidad recidivante persistente: conversión a artrodesis.
— Reparación del tendón del subescapular insuficiente: revisión con reparación del tendón del subescapular.
— Rigidez glenohumeral, a pesar de que un cierto grado de rigidez es deseable y esperable: fisioterapia, cirugía de revisión.
— Arrancamiento de los tornillos interferenciales con el consiguiente fallo de las estructuras estabilizadoras del procedimiento (hasta ahora no hemos detectado ningún caso en nuestros pacientes): cirugía de revisión para reinsertar el injerto con tornillos de mayor diámetro.
Resultados
Hay 15 pacientes operados de 20 hombros (3 hombres, 12 mujeres, edad media 26 años) entre julio 2002 y abril 2008 reconstruyendo el hombro con la técnica descrita por el autor Senior (Millet JP et al, datos no publicados, 20103). En todos los casos se les propuso la elección entre artrodesis, procedimiento de estabilización de salvamento, o dejar con minusvalía permanente. De los 20 hombros, 14 (70%), ganaron estabilidad suficiente y no precisaron más intervenciones: la puntuación de ASES promedio se incrementó en 37 puntos en 37 meses de promedio (rango 22-74 meses). La satisfacción media con los resultados de la cirugía fue de 6,5 puntos. En 5 pacientes, 6 hombros fueron considerados fracasos y progresaron a un nuevo tratamiento quirúrgico tras un promedio de 9 meses (rango 3-24 meses). Uno tuvo una infección postoperatoria y fue revisado una vez que la infección estaba resuelta, y tras 45 meses refería no tener sensación de inestabilidad y estaba muy satisfecho. Un paciente presentó un arrancamiento del injerto del sitio de inserción humeral durante la primera fase de rehabilitación. Otros 2 presentaron inestabilidad recidivante incluso después de esta cirugía y tras acabar un periodo de rehabilitación de 6 meses. Por ello, 1 paciente fue sometido a un procedimiento de Latarjet adicional, para añadir un tope óseo, y 1 paciente tuvo que convertirse a artrodesis glenohumeral.
Conflicto de intereses. Los autores establecen que uno o más autores han declarado posibles conflictos de interés: el Dr Millet es consultor de Arthrex y Arthro-care. Recibe derechos de propiedad de Arthrex y posee acciones en Game Ready, Inc y VuMedi. El puesto del Dr Braun como investigador especialista en el Steadman Philippon Research Institute (SPRI) está generosamente patrocinado por Arthrex, Naples, Florida, EE.UU. Todos los autores han recibido de forma indirecta apoyo económico de SPRI. Las siguientes compañías han patrocinado el SPRI: Arthrocare, Arthrex, Orthrorehab, Ossur, Siemens, and Smith & Nephew.
Correspondencia
Dr. P.J. Millett
Steadman Clinic
181 West Meadow Drive, Suite 1000 81657 Vail, CO (EE. UU.)
drmillett@steadmanclinic.net