Notas preliminares
La osteolisis extensa periprotésica se observa frecuentemente en el contexto de una sustitución de cadera por aflojamiento; ello reduce la estabilidad primaria del anclaje no cementado de un implante de revisión. Un anclaje de la prótesis suficiente para ser estable bajo carga es especialmente difícil de obtener en casos de defecto óseo metafisario. La alternativa, a saber, la colocación de un vástago cementado con relleno de la osteolisis, no produce buenos resultados a largo plazo3,9. Sin embargo, está disponible un implante diseñado para el anclaje y unión diafisaria no cementada del lecho óseo metafisario dañado en la forma de una artroplastia femoral no cementada utilizando el vástago protésico de revisión modular MRP-TITAN (MRP-TITAN). La carga proximal insuficiente del hueso con la consecuente osteopenia debida a la forma diafisaria6 se observa principalmente en situaciones sin aumento del defecto metafisario y para vástagos de gran diámetro13. Por contra, se observa una excelente regeneración ósea con el correspondiente proceso de remodelación óseo y la integración firme de la prótesis en la serie de radiografías planas intraoperatorias, cuando se rellena del defecto metafisario proximal con hueso autólogo/alogénico14,15. El procedimiento quirúrgico requiere una planificación preoperatoria y una técnica quirúrgica precisa. La modularidad del sistema de la prótesis permite una reacción adecuada a las necesidades anatómicas y biomecánicas individuales intraoperatoriamente.
Principios quirúrgicos y objetivos
Tras la retirada de la prótesis aflojada si es cementada debe incluir el manto de cemento y la escisión del tejido de granulación adyacente, el lecho óseo se prepara mediante brocas flexibles en proporción al tamaño del vástago de la prótesis. El vástago, seleccionado de acuerdo a la longitud y el diámetro, es introducido siguiendo la antecurvatura del fémur hasta que se logra colocar firme en la diáfisis. El cuello/cabeza de la prótesis adecuado es montado a continuación con la antetorsión y longitud adecuadas. Las estrías longitudinales del vástago y su forma cónica garantizan una estabilidad rotacional segura del vástago. Los defectos óseos metafisarios se rellenan con hueso autógeno/alógeno siguiendo la técnica hueso impactado a presión ("bone-impactation-grafting").
Ventajas
* La modularidad de la prótesis asegura la flexibilidad intraoperatoria (longitud de la prótesis, "offset" femoral [distancia desde el centro de la articulación de la cadera al trocánter mayor]).
* Rotación libremente ajustada del cuello protésico.
* Implantación diafisaria no cementada, a presión (estable a la rotación, inclinación) con una estabilidad primaria alta incluso si es necesario el aumento de hueso metafisario adyuvante.
* Aleación TiA16Nb7 (ISO 5832-11/ASTM F1295) con una biocompatibilidad alta y resistencia a la fatiga con un módulo E más fisiológico.
* Eficiencia económica debida a un inventario mínimo.
Desventajas
* Posibilidad de fractura/fisura del eje femoral durante la preparación del lecho del implante utilizando brocas flexibles o implantes a presión.
Indicaciones
* Aflojamiento de los vástagos protésicos con defectos óseos osteolíticos (defectos tipo I-III clasificados de acuerdo a Paprosky)12.
* Fatiga de material con rotura de la prótesis.
* Fracturas femorales sub y/o periprotésicas.
* Tumores.
Contraindicaciones
* Osteolisis extensa que excluya el anclaje diafisario del vástago protésico.
Información al paciente
* Riesgos generales de la cirugía, tales como la hemorragia, trombosis, embolismo, infecciones precoces y tardías, lesiones nerviosas.
* Fractura del eje femoral que puede necesitar una fijación interna.
* Si existe una osteolisis metafisaria periprotésica extensa, la reconstrucción puede necesitar un injerto óseo (autólogo con donante; alogénico con información consiguiente al paciente del hueso extraño).
* Transfusión sanguínea (autotransfusión, transfusión de banco de sangre).
* Carga parcial a las 3-6 semanas postoperatorias.
* Diferencia posible en la longitud de la pierna.
* Hundimiento del eje femoral.
* Luxación postoperatoria.
* Lesión nerviosa (nervio ciático, nervio femoral).
* Osificaciones periarticulares.
* Aflojamiento de la prótesis (aséptica, séptica).
* Fallo del implante.
Trabajo preoperatorio
* La planificación preoperatoria es importante con vista a la elección del diámetro y la longitud del implante. El implante seleccionado debe estar disponible intraoperatoriamente en tamaños de 1-2 mm más grueso y más delgado y como mínimo un incremento por arriba y por abajo del deseado para el uso. La planificación preoperatoria se basa en radiografías planas de la articulación de la cadera afectada en dos planos (placa radiográfica larga), la anteroposterior pélvica (1,15:1), y las plantillas de la prótesis seleccionada. Se necesitan las radiografías anteroposterior del fémur de al menos 15 cm distales al implante in situ para evaluar la calidad de las estructuras óseas y la posible antecurvatura del fémur. Si se sospecha un aflojamiento séptico de la prótesis o una infección periprotésica, puede ser necesario un diagnóstico diferencial más extenso, por ejemplo, punción de la articulación de la cadera, gammagrafía ósea en tres fases, tomografía por emisión de positrones con fluorodeoxiglucosa11.
* Puede considerarse la obtención de hueso autólo go o preparación de cantidades adecuadas de hueso alogénico de banco de huesos, posiblemente con la adición de materiales sustitutivos de hueso, para el relleno/aumento de grandes defectos óseos.
* Si no existen contraindicaciones, deben tenerse en cuenta la autotransfusión preoperatoria y aplicación intraoperatoria de un dispositivo de recuperación (e.g., cell saver; Haemonetics GmbH, Rohrauerstrasse 72, 81477 Múnich, Alemania).
* Tras la valoración preoperatoria con los anestesistas, y en vista de una intervención quirúrgica de gravedad, debe estar disponible postoperatoriamente la unidad de cuidados intensivos.
* Inmediatamente antes de la intervención, la pierna, las áreas adyacentes de la articulación de la rodilla, y los lugares de posible donación de hueso autólogo deben ser rasuradas.
* Antibioterapia perioperatoria con cefalosporinas de tercera generación para el aflojamiento aséptico; tratamiento antibiótico de acuerdo con el antibiograma para el aflojamiento séptico/infección periprotésica.
* Para prevenir la trombosis perioperatoria, se administra una heparina de bajo peso molecular adaptada al peso y riesgo (e.g., enoxaparina) hasta que se haya logrado una carga completa segura.
Instrumentos quirúrgicos e implantes
* Caja de instrumental para un recambio total de cadera (bandeja instrumental).
* Caja de retirada de cemento con escoplos especiales (escoplo de Lambotte y escoplo plano, escoplo retrógrado), pinzas de hueso.
* Fresas flexibles de cavidad intramedular.
* Alicates para cerclaje de tensión y agujas de cerclaje.
* Molinillo óseo.
* Injerto óseo autólogo/alogénico, posiblemente sustitutivo óseo.
* Sierra oscilante con hojas de la sierra anchas y estrechas.
* Conjunto original de instrumentos para el vástago de revisión MRP-TITAN (MRP-Titan; Peter Brehm Co., 91084 Weisendorf, Alemania), incluyendo impactadores de hueso con diámetros de 3 mm, 5 mm, y 7 mm para el aumento de hueso proximal en la técnica de injerto impactado óseo a presión (fig. 1, 7).
Figura 1
El vástago modular MRP ha sido diseñado para el anclaje no cementado primario diafisario distal. Está disponible como un vástago recto en longitudes de 140 mm y 200 mm y como un vástago curvado con una longitud de 200 mm, los diámetros del vástago varían de los 13 a los 22 mm en incrementos de 1 mm. Los vástagos son cónicos con costillas de acuerdo a los principios parabólicos. El anclaje rotacionalmente estable se logra por el diseño en forma de estrella de las costillas en el vástago. La "reconstrucción" de la antecurvatura fisiológica del fémur se logra con los vástagos curvados. Los componentes modulares del cuello incluyen una cánula de 30 mm de alargamiento (diámetro 16-22 mm; diseñado en incrementos de 1-2 mm) y tres versiones de los módulos protésicos del cuello (tamaños: pequeño [50 mm], medio [60 mm] y grande [70 mm]) con o sin aleta (para fijación transprotésica) y con ángulos CCD de 130º (offset 37 mm) y 123º (offset 47 mm). Tornillo de cierre cónico estandarizado basado en un huso 12/14 (indica la conexión entre la cabeza y el cuello protésico y tiene la forma de un cono [huso] con un diámetro proximal de 12 mm y un diámetro distal de 14 mm; éste es el tamaño más frecuente en Europa y es conocido como "eurocono 12/14"). La pieza central del sistema MRP-TITAN es el cono de unión hecho de materiales optimizados (técnica "shot-peening"; patente n.º 4320086 19517275). Ello permite que el ángulo de rotación externa sea ajustado libremente y que un ajuste fácil de la longitud del implante sea posible debido al diseño modular (190-420 mm). Cerrando los tornillos cónicos de cierre de estabilización rotacional (tamaños: corto, largo); un "tornillo final" previene el crecimiento hacia dentro de los tejidos blandos. La estabilización primaria adicional puede lograrse con vástagos curvados (longitudes de 260 mm y 320 mm) mediante cierre distal utilizando dos agujeros distales en cruz.
Existen accesorios especiales para el trocánter disponibles en los tamaños pequeño y grande. Los componentes están hechos de TiAl6Nb7 (ISO 5832-11/ASTM F1295). La superficie tratada con corindo, rugosa con un tamaño de poro de 40-60 µm, mejora la integración ósea. Están disponibles instrumentos adicionales en la forma del sistema impacto-injerto (IGS) en los diámetros de 3 mm, 5 mm, y 7 mm para el aumento del hueso metafisario proximal en la técnica de impactación "a presión".
(Extracto del folleto de información del producto: MRP-TITAN, Modular Revision Prosthesis, Peter Brehm Surgery-Mechanics, Weisendorf, Alemania).
* Vástago de revisión MRP-TITAN (MRP-Titan; Peter Brehm Co.) de longitudes de 140 mm (recto; diámetro 13-22 mm; fig. 1, 1) y 200 mm (recto y/o curvado; diámetro 13-22 mm; fig. 1, 6), cánulas de alargamiento de 30 mm (diámetro 16-22 mm; fig. 1, 2), cuello de la prótesis (ángulo CCD 130º/offset 37 mm; ángulo CCD 123º/offset 47 mm; conos 12/14; tamaños K [50 mm], M [60 mm], L [70 mm]) con/sin aleta (fig. 1, 5), aletas de trocánter separadas para modificación individual (fig. 1, 3), tornillo final y tornillo de seguridad (tamaños: K [50 mm], L [70 mm]; fig. 1, 4).
* Vástago protésico adicional con dos agujeros distales en cruz para cerrojo distal, longitudes de 260 mm (curvado; diámetro 11-21 mm) y 320 mm (curvado; diámetro 11-21 mm), pernos de encerrojado (diámetro 5 mm) longitudes 30-70 mm (fig. 1, 8; tamaños especiales adicionales disponibles bajo petición).
* Cabezas protésicas modulares para conexión con conos 12/14.
* Preparar el intensificador de imagen (brazo C).
Anestesia y colocación
* Anestesia espinal. Se debe preferir la anestesia general si se prevé una operación larga.
* Posición supina o lateral.
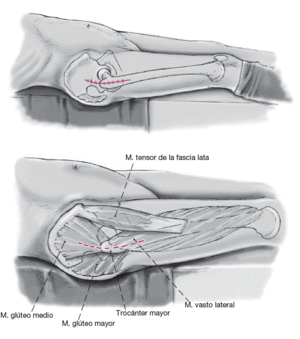
* Cadera libremente móvil para la cirugía con el paciente en posición supina (fig. 2).
Figura 2
Cirugía con el paciente en posición supina y la cadera "libremente móvil".
* La pierna afecta al filo de la mesa de operaciones.
* La pierna entallada para movilidad intraoperatoria.
* Soporte de la cresta ilíaca sobre el lado contralateral (si el paciente está en posición supina).
* Colocación de apoyos en la sínfisis, esternón y unión lumbosacra (si el paciente está en decúbito lateral).
Técnica quirúrgica
Figuras 3 a 14
Figuras 3a y 3b
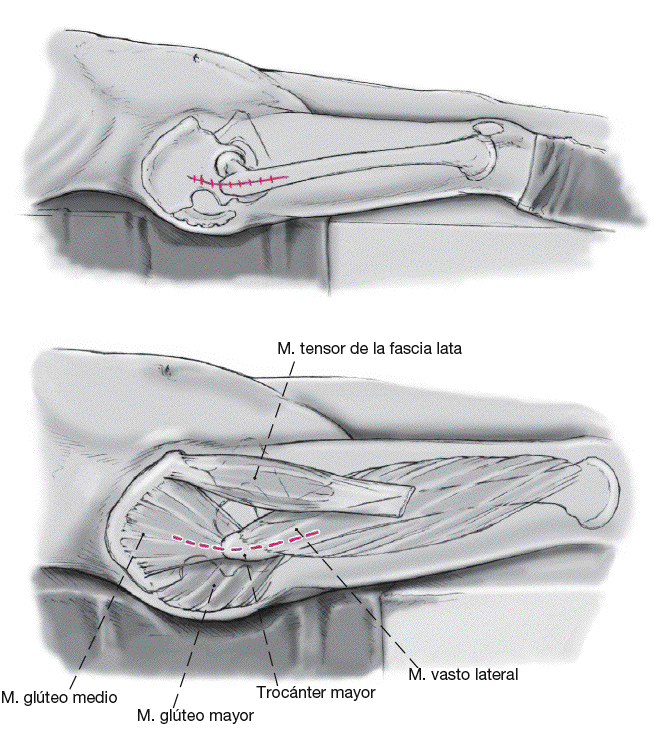
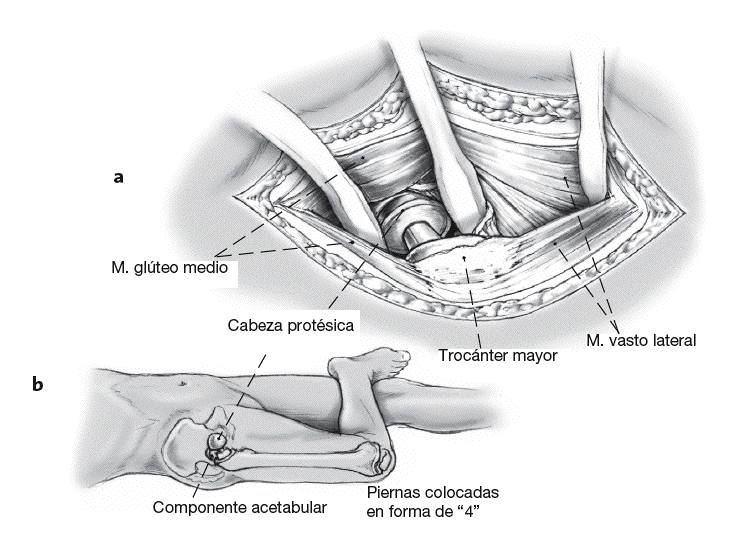
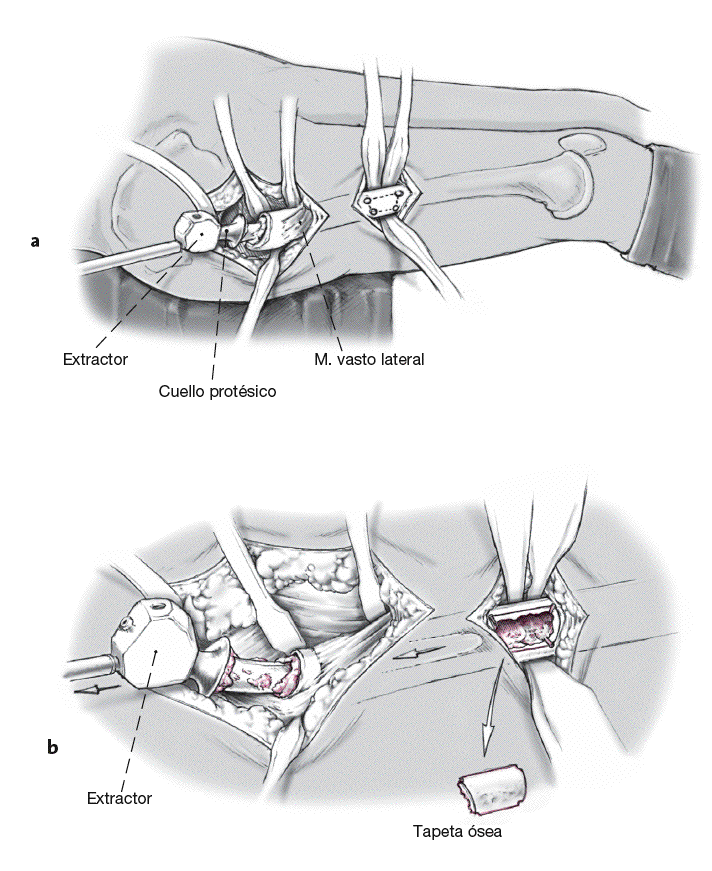
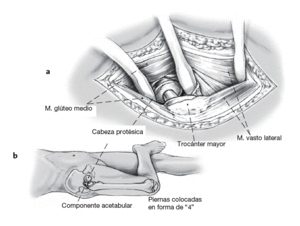
Incisión cutánea lateral de alrededor de 15 cm de longitud sobre el trocánter mayor (el abordaje puede agrandarse intraoperatoriamente [abordaje lateral al fémur]). El abordaje tranglúteo se realiza como lo describió Bauer et al para preparar la zona operatoria1. Esta incisión requiere de los músculos glúteo medio y vasto lateral en el borde entre los tercios medio y anterior. Las capas musculares consistentes del glúteo medio y glúteo menor, el tejido tendinoperióstico en el trocánter mayor y el músculo vasto lateral son rechazados en dirección anterior (a).
Tras la escisión anterior, craneal, y caudal (neo) de la cápsula articular, luxación de la prótesis con la articulación ligeramente flexionada, adducción y rotación externa de la articulación de la cadera. La pierna afecta es colocada entonces sobre la pierna "sana" de manera que las piernas estén colocadas en forma de "4" (b).
Figura 4
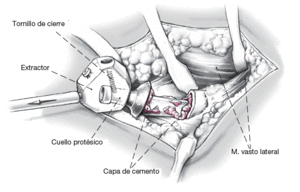
Exposición del fémur proximal y la región del cálcar. La cabeza protésica es separada del cuello. El vástago es entonces desenganchado del hueso metafisario (si es necesario, se rompe el manto de cemento entre el hombro de la prótesis y el trocánter mayor). El vástago es entonces retirado utilizando un instrumento extractor universal bajo una fuerza axial. Los vástagos cementados requieren la extracción del cemento residual utilizando escoplos adecuados. Se aplican brocas de diferentes diámetros y escoplos retrógrados aplicados bajo un intensificador de imagen constante para extraer la capa de cemento distal.
Figuras 5a y 5b
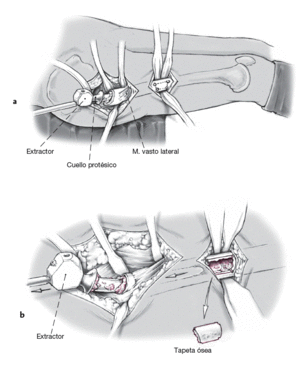
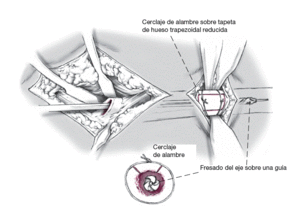
Si el vástago de la prótesis no puede extraerse y/o si la capa de cemento es demasiado dura, una tapeta de hueso trapezoidal se labra en el diáfisis femoral sobre la "escena de la acción" (a). Puede ser que la prótesis haya de extraerse mediante la técnica transfemoral. Preparación roma del músculo vasto lateral desde el septo intermuscular medialmente, mientras se mantiene una cobertura de músculo medial y perióstica. Perforación con el taladro de cortical con una broca de 2,5 mm en las cuatro esquinas de la osteotomía planificada. Los dos lados largos son serrados bajo un enfriamiento constante y los dos lados cortos son cincelados para crear unas superficies de osteotomía divergentes (b). Retirada del vástago protésico y del cemento residual.
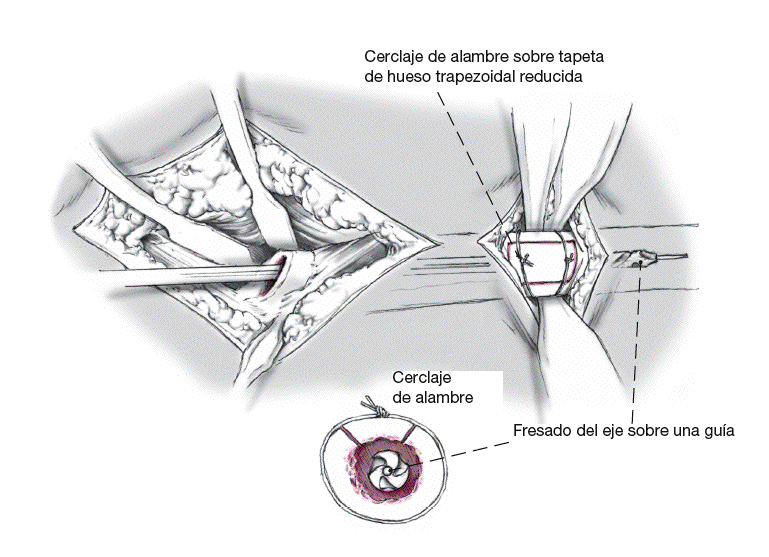
Figura 6
Inserción y palanca de la tapeta de osteotomía en donde las superficies de osteotomía divergen. Refijación con cerclaje o banda de cerclaje. En estructuras osteoporóticas "blandas", el hueso debe asegurarse adicionalmente con agujas de cerclaje proximales y distales a la unión con la tapeta de hueso femoral. Fresado del lecho del implante femoral utilizando unos fresas medularmente flexibles aumentando en diámetro y aplicadas sobre una guía colocada en el centro de la cavidad medular. El fresado continúa hasta que se logra el contacto óseo ininterrumpido, circular con la fresa flexible sobre unos 7-10 cm. En la técnica de perforación femoral/osteotomía con tapeta ósea, el nuevo vástago ha de salvar el defecto distalmente por lo menos dos veces el diámetro del vástago. En el hueso quebradizo, esclerótico, especialmente si la cortical diafisaria es delgada, se aplica un cerclaje de alambre (banda) circular profiláctico en la región del istmo femoral para prevenir el estallido del fémur durante el procedimiento de implantación a presión diafisario planeado.
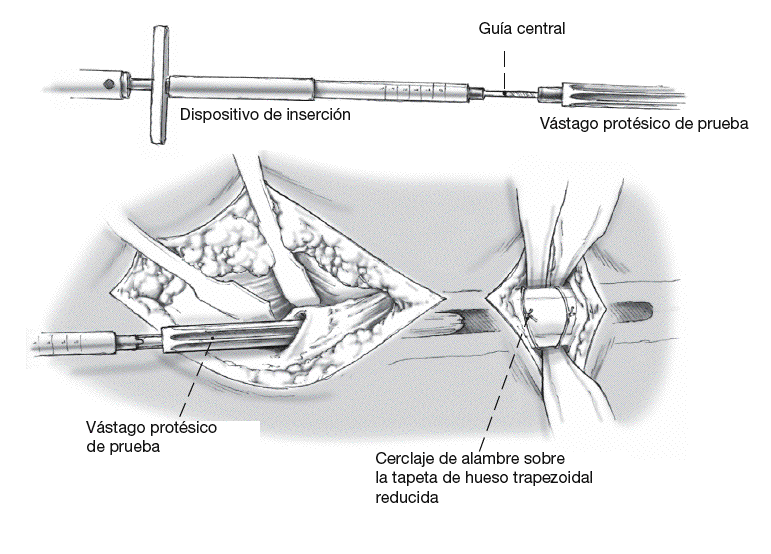
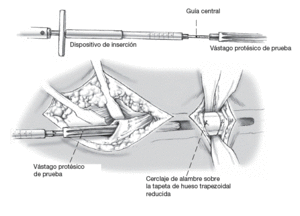
Figura 7
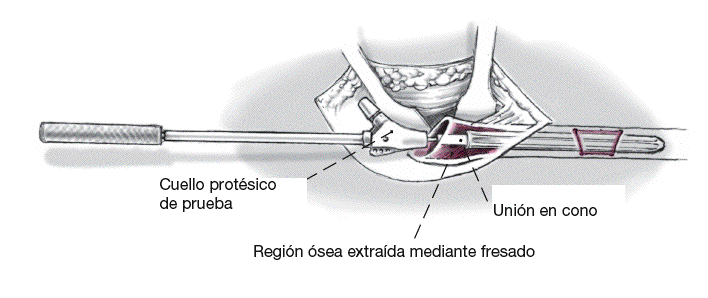
Introducción del vástago protésico de prueba con la longitud y diámetro escogido (el diámetro es 2-3 mm mayor que la última fresa) de proximal a distal utilizando el instrumento de inserción/extractor de prótesis con la guía central. Introducción con martillo cuidadosa del vástago a través de la conexión con encaje de forma, conexión rotacionalmente estable entre el instrumento de inserción y el vástago protésico, aríodos de espera durante el procedimiento para aprovechar la ventaja de las propiedades de deformación elástica del hueso. La zona de presión debe extenderse sobre una distancia de 7-10 cm en la zona de anclaje distal. Control fluoroscópico de la posición del implante en el fémur en dos planos con imagen documentada. Si la profundidad del anclaje es insuficiente (contacto sólido del vástago de la prótesis con la cortical femoral < 7 cm), el vástago de prueba debe reemplazarse por un vástago con un diámetro de 1 mm menos. Esto conseguirá una distalización del vástago y, consecuentemente, una longitud mayor del anclaje intramedular del vástago. Tras la introducción del componente del vástago protésico distal definitivo, la longitud del cuello protésico se lee en relación con el trocánter mayor sobre el instrumental de inserción (K-M-L-KH-MH-LH). Los instrumentos de inserción son extraídos entonces.
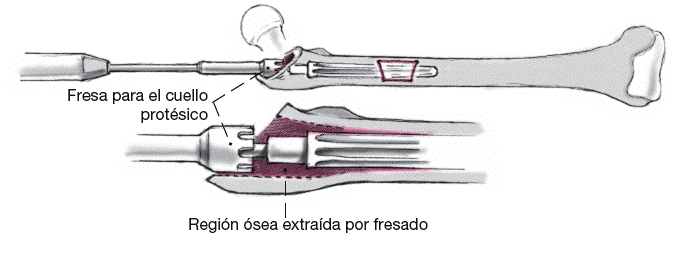
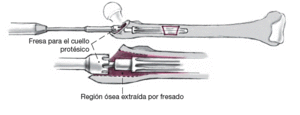
Figura 8
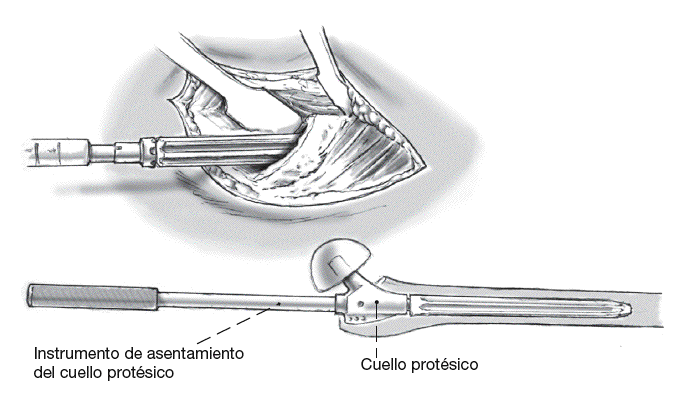
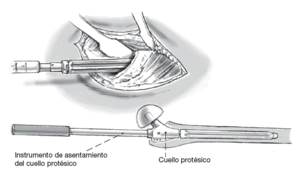
La fresa para el cuello protésico se avanza manualmente sobre la barra guía situada en el eje del vástago femoral para preparar el lecho del implante proximal de la longitud y el diámetro del cuello protésico planificado.
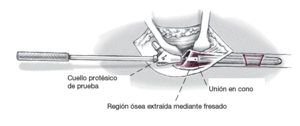
Figura 9
Extracción de la fresa. Limpieza del conector cónico en el extremo proximal del vástago. Montar el cuello protésico de prueba con el instrumento de inserción sobre la barra guía todavía situada en el eje del vástago. Ajuste libre del ángulo de rotación externa. Golpes ligeros de martillo para la fijación. Extraer los instrumentos de inserción. Montar la cabeza protésica planificada. Prueba de reducción. Comprobar la correcta longitud, función y estabilidad de la pierna.
(Nota: la elección de unos implantes definitivos apropiados basados en la aplicación de implantes MRP de prueba preceden los pasos mostrados en la figuras 7 a 9. La colocación de prueba es posible en cada paso, incluso cuando el vástago protésico definitivo ha sido firmemente implantado).
Figura 10
Cuando se ha logrado un correcto asentamiento, la prótesis de prueba es extraída utilizando los instrumentos de extracción. Implantación de un vástago protésico de la longitud y diámetro definitivos de proximal a distal sobre el insertor/extractor con una barra guía central. La antecurvatura femoral fisiológica se observa hasta que se logra una presión diafisaria firme en la posición del implante determinada previamente con el trabajo del vástago de prueba.
Figura 11
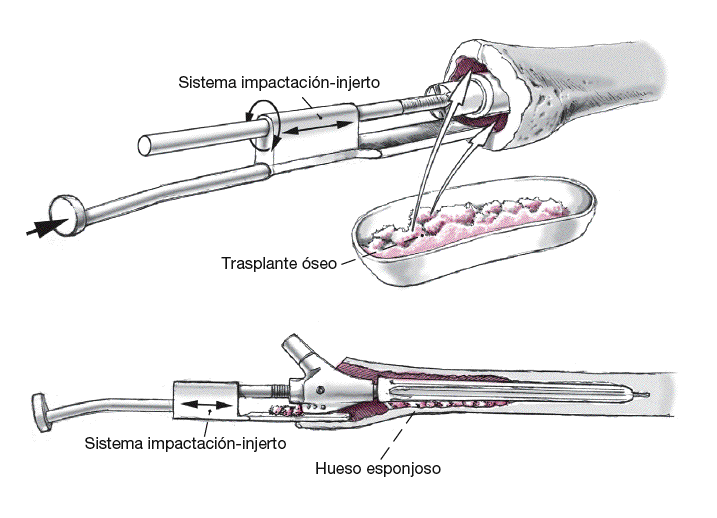
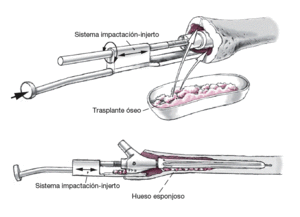
Aumentación de hueso metafisario proximal consecuente con injerto óseo autólogo/ alogénico en la técnica de presión (injerto por impactación del hueso) utilizando el sistema de impactación-injerto. Es ejecutado sobre la barra guía central, pasando lateral al espacio de sostén del cuello protésico, facilitando así la compactación específica del injerto óseo insertado en la metáfisis.
Figura 12
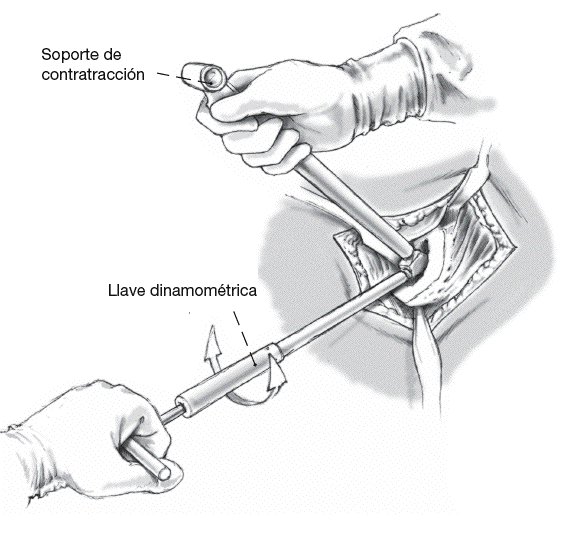
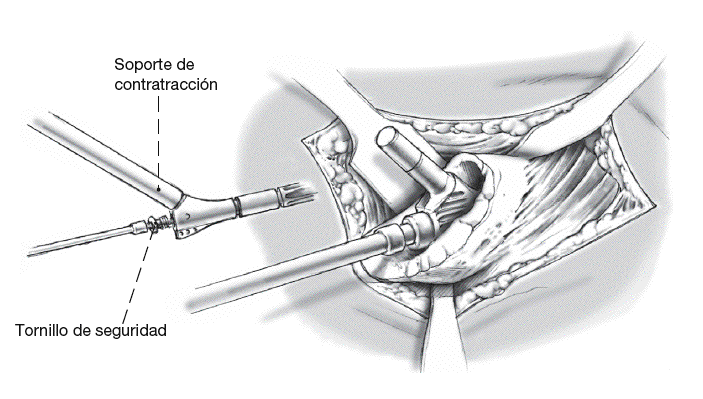
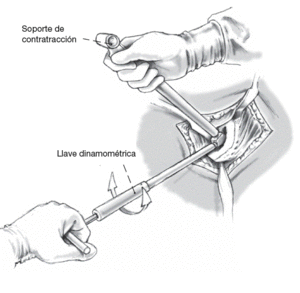
Una vez se ha completado la aumentación de hueso metafisario, el cuello protésico se avanza con los instrumentos de asentamiento sobre la barra guía hacia el adelgazamiento proximal del vástago. Ajuste libre de la rotación deseada. Entonces, tensado final y exacto de la conexión cónica (vástago/cuello) con la llave dinamométrica autolimitada (25 Nm): el cirujano escuchará un sonido característico al rotar la llave. Simultáneamente contratracción por el ayudante con el instrumento al efecto sobre el cono 12/14.
Figura 13
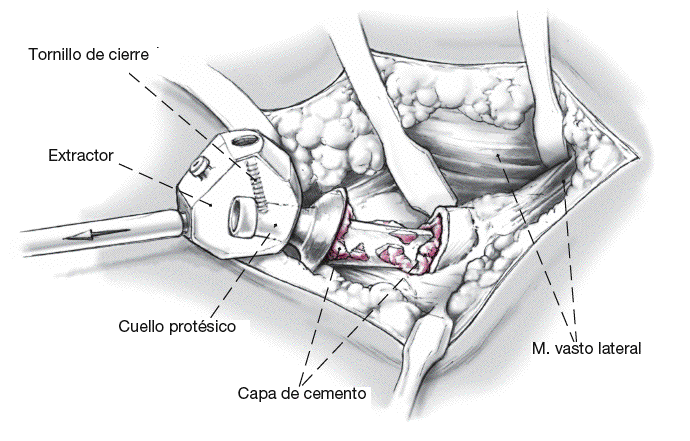
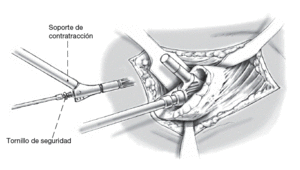
Los instrumentos son retirados. El tornillo central de seguridad es atornillado (corto: sin cánula de alargamiento; largo: con cánula de alargamiento) y entonces el tornillo de cierre es atornillado con el destornillador hexagonal SW5, el mango de bloqueo, la llave dinamométrica (25 Nm), y el soporte de contratracción.
La cabeza protésica definitiva se monta. Reducción. Se evalúan de nuevo la correcta longitud, función y estabilidad de la pierna.
Irrigación completa de la herida. Hemostasis cuidadosa. Inserción de dos drenajes profundos de redón. Cierre de la herida por planos. Drenajes redón subcutáneos, sutura de la piel.
Figura 14
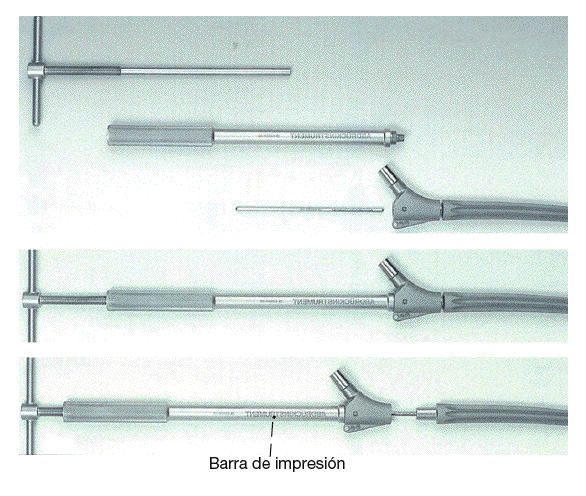
Si la longitud o el ángulo externo de la prótesis debe corregirse, los módulos individuales de la prótesis pueden ser desmantelados y la longitud y el ángulo ajustados con el vástago a presión todavía en su sitio. Nota: los tornillos finales y de seguridad son extraídos, se inserta una barra guía, y la barra de impresión pasa por encima. Se atornilla hacia el cuello protésico proximalmente. El mandril roscado se gira en el sentido de las agujas del reloj para "hacer saltar" el cuello protésico (si es necesario, repetición de los pasos anteriores si se ha añadido una manga de alargamiento).
Tratamiento postoperatorio
* Comprobación fluoroscópica postoperatoria del fémur con el MRP de revisión implantado en dos planos con imagen de documentación en la sala de operaciones.
* Cura estéril de la herida.
* Aplicación de un vendaje en espica de cadera.
* Colocación de la pierna intervenida en una férula almohadillada.
* Profilaxis de la trombosis ajustada al peso y riesgo con una heparina de bajo peso molecular (e.g., enoxaparina) hasta que se logre una carga completa segura.
* Primer cambio de la cura de la herida en el segundo día postoperatorio, retirada de los drenajes redón.
* Movilización desde el primer día postoperatorio con dos muletas con una carga parcial de 20 kg durante un período de 6 semanas postoperatoriamente y bajo instrucciones del fisioterapeuta.
* No flexión >= 90º y no adducción por encima de la línea cero de la pierna intervenida durante 6 semanas del post-operatorio.
* Retirada del material de sutura en el día 14 del postoperatorio.
* Control radiológico el segundo y el séptimo día del postoperatorio.
* Seguimiento clínico y radiológico a las 6 semanas; si la situación del implante permanece sin cambios y hay una integración ósea creciente, entonces puede aumentarse la carga en 10 kg semanalmente hasta llegar a la carga completa. Nuevo seguimiento clínico y radiológico a los 3, 6, y 12 meses, y después anualmente.
Errores, complicaciones
* Fractura de fémur durante la preparación del implante e inclinación de los vástagos flexibles: necesidad de una fijación interna.
* Estallido del vástago femoral debido a una implantación a presión diafisaria: necesidad de una fijación interna, posiblemente aplicación profiláctica de cerclaje de alambre alrededor del istmo en hueso quebradizo, esclerótico o cortical delgada.
* Riesgo de fractura/fisura femoral cuando se corta una tapeta de hueso del eje femoral, si se precisa y si, por ejemplo, las esquinas de la osteotomía no han sido pretaladradas: necesidad de una fijación interna.
* Inadecuado ponteado del área de la tapeta ósea: línea de rotura predeterminada. El eje debe pontearse distalmente a una distancia de al menos dos veces el diámetro del eje.
* Vástagos protésicos "demasiado pequeños": hundimiento postoperatorio durante el incremento de la carga. Acortamiento de la pierna.
* Desprecio del eje rotación/antecurvatura durante la implantación: "cierre en tres puntos" precozmente con el riesgo de hundimiento postoperatorio, incremento de picos de tensión intraóseos y consecuente fractura de fémur.
* Irritación de tejidos blandos debido al alambre del cerclaje: las puntas del alambre deben enterrarse bien.
* Diferencia intraoperatoria en la longitud de la pierna: igualación mediante componentes del implante modular apropiados, adecuados (cuellos protésicos, cabezas protésicas).
* Tendencia a la luxación intraoperatoria: alteración del "contrapeso" (distancia desde el centro de la articulación de la cadera hasta el trocánter mayor) y/o del ángulo de rotación externa y/o la longitud de la prótesis.
* Lesión nerviosa (nervio ciático, nervio femoral), e.g., durante la igualación preoperatoria de las diferencias de longitud de la pierna: dolor por elongación. Visualización del nervio, valoración de la tensión. Considerar la neurolisis.
* Osificaciones periarticulares: profilaxis con indometacina 100 mg durante 10 días postoperatoriamente y/o irradiación perioperatoria profiláctica.
* Infección de la herida: descontaminación quirúrgica.
Resultados
Cincuenta y un pacientes (29 mujeres, 22 hombres) con 57 prótesis fueron reclutados para el estudio prospectivo. Durante el período de seguimiento seis pacientes (edad: 81,1 años; mín.-máx. 76,8-87,4 años; n = 9 prótesis) murieron de trastornos no relacionados con el procedimiento quirúrgico. Cuarenta y cinco pacientes con 48 prótesis fueron aptos para el seguimiento clínico y radiológico después de >= 1 año (mín.-máx. 1,0-9,0 años, promedio de tiempo de la implantación 4,7 años). Los datos individuales de estos pacientes estudiados prospectivamente se muestran en la tabla 1.
Sin excepción el abordaje fue desde el lado lateral cerca de la articulación de la cadera con un abordaje adicional intrafemoral (n = 35) o transfemoral (n = 9) así como una ventana femoral (n = 4).
Los valores funcionales de la cadera fueron registrados pre y postoperatoriamente sobre la Harris Hip Score4,7 con referencia a la Charnley classification (grupo A: solamente una cadera afectada, no hay otros parámetros que afecten la capacidad de deambulación; grupo B: ambas caderas afectadas, no hay otros parámetros que afecten la capacidad de deambulación; grupo C: pacientes con limitaciones físicas en relación con movimientos normales, e.g., artritis reumatoide, hemiplejía, trastornos cardiovasculares o respiratorios, edad avanzada, endoprótesis total o ipsilateral de rodilla, etc.).
Evaluación de las radiografías (anteroposterior pélvica en una escala de 1,15:1, proyección de Lauenstein) con observación de signos radiológicos de aflojamiento/márgenes radiolucentes de acuerdo a los criterios descritos por Kavanagh y Fitzgerald8; observación también de los defectos del fémur proximal con referencia a la clasificación de Paprosky12.
Los hallazgos radiológicos preoperatorios son comprobados intraoperatoriamente para evaluar defectos femorales.
Si existe cualquier discrepancia entre los hallazgos radiológicos preoperatorios y el hallazgo intraoperatorio, la clasificación del defecto intraoperatorio se hace definitiva. Se realizaron injertos óseos en 30 pacientes (alogénicos n = 26, autólogos n = 4). Las radiografías postoperatorias fueron evaluadas en busca de signos de aflojamiento/márgenes radiolucentes (zonas Gruen 1-7), para una migración axial secundaria del vástago de la prótesis, orientación en varo/valgo de la prótesis y su rotación. Implantes con una migración axial > 5 mm o con signos de lisis progresiva fueron clasificados como inestables o flojos. La inclinación de la prótesis fue definida por comparación del ángulo entre el eje longitudinal del eje femoral y el vástago protésico. Las alteraciones durante el período de seguimiento de > 5º fueron asumidas como significativas. La migración y rotación del vástago se valoraron por comparación de guías radiológicas sobre la prótesis en relación al fémur (e.g., trocánteres, cuello protésico, hombro protésico). La regeneración ósea periprotésica, la resorción ósea, los márgenes radiolucentes progresivos y la osteolisis visible fueron evaluados sobre la base de los criterios descritos por Engh et al5, las osificaciones periarticulares de acuerdo con la clasificación de Brooker et al2.
Dentro del primer año postoperatorio se registraron mejorías significativas en el Harris Hip Score de 25,6 (± 15,5) a 71,4 (± 20,8; p ¾ 0,05). No se encontraron diferencias significativas en términos de las distintas clasificaciones de Charnley (tipos A-C) (p >= 0,05). Además, no hubo diferencias significativas aparentes en el resultado funcional postoperatorio para aquellos pacientes con solamente ligeros defectos óseos del fémur (Paprosky tipo I, tipo IIA) comparado con aquellos con grandes defectos (Paprosky tipo IIB-C, tipo III; p >= 0,05).
Las complicaciones postoperatorias precoces (< 4 semanas) y tardías (> 4 semanas) están resumidas en la tabla 2. Ocurrieron un total de 6 luxaciones (< 4 semanas n = 2; > 4 semanas n = 4). Fue posible reducir cuatro luxaciones mediante técnica cerrada, mientras que dos luxaciones recidivantes fueron reducidas mediante técnica abierta y fueron tratadas simultáneamente por alteración del ángulo de rotación externa del cuello protésico modular. No hubo subsecuentes luxaciones. En el caso de fractura periprotésica (fractura femoral supracondílea tras caída de una bicicleta), se realizó una fijación interna sin sustitución in situ del vástago de revisión MRP estable. Hasta ahora, no se ha realizado tratamiento quirúrgico de las osificaciones ectópicas (Brooker II) en ausencia de correlación clínica.
La evaluación radiológica mostró una integración estable del vástago en 44 pacientes con un buen contacto entre la prótesis y el hueso (fig. 15). Un margen radiolucente parcial (> 2 mm) se encontró en dos pacientes asintomáticos en una de las zonas Gruen (zonas Gruen [zonas 1-7]: secciones definidas del fémur proximal en las que cualquier aflojamiento/márgenes radiolucentes vistos en las proyecciones radiológicas anteroposteriores del eje femoral pueden ser asignadas; valoración desde proximal lateral en la dirección de las agujas del reloj a proximal medial [9]) sin evidencia de aflojamiento. En un caso, un margen lítico progresivo >= 2 mm se observó en una de las zonas Gruen sin aflojamiento previo. En otro caso, el vástago (tiempo de implantación 2,36 años) fue recolocado debido a un aumento secundario del hundimiento axial (>= 5 mm) como resultado de un aflojamiento aséptico y se implantó una prótesis MRP-TITAN de un tamaño mayor de diámetro. Ninguna inclinación en varo/valgo de > 2º ni rotación del vástago se observó en ningún paciente. La integración del injerto óseo (autólogo n = 4, alogénico n = 26) se vio que era completa sin signos de resorción en todos los casos (n = 30; 100%).
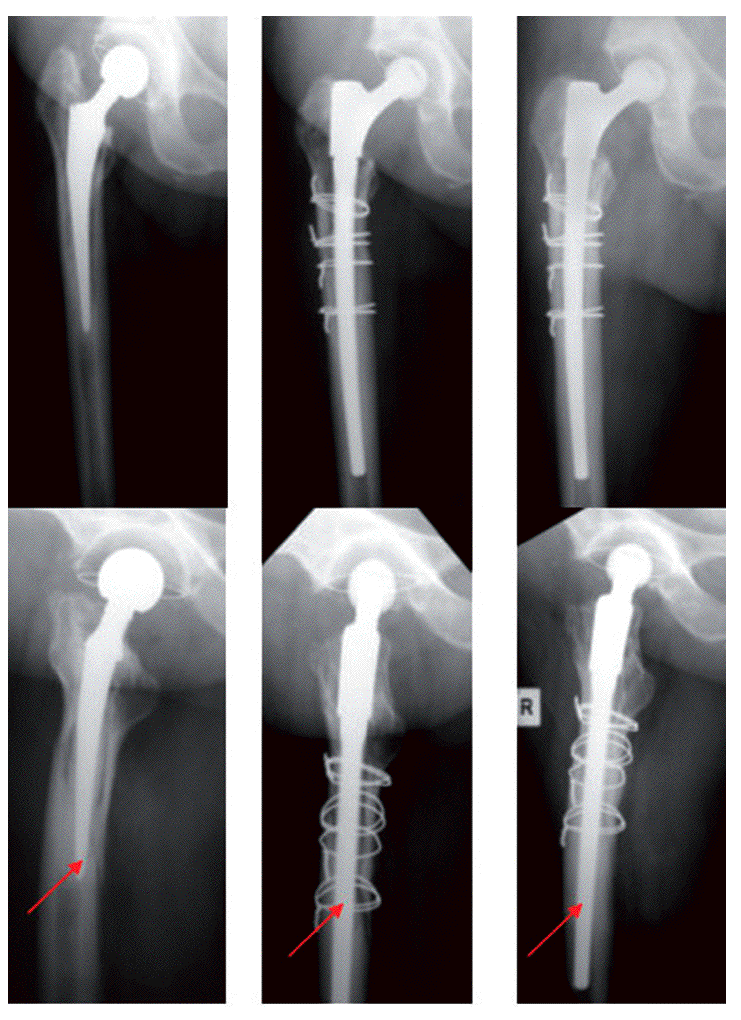
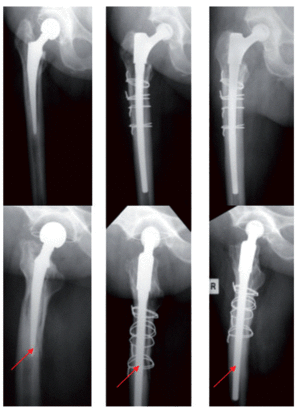
Figuras 15a a 15c
Documentación radiológica (proyección de Lauenstein).
a) Fractura del eje femoral periprotésico después de la implantación primaria cementada.
b) Integración ósea firme del vástago MRP-TITAN a los 5 meses postoperatorios.
c) Treinta y dos meses postoperatorios, consolidación ósea de la fractura, sin protección de estrés proximal.
La tasa de fallo mecánico del vástago de revisión MRP-TITAN fue del 2,1% en 48 casos estudiados prospectivamente. La probabilidad de supervivencia de acuerdo con Kaplan-Meier para el vástago MRP-TITAN llegó al 97% (desviación estándar ± 7%) después de 9 años. No hubo evidencia de osteolisis surgida de una abrasión u osteopenia proximal resultante de una carga insuficiente en ningún paciente10.