Prevención de la artrosis postraumática. Indicaciones Insuficiencia crónica sintomática de la sindesmosis tibioperonea distal con diástasis patológica de la mortaja y subluxación del astrágalo. Contraindicaciones Malas condiciones de la piel y tejidos blandos. Artrosis avanzada tibioastragalina con ampliación de la mortaja. Técnica quirúrgica Reconstrucción de los tres ligamentos más importantes del complejo sindesmosis distal: el anterior y posterior así como los ligamentos interóseos tibioperoneos, con un hemitendón de peroneo largo de pedículo distal. Resultados Diez tenodesis (8 mujeres, 2 varones, edad media: 40 años) se realizaron entre Enero de 1998 y diciembre de 1999. La insuficiencia de sindesmosis persistió tras el tratamiento quirúrgico de ocho fracturas pronación-eversión (PE) y dos de pronación-abducción (PA). La duración media de seguimiento fue de 11,4 meses. Utilizando la puntuación de Karlsson, la valoración subjetiva y funcional de todos los pacientes alcanzó 88 de cada 100 puntos: un paciente alcanzó solamente 70 puntos a causa de una disestesia presente preoperatoriamente en el territorio del nervio tibial dando lugar a un dolor persistente neurológico.
Notas preliminares
La particular configuración anatómica de la tróclea astragalina permite un complejo movimiento tridimensional del astrágalo durante la extensión y flexión del pie. Esto es debido a una superficie articular elíptica en su cara medial y a una superficie esférica en su cara lateral. Sin embargo, la articulación tibioperonea no funciona como una simple bisagra. Inicialmente Inman5 y posteriormente Sasse et al10 describió una rotación externa del astrágalo de 4,2º durante la extensión y una rotación interna de 1,4º durante la flexión.
La superficie articular anterior de la tróclea astragalina es mayor que la parte posterior. Debido a la existencia del maléolo medial el pilar medial de la mortaja no puede moverse, el maléolo lateral seguiría la rotación astragalina durante la extensión y la flexión. Peter et al9 mostrarían que el peroné no solamente rota en el surco tibioperoneo sino que también se mueve verticalmente y sagitalmente. Esto, por tanto, conduce a un aumento en la distancia intermaleolar de 1,3 mm9. Este movimiento del peroné está guiado, limitado, y estabilizado por la parte inferior de la sindesmosis tibioperonea. Esto garantiza un funcionamiento correcto del contacto articular extremadamente preciso.
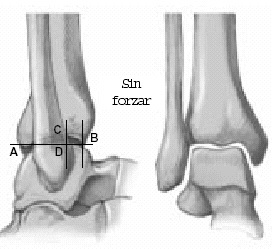
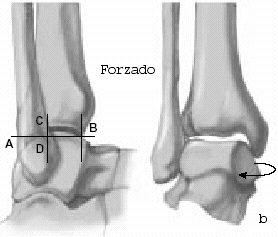
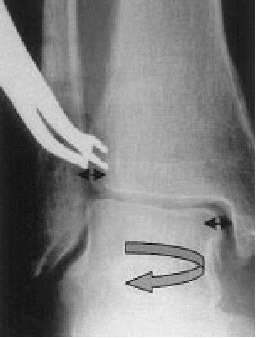
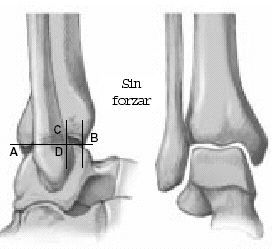
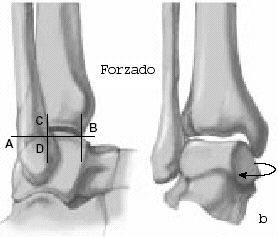
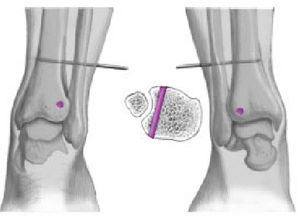
Xenos et al12 pueden documentar la importancia de los ligamentos clave de esta articulación y su estructura anatómica. Este complejo ligamentoso unido al peroné limita la rotación externa del astrágalo. Tras la ruptura del complejo ligamentoso entero causado por una eversión por estrés del astrágalo, se produce un aumento de la distancia intermaleolar de 7 mm causando, además, un aumento en la rotación externa de 10º. Esta rotación astragalina patológica es debida a la ausencia de limitación del movimiento sagital del peroné que no está más tiempo suspendido y, por tanto, se traslada posteriormente (fig. 1)3,12.
Figura 1. a) Espacio sindesmótico intraoperatorio (asterisco, arriba). Diástasis de la sindesmosis y desplazamiento posterior del peroné al forzar la eversión (doble flecha, abajo). b) Demostración esquemática del desplazamiento posterior del peroné al forzar la eversión. c) Tras la inserción del tensor en la sindesmosis, se hacen aparentes la rotación externa patológica del talo (flecha redonda) y la diástasis de la mortaja (dobles flechas).
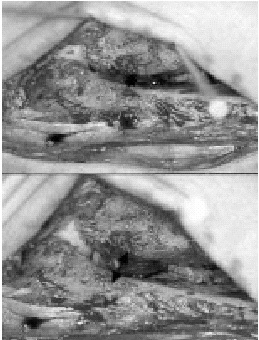
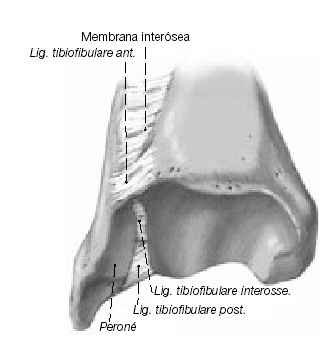
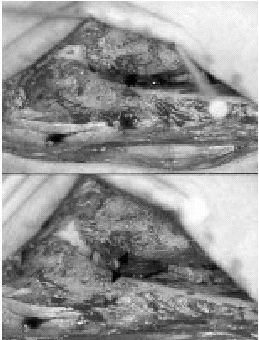
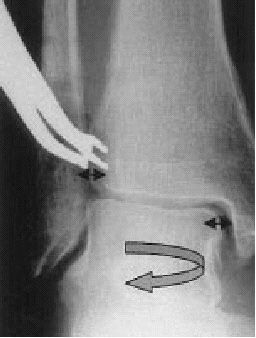
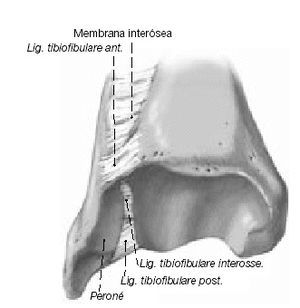
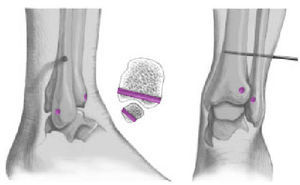
El hecho que las fracturas de tobillo puedan causar una diástasis de la mortaja fue demostrada experimentalmente primero por Maisonneuve en 18407. Lauge-Hansen8 demostró que la rotación externa forzada del astrágalo puede provocar una rotura del ligamento cuando se ha alcanzado el límite de deformación elástica. El analizó la patogénesis de las fracturas de tobillo y mostró que se producía una rotura completa durante la PA y la PE mientras que una diástasis marcada (> 2 mm) solamente se observaba si ocurría una rotura de los ligamentos tibioperoneos anterior y posterior (fig. 2), una rotura de la membrana interósea, y sobretodo un desgarro del ligamento tibioperoneo interóseo (fig. 2).
Figura 2. Visión artroscópica de los cuatro componentes de la sindesmosis tibiofibular distal.
Estas observaciones fueron detalladas por Xenos et al12: la división del ligamento tibioperoneo anterior causa una diástasis de 2 mm como máximo. Sin embargo, un ensanchamiento importante de la mortaja sucede solamente tras la incisión del ligamento tibioperoneo interóseo. Este hallazgo subraya el papel eminente que el ligamento tibioperoneo interóseo ejerce en la estabilización de la mortaja, además, uno puede suponer el impacto en las insuficiencias y dehiscencias ligamentosas tras fracturas.
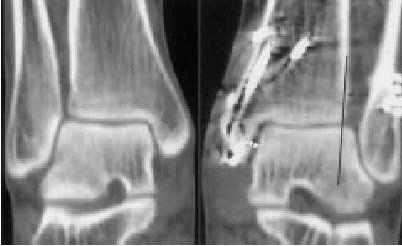
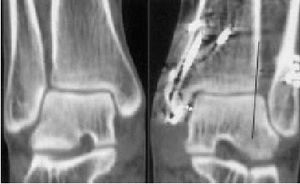
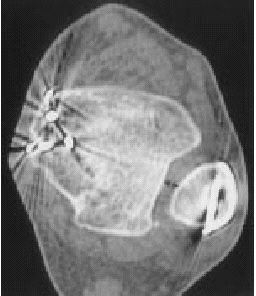
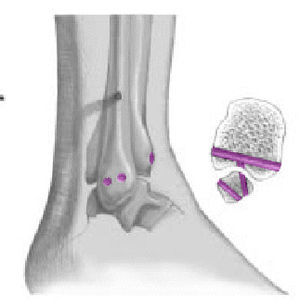
En recientes investigaciones experimentales, Thordarson et al11 analizaron la correlación entre malposición peronea y cambios de presión en la articulación tibioastragalina. Una traslación lateral del astrágalo de 2 mm (fig. 3), un hallazgo frecuente en pacientes operados por insuficiencia crónica de la sindesmosis, provoca un aumento de presión en el compartimiento lateral > al 50%.
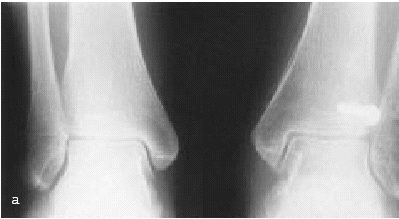
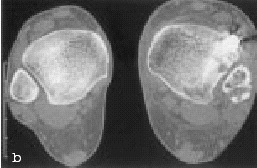
Figura 3. Mujer de 40 años de edad. TAC tomada 14 meses después de la cirugía por fractura tipo IV pronación-eversión. La doble flecha negra indica sindesmosis y la doble flecha blanca subluxación lateral talar y alargamiento del "espace claire" medial.
Una sindesmosis crónicamente inestable que se manifiesta por síntomas inespecíficos y una sensación de inestabilidad del tobillo debe considerarse ya como una deformidad preartrósica, justificando así una intervención mayor reconstructiva.
La reconstrucción de los ligamentos tibioperoneos anterior y posterior postulada por Castaing et al1 hace uso de la mitad del tendón del peroneo corto. Nosotros modificamos esta técnica incluyendo en la reparación la reconstrucción de los ligamentos tibioperoneos interóseos. Esto permite una suspensión anatómicamente correcta del peroné. Dado que el tendón del peroneo corto es demasiado corto para este procedimiento, nosotros escogimos una mitad pediculada distalmente del tendón peroneo largo. A pesar del hecho de que todavía está pendiente una valoración biomecánica de nuestro procedimiento, las ventajas de la modificación parecen ser las siguientes:
El ligamento interóseo tibioperoneo es bastante corto y se sitúa en el centro de rotación de la articulación tibioperonea (fig. 2); por tanto, su configuración anatómica permite solamente un movimiento sagital limitado del peroné. Una reconstrucción de este ligamento limitará por lo tanto el movimiento sagital de la tibia mucho mejor que la técnica propuesta por Castaing et al, dado que ellos solamente reconstruyen los dos ligamentos que se encuentran por fuera del plano de rotación. Puede verse una analogía en un taburete de tres patas que da una mayor estabilidad que un taburete de dos patas.
Prerrequisitos
Antes de proceder con la ligamentoplastia, debe excluirse cualquier vicio de consolidación presente del peroné (malrotación o acortamiento), o, si está presente, corregirse quirúrgicamente. Cirugía precoz antes del desarrollo de artrosis de la articulación tibioastragalina que se inicia en general en la cara lateral.
Principios quirúrgicos y objetivos
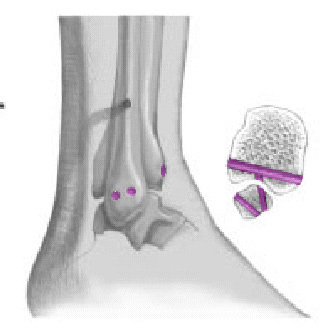
Reconstrucción duradera de la fijación en tres puntos
dinámica del peroné a través de la restauración de tres estructuras ligamentosas esenciales que son:
Ligamento tibioperoneo anterior.
Ligamento tibioperoneo posterior.
Ligamento tibioperoneo interóseo.
Mediante el uso de un hemitendón de peroneo largo
de base distal. Reconstrucción de la función normal
del complejo de la sindesmosis y prevención del desarrollo de una artrosis.
Ventajas
* Reconstrucción de la fijación dinámica de tres puntos del peroné.
* Eliminación de la sensación de inestabilidad del paciente.
* Prevención de la artrosis de la articulación peroneoastragalina debido a superficies articulares incongruentes.
Inconvenientes
* No debe realizarse en presencia de artrosis avanzada.
* Procedimiento técnicamente exigente.
Indicaciones
* Insuficiencia crónica sintomática de la sindesmosis tibioperonea distal con diástasis probada de la mortaja.
* Dolor e irritación de la articulación tibioastragalina durante actividades deportivas o prolongadas.
Contraindicaciones
* Local: condiciones de tejidos blandos deficientes (necrosis cutánea, úlceras varicosas, piel atrófica, tejido cicatricial adherente).
* Artrosis avanzada con mortaja ensanchada, edad avanzada.
Información al paciente
* Riesgo de hematoma.
* Riesgo de infección de tejidos blandos y hueso.
* Lesión transitoria o permanente del nervio peroneo superficial.
* Tromboflebitis, embolismo.
* Sección completa del tendón del peroneo largo.
* Disminución del rango de movimiento del tobillo.
* Estancia hospitalaria larga: 7-10 días; botina de yeso de carga parcial de la extremidad con 20 kg por un total de 8 semanas.
* Retirada del tornillo de la sindesmosis tras 8 semanas seguido por fisioterapia ambulatoria con carga completa.
* Regreso al trabajo tras 12-14 semanas aproximadamente.
Preparación preoperatoria
* Valoración funcional de ambos tobillos.
Instrumental quirúrgico e implantes
* Caja básica de cirugía.
* Anestesia y posición.
* Anestesia regional o general.
Imagen radiográfica
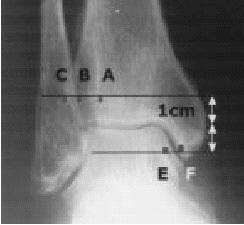
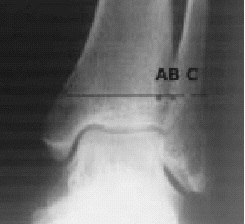
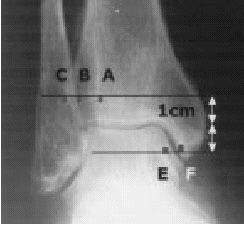
* Radiografías de ambos tobillos en dos planos y en 20º de rotación interna (proyección de mortaja) bajo carga (fig. 4).
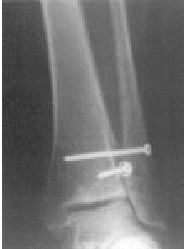
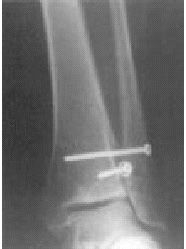
Figura 4. Varón de 55 años de edad. Radiografía de ambos tobillos en dos planos y en 20º de rotación interna bajo carga tomada 1,5 años después de la cirugía por fractura de tobillo derecho pronación-eversión. El implante se ha retirado. Se puede apreciar la distancia aumentada
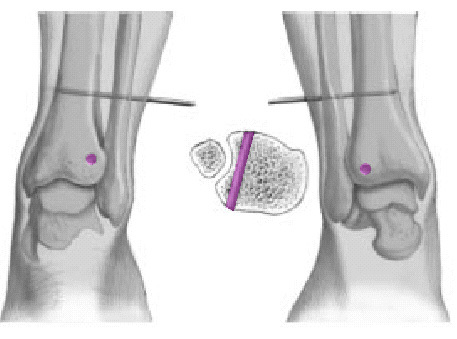
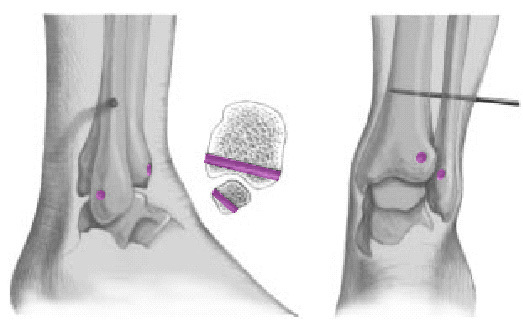
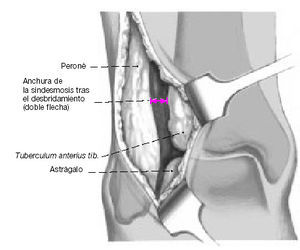
* El "espace claire" de Chaput (TCS, distancia A-B, fig. 4) está determinado en la visión de la rotación interna. Este espacio está situado 1 cm proximal al plafón tibial. El tubérculo tibial anterior (C) permanece medial al borde del peroné (B; véase también figura 5). El tubérculo posterior (A), en el otro lado, permanece medial al peroné. La distancia entre A y B es conocida como el espacio claro total. En presencia de una insuficiencia de la sindesmosis, esta distancia está aumentada cuando se compara con el lado opuesto. Los valores normales son < 4,6 mm2,4.
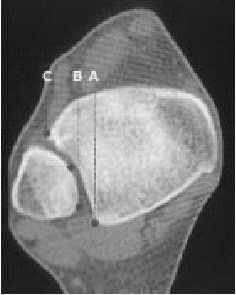
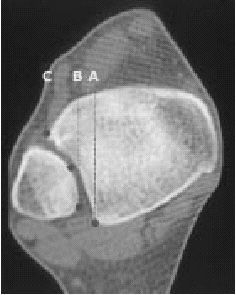
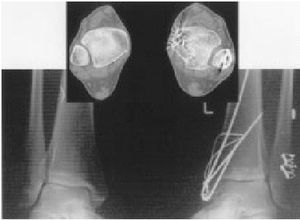
Figura 5. La misma paciente de la figura 3. TAC: anchura de la ranura tibiofibular (doble flecha). A) Tubérculo posterior tibial. B) Borde medial del peroné. C) Tubérculo anterior tibial.
* La superposición peronea total (TFO, distancia B-CHO, fig. 4) está determinada también por comparación con el lado opuesto en una visión de rotación interna
1 cm proximal al plafón tibial. Los valores normales son > 6 mm2,4.
* De más importancia es la determinación del amplitud media de la mortaja (MCS, distancia E-F, fig. 4) que es medido 1 cm distal al plafón tibial en la visión de rotación interna anteroposterior (AP). El MCS está definido por la distancia entre el borde lateral del maléolo medial (F) y el borde medial del astrágalo (E), y los valores están comparados con el lado opuesto. Valores > 4 mm son considerados patológicos2,4.
Tomografía computarizada
* En nuestra experiencia, ésta es la imagen más fiable para el diagnóstico de insuficiencia de la sindesmosis3. Esta técnica permite medir exactamente (de 1 mm o más) distancias, valores que no pueden obtenerse por radiografías convencionales. Los cortes obtenidos en el plano axial empiezan justo distalmente a la articulación subastragalina y van hasta 3 cm proximalmente del plafón tibial. Para una buena reconstrucción en el plano frontal, las distancias entre los cortes no deben exceder 1,5 mm.
* La distancia entre la parte más profunda del surco peroneo en la tibia y el borde medial del peroné está determinada a 1 cm proximal al plafón tibial (fig. 5). Además, esta TC axial permite valorar la posición del peroné en el surco así como su torsión.
La comparación de la anchura de la sindesmosis en el plano frontal en ambos tobillos es de suma importancia, ya que muestra mejor la subluxación lateral del astrágalo. Además, el TC permite una valoración para una próxima indicación (fig. 3), así como la determinación cualitativa y cuantitativa de la torsión y longitud del peroné en comparación con el lado opuesto.
* La diástasis > 2 mm observada en comparación con el lado opuesto en el TC debería considerarse patológica de acuerdo con Ebrahaim et al2.
Preparación clínica para la cirugía
* Cuidado de uñas y pies.
* En presencia de un crecimiento capilar marcado: rasurado hasta media pantorrilla.
* Prevención de tromboflebitis con heparina de bajo peso molecular/heparina fraccionada DHE): 1.500 UI s.c. en el momento de la cirugía. Si la DHE está contraindicada, utilizar una heparina no fraccionada (heparina sódica) 2 3 5.000 UI por día s.c. para pacientes con peso ¾ 75 kg y 3 3 5.000 UI cuando el peso > 75 kg.
Nosotros recomendamos una dosis única preoperatoria de un antibiótico.
Instrumental quirúrgico e implantes
* Brocas de 3,5 mm y 4,5 mm.
* Tornillos de pequeños fragmentos de esponjosa, tornillo de cortical de pequeños fragmentos como tornillo de neutralización de tres corticales.
* Arandela dentada
* Agujas de Kirschner de 2,0 mm.
* Drenaje de redón (10 Ch).
* Dos chasis de radiología (18 x 24 cm) estériles para realizar dos proyecciones intraoperatorias del tobillo lateral y AP en 20º de rotación interna.
Anestesia y posición
* Anestesia endotraqueal o regional.
* Supino, extremidad colgando libremente.
* Manguito de isquemia.
Técnica quirúrgica
Figuras 6 a 13
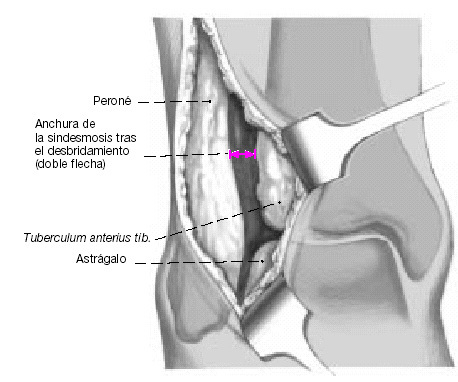
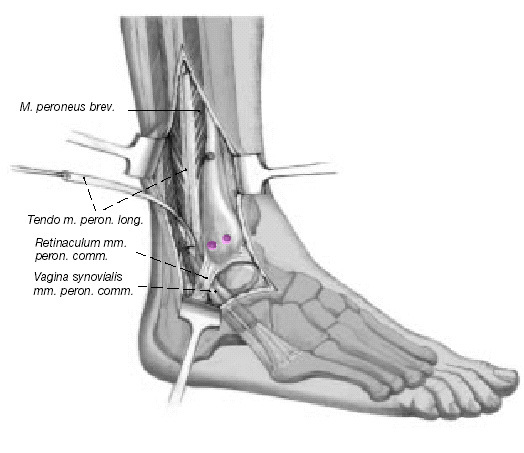
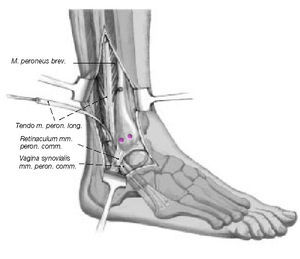
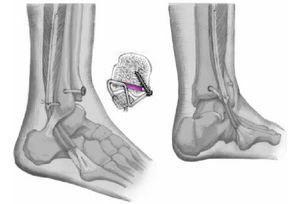
Figura 6. Incisión cutánea lateral curvilínea permitiendo la exposición de la región anterior y posterior de la sindesmosis así como de los tendones peroneos.
Figura 7. Para facilitar la exposición del espacio articular en la sindesmosis, se resecan los tejidos cicatriciales y de granulación y se reduce el peroné hacia el surco peroneal.
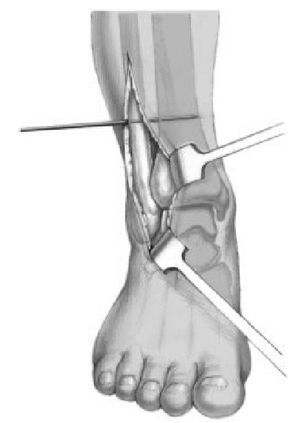
Figura 8. El peroné es fijado temporalmente a la tibia con agujas de Kirschner transóseas de 2 mm de grosor insertadas 3 cm por encima del surco peroneo. La reducción es comprobada
de nuevo.
Figura 9. Primer orificio: se hace un orificio de 4,5 mm 1, 5 cm proximal a la superficie de la articulación tibioastragalina y 1,0 cm medial al surco. La dirección del orificio es de anterior a posterior, desde el tubérculo anterior al tubérculo posterior de la tibia.
Figura 10. Segundo orificio: se realiza un orificio de 4,5 mm a nivel del tubérculo posterior del peroné, aproximadamente 2,5 cm distal al espacio articular. Su dirección es oblicua en una dirección posterior, proximal y medial correspondiendo al curso normal del ligamento tibioperoneo posterior. En esencia, la dirección es hacia el tubérculo posterior de la tibia.
Figura 11. Tercer orificio: se realiza un orificio de 4,5 mm ligeramente proximal al segundo orificio exactamente en el centro del maléolo lateral. Su dirección es hacia la parte media del surco
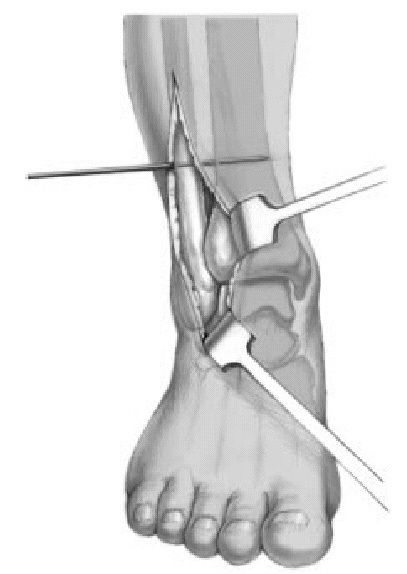
y hacia el primer orificio realizado en la tibia.
Figura 12. La vaina del tendón del peroneo largo se abre y el tendón se abre tanto como sea posible proximal al nivel de la sindesmosis. La mitad del tendón es seccionada proximalmente
y el final libre montado con un hilo PDS de 2-0. En la unión distal se coloca otra sutura para prevenir una nueva escisión distal del tendón (no mostrado).
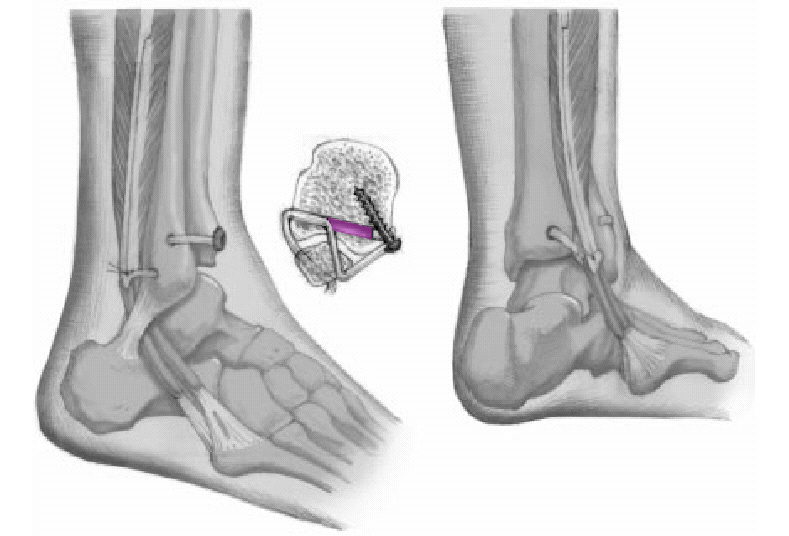
Figura 13. El final libre del tendón del peroneo largo partido montado en un hilo de PDS es pasado a través del segundo orificio. Este orificio a nivel del tubérculo peroneal posterior corre oblicuamente en una dirección posterior. La mitad del tendón es arrastrado a través e insertado en el primer orificio en el tubérculo tibial posterior. Los hilos salen hacia el tubérculo tibial anterior. Con un pequeño gancho introducido en el tercer orificio, los hilos situados en el primer orificio son agarrados y pasados a través del tercer orificio. Mediante un tirón de los hilos el tendón es introducido a través del tercer orificio.
El tendón es ahora dirigido sobre el borde anterior del maléolo lateral en frente de su superficie articular y el borde anterior del surco peroneo en la tibia. Su dirección va de lateral a medial. El final libre del tendón es empujado bajo tensión hacia el primer orificioa nivel del tubérculo tibial anterior y fijado con un tornillo óseo de 3-5 mm y una arandela dentada. El tornillo es introducido oblicuamente hacia la abertura anterior del primer orificio introduciendo el tendón bajo tensión. Se coloca un tornillo de neutralización (tornillo de cortical) de tres corticales en la posición habitual a 2,5 cm de la interlínea articular; la aguja de Kirschner es retirada. Después de la liberación del manguito de isquemia y la hemostasia, se coloca un drenaje de aspiración. Tras colocar un vendaje compresivo provisional se realiza intraoperatoriamente una radiografía en dos planos estándar del tobillo. Tras el cierre de la vaina de los peroneos mediante una sutura continua de grosor 4-0 (sutura reabsorbible), cierre cutáneo con puntos simples (4-0). Dentro de quirófano colocación de un vendaje compresivo de algodón estéril así como un vendaje de yeso tipo botina abierto que se deja hasta la curación de la herida (de 8 a 10 días).
Tratamiento postoperatorio
* Elevación de la extremidad. Retirada del drenaje de redón a partir del segundo día postoperatorio. Ejercicios de estiramiento isométrico de la musculatura de la pierna y el pie. Movilización del paciente con ayuda de dos bastones ingleses y descarga de la extremidad con la botina abierta.
* Inicio de tratamiento fisioterápico del tobillo a partir del segundo día postoperatorio, donde teniendo en cuenta el riesgo de una ruptura o aflojamiento del tornillo de neutralización se evitarán las flexiones dorsales mayores de 10º. Tras retirar los puntos a partir del día 8-10 postoperatorio, colocación de un vendaje de yeso tipo botina y alta hospitalaria iniciando la carga parcial de 20 kg durante 6 semanas.
* En la 8.ª semana postoperatoria se retirará de forma ambulatoria el tornillo de neutralización y la botina y se realizará un control radiológico (tobillo en 2 planos así como AP en rotación interna de 20º). Tras retirar el yeso se lleva a cabo un tratamiento funcional con carga completa de la extremidad. El alta laboral se obtiene de media en la 12.ª semana postoperatoria.
Errores, riesgos y complicaciones
Intraoperatorios
* Sección del nervio peroneo superficial y/o del nervio sural: neurorrafia en condiciones microquirúrgicas.
Postoperatorios
* Hematoma: punción o desbridamiento quirúrgico.
* Fractura del peroné en caso de túneles óseos demasiado próximos: síntesis con placa y renuncia a la plastia de sindesmosis.
* Infección de partes blandas y óseas: desbridamiento radical. Antibiograma. Antibioterapia dirigida. Inmovilización articular posterior.
* Formación de una sinostosis entre tibia y peroné: resección en caso en que la sinostosis conlleve déficit de movilidad o dolor.
* Ruptura del tornillo de neutralización (esta posible complicación se dio en uno de los tratamientos funcionales sin yeso): retirada del tornillo.
Resultados
En el plazo del 1 de enero de 1998 al 30 de diciembre de 1999 se realizaron un total de 10 plastias de sindesmosis siguiendo la técnica descrita. En 8 pacientes se detectó por anamnesis una lesión por PE tratada quirúrgicamente (fractura de Maisonneuve) y en 2 pacientes se detectó una lesión por PA. Se trataba de 8 mujeres y 2 varones con una media de edad de 40 años.
El abordaje reconstructivo se realizó a excepción de 2 casos en una media de 12 meses tras la cirugía de la fractura de tobillo. Los otros 2 pacientes que mostraban una subluxación leve del astrágalo con leves cambios degenerativos en la zona lateral tibioastragalina se operaron a los 19 y 21 años tras el tratamiento de la fractura. En un paciente sirvió la plastia sindesmosis bilateral como primer gesto de la corrección de un vicio de torsión postraumático del peroné (15º de rotación externa) y de un acortamiento de 0,7 cm.
Ocho de 10 pacientes explicaron en la anamnesis una inestabilidad subjetiva del tobillo; todos se quejaron de edema y molestias difusas en carga, que se proyectaban principalmente en la zona anterolateral de la interlínea tibioastragalina anterior.
Los valores promedio del "espace claire" de Chaput preoperatorios en la proyección AP a 20º de rotación interna (TCS, fig. 4, tabla 1, fig. 14) eran en el lado lesionado de un promedio de 7,0 mm (6-9), y en el lado no lesionado de 4,4 mm (3-5) y por ello eran todos considerados patológicos (valor normal: < 4,6 mm).
Figura 14. La misma paciente de la figura 3. "Espace claire" (TCS) aumentado, distancia TFO disminuida así como distancia aumentada entre tibia y peroné en la TAC al menos de forma comparativa.
Los valores promedio del solapamiento máximo del tuberculum anterius tibiae preoperatorios en la proyección AP a 20º de rotación interna (TFO, fig. 4, tabla 1, fig. 14) eran en el lado lesionado de un promedio de 3,6 mm (2-5), y en el lado no lesionado de 7,0 mm (5-9) y por ello eran todos considerados patológicos (valor normal: > 6 mm).
La MCS obtuvo diferentes resultados pero en comparación con el otro lado no se vio alterada de forma patológica.
Los valores promedio de la amplitud de la sindesmosis en la tomografía axial computarizada (TAC) preoperatorios (tabla 1, fig. 14) eran en el lado lesionado de un promedio de 6,2 mm (4,1-8,3), y en el lado no lesionado de 2,5 mm (1,6-3,8).
La diferencia en amplitud de la sindesmosis preoperatoria valorada mediante TAC entre el lado lesionado y el sano fue de un promedio de 3,7 mm. La menor diferencia fue de 2,3 mm y la máxima de 6,7 mm (valor normal: < 2,0 mm).
De esta manera se pueden valorar todas las diástasis, en comparación con el lado sano, como patológicas.
El tiempo quirúrgico de la técnica modificada de plastia de sindesmosis (fig. 15) fue de un promedio de 120 (80-140 min), la estancia media hospitalaria fue de 13 días (10-20). Se pudieron reexplorar todos los pacientes tras un promedio de 11,4 meses. El seguimiento más corto fue de 6 meses y el más largo de 2,1 años.
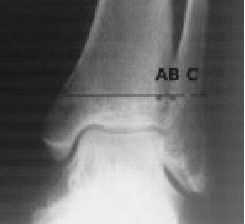
Figura 15. La misma paciente de la figura 3 a los 14 días postoperatorios. Normalización de TCS.
En todos los pacientes a los que se les practicó una plastia de sindesmosis se evidenció una desaparición de la sensación subjetiva preoperatoria de inestabilidad de tobillo, así como la tumefacción. A excepción de una paciente desaparecieron también los dolores difusos. Esta paciente aquejaba una inestabilidad del retropié y una disestesia por debajo del maléolo tibial en un contexto de una actitud correcta de la mortaja en la TAC y una articulación tibioastragalina estable. Seguramente en la primera intervención sobre su fractura tipo PE se dio una lesión del nervio CPI. A través de la elongación del arco lateral externo del pie mediante una osteotomía de Evans modificada se pudo eliminar la inestabilidad del retropié. La neurólisis del nervio que se realizó simultáneamente no consiguió el mismo resultado de tal manera que el resultado final a pesar del retropié estable, de la articulación tibioastragalina estable y con movilidad libre, se interpretó como insatisfactorio dadas las molestias persistentes.
Radiológicamente todos los pacientes en la proyección AP en rotación interna de 20º de tobillo tras retirar el tornillo de neutralización y alcanzar la carga total, obtuvieron la normalización, comparado con el lado sano, del "espace claire" de Chaput (TCS) así como del solapamiento máximo del tuberculum anterius tibiae (fig. 16). En la TAC de control se valoró una diferencia promedio de la amplitud de la sindesmosis en comparación contralateral en 0,5 mm (0,2-0,7), valor que se consideró como normal (fig. 16).
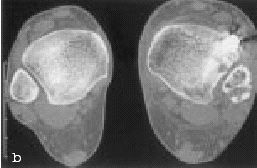
Figuras 16a y b. La misma paciente de la figura 3 al año y medio de la plastia e sindesmosis. a) Normalización del TCS, TFO y del MCS. b) En la TAC se muestra una distancia normal entre tibia y peroné.
En una paciente que no siguió el esquema de tratamiento postoperatorio normal con botina de carga, sino que siguió un tratamiento funcional sin yeso, se observó en la 4.ª semana postoperatoria una ruptura del tornillo de neutralización. Sin embargo, la paciente está asintomática, sin limitaciones de la función de la articulación tibioastragalina y, además, presentó en los controles postoperatorios un "espace claire" normal.
En un paciente se halló en el contexto de una exploración una limitación de la flexión dorsal de la tibioastragalina de unos 10º. Como posible causa de este déficit de movilidad se señaló una sinostosis parcial de posición ventral de la sindesmosis detectada por TAC. No se ha considerado hasta la fecha una corrección quirúrgica.
La valoración subjetiva y funcional de los resultados quirúrgicos en la escala modificada de Karlson6 (tabla 2) obtuvo unos resultados en todos los pacientes de un valor promedio de 88 sobre un total de 100 puntos. La paciente mencionada con problemas del nervio CPI obtuvo el valor más bajo con 70 puntos debido a los dolores persistentes.