Notas preliminares
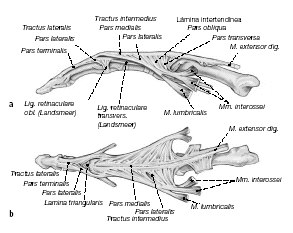
La estructura del aparato extensor a nivel de la articulación interfalángica proximal (IFP) es complicada: se compone de la parte terminal de la bandeleta central (tractus intermedius) que se inserta en la base de la falange media, las bandeletas laterales (tractus laterales) que son una extensión de los músculos interóseos y del músculo lumbrical en el lado radial, así como fibras espirales que conectan estos tres elementos con una red finamente ramificada.
Verdan describió la división topográfica del extensor en zonas20,21. La lesión más frecuente es la de la articulación interfalángica distal (IFD; zona 1) seguida por la de la IFP (zona 3)7,11,17,22.
Wilhelm22 propuso una clasificación que incluye el tipo de lesión: cerrada, abierta, parcial o completa así como a distancia. Las lesiones abiertas son más frecuentes que las cerradas.
Entre las causas de lesión encontramos: esguinces graves y luxaciones, traumatismos romos, accidentes industriales, y traumas causados por riendas y cuerdas.
Las lesiones parciales pueden no interferir en la extensión, por lo que la lesión pasa con frecuencia desapercibida.
La pérdida de extensión activa puede suplirse parcialmente por la musculatura intrínseca de la mano. Esto hace recomendable repetir la exploración del paciente algunos días después, y testar la extensión del dedo lesionado15.
En los casos de sección completa de la bandeleta central, la extensión contrarresistencia aumenta el dolor y la fuerza está disminuida. La IFP se coloca en flexión.
Las lesiones abiertas recientes siempre requieren tratamiento quirúrgico.
Las lesiones cerradas pueden tratarse de manera conservadora o quirúrgicamente en función de la severidad del traumatismo. Cuando la IFP flexionada no se puede extender activamente o cuando el paciente no puede mantener en extensión la IFP extendida pasivamente, existe una división completa de la aponeurosis extensora. En estos casos deberá indicarse al paciente la necesidad de tratamiento quirúrgico.
En casos de lesiones parciales en las que las bandeletas laterales están indemnes, se mantienen dorsales al eje transverso de la IFP y se puede mantener la extensión activa, se puede optar por el tratamiento conservador.
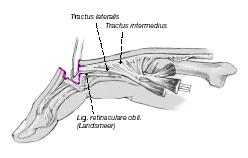
En presencia de una lesión a distancia, la IFP se coloca en posición de hiperextensión incluso en reposo. Las bandeletas laterales se han deslizado a una posición anterior al eje transverso de la IFP y actúan como flexores de la IFP3,14; la cabeza de la falange proximal resbala dorsalmente a través de un defecto tipo ojal23.
Inicialmente, la movilidad pasiva de las articulaciones del dedo se conserva en las deformidades en ojal postraumáticas. Sin embargo, con el paso del tiempo, se instaura una contractura creciente de los tejidos conectivos, especialmente de los ligamentos de Landsmeer (ligamentos retinaculares de la expansión extensora del dedo)11. Esto produce una deformidad fija; la deformidad en ojal o "boutonnière".
La deformidad entorpece la prensión, sobre todo debido a la hiperextensión de la IFD; esto es más acusado en los dedos tercero, cuarto y quinto que en el dedo índice6.
Al tratar una lesión del tendón extensor a nivel de la IFP se debe descartar la lesión concomitante como los defectos de la piel, lesiones óseas en la cabeza de la falange proximal y en la base de la falange media, lesiones cartilaginosas, lesiones de las bandeletas laterales, y de la placa palmar fibrocartilaginosa16. La lesión grave de las estructuras articulares obliga a plantearse la indicación de artrodesis primaria en lugar de realizar procedimientos reconstructivos que tienen poco éxito. Una evaluación preoperatoria meticulosa deberá descartar la lesión de los paquetes neurovasculares palmares y de los tendones flexores.
Ventajas
* Prevención de la pérdida de extensión de la IFP.
* Prevención de la formación de la deformidad en ojal.
* Recuperación de la extensión activa.
* Prevención de una contractura articular.
* Corrección de una malposición ya desarrollada.
* Prevención de artrosis.
Inconvenientes
* Posible limitación de la flexión debido a la formación de cicatrices del tendón extensor.
* Fisioterapia y terapia ocupacional costosas y prolongadas.
* Es imprescindible contar con experiencia en cirugía de la mano.
Indicaciones
* Lesiones abiertas con o sin pérdida de sustancia.
* Lesiones cerradas con sección completa del aparato extensor.
* Lesiones a distancia con deformidad en ojal con extensión pasiva completa.
* Fracaso del tratamiento conservador.
Contraindicaciones
* Mal estado general.
* Pacientes previsiblemente poco colaboradores en el postoperatorio.
* Contractura en flexión de la IFP.
* Lesión de las superficies articulares.
* Problemas circulatorios.
* Cubierta de tejidos blandos adheridos.
* Cualquier infección purulenta.
Información para el paciente
* Riesgos quirúrgicos habituales tales como la infección de la herida, tromboflebitis, embolia, riesgo anestésico, cicatrices dolorosas, y distrofia simpaticorrefleja.
* Movilidad de los dedos limitada.
* Fisioterapia y terapia ocupacional costosas y prolongadas.
* Utilización de férulas estáticas y dinámicas.
* Comentar la anestesia y los cuidados postoperatorios.
* Duración aproximada de la baja laboral (6-8 semanas).
Planificación preoperatoria
* Radiografías de la mano y de los dedos lesionados en los planos anteroposterior, lateral, y oblicuo a 45º para descartar lesiones óseas, utilizando magnificación cuando sea necesario.
* Cuidado de la piel y de las uñas.
* Documentación de la movilidad pasiva completa de las articulaciones.
* Comprobación de la sensibilidad y la circulación.
* Documentación fotográfica.
Instrumental quirúrgico e implantes
* Caja de mano.
* Motor de mano con brocas de 1,5 y 1,0 mm.
* Suturas atraumáticas monofilamento y reabsorbibles de 4-0.
* Lupas quirúrgicas.
Anestesia y colocación
* Bloqueo del plexo braquial o anestesia general.
* Decúbito supino con el brazo sobre una mesa de mano.
* Manguito de isquemia en el brazo.
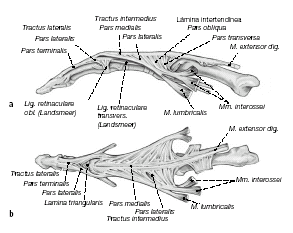
Tractus intermedius
Lámina intertendínea
Figuras 1a y b
Esquema de la anatomía del aparato extensor del dedo. (a) Visión desde el lado radial. (b) Visión desde el lado dorsal.
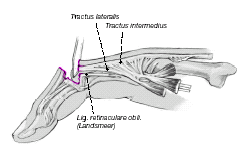
Figura 2
Fisiopatología de la deformidad en ojal; tras la disrupción de la bandeleta central en zona 3. Pérdida de extensión activa en la IFP y desplazamiento palmar de las bandeletas laterales.
Técnica quirúrgica
Figuras 3 a 10
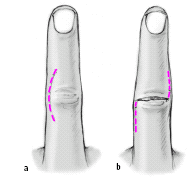
Figuras 3a y b
Abordaje en casos de lesión cerrada (a). Incisión ligeramente curva dorsorradial o dorsocubital centrada en la IFP; con posibilidad de extender las lesiones abiertas distal y proximalmente. En estos casos la herida se incluye en el abordaje; se puede ampliar (b).
Figura 4
Lesión parcial, con disrupción de la bandeleta central sin afectar a las cintillas laterales, se repara con una sutura de 4-0 atraumática reabsorbible, ya sea con puntos sueltos o en U. No precisa inmovilización temporal de la articulación con aguja de Kirschner. Limpieza de la articulación mediante irrigación con suero fisiológico.
Figura 5
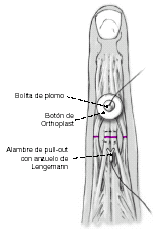
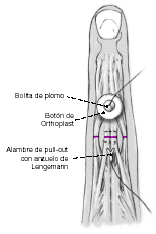
En casos de sección completa de las bandeletas central y laterales recomendamos añadir una sutura tipo pull-out para relajar la tensión en la sutura según la técnica descrita por Lengemann12. El alambre de pull-out de Lengemann consiste en un alambre con un anzuelo en forma de V que se inserta proximalmente a la sutura tendinosa y sale fuera de la piel distalmente. Una bolita de plomo asegura la tensión adecuada de la sutura. Esta sutura de tipo pull-out evita la necesidad de fijar temporalmente con una aguja de Kirschner. Otro de los motivos para evitar el uso de agujas de Kirschner cuando se practica una artrotomía es el riesgo de infección.
Figura 6
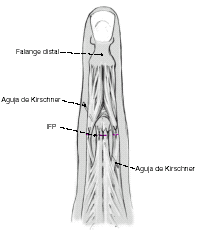
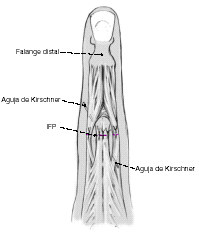
En caso de hallarse una lesión completa del aparato extensor, que afecte las bandeletas laterales y la placa volar, se suturarán las estructuras lesionadas y se fijará temporalmente la articulación con una o dos agujas de Kirschner de 0,8 o de 1,0 mm.
Consideraciones especiales
Figura 7
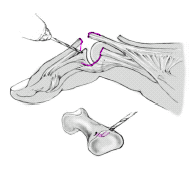
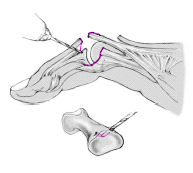
Si la lesión de la bandeleta central se ha producido cerca de su inserción, no pudiendo proceder a la sutura tendinosa directa, se debe anclar el tendón al hueso. Se realizan dos agujeros de 0,8 o 1,0 mm a través de la parte central de la parte dorsal de la base de la falange media y a continuación se reinserta el tendón.
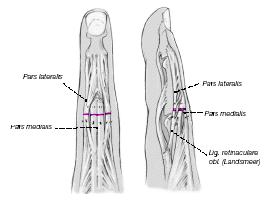
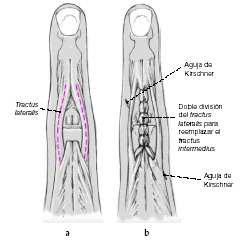
Reparación del aparato extensor mediante división de las bandeletas laterales
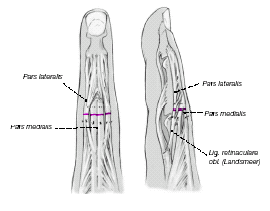
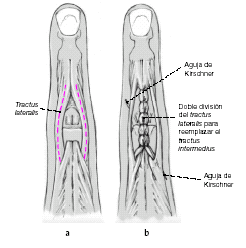
Figuras 8a y b
Se inciden longitudinalmente las bandeletas laterales desde la unión de su tercio medio con el distal hasta el nivel del ligamento triangular (a). Se llevan las dos mitades a la línea media y se suturan con puntos sueltos (b)1,9,13. Además, se puede colocar temporalmente una aguja transarticular de 0,8 o 1,0 mm7,22.
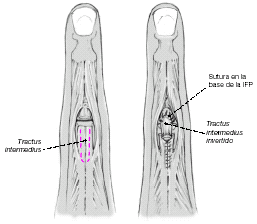
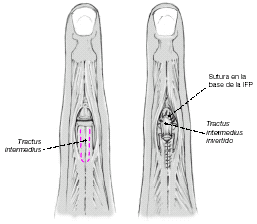
Plastia "en lengüeta" o plastia invertida
Figura 9
En esta técnica se utiliza la parte proximal y central de la aponeurosis extensora para reconstruir la bandeleta central. Se secciona una tira tendinosa del tendón del extensor digitorum sobre la falange proximal. La tira permanece pediculada distalmente y se invierte para insertarla en la base de la falange media. Se debe suturar en el lugar de inserción y también en la zona de inversión. Se cierra la brecha en la zona dadora. En general se utiliza una aguja de Kirschner para inmovilizar temporalmente la IFP19.
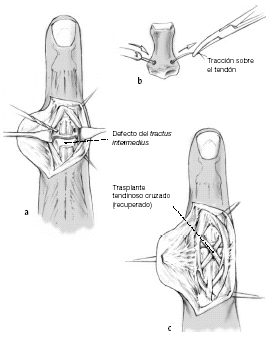
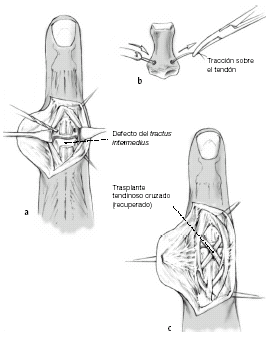
Reconstrucción mediante trasplante tendinoso
Figuras 10a-c
Fowler publicó la descripción clásica del trasplante tendinoso5; el tendón trasplantado, generalmente el tendón del palmaris longus, se pasa a través de un orificio oblicuo en la parte dorsal y central de la falange media (a) donde se fija (b). Se cruzan los dos cabos del tendón sobre la IFP en dirección proximal, se pasan a través de la fibras oblicuas de la aponeurosis lateral y se cruzan de nuevo y se llevan a la parte media de la aponeurosis extensora (c).
Manejo postoperatorio
* Resulta recomendable que el cirujano supervise el curso postoperatorio.
* Elevación de la mano operada.
* Inmovilización con una férula en posición intrínseco-plus durante dos semanas.
* Se coloca una férula que inmoviliza únicamente la IFP durante 3-4 semanas más.
* Las articulaciones IFD y metacarpofalángicas (MF) deben tener una movilidad ilimitada.
* Retirada de la aguja de Kirschner a las 4 semanas en los casos en que se haya utilizado.
* Fisioterapia activa hasta alcanzar un rango de movilidad completo libre2,4,18.
* Valorar la posibilidad de utilizar férulas dinámicas de extensión pasiva de la IFP mientras se permite la flexión activa.
Errores, riesgos y complicaciones
* Movilización demasiado precoz: riesgo de dehiscencia de la sutura tendinosa: revisión, sutura, o reconstrucción.
* Ejercicios activos tímidos: adherencias y formación de cicatrices en el tendón extensor: artrolisis y tenolisis.
* Falta de fisioterapia o terapia ocupacional: riesgo de rigidez en extensión y recidiva de la malposición: reiniciar la fisioterapia y la terapia ocupacional.
* Cuando se utilice una aguja de Kirschner: evitar la perforación reiterada con un motor de alta velocidad: esto puede producir daño térmico de la articulación e infección.
* Infección de la herida: retirar todo el material extraño al primer signo de infección: revisión y administración de antibióticos por vía parenteral.
* Aparición de inflamación de las partes blandas: riesgo de distrofia simpaticorrefleja: cambio diario de vendaje, elevación, antiinflamatorios locales y sistémicos, fisioterapia de toda la extremidad.
Resultados
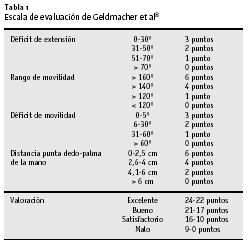
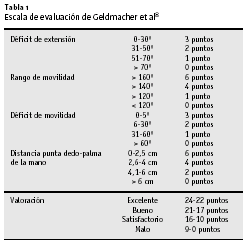
Entre los años 1992 y 2002, se trataron lesiones de la bandeleta central en 172 pacientes (101 hombres, 71 mujeres, edad media de 36,5 años) en el Hospital Malteser en Hamm, Alemania. Cuarenta y ocho fueron tratados de forma conservadora, y de los pacientes tratados quirúrgicamente diez representaron pérdidas de seguimiento. Predominaron las lesiones de los dedos anular y meñique (n = 129), seguidas por las lesiones del dedo medio (n = 38) y por el índice (n = 26). Ciento catorce pacientes fueron evaluados según la escala de Geldmacher et al8 (tabla 1). Esta evaluación se basa en cuatro campos: 1) el déficit de extensión, por ejemplo, la suma de los déficit de extensión de la MF, IFP, e IFD, cuya suma se resta de los posibles déficit de extensión del dedo contralateral sano; 2) rango de movilidad que determina la diferencia entre la flexión máxima de las tres articulaciones del dedo y el déficit de extensión; 3) déficit de movilidad, por ejemplo, la suma de los grados deficitarios de extensión y de flexión de las tres articulaciones del dedo, y 4) la distancia entre la punta del dedo y la palma de la mano a nivel del pliegue palmar distal.
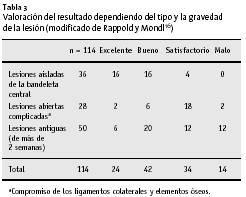
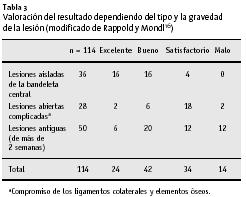
Se revisaron 114 pacientes con un seguimiento medio de 40 meses (6-126 meses). El resultado fue excelente en 24, bueno en 54, satisfactorio en 23, y malo en 14 pacientes (tabla 2). La clasificación de los resultados en función del tiempo de tratamiento y de la gravedad de la lesión, revela que la mayoría de los resultados excelentes y buenos se dieron en pacientes que habían sido tratados inmediatamente después de producirse la disrupción de la bandeleta central. Los resultados de las lesiones complejas y a distancia no fueron tan buenos (tabla 3). Los hallazgos iniciales son el factor más importante del resultado quirúrgico. Esto resultó aún más evidente cuando se comparan los resultados de varias técnicas quirúrgicas (tabla 4). Los pacientes tratados según técnica de Snow19 o Fowler5 mostraron unos resultados peores que los pacientes tratados con sutura primaria. No es posible establecer una significación estadística debido al pequeño número de los pacientes.