Glosario
CAS
Ing.: computer assisted surgery. Cirugía asistida con ordenador.
Confidence point
Ing.: confianza; punto. Tras el matching se marca un punto fácilmente localizable en un objeto real en tres dimensiones (3D) y se comunica al ordenador. Este punto se puede utilizar en caso de duda (¿existe un sesgo entre el mundo virtual y el real?) volviendo a marcar y asegurándose.
DRB
Ing.: dynamic reference base. Una base de referencia para poder establecer el punto cero al comparar el mundo real con el virtual al utilizar el CAS.
Guidance
Ing.: guía, orientación. Modo de trabajo con formación especial de imágenes en el monitor, en la cual mediante la formación de imágenes nuevas (sobre todo en los planos ortogonales respecto al trayecto del tornillo) se informa sobre la situación en la operación.
LED
Ing.: light emiting diode; luz indicadora que emite en el espectro infrarrojo.
Matching
Ing.: ajuste. A través de este procedimiento el objeto obtenido 3D (por ejemplo a través de datos de la TC) se ajusta a la realidad (lo coloca en el espacio). Para ello se utilizan los paired point y/o el surface matching.
Paired point matching
Ing.: encajar; puntos; ajuste. El ajuste en el espacio de dos objetos 3D real e imaginario se obtienen marcando con un puntero en la realidad puntos determinados en el preoperatorio en el objeto virtual; puntos que se informan al ordenador que realiza el acotamiento de las parejas de puntos.
Real time
Ing.: tiempo real. Modo de trabajo en el cual se obtiene imágenes especiales simultáneas (en planos sagital, axial y ortogonal respecto a la dirección del tornillo) informando sobre la situación en cada momento).
Pointer
Ing.: puntero, lápiz. Instrumento para marcar puntos en el espacio, que al mismo tiempo informa al ordenador y aparece en el monitor.
Surface matching
Ing.: superficie; ajuste. El ajuste de un objeto real 3D a uno virtual se obtiene ajustando superficies significativas idénticas de ambos objetos.
Verification
Ing.: comprobación; verificación. Paso progresivo al matching mediante el cual se van marcando puntos en el objeto real que se ajustan al modelo virtual en el monitor.
Virtual keyboard
Ing.: el ser después; teclado. Superficie metálica esterilizada con órdenes marcadas para el monitor. Al marcar con el puntero se realizan las órdenes indicadas que llegan por este camino al ordenador.
Ventajas
* Colocación de tornillos transpediculares con control visual por el monitor.
* Exposición simultánea del trayecto del tornillo en el monitor en planos axial, sagital, y ortogonal.
* Disminución de la carga de radiación ionizante para el paciente y para el personal de quirófano11.
* Es posible también la introducción de tornillos pediculares intracorticales en pedículos pequeños.
Inconvenientes
* Limitación de la técnica en pacientes ya operados: por la presencia de material de osteosíntesis o por la presencia de masa de fusión pueden aparecer artefactos en la TC. Los artefactos son difíciles de calcular con lo cual no es posible el matching.
* La TC o la RM postoperatoria son de un valor relativo dado que ningún tornillo es de titanio puro y provocan artefactos; el uso de tornillos de titanio puro limitaría los artefactos incluso se podría apreciar la irritación de la raíz.
Indicaciones
* Todas las indicaciones habituales para fijaciones transpediculares segmentarias y lumbares.
Contraindicaciones
* Intervenciones previas con exéresis de las apófisis espinosas: no se puede montar la dynamic reference base (DRB).
* Intervenciones previas en las que se hayan colocado implantes metálicos: debido a la presencia de artefactos metálicos no es posible una planificación preoperatoria.
* Espondilolisis: debido a los micromovimientos no es posible realizar la planificación preoperatoria ni la toma de imágenes intraoperatorias. Por ello sólo se consiguió el matching en uno de nuestros cinco pacientes con espondilolisis.
* Lesiones recientes: se pueden alterar las relaciones 3D entre las vértebras que pueden darse en la colocación o en la manipulación.
Información para el paciente
* Incisión cutánea.
* Lesiones de las raíces o de la duramadre con sus secuelas (p. ej., déficit sensitivomotores de la raíz lesionada, dolor de tipo neuropático, fístula de líquido cefalorraquídeo, intervención de revisión).
* Infección precoz o tardía, por ejemplo, una espondilodiscitis.
* Hemorragia tanto intra como postoperatoria, prevertebral en la zona de abordaje como intraespinal.
* Síntomas de un síndrome de cola de caballo o síndrome de cono medular.
* Pseudoartrosis.
* Ruptura de un tornillo o de una barra, aflojamiento del material de osteosíntesis. Pérdida de una cabeza de tornillo; fijación aflojada de una barra.
* Transfusión en caso de artrodesis multisegmentaria con los riesgos inherentes como hepatitis, infección HIV, incompatibilidad de grupo sanguíneo con la posible sensibilización y problemas en futuros embarazos.
* Toma de injerto de cresta ilíaca con la consiguiente hemorragia, posibilidad de infección, alteraciones de la sensibilidad (como p. ej., lesión del nervio femorocutáneo), dolores postoperatorios, a veces más intensos que los de la misma fijación.
* Puede ser necesaria una intervención de revisión.
Preparación preoperatoria
* Valoración preoperatoria por parte de los servicios de medicina interna, anestesia, y neurología.
* TC preoperatorio de acuerdo a las especificaciones del protocolo del fabricante (inclinación Gantry de 0º, solo visiones axiales; no realizar visiones laterales o en 3D ya que las genera el sistema, resolución 256 x 256 pixels, en múltiples cortes.
* Transporte de datos a la estación de trabajo (disquete JAZ, intranet, CD-ROM), planificación preoperatoria y tareas como designar marcas y trayectorias.
* Alineación de la imagen (derecha/izquierda, arriba/ abajo) y determinación del diámetro del instrumental; se determina el gradiente de grises de la TC necesaria para coordinarlo con la reconstrucción 3D. Compromiso entre un máximo de información de imagen del campo quirúrgico y un mínimo de información errónea de tejidos adyacentes. Selección del objeto 3D a reconstruir (columna lumbar) para obtener una reconstrucción libre de artefactos. Definición de los puntos de referencia para la comparación intraoperatoria (fig. 4c): punta de la apófisis espinosa, ambas apófisis transversas y un punto por la lámina derecha y otro por la lámina izquierda. La determinación, planificación y almacenamiento de la trayectoria de los tornillos es opcional.
Instrumental e implantes
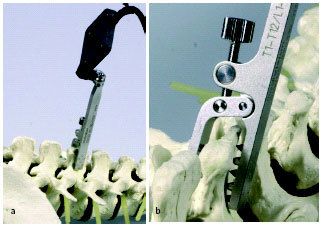
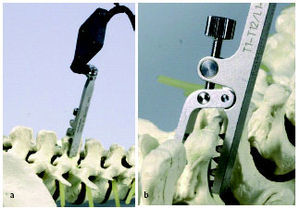
* Instrumental de artrodesis para una fijación instrumentada con tornillos pediculares; tiene que estar diseñada para el navegador. Nosotros utilizamos actualmente el USS (de Synthes) y el DYNESIS (de Zimmer). instrumentos especiales Con light emitting diodes (LED) (fig. 1): el pointer (1), el dynamic reference base (DRB) con pinzas de anclaje (2), el destornillador (3), la guía de pedículo (4), el palpador de pedículos (5) y el virtual keyboard con el complemento de la unidad de calibrado (6).
* Para ahorrar espacio, ambas cabeza de tornillo deberían apuntar en la misma dirección (fig. 2) durante la inserción. La DRB (1) consiste en dos partes, la base que se atornilla a la espinosa y la parte superior que se arma con 4 LED's. Las puntas del pointer (2), el punzón de pedículo (3) y el palpador de pedículo (4) se muestran aumentados.
* El teclado virtual es una pieza metálica esterilizable con marcas. Si dichas marcas se tocan con uno de los instrumentos como, por ejemplo, el pointer se provoca una nube de puntos que corresponde a una acción concreta del ordenador estipulada por el fabricante. Esto permite al cirujano controlar las correspondientes acciones en el monitor desde la mesa de quirófano con un click de ratón en condiciones estériles permitiendo una mayor libertad del cirujano.
Anestesia y colocación
* Anestesia general con relajación muscular.
* Decúbito prono sobre un anillo blando. Se bajan las piernas y la cabeza para asegurar la horizontalidad de la columna lumbar. La cabeza se apoya en un soporte blando. Los brazos se apoyan en soportes blandos sin estirarlos (lesión del plexo braquial). Mantas térmicas sobre hombros y cabeza.
* Las extensiones de los tubos se despliegan alrededor de la cabeza.
* Tras la preparación, el nivel se determina con una aguja pinchada y la escopia. Esto no sustituye la verificación intraoperatoria pero si impide una desviación muy importante de la incisión cutánea respecto al segmento vertebral. La incisión cutánea tendría que colocarse suficientemente caudal para permitir la extracción de injerto óseo de la cresta iliaca izquierda.
* Entallado.
* Posición del equipo quirúrgico (fig. 3) el cirujano se coloca a la izquierda del paciente para permitir la extracción del injerto. El ayudante se coloca en el lado contrario. La instrumentista se coloca también en la parte izquierda del paciente para permitir una visión libre del monitor y del sistema de navegación.
* A 2,20 metros caudal del DRB se coloca el sistema de cámaras (la precisión de la distancia es capital según el fabricante), a la izquierda el monitor del intensificador y el sistema de navegación.
Figura 1
Instrumentos especiales con LED: (1) pointer; (2) dynamic reference base (DRB) con pinzas de anclaje; (3) destornillador; (4) guía de pedículo que corresponde al punzón de profundización; (5) palpador de pedículo que corresponde al punzón de apertura; (6) virtual keyboard con la placa de control.
Figura 2
Para detalles véase el texto. (1) DRB en dos partes; (2) pointer; (3) palpador de pedículo; (4) guía de pedículo.
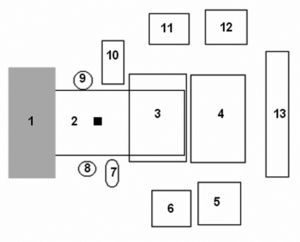
Figura 3
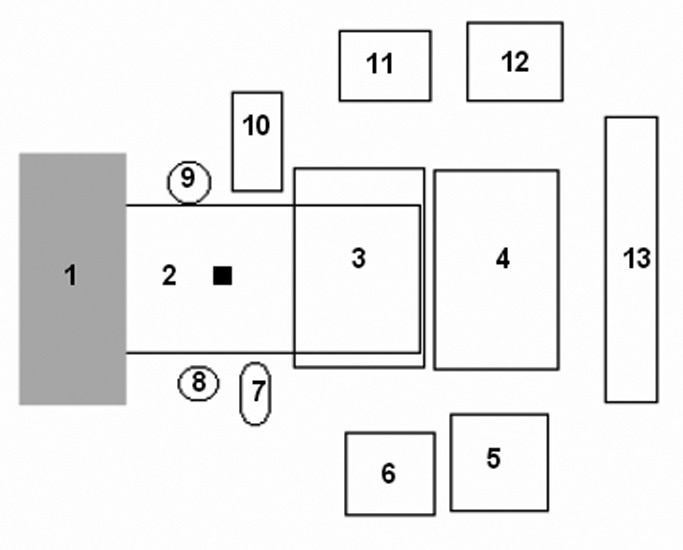
Esquema de colocación en el quirófano.
El rectángulo negro simboliza el DRB. (1) área de anestesia a la cabecera del paciente; (2) mesa quirúrgica; (3) mesa de instrumentación con los instrumentos de navegación; (4-6) otras mesas de instrumentación; (7) emisor de rayos de la escopia11; (8) cirujano; (9) ayudante; (10) receptor de rayos; (11) monitor de la escopia; (12) monitor del aparato de navegación; (13) sistema de cámara.
Técnica quirúrgica
Figuras 4 a 6
Figuras 4a-d
Incisión en línea media sobre las apófisis espinosas y exposición de la zona quirúrgica incluyendo los pedículos y las pequeñas articulaciones dorsales. Exposición de apófisis transversas. Las partes blandas se separan cuidadosamente del plano óseo para permitir un buen contacto óseo del pointer y con ello un matching correcto. Se coloca la pinza del DRB en la apófisis espinosa [(a) DRB en una apófisis espinosa en un modelo de raquis similar a la situación intraoperatoria; (b) magnificación de la pinza colocada en la apófisis espinosa]. Solemos comenzar por la apófisis superior a la fusión o la segunda superior en las fusiones largas. No deben existir movimientos entre la pinza y el hueso. Se monta la conexión LED, se alinea el sistema de cámara y se bloquea. Para disminuir el espacio los dos tornillos de la DRB se colocan en el mismo lado (fig. 2).
Nota: posibilidad de cubrir de forma estéril el virtual keyboard (fig. 1). En caso de interrupción entre el sistema de cámara y el DRB aparece en el monitor una gran cruz roja así como un texto "DRB hidden" (fig. 6a). Esto sirve de alarma conforme la imagen del momento está congelada y no corresponde ya a lo que ocurre en el campo quirúrgico. Búsqueda intraoperatoria del paired point matching de los cinco puntos definidos preoperatoriamente: colocar el pointer en la estructura anatómica definida y apretar el pedal para activar la captura. Si la calculation del ordenador es insuficiente se repite el proceso. Por regla general esto mejora el resultado del valor. A continuación se realiza el surface matching -incluso si el valor de referencia es > 2, (a obtener según el método del vitual keyboard ) con la obtención de 8 puntos de un total de 16 (primero derecha y luego izquierda) de la lámina del arco posterior de la vértebra. Primero se tocan con el pointer y se graban con la capture. (c) Resultado del surface matching al final del paired point matching. El resultado de 0,00 es visible abajo a la izquierda de la columna lumbar. Los puntos rojos marcan las referencia definidas previamente a la intervención para el paired point matching. Los puntos verdes corresponden a los puntos definidos en la cirugía tras los dos procesos de matching. Para cada lado establecemos dos a tres puntos en la apófisis transversa y en la lámina. Nótese de nuevo la necesidad de un contacto íntimo con el hueso. Repítase de nuevo la calculation; el valor debería ser < 2, sino el sistema no continuará de acuerdo a las instrucciones del sistema (figs. 4c y 6). Si no se obtiene el valor la diferencia con la realidad es demasiado grande.
(c) Buen resultado del paired point matching óptimo para la cirugía. (d) Mal resultado del paired point matching que no permite la cirugía: los puntos verdes determinados en la intervención están demasiado alejados de los puntos rojos predefinidos preoperatoriamente (posibles causas: desplazamiento del DRB).
Con la ayuda de la verification el cirujano va marcando con el pointer diversas estructuras anatómicas y comprueba si la imagen del monitor se ajusta a la realidad del campo quirúrgico. ¿Se ha obtenido buen contacto con el hueso?
Si el ajuste es perfecto se elige arbitrariamente un punto fácilmente alcanzable como confidence point. Cambiar a real time. Colocar el punzón, abrir la cortical y realizar el canal del tornillo bajo visión de la pantalla (fig. 5). Calibrar el tornillo con el destornillador previo a su introducción. Para ello colocar la punta del tornillo en la parte de calibración del virtual keyboard y esperar a la calibración específica (escasos segundos). El resultado apreciado en el monitor se confirma con el pedal. De acuerdo con el fabricante este valor no debería > 0,5 mm respecto a la longitud del tornillo y su calibración.
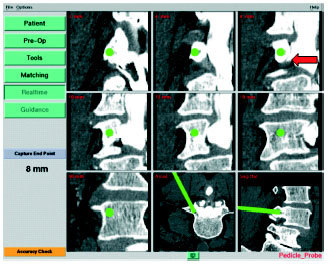
Figura 5
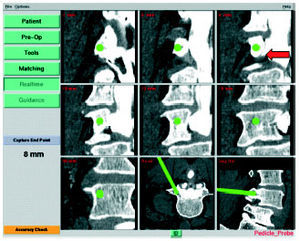
Introducción del punzón en el pedículo izquierdo de L4 (barra verde en las dos imágenes inferiores a la derecha; procedimiento: real time). Las dos primeras filas de las imágenes
y la imagen inferior izquierda muestran la distancia avanzada en el plano ortogonal desde la punta del tornillo. En otras palabras, la situación en la que acabaría el tornillo si siguiese
la dirección de ese momento. Recorrido intracortical correcto del tornillo; la raíz L4 izquierda no se contacta (flecha roja). El número que aparece a la izquierda de la imagen (8 mm)
corresponde a la profundidad alcanzada empezando en el córtex.
Tras examinar el canal del tornillo se puede introducir éste con el medidor del navegador en tiempo real sin más probaturas. Igual procedimiento contralateral. Antes de cambiar de segmento comprobar que el matching sigue siendo adecuado. Como en la verification el palpador de pedículo se coloca en varias localizaciones óseas y en varios planos en modo
real time y guidance respectivamente. Se comprueban el contacto con el hueso y la localización anatómica. Si no hay disparidad se puede continuar; si no, se repite el matching
de la vértebra a instrumentar.
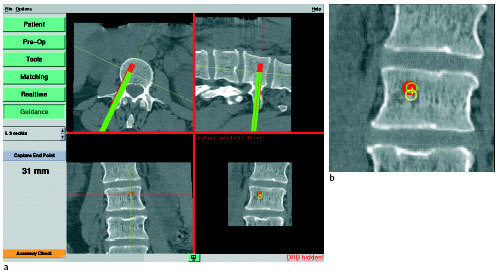
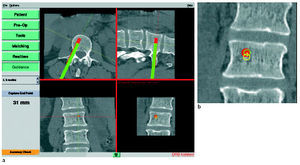
Figuras 6a y b
El modo de trabajo guidance difiere un poco en las imágenes del monitor respecto al modo real time. En el modo guidance la realización del canal del tornillo y la introducción del mismo se hace casi en tiempo real. Tiene ventajas utilizar el canal y el trayecto del tornillo ya prefijados antes de la intervención.
Inserción navegada del tornillo en el modo guidance (a). Ampliación de la imagen inferior derecha (b). Las marcas rojas corresponden a la planificación preoperatoria, las verdes a la situación intraoperatoria; para un mejor reconocimiento del instrumento en la imagen aumentada la punta se ilustra como un círculo verde y el vástago como un círculo amarillo. El punto central de ambos círculos se conecta por una línea. Cuando ambos círculos se superponen, el instrumento está orientado perpendicularmente al plano de visión.
La gran cruz roja entre las cuatro imágenes significa que la conexión del sistema de cámara con el DRB se ha interrumpido (también se ve la nota "DRB hidden" en el borde inferior derecho de la imagen).
El resto de la cirugía corresponde al procedimiento habitual de la fusión vertebral con la colocación de barras, fijación de las cabezas de los tornillos, impactación del injerto de hueso esponjoso obtenido de la cresta ilíaca, hemostasia cuidadosa, relleno del espacio interlaminar con esponjas hemostáticas tipo Spongostan®, y cierre de la herida por planos.
El momento de la descompresión se diferencia del procedimiento habitual en que aquí se colocan primero los tornillos y después se realiza la descompresión para finalmente colocar las barras y así se puede comprobar las estructuras anatómicas para el matching.
Tratamiento postoperatorio
* Depende de la enfermedad que indicó la cirugía.
* En general: profilaxis de la trombosis postoperatoria con heparina de bajo peso molecular. Movilización del paciente al borde de la cama a partir del 1 día postoperatorio con apoyo del fisioterapeuta y con las debidas instrucciones. Se ajustan las medias antitrombóticas.
* Control radiológico.
* En caso de incidencias neurológicas postoperatorias se realizará una TC de secciones finas para definir la posición de los tornillos y revisarlos si fuera necesario4,6,20.
Errores, riesgos y complicaciones
* Los errores, riesgos y complicaciones corresponden a las ya conocidas de cualquier artrodesis. Queremos subrayar que el cirujano no debe apoyarse solamente en la imagen que observa en el monitor. Deberá utilizar la CAS como una ayuda. Es indispensable la correlación con los hallazgos intraoperatorios. Ello corresponde a la fase de verification contemplada en el sistema. Si la divergencia observada en este paso entre la situación intraoperatoria y la imagen del monitor es demasiado importante, no se debe utilizar la navegación. Hay que llevar a cabo un nuevo matching. Teniendo en cuenta estos puntos no hemos tenido ninguna colocación errónea de los tornillos en nuestra serie de pacientes. Definimos como colocación errónea de los tornillos la penetración del tornillo en la cortical o bien su perforación 2, 4, o 6 mm o más. Los controles postoperatorios del tornillo se realizan en el monitor en planos axial, sagital, y ortogonal respecto al tornillo.
* La CAS sólo debería utilizarse en estructuras aisladas cerradas (vértebra) si se usa el matching. Por tanto en presencia de fracturas del cuerpo vertebral o del arco posterior no siempre es posible la CAS. Además un buen resultado de matching (en nuestra opinión un resultado de referencia < 1) no se puede extrapolar al siguiente segmento. En ese caso se debería realizar una verification o incluso un nuevo matching.
* En caso de alteraciones de la imagen entre el sistema de cámara y el DRB aparece una cruz roja en el monitor con el mensaje "DRB hidden" (fig. 6a). Debe restablecerse el contacto.
* Cualquier deformidad en los instrumentos, especialmente de la punta durante su uso, es difícilmente reconocible por el sistema y es difícil de calcular. Por ello, renunciamos a realizar el orificio de entrada del tornillo con esta instrumentación sino que lo hacemos con el punzón manual dado que la punta del instrumento es fácilmente deformable. Antes de utilizar el palpador de pedículo, la sonda y el destornillador se deben calibrar en comparación con el tornillo. Si se sobrepasan los valores determinados por el constructor del tornillo no se deben utilizar dichos instrumentos sino que se deben calibrar.
* Si se da un desplazamiento del DRB o si se sospecha el mismo se marca el confidence point determinado previamente y de forma arbitraria en la verification. Si se aprecia una divergencia se repite el matching.
* Una vez superada la curva de aprendizaje y optimizados los recursos no debería apreciarse un aumento del tiempo operatorio notable. De todos modos si se da un matching incorrecto se prolongará la intervención.
Resultados
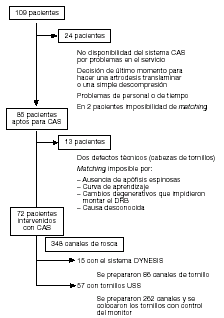
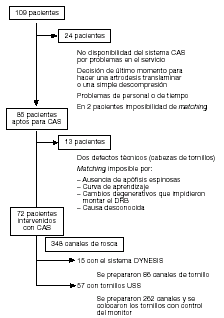
El procedimiento arriba descrito se realizó entre julio del 2000 y febrero del 2002 en 109 pacientes consecutivos, no aleatorizados (67 mujeres, 42 hombres, edad entre 28-82 años) por inestabilidad, estenosis de canal, espondilolistesis o una combinación de estos diagnósticos; se intervinieron el la unidad de neurocirugía de la clínica Schulthess (figs. 7 y 8). Redujimos la incapacidad de utilizar el navegador determinada preoperatoriamente de un 12,6% a un 5,2% (en los últimos 6 meses). Las causas para no usar la navegación fueron: anatomía complicada (sacro, espondilolisis), imposibilidad de utilizar el matching en todos los niveles, intervenciones previas (cicatrices, calcificaciones, movimiento del DRB). Por tanto fuimos capaces de utilizar el sistema en cerca del 95% de los pacientes (o en el 87%) (esquema de los resultados en la tabla 1).
Figura 7
Resumen de la distribución del uso del CAS en nuestro grupo de pacientes.
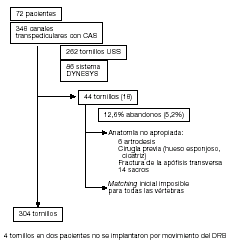
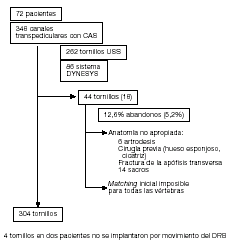
Figura 8
Representación de los tornillos implantados y de los canales de tornillo realizados con CAS en nuestros pacientes.
Lo que se definió como malposición de los tornillos, es decir, la penetración en el córtex o la perforación del mismo en 2,4, o 6 mm o más no se dio en ningún caso. Este hecho se valoró en el postoperatorio en el que se inspeccionó en el monitor cada tornillo en los planos sagital, axial, y ortogonal respecto al eje longitudinal del tornillo. Aquí no se incluyen incidencias de cuando el diámetro del pedículo tanto horizontal como vertical eran inferiores al diámetro del tornillo (6 mm). El diámetro superior del tornillo provocó perforaciones todo y su correcta colocación por lo que no se consideró como malposición del tornillo.
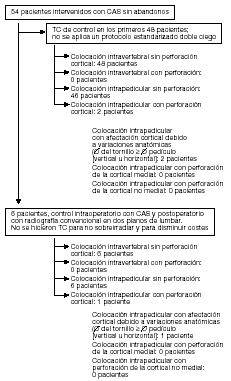
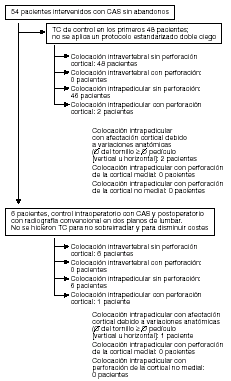
Se tomaron radiografías del paciente en dos planos tras el inicio de la movilización. Los hallazgos fueron idénticos a los apreciados en el monitor. En los primeros 48 pacientes se realizó un TC de control, dada la buena colocación de los tornillos tanto a nivel de los pedículos como del cuerpo vertebral se decidió no realizar más tomografías rutinarias para disminuir la irradiación y el coste.(fig. 9).
Figura 9
Croquis del control radiológico postoperatorio en nuestro grupo de pacientes. Ninguno de los pacientes presentó en el postoperatorio déficit neurológico de nueva aparición.
Los pacientes se valoraron neurológicamente tanto de forma preoperatoria y postoperatoria inmediata como a los controles a los 6 meses (y algunos pacientes en el control del año). No utilizamos los cuestionarios estándar como el SF-36 health SurveyTM o el cuestionario neck, pain and disability. En todo caso en la introducción del tornillo o en la preparación del canal no se dio ninguna complicación como puede ser la lesión de raíz. No se apreciaron lesiones vasculares por delante del cuerpo vertebral. No fueron necesarias intervenciones de revisión por una mala colocación de un tornillo dado que estos se hallaban en una posición ideal intrapedicular como intravertebral. Estos resultados no se habían obtenido cuando el control de la colocación de los tornillos se hacía solamente con la escopia.
La conclusión que se obtiene al final es que la colocación de tornillos pediculares asistidos por navegador en la región lumbar como en otras zonas vertebrales2,5,14-16,19 es relativamente segura. El cirujano tendrá que estar preparado no sólo para conocer la CAS sino para, en caso de incidencia técnica poder seguir el procedimiento con escopia. Sin embargo el objetivo de reducir los riesgos quirúrgicos con el CAS se ha conseguido y se confirma continuamente en el día a día en nuestra clínica.