Introducción
La creciente creencia de que la odontología sin metal va a modificar el espectro restaurador tradicional siempre se ha encontrado con un obstáculo: la naturaleza intrínsecamente quebradiza de la cerámica dental. Por ello, los investigadores y fabricantes han desarrollado fórmulas avanzadas para prevenir la propagación de grietas, principalmente utilizando policristales de óxido de zirconio tetragonales con itrio (Y-TZP), conocido comúnmente como zirconia1-3. La aparición de las cerámicas de zirconia, conjuntamente con la tecnología informática, ha llevado a la ciencia e industria odontológica a vivir su propio «sueño». La interpretación de este «sueño de zirconia» específico puede ser definida como «la aplicación clínica generalizada de un material cerámico de zirconia altamente biocompatible resistente a largo plazo a todos los impactos térmicos, químicos y mecánicos del entorno oral en una amplia gama de restauraciones dentales». A lo largo de los últimos diez años, la comunidad odontológica ha sido testigo de un «big bang» industrial en relación con el procesado del óxido de zirconio para diferentes aplicaciones dentales4,5. Los avances descritos anteriormente se han caracterizado por una actividad de promoción a nivel global que ha creado grandes expectativas, pero por otra parte, esta nueva tecnología aparentemente necesita un cierto tiempo en ser adoptada por completo por los dentistas y protésicos dentales. La profesión odontológica es consciente de los limitados datos clínicos disponibles sobre la resistencia a las tensiones bajo condiciones de fatiga, la efectividad de las técnicas adhesivas, el comportamiento cromático y la durabilidad de las restauraciones con base de zirconia6. Aún así, los sueños pueden mostrarnos un destello de lo que nos depara el futuro, o mejor, según la «teoría de cumplimiento de las expectativas»7, pueden completar de forma realista los patrones de expectativas emocionales que estimulen la realización de investigación y estudios clínicos sobre este biomaterial en evolución.
En la actualidad, la tecnología del óxido de zirconio se ha puesto en línea con las técnicas de diseño y fabricación asistidas por ordenador (CAD/CAM) que prometen transformar el ejercicio cotidiano de la odontología8. El diseño tridimensional de las subestructuras de Y-TZP requiere utilizar un programa informático especial (CAD) proporcionado por el fabricante. Después de realizar un escaneado del trabajo diseñado, los datos son transferidos a una unidad de manufacturación computerizada (CAM) que lleva a cabo una producción preestablecida de la subestructura de óxido de zirconio9. Las subestructuras con base de óxido de zirconio son fabricadas bien mediante un fresado a partir de un bloque macizo (técnica de sustracción)10, predominantemente en cerámicas de Y-TZP, o a través de un proceso de deposición electroforética (técnica de adición), especialmente en las cerámicas policristalinas tetragonales de cerio (Ce-TZP)11. El fresado de los bloques de zirconia puede ser llevado a cabo en estado parcial12 o totalmente sinterizado10 usando instrumentos de corte diamantados apropiados bajo refrigeración con agua si es necesario. La mayoría de los sistemas CAD/CAM utilizan cerámicas Y-TZP parciamente sinterizadas, en las que el procedimiento de fresado es realizado usando fresas de carburo en un entorno seco. A lo largo de la fase de diseño, el tamaño de la futura subestructura parcialmente sinterizada es incrementado de forma análoga aproximadamente un 20-25 % desde las dimensiones originales, debido a la contracción que se producirá después del sinterizado final13. Además, el fresado de bloques de zirconia totalmente sinterizados o sometidos a prensado isostático en caliente (HIP) requiere una gran inversión de tiempo debido a la mayor dureza de este material, que a cambio no presentará cambios dimensionales (esto es, contracción). El procesado de las cerámicas Y-TZP parcialmente sinterizadas a temperatura ambiente está asociado a la aparición de defectos limitados en la superficie o la profundidad (esto es, poros, defectos, grietas)14, a diferencia del mecanizado de óxido de zirconio duro o totalmente sinterizado (o HIP) que puede inducir la aparición de microgrietas15.
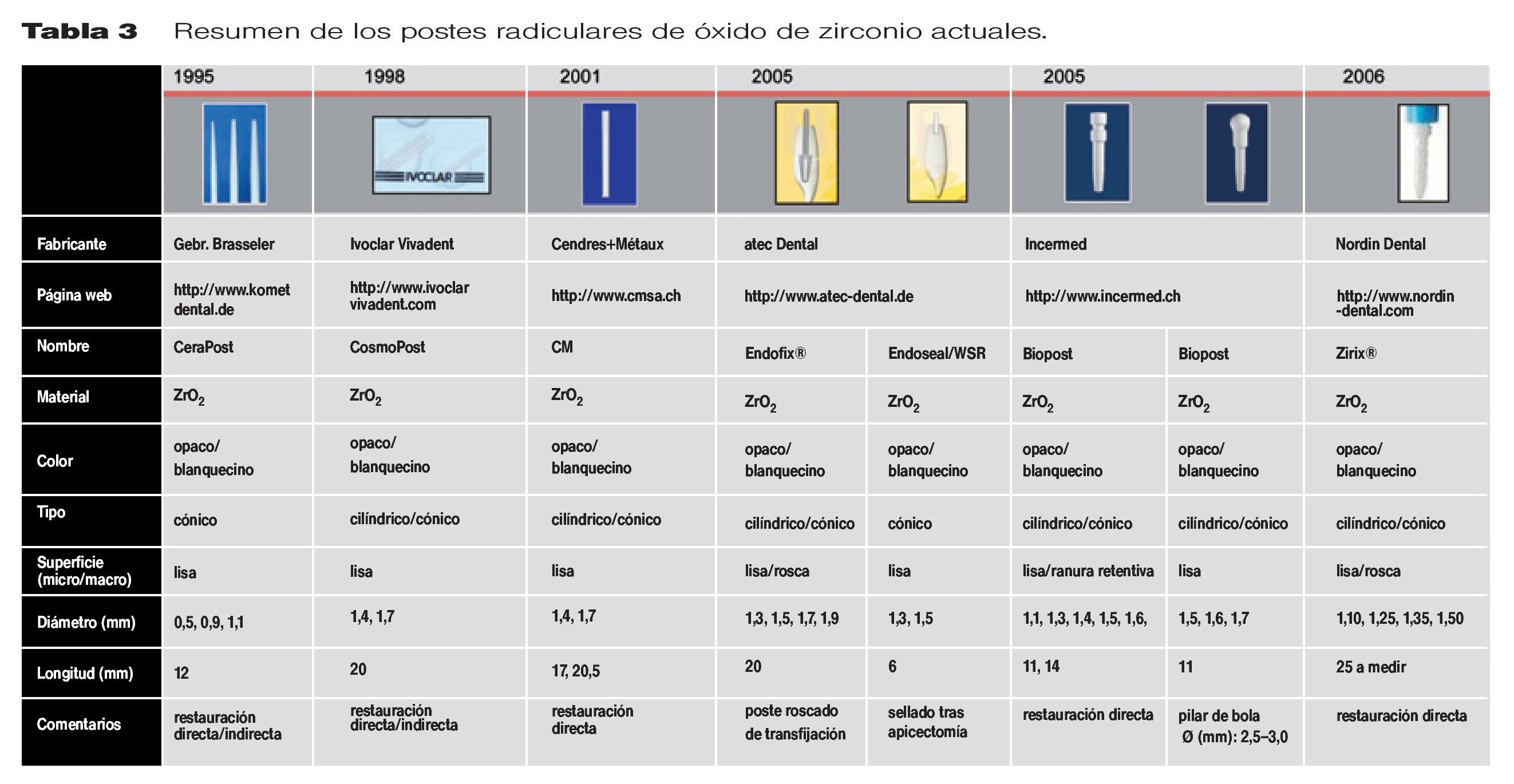
Sin embargo, los daños superficiales producidos por los procedimientos de fresado CAD/CAM en combinación con diferentes métodos de tratamiento superficial (esto es, tallado) pueden reducir la resistencia y conducir a la aparición de fracasos inesperados16. Además, el fresado en estado duro y a altas temperaturas produce daños cerca de la superficie y formación de defectos que pueden acortar de forma significativa la vida media prevista para la restauración17. La tabla 1 muestra todos los sistemas CAD/CAM actuales que ofrecen la opción de fabricar subestructuras de óxido de zirconio.
El abanico de las aplicaciones modernas del óxido de zirconio abarca la fabricación de carillas, coronas de recubrimiento parcial y completo o prótesis parciales fijas (FPD), postes y/o muñones, coronas telescópicas primarias, implantes y pilares de implantes. Asimismo, también están disponibles comercialmente diferentes productos dentales auxiliares como, por ejemplo, fresas de corte y quirúrgicas, ataches extracoronales y brackets ortodóncicos.
Los objetivos de la presente revisión son reflejar los conocimientos actuales sobre su manufacturación, recalcar su rango de indicaciones y debatir las ventajas/desventajas y supervivencia de la cerámica de óxido de zirconio en el campo odontológico.
Restauraciones unitarias de óxido de zirconio
Carillas con diseño de dos capas
Controlar el color de dientes con trastornos de color con carillas convencionales de porcelana feldespática es un problema clínico bastante complicado y muy sensible a la técnica18. Se ha sugerido la confección de carillas de dos capas, compuestas por una subestructura cerámica de alta resistencia y un recubrimiento cerámico, para mejorar tanto la estética como la resistencia19-21.
La subestructura modificada, con un grosor de 0,2 mm-0,4 mm, puede ser fabricada con diferentes materiales cerámicos de alta resistencia, como por ejemplo el óxido de zirconio. En estudios previos sobre alúmina densamente sinterizada22,23 y alúmina infiltrada con vidrio24,25 las carillas con diseño de dos capas mostraron un mejor comportamiento cromático en dientes con trastornos de color. Por ello se asume que, debido a la opacidad inherente a la subestructura de óxido de zirconio26,27, la aplicación clínica de carillas de dos capas con base de óxido de zirconio puede traducirse en una carilla de alta resistencia con una mejor capacidad de enmascaramiento para un trastorno cromático determinado. No se han podido encontrar datos de investigación publicados sobre este campo.
Coronas de zirconia
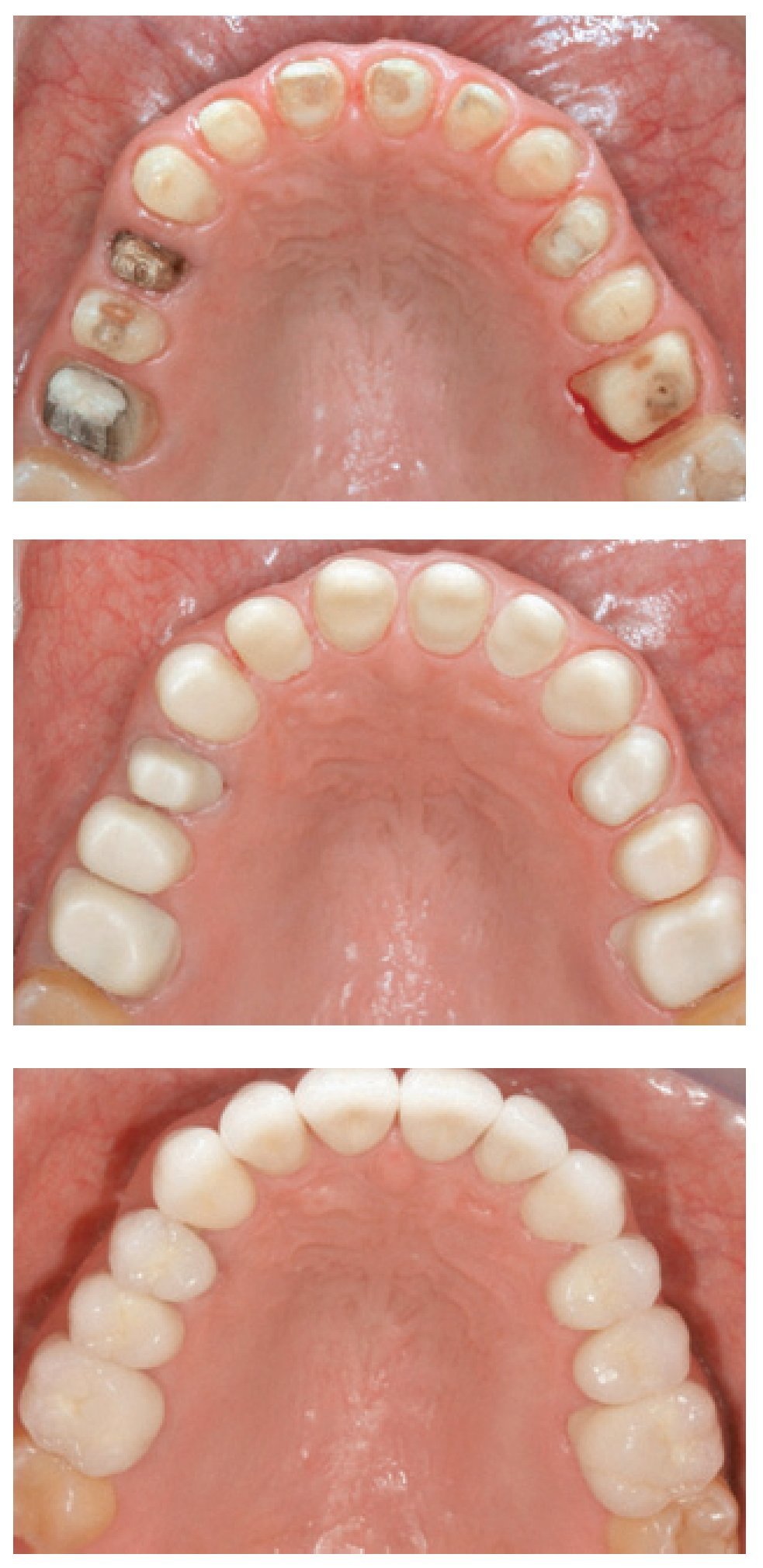
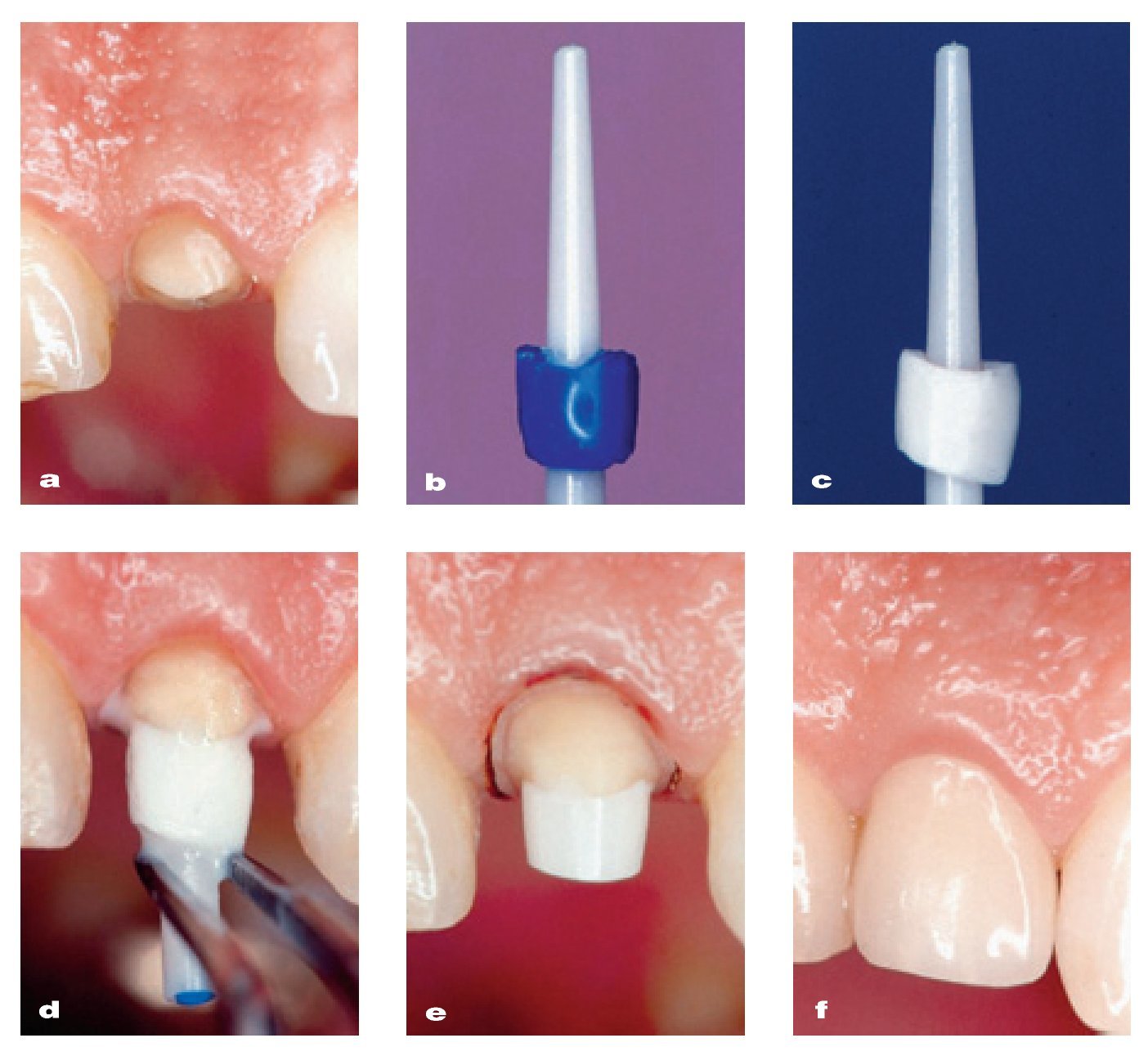
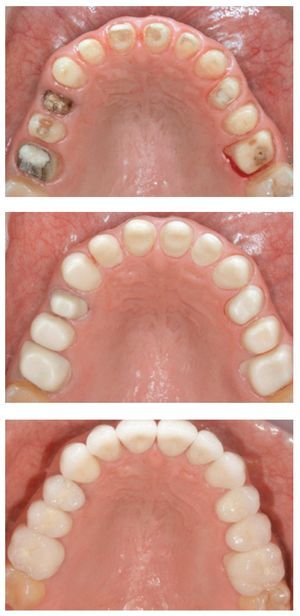
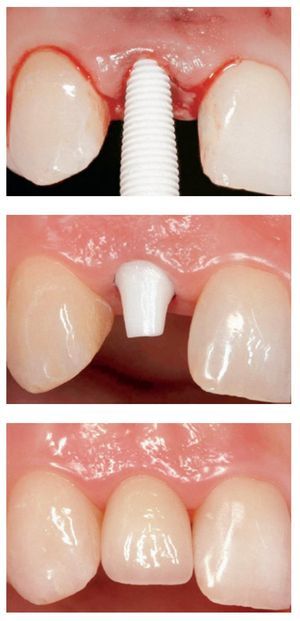
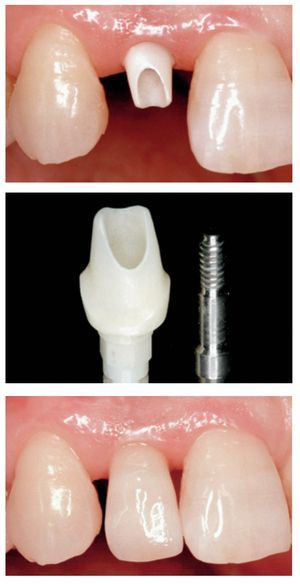
Los criterios que influyen en la selección de los casos asociados a las coronas de óxido de zirconio (es decir, espacio interoclusal limitado, hábitos parafuncionales, maloclusión, coronas clínicas cortas, movilidad dentaria, inclinaciones de los dientes) y la secuencia clínica básica no difieren de los de las demás coronas totalmente cerámicas (figura 1). Especialmente las directrices clínicas referentes a la preparación dentaria para las coronas de zirconia son comparables a las de las restauraciones ceramometálicas28,29.
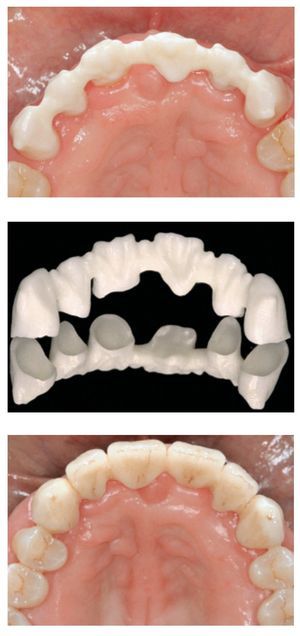
Figura 1 Un total de 12 coronas unitarias superiores de zirconia (dientes 16-26). Arriba: preparación de los dientes pilares para un recubrimiento completo (vista palatina). Centro: subestructuras de zirconia (ZENO Tec®, Wieland, Pforzheim, Alemania) in situ (vista palatina). Abajo: situación clínica final tras el cementado adhesivo de las coronas (vista palatina). Trabajo clínico y de laboratorio realizado por el Dr. S. Pelekanos y el Sr. V. Mavromatis (ambos de Atenas, Grecia), respectivamente.
Una preparación dentaria apropiada para una corona de zirconia debería producir una distribución favorable de las cargas funcionales y por lo general es llevada a cabo con un conjunto de instrumentos diamantados diseñados específicamente para tal fin. En términos generales, la preparación dentaria para una restauración de óxido de zirconio requiere una reducción incisal u oclusal de 1,5-2,0 mm y 1,2-1,5 mm de reducción axial. El ángulo de convergencia axial del pilar tallado debería ser de aproximadamente 6 grados y todos los ángulos de intersección entre dos planos deberían ser redondeados. La preparación debe terminar con un chamfer profundo, ligeramente subgingival (aproximadamente 0,5 mm) y uniforme, de 0,8-1,2 mm, o un margen en hombro con ángulos internos redondeados. La evaluación in vitro del diseño de preparación para las coronas de óxido de zirconio reveló una resistencia a la fractura significativamente mayor en la preparación en hombro circunferencial que en otros diseños de preparación, debido a la menor concentración de fuerzas axiales. Sin embargo, para los dientes estructuralmente comprometidos (como, por ejemplo, los dientes endodonciados), se recomendó una preparación en forma de chamfer poco marcado30. Independientemente del grosor de la cofia, se observó que la carga necesaria para inducir una fractura en preparaciones en filo de cuchillo era un 38 % mayor que en las preparaciones en chamfer 31. Al mismo tiempo, las imperfecciones en las preparaciones en chamfer en forma de zona de acabado en filo de cuchillo pueden poner en peligro la integridad de la restauración, dado que crean una capa de cemento no uniforme. Bajo carga, las fuerzas de tracción generadas pueden superar la fuerza de adhesión entre el cemento y la cerámica o el diente, y este fenómeno, en combinación con errores de fabricación o imperfecciones, introducidos durante el proceso de cementado, pueden inducir el desencadenamiento de una fractura32.
Incrementar el ángulo de convergencia axial de 6 a 20 grados puede reducir el espacio interno entre el pilar tallado y la cofia de óxido de zirconio33.
Debido a la opacidad intrínseca del óxido de zirconio, el pilar debe ser tallado de tal manera que ofrezca suficiente espacio tanto para la subestructura como para el material de recubrimiento. Tras el fresado, se debe fabricar una cofia de óxido de zirconio, uniforme y con un grosor de 0,5 mm, para las coronas unitarias posteriores. En la región anterior, los requisitos de resistencia y estética pueden permitir la fabricación de cofias de 0,3 mm de grosor, aunque la reducción del grosor de la cofia de 0,5 mm a 0,3 mm puede influir negativamente en la capacidad de resistencia a las fracturas (reduciéndola en un 35 %) de las coronas unitarias de óxido de zirconio31.
La mayoría de los sistemas pueden adaptar el tono blanquecino de la subestructura de óxido de zirconio en fase bruta antes del sinterizado mediante un proceso de coloreado cuyo resultado se acerca bastante al objetivo final. Esta posibilidad de coloreado también puede ser útil en casos con espacio interoclusal limitado en los que la aplicación del recubrimiento está limitada o es omitida.
Las coronas de óxido de zirconio pueden ser cementadas con métodos convencionales y adhesivos (compómeros, ionómeros de vidrio modificado con resina y cementos de resina autoadhesivos) que generan fuerzas adhesivas similares a las de los cementos de resina compuesta34,35. No obstante, una unión adhesiva elevada y duradera mediante resina ofrece una gran retención, mejora la adaptación marginal, previene la microfiltración e incrementa la resistencia a la fractura del diente restaurado y la restauración. Los conocimientos acumulados anteriormente sobre la adhesión de los agentes de cementado y las cerámicas con base de sílice no pueden ser aplicados para realizar adhesión mediante resina al Y-TZP. Los tratamientos previos de la superficie aplicados sobre las cerámicas vítreas (es decir, grabado con ácido fluorhídrico, silanizado) no mejoran la fuerza adhesiva en la cerámica de zirconio debido a su elevado contenido cristalino, que no puede ser modificado mediante grabado36.
A diferencia del tallado, que puede conducir a una degradación sustancial de la resistencia, el chorreado parece reforzar el Y-TZP37 y mejorar la adhesión37-40.
Se ha demostrado que la aplicación del monómero fosfato adhesivo 10-meta-criloxidecil dihidrógeno fosfato (MDP)41 o una mezcla de adhesivo/silano que contenga MDP42 después de una microabrasión con chorreado de partículas (110 μm, Al2O3, 2,5 bar) y un cemento de resina modificado con fosfato (por ejemplo, PanaviaTM 21, Kuraray, Osaka, Japón) puede producir una adhesión duradera a largo plazo mediante resina a la cerámica de óxido de zirconio38 con valores adhesivos elevados de resistencia a la tracción (39,2 MPa)43. Asimismo, se ha demostrado que la aplicación de un recubrimiento triboquímico con sílice (por ejemplo, CoJetTM, 3M ESPE, Seefeld, Alemania) en combinación con una mezcla de adhesivo/silano que contiene MDP incrementa la resistencia adhesiva al cizallamiento entre la cerámica de óxido de zirconio y un cemento de resina modificado con resina (Panavia F, Kuraray)44. El proceso de recubrimiento triboquímico con sílice también fue evaluado con la silanización del óxido de zirconio (postes de óxido de zirconio prefabricados), conduciendo a un incremento de la fuerza adhesiva45. Asimismo, un sistema adhesivo dental autoadhesivo que contiene 4-META/MMA-TBB (Superbond C&B, Sun Medical, Tokio, Japón) mostró valores adhesivos elevados independientemente de los diferentes tratamientos superficiales, como el recubrimiento con sílice, la abrasión mediante chorreado con partículas, el grabado con ácido fluorhídrico (HF) y el tallado con instrumentos diamantados46. Se ha ilustrado que la capacidad adhesiva del cemento de resina con bis-GMA (por ejemplo, Variolink® II, Ivoclar Vivadent, Schaan, Liechtenstein) a la cerámica de óxido de zirconio puede ser incrementada de forma significativa tras un tratamiento previo con spray de plasma (hexametildisiloxano) o usando una capa de porcelana de baja fusión47.
Independientemente de los tratamientos previos de la superficie, el almacenamiento in vitro a largo plazo en agua y la aplicación de ciclos térmicos pueden influir negativamente en la durabilidad de la fuerza de la unión adhesiva de la resina a la cerámica de zirconia41. El termociclado tiene un mayor impacto que el almacenamiento en agua a una temperatura constante48. Es fundamental evitar la contaminación de las superficies adhesivas del óxido de zirconio durante la realización de las pruebas de la restauración, tanto por contacto con la saliva como por un medio de silicona usado para identificar los contactos. Se ha observado que el chorreado con partículas de 50 μm Al2O3 a 2,5 bar durante 15 segundos es el método de limpieza más efectivo para restablecer una superficie óptima para el cementado adhesivo49,50.
La aplicación clínica de coronas de óxido de zirconio en el campo de la prótesis removible es un nuevo abordaje terapéutico, llevado a la práctica bien como corona con planos guía o zonas de apoyo51 o como corona primaria para sistemas coronas telescópicas52,53. Especialmente en los sistemas de coronas telescópicas, las coronas secundarias son fabricadas preferentemente con técnicas de galvanoformación53. Aparte de la excelente resistencia al desgaste y biocompatibilidad de la corona primaria de zirconia, las cofias de óxido de zirconio coloreadas son una solución para el compromiso estético que supone la exposición de márgenes metálicos.
Prótesis fijas de óxido de zirconio
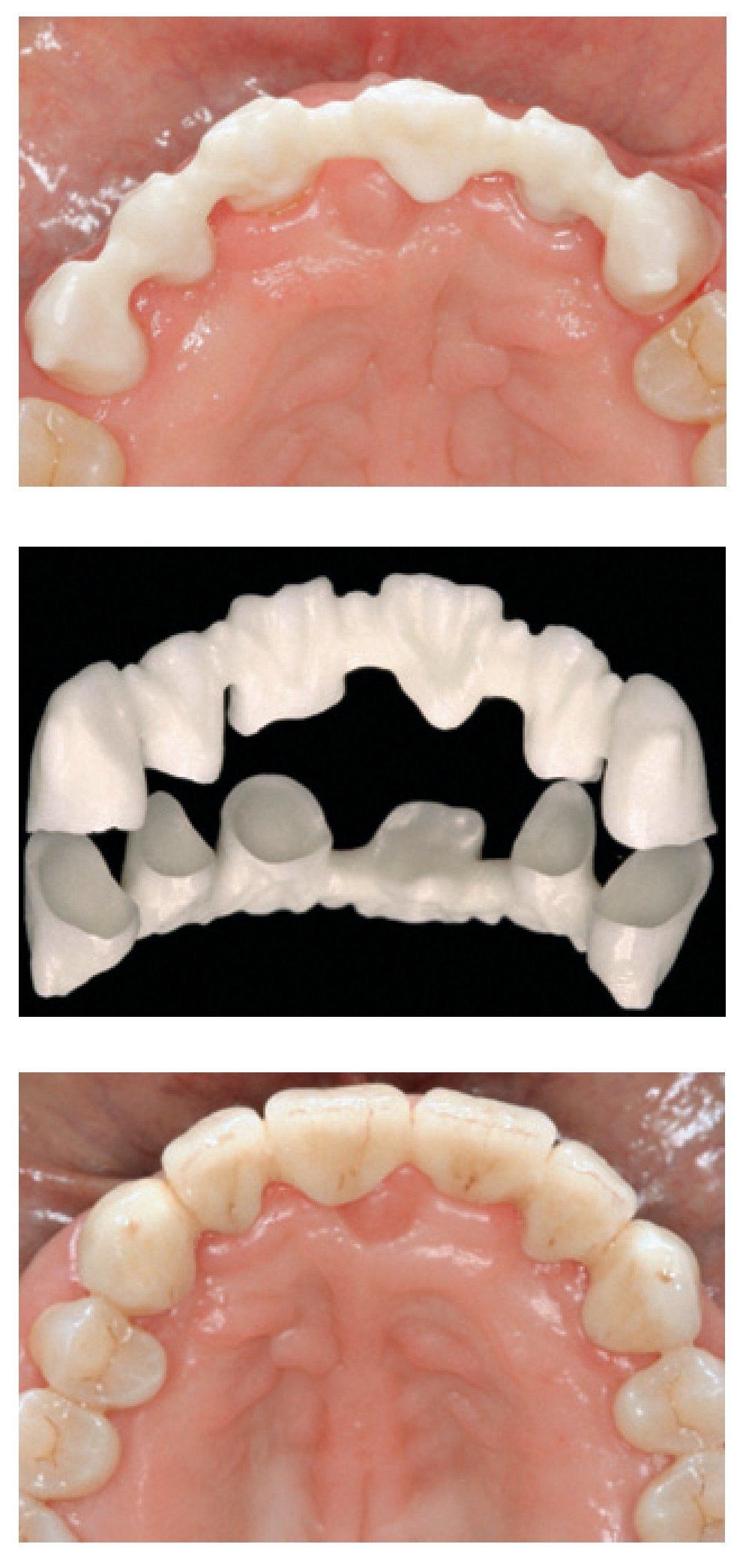
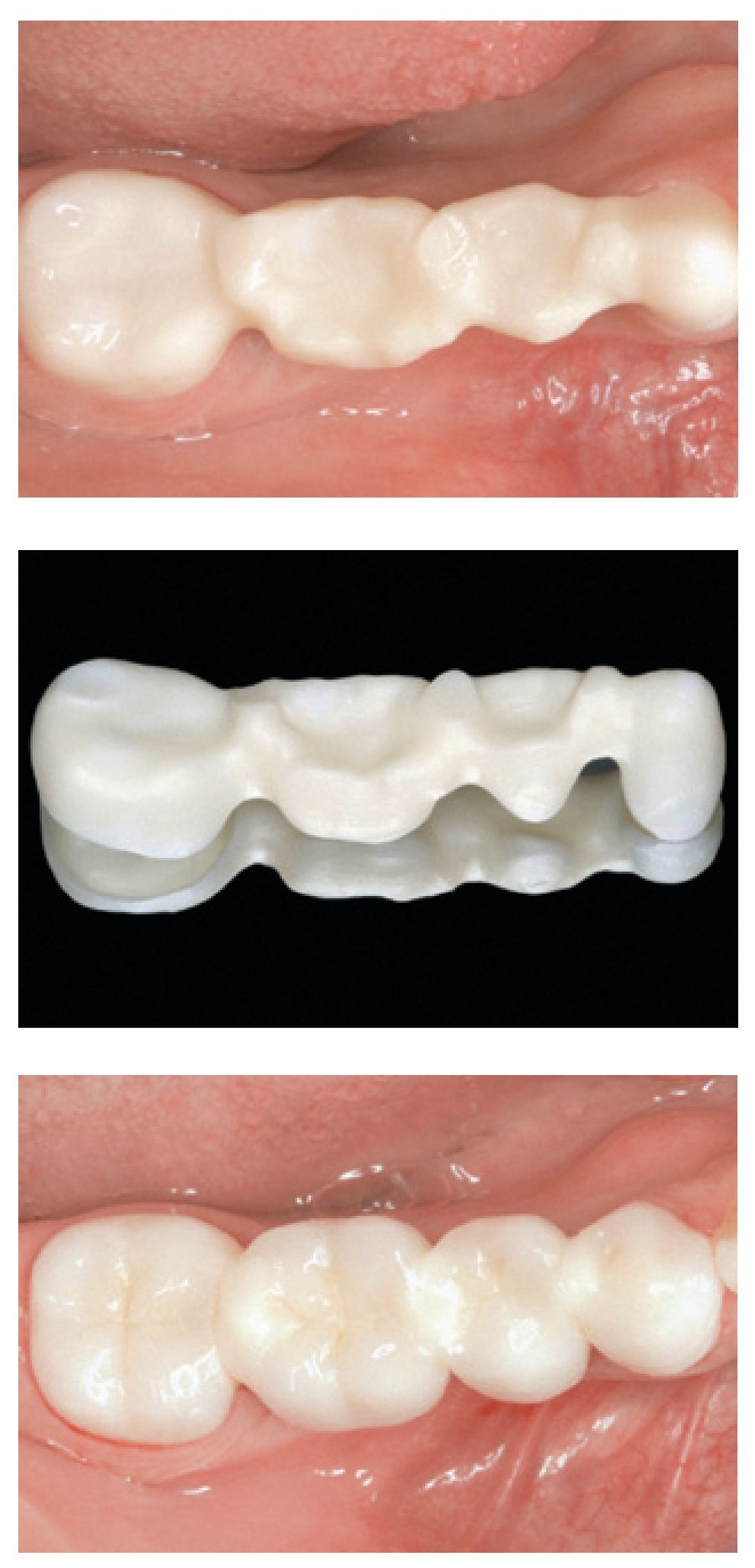
Debido a las excepcionales propiedades mecánicas del óxido de zirconio (esto es, su elevada resistencia a la flexión y a la fractura)54,55, el Y-TZP es el material de subestructura más resistente para fabricar prótesis fijas (FPD) totalmente cerámicas en la región anterior (figura 2) o posterior (figura 3)56-59. Se ha observado que la capacidad de resistencia a las cargas de las FPD de Y-TZP es significativamente más elevada que la de otros sistemas totalmente cerámicos convencionales, como las cerámicas vítreas de disilicato de litio y la alúmina de infiltración vítrea reforzada con zirconia60, y se ha comunicado que la resistencia a la fractura es incrementada aún más tras el recubrimiento cerámico61.
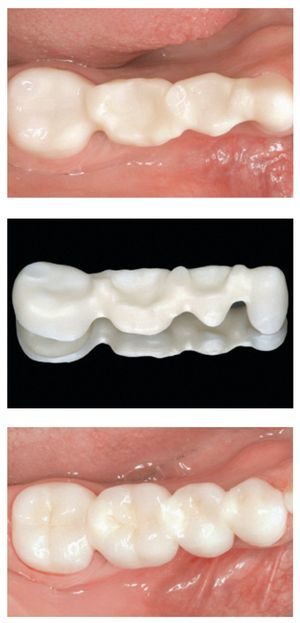
Figura 2 Rehabilitación mediante prótesis parcial fija de zirconia de seis piezas (dientes 13-23). Arriba: subestructura de zirconia in situ (vista palatina). Centro: subestructura de zirconia (ZENO Tec, Wieland) una vez completado el trabajo de laboratorio. Abajo: situación clínica final tras el cementado adhesivo de la restauración (vista palatina). Trabajo clínico y de laboratorio realizado por el Dr. S.O. Koutayas (Corfú, Grecia) y el Sr. E. Blachopoulos (Atenas, Grecia), respectivamente.
Las FPD con base de óxido de zirconio pueden presentar un buen pronóstico a largo plazo si los conectores son diseñados y fabricados correctamente62. Los estudios mediante análisis de elementos finitos sobre tensiones en FPD posteriores de tres piezas han mostrado que las máximas fuerzas de tracción se producen en la parte gingival del conector entre los dos pilares, y que su magnitud depende de forma significativa de las condiciones de aplicación de carga, la forma y el tamaño del conector63-65. Asimismo, se ha observado que cuando las FPD de zirconia son sometidas al pico máximo de tensiones de tracción, las propiedades de la porcelana feldespática usada para el recubrimiento de los materiales de alta resistencia de la subestructura pueden controlar la tasa de fracaso de la restauración66,67. Los estudios de investigación muestran que es posible obtener una resistencia máxima prescindiendo del recubrimiento cerámico en la superficie gingival de los conectores68,69,70. Los cálculos, basados en los parámetros de fatiga, indican que las dimensiones de los conectores deberían ascender como mínimo a 5,7 mm2, 12,6 mm2 y 18,8 mm2 para fabricar una FPD de 3, 4 y 5 piezas, respectivamente56. Se ha recomendado que el tamaño del conector debería ser mayor de 7,3 mm2, especialmente para la aplicación clínica de una FPD de cuatro piezas posterior de Y-TZP60. La evaluación in vitro de las FPD de Y-TZP con conectores más reducidos (3,0 mm x 3,0 mm) también produjo buenos resultados de resistencia a la fractura71-73. Además, se ha recomendado un diámetro mínimo de 4,0 mm para todas las FPD totalmente cerámicas con base de zirconia de gran envergadura o que sustituyan molares74. Dado que las dimensiones y la forma geométrica de los conectores son cruciales para conferir a la restauración una estabilidad adecuada bajo las cargas funcionales, las características de diseño de la subestructura deben ser optimizadas para reforzar las zonas de los conectores y ofrecer el apoyo adecuado al material de recubrimiento (obsérvese el diseño de la subestructura en las figuras 2 y 3). El ajuste marginal de la mayoría de las FPD con base de zirconia fabricadas con tecnología CAD/CAM cumple los requisitos clínicos61,75,76. No obstante, independientemente del sistema CAD/CAM utilizado la adaptación marginal se ve influenciada por la configuración de la subestructura76.
Figura 3 Prótesis parcial fija posterior de zirconia de cuatro piezas (dientes 47-44). Arriba: subestructura de zirconia in situ (vista oclusal). Centro: subestructura de zirconia (ZENO Tec, Wieland) una vez completado el trabajo de laboratorio. Abajo: situación clínica final tras cementado adhesivo de la restauración (vista oclusal). Trabajo clínico y de laboratorio realizado por el Dr. S. Pelekanos y el Sr. V. Mavromatis (ambos de Atenas, Grecia), respectivamente.
Tras su fabricación, las subestructuras de Y-TZP son relativamente opacas y presentan un color blanco77; por ello, la porcelana feldespática compatible usada para su recubrimiento es fundamental para conseguir una buena estética. Los datos publicados en la literatura sobre el efecto del pretratamiento de la superficie (esto es, tallado, chorreado) sobre las propiedades de resistencia de las subestructuras de Y-TZP son bastante contradictorios. Asimismo, durante el proceso de recubrimiento las subestructuras son expuestas a temperaturas elevadas y a humedad, condiciones que pueden degradar las propiedades mecánicas de la restauración78-81.
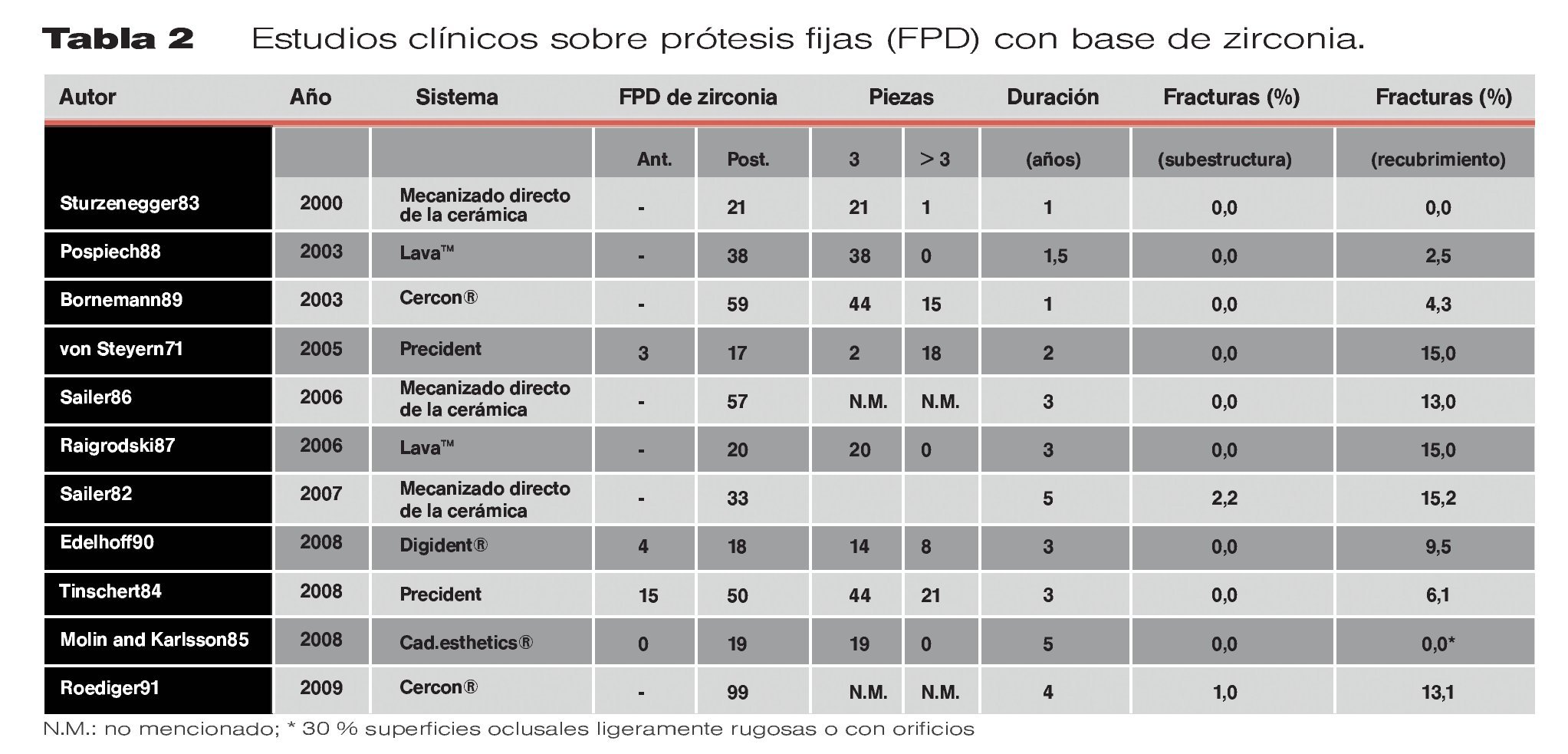
Los datos clínicos a corto plazo han mostrado que las FPD de Y-TZP tienen un tiempo de supervivencia prometedor, tanto en las regiones anteriores como en las posteriores (tabla 2)71,82-91. Sin embargo, los estudios clínicos disponibles (ver tabla 2), con un período de observación de hasta 5 años, revelaron que las fracturas en la porcelana de recubrimiento eran uno de los principales problemas, pudiendo aparecer de forma creciente a lo largo del tiempo (15,2 %). La tasa de fractura global de las subestructuras de zirconia fue relativamente baja (hasta un 2,2 %)82. Los análisis fractográficos de las FPD de zirconia retiradas mostraron que las fracturas primarias se iniciaron desde las superficies gingivales de los conectores hacia las superficies del recubrimiento, mientras que el despegamiento de las estructuras cerámicas en la interfase entre el recubrimiento cerámico y la subestructura de zirconia estaba controlada por localizaciones secundarias de iniciación de fracturas y tensiones de fracaso92. Las FPD de Y-TZP implantosoportadas también han mostrado una incidencia inaceptable de fracturas del recubrimiento tanto in vitro71 como in vivo93.
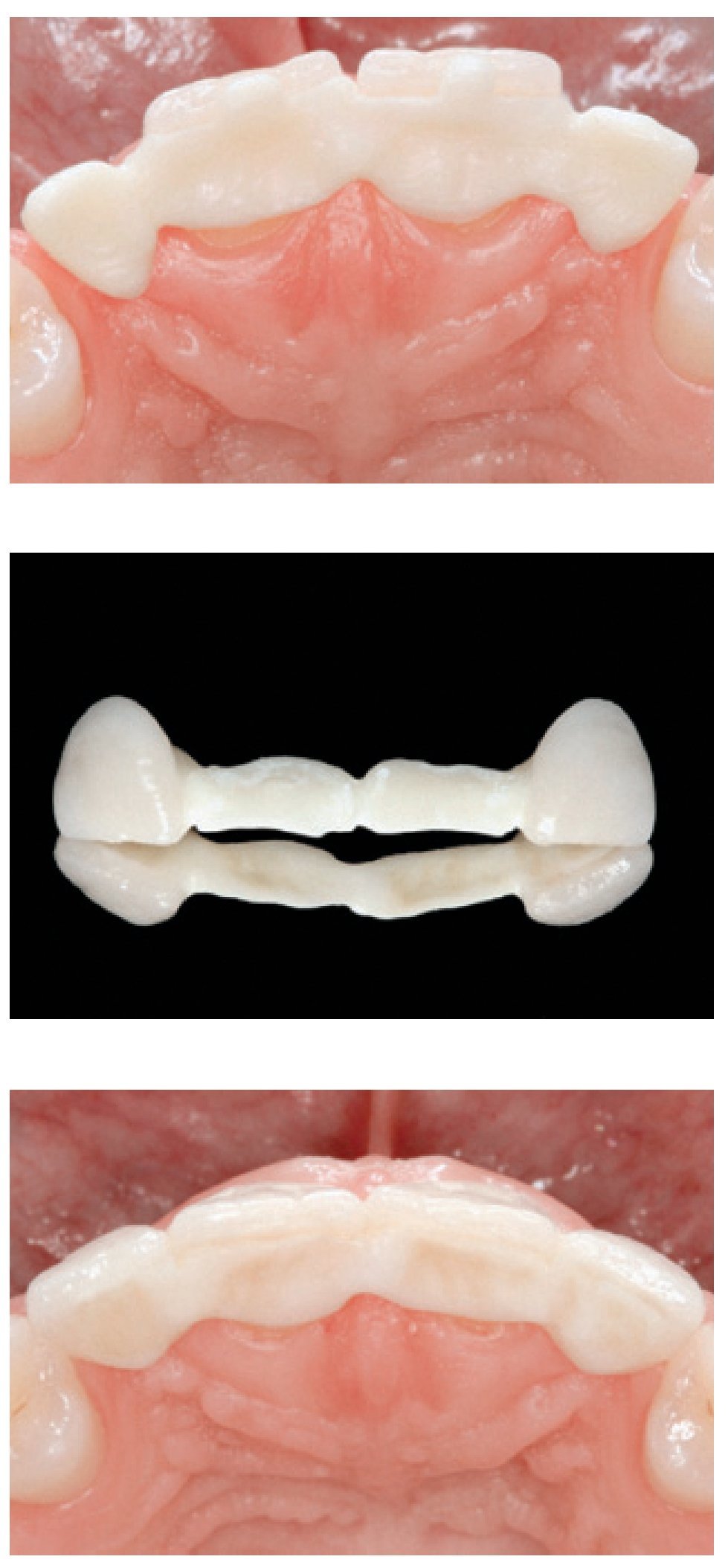
Como alternativa a las restauraciones de recubrimiento completo, se introdujeron las FPD de óxido de zirconio de recubrimiento parcial cementadas con resina (RB-Z-FPD) como opciones de tratamiento menos invasivas, tanto para la región anterior como posterior.
Los retenedores de recubrimiento parcial de estas restauraciones pueden ser retenedores de recubrimiento palatino (aletas) individuales (o, rara vez, dobles)94, coronas parciales, inlays u on-lays95. Se ha demostrado que las prótesis fijas anteriores en extensión de óxido de aluminio cementadas con resina con unas características de diseño específicas en los conectores pueden resistir con éxito las fuerzas fisiológicas incisivas durante cinco años, tanto in vitro96 como in vivo97,98. Si se toma en consideración el hecho de que su conector presenta una resistencia mayor, se puede asumir que las RB-ZFPD poseen el potencial de producir un rendimiento clínico mejor que las de óxido de aluminio (figura 4).
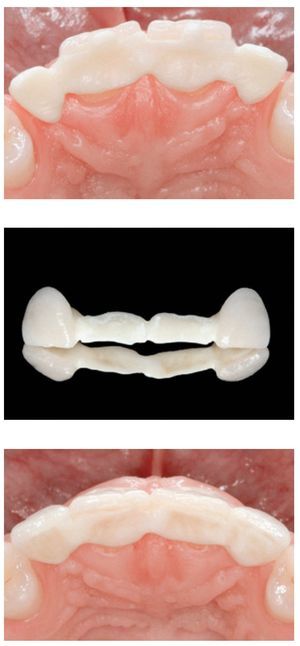
Figura 4 FPD anterior en extensión de zirconia, cementada con resina (dientes 11 y 21). Arriba: subestructura de zirconia (ZENO Tec, Wieland) in situ (vista oclusal). Centro: RB-FPD de zirconia tras el recubrimiento cerámico. Abajo: situación cínica final tras el cementado adhesivo de la restauración (vista oclusal). Trabajo clínico y de laboratorio realizado por el Dr. S.O. Koutayas (Corfú, Grecia) y el Sr. E. Blachopoulos (Atenas, Grecia), respectivamente.
Con respecto a las FPD de zirconia retenidas mediante inlays (IR-Z-FPD), las pruebas mecánicas de compresión revelaron una elevada resistencia a la fractura99-101. Partiendo de las fuerzas masticatorias máximas en la región molar, se ha propuesto que el tamaño del conector debería oscilar entre 9 mm2 y 16 mm.2 101 Con el fin de mejorar la resistencia de las IR-Z-FPD, los estudios clínicos han indicado la conveniencia de incorporar nuevos diseños de preparación y subestructura, con las siguientes características principales: a) inlay oclusal poco profundo (1 mm de grosor); b) aleta de retención lingual/palatina de 0,6 mm, y c) retenedor sin recubrimiento101. A diferencia de las RB-Z-FPD, hacen falta estudios clínicos a largo plazo sobre las IR-Z-FPD antes de pasar a su aplicación clínica generalizada.
Postes radiculares de zirconia
Un sistema de perno-muñón metálico limita la transmisión de la luz y, por tanto, crea una sombra oscura no deseada en la región radicular y cervical, especialmente en presencia de tejidos periodontales finos102 y reduce de manera significativa la luminosidad en la parte coronal de la restauración103. Con la introducción de pernos y muñones totalmente cerámicos individualizados104-106 o postes radiculares prefabricados de dióxido de zirconio (ZrO2)107,108, se ha creado un enfoque estético exclusivo en combinación con coronas totalmente cerámicas. Los pernos y muñones totalmente cerámicos con un tono similar a la dentina contribuyen a una difusión más profunda de la luz y por ello generan una profundidad de translucidez adecuada109,110.
La tecnología moderna de los polvos de óxido de zirconio permite fabricar nuevos postes endodónticos biocompatibles y estéticos con una mejor resistencia a la flexión (aproximadamente 820 MPa) y tenacidad frente a la fractura ( aproximadamente 8 MPa*m1/2). Como indicación adicional, los conos endodónticos endoóseos de zirconia parecen ser una opción aceptable para las labores de sellado en dientes reseccionados tras una apicectomía111. Los sistemas de postes radiculares de óxido de zirconio comercialmente disponibles en la actualidad están enumerados en la tabla 3.
Por lo general, no es necesario colocar un poste prefabricado (esto es, un poste de zirconia) en dientes tratados con endodoncia intactos (con cavidades interproximales), en los que sólo hay que sellar la cavidad de acceso con un composite híbrido112. Se pueden aplicar clínicamente postes de zirconia en dientes con pequeños defectos en la estructura dentaria, en combinación con composites híbridos o composites especiales para muñones, de acuerdo con los conceptos de la odontología adhesiva contemporánea113. En presencia de estructura dentaria coronal adecuada y sólida, también son viables los perno-muñones totalmente cerámicos aplicando dos técnicas de fabricación: directa o indirecta96,114. En la técnica de dos piezas, un muñón de cerámica (esto es, un muñón de zirconia), antiguamente fabricado con una máquina de fresado mediante copia (sistema Celay, Mikrona, Spreitenbach, Suiza) o en la actualidad por medio de tecnología CAD/CAM, es colocado en el diente tallado, y a continuación un poste prefabricado de ZrO2 (por ejemplo, CeraPost, Gebr. Brasseler, Lemgo, Alemania) es cementado con técnicas adhesivas en el conducto radicular a través del conducto del muñón (figura 5).
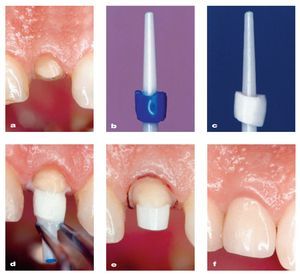
Figura 5 Rehabilitación mediante corona unitaria de un incisivo lateral superior izquierdo endodonciado (diente número 12) utilizando un perno-muñón totalmente cerámico de zirconia (cortesía del Prof. R.J. Kohal, Friburgo, Alemania): a) situación inicial tras el tratamiento endodóntico (vista vestibular); b) poste de zirconia prefabricado (CeraPost, Gebr. Brasseler) con modelo análogo del muñón; c) perno-muñón de zirconia de dos piezas tras creación mediante fresado por copia (sistema Celay, Mikrona) de un muñón de Y-TZP (BCE, Mannheim, Alemania); d) cementado del perno-muñón con una resina adhesiva (Panavia 21, Kuraray); e) finalización de la preparación dentaria; f) situación clínica final tras el cementado de la corona (Empress, Ivoclar Vivadent). Trabajo de laboratorio realizado por el Sr. F. Ferraresso (Saluzzo, Italia) y el Dr. S.O. Koutayas (Corfú, Grecia).
Asimismo, un muñón de cerámica vítrea (EmpressCosmo, Ivoclar Vivadent) es unido mediante prensado en caliente sobre un poste de ZrO2 prefabricado (por ejemplo, CosmoPost, Ivoclar Vivadent), de forma que los dos materiales son integrados en un único y sólido conjunto de perno-muñón.
Tras la colocación de los postes y muñones de zirconia para el acondicionamiento preprotésico de la estructura dentaria remanente, los dientes anteriores tratados con endodoncia pueden ser restaurados con éxito con coronas unitarias totalmente cerámicas y resistir las fuerzas incisivas funcionales115-118. Los estudios adicionales realizados in vitro identificaron la aparición de fracturas radiculares119,120, pero la evaluación clínica a corto plazo de los postes y/o muñones de zirconia ha arrojado resultados prometedores121,122. Un estudio retrospectivo a los cuatro años mostró que las coronas unitarias combinadas con postes de ZrO2 prefabricados y muñones indirectos de cerámica vítrea dieron lugar a una tasa de fracaso significativamente mayor que la utilización de los mismos postes con muñones reconstruidos directamente con composite123.
La aplicación clínica de los postes de óxido de zirconio es un procedimiento prácticamente irreversible, dado que su retirada es extremadamente difícil114. Los factores fundamentales para la consecución de longevidad clínica son la conservación de estructura dentaria durante la preparación del conducto radicular y el mantenimiento de tanto un adecuado efecto «ferrule» o abrazadera (un mínimo de 2 mm de altura)124,125 como de la dentina periférica del conducto radicular (mínimo de 1 mm de anchura)125.
Los postes de óxido de zirconio tienen un módulo de elasticidad más elevado (200 MPa) que la dentina natural (16,5-18,5 MPa); en ausencia del efecto «ferrule», es posible transferir tensiones de efecto catastrófico a la raíz119,120,126. El cementado adhesivo de postes con tanta rigidez también puede conducir a defectos en la interfase dentro del composite del muñón o la dentina127. Debido a las limitaciones anteriormente mencionadas, una revisión sistemática centrada en la biomecánica de los dientes tratados con endodoncia recomendó la utilización de materiales con propiedades físicas similares a las de la dentina natural en los perno-muñones128,129.
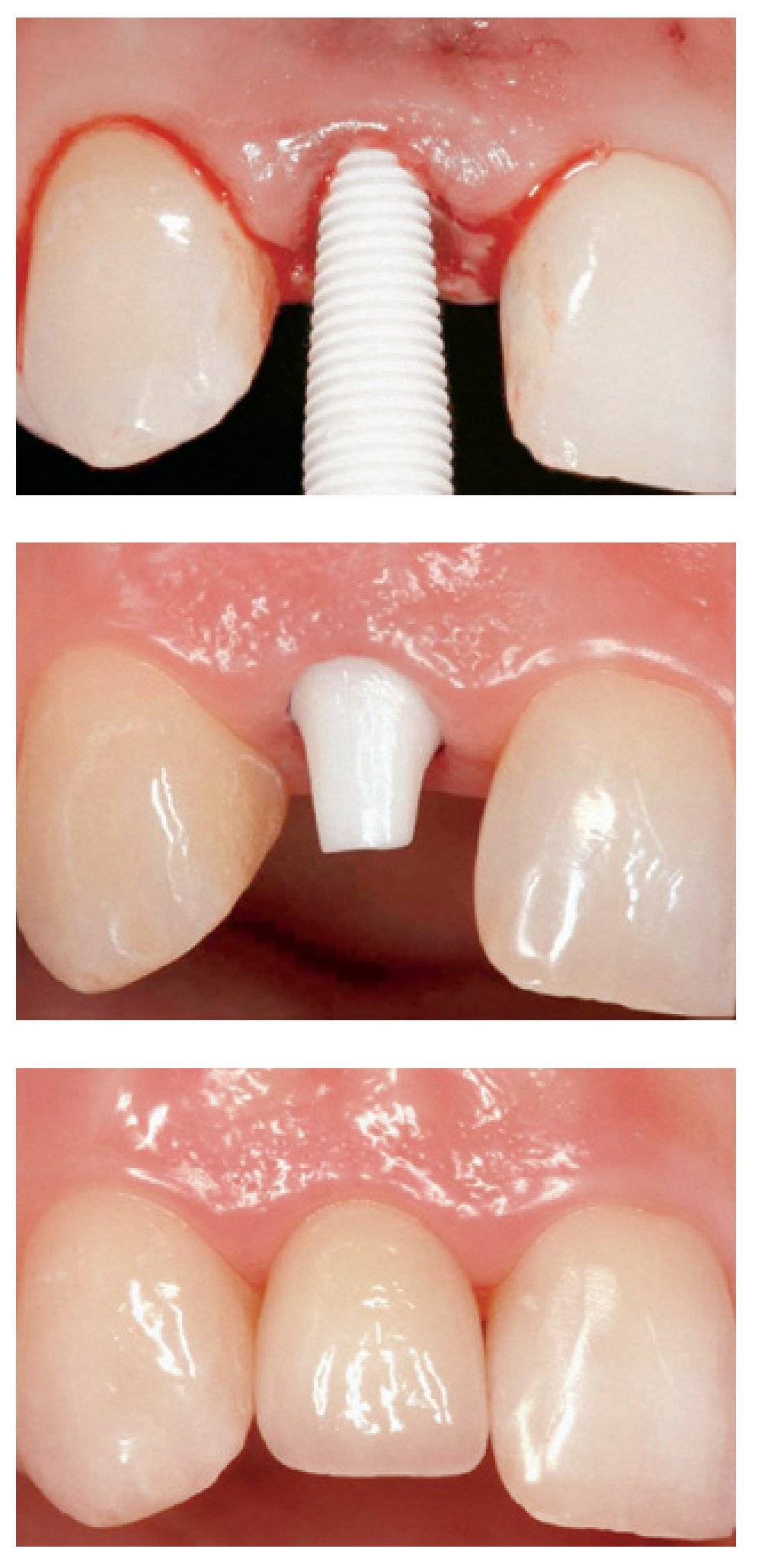
Implantes de óxido de zirconio
La liberación de titanio tras la colocación de implantes130,131 intensificó el debate sobre la producción de hipersensibilizaciones o alergias132,133, que posteriormente estimularon abordajes holísticos que defienden una implantología dental libre de metales. Sin embargo, la principal desventaja práctica de los implantes de titanio es el manejo de su aspecto grisáceo a través de la mucosa periimplantaria fina. Todo lo anterior ha servido para orientar la investigación odontológica e impulsar la aplicación clínica de implantes fabricados con diferentes y novedosos biomateriales cerámicos como, por ejemplo, la alúmina mono y policristalina134, los vidrios bioactivos135, la hidroxiapatita136 y el óxido de zirconio (figura. 6)137-139. Asimismo, los recubrimientos de óxido de zirconio (aproximadamente 100 nm) de implantes ortopédicos de Ti-6AI-4V140, o titanio141, por lo general tras la aplicación de métodos de macrotexturización142, pueden estimular el crecimiento óseo y, por tanto, aportar evidencia de una osteointegración mejorada del implante.
Figura 6 Corona de zirconia cementada sobre un implante de zirconia (diente número 12) (cortesía del Prof. R.J. Kohal, Friburgo, Alemania). Arriba: colocación del implante de zirconia tras la extracción del diente. Centro: 4 meses más tarde, colocación de hilo de retracción antes de la toma de impresión. Abajo: situación tras el cementado definitivo de la corona de zirconia (Procera, Nobel Biocare). Trabajo de laboratorio realizado por el Sr. W. Woerner (Friburgo, Alemania).
En la actualidad, el Y-TZP es considerado un material atractivo y dotado de ciertas ventajas para los implantes dentales endóseos, al presentar una mayor biocompatibilidad, propiedades mecánicas mejoradas, gran radioopacidad y un manejo sencillo durante la preparación de los pilares143,144.
La cerámica de óxido de zirconio es tolerada positivamente por el hueso y los tejidos blandos y posee estabilidad mecánica145. Dado que la diferencia en la resistencia de unión hueso-implante no era significativa entre las cerámicas bioinertes y el acero inoxidable, se indicó que la afinidad del hueso por las cerámicas bioinertes era prácticamente la misma que por las aleaciones metálicas146.
Se realizaron pruebas de cultivos celulares in vitro para verificar la biocompatibilidad, los efectos genéticos y las interacciones con los osteoblastos de potenciales sustratos de implantes de zirconia. Recientemente, una serie de estudios profundamente revisados147 mostró la ausencia de respuestas adversas148,149 proliferación específica de la superficie150,151 y no específica de la superficie149, inserción y extensión de los osteoblastos, así como la ausencia de efectos genéticos de la zirconia sobre la formación ósea152-154.
Los estudios en animales centrados en los implantes de zirconia sin carga han mostrado unas características cualitativas y cuantitativas comparables a las de los implantes de titanio en términos de biocompatibilidad y capacidad de osteoinducción155-158. Los estudios in vivo demostraron que la micromodificación de los implantes de Y-TPZ, produciendo una superficie rugosa, era beneficiosa para la osteointegración inicial, aposición ósea y resistencia de la interfase a las fuerzas de cizallamiento158,159.
Otros estudios adicionales en animales confirmaron que los implantes de YTZP y Ti pueden osteointegrarse con éxito bajo condiciones de carga, aunque un grupo de investigación observó una pérdida relativamente elevada de hueso marginal160 mientras que un segundo grupo comunicó una altura similar de los tejidos blandos periimplantarios138.
Se han realizado diferentes estudios in vitro para definir la viabilidad de los sistemas de implantes de zirconia. Un análisis mediante elementos finitos de la resistencia a las cargas reveló la presencia de patrones de tensión no destructivos y correctamente distribuidos, similares a los de los implantes de titanio161.
Asimismo, se ha propuesto que los implantes de óxido de zirconio de una sola pieza restaurados con coronas de alúmina densamente sinterizada (Procera®, Nobel Biocare, Gotemburgo, Suecia) posiblemente cumplan los requisitos biomecánicos para la sustitución de dientes anteriores. Con respecto al impacto del diseño (una o dos piezas) sobre el comportamiento biomecánico de los implantes de Y-TZP bajo condiciones experimentales de masticación simulada, un prototipo de implante de zirconia de dos piezas mostró poca resistencia a la fractura a nivel de la cabeza del implante y, por tanto, un rendimiento clínico cuestionable162, mientras que los implantes de óxido de zirconio de una sola pieza parecen ser una opción clínicamente aplicable163. Asimismo, se ilustró que el tallado de un implante de zirconia de una sola pieza para la colocación de una corona tenía una influencia negativa estadísticamente significativa en la resistencia del implante a la fractura163.
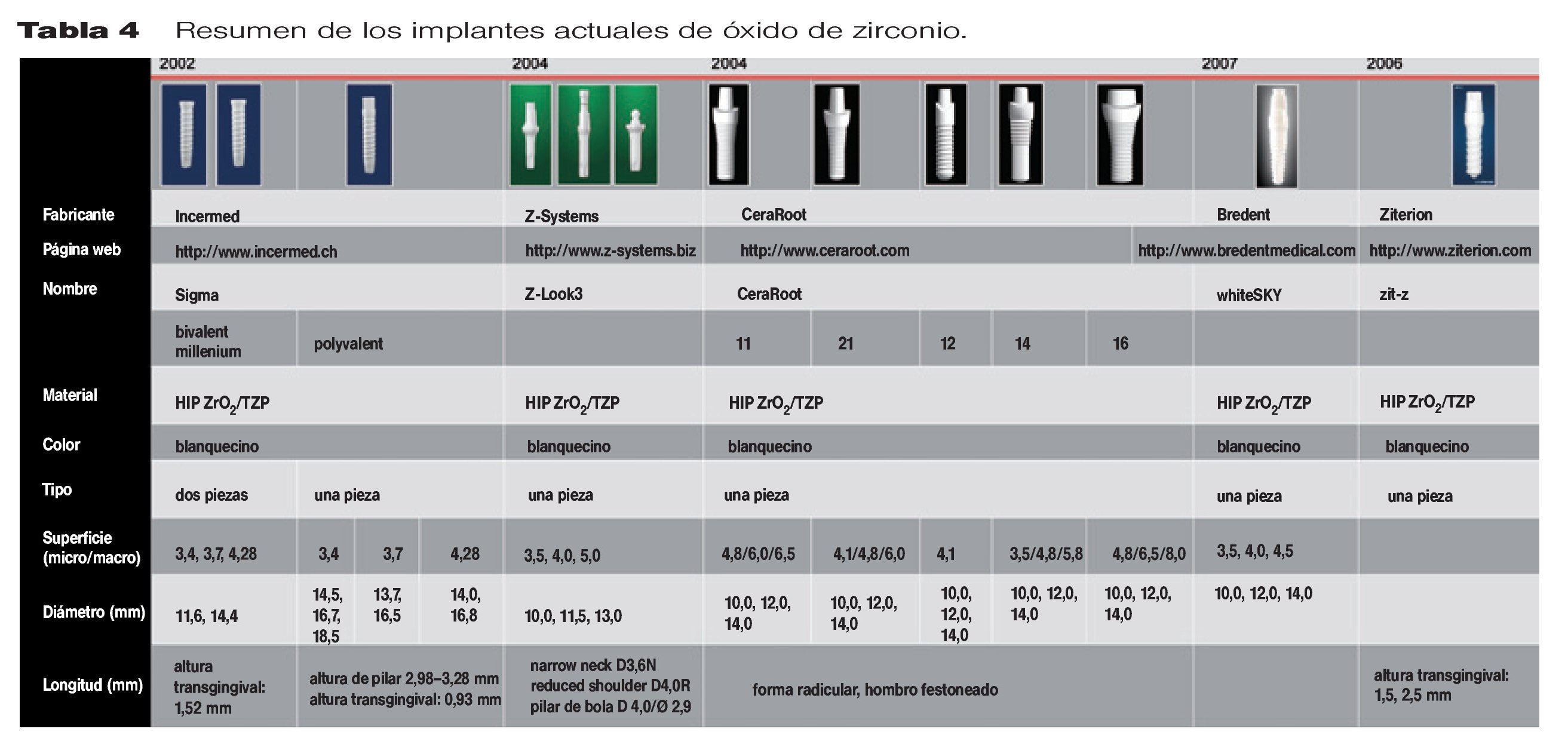
Hasta la fecha, hay cinco sistemas de implantes de óxido de zirconio disponibles en el mercado (enumerados en la tabla 4). Sólo uno de los sistemas (Sigma, Incermed, Lausanne, Suiza) ofrece diseños de una o dos piezas, estando todos los demás (CeraRoot, CeraRoot Dental Implants, Barcelona, España; ZLook3, Z-Systems, Constanza, Alemania; whiteSKY, Bredent Medical, Senden, Alemania, y zit-z, Ziterion, Uffenheim, Alemania) disponibles con un diseño en una sola pieza.
Asimismo, un estudio clínico realizado recientemente describió un tipo de implante de zirconia individualizado, con forma análoga a la raíz y una superficie de implante micro y macrorretentiva, aunque en él no se especificaba el material de zirconia ni el dispositivo utilizado para su fresado164.
A pesar de algunos resultados clínicos preliminares prometedores, no existen datos clínicos a largo plazo sobre los implantes de óxido de zirconio. Las tasas de supervivencia a un año publicadas ascienden a 93 % (189 implantes de una pieza, Z-Systems)165, 98 % (66 implantes de una pieza, Z-Systems)137, y 100 % (implantes de una pieza, CeraRoot)166.
Asimismo, una revisión publicada recientemente observó que en un estudio clínico que se está ejecutando en la actualidad los implantes experimentales de TZP-A (ZrO2/Y2O3/Al2O3) (n = 119) con una superficie rugosa especial presentaron una tasa de supervivencia de 96,6 % después de un período de observación de un año147. Por último, la única revisión sistemática que exploró la osteointegración y el éxito clínico de los implantes dentales de zirconia confirmó que los implantes de Y-TZP pueden alcanzar la misma osteointegración que los de titanio. Aún así, los datos clínicos y de laboratorio eran demasiado escasos para poder recomendar de forma segura una aplicación clínica generalizada de los implantes de Y-TZP167.
Pilares de zirconia para implantes
En la implantología dental moderna, se puede contar con la obtención de tasas de supervivencia elevadas con los implantes y las coronas unitarias implantosoportadas168. Con respecto al resultado estético, los pilares convencionales metálicos (de titanio) se transparentan, especialmente a través de coronas totalmente cerámicas con una mayor semitranslucidez, y, como consecuencia de ello, a través de la mucosa periimplantaria fina, confiriendo un aspecto grisáceo a toda la restauración169. Los biotipos periodontales finos no pueden enmascarar este efecto negativo ni garantizar una estabilidad a largo plazo de la arquitectura de los tejidos periimplantarios170-172. Estos problemas estéticos o la posible exposición del pilar metálico subyacente, que puede llegar a ser percibido visualmente, pueden ser evitados mediante la aplicación clínica de pilares totalmente cerámicos147,173.
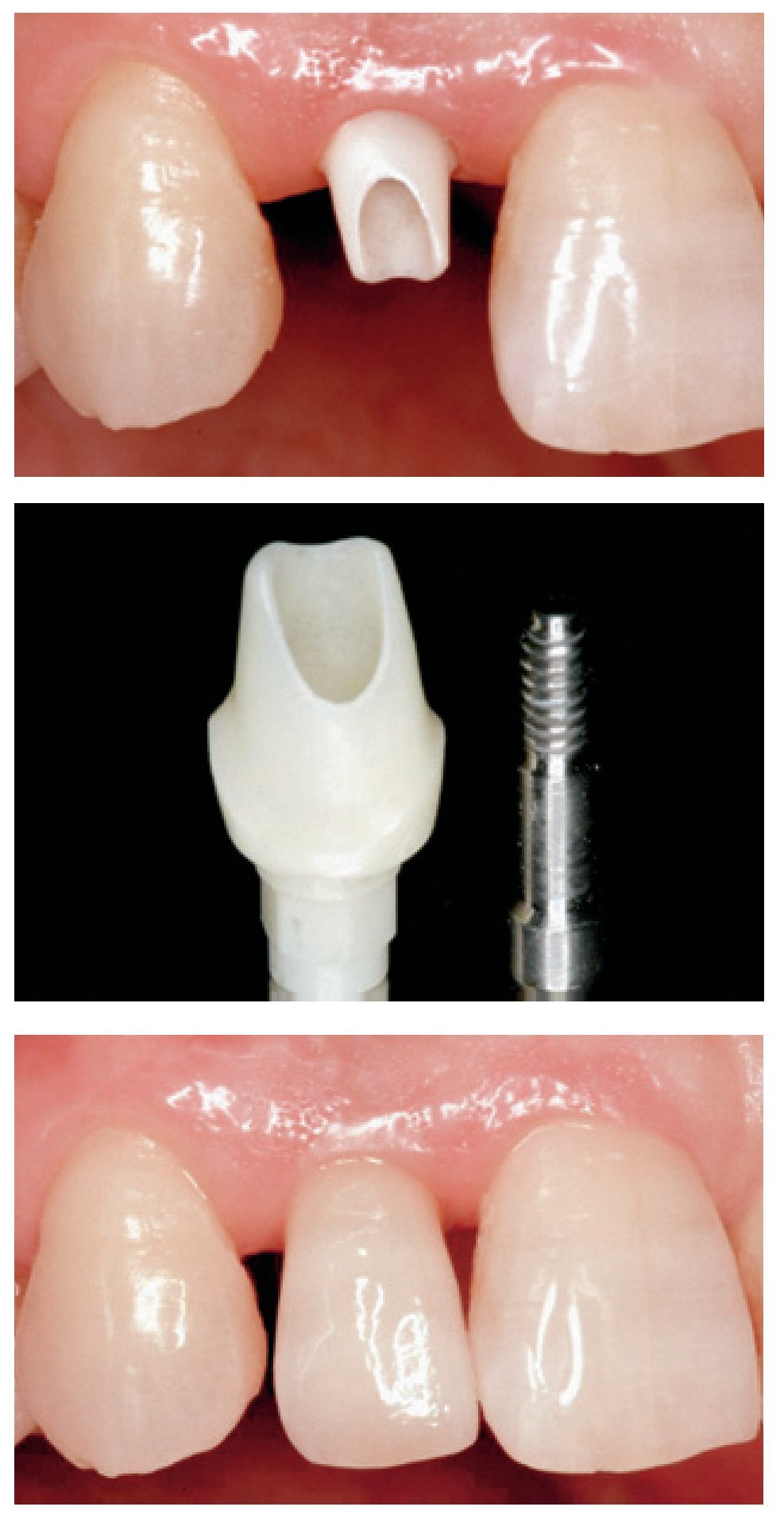
Los primeros pilares para implantes introducidos como alternativa estética a los pilares de titanio fueron los pilares totalmente cerámicos, hechos de cerámica de óxido de aluminio (alúmina con infiltración vítrea o densamente sinterizada), a mediados de los años noventa del siglo pasado174-176. Los pilares de alúmina presentaban propiedades ópticas atractivas177, una resistencia a la fractura adecuada para la región anterior178, y un pronóstico excelente a los cinco años179. No obstante, los fabricantes de implantes orientaron su proceso de producción hacia los implantes de zirconia (figura 7)169. Aparte de las consideraciones referentes a la resistencia, los pilares de implante de Y-TZP ofrecen una mayor biocompatibilidad1, una radioopacidad similar a la del metal para una mejor evaluación radiográfica180 y, por último, una menor adhesión bacteriana181, menor tendencia al acúmulo de placa bacteriana182 y menor riesgo de inflamación183.
Figura 7 Restauración mediante corona unitaria totalmente cerámica implantosoportada (VITA® In-Ceram SPINELL, Vident, Brea, CA, EE.UU.) de un incisivo lateral superior derecho (diente número 12) con uso de un pilar de zirconia prefabricado (Cercon® para XiVE, Dentsply Friadent, Mannheim, Alemania). Arriba: conexión del pilar (vista vestibular). Centro: pilar de zirconia tras su modificación en el laboratorio y tornillo de titanio. Abajo: situación clínica final tras cementado adhesivo de la corona (vista vestibular). Trabajo clínico y de laboratorio realizado por el Dr. S.O. Koutayas (Corfú, Grecia) y el Dr. D. Charisis (Atenas, Grecia), respectivamente.
Además, los pilares de Y-TZP pueden favorecer la integración en los tejidos blandos184, pudiéndose conseguir clínicamente unos tejidos blandos periimplantarios favorables adyacentes a pilares de zirconia185 o alúmina-zirconia186 y pilares de cicatrización de zirconia187. Una revisión sistemática reveló que los pilares de zirconia pueden mantener un nivel óseo equivalente al de los pilares de titanio, oro y óxido de aluminio188. La evaluación in vitro de la inserción celular, la extensión y proliferación de fibroblastos gingivales humanos sobre superficies cerámicas fresadas y pulidas no recubiertas mostró diferencias significativas asociadas a las diferentes modificaciones de la superficie, requiriendo estudios y documentación adicionales para poder ser extrapolados clínicamente189.
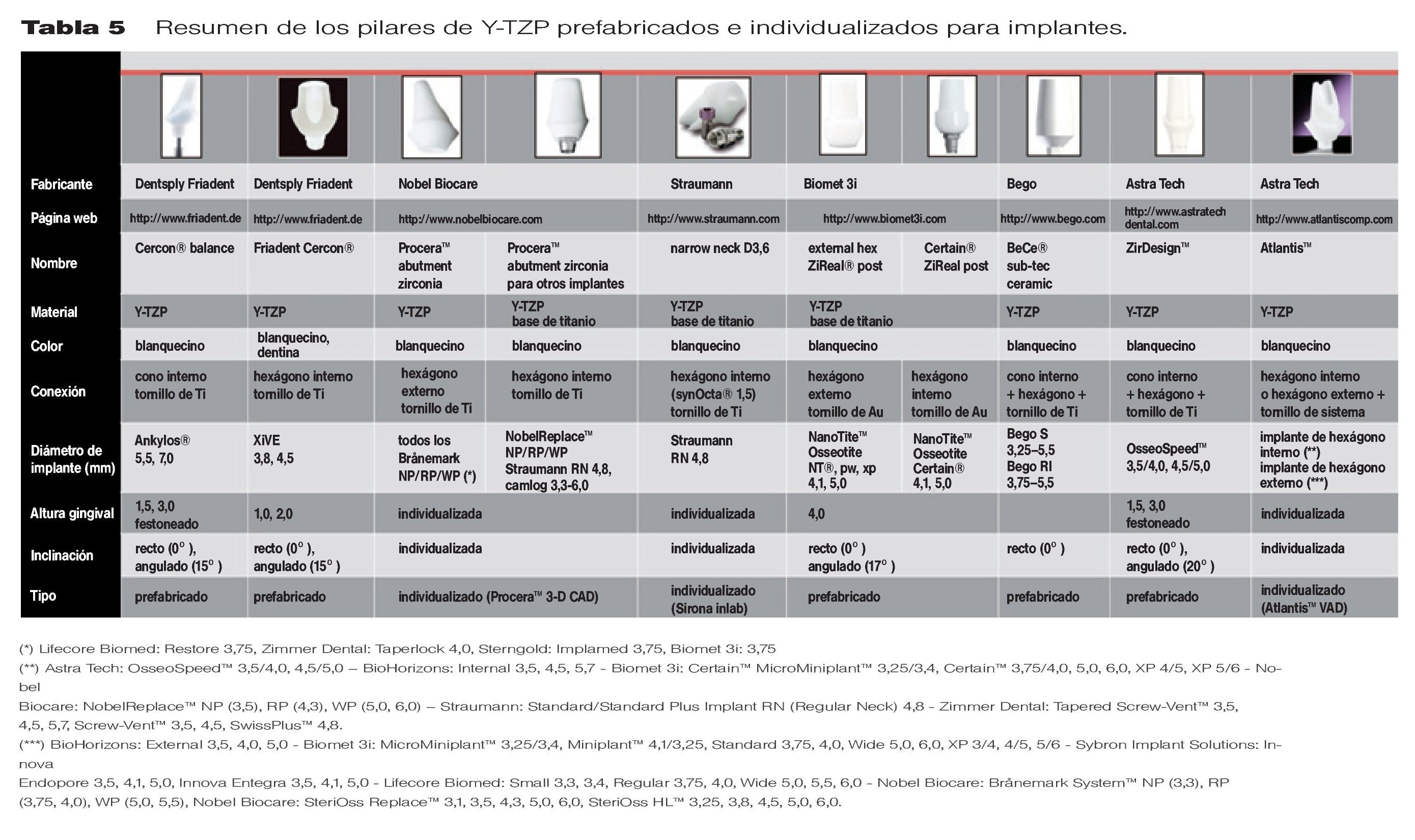
Los pilares de Y-TZP están disponibles en dos versiones: prefabricados y hechos a la medida. Los pilares de zirconia prefabricados son una solución fiable y práctica, pero la tecnología CAD/CAM también aporta ventajas a la hora de diseñar unos pilares de zirconia totalmente individualizados para conseguir una integración en los tejidos blandos y una estética ideal. Los dos tipos de pilar permiten una individualización adicional, mediante tallado extra o intraoral, con fresas diamantadas especiales, recomendadas por el fabricante, bajo refrigeración con agua.
La tabla 5 muestra los pilares de Y-TZP prefabricados e individualizados más representativos. Según la información de la que disponen los autores, hay otros pilares de implante de Y-TZP disponibles en el mercado ofrecidos por las siguientes casas comerciales: Thommen Medical (pilar SPI® ART), Camlog (pilar cerámico Esthomic), Zimmer Dental (pilar cerámico Contour), Dentaurum Tiolox Implants (Tiolox® Premium), Wieland Dental Implants (pilar cerámico wi.tal), Sybron Implant Solutions (poste con base CAD /CAM), Cad.esthetics (poste de implante Denzir).
Con respecto a la individualización mediante tallado del pilar, se han estudiado la eficiencia de corte y el acabado de diferentes tipos de instrumentos diamantados y se han especificado los efectos obtenidos para ciertos tipos de pilar, indicando que para obtener las mejores líneas de terminación y superficies puede ser necesario utilizar instrumentos de corte y protocolos específicos144. La mayoría de los fabricantes recomiendan bien un chamfer aplanado o una preparación en hombro con líneas ángulo internas redondeadas. Además, no se deberían sobreextender los márgenes subgingivales hasta un punto en el que la retirada de los restos de cemento presente dificultades y, en general, el perfil de emergencia deberá ser más bien cóncavo y cumplir las pautas diagnósticas conocidas173.
Recientemente, se demostró que las coronas implantosoportadas unitarias anteriores cementadas con técnicas adhesivas sobre pilares de zirconia con una preparación circunferencial en chamfer de 0,5 mm- 0,9 mm de profundidad poseen el potencial de funcionar con éxito durante más de cinco años en condiciones de fatiga simulada190. La adaptación marginal de los pilares de zirconia puede ser conseguida bien con el propio pilar o con una interfaz de titanio integrada y un tornillo oclusal191.
La evaluación in vitro del ajuste de los pilares individualizados CAD/CAM con hexágono interno o externo mostró que cumplían los requisitos clínicos192 y que las conexiones con hexágono externo presentaban menos de tres grados de libertad rotacional193.
Hay que evitar los diseños de prótesis atornillada, tal y como se demostró en estudios previos194,195 o los aflojamientos debidos a un ajuste deficiente en la interfase implante/pilar instaurando un protocolo apropiado en el laboratorio196. En términos generales, los pilares de Y-TZP para implantes mostraron una resistencia a la fractura tres veces mayor que los pilares de cerámica de óxido de aluminio197. Las evaluaciones in vitro de las coronas unitarias implantosoportadas procesadas mediante técnica CAD/CAM sobre pilares Y-TZP prefabricados178,198,199 o individualizados81 mostraron que son capaces de resistir fuerzas incisivas fisiológicas. Por último, los resultados de los estudios de laboratorio realizados con simuladores de la masticación178,198,199 fueron confirmados por estudios clínicos que comunicaron tasas de supervivencia acumulada del 100 % después de 6 años de función clínica. Sin embargo, debido al número limitado y el corto período de observación de los estudios clínicos existentes, es necesaria una evaluación adicional a más largo plazo167,188.
Componentes dentales auxiliares de óxido de zirconio
Brackets ortodóncicos
Los brackets cerámicos disponibles en la actualidad de óxido de zirconio policristalino ofrecen una serie de ventajas frente a los tradicionales. Los brackets ortodóncicos de Y-TZP ofrecen una mayor resistencia, mejor resistencia a la deformación y el desgaste, menor adhesión de placa bacteriana y una estética mejorada. Asimismo, presentan buenas propiedades de deslizamiento frente a los arcos tanto de acero inoxidable como de níquel-titanio y las mismas características friccionales que los brackets de alúmina policristalina200,201.
Clínicamente, presentan fuerzas de unión adhesiva aceptables al usar adhesivos fotopolimerizables, aunque los fracasos adhesivos se localizan en la interfase bracket/adhesivo202,203. También se ha observado que las fuerzas de resistencia al cizallamiento se encuentran dentro de los rangos clínicamente aceptables y son significativamente más elevadas que las de los brackets metálicos204. Sin embargo, los brackets ortodóncicos de Y-TZP pueden presentar una menor eficiencia que los metálicos con respecto al movimiento dentario205,206, producir daños en el esmalte debido a su elevado porcentaje de descementado207, producir un desgaste grave del esmalte de los dientes antagonistas208, y tener un color blanco hueso, altamente opaco202.
Ataches de precisión
La aplicación clínica de los ataches de zirconia prefabricados está basada en las propiedades de desgaste y resistencia del material. No obstante, no hay literatura disponible sobre su rendimiento clínico o su efectividad. En la actualidad, hay dos tipos de ataches de Y-TZP en el mercado: un atache de bola para sobredentaduras como parte de un poste de zirconia (Biosnap, Incermed), disponible en tres diámetros asociados a tres niveles de retención (tabla 3), y un atache extracoronal cilíndrico o de bola para prótesis parciales removibles (Proxisnap, Incermed).
Instrumentos de corte y quirúrgicos
Los recientemente desarrollados instrumentos de corte de zirconia (fresas) pueden ser usados en implantología, cirugía maxilofacial, operatoria dental y recortado de los tejidos blandos (por ejemplo, Cera-DrillTM, CeraBurTM, K1SM CeraBurTM, Ceratip, todas de Gebr. Brasseler).
Estos instrumentos ofrecen una eficiencia de corte óptima, con un funcionamiento suave y menor vibración; además, su resistencia demostrada a la corrosión química promete un rendimiento duradero a largo plazo.
Por último, los instrumentos quirúrgicos, como, por ejemplo, bisturíes, pinzas, despegadores periósticos y calibradores de profundidad, pueden ser fabricados en zirconia reforzada con alúmina (ATZ) mediante técnica de moldeo por inyección (Z-Look 3 Instruments, Z-Systems).
Discusión
Los avances tecnológicos tienen muchos orígenes, entre los que se incluye una combinación de inspiración, eventos fortuitos e investigación básica. Tras el descubrimiento del potencial de refuerzo por transformación del óxido de zirconio a mediados de los años setenta del siglo pasado209 se ha producido un importante progreso en relación con los materiales cerámicos en el campo de las ciencias odontológicas. En la actualidad, la tecnología del óxido de zirconio se ha convertido en el centro de atención de la investigación y los esfuerzos clínicos de un número creciente de científicos en el campo odontológico.
El desarrollo industrial de más de 20 sistemas de CAD/CAM diferentes (tabla 1) centrados en la manufacturación de la zirconia es indicador de la presencia de un interés clínico creciente y alienta la firme convicción de que el óxido de zirconio puede convertirse en la estrella de las restauraciones dentales210,211. Según las investigaciones de los fabricantes, el abanico clínico de las restauraciones con base de zirconia es impresionante y abarca prácticamente cualquier aspecto restaurador, incluyendo carillas, coronas, puentes, postes radiculares, pilares de implantes e incluso implantes.
En 2006, más de 100 toneladas métricas de ZrO2 bruto de uso médico fueron procesadas a nivel mundial, pronosticando llegar a 250 toneladas en 2008212. Este consumo creciente y llamativo de zirconia para aplicaciones dentales significa que las restauraciones con base de zirconia asistidas por sistemas computerizados tendrán una importancia máxima en la profesión dental en los próximos años.
Los estudios de investigación actuales realizados in vitro, enfocados a entender la naturaleza de esta tecnología, incluyen estudios celulares, de fatiga térmica, colorimétricos, de ajuste marginal, de resistencia a la fractura y de adhesión. Los resultados in vitro son prometedores, especialmente en todos los campos anteriormente mencionados, pero, dado que la investigación clínica se centra en cómo afecta la tecnología a humanos y otros organismos vivos, antes de aplicar clínicamente la tecnología del óxido de zirconio de manera generalizada, se debería esperar a obtener una confirmación a través de estudios clínicos longitudinales de cohortes.
A pesar de la conocida elevada biocompatibilidad de la zirconia en los tejidos tanto duros como blandos, las restauraciones dentales de zirconia son transferidas lentamente de los modelos experimentales controlados al entorno clínico, pudiéndose encontrar algunos estudios clínicos con hasta cinco años de seguimiento en la literatura. Los estudios existentes han evaluado parámetros clínicos (por ejemplo, ajuste, comportamiento cromático, tasas de supervivencia) y determinado la frecuencia de los incidentes adversos (por ejemplo, desprendimientos de porcelana de recubrimiento, fracturas, descementado), principalmente en relación con la aplicación clínica de FPD y postes de FPD213,214.
La transformación de fase específica de este material, especialmente desde la fase cristalina tetragonal a la monoclínica, inhibe la propagación de las grietas y conduce al rendimiento mecánico superior del óxido de zirconio. Por ello, las subestructuras de zirconia tienen propiedades físicas excelentes, como una gran resistencia y tenacidad frente a la fractura209. Por otra parte, durante el envejecimiento en un entorno oral acuoso, las transformaciones de fase espontáneas de la zirconia tetragonal a la fase monoclínica, conocida como degradación a bajas temperaturas (LTD), puede conducir a la formación de microgrietas y, como consecuencia de ello, a una reducción de su resistencia215,216. Este problema principalmente afecta a subestructuras o partes de las mismas que no estén recubiertas con porcelana y a implantes y pilares de zirconia que queden expuestos al entorno oral. Se deben evitar las subestructuras de zirconia no recubiertas y durante el diseño de la subestructura es recomendable asegurar la presencia de un espacio suficiente para recubrir todas las superficies de zirconia con una capa fina de porcelana.
Las innovadoras biocerámicas no sometidas a degradación, comunicadas recientemente, como la zirconia estabilizada con magnesia (Mg-PSZ con un recubrimiento de vidrio bioactivo)213 y los compuestos de alúmina (esto es, 80 % de TZP con una composición de 90 mol % ZrO2 + 6 mol % Y2O3 + 4 mol % Nb2O5 y 20 % de Al2O3 217 o 70 % de TZP estabilizado con 10 mol % CeO2 + 30 vol % Al2O3 + 0.05 mol % TiO2)218 puede ser una futura solución a los fenómenos de envejecimiento por LTD219.
Los estudios sobre estos materiales son limitados y sus resultados, especialmente en el nanocompuesto Ce-TZP/Al2O3, de especial interés en el campo dental, son contradictorios. Aunque ambos materiales presentan una energía de activación similar (90 kJ/mol), en comparación con el Y-TZP, el nanocompuesto Ce-TZP/Al2O3 presenta una transformación significativamente más lenta de la fase tetragonal a la monoclínica, que es controlada por la reacción química entre el agua y la unión Zr-OZr210. La inestabilidad de la fase tetragonal posiblemente se produzca por la reacción de Y2O3 con el entorno acuoso, produciendo hidróxido de itrio (Y[OH]3H2O)220. En consecuencia, junto con una durabilidad satisfactoria en términos de envejecimiento por LTD, el Ce-TZP/Al2O3 puede ofrecer una mayor resistencia a la flexión biaxial que el Y-TZP, incrementada aún más después del chorreado211,221. Sin embargo, aparte de su mejor rendimiento biomecánico, la adhesión de Ce-TZP/Al2O3 a las cerámicas de recubrimiento es baja, y conduce a una mayor susceptibilidad al despegamiento de las mismas y las fracturas dentro de la porcelana222.
Las complicaciones técnicas de las FPD identificadas en la mayoría de los estudios clínicos con un período de observación mínimo de tres años fueron, predominantemente, las fracturas dentro de la propia cerámica de recubrimiento (chipping) y, en segundo lugar, las fracturas de la subestructura y el descementado de la restauración.
Los estudios clínicos actuales revelaron una tasa incrementada de fracturas del recubrimiento, que oscilaba entre el 6-15 % en un plazo de tres a cinco años (tabla 2), mientras que en las restauraciones ceramometálicas la incidencia de estas fracturas de la porcelana oscila entre un 4-10 % después de 10 años223.
La fractura de las subestructuras de zirconia es altamente posible pero no probable, y los fracasos pueden ser atribuidos principalmente a razones biológicas y técnicas. Sin embargo, tras un correcto diseño y una correcta selección del material, se calcula que las previsiones de supervivencia de las FPD posteriores de Y-TZP superan los 20 años224. Según los datos disponibles en la actualidad, las FPD de Y-TZP pueden ser comparables a las FPD ceramometálicas y, por ello, son capaces de resistir con éxito las fuerzas de carga funcionales fisiológicas82.
El origen de las fracturas en la porcelana de recubrimiento es desconocido e hipotéticamente puede ser asociado al fracaso cohesivo entre el material de recubrimiento y la subestructura de zirconia62. La resistencia de la adhesión en la interfase específica subestructura/recubrimiento depende principalmente de las tensiones previas, debido a las diferencias en los coeficientes de expansión térmica225, pobre humectación de la subestructura y aplicación de materiales de recubrimiento tipo «liner»226, la contracción durante la cocción de la porcelana227,228, transformación de fase por factores térmicos229, tensiones de carga, formación inherente de defectos durante el procesado16 y la adición de pigmentos colorantes230.
Los coeficientes de expansión térmica de las porcelanas de recubrimiento, especialmente las cerámicas para zirconia (8,8-100 x 10-6 por C), presentan una discrepancia ligera -y compatible- con los de la zirconia (10,0-10,5 x 10-6 por C)231. Dado que es improbable que una simple discrepancia de coeficiente de expansión térmica entre dos volúmenes de material induzca tensiones de tracción que conduzcan a fracturas de la porcelana de recubrimiento, se supuso que en este fenómeno podían estar implicados cambios en las propiedades de la superficie213.
Asimismo, el análisis de la interfase mediante microscopio electrónico de barrido (SEM) de la composición elemental y la distribución no logró explicar la presencia de una unión química al no poder detectar zona de transición y/o presentaciones iónicas definidas232. Otras pruebas realizadas in vitro mostraron que las fracturas se producían adyacentes a la interfase, pero no hacia el interior de la masa de cerámica de recubrimiento. Una fina capa de cerámica permanecía sobre la superficie de zirconia, indicando que la fuerza de unión adhesiva era mayor que la resistencia cohesiva de la propia cerámica de recubrimiento. Por esta razón, se supuso que la unión entre la cerámica de recubrimiento y el óxido de zirconio podía estar basada en uniones químicas228. Hasta la fecha, no existe evidencia científica de una unión química entre la zirconia y las porcelanas de recubrimiento. Los dos materiales parecen «unirse» mediante un engranaje mecánico y a través de la formación de fuerzas compresivas resultantes de la contracción térmica durante el enfriamiento tras el sinterizado211.
Otra causa de las fracturas del recubrimiento cerámico puede ser la falta de un apoyo uniforme de la cerámica de recubrimiento debido al diseño de la subestructura28,233. El diseño de la subestructura cerámica depende principalmente de la profundidad de preparación, la altura de los dientes pilares, el espacio interdentario y la longitud del tramo edéntulo. Con respecto a las FPD totalmente cerámicas, la forma de la interfase entre póntico y conector parece influir en las características de las fracturas, la distribución de las tensiones y su concentración dentro de la subestructura, lo que puede inducir fracturas en el material de recubrimiento234. Los diseños de subestructura para restauraciones implantosoportadas posteriores curvados en dirección oclusal pueden ser capaces de resistir mejor las cargas funcionales, aunque el diseño de la subestructura no tuvo una influencia significativa en la fractura inicial de la cerámica de recubrimiento235. Con el fin de crear una subestructura que cumpla todos los requisitos fisiológicos, estéticos y de resistencia, los sistemas actuales de CAD/CAM ofrecen funciones sofisticadas para detectar márgenes de preparación, guiar el posicionamiento de los conectores y pónticos y permitir una planificación, esencial, de tanto la forma como el soporte. La mayoría de los fabricantes recomiendan un grosor mínimo de la subestructura de 0,4 mm, un tamaño mínimo del conector de 9,0 mm2 y que la subestructura ofrezca soporte adecuado a la porcelana de recubrimiento, sin incluir más de 2,0 mm de material de recubrimiento sin soporte223,234,236.
Las fracturas en la porcelana de recubrimiento o de la subestructura también pueden ser el resultado de las diferencias en los módulos de elasticidad en el complejo formado por el diente o implante, la subestructura y el material de recubrimiento. Las diferencias en las propiedades elásticas en estas interfases pueden conducir a tensiones elevadas en la interfase y, en último término, al fracaso66. En general, se ha defendido el uso de materiales de subestructura más resistentes, como el óxido de zirconio, para superar esta limitación y por ello mejorar el rendimiento clínico237. Se observó que las subestructuras de zirconia eran menos susceptibles a la fractura que las de alúmina y que las diferencias en las cargas críticas para fracturar el recubrimiento no eran significativas, aunque las fracturas en el material de recubrimiento dependían del grosor del adhesivo238. Por esta razón, se debería buscar un espacio para el cemento de grosor estandarizado en todos los procedimientos clínicos (esto es, realizando una correcta preparación dentaria)239 y de laboratorio (determinación del espacio de cemento con ayuda del ordenador)33. Las fracturas observadas en prótesis de múltiples unidades (≥ 4) afectan principalmente a los conectores de los segundos molares como diente pilar. Asimismo, se observó que en la región molar las coronas de zirconia ofrecían resultados como mínimo igual de buenos que las que tienen base de alúmina4.
Por último, la relación coste-beneficio de las aplicaciones de zirconia con técnicas CAD/CAM es un asunto abierto al debate, debido a la necesidad de realizar una inversión inicial en equipamiento (escáneres, ordenadores, maquinaria) y el mayor coste final por unidad.
Una vez que la tecnología del óxido de zirconio pase a formar parte del ejercicio clínico rutinario, los dentistas y protésicos dentales deberían adoptar conjuntamente nuevos materiales y métodos para mejorar su rendimiento sobre la base de los datos existentes basados en la evidencia y las recomendaciones de los fabricantes.
Dado que la tecnología del óxido de zirconio es un campo relativamente nuevo dentro de la odontología, es posible que sufra cambios evolutivos en un futuro cercano, por lo que los usuarios y el personal técnico también deberían someterse a una formación y un entrenamiento continuo significativo.
Al concluir la presente revisión, es fundamental subrayar que la tecnología del óxido de zirconio es el más reciente de los asombrosos avances en la industria CAD/CAM. Las tecnologías de apoyo relacionadas con la digitalización, los ordenadores y los aparatos de láser seguirán revolucionando la odontología de manera que incluso «laboratorios virtuales» puedan sustituir la tecnología dental tradicional. Los resultados clínicos actuales pueden dejar entrever la orientación que tomará la investigación y subrayar tendencias futuras. La zirconia ya tiene un pasado y un ambicioso presente, pero para el cumplimiento de un «sueño» es necesario superar todas las complicaciones observadas o futuras a través de la investigación básica y la evaluación clínica a largo plazo.
Conclusiones
¿ Las aplicaciones del óxido de zirconio parecen consolidar una posición firmemente establecida en la odontología clínica, gracias a las mejoras en la tecnología CAD/CAM y a las excepcionales propiedades físicas de este material.
¿ Los estudios clínicos existentes han mostrado un potencial de supervivencia prometedor en las restauraciones dentosoportadas, pero también han revelado una elevada incidencia de fracturas tempranas del material de recubrimiento o de la subestructura. Los estudios longitudinales ayudarán a determinar el grado de sus ventajas clínicas o la gravedad de las complicaciones.
¿ Los pilares de zirconia suponen un añadido bioestético positivo a la implantología dental. No obstante, es necesaria una valoración clínica a largo plazo para evaluar a fondo las restauraciones de zirconia implantosoportadas y, en particular, los implantes de zirconia.
¿ Es necesario llevar a cabo investigación básica en los campos del envejecimiento, el recubrimiento, el diseño de la subestructura, la adhesión, la modificación de la superficie y el resultado estético para arrojar más luz sobre las complicaciones observadas y ofrecer soluciones que aceleren la obtención de los resultados clínicos deseados.
Correspondencia: Dr Spiros Koutayas
Zafiropoulou Str. 29, 49100, Corfú, Grecia; Tel: +30-26610-45747; Fax: +30-26610-82228;
e-mail: koutayas@otenet.gr