Varón de 41 años que acude al servicio de urgencias por dolor torácico agudo de 25 min de evolución, a las 0,30 horas de la noche. A esta hora en nuestro centro no existe la posibilidad de una angioplastia primaria. Después de celebrar una cena normal con unos amigos en la que ha tomado 2 cervezas, ha estado esnifando cocaína con ellos hasta el momento de la aparición del dolor torácico. A los 10 min de aparecer el dolor y al constatar que espontáneamente no cedía ha decidido acudir al hospital. El dolor ha evolucionado a más intenso de forma rápida, de carácter opresivo y se ha acompañado de sudoración ligera. No ha irradiado, ha persistido en situación torácica baja, en el área xifoidea, y no se ha acompañado de sensación de palpitaciones ni de disnea o alteración del nivel de conciencia.
En los antecedentes consta: padre portador de stent coronario, colocado hace 2 años. Sedentarismo; estrés laboral; fumador de unos 10 cigarrillos diarios; bebedor de 1-2 cervezas diarias; de forma esporádica consume cannabis y asimismo esnifa cocaína de forma ocasional, 1 o 2 veces al mes; no consume otras sustancias de abuso; no se conoce hipertenso. Una analítica realizada hace 6 meses en su empresa evidenció unos valores normales de lípidos en sangre pero en el límite superior de la normalidad. Intervenido de apendicectomía a los 17 años. Sin otros antecedentes de interés. Nunca había resentado ningún dolor torácico como el actual, ni tan siquiera en un grado de menor intensidad. No ha tomado ninguna medicación en las últimas semanas.
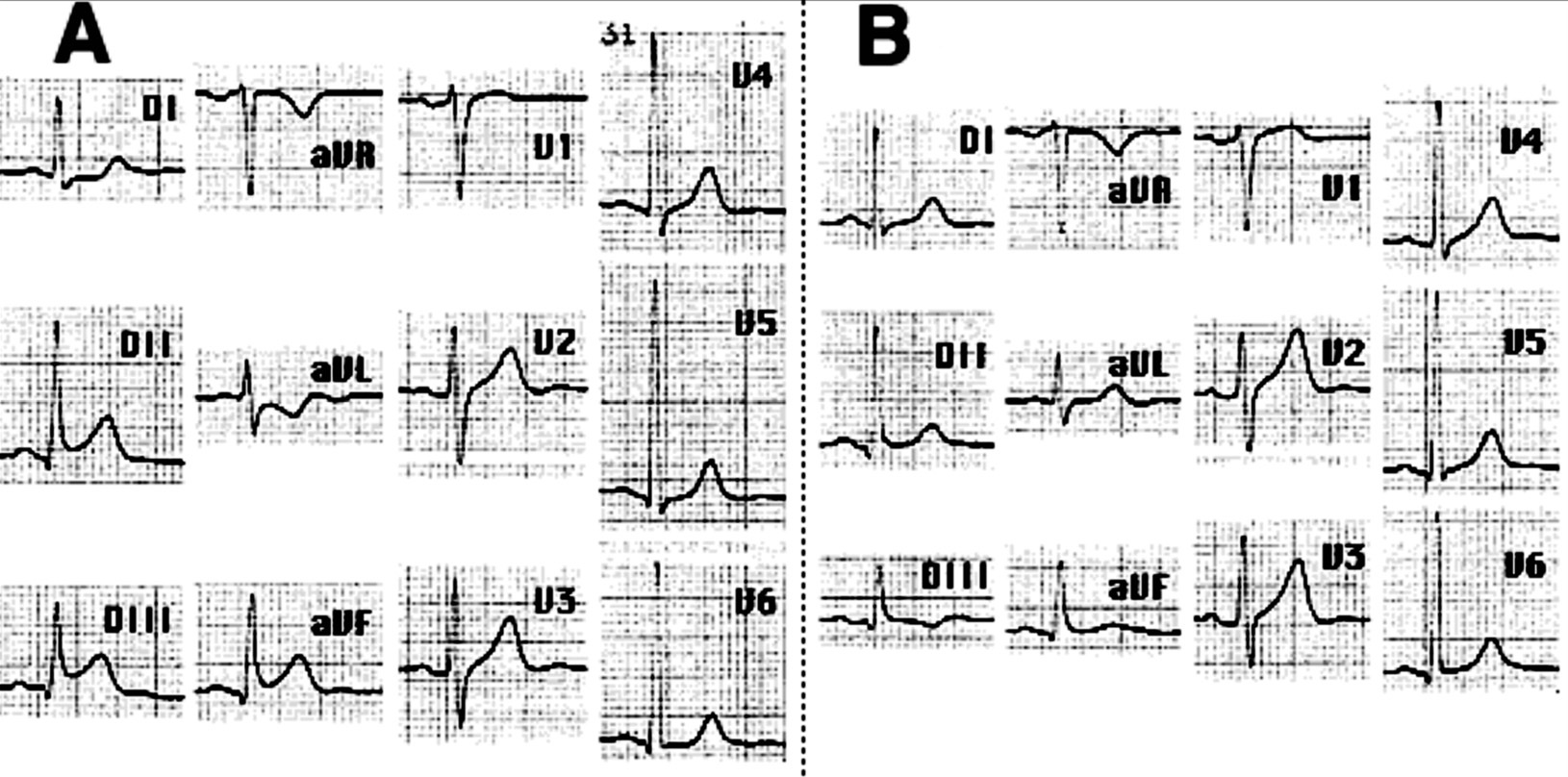
A su ingreso se registran las siguientes constantes: presión arterial (PA) de 170/115 mmHg; frecuencia cardíaca (FC) de 112 latidos/min; frecuencia respiratoria (FR) de 22 respiraciones/min; temperatura axilar de 37,4 °C. Por pulsioximetría: SpO2 del 99%. Está lúcido y colaborador, con una cierta tensión psíquica evidente pero no agitado. Sudoración sin frialdad cutánea. Se monitoriza y se realiza un electrocardiograma (ECG) de 12 derivaciones que demuestra un ritmo sinusal regular, con PR normal, QRS estrecho y dentro de la normalidad, y una elevación del ST de 3 mm en las derivaciones D2, D3, VF, con imagen especular descendente en D1 y VL (fig. 1).
Figura 1. Electrocardiograma del paciente en el momento de ingresar en el servicio de urgencias (A) y posteriormente (B). (Para explicación véase el texto.)
El resto de las derivaciones están dentro de la normalidad. El ECG se completa con derivaciones posteriores (V7 y V8) y precordiales derechas (V3R y V4R), sin evidencia de alteraciones de la repolarización. No existe ingurgitación yugular a 45º, no se auscultan crepitantes ni broncoespasmo. Tampoco soplos cardíacos patológicos.
Se administra un comprimido de nitroglicerina sublingual (0,4 mg) y a la vez se procede a la instauración de 2 vías periféricas de venoclisis, y se cursa la analítica correspondiente. Una vez instaurada la primera vía venosa se procede a la administración de cloruro mórfico: 5 mg intravenosos (i.v.). A la vez se prepara una solución de nitroglicerina i.v. de 50 mg en 250 ml de suero fisiológico, con una velocidad inicial de 30 ml/h en bomba de perfusión continua. Unos 5 min más tarde el paciente explica que el dolor opresivo ha empezado a disminuir de intensidad en grado moderado, y le parece que el aire entra con más facilidad en sus pulmones y que se encuentra más tranquilo. Ha dejado de sudar. Por el monitor se observa un menor ascenso del ST en D2 y se repite un nuevo ECG, que muestra efectivamente un menor ascenso del ST en las derivaciones referidas. Las constantes registradas en este momento son: PA de 140/90 mmHg; FC de 96 latidos/min, y FR de 19 respiraciones/min.
Se mantiene la administración de nitroglicerina i.v. a la misma velocidad. Se procede a la exploración física, sin detección de soplos patológicos, ni crepitantes o broncoespasmo, con buena perfusión periférica y pulsos distales presentes y simétricos. No hay ingurgitación yugular. Abdomen blando y depresible, indoloro y no se palpan masas. Pulsos arteriales radiales y pedios presentes y simétricos. Buena perfusión periférica. Unos 10 min más tarde el monitor demuestra una normalización aparente del trazado del ECG en D2 y se realiza un nuevo ECG, que demuestra la desaparición de la elevación del ST en las derivaciones referidas y que prácticamente es compatible con la normalidad.
El paciente se encuentra subjetivamente bien, el dolor ha desaparecido casi por completo (afirma que le queda «un resto mínimo, como si me hubiesen dado un golpe»), y las constantes registradas son: PA de 130/80 mmHg; FC de 90 latidos/min, y FR de 15 respiraciones/min. Se mantiene eupneico, no se observan extrasístoles y se reduce la velocidad de perfusión de la nitroglicerina i.v. a 20 ml/h, sin que reaparezca el dolor torácico, la sudoración u otra sintomatología.
El paciente se mantiene en observación en el servicio durante 6 h, siempre asintomático. En el transcurso de éstas se procede a la realización de ECG cada 30 min, monitorización continuada, y las determinaciones de CK totales y de TnT no superan el límite superior de la normalidad ni en el momento del ingreso ni a las 4 h de éste.
La analítica pone de manifiesto una leucocitosis de 12.200/mm3, sin otras alteraciones del hemograma o de la bioquímica en sangre: función renal, equilibrio ácido-base, ionograma. La radiología de tórax se observa como normal, con un índice cardiotorácico de 0,40, una silueta cardíaca normal, campos pulmonares claros sin evidencia de neumotórax, signos de hipertensión venocapilar pulmonar, nódulos o masas pulmonares, derrame pleural o secuelas de neumopatía antigua. La silueta aórtica también es normal. Desde el servicio de urgencias se acuerda el traslado al servicio de cardiología para proseguir observación y realización de estudios complementarios.
El médico adjunto (M) y el médico residente (R) comentan el caso después que el paciente haya sido trasladado al servicio de cardiología.
M: ¿El diagnóstico de vasospasmo coronario secundario a cocaína te ha parecido el más probable?
R: En efecto, el dolor y el electrocardiograma (ECG) sugerían un síndrome coronario agudo, muy probablemente el inicio de un infarto de miocardio agudo, pero la reversibilidad completa de ambos parámetros con la nitroglicerina sublingual y después intravenosa (i.v.), y la corta duración del dolor de menos de 30 min, apuntaban al diagnóstico de vasospasmo coronario más que cualquier otra entidad. Parece evidente que no ha llegado a producirse necrosis miocárdica por la normalización del ECG y por la negatividad de los marcadores de lesión miocárdica.
M: ¿Opinas que había que pensar en otras posibilidades diagnósticas?
R: El diagnóstico diferencial debía plantearse en primer lugar con entidades que implicaban riesgo vital prácticamente inmediato: disección aórtica, taponamiento cardíaco, tromboembolismo pulmonar y neumotórax a tensión. Pero las alteraciones del ECG referidas a unas derivaciones muy concretas, su reversibilidad, y el resultado de la exploración física y de las pruebas complementarias permitían descartar estos posibles diagnósticos alternativos. También había que pensar en otros diagnósticos con menor gravedad inmediata, pero que debían descartarse: pericarditis aguda, hernia de hiato, brote ulceroso, pancreatitis aguda, colecistitis aguda, cólico biliar, cólico renal o apendicitis aguda, entre otros. El cuadro clínico de cada entidad no se correspondía con la sintomatología que presentaba el paciente, ni con la evolución, la aparente respuesta al tratamiento con nitroglicerina o los cambios del ECG. Además estaba apendicectomizado. El diagnóstico de vasospasmo coronario parecía evidente. El único interrogante consistía en saber cuál sería la respuesta al tratamiento aplicado, y afortunadamente ha sido favorable y el vasospasmo ha cedido.
M: ¿Crees que el paciente puede tener lesiones coronarias subyacentes, o es más probable que se trate de un vasospasmo por cocaína sobre coronarias aparentemente normales?
R: Ambas situaciones son posibles. La teoría clásica viene a decir que para que una arteria coronaria presente vasospasmo debe tener lesiones de tipo ateromatoso, y precisamente el vasospasmo casi siempre se produce en el mismo punto donde se ha formado la placa de ateroma1. Pero en las intoxicaciones agudas por cocaína se ha constatado vasospasmo e infarto agudo de miocardio en pacientes con coronarias sanas, y no sólo por coronariografía u otras técnicas de imagen, sino también por estudio necrópsico1-3. La mayor probabilidad es que exista alguna lesión de base en el vaso coronario que presenta vasospasmo, pero la posibilidad de unas arterias coronarias sanas que lo presenten no es en absoluto excepcional. Existe un factor de idiosincrasia, imprevisible y no ligado a edad ni sexo. El déficit de seudocolinesterasa, por ejemplo, de tipo familiar o no, puede favorecer que una dosis de entre 20 y 30 mg inhalada sea suficiente para un cuadro grave de infarto de miocardio, convulsiones generalizadas, etc.3-6. En el paciente que hemos visto existía el antecedente de tabaquismo activo, sedentarismo, estrés laboral y probablemente presentaba una dislipemia por la cifra de lípidos «en el límite superior de la normalidad». Además, su padre era portador de un stent coronario. Todo apunta a posibles lesiones subyacentes, quizás todavía no críticas pero suficientes para que sobre ellas se produzca un vasospasmo.
M: ¿A qué factores atribuyes que la vasoconstricción no haya provocado un infarto de miocardio en este paciente?
R: Pienso que el factor más determinante ha sido el tratamiento precoz con nitroglicerina sublingual y i.v.7. Ahora, retrospectivamente, resulta fácil constatarlo. Pero evidentemente ninguna otra medicación hubiese actuado de forma tan efectiva y precoz. Afortunadamente, el paciente no ha dejado pasar demasiado tiempo para acudir al servicio de urgencias desde que se han iniciado los síntomas. Probablemente, el hecho de que su padre fuese portador de un stent lo ha condicionado para venir rápidamente.
M: Pero pueden existir por lo menos 2 factores más. Uno puede ser la posible existencia de ramas colaterales entre los diversos vasos coronarios, que alargan el tiempo de viabilidad. Precisamente la zona afectada aparentemente, la inferior según el ECG, está irrigada por ramas de diversas arterias: la descendente anterior, la circunfleja y la coronaria derecha. El segundo factor, mucho menos conocido, ha sido demostrado hace pocos meses: se trata de la calidad de los vasos arteriolares más distales. Parece que existe una población con unos vasos distales capaces de soportar mejor la disminución más proximal del caudal, y otra población que en igualdad de condiciones se adapta mucho peor a estos cambios. De entrada, no se puede conocer de forma individualizada si un paciente pertenece a un grupo o al otro. Pero los resultados anatomopatológicos de los que fallecieron han evidenciado un mayor porcentaje de pacientes con vaso distal deficiente entre los que murieron por infarto agudo de miocardio2,8-10.
R: ¿Crees que la dosis de cocaína jugó también algún papel?
M: Evidentemente, a mayor dosis el vasospasmo es más intenso, posiblemente más generalizado y extenso, de mayor duración y se necesita una mayor dosis de nitroglicerina, sobre todo por vía i.v., para revertirlo antes que se desarrolle necrosis miocárdica. Esto está claro. Además, el paciente no era la primera vez que tomaba cocaína y no le había sucedido nunca. Por lo tanto, cabe pensar que está vez tomó más cantidad, o tenía mayor pureza, o se dieron ambas posibilidades a la vez. Pero también puede suceder que ahora sea portador de unas lesiones de base subclínicas que quizás hace unos años no había desarrollado o que eran mucho más insignificantes2,10,11. Todavía no lo sabemos. Otro factor a considerar sería la ingesta simultánea de cocaína y alcohol en este paciente, con formación de cocaetileno, derivado con mayor potencia vasoconstrictora, y también de mayor duración como ha sido ya muy estudiado y comprobado4,12-14.
R: Cuando te he sugerido darle aspirina me has contestado que era mejor que no, y que después me lo explicarías.
M: Existían 2 razones. La primera, que los salicilatos tienen apetencia para las proteínas plasmáticas y desplazan a muchas otras sustancias de su unión con estas proteínas, entre ellas la cocaína, el acenocumarol y la warfarina, o los antiepilépticos, por ejemplo. Cuanta más fracción esté unida a las proteínas plasmáticas y menor sea la fracción libre, el incremento de ésta a partir del desplazamiento de la fracción ligada a proteínas puede ser mayor. En el caso de la cocaína, aproximadamente el 90% se liga a las proteínas plasmáticas, y la fracción libre es la que difunde al resto de tejidos.
Si las concentraciones plasmáticas de cocaína ya son elevadas y además administramos aspirina, todavía pueden aumentar bastante más y con ello empeorar el cuadro clínico. Pequeños incrementos de las concentraciones plasmáticas pueden agravar notablemente la sintomatología. Por ejemplo, puede aparecer un estado epiléptico o de arritmias malignas que antes no se había producido1,4,6,14,15.
Sin embargo, también hay que decir que esta situación es transitoria, pues es bien conocido que la cocaína persiste poco tiempo en el compartimiento plasmático y difunde de forma rápida a los tejidos atravesando membranas y barreras con facilidad1. Por tanto, el riesgo de la interacción entre cocaína y aspirina se limita a pocas horas. En el caso que hemos vivido, la agregabilidad plaquetaria no era el núcleo central a tratar, y ésta es la segunda razón. Se trataba de un vasospasmo coronario, en el cual el fármaco de elección era la nitroglicerina a la dosis necesaria para neutralizarlo4,6,7,14 y las benzodiazepinas y la morfina como fármacos coadyuvantes.
Por tanto, ni la patología de base ni la posible interacción farmacológica hacían recomendable el uso de salicilatos en este paciente. Otra cuestión es que la cocaína posea un efecto protrombótico y favorezca la agregación plaquetaria, por lo que en consumidores crónicos se puede considerar la indicación de una prevención con antiagregantes plaquetarios; pero en el caso de las primeras horas de una intoxicación aguda es mejor no utilizar la aspirina.
R: ¿Qué te parece si repasamos las medidas terapéuticas que hemos utilizado?
M: Empieza tú mismo a considerarlas una a una.
R: En primer lugar (tabla 1) hemos iniciado el tratamiento del vasospasmo coronario y del dolor. Como de entrada el paciente acudía desde su domicilio y no disponíamos de vías de acceso venoso, hemos administrado al principio la nitroglicerina por vía sublingual para ganar tiempo. En cuanto hemos tenido la vía venosa hemos iniciado nitroglicerina i.v. y morfina también por vía i.v. Además de su poder vasodilatador coronario, la nitroglicerina también disminuye la presión arterial (PA), lo que contribuye a disminuir la intensidad del vasospasmo. La morfina i.v. ha aliviado el dolor y a la vez ha actuado como un ansiolítico1,4,6,7,14.
A continuación nos hemos planteado la aspirina, cuestión que ya hemos comentado.
Los bloqueadores beta están formalmente contraindicados en la intoxicación aguda por cocaína, puesto que estas sustancias son cardiodepresoras por sí mismas y añadirlas puede causar una situación de shock cardiogénico irreversible. Existen estudios que evidencian un aumento de la mortalidad en los casos de intoxicación por cocaína tratados con bloqueadores beta. Por todo ello no los hemos prescrito4,6,14.
En cambio, las benzodiazepinas pueden suponer una excelente arma terapéutica con diversos niveles de acción: ayudan a controlar el tono simpaticomimético que estos pacientes presentan; son ansiolíticas; protegen del riesgo de crisis comiciales generalizadas; protegen del riesgo de hipertermia, aunque en este caso era mínima, 37,4 °C4,6,7,14.
Con la nitroglicerina i.v., en este paciente hemos conseguido controlar el vasospasmo coronario y la hipertensión arterial, pero si hubiese sido necesario añadir otro fármaco antihipertensivo disponíamos de la opción de la hidralazina i.v. o de la doxazosina i.v. Ninguno de ellos tiene un efecto de inicio rápido, por lo que si la hipertensión hubiese sido importante, con repercusión clínica negativa y necesidad de control inmediato, el nitroprusiato sódico i.v. era el mejor fármaco complementario de elección14. Y además algunos de ellos provocan una taquicardia reactiva a la vasodilatación; pero no son cardiodepresores de forma manifiesta.
La fibrinólisis no estaba indicada a pesar de la elevación del ST, dado que 15 min más tarde ya descendía, se normalizaba y cedía el dolor. Pero si no hubiera sido así, el fibrinolítico estaba indicado. En ausencia de una coronariografía previa, desconocemos si en este paciente existen lesiones aterotrombóticas, y en todo caso debe recibir el tratamiento que en teoría más beneficio le proporcione.
El tratamiento antitrombótico con heparina estaba indicado, y por ello lo hemos iniciado con heparina sódica con el objetivo de conseguir un tiempo de cefalina entre 1,7 y 2,7. Podíamos haber escogido una heparina de bajo peso molecular, pero el paciente no era un cardiópata isquémico convencional sino un intoxicado por cocaína con un vasospasmo coronario. Podía presentar una hemorragia cerebral en las siguientes horas, y se deben tomar precauciones para poder neutralizarla y controlarla lo antes posible. Desconocemos el estado actual de los vasos coronarios de este paciente, e insistimos en que puede existir un proceso local trombótico susceptible de tratamiento con heparina. Antes del inicio de la heparina había que controlar de forma suficiente unas cifras no excesivas de PA.
Está claro que los antagonistas de los receptores IIb/IIIa de la glucoproteína plaquetaria no estaban indicados en este contexto. Se trataba de un enfermo con elevación del ST, por lo que no pertenecía al grupo de enfermos susceptibles de recibir tirofibán o eptifibatide.
La administración de una estatina fue prudente, aunque no parece fundamental que sea administrada en los primeros momentos.
También lo fue la prescripción de benzodiazepinas para mantener una situación de relajación y de control de la tensión psíquica.
Unas 6-7 h después del consumo de cocaína ya se podría iniciar la aspirina como antiagregante plaquetario, dada la toxicocinética habitual de la cocaína.
En días sucesivos se puede pensar en la administración de laxantes para evitar cualquier esfuerzo, pero probablemente tenga menor utilidad que en el caso de una cardiopatía isquémica genuina.
M: ¿Qué piensas sobre el hecho de haberlo ingresado en el servicio de cardiología? ¿O también era correcta la iniciativa de darle el alta a domicilio una vez asintomático y con los marcadores de lesión miocárdica negativos y ECG normalizado?
R: Parecía mucho más prudente el ingreso en cardiología que el alta directa a domicilio, aunque a los pocos días hubiese sido controlado por un cardiólogo y le hubiese realizado las pruebas correspondientes.
M: No era únicamente un problema de prudencia. En realidad se trataba de 2 cuestiones complementarias. Una, se ha descrito la aparición de infarto agudo de miocardio horas y días después de una intoxicación aguda por cocaína1,4,6. Los mecanismos de este retraso en la aparición del síndrome coronario agudo no se han determinado bien. Pero si conocemos esta posibilidad, parece más razonable el ingreso hospitalario y proseguir a corto plazo los estudios complementarios correspondientes. Además, y ésta es la segunda razón, podría darse el caso de una nueva administración de cocaína. Se ha calculado que el paciente que ha presentado un síndrome coronario agudo, sea angina o infarto, y continúa tomando cocaína presenta un riesgo de muerte a los 5 años por cardiopatía isquémica unas 20 veces superior que el que abandona definitivamente el consumo de cocaína1,3.
En el caso que hemos tratado, probablemente fue mejor proponer el ingreso hospitalario al paciente para determinar con prontitud el alcance de sus lesiones isquémicas coronarias, e iniciar una prevención secundaria adecuada y aumentar la conciencia del paciente acerca de los riesgos del consumo de cocaína. Si el paciente lo desea se le puede poner en contacto con el equipo de la unidad de toxicomanías para apoyo para no volver a consumir más cocaína.
R: En este caso, ¿cómo se debe enfocar la información al paciente y a sus familiares?, ¿se debe poner mucho énfasis y hasta exagerar los riesgos para crear una conciencia de riesgo?
M: La realidad ha sido tan diáfana y las cifras estadísticas son tan elocuentes que no es preciso maquillarlas para convencer al paciente de que el consumo de cocaína supone un riesgo vital, además de favorecer la aparición de complicaciones neuropsiquiátricas graves e invalidantes. Los 2 principales órganos o sistemas diana del consumo de cocaína son el sistema nervioso central y el corazón1,3-5,14,15. No son excluyentes entre sí en absoluto, y si hoy a este paciente le ha tocado un vasospasmo coronario mañana puede ser un crisis comicial o una psicosis tóxica. Siempre hay una primera vez. Debíamos informarle con objetividad y ecuanimidad, y nuestra ética no nos permite otra actitud que no sea ésta. Una vez en cardiología convendrá valorar si parece existir un trasfondo psiquiátrico previo que apunte a una patología dual14. Este diagnóstico puede no resultar sencillo de realizar. Aunque de entrada no era ésta la impresión que proporcionaba el paciente.
R: ¿Crees conveniente cursar un comunicado judicial?
M: No podemos obviar el trámite en este caso. En las próximas horas o días pueden aparecer complicaciones que provoquen la muerte del paciente o que sobreviva con secuelas graves (insuficiencia cardíaca, baja laboral por tiempo prolongado o indefinido, etc.). Por lo tanto, hay que cursar el comunicado, aún en contra del deseo del paciente y de su derecho a la privacidad14. Otra cuestión es la lógica reserva del diagnóstico completo, cuyo uso corresponde exclusivamente a la voluntad del paciente.