Introducción
Las drogodependencias están actualmente consideradas como trastornos adictivos con importantes repercusiones en las esferas biológica, psicológica y social de la persona. Se reconoce en este contexto un abordaje de tipo biopsicosocial en el que tiene cabida la utilización de terapias psicológicas y farmacológicas, bien como tratamientos unimodales bien como tratamientos combinados, formando parte de un abordaje global de la problemática del individuo relacionada con el consumo de sustancias. Al margen de que las vías de acción sean aún en buena medida desconocidas, la aproximación entre terapias psicológicas y psicofarmacológicas se ha realizado en tres niveles1: a) las estrategias psicológicas para aumentar la observancia de un tratamiento con fármacos; b) la administración de psicofármacos para facilitar el tratamiento psicológico (o viceversa), y c) la evaluación comparativa de ambos tipos de intervenciones.
Los tratamientos combinados no consisten en una mera yuxtaposición de procedimientos justificada sin más porque aumente la eficacia. El tratamiento combinado está basado en el fundamento de que los tratamientos conductuales y farmacológicos operan con mecanismos diferentes pero complementarios, y tienen potencial para producir efectos acumulativos2,3. La más sólida justificación de los tratamientos combinados se encuentra en las recomendaciones contenidas en las distintas guías clínicas que han aparecido en los últimos años sobre la eficacia de los diferentes tratamientos.
Los tratamientos combinados se han documentado escasamente en la investigación clínica y sus mecanismos y efectividad siguen siendo motivo de controversia. Esto puede en gran parte deberse al poder del ensayo clínico controlado como sistema heurístico de investigación4. Aunque los beneficios de los ensayos clínicos controlados no puedan discutirse, en ciertos aspectos este modelo ha generado un enfoque investigador que no incluye bien los matices implicados en el tratamiento combinado5. La literatura está repleta de informes de modalidad única, estudios de resultados con control de placebos, y existe también un número razonable de estudios de resultados comparativos de tratamientos para la mayoría de los trastornos mentales. Estos estudios implican a menudo comparaciones únicas de intervenciones unimodales farmacológicas y psicológicas. Aunque su número se haya reducido en los últimos años, estos estudios siguen estando muy representados en la literatura. Al mismo tiempo, los ensayos de tratamientos combinados son escasos4.
En parte, esta situación ha estado perpetuada por los sesgos profesionales. Los psicólogos y los investigadores no médicos pueden haber tenido un interés especial en demostrar la superioridad de las técnicas no farmacológicas. Por el contrario, los investigadores psiquiatras, particularmente aquellos con una orientación biológica, pueden tender a primar las estrategias farmacoterapéuticas. Estas conceptualizaciones dicotómicas de las intervenciones conducen a dificultades en los diseños de investigación y producen una fuente de sesgo investigador que podría influir considerablemente en los resultados. Las fuentes de sesgo investigador son difíciles de aislar con precisión, pero se reflejan mediante las prácticas, como la de comparar el tratamiento que está siendo estudiado con uno que parece equivalente, pero en realidad es diferente. La preferencia o fidelidad de los investigadores hacia una forma de tratamiento sobre otra también puede generar que el tratamiento menos favorecido sea inadecuadamente implementado durante el ensayo clínico6. Los estudios de eficacia, normalmente basados en comparaciones de dos tratamientos razonablemente puros, aplicados en contextos estériles de investigación a participantes que se parecen entre sí lo más posible, producen resultados que son poco generalizables al entorno cotidiano del tratamiento. En comparación con los estudios de efectividad (utilidad en la práctica clínica real, forma en que los pacientes responden a los tratamientos aplicados en entornos terapéuticos reales)7, los estudios de eficacia presentan una capacidad limitada de informar satisfactoriamente a los clínicos o a los pacientes sobre las alternativas óptimas entre los tratamientos. Por lo general, los individuos con problemas múltiples y socialmente inestables son excluidos de los estudios controlados, y los que son seleccionados deben aceptar las condiciones que imponga la investigación. Esto incluye la aceptación de ser asignado de manera aleatoria al tratamiento, de modo que quedarían excluidos los individuos que quisieran recibir un tratamiento particular y los que desearan participar en la planificación de su tratamiento8.
Tratamientos combinados en trastornos psicológicos
La preferencia parece ser el factor clave al seleccionar el tratamiento. La preferencia puede expresarse tanto por parte del clínico como del paciente. La elección del paciente es una variable importante para determinar el resultado positivo, pero las preferencias del paciente suelen estar influenciadas por los clínicos en un grado mayor al que pueda pensarse. En el campo de la salud mental los clínicos suelen interpretar, en ocasiones, que las diferencias de opinión entre terapeutas y clientes se enraizan en la psicopatología (por ejemplo, resistencia), en lugar de considerarlas como una alternativa que el mismo cliente pueda escoger. Se trataría de crear un sistema en el que los datos y no el sesgo determinen las recomendaciones de tratamiento. De esta forma, el clínico sería capaz de ofrecer al paciente las recomendaciones expertas sobre la forma de intervención que mejor se adapte al problema que presenta. Mediante la educación atenta y carente de sesgos pueden modificarse las actitudes del paciente, de forma que puedan ser guiadas hacia cualquier forma de intervención cuya efectividad haya sido demostrada4.
Los tratamientos combinados ofrecen una gran potencialidad terapéutica (tabla 1). Los psicofármacos, al actuar rápidamente pueden inducir un efecto placebo favorable, y además afectar positivamente a las habilidades verbales, aumentar la motivación, mejorar las funciones cognitivas (memoria y atención), facilitar el recuerdo, reducir distracciones y asegurar la concentración. Desde este punto de vista pueden capacitar al paciente para las terapias psicológicas, de actuación más lenta, facilitando así un aumento de la autoeficacia9. A su vez, la terapia psicológica puede favorecer el tratamiento farmacológico facilitando el cumplimiento de las prescripciones terapéuticas, posibilitando la reducción de la dosis del fármaco y contribuyendo al acortamiento del tratamiento. Desde un enfoque psicológico es importante la prescripción conductual del fármaco al menos en dos sentidos10:
a) desde la perspectiva del clínico la prescripción del fármaco debe ser un acto terapéutico en el marco más amplio de la mejoría global del paciente. El fármaco no es un tratamiento fundamental, al menos en muchos casos, ni puede considerarse tampoco la terapia psicológica como una mera intervención secundaria o paliativa para síntomas residuales; b) desde la perspectiva del paciente, la prescripción del fármaco es un procedimiento de choque al servicio de un cambio global que va a requerir otras medidas (exposición, cambios cognitivos, relajación, reorganización del tiempo libre, reajuste de las relaciones familiares, etc.).
La integración de la farmacoterapia con la psicoterapia al inicio del curso del tratamiento teóricamente reducirá de modo suficiente los síntomas más floridos del trastorno hasta el punto de que el paciente sea capaz de implicarse con efectividad en la relación psicoterapéutica11. Si se acuerda este curso, los pacientes no sólo deben conocer los riesgos y beneficios asociados con la farmacoterapia y con la psicoterapia, sino también que el objetivo último puede ser la eliminación del agente farmacológico antes de la conclusión de la terapia.
No se pueden soslayar, sin embargo, los posibles efectos negativos de la farmacoterapia sobre las terapias psicológicas. En consonancia con el modelo médico de enfermedad, los pacientes pueden hacerse más dependientes, asumir un papel más pasivo, no comprometerse activamente en la ejecución de tareas terapéuticas y adoptar actitudes mágicas respecto a los fármacos. Desde una perspectiva atribucional los pacientes pueden imputar la mejoría más fácilmente a los fármacos que a la terapia psicológica. De este modo, no se favorece el esfuerzo por adquirir estrategias de afrontamiento activas para hacer frente a la ansiedad, y puede ser más fácil la recaída cuando dejen de consumir el fármaco11.
Tratamientos combinados para la adicción a drogas
Los tratamientos combinados no tienen un uso tan extendido como pudiera creerse. A pesar de las pruebas que demuestran que los enfoques farmacológico-conductuales combinados constituyen en muchos casos la estrategia óptima para los trastornos por uso de sustancias, en la práctica clínica no son abundantes los enfoques combinados efectivos que se observan. Esto refleja, en parte, las abundantes dificultades prácticas asociadas tanto con la naturaleza multidimensional de los problemas de las personas drogodependientes (por ejemplo, la necesidad de evaluación y tratamiento de múltiples problemas concurrentes médicos, legales, familiares, psicológicos, laborales y otros), así como las complejidades con la provisión de tratamiento combinado para trastornos por abuso de sustancias en contextos de atención externa12.
Los tratamientos conductuales siguen constituyendo el principal abordaje de los tratamientos para abuso de sustancias13-22. En la mayoría de los casos las farmacoterapias se contemplan normalmente como estrategias adjuntas a emplear cuando el tratamiento conductual se ha demostrado insuficiente para un individuo particular. Para la mayoría de las dependencias de drogas ilegales no existe farmacoterapia efectiva. Aunque se ha progresado visiblemente en la identificación de los mecanismos de acción físicos para muchas de éstas, y recientemente se han planteado novedosas terapéuticas23,24, las terapias conductuales siguen siendo el único tratamiento disponible para la mayoría de los tipos de drogodependencia4.
Existe un consenso generalizado según el cual, incluso los enfoques más potentes que sean puramente farmacológicos son insuficientes para la mayoría de los drogodependientes. Los tratamientos farmacoterapéuticos para drogodependientes (tabla 2) que han sido prestados sin apoyo psicoterapéutico normalmente han sido insuficientes como medio de promover la abstinencia estable en tales consumidores. La mayoría de las farmacoterapias son comparativamente específicas y estrechas en sus acciones, y por ello raramente consideradas como «tratamientos adecuados» en sí mismos de forma exclusiva. Además, como pocos pacientes persistirán o cumplirán un enfoque puramente farmacoterapéutico, las farmacoterapias que se aplican de forma singular sin ningún elemento de fomento del apoyo o cumplimiento adjunto, normalmente no suelen considerarse como fiables12. Incluso cuando la farmacoterapia es contemplada como el componente fundamental de un tratamiento (como en el caso del mantenimiento con metadona), se requiere algún tipo de tratamiento psicosocial para ofrecer una estructura mínima de apoyo dentro de la cual pueda dirigirse con efectividad el tratamiento farmacoterapéutico. Además, está ampliamente reconocido que los efectos de los fármacos pueden ser potenciados o disminuidos con relación al contexto en el que se ofrecen éstos. Así, incluso en los tratamientos fundamentalmente farmacoterapéuticos, casi siempre se incluye un componente psicoterapéutico para proteger el mantenimiento del paciente en el tratamiento y su adherencia a la farmacoterapia, y para contemplar los numerosos problemas comórbidos que con tanta frecuencia se producen entre los sujetos con trastornos de drogodependencia25,26.
Tratamientos combinados para el abuso y la dependencia a la cocaína
En sustancias que como la cocaína carecen de un síndrome de abstinencia físico fácil de observar, los aspectos psicosociales del tratamiento cobran mayor importancia si cabe. El tratamiento combinado abarca toda la complejidad biopsicosocial de los consumidores de cocaína28. Teniendo en cuenta los datos disponibles, no parece que los tratamientos farmacológicos por sí solos reduzcan el consumo de cocaína, por lo que éstos deben acompañarse de tratamiento psicológico apropiado29. Puesto que no existe antídoto específico para la cocaína, el tratamiento farmacológico es de tipo sintomático y de apoyo, con psicofármacos como el topiramato30 y la gabapentina31. En el clásico estudio de Carroll et al18 se señalaba la necesidad de desarrollar tratamientos específicos para distintos tipos de consumidores de cocaína, y se recomendaba la psicoterapia ambulatoria centrada en la abstinencia. Cabe citar, asimismo, que la utilización de psicoterapia combinada con un fármaco utilizado habitualmente para el tratamiento de la dependencia al alcohol (disulfiram), también ha mostrado cierta eficacia para reducir el consumo de cocaína32,33.
Los tratamientos que más evidencia parecen haber obtenido en la investigación, y que más utilidad han demostrado en la práctica clínica en personas con problemas relacionados con el consumo de cocaína, han sido el enfoque de refuerzo comunitario más incentivos y el manejo de contingencias en personas que se encuentran realizando programas de mantenimiento con metadona16,20.
Tratamientos combinados para la dependencia a los opiáceos
Además de su capacidad para mantener a los adictos en el tratamiento y ayudarles a controlar el consumo de opiáceos, los programas de mantenimiento con metadona reducen también el riesgo de infección por el virus de la inmunodeficiencia humana (VIH) y otras complicaciones médicas mediante la reducción del consumo intravenoso de drogas, y posibilita la evaluación y el tratamiento de trastornos concurrentes, incluyendo los problemas médicos, los familiares y los psiquiátricos. El tratamiento con mantenimiento con metadona, especialmente cuando se sirve en las dosis adecuadas y combinado con el consejo sobre el consumo de drogas, reduce sustancialmente tanto el consumo de opiáceos como el intravenoso de drogas, la actividad criminal, la mortalidad y el riesgo de mortandad34. Se ha evaluado una gama de tratamientos psicosociales sobre la base de su capacidad para resolver las dificultades que plantea el mantenimiento con metadona y para fomentar y extender sus beneficios. Los enfoques conductuales identificados como efectivos en el fomento y la ampliación de los beneficios del mantenimiento con metadona incluyen los tratamientos conductuales en el contexto de terapias de mantenimiento y los enfoques de manejo de contingencias19,20. En EE.UU. y en algunos países europeos se está utilizando en los últimos años otro agonista opiáceo, la bupremorfina, con resultados alentadores35.
Tratamientos combinados para el abuso y la dependencia al alcohol
Uno de los fármacos más comúnmente usados para el tratamiento de la dependencia y abuso del alcohol es el disulfiram. Algunos autores36 han señalado problemas importantes vinculados al uso del disulfiram: el cumplimiento es un problema fundamental y debe ser supervisado muy de cerca, y muchos pacientes no desean tomar disulfiram. Muchos investigadores han evaluado la efectividad de los tratamientos conductuales para mejorar la retención y el cumplimiento del disulfiram. Una de las estrategias más prometedoras está constituida por los contratos de disulfiram, mediante los cuales el cónyuge o persona significativa para el paciente accede a observar a éste mientras toma cada día su dosis y le recompensa por hacerlo. El enfoque de refuerzo comunitario (CRA), de amplio espectro, que fue desarrollado por Azrin37, incorpora el entrenamiento en habilidades, la terapia familiar conductual y el entrenamiento en la búsqueda de empleo, así como el componente del disulfiram. La combinación del disulfiram-tratamiento conductual para la dependencia alcohólica ilustra que la farmacoterapia puede ser marginalmente efectiva si se usa de forma singular, y puede ser altamente efectiva cuando se usa en combinación con tratamientos que favorecen el cumplimiento y que también incluyen otros aspectos del abuso de sustancias38.
Otro de los fármacos utilizados en los problemas con el alcohol es la naltrexona. La estrategia del uso de la naltrexona en el tratamiento del alcoholismo se deriva de los hallazgos que sugieren que ésta reduce el consumo de alcohol en animales y la ansiedad y consumo de alcohol en los humanos39. Como con el disulfiram, la investigación ha demostrado que las mejores respuestas fueron halladas entre los pacientes que cumplían el régimen de la naltrexona40. Esto subraya la importancia de la administración de naltrexona en combinación con un enfoque conductual efectivo que contemple el cumplimiento. La naltrexona sólo debe administrarse en el contexto de un programa de tratamiento comprensivo, incluyendo alguna forma de tratamiento conductual más control regular del consumo de alcohol y otras sustancias12.
Finalmente, cabe mencionar otro fármaco utilizado en los problemas de bebida, el acamprosato, cuya acción normalizadora de la hiperactividad glutamatérgica parece explicar sus efectos sobre la dependencia del alcohol y su potencial actividad neuroprotectora41, aunque su utilización en la práctica clínica es más
escasa.
Tratamientos combinados para el tabaquismo
El uso combinado de farmacoterapia y tratamientos psicológicos cuenta con una base lógica en los determinantes físicos y psicológicos de la dependencia nicotínica. La mayoría de las investigaciones sobre esta interacción han empleado la terapia conductual y el chicle o el parche de nicotina. Para el tratamiento del tabaquismo se recomienda un tratamiento intensivo de terapia sustitutiva de nicotina, combinada con entrenamiento en habilidades sociales y apoyo social42,43. Algunas agencias44 refieren como tratamiento efectivo la combinación de terapia sustitutiva de nicotina y tratamiento psicológico y bupropión y tratamiento psicológico (en especial entrenamiento aversivo, entrenamiento en habilidades y apoyo social). Las revisiones han mostrado que al añadir terapia sustitutiva de nicotina al tratamiento conductual se aumenta la abstinencia, y que al añadir tratamientos conductuales a la terapia sustitutiva de nicotina también aumentan los índices de éxito45.
En general, los tratamientos combinados, estructurados, conducidos por más de un profesional, en torno a 7 sesiones de duración a lo largo de dos meses con seguimiento posterior, y con flexibilidad técnica para adecuar el contenido de las intervenciones a las características de los usuarios, constituye la estrategia de elección en el tratamiento del tabaquismo46.
Eficacia y efectividad de los tratamientos
La elección en la utilización de tratamientos unimodales o combinados debe estar justificada por los criterios de eficacia y efectividad de cada tipo de intervención: prácticas fundamentadas en pruebas y recomendaciones basadas en paneles de expertos. En respuesta al énfasis por la práctica basada en pruebas47,48, y a la necesidad de manejar el aumento de los costes de la atención sanitaria, la frecuencia de las pautas clínicas ha aumentado. Las pautas clínicas se basan preferentemente en pruebas, pero muchas de ellas siguen apoyándose en la opinión o consenso de expertos49. Las pruebas que subyacen a las recomendaciones de las pautas clínicas están intencionalmente sesgadas a favor de ensayos clínicos muy controlados, diagnósticamente selectivos y aleatorizados, y éstos se producen en servicios de atención terciarios con capacidad de investigación50. Es probable que tales resultados no reproduzcan literalmente los entornos de tratamiento habituales. Las pautas consensuadas de los expertos difieren de las pautas basadas en pruebas en que, como su mismo nombre indica, confían en las opiniones de especialistas reconocidos en el tratamiento de un trastorno particular. En consecuencia, las recomendaciones suelen representar los estándares actuales de excelencia en la práctica, más que los tratamientos sugeridos por ensayos aleatorizados. Las recomendaciones de los expertos, sin embargo, pueden incluso ser más subjetivas que las pautas basadas en pruebas, y tienden a ser menos multidisciplinares, un elemento importante que influye sobre la aceptabilidad de las recomendaciones50. Las recomendaciones basadas en paneles de expertos especialistas han restado importancia a la efectividad de la intervención psicoterapéutica.
Una solución a la actual falta de validez ecológica de muchas de las pautas basadas en pruebas podría ser el desarrollo de redes de investigación práctica. Tales redes fomentarían la capacidad de ejecutar ensayos clínicos en el entorno de la atención primaria51 y ofrecerían un mecanismo para la recogida sistemática de datos de potencialmente grandes cifras de participantes en entornos muy cercanos y similares a las condiciones prácticas reales, donde es más probable que se ofrezcan tratamientos combinados52.
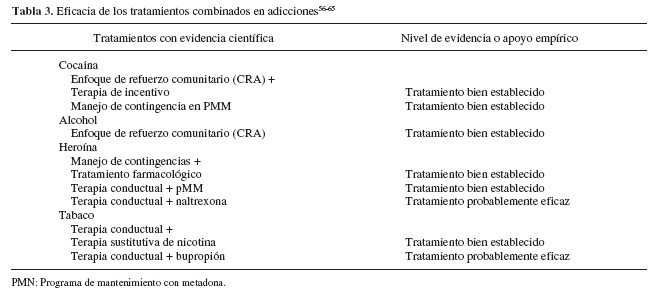
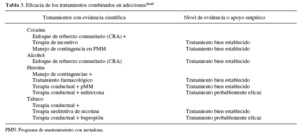
Teniendo en cuenta las enormes diferencias entre la investigación controlada y la práctica clínica real, muchos profesionales pueden estar interesados en los tratamientos combinados, pero pueden seguir dudando de cómo podrían replicar estos resultados con sus pacientes en los contextos actuales de atención sanitaria tan determinados por los costes de la misma53. Se ha propuesto el uso de resultados clínicos en la práctica clínica habitual como estrategia que facilite la valoración de las medidas de cambio que se producen en los pacientes a lo largo del tratamiento. El manejo de resultados clínicos se refiere a la práctica que hace uso de medidas estandarizadas para evaluar sistemáticamente los cambios en el estado clínico de los pacientes a lo largo del tiempo. En general, las medidas de resultados usados en la investigación académica tienden a requerir demasiado tiempo de administración, y son prohibitivamente caras para su uso en contextos prácticos. Las medidas de resultados usadas en los centros sanitarios y por los profesionales de la salud deben ser fáciles de calcular, tener un coste bajo por administración, alta sensibilidad para los cambios en el malestar psicológico en períodos de tiempo breves, y limitarse a características claves asociadas con el funcionamiento de la salud mental54. La respuesta a esta necesidad de medir resultados clínicos válidos y prácticos en centros sanitarios debe generar el desarrollo de medidas que se adapten mejor a las necesidades del profesional que busca la efectividad frente a los resultados ofrecidos por los estudios de eficacia. Newman y Ciarlo55 presentaron una descripción detallada de las sugerencias del panel del NIMH (Instituto Nacional de Salud Mental de EE.UU.) para la selección de instrumentos de evaluación de la mejoría o el deterioro de los pacientes: a) relevancia para el grupo al que se destina e independencia del tratamiento ofrecido; b) métodos simples y fáciles de enseñar; c) uso de medidas con referentes objetivos; d) uso de respondientes múltiples; e) medidas de resultados que identifiquen el proceso; f) fortaleza psicométrica; g) costes bajos; h) comprensión de audiencias no profesionales; i) feedback fácil e interpretación no complicada; j) útil en servicios clínicos, y k) compatibilidad con las teorías y prácticas clínicas. Los tratamientos combinados en drogodependencias se resumen en la tabla 3.
Conclusiones
Las terapias conductuales y las farmacoterapias ejercen sus efectos a través de diferentes mecanismos, contemplan diferentes problemas y ninguno es completamente efectivo por sí mismo. Como sugieren la mayoría de las pruebas derivadas de los tratamientos para abuso de sustancias, las dos formas de tratamiento tienden a surtir mejores efectos cuando se combinan que cuando se suministran de forma singular. Los tratamientos integrados destinados a las necesidades específicas de cada paciente, podrían constituir la estrategia óptima para ayudar a los pacientes cuyas vidas se han visto afectas por el abuso de sustancias66. Corresponde al terapeuta mantener una perspectiva mental abierta y no rechazar categóricamente una u otra modalidad de tratamiento. Los terapeutas que confían exclusivamente en la psicoterapia cometen un gran error, como también lo hacen quienes sólo confían en la farmacoterapia, porque ninguna de las dos posturas es de gran ayuda. La flexibilidad en el pensamiento y la atención a las necesidades de los pacientes son pautas más apropiadas que la confianza en la literatura farmacológica comercial, o las opiniones de los terapeutas que rechazan dogmáticamente todo lo que no sea psicoterapia para que la intervención tenga resultados satisfactorios67.
Es necesario desterrar un enfoque excesivamente biologicista (por definición, reduccionista) del cambio de conducta y enfocarlo desde un modelo integrador de tipo biopsicosocial. El ser humano no es un mero receptor pasivo de las influencias ambientales, sino que toma decisiones y se comporta activamente modificando a su vez el medio. Hay una relación entre las conductas motoras, cognitivas y biológicas y cualquier alteración de ellas puede romper el equilibrio homeostático existente en todo el sistema. Asimismo, y del mismo modo que una modificación de las respuestas biológicas afecta a todo el sistema, un cambio en las cogniciones o en las conductas no repercute sólo en este tipo de respuestas, sino en todo el organismo. Por ello, un biologismo o un psicologismo a ultranza cercenan un enfoque integrador de la realidad humana27.
Las farmacoterapias funcionan sólo si los consumidores aprecian el valor de abandonar el consumo de sustancias y si sistemáticamente buscan vías para evitar las intervenciones farmacológicas. Es poco probable que se desarrolle una intervención farmacológica que ofrezca al adicto la motivación para dejar de consumir drogas, le ayude a ver el valor de renunciar al consumo de éstas, mejore su capacidad para superar las frustraciones diarias de la vida, o le ofrezca alternativas a los refuerzos que las drogas o los estilos de vida dependientes de las drogas le ofrecen. La gran mayoría de las pruebas sugieren que las farmacoterapias pueden ser elementos adjuntos muy efectivos de los tratamientos, pero en la mayoría de los casos los efectos de las farmacoterapias pueden ampliarse, fomentarse y extenderse mediante su combinación con tratamientos conductuales68. Los procedimientos psicoterapéuticos actúan probablemente a través de los mismos mecanismos básicos que los psicofarmácos. Es decir, producen en última instancia cambios bioquímicos a nivel sináptico, o dicho de otro modo, actúan modificando la neuroquímica cerebral10.
Los tratamientos combinados parecen prometedores por los efectos potenciadores existentes en algunos casos. Se trata, en último termino, de aprovechar por un lado la potencialidad terapéutica de los psicofármacos a corto plazo para conseguir cambios de conducta rápidos, motivar al paciente en el tratamiento y ponerle en disposición conductual y cognitiva de asumir las tareas propuestas por la terapia psicológica; por otro, de hacer desaparecer paulatinamente los fármacos y de integrar el tratamiento psicológico de modo que el paciente pueda atribuir los logros terapéuticos al mismo y evitar la dependencia psicológica de los fármacos y del terapeuta. Quedan por determinar los parámetros significativos implicados en la interacción (dosis, duración, desvanecimiento gradual, etc.). Aunque las combinaciones terapéuticas parecen sugerentes no se deben soslayar los problemas planteados como la posibilidad de interacciones negativas, la inoculación de un mayor sentimiento de enfermo al paciente, el coste excesivo en términos económicos y de dedicación terapéutica y, desde un análisis metodológico, la dificultad en el análisis diferencial de los componentes del éxito terapéutico27.
La primera tarea, independientemente de que se usen intervenciones unimodales o combinadas, consiste en establecer un diagnóstico exacto, objetivo y global. Se requiere una base diagnóstica firme antes de proceder con cualquier intervención específica69. Es necesario prestar atención a la presencia de síntomas comórbidos y a las señales de disfunción en esferas no contempladas en los diagnósticos basados en el DSM al realizar la evaluación inicial. Aquí el clínico debe hacer uso de medidas basadas en el paciente y de medidas clínicas para obtener una línea base multifactorial que incluya variables ecológicas, interpersonales, intrapsíquicas, evolutivas y biológicas4.
Debe solicitarse la implicación plena del paciente en el plan de tratamiento. Éticamente esto es necesario, y desde el punto de vista práctico existen datos que sugieren que la implicación del paciente en el plan de tratamiento mejora los resultados70. No debería ofrecerse ningún tratamiento psicológico o farmacológico sin contar previamente con el consentimiento informado de todos los elementos. Para las terapias psicológicas el consentimiento informado incluye la descripción del tipo de terapia, pruebas que defienden su efectividad (incluida su efectividad comparada con la ausencia completa de tratamiento), las demandas que impondrá al paciente, los resultados esperados y la frecuencia y coste de las sesiones terapéuticas4.
Estamos aún lejos de alcanzar el ideal de ofrecer a los pacientes un consenso informado, puramente objetivo y carente de sesgo. En la práctica esto es probablemente imposible de alcanzar. Los sesgos, las expectativas y las diferencias en el procesamiento de la información afectan continuamente los intercambios entre terapeutas y pacientes71. El objetivo no debería consistir en eliminar tales sesgos, sino en minimizar su influencia haciéndolos explícitos tanto para el paciente como para el terapeuta, de forma que cada uno juzgue los efectos de sus creencias sobre la selección del tratamiento.
Las divisiones ideológicas, que rara vez coinciden con las estrategias de investigación, y la diferencia entre la práctica clínica basada en la ciencia y la ordinaria, han impedido una comprensión más completa de los mecanismos y la efectividad de los tratamientos combinados. Al nivel más fundamental no ha sido aún definitivamente respondida la cuestión de si los tratamientos combinados son más eficaces que los unimodales67. En general, la literatura sugiere que deberían ofrecerse tratamientos unimodales antes de los tratamientos combinados, como consecuencia de las escasas evidencias existentes hasta el momento sobre las ventajas de los tratamientos combinados. Al realizar esta sugerencia debería recordarse que los tratamientos combinados son más comunes que los unimodales, y que los modelos investigadores con toda probabilidad han subestimado el verdadero efecto de los combinados. Sin embargo, en los casos en que es obvio que los tratamientos unimodales pueden aportar un resultado superior, son éstos los que deberían implementarse en primer lugar. El estudio en profundidad de los tratamientos combinados ha sido víctima de sesgos propios del gremio que han producido un pensamiento dicotómico y la restricción de miras investigadoras4. Esta situación ha distanciado la investigación clínica de gran parte de la realidad de la práctica clínica cotidiana.