La urodinámica es el estudio funcional del tracto urinario que permite hacer una evaluación de los síntomas urinarios bajos y obtener información valiosa para la toma de decisiones clínicas. Esta revisión pretende generar una visión general del estudio urodinámico, profundizando en aspectos técnicos, aplicación clínica y correcta interpretación de resultados como ayuda diagnóstica en afecciones del tracto urinarios inferior.
Materiales y métodosEl presente trabajo es un revisión narrativa que sintetiza la información encontrada al realizar una búsqueda bibliográfica en las bases de datos de PubMed-MEDLINE, EMBASE, guías de práctica clínica basadas en la evidencia, resúmenes de congresos y libros impresos y electrónicos. Las publicaciones elegidas tenían que estar en idioma inglés o español. A partir de los artículos obtenidos, se extrajo la información y se sintetizó en el presente documento.
ResultadosEsta revisión incluye la descripción de los principios básicos del estudio urodinámico haciendo énfasis en temas como indicaciones, fases de la urodinamia (uroflujometría, cistometría, estudio presión-flujo), videourodinamia y electromiografía, de los cuales se describen los valores normales y la correcta interpretación de resultados, así como la aplicación a los pacientes con síntomas urinarios bajos.
ConclusionesEl estudio urodinámico es una herramienta complementaria útil en la toma de decisiones sobre el manejo de los síntomas del tracto inferior tanto de varones como de mujeres. La adherencia a los estándares internacionales en cuanto a calibración, buenas prácticas y aplicabilidad hacen que los resultados obtenidos sean óptimos y, así, útiles en la práctica diaria.
© 2013 Sociedad Colombiana de Urología. Publicado por Elsevier España, S.L. Todos los derechos reservados.
Urodynamic testing is the functional evaluation of the urinary tract that allows lower urinary tract symptoms to be assessed, as well as to obtain valuable information for clinical decision making. This review aims to present an overview of the topic of the urodynamic study, its technical aspects, clinical application, and correct interpretation of results in lower urinary tract pathologies.
Materials and methodsThis study is a narrative review, summarizing the information found by performing a literature search in the PubMed, MEDLINE, EMBASE databases, evidence-based guidelines, congress abstracts, as well as printed books and eBooks. Selected publications had to be in the English or Spanish language. Information from the selected articles was extracted and a summary is included in this document.
ResultsThis review includes a description of the basic principles of urodynamic study, with emphasis on topics such as indications, urodynamic phases (uroflowmetry, cystometry, pressure-flow study), video-urodynamics, and electromyography. Of these topics, the normal values, the correct interpretation of results, and the application to patients with lower urinary tract symptoms, are described.
ConclusionsUrodynamic study is a useful and complementary tool in making decisions on the management of lower urinary tract in both men and women. Adherence to international standards for calibration, best practices, and applicability can give optimal results, and thus useful in daily practice.
© 2013 Sociedad Colombiana de Urología. Published by Elsevier España, S.L. All rights reserved.
Este artículo revisa ampliamente los conceptos fundamentales de la técnica urodinámica, sus aplicaciones y la correcta interpretación. Pretende ser una actualización y una visión general del tema, haciendo énfasis en los aspectos técnicos importantes, el reporte estandarizado y la aplicación clínica de la urodinamia como ayuda diagnóstica en las afecciones del tracto urinario inferior debido a la gran variabilidad en los hallazgos urodinámicos1.
«Urodinámica», o simplemente urodinamia, es un término general para describir el estudio de la dinámica del almacenamiento y la evacuación de la orina por el tracto urinario. Se podría lo considerar un examen de provocación de la función vesicouretral. Es el estudio funcional del tracto urinario inferior. Permite la medición directa de la función del tracto urinario a través de parámetros fisiológicos.
Actualmente, se considera a la urodinamia el estándar de referencia para el diagnóstico de la disfunción miccional. Sin embargo, los resultados obtenidos dependen del operador y tienen variabilidad interobservadores2,3.
El objetivo del estudio urodinámico es reproducir los síntomas mientras se realizan mediciones precisas con el fin de identificar las causas subyacentes a los síntomas y los procesos fisiopatológicos relacionados. Además, una práctica urodinámica efectiva requiere de la comprensión teórica de la física y el funcionamiento de la medición, experiencia en el uso de los equipos y procedimientos, control de calidad de los datos registrados y capacidad de interpretación de los resultados4.
Aspectos históricosLa historia de la urodinamia se inicia en 1872, cuando Schatz descubrió accidentalmente una técnica para medir la presión vesical mientras intentaba registrar la presión intraabdominal. Posteriormente, en 1876, Du Bois estudió cambios en la posición del cuerpo y su efecto en la presión intravesical e intrarrectal; además, observó la relación existente entre el deseo miccional y la contracción del músculo detrusor5. En 1897, Rehfisch hizo un registro continuo del flujo miccional a partir de la medición del aire al caer el chorro en un recipiente. En 1923 Bonney midió por primera vez la presión uretral, midiendo la presión mínima necesaria para introducir líquido en la uretra a través de un catéter. El cistómetro fue introducido por Dick Rose en 1927; medía la presión vesical y la presión abdominal durante el llenado y la evacuación utilizando un manómetro de mercurio. El cistómetro que utilizamos actualmente fue diseñado por Lewis en 1939; utilizaba aire y dióxido de carbono como medio de llenado. En 1946 Drake inventó el uroflujómetro moderno y en 1953 obtuvo la patente por este invento. Drake fue el primero en utilizar el término urodinámica y Davis fue el primero en acuñar el término en 19536. La medición del volumen miccional en función del tiempo la describió Bodo Von Garrelts en 1956 en Estocolmo. Posteriormente Enhorning estudió el concepto de presión de cierre uretral utilizando un catéter perforado, pero fue Lapides, en 1960, quien fundamentó las bases de la técnica actual utilizando un manómetro de agua conectado a un catéter en la uretra proximal. En 1966 Claridge describió la medición de presión intravesical y la correlacionó con el flujo urinario. Hinman y Miller consiguieron la visualización radiológica durante la fase de vaciamiento en 1954, posteriormente Miller combinó la fluoroscopia con estudios de flujo-presión y perfil uretral. En 1970, Bates combinó la imagen fluoroscópica con la señal urodinámica. En cuanto a la electromiografía, el primer registro es de 1848, cuando Du Bois-Reymond demostraron que la contracción muscular producía una corriente eléctrica medible. Años después, Von Helmholtz contruyó un instrumento que media la velocidad de conducción nerviosa. En 1955, Franksson y Petersen, en Estocolmo, midieron la actividad muscular en relación con la fase de vaciamiento vesical, lo que dio origen a la neurourología. En 1973 se constituyó el primer comité para la estandarización de la terminología urodinámica. A principios de 1980, Schaefer introdujo el concepto de relación de resistencia pasiva uretral, contribuyendo al aprendizaje de la fisiología de la micción de manera más profunda. Abrams y Griffiths, en 1979, reportaron estudios de presión-flujo y clasificaron la obstrucción vesical en obstruido, desobstruido y equívoco; a partir de ese momento, se creó el nomograma que se utiliza actualmente en la práctica clínica. A final de los años ochenta se obtuvieron resultados urodinámicos computarizados y en 1990 se implementó la urodinamia ambulatoria7–12. Desde entonces, los avances en el estudio urodinámico corresponden más avances en mecanismos de medición y digitalización de los equipos de urodinamia, lo que ha hecho más precisas las evaluaciones.
La urodinamia: lo esencial previo al estudioUn buen estudio urodinámico se inicia a partir de buenas prácticas, para lo cual se debe tener en cuenta varios elementos:
- •
Conocimiento teórico.
- •
Experiencia práctica.
- •
Conocimiento de cómo asegurar control de calidad.
- •
Habilidad de analizar críticamente los resultados.
El estudio urodinámico adecuado debe realizarse de manera interactiva con el paciente. El primer paso es formular una pregunta urodinámica a partir de una historia clínica completa y examen físico y paraclínico pertinentes. Para lograr establecer una pregunta adecuada, es importante interrogar qué se quiere saber del paciente, también qué tipo de evaluación urodinámica se debe hacer y preguntarnos siempre si el estudio será de beneficio para el paciente. Lo anterior permite adaptar el tipo de estudio urodinámico a cada caso. ¿Cuál se debe practicar al paciente? Seguramente lo más simple, lo menos costoso y menos invasivo, pero que conteste la pregunta clínica propuesta (tabla 1).
De los síntomas, es importante indagar siempre por el tiempo de evolución, el modo de inicio, la gravedad y las situaciones que los desencadenan; si hay incontinencia urinaria, hay que determinar el número de protectores usados y su tamaño, la alteración de la calidad de vida por los síntomas e, idealmente, utilizar alguna escala validada no genérica que evalúe los síntomas urinarios. Siempre hay que evaluar en la mujer los antecedentes obstétricos, el número de partos vaginales, el antecedente de histerectomía, los procedimientos previos para corregir la incontinencia o prolapso y menopausia. En los varones, es importante el antecedente de cirugía del tracto urinario previa. Además se debe definir si hay algún trastorno neurológico que afecte al tracto urinario inferior.
En el examen físico siempre hay que realizar examen abdominal en busca de globo vesical o hernias, determinar la sensibilidad perineal y el tono rectal, así como el reflejo bulbocavernoso, una adecuada valoración genital para determinar el posible prolapso de algún compartimento y utilizar alguna escala estandarizada como el POP Q, determinar el escape con la maniobra de Valsalva y el grado de movilidad uretral. Por último, se debe practicar tacto rectal a los varones y a las mujeres con prolapso.
Idealmente, se debería contar con la información de un diario miccional. Esta es una herramienta diagnostica útil que permite evaluar síntomas del tracto urinario, como la nocturia, y sus potenciales causas, el consumo hídrico y un excesivo consumo de sustancias que promuevan la diuresis y valorar la incontinencia urinaria. Es importante la descripción detallada de su utilidad para el paciente, lo cual aumenta diligenciamiento del 32 al 75%. En el diario se debe incluir la hora del evento, casilla para consumo hídrico en mililitros, casilla para micciones en mililitros y casilla opcional para eventos de incontinencia. Se toma como mínimo 2 días y no más de 3 para evitar la fatiga del paciente y mejorar la adherencia13. Esta es una prueba que se ha correlacionado muy bien con el diagnóstico clínico de síntomas del tracto urinario por crecimiento prostático e incontinencia urinaria, y su validez y su fiabilidad están demostradas14.
Otra prueba de gran utilidad antes del procedimiento es la prueba del protector o pad test. Permite cuantificar la pérdida de orina, pero no es una prueba diagnóstica del tipo de incontinencia. Los hay cortos (1h) o largos (24h), que son los que tienen mayor confiablidad test-retest; no parece que tenga ninguna ventaja hacerlas de más de 24h15.
Antes de iniciar el estudio, es importante también tener un folleto de información que explique su alcance y sus limitaciones y una clara descripción del estudio, lo cual minimizará la ansiedad del paciente frente al examen y le permitirá venir preparado para este. Un adecuado consentimiento informado es importante y debe adaptarse según las necesidades de cada institución.
En cuanto a profilaxis antibiótica, no existe consenso de cómo debe practicarse. La Sociedad Americana de Urología no recomienda el uso de antibióticos si el cultivo previo es negativo. Otros autores recomiendan profilaxis basándose en las tasas de infección global, de un 1-5%; si se supera esas cifras, se debe usar profilaxis antibiótica. Es la opinión personal del autor y es la política en la institución el uso de profilaxis en pacientes con uropatía obstructiva y altos residuos, así como pacientes con enfermedad neurológica que afecte al tracto urinario inferior16. Si hay infección del tracto urinario o bacteriuria, se debe tratarlas y el estudio urodinámico se debe realizar al menos 2 semanas después. Por el contrario, si se trata de pacientes con bacteriuria persistente o infección urinaria recurrente, el examen se debe realizar cuando el paciente esté en tratamiento antibiótico específico acorde con el urocultivo. A los pacientes con catéter uretral o en cateterismo intermitente que presenten bacteriuria, se les debe administrar la dosis de antibiótico acorde con la sensibilidad del urocultivo media hora antes del examen16.
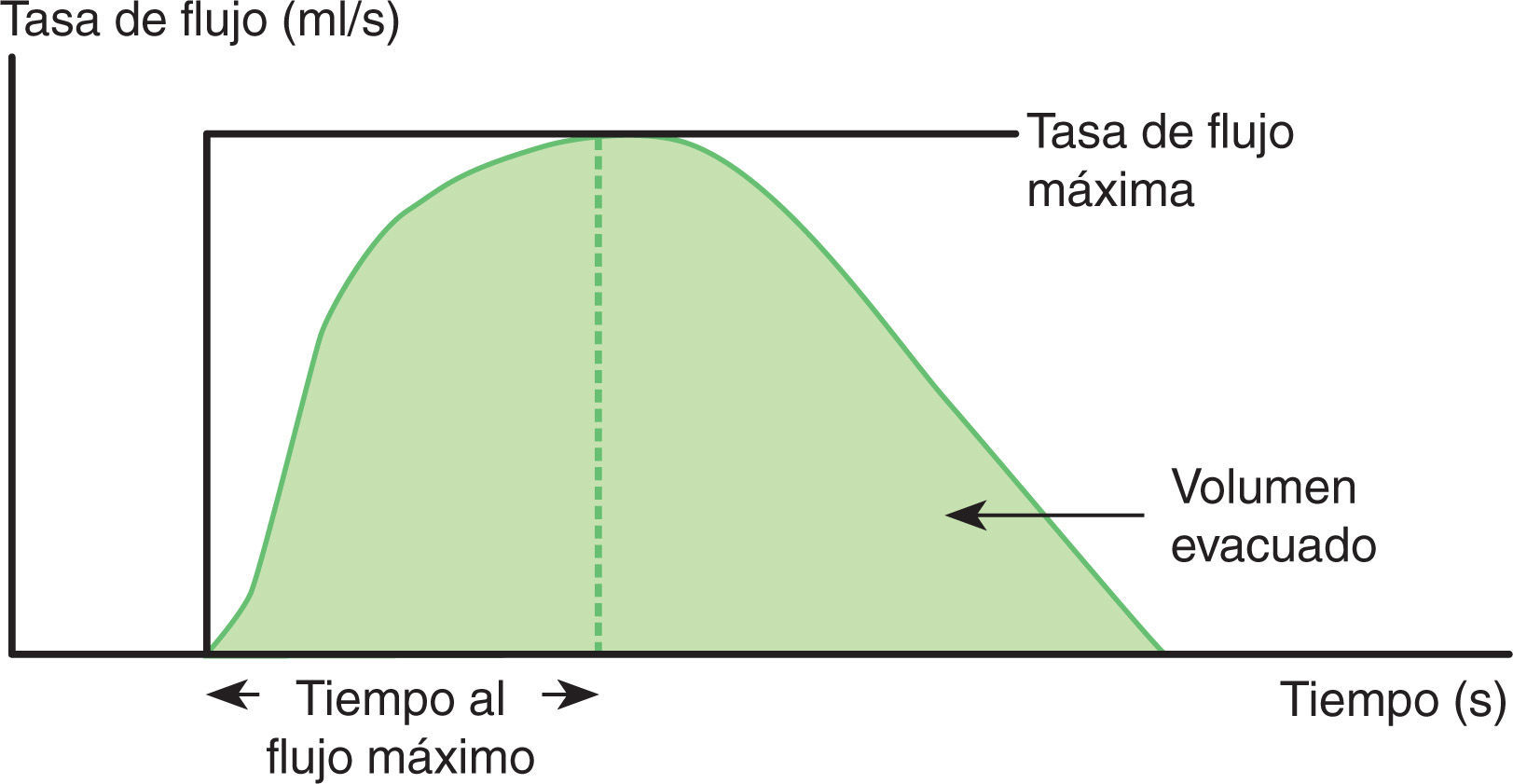
Urodinamia no invasiva: urofluometría libreLa uroflujometría mide la tasa de flujo del chorro urinario externo como volumen por unidad de tiempo en mililitros por segundo. Es una medida no invasiva de la tasa de flujo urinario (flujo máximo [Qmáx] y flujo promedio [Qave] en ml/s), el volumen total evacuado y el tiempo de flujo máximo. El paciente, en privado, orina en un flujómetro en el momento en que siente deseo de micción. La uroflujometría no se puede utilizar como único método para diagnosticar la etiología de la anormalidad en estudio (p. ej., distinguir entre obstrucción del tracto urinario de salida y un detrusor hipocontráctil). La flujometría normal refleja la cinética de la contracción del músculo detrusor, frente a la resistencia que está generando la uretra. Además se debe tener en cuenta que el volumen mínimo necesario para realizar la uroflujometría es 150ml18–20.
Valores normalesLa micción normal ocurre cuando hay relajación en la salida del flujo urinario de la vejiga (pasiva) y simultáneamente hay contracción del músculo detrusor (activo). Un tracto de salida vesical distensible con una contracción normal del detrusor genera una curva de tasa de flujo en forma de arco, y de gran amplitud. Las otras formas de las curvas, como las planas, asimétricas o con múltiples picos (fluctuante o intermitente), indican micción anormal pero no son específicas de una causa19.
La Sociedad Internacional de Continencia recomienda los siguientes estándares: Qmáx en la franja de 0-50ml/s y un volumen evacuado entre 0 y 1.000ml, con una constante de tiempo máxima de 0,75 y exactitud del 5%3.
Los varones menores de 40 años suelen tener un flujo máximo de 25ml/s; este flujo disminuye con la edad, y se puede observar un flujo de 15ml/s sin que haya obstrucción del tracto urinario de salida21.
En las mujeres, el flujo máximo puede alcanzar los 35ml/s, y los flujos exagerados se ven con frecuencia; por ejemplo, en las mujeres con incontinencia urinaria de esfuerzo, en la que hay una mínima resistencia del tracto urinario de salida21.
InterpretaciónLa uroflujometría se puede interpretar de tres maneras: normal, anormal o equívoca: normal si se alcanzan los valores mencionados, anormal cuando el flujo máximo es <10ml/s en los varones y equívoca cuando el volumen evacuado es <150ml o el flujo máximo está en 10-15ml/s. La uroflujometría puede mostrar diversos patrones del flujo urinario: normal (en forma de campana, con rápido ascenso que alcanza un pico de amplitud) (fig. 1), vejiga rápida (es una exageración de la curva normal), flujo prolongado (evidencia tiempo prolongado un pico máximo de amplitud), intermitente (picos irregulares), flujo plano en meseta (corresponde a un flujo máximo disminuido con tiempo prolongado)17–19.
La tasa de flujo máximo siempre debe documentarse junto con el volumen evacuado y el volumen residual posmiccional, utilizando un formato estándar, VOID: tasa de flujo máxima / volumen evacuado / volumen residual posmiccional. Por ejemplo, si un paciente que tiene Qmáx de 15ml/s, volumen miccional de 200ml y residuo de 30ml, el reporte estandarizado se puede resumir así: 15/200/30.
Existen diferentes métodos para medir el flujo: el método gravimétrico o de peso, el disco rotante y la capacitancia. El primero implica pesar la orina y así medir el volumen de orina evacuado. Calcula el flujo de orina teniendo en cuenta el volumen y el tiempo. El segundo utiliza un disco en el cual la orina cae. El disco se mantiene rotando en dependencia de la cantidad de orina, por medio de un servomotor. A medida que la orina cambia su flujo, el peso de esta tiende a disminuir o aumentar la rotación del disco. Esta diferencia de fuerza para mantener el disco en rotación se traduce en el flujo urinario de manera electrónica. El tercer método utiliza el concepto de vasos capacitantes para traducir el aumento de volumen en el recipiente para determinar la tasa de flujo en función del tiempo.
En cuanto a nomogramas para flujometría, se ha descrito gran variedad: para niños, niñas, varones menores y mayores de 55 años y mujeres. Entre ellos se encuentran el nomograma de Siroky para varones menores de 55 años, el de Bristol (fig. 2) para varones mayores de 55 años y el de Liverpool. Entre los más utilizados están el de Siroky y el de Bristol17,19.
La medición del residuo posmiccional no hace parte de la flujometría libre, pero generalmente acompaña este estudio. Esta puede hacerse no invasiva por vía ecográfica o invasiva por medición directa del residuo por paso de sonda. Por desgracia, la medición de residuo no es una medida que haya mostrado una buena consistencia interna y adecuada correlación test-retest, lo cual hace que no se deba usarla como prueba aislada de la medición de la dinámica miccional22,23.
En resumen, la flujometría libre es un estudio no invasivo que da una estimación del acto miccional, pero puede estar influido por la efectividad de la contracción del detrusor, la relajación esfintérica y la permeabilidad uretral. Un informe adecuado solo puede reportar si esta es normal o anormal. No es posible hacer diagnóstico de obstrucción del tracto urinario o un trastorno de contractilidad del detrusor con solo este estudio.
CistometríaSe refiere a la investigación del componente de la función de llenado vesical. Mediante este método se puede evaluar los cambios de la presión vesical durante la fase de llenado7.
Para lograr esto, se pone al paciente en posición de litotomía, se introduce una sonda de dos lúmenes, previas asepsia, antisepsia y lubricación uretral. Esta sonda permitirá tener un registro de la presión intravesical y el llenado artificial de la vejiga. Se coloca también una sonda por vía rectal para registro de la presión intraabdominal. Esta se puede colocar también en la vagina o en una colostomía si el paciente por alguna razón la tiene19.
Este componente del estudio urodinámico se puede realizar utilizando gas o líquido para el llenado vesical. Entre las ventajas del líquido se encuentra la similaridad con la orina, no es compresible, permite evaluar la fase de vaciamiento, se detecta fácilmente si hay escape por la uretra y se puede utilizar con contraste cuando se requiera. Las desventajas del uso de líquido son que algunos de los componentes pueden causar inestabilidad y elevar los costos del procedimiento. En cuanto al gas, permite rapidez de la realización del estudio y es de costo relativamente bajo; las desventajas del gas son numerosas (razón por la cual no se debe utilizar): no es fisiológico, es compresible, causa inestabilidad, no se puede evaluar la fase de evacuación y puede sobrestimar el volumen vesical y la distensibilidad al no detectarse el escape durante la fase de llenado17.
Para comprender mejor la fase de cistometría, se debe tener conocimiento de los siguientes términos:
- •
Presión intravesical (Pves): presión dentro de la vejiga.
- •
Presión abdominal (Pabd): es la presión alrededor de la vejiga (se estima a partir de la medición de la presión rectal).
- •
Presión del detrusor (Pdet): es el componente de la pared vesical creado por la fuerza de la pared vesical, se puede obtener de la siguiente manera:
El trazo cistométrico habitual tiene un canal para registro de la flujometría, un canal para registro de la presión abdominal, otro para la presión vesical, otro que corresponde a la sustracción de la presión abdominal y vesical o presión del detrusor y, por último, un canal para la electromiografía si esta es necesaria.
Los cinco parámetros básicos evaluados en la cistometría de llenado son: sensación, capacidad cistométrica máxima, distensibilidad (cambio en el volumen/cambio en la presión), actividad del detrusor y función uretral17,24.
SensaciónSe evalúa el primer deseo de micción, el deseo fuerte de micción y la urgencia. Otros parámetros evaluados durante el llenado y relacionados con la sensación incluyen la primera sensación de llenado vesical, el dolor y la sensación vesical. El volumen de la primera sensación es aproximadamente el 50% de la capacidad cistométrica máxima20,24.
La sensación se puede interpretar de diferentes maneras: está aumentada cuando hay un deseo temprano de micción o un deseo temprano imperioso de micción, lo cual ocurre a bajos volúmenes y es persistente (el primer deseo se presenta con menos de 100ml y limita la capacidad cistométrica a 250ml); se dice que está disminuida cuando hay reducción de la sensación durante el llenado vesical, está ausente cuando ya ha ocurrido el llenado vesical, e inespecífica cuando hay sensación de plenitud, presión abdominal o síntomas vegetativos que indican el llenado vesical pero no sensación real de llenado19,24.
CapacidadEs el volumen vesical al final de la fase de almacenamiento; esta suele ser la capacidad cistométrica máxima, y si no corresponde, la capacidad vesical se debe definir de acuerdo al momento en que se detiene el llenado (p. ej., si se presenta dolor)8,25. La capacidad cistométrica máxima es el volumen al cual el paciente siente el deseo imperioso de micción y habitualmente coincide con el deseo miccional fuerte en la mayoría de los equipos urodinámicos (tabla 2)19,21.
Acomodación vesicalDescribe la relación entre el cambio en el volumen vesical y la presión del detrusor, y se mide en ml/cmH2O. Cuando le vejiga se llena, hay un cambio de la presión nulo o mínimo. Se debe tener dos puntos clave de medición: al iniciar el llenado la Pdet y el volumen deben ser 0, y en la capacidad cistométrica o inmediatamente antes de cualquier contracción del detrusor que cause escape significativo19,21.
La acomodación vesical puede estar alterada en pacientes con enfermedad neurológica que afecte al tracto urinario, procesos inflamatorios, cirugía radical pelviana, mielomeningocele, radioterapia u obstrucción del tracto urinario.
La acomodación evaluada en la urodinamia siempre es menor que la generada durante el llenado fisiológico. El aumento normal es <6-10 cmH2O; se han propuesto valores de 12,5ml/cmH2O como punto de corte, pero se toleran valores de hasta 20ml/cmH2O, aunque es un valor arbitrario20.
Actividad del detrusorDurante el almacenamiento, la vejiga debe estar relajada y distensible sin generar cambios en la presión del detrusor. Cualquier actividad del detrusor antes de la fase de evacuación se considera anormal y se llama actividad involuntaria del detrusor. Cuando esta ocurre con urgencia asociada, se debe documentar en el trazado21, así como el volumen de la primera contracción y el tiempo de duración. Las contracciones involuntarias tienen dos patrones: la hiperactividad fásica del detrusor, que se caracteriza por su forma de onda y puede llevar o no a incontinencia urinaria, y la hiperactividad terminal del detrusor, que es una única contracción involuntaria que ocurre durante la capacidad cistométrica, no se puede suprimir y genera incontinencia17.
Cuando un paciente evacua durante una contracción terminal, no se puede determinar si el paciente tiene una presión elevada que indicaría obstrucción del tracto de salida, si tiene una evacuación normal o si el paciente, por el contrario, tiene una micción voluntaria a presión baja que indicaría detrusor hipocontráctil. En estas situaciones es incorrecto interpretar las presiones de evacuación, y el paciente podría ser diagnosticado erróneamente21.
La hiperactividad del detrusor puede ser provocada. Estas maniobras pueden ser: cambio en la postura, tos, rebotar en el talón, lavarse las manos, oir cómo corre el agua, saltar, incrementar la tasa de llenado o utilizar un fluido frío para el llenado3,19,21.
El término detrusor inestable se ha abandonado, y actualmente los términos adecuados son detrusor de actividad normal o detrusor hiperactivo. Si no hay enfermedad neurológica de base, se debe utilizar el término idiopático; por el contrario, si la hay, se utiliza el término neurogénico.
Función uretralDurante la fase de almacenamiento, es normal que la presión de cierre uretral sea positiva (mayor que la presión intravesical), aun si hay aumento de la presión intraabdominal9. La función uretral puede ser19,21:
- •
Normal: mantiene una presión de cierre uretral positiva durante el llenado, aun cuando haya aumento de la presión abdominal. Sin embargo, podría ser superada durante la hiperactividad del detrusor.
- •
Incompetente: hay escape de orina en ausencia de contracción del detrusor.
- •
Incontinencia de esfuerzo urodinámica: es el escape involuntario de orina durante el aumento de la presión abdominal y en ausencia de contracción del detrusor. La demostración se realiza solicitando al paciente que tosa o realice alguna maniobra de Valsalva. Si el paciente tienen síntomas de incontinencia de esfuerzo y no hay escape evidente, se puede remover el catéter de llenado y volver a evaluar o solicitar a la paciente que separe las piernas para debilitar el soporte del piso pelviano.
- •
Incontinencia por relajación uretral: es el escape dado por relajación uretral en ausencia de aumento de la presión abdominal o de contracción del detrusor.
Para evaluar la función de la uretra hay dos formas: la primera, midiendo la presión de cierre uretral máxima (MUCP) con un equipo de perfilometría uretral, que mide la longitud uretral máxima haciendo una extracción milimétrica de la sonda de presión y controlada por un aparato, o midiendo la presión de escape abdominal (ALPP), que corresponde a la presión intravesical a la cual ocurre el escape de orina, dado por el incremento de la presión abdominal en ausencia de contracción del detrusor. El ALPP muestra la habilidad del cuello vesical y el esfínter uretral de resistir al aumento de la presión abdominal21,26.
La incontinencia urinaria de esfuerzo en la mujer clásicamente se ha clasificado en incontinencia por pérdida del soporte uretral, o incontinencia genuina, y la incontinencia por pérdida de la coaptación uretral, o déficit esfintérico.
El ALPP indica qué tipo de incontinencia de esfuerzo predomina. La descripción inicial de esta medida por McGuire et al utilizaba una sonda de 10 Fr de triple lumen para llenar la vejiga con contraste hasta los 150ml con el paciente de pie. Después se realizaba una maniobra de Valsalva, y el punto de escape se definía como la presión vesical a la cual el contraste pasaba el cuello vesical en la fluoroscopia27. En este estudio, el 76% de los sujetos con ALPP <60 cmH2O tenían incontinencia que llenaba la uretra en videourodinamia. Otros autores han mostrado hallazgos similares28. Sin embargo, no existe una adecuada correlación entre la gravedad clínica de la incontinencia y el valor del ALPP29–31. Puede ser predictor del éxito de una intervención según algunas publicaciones, aunque este dato es controvertido34–40.
Blaivas determinó los diferentes tipos de incontinencia urinaria según la relación del cuello vesical con la sínfisis púbica, la presencia de escape de orina en videourodinamia y el movimiento del cuello vesical respecto al pubis con maniobras de Valsalva, y clasificó la incontinencia en tipos I, II y III. Los dos primeros se correlacionan con la incontinencia urinaria genuina y el último, con la incontinencia por déficit esfintérico intrínseco41.
La medición de la presión de escape abdominal se da en centímetros de agua. Un valor <60 cmH2O se considera sugestivo de déficit esfintérico intrínseco (DEI); en 60-90 cmH2O, se considera equívoco o moderadamente sugestivo de DEI, y>90 cmH2O, sugestivo de incontinencia urinaria genuina por pérdida de soporte uretral o de baja probabilidad de DEI12.
Si no se evidencia escape de orina en pacientes con incontinencia urinaria durante la medición de la presión abdominal de escape, es recomendable retirar el catéter y hacer la medición sin este42.
Otro concepto importante es la presión en el punto de escape del detrusor o DLPP. Corresponde a la presión más baja del detrusor a la cual el escape de orina ocurre en ausencia de contracción del detrusor o de aumento de la presión intraabdominal. Es una medida de interacción entre la presión del detrusor y la resistencia uretral. El DLPP es útil al evaluar a pacientes con enfermedad neurogénica en quienes se sospecha pobre distensibilidad, no es una medida relevante en pacientes con incontinencia urinaria de esfuerzo. DLPP >40 cmH2O se han relacionado con hidronefrosis o reflujo vesicoureteral17,43,44.
Otra medida de función uretral más antigua que el ALPP es el perfil de presión uretral (PPU), perfilometría uretral. Este es un método de medición indirecta para el diagnóstico de la incontinencia, tiene un papel importante en el grado de competencia esfinteriana, especialmente en mujeres con incontinencia urinaria de esfuerzo, varones sometidos a prostatectomía radical y pacientes con enfermedad neurológica. Se puede realizar un PPU estático, dinámico, miccional y de conductancia eléctrica uretral; se puede utilizar la perfusión de fluidos a través de un catéter de tres vías según la técnica de Brown Wickham, siguiendo el principio hidrodinámico de un tubo rígido, pero actualmente la técnica es usando microtransductores según lo descrito por Asmussen y Ulsmten. La PPU indica la presión intraluminal en la longitud de la uretra mientras la vejiga está en reposo. Cuando se utiliza el método, se debe describir las características del catéter utilizado, técnica de medición, tasa de infusión, retiro del catéter, volumen vesical y posición del paciente. Se puede obtener la presión uretral máxima, la presión máxima de cierre uretral MUCP (diferencia entre la presión uretral máxima y la presión intravesical) y el perfil de longitud funcional que corresponde a la longitud de la uretra en la cual la presión uretral excede la presión intravesical. Sin embargo, es una técnica en la que falta estandarización y estratificación, solo hecha para DEI: MUCP <20 cmH2O. No se lo considera un test estandarizado, reproducible y pronóstico, y ha sido reemplazado en muchos centros por la medición de la presión abdominal de escape9,12,18.
En resumen, un ejemplo del reporte de la cistometría sería: «Detrusor de actividad normal, capacidad y acomodación normal, sensación vesical normal. Actividad uretral determinada por el ALPP en 90 cmH2O sugestiva de incontinencia urinaria de esfuerzo pura» (fig. 3).
Estudio de presión-flujoEs la última fase del estudio urodinámico. Se utiliza para evaluar las características de vaciamiento del tracto urinario inferior y simultáneamente monitorizar la presión del detrusor y uroflujometría. Evalúa dos parámetros principales: contractilidad del detrusor y resistencia del tracto de salida vesical/obstrucción. Mediante este estudio se puede determinar la obstrucción del tracto urinario de salida vesical o la alteración de la contractilidad del detrusor25.
Durante esta fase del estudio es importante determinar dos parámetros: la contractilidad del detrusor y el comportamiento de la uretra. La contractilidad del detrusor se mide con la presión del detrusor durante la micción. La función uretral se determina por el flujo urinario. Sin embargo, es importante tener en cuenta que se están tomando parámetros físicos para tubos rígidos y la uretra es un tubo distensible. La principal medida de contracción es la presión del detrusor al flujo máximo (pdetQmáx) y la principal medida de función uretral es el flujo máximo (Qmáx) durante la fase de presión-flujo, lo cual quiere decir que es una flujometría instrumentada, pues el paciente tiene en el interior de la uretra una sonda para el registro de la presión del detrusor. En los varones se puede determinar obstrucción del tracto urinario de salida y problemas de contractilidad por la relación entre estas dos variables.
Cuando hay obstrucción del tracto urinario de salida, se puede calcular el índice de obstrucción del tracto de salida (BOOI=pdetQmáx −2Qmáx). Valores <20 se consideran normales. Entre 20 y 40 son equívocos y los >40 indican obstrucción del tracto urinario. Existe también la representación grafica a través de nomogramas para evaluar la presencia de obstrucción. Por ejemplo, el nomograma para obstrucción del tracto urinario de salida en varones mayores con síntomas urinarios es el de la Sociedad Internacional de Continencia (fig. 4). Utiliza en el eje x el Qmáx y en el y la presión del detrusor al Qmáx. Tiene una correlación exacta con el índice de obstrucción, pero tener la gráfica es más práctico y de fácil interpretación.
Durante el estudio de presión-flujo, la actividad del detrusor puede ser normal cuando el detrusor se contrae para vaciar la vejiga con una tasa de flujo normal, hipoactivo cuando la contracción del detrusor es incapaz de vaciar la vejiga o la vejiga se desocupa más lento de lo normal, o acontráctil cuando no hay cambios de la presión del detrusor durante el vaciamiento19.
Además, se puede calcular la contractilidad mediante el índice de contractilidad (pdetQmáx +5Qmáx), en el cual un detrusor fuerte tiene un índice >150; el normal, 100-150, y el débil, < 10025.
La función uretral se considera normal si durante la micción la uretra se abre, se relaja y permite que la vejiga se desocupe a presiones intravesicales normales. Obstrucción del tracto de salida es cualquier obstrucción durante el vaciamiento; se caracteriza por presión del detrusor aumentada y tasa de flujo reducida o evacuación disfuncional cuando hay una tasa de flujo intermitente o fluctuante, dado por contracciones involuntarias uretrales o periuretrales del músculo estriado19,21.
Existen otros nomogramas que combinan tanto la contractilidad como el grado de obstrucción uretral, como el nomograma de Schafer, que divide la obstrucción del tracto de salida vesical en siete grados (fig. 5). Sin embargo, no son los únicos parámetros que se debe tener en cuenta para confirmar o descartar problemas obstructivos o de contractilidad, sino también otras variables como la presión de apertura uretral y la pendiente entre la presión del detrusor máxima y la presión de apertura uretral para hacer diagnóstico de obstrucción.
VideourodinamiaEs la integración del estudio urodinámico con imágenes simultáneas del tracto urinario inferior, usualmente con fluoroscopia. Consiste en la instilación de un medio de contraste mientras por fluoroscopia se captan imágenes del tracto urinario45. Es un estudio indicado en casos seleccionados (tabla 3).
Indicaciones para la videourodinamia
|
La guía de la Sociedad Americana de Urología recomienda el estudio videourodinámico para pacientes con enfermedad neurológica y riesgo de vejiga neurogénica o con síntomas del tracto urinario o alto residuo. También lo recomienda en casos seleccionados para localizar el nivel de la obstrucción, particularmente para el diagnóstico de obstrucción primaria del cuello vesical. La videourodinamia ha demostrado mejorar la evaluación diagnóstica de pacientes con vejiga neurogénica. Permite el diagnóstico de anormalidad del cuello vesical, disinergia detrusor-esfínter o disinergia del cuello vesical y, en algunos casos, ayuda a diferenciar la etiología de la vejiga neurogénica con respecto a la lesión neurológica de base45–47.
En la realización de la videourodinamia (fig. 6) se debe obtener varias imágenes48: una imagen preliminar para identificar anormalidades en la columna, cuerpos extraños, cálculos radioopacos, patrón gaseoso y masas. Una imagen vesical oblicua y lateral a los 150-200ml, tanto en reposo como con Valsalva, ayuda a identificar morfología (trabeculación vesical, divertículos, fistulas), posición y movilidad con reposo y pujo (prolapsos) y reflujo vesicoureteral. Una imagen a la capacidad cistométrica máxima caracteriza la base vesical e identifica reflujo vesicouretral. Se puede obtener imágenes miccionales para caracterizar la anatomía durante la micción, localizar el nivel de la obstrucción y confirmar la disinergia vesicoesfinteriana observada en la electromiografía de los músculos del piso pelviano y una imagen final posmiccional.
ElectromiografíaEs un test electrofisiológico que consiste en medir la actividad muscular simultáneamente con la cistometría. La mayoría de las veces se realiza en pacientes neurogénicos y los electrodos se posicionan en el periné con el fin de detectar la actividad del músculo estriado. Permite evaluar la integridad nerviosa y la localización y la gravedad de la lesión. En esta técnica es difícil lograr una buena calidad de señal del músculo apropiado.
Usualmente la electromiografía registra información del esfínter anal externo, el músculo elevador del ano y el esfínter uretral estriado, cada uno con hallazgos diferentes49. La actividad electromiográfica anormal puede deberse a un silencio eléctrico completo, artefacto, disinergia detrusoresfinteriana o del piso pelviano. Cuando se presenta disinergia detrusoresfinteriana, puede haber incremento paulatino de la actividad electromiográfica, contracción alternada y relajación de la musculatura esfinteriana (electromiografía clónica) o una contracción sostenida (falla en la relajación)19.
Se habla de disinergia detrusoresfinteriana cuando hay contracción del detrusor simultánea a la contracción del músculo estriado uretral o parauretral. Esta es una condición frecuente en pacientes con lesión medular suprasacra.
Indicaciones de urodinamia en situaciones especialesEstudio de la incontinencia urinaria femeninaAl realizar el diagnóstico de la incontinencia urinaria de esfuerzo, se debe evaluar la función uretral. Si se considera realizar corrección quirúrgica de la incontinencia, se debe tener en cuenta el volumen residual. Se debe repetir el examen de esfuerzo sin el catéter uretral en pacientes con sospecha de incontinencia urinaria en quienes no se demostró este hallazgo con el catéter en posición. Además, en pacientes con prolapso de alto grado y sin incontinencia, este se debe reducir para evaluar una posible incontinencia oculta.
Se debe realizar cistometría de llenado multicanal cuando sea importante determinar distensibilidad alterada, detrusor hiperactivo u otras anormalidades en pacientes con incontinencia urinaria de urgencia para los que se consideran tratamientos invasivos o irreversibles. Es conveniente realizar estudio de flujo-presión a los pacientes con incontinencia de urgencia para evaluar obstrucción del tracto de salida; además se debe explicar a los pacientes con incontinencia urinaria de urgencia e incontinencia mixta que la ausencia de hipertactividad del detrusor en el estudio urodinámico no lo excluye como causa de los síntomas42,50–52.
Estudio de los síntomas del tracto urinario inferior secundarios al crecimiento prostático benignoSiempre se debe evaluar el volumen residual posmiccional con el fin de descartar retención urinaria significativa. La uroflujometría es el estudio inicial en pacientes con síntomas del tracto urinario bajo cuando los síntomas indican anormalidad en la micción. La cistometría multicanal se debe realizar cuando haya sospecha de hiperactividad del detrusor, especialmente cuando se considere realizar un tratamiento invasivo o irreversible para los síntomas urinarios bajos42.
Vejiga neurogénicaEstá indicado hacer medición del volumen residual posmiccional como parte del estudio urodinámico completo. Todos los pacientes con sospecha de vejiga neurogénica deben tener un estudio completo con cistometría. Los estudios de flujo-presión deben realizarse para un seguimiento apropiado, también en pacientes con residuo elevado y síntomas persistentes. Si se dispone de videourodinamia, se debe realizar en pacientes con enfermedades neurológicas relevantes con riesgo de vejiga neurogénica, con enfermedad neurológica y volumen residual posmiccional elevado o con síntomas urinarios. Además se debe realizar electromiografía en combinación con cistometrograma, con o sin estudio de presión-flujo, en pacientes con enfermedad neurológica relevante con riesgo de vejiga hiperactiva o con enfermedad neurológica y residuo elevado o síntomas urinarios bajos42,53.
ConclusionesEl estudio urodinámico es un procedimiento sencillo que permite complementar o definir la conducta de determinados pacientes con síntomas o alteraciones del tracto urinario inferior. Es el estándar en la investigación diagnóstica de la disfunción miccional y los resultados son dependientes del operador. Es fundamental conocer los componentes de la urodinamia y la interpretación de los valores normales del estudio. Se debe tener en cuenta que no es un estudio indicado para todos los pacientes con síntomas del tracto urinario inferior, y cuando es necesario, en determinados casos y si está disponible, se puede complementar con videourodinamia y electromiografía.
Nivel de evidenciaIII.
Conflicto de interesesLos autores declaran que no tienen conflicto de intereses.
Diseño del estudio: revisión de la literatura.