HÁBITOS DE SUEÑO Y CONSUMO DE TOXICOS EN UNA GRUPO DE 315 ADOLESCENTES
J. Albares*, E. Estivill*, V. De la Fuente*,
F. Segarra*, A. Bes*, C .Martínez*, M. Pascual*, H. Corriguelas **, M. Llongueras**, L. Sabater** y M. Domènech**
*Clínica del Son Estivill USP lnstitut Dexeus. Barcelona. España.
**Institut Menéndez Pelayo. Barcelona. España.
INTRODUCCION
Uno de los campos menos estudiados dentro de la Medicina del sueño es el sueño de los adolescentes, tanto dentro de lo que es el sueño normal como sus patologías. Todavía son muchos los adolescentes que consideran al sueño como una pérdida de tiempo. No obstante, en los últimos 10 años y gracias al nivel de información que llega a la población general sobre los buenos hábitos de sueño, estos conceptos están cambiando. Se sabe que el número normal de horas que debe dormir un adolescente es alrededor de 9 sin embargo la realidad es muy distinta. Esto y otros conceptos son los que analizamos en esta presentación, basada en la información obtenida en un Instituto de Barcelona.
MATERIAL Y MÉTODOS
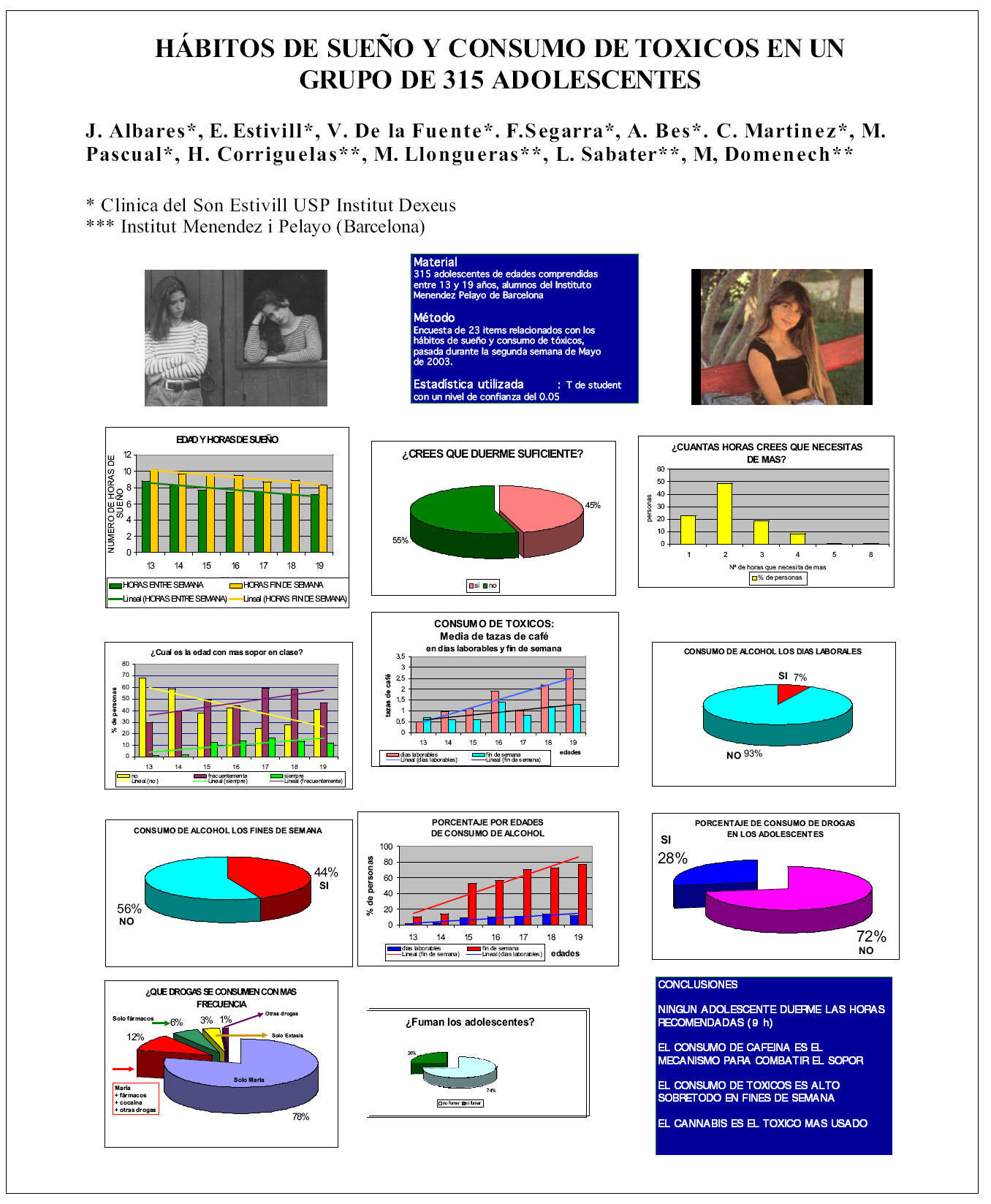
Se han seleccionado un total de 315 adolescentes de edades comprendidas entre 13 y 19 años, todos ellos pertenecientes al mismo Instituto de enseñanza secundaria, para estudiar sus hábitos de sueño, sus opiniones sobre el mismo, y la relación con el consumo de tóxicos. Para realizar el trabajo se ha utilizado una encuesta de 23 ítems relacionados con los hábitos de sueño y consumo de tóxicos. Esta encuesta se pasó a todo el grupo de 315 adolescentes durante la segunda semana de Mayo de 2003. Estadística utilizada: T de student con un nivel de confianza del 0,05.
RESULTADOS
Ninguno de los 315 adolescentes dormía en días laborables las horas 9 horas teóricamente necesariasl. Todos ellos, los fines de semana dormían mas que los días laborables. Solo el 45% cree que duerme suficiente. El 55% restante son conscientes de que van cortos de sueño. A pesar de ello, todos piensan que necesitan dormir más. A medí da que aumentan en edad, duermen menos y lógicamente a mas edad, mas sensación de sopor al día siguiente. El consumo de café aumenta progresivamente según la edad sobretodo en días laborables, y el incremento es menor los festivos. Un 28% consume drogas. El 7% consume alcohol los días laborables, y el 44% los festivos.
CONCLUSION
El que ninguno de los adolescentes durmiera lo aconsejado para su edad motivaba un aumento del sopor en clase. Presumiblemente el consumo de cafeína es el mecanismo para combatir el sopor. El consumo de tóxicos es alto sobre todo en fines de semana. El estudio confirma los malos hábitos del sueño de los adolescentes. Es básico actual en estas edades dando información a los adolescentes y a sus padres para que entiendan la importancia del sueño y su influencia sobre el rendimiento al día siguiente.
BIBLIOGRAFIA
Carskadon MA. Adolescent Sleep Patterns: Biological, Social, and Psychological Influences. Cambridge University Press; 2002.
UTILIDAD DEL TEST DE INMOVILIZACIÓN EN EL SÍNDROME DE PIERNAS INQUIETAS
J. Albares, E. Estivill, V. de la Fuente, F. Segarra, C. Martínez, A. Bes y M. Pascual
Clínica del Son Estivill. Barcelona. España. USP Institut Universitari Dexeus. Barcelona. España.
INTRODUCCION
La prevalencia del Síndrome de Piernas inquietas, 10% de la población, ha hecho necesario la búsqueda de nuevos tratamientos para paliar la desagradable sintomatología padecida por los pacientes. Ello, a su vez, también ha condicionado la búsqueda de métodos para valorar el estado de los pacientes, antes y después de un determinado tratamiento.
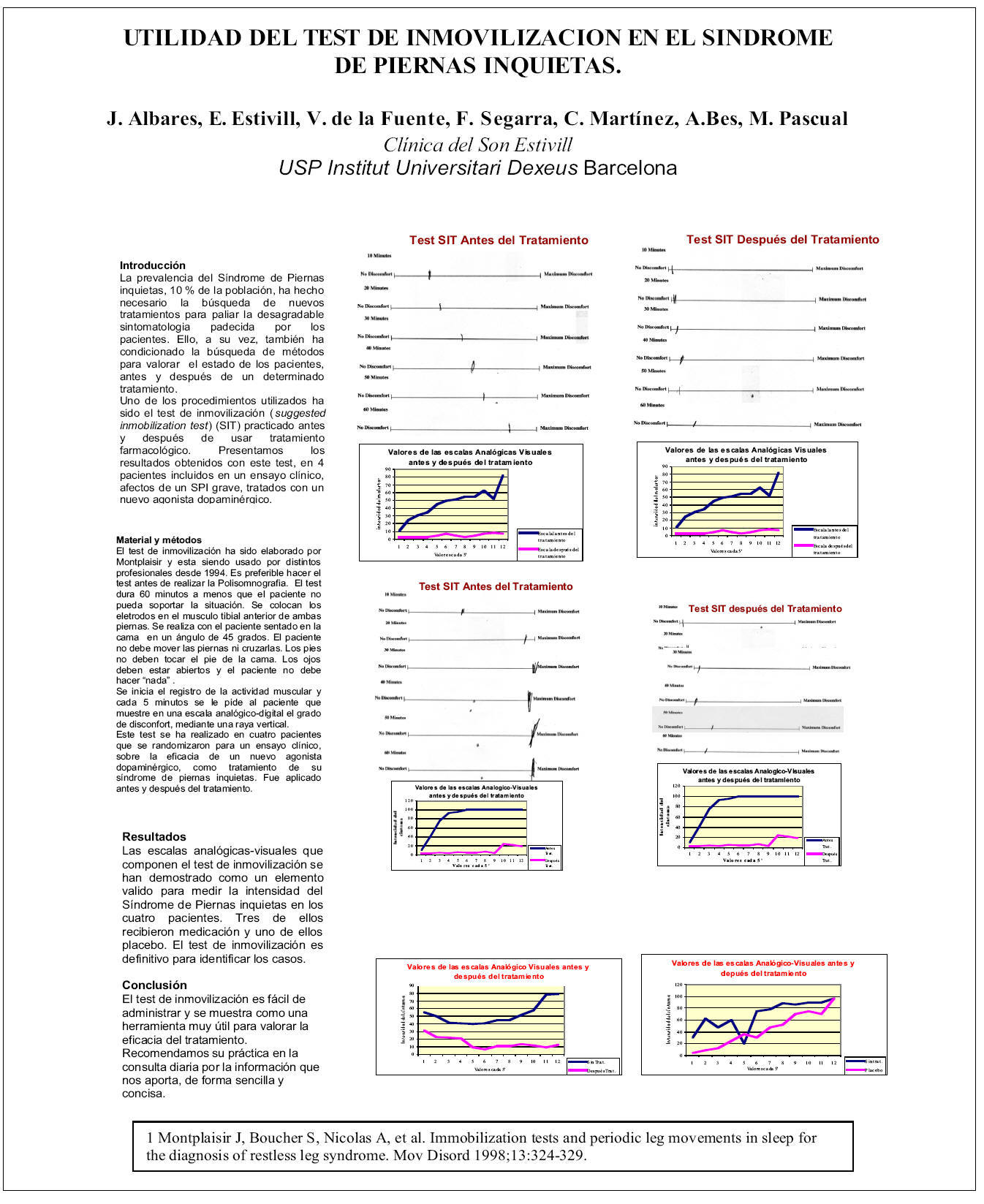
Uno de los procedimientos utilizados ha sido el test de inmovilización (suggested inmobilization test) (SIT) practicado antes y después de usar tratamiento farmacológico. Presentamos los resultados obtenidos con este test, en 4 pacientes incluidos en un ensayo clínico, afectos de un SPI grave, tratados con un nuevo agonista dopaminérgico.
MATERIAL Y MÉTODOS
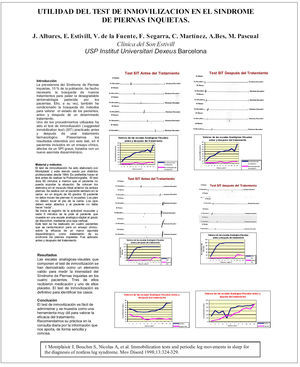
El test de inmovilización ha sido elaborado por Montplaisir y esta siendo usado por distintos profesionales desde 1998. Es preferible hacer el test antes de realizar la Polisomnografia. El test dura 60 minutos a menos que el paciente no pueda soportar la situación. Se colocan los electrodos en el músculo tibial anterior de ambas piernas. Se realiza con el paciente sentado en la cama en un ángulo de 45 grados. El paciente no debe mover las piernas ni cruzarlas. Los pies no deben tocar el pie de la cama. Los ojos deben estar abiertos y el paciente no debe hacer "nada" ni distraerse. Se inicia el registro de la actividad muscular y cada 5 minutos se le pide al paciente que muestre en una escala analógico-digital el grado de disconfort mediante una raya vertical.
Este test se ha realizado en cuatro pacientes que se randomizaron para un ensayo sobre la eficacia de un nuevo agonista dopaminérgico como tratamiento de su síndrome de piernas inquietas. Fue aplicado antes y después del tratamiento.
RESULTADOS
Las escalas analógicas digitales que componen el test de inmovilización se han demostrado como un elemento valido para medir la intensidad del Síndrome de Piernas inquietas en los cuatro pacientes. Tres de ellos recibieron medicación y uno de ellos placebo. El test de inmovilización es definitivo para identificar los casos.
CONCLUSION
El test de inmovilización es fácil de administrar y se muestra como una herramienta muy útil para valorar la eficacia del tratamiento. Recomendamos su practica en la consulta diaria por la información que nos da, de forma sencilla y concisa.
BIBLIOGRAFIA
1.Montplaisir J, Boucher S, Nicolas A, et al. Immobilization tests and periodic leg movements in sleep for the diagnosis of restless leg syndrome. Mov Disord. 1998;13:324-9.
CEFALEA HÍPNICA: DESCRIPCION DE DOS NUEVOS CASOS
A. Álvarez Ruiz de Larrinaga, R. Muñoz Arrondo*, R. Nuñez Cayama, R. Rubio Aramendi y J. Durán Cantolla
*Unidad Respiratoria de Trastornos del Sueño. S. Neurofisiología. S. Neurología. Hospital Txagorritxu. Vitoria-Gasteiz. Alava. España.
Correspondencia: C/. José Atxotegi, s/n. 01009 Vitoria-Gasteiz. España. Correo electrónico: aalvarez@htxa.osakidetza.net
INTRODUCCION
La cefalea hípnica, descrita por Raskin en 1981, es un síndrome inusual de cefalea recurrente que aparece durante el sueño REM.
MATERIAL Y MÉTODOS
Caso 1
Varón de 55 años, que presenta un cuadro de 6 años de evolución de cefalea periódica (2 o 3 veces por semana) que se inicia tras una hora de conciliar el sueño, y durante las siestas. El dolor es hemicraneal izquierdo, intenso, opresivo, generalmente acompañado de rinorrea y lagrimeo. Mejora al incorporarse de la cama e impide conciliar el sueño. Los estudios con RMN craneal y PSG post-tratamiento son normales. La indometacina produce una remisión completa del cuadro, pero hay que retirarla 3 meses después por aparición de cefalea tensional durante el día, sustituyéndola finalmente por litio.
Caso 2
Mujer de 68 años con un cuadro de 2 años de evolución, de cefalea periódica (una vez por semana) a las 2-3 horas de conciliar el sueño, intensa, hemicraneal alternante, tipo pinchazo, sin signos disautonómicos asociados, que no mejora con analgesia habitual y dificulta el sueño posterior. Los estudios con RMN craneal y PSG post-tratamiento son normales. Se instauro tratamiento con indometacina con remisión completa.
CONCLUSIONES
La cefalea hípnica es una entidad rara y probablemente infradiagnosticada. Destacamos la importancia de realizar la PSG antes del tratamiento, para aumentar la probabilidad de registrar ataques de cefalea y ayudarnos a conocer la fisiopatología de este proceso. Hasta ahora, el tratamiento que mejores resultados ofrece es el litio, aunque dado su estrecho margen terapéutico, puede intentarse tratamiento con indometacina previamente.
PALABRAS CLAVES
Cefalea hípnica. Polisomnografía. Indometacina.
LA DEPRIVACIÓN DEL SUEÑO COMO MÉTODO DE ESTUDIO EN EL SONAMBULISMO. A PROPÓSITO DE UN CASO
T. Canet*, J.B. Soler Cejudo, M. Armero, A. Santamaría y J.L. Ros Sánchez Cruzado*
*Facultativos Especialistas de Neurofisiología Clínica y Técnicos de Neurofisiología Clínica del Hospital Virgen de los Lirios de Alcoy. Alicante. España.
El sonambulismo es considerado como una alteración del sueño benigna en niños, si bien, cuando se presenta en adultos puede producir algún daño en el que lo padece o en los otros. Este trastorno del sueño es más difícil de detectar en los laboratorios del sueño que en el ambiente habitual del paciente, lo cual hace difícil establecer el diagnóstico mediante polisomnografía. El grupo de Montplaisir, (Neurology 2002) basados en el conocimientos de que los sonámbulos presentan un menor control o consolidación del sueño lento, estudiaron el efecto que la deprivación del sueño producía en pacientes sonámbulos y los compararon con controles, encontrando que una deprivación del sueño de 38 horas antes del estudio polisomnográfico nocturno aumentaba la frecuencia y complejidad de los episodios de sonambulismo en el registro estableciendo por tanto que la deprivación del sueño es una herramienta útil para el estudio del sonambulismo en los laboratorios de estudio de trastornos del sueño.
Presentamos un caso estudiado mediante PSG nocturna precedido de 38 horas de privación de sueño, de un varón de 29 años, con epidodios de sonambulismo con una periocidad de tres episodios o más a la semana desde hace 8 meses. La historia clínica reveló sueño insuficiente y mala higiene del sueño debido a su trabajo: músico de banda. No se detectaron otras alteraciones del sueño ni otras patologías y así se compruebó además en la polisomnografía, siendo el índice de alteraciones respiratorias y MPP totales menor de 10. Se registraron tres episodios de despertares bruscos desde sueño lento, compatibles con el diagnóstico de sonambulismo en al adulto.
Concluimos que la deprivación del sueño es una herramienta útil para el estudio del sonambulismo en los laboratorios de estudio de trastornos del sueño.
RELACION ENTRE LAS ALTERACIONES Y HABITOS DEL SUEÑO Y EL DÉFICIT DE ATENCIÓN E HIPERACTIVIDAD EN NIÑOS DE EDUCACIÓN PRIMARIA
T. Canet, C. Oltra*, J. Moliner*** y G. Pin****
*Servicio Neurofisilogía Clínica y Unidad de Preventiva. **Hospital Virgen de los Lirios de Alcoy. Alicante. España. ***S. Neurofisilogía Clínica del H. Alexandre-Peset de de Valencia. España. Unidad Valenciana del Sueño. Clínica Quirón. Valencia. España.
INTRODUCCIÓN
Las características de las alteraciones del comportamiento derivadas de los trastornos del sueño y del Síndrome de Déficit de Atención e Hiperactividad (SDAH) son muy comunes y a veces están tan interrelacionadas que es difícil saber si las unas son consecuencia de las otras o viceversa. El estudio en niños diagnosticados con SDAH de algún problema subyacente del sueño y su tratamiento puede mejorar alguno o todos los síntomas del SDAH. No todos los niños con problemas del suefto presentan alteraciones en el comportamiento o síntomas de SDHA, pero aquellos que si las presentan pueden ser más vulnerables para presentar problemas psiquiátricos o ambientales. El objetivo de nuestro trabajo es identificar la asociación entre las alteraciones del sueño y el SDAH en una muestra de la población infantil de primaria.
MATERIAL Y METODOS
Se utilizó el Cuestionario validado para Hábitos del Sueño de los Niños de Owens dirigido a los padres para detectar las alteraciones del sueño y así mismo los padres también contestaron los ítems del DSM-IV para valorar la posible existencia de SDAH. Se excluyeron los niños que estaban diagnosticados de enfermedades psiquiátricas y/o en tratamiento con fár111acos que afectan al sueño. Cumplimentaron adecuadamente ambos cuestionarios 206 padres (57,5%).
RESULTADOS
Un 21,3% (44) de los niños incluidos presentaban criterios para SDAH, de ellos, 27 (61,3%) eran varones. No hubo asociación significativa con el sexo. Las alteraciones del sueño que mostraron una una mayor frecuencia significativa con un SDAH positivo fueron las de despertarse por la noche (25%), padecer somnolencia durante el día (29,5%), y dentro de las parasomnias el moverse y estar inquieto (MPP) durante el sueño (84,7%) y las pesadillas (79%).
CONCLUSIÓN
Nuestros hallazgos guardan correlación con los planteamientos expuestos por Gruber et al y Golan et al en los recientes trabajos publicados en el Sleep de éste año 2004. Las alteraciones del sueño o bien el SDAH pueden presentar una predisposición a los hipoarousal nocturnos que fragmenten el sueño y la hiperactividad puede ser un mecanismo compensatorio para mantener la vigilancia durante el día. Es necesario la realización de más estudios que ayuden a especificar los mecanismos y estructuras que controlan estos fenómenos.
ESTUDIO DE LAS ALTERACIONES Y HABITOS DEL SUEÑO EN NIÑOS DE EDUCACIÓN PRIMARIA
T. Canet, C. Oltra*, G. Pin**, J. Moliner*** y R. Verdú****
*Servicio Neurofisiología Clínica. Unidad de Preventiva. **Unidad Valenciana del Sueño Clínica Quirón. Valencia. España. ***S. Neurofisiología del H. Alexandre-Peset de Valencia. Valencia. España. ****S. Medicina de Familia del Hospital Virgen de los Lirios de Alcoy. Alicante. España.
INTRODUCCIÓN
Cada vez es más conocido las consecuencias que las alteraciones del sueño en la población infantil pueden producir. Existen muy pocos estudios realizados en niños escolarizados en Educación Primaria que valoran estos aspectos. Su detección y posible corrección pueden evitar la progresión y repercusión de éstas.
MATERIAL Y METODOS
Se utilizó el cuestionario validado para Hábitos del Sueño de los Niños de Owens dirigido a los padres. Se remitieron 358 cuestionarios a los padres de los alumnos de los cursos 3.º a 6.º, ambos inclusive, edad de 8 a 11, de educación primaria de un colegio concertado de Alcoy en marzo de 2003. Respondieron y autorizaron la realización de este estudio 220 (61%). Los criterios de exclusión fueron: estar diagnosticado de enfermedades psiquiátricas y/o en tratamiento con fármacos que afectan al sueño.
RESULTADOS
Se excluyeron 8 pacientes. Se estudiaron 212 niños, repartidos aproximadamente en un 25% en cada curso. El 51% (108) eran varones. La frecuencia de las alteraciones del sueño encontradas en el grupo total son: resistencia para irse a la cama 8%; latencia sueño superior a 20 minutos 3,8%; ansiedad para acostarse 14,2%; alteraciones respiratorias 6,7%; movimientos durante la noche 8,1%; parasomnias 6,2%; somnolencia durante el día 13,8%. Ninguna de ellas, ni el análisis de cada parasomnias presentó relación significativa con el sexo. Encontramos que en el subgrupo de niños más jóvenes (3.º y 4.º) respecto al de los más mayores (5.º y 6.º) hay más varones (61%) (p < 0,05), se acostaban aproximadamente 30 minutos antes y dormían 30 minutos más (p < 0,001 y p < 0,000 respectivamente) y además se detectan más trastornos respiratorios 10% frente a 3,6% (p < 0,05), parasomnias 10% frente a 2,7% (p < 0,05) y entre ellas bruxismo 11% frente a 2,7% (p < 0,05).
CONCLUSIÓN
Los resultados de este estudio enfatizan la importancia de detectar las alteraciones del sueño en este grupo de edad de educación primaria.
CONSECUENCIAS DEL FRACCIONAMIENTO DEL SUEÑO EN UN NAVEGANTE SOLITARIO
V. de la Fuente, E. Estivill, F. Segarra, J. Albares, C. Martínez, A. Bes y M. Pascual
Clínica del Son Estivill. USP Institut Universitari Dexeus. Barcelona. España.
INTRODUCCION
Hemos podido estudiar los patrones de sueño de un sujeto durante 3 travesías transoceánicas que realizó en solitario con un velero y ver si los fraccionamientos del sueño afectaban a distintos parámetros subjetivos relacionados con el sueño (alerta, sensación de descanso, somnolencia, ánimo y vigor), mediante escalas analógicas visuales (EAV). El patrón de sueño que siguió fueron siestas de 30-40' interrumpidas por breves despertares que le permitan controlar tormentas o cambios de viento, así como asegurarse el no ser embestido por otro barco.
MATERIAL Y MÉTODOS
Se utilizaron los siguientes procedimientos exploratorios antes de su partida. Estudio de personalidad (MMPI). Estudio de sueño nocturno (polisomnografia). Estudio acimétrico para comprobación de sus ritmos biológicos de vigilia-sueño. Durante sus travesías se emplearon diarios de sueño vigilia con escalas analógicas y visuales y estudio acimétrico continuado. Se han estudiado tres trayectos entre: Barcelona-Canarias (19 días), Las Canarias-Fortaleza, Brasil (34 días) y Jamaica-Martinica (21 días). Después de este último trayecto regresó en avión a Barcelona y se le practicó nuevamente un MMPI.
RESULTADOS
Se observa una coherencia entre las puntuaciones, con relación a las asociaciones esperadas entre las variables registradas. Esta coherencia apoya la rigurosidad (validez) con la que el sujeto realizó los registros.
Las variables registradas presentan más variabilidad durante el registro basal que durante los dirferentes registros obtenidos en las diversas etapas de la travesía. En estas etapas, la variabilidad de las mediciones es claramente menor. Dentro de cada etapa, se observa una progresiva estabilización de los valores (disminución de la amplitud de la variabilidad de las puntuaciones) a medida que van pasando los días de navegación.
COMENTARIOS
Contrariamente a lo esperado, el fraccionamiento del sueño en este paciente no contribuye en alterar ninguna de las variables estudiadas excepto la somnolencia que mostró una mejoría (p > 0,05). A medida que avanzaba la travesía y a pesar del fraccionamiento del sueño demostrado por los registros actimétricos, el sujeto presentaba una estabilización de su estado psicoemocional ratificado por sus EAV.
Como limitaciones al estudio debe tenerse en cuenta que no disponemos información sobre los siguientes factores: movimientos del barco sobre el actímetro, efecto de la luz con relación a los cambios progresivos de huso horario y el efecto de las situaciones imprevistas sobre sus ritmos biológicos.
AMPUTACION TRAUMATICA DE AMBAS PIERNAS Y SINDROME DE PIERNAS INQUIETAS
V. de la Fuente, E. Estivill, F. Segarra, J. Albares, A. Bes, C. Martínez y M. Pascual
Clínica del Son Estivill. Barcelona. España. USP Instituto Universitario Dexeus. Barcelona. España.
INTRODUCCION
El Síndrome de Piernas Inquietas (SPI) se caracteriza por una sensación de inquietud en las piernas, mas frecuente durante el atardecer, y las primeras horas de la noche. Esta sensación mejora o desaparece con el movimiento (andar). Como síntomas acompañantes están el insomnio de inicio y los mioclonus nocturnos. Se diagnostica mediante la clínica y debe realizarse una polisomnografía nocturna para ratificar la presencia de Mioclonus Nocturno.
HISTORIAL CLÍNICO
Presentamos a un paciente varón al que realizamos la primera visita el 18-6-01 y que en la actualidad tiene 62 años. Consultó por insomnio de inicio y de mantenimiento desde dos años atrás. Destaca en sus antecedentes la presencia de un importante accidente de circulación, 12 años antes. Resultó con un gravísimo politraumatismo que condicionó una amputación de ambas piernas 30 centímetros por encima de la rodilla. En la primera visita no se le preguntó específicamente por los síntomas del SPI porque no lo consideramos oportuno (¡qué médico pregunta a un paciente con las piernas amputadas: ¿Tiene usted una sensación de inquietud en sus piernas que mejora al andar?).
EVOLUCIÓN
Realizamos el diagnóstico de insomnio secundario a cuadro ansioso/distímico y recomendamos el tratamiento oportuno con una buena respuesta. Casi cinco meses después (29-10-2001) el paciente vuelve a la consulta y comenta que ha estado muy bien y que durante los últimos 15 días él mismo había decidido iniciar una retirada de la medicación de forma progresiva. Trece días después vuelve a la consulta (11-11-2001) relatando que seguía sin ansiedad, no notaba decaimiento, pero desde que había retirado toda la medicación volvía a tener problemas de inicio de sueño. Ante esta situación nos planteamos repetir una anamnesis completa de las causas de insomnio con dificultad de inicio, y con tacto preguntamos si en el resto de las extremidades inferiores que tenia, notaba una sensación extraña o de inquietud. El paciente confirmó la existencia de un SPI claro de tipo intermitente desde la amputación. Se practicó una polisomnografía nocturna que demostró una clara desorganización de la estructura del sueño con 30 despertares y la presencia de 152 mioclonus nocturnos. La analítica de ferritina fue normal. Se instauró una pauta con Ropinirol solucionándose el cuadro clínico.
COMENTARIO
Constatamos la presencia de un claro Síndrome de Piernas Inquietas con mioclonus nocturno confirmado con polisomnografía en un paciente con sus extremidades inferiores amputadas.
COMPORTAMIENTO DEL HEMIESPASMO FACIAL DURANTE EL SUEÑO EN PACIENTE CON SINDROME DE APNEA
N. Díaz Tobajas, C. García Fernández, A. Molina y J.M. Teijeira
Servicio de Neurofisiología Clínica. Unidad de Patología del sueño. Complejo Hospitalario de Toledo. Toledo. España.
Correspondencia: jmteijeira@sescam.org
El hemiespasmo facial consiste en contracciones rápidas y simultáneas de varios músculos faciales. Puede desarrollarse de forma espontánea o como complicación tardía de una parálisis de Bell. Se ha comunicado su persistencia durante el sueño.
Se presenta un varón de 56 años con antecedentes de HTA y ACV isquémico en núcleo lenticular y cápsula externa del hemisferio izquierdo en noviembre de 1997. Desde 1996 presenta un hemiespasmo facial izquierdo, que atribuye a una infección dentaria, y no ha respondido a tratamiento farmacológico.
Acude a nuestra consulta por excesiva somnolencia diurna (Epworth 22/24), ronquido intenso, embriaguez de sueño, cansancio y trastorno del estado del ánimo. Se realiza un estudio polisomnográfico nocturno en el que se observa una arquitectura del sueño fragmentada con numerosos microdespertares secundarios a trastornos respiratorios. Presenta un índice de apnea-hipopnea de 38/h de tipo obstructivas, centrales y mixtas. La saturación mínima de oxígeno fue del 72% tras los eventos respiratorios, acompañándose de alteraciones del ritmo cardiaco.
Tras la administración de CPAP se consigue la corrección de las apneas-hipopneas obstructivas y mixtas, persistiendo las centrales, manteniéndose una saturación de oxígeno por encima del 89% y desaparecen do los alertamientos.
Mediante la monitorización EMG de músculos faciales se registran 116 hemiespasmos faciales durante el sueño, con una frecuencia de 0,31/min en fase II, y 0,13/min en sueño REM.
El estudio del n. Facial, incluido el reflejo de parpadeo no aporta datos patológicos de interés.
CONCLUSION
Se constata la existencia de un hemiespasmo facial durante el sueño y su disminución progresiva conforme entra en fases profundas, adquiriendo su mínimo valor en fase REM.
No se observa correlación entre las alteraciones respiratorias registradas y el comportamiento del hemiespasmo facial, tratándose de dos entidades patológicas diferentes coexistiendo en el mismo paciente durante el sueño.
ASOCIACIÓN DE NARCOLEPSIA Y FEOCROMOCITOMA, A PROPÓSITO DE UN CASO
R. Egatz, C. Serrano, O. Larrosa, Y. de la Llave, B. Cabrero, M. Barrio y D. García-Borreguero
Unidad General de Sueño. Fundación Jiménez Díaz. Madrid. España.
Correspondencia: Avd. Reyes Católicos 2. 28040. Madrid. España. Correo electrónico: regatz@fjd.es
OBJETIVOS
Presentamos el caso de una paciente con narcolepsia-cataplejia, que posteriormente desarrolla clínica compatible con feocromocitoma.
Se trata de una mujer de 32 años, que en 1999 consulta por un cuadro de hipersomnolencia con ataques de sueño, cataplejías, parálisis del sueño y alucinaciones hipnagógicas. La PSGN y el HLA apoyan el diagnóstico. Es tratada con modafinilo y reboxetina.
En marzo del 2001 la paciente refiere episodios de taquicardia, HTA, sudoración nocturna, insomnio, ansiedad y temblor en manos, siendo necesario descender la dosis de modafinilo y reboxetina. Se estudia por un posible cuadro de feocromocitoma, detectándose valores de noradrenalina elevados, y un tumor abdominal izdo.
MÉTODOS
Historia clínica y exploración física, PSGN, HLA, bioquímica, metanefrinas fraccionadas en orina, catecolaminas en sangre (noradrenalina, adrenalina, dopamina), y TAC abdominal.
RESULTADOS
Presenta clínica de tétrada narcoléptica, PSGN: latencia del sueño REM acortada (49 minutos), estudio de HLA positivo para DR2 y DR11.
Posteriormente se investiga la posible presencia de un feocromocitoma. TA 150/80, 100-112 ppm en reposo. Ecocardiograma y Holter normales. Noradrenalina en sangre: 703 pg/ml. TAC abdominal: masa tumoral extraadrenal peri-ovárica izda. compatible con feocromocitoma.
CONCLUSIONES
La narcolepsia es un trastorno en el que se ha determinado deficiencia de hipocretinas/orexinas.
Los feocromocitomas son tumores funcionantes benignos derivados del tejido cromafín. Estudios recientes indican que estos tumores poseen receptores para Orexinas.
Este caso poco frecuente de asociación de narcolepsia con feocromocitoma, interrelaciona ambas patologías, en cuya fisiopatología intervienen las hipocretinas/orexinas, implicadas en el ciclo sueño-vigilia y en la secreción de catecolaminas.
UTILIZACIÓN DE LA OLANZAPINA EN 9 PACIENTES CON TRASTORNOS DEL SUEÑO, ESTUDIO ABIERTO
E. Estivill, V. de la Fuente, F. Segarra, J. Albares, A. Bes, C. Martínez y M. Pascual
Clínica del Son Estivill. Barcelona. España.
USP Instituto Universitario Dexeus. Barcelona. España.
INTRODUCCION
En la practica diaria de las Unidades de Sueño se presentan de forma esporádica casos clínicos de insomnio difíciles de controlar, ya sea por los años de evolución del problema, como de las características propias de los pacientes.
La búsqueda de nuevos tratamientos farmacológicos, para paliar estas situaciones, hace que los médicos investiguemos sobre nuevas posibilidades con medicamentos que no tienen una indicación estricta sobre el insomnio, pero que por sus características farmacológicas pueden resultamos útiles. A raíz del trabajo de Salin-Pascual et al1 con la Olanzapina decidimos utilizar dicho medicamento.
MATERIAL Y MÉTODOS
Hemos revisado las historias clínicas de 9 pacientes, 6 mujeres y 3 varones con el problema común del insomnio crónico debido, en ocasiones, a una dificultad para iniciar el sueño o bien un despertar precoz, despertares nocturnos o terrores nocturnos (un caso). La característica común en todos ellos fue la mala respuesta a los tratamientos habituales como son los hipnóticos, ansiolíticos, antidepresivos, antihistamínicos y plantas. En 7 pacientes se practicaron polisomnografías. Las dosis de Olanzapina administrada, han oscilado entre 2,5 mg a los 10 mg, todos en toma única, usando comprimidos de 5 mg en presentación de Velotab, para una mejor administración y dosificación. La anamnesis y la evolución clínica han sido nuestros criterios para elaborar los resultados y las conclusiones.
RESULTADOS
En los 7 pacientes que se les practicó la PSG, se encontraron anomalías. En 5 pacientes el resultado fue satisfactorio, lográndose una mejoría del sueño o la desaparición de los síntomas. Uno de los pacientes abandonó la medicación por el efecto secundario que producía (ligero, aumento de peso). En 3 pacientes se consiguió la mejoría asociando la olanzapina a otros fármacos (ansiolíticos, antidepresivos o hipnóticos). Un caso no experimentó mejoría pero creemos que no cumplió con la prescripción médica.
CONCLUSIONES
La población estudiada es insuficiente para establecer una probada eficacia del fármaco, pero, el hecho de que en 8 de nuestros pacientes el tratamiento diera una mejoría clara de la sintomatología, nos hace pensar que debe seguirse en esta línea de investigación.
La facilidad de administración y la ausencia de importantes efectos secundarios (sólo el discreto aumento de peso fue un problema para algunos pacientes) hace de este fármaco una opción terapéutica válida para aquellos casos que el especialista en medicina del sueño crea oportuno.
BIBLIOGRAFIA
1.Salin-Pascual RJ, Herrera-Estrella M, Galicia-Polo L, Rosas Laurrabaquio M. Olanzapine acute administration in schizophrenic patients increases delta sleep and sleep efficiency. Biol Psychiatry. 1999;46:141-3.
UTILIDAD DE LA POLISOMNOGRAFÍA NOCTURNA EN EL SÍNDROME DE ISAACS-MERTENS
A. González Olsen, J.A. Saez*, Y. Sánchez Gzález, P. Quiroga Subirana y J. Paniagua Soto ç
Servicio de Neurofisiología Clínica. Hospital Virgen de las Nieves. Crtra. de Jaén s/n. Granada. España. *Hospital Clínico Universitario San Cecilio. Granada. España.
INTRODUCCIÓN
La actividad muscular continua es un signo que aparece en múltiples síndromes neurológicos. En el Síndrome de Isaacs dicha actividad persiste en sueño, anestesia general y epidural.
OBJETIVO
Diagnosticar Síndrome de Isaacs con polisomnografía nocturna.
PACIENTE Y MÉTODOS
Paciente de 52 años con parestesias y pérdida fuerza en cuatro miembros, contracturas recurrentes y movimientos espontaneos de musculatura distal. Los estudios neurofisiológicos muestran: incremento latencias motoras distales ambos nervios tibiales posteriores, mediano y cubital derechos, disminución amplitud motora nervio tibial posterior izquierdo. Descargas tardías en todos los nervios explorados. Conducciones sensitivas en límites inferiores de normalidad en nervios surales y medianos , amplitudes sensitivas de nervios cubitales inferiores límites normales.
Descargas involuntarias de alta frecuencia (5-150 Hz) en forma de dobletes, tripletes y multipletes (mioquimias) en musculatura distal de las cuatro extremidades y paraespinales lumbosacros.
Estimulación eléctrica repetitiva normal.
Potenciales somestésicos de surales y peroneales superficiales normales
RESULTADOS
Estudio polisomnográfico nocturno mostró tres ciclos sueño (8,9% REM, 5,7% Fase I, 49% Fase II, 13,7% Fase III, 10,6% Fase IV), eficiencia NREM 88,3%, índice apnea/hipoapnea 5,7/hora. El registro de la actividad muscular continua se hizo con electrodos de superficie en primer interóseo dorsal, extensor común de los dedos, tibial anterior y gemelo interno, persistiendo en todas las fases de sueño con la misma frecuencia (20-30 Hz) y amplitud de descarga que en vigilia.
CONCLUSIONES
El polisomnograma mostró la actividad muscular continua en sueño compatible con Síndrome de Isaacs-Mertens, constituyendo el método diagnóstico no invasivo de elección en síndromes con actividad muscular continua.
PALABRAS CLAVE
Síndrome de actividad muscular continua. Mioquimia. Estudio polisomnográfico.
HIPERSOMNIA E INFARTO TALÁMICO DERECHO. CASO CLÍNICO
A. Molina, J. Florensa*, C. García, N. Díaz y J.M.Teijeira
Servicio de Neurofisiología Clínica. Unidad de Patología del Sueño. Toledo. España. *Servicio de Radiodiagnóstico. Complejo Hospitalario de Toledo. Toledo. España.
Correspondencia: jmeijeira@sescam.org
La hipersomnia diurna puede ser secundaria a lesiones de SNC. La localización en área talamica-subtalamica puede ser una de las causas.
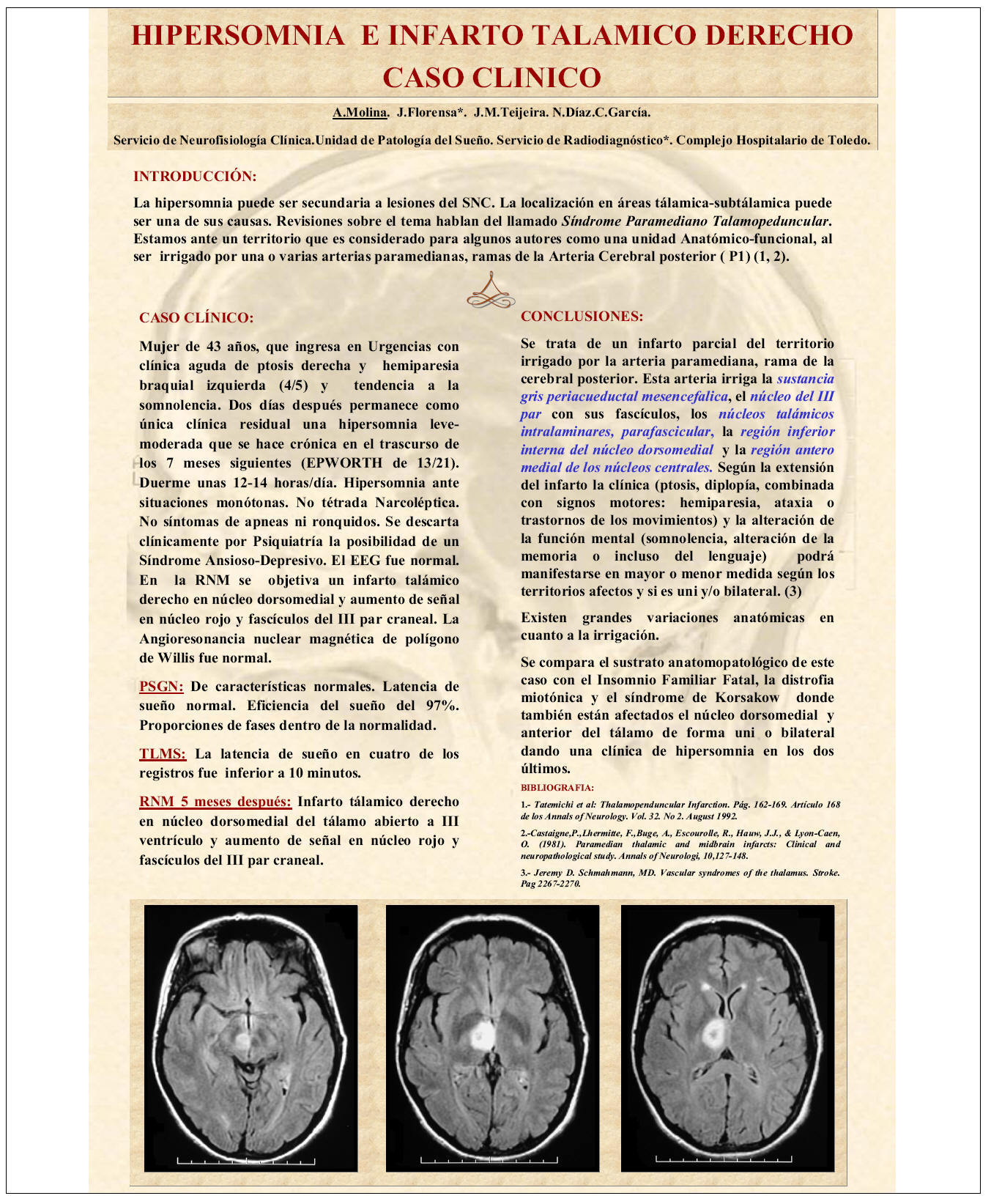
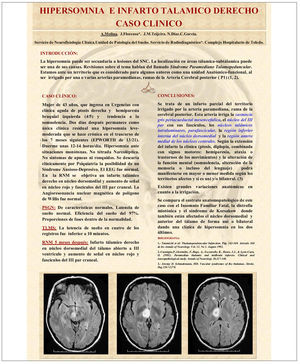
Se presenta el caso de una paciente de 43 años con clínica aguda de ptosis derecha, hemiparesia braquial izquierda e hipersomnia a raíz de infarto talamico derecho. Dos días después permanece como única clínica residual una hipersomnia leve-moderada que se hace crónica a lo largo de estos últimos 7 meses.
En la RNM se objetiva un infarto tálamico derecho en núcleo dorsomedial talamico y aumento de señal en núcleo rojo y fascículos del III par craneal. Angioresonancia nuclear magnética de polígono de Willis normal.
La hipersomnia aparece a raíz del ACV, con un EPWORTH de 13/21. Duerme unas 12-14 horas/día. No presenta perfil narcoléptico ni síntomas de apnea ni ronquido. Se descarta por Psiquiatría la posibilidad de un síndrome depresivo. La PSG nocturna previa al TLM fue normal. En el TLM realizado a continuación se objetiva una latencia de sueño inferior a 10 minutos en cuatro de los cinco registros.
Se trata de un infarto parcial del territorio irrigado por la arteria paramediana, rama de la cerebral posterior, esta arteria irriga la sustancia gris periacueductal mesencefalica, el núcleo del III par con sus fascículos, los núcleos talámicos intralaminares, parafascicular, la región inferior interna del núcleo dorsomedial y la región antero medial de los núcleos centrales.
Existen pocos casos del llamado Síndrome Paramediano Talamopeduncular.
Se compara el substrato anatomopatológico de este caso con el insomnio familiar fatal, la distrofia miotónica y el sindrome de Korsakow donde también están afectados el núcleo dorsomedial y anterior del tálamo de forma uni o bilateral con una clínica de hipersomnia en los dos últimos.
EFECTOS DE LA OREXINA A EN LAS FASES DEL CICLO VIGILIA-SUEÑO, ADMINISTRADA A REGIONES COLINOCEPTIVAS DEL TEGMENTO PONTINO
M.E. Moreno-Balandrán, O. Robayo, M. Garzón e I. de Andrés
Departamento de Morfología. Facultad de Medicina. UAM. Madrid. España. Realizado con la ayuda BFI 2003-00809 del MCT.
Correspondencia: Arzobispo Morcillo, s/n. 28029 Madrid. España.
OBJETIVO
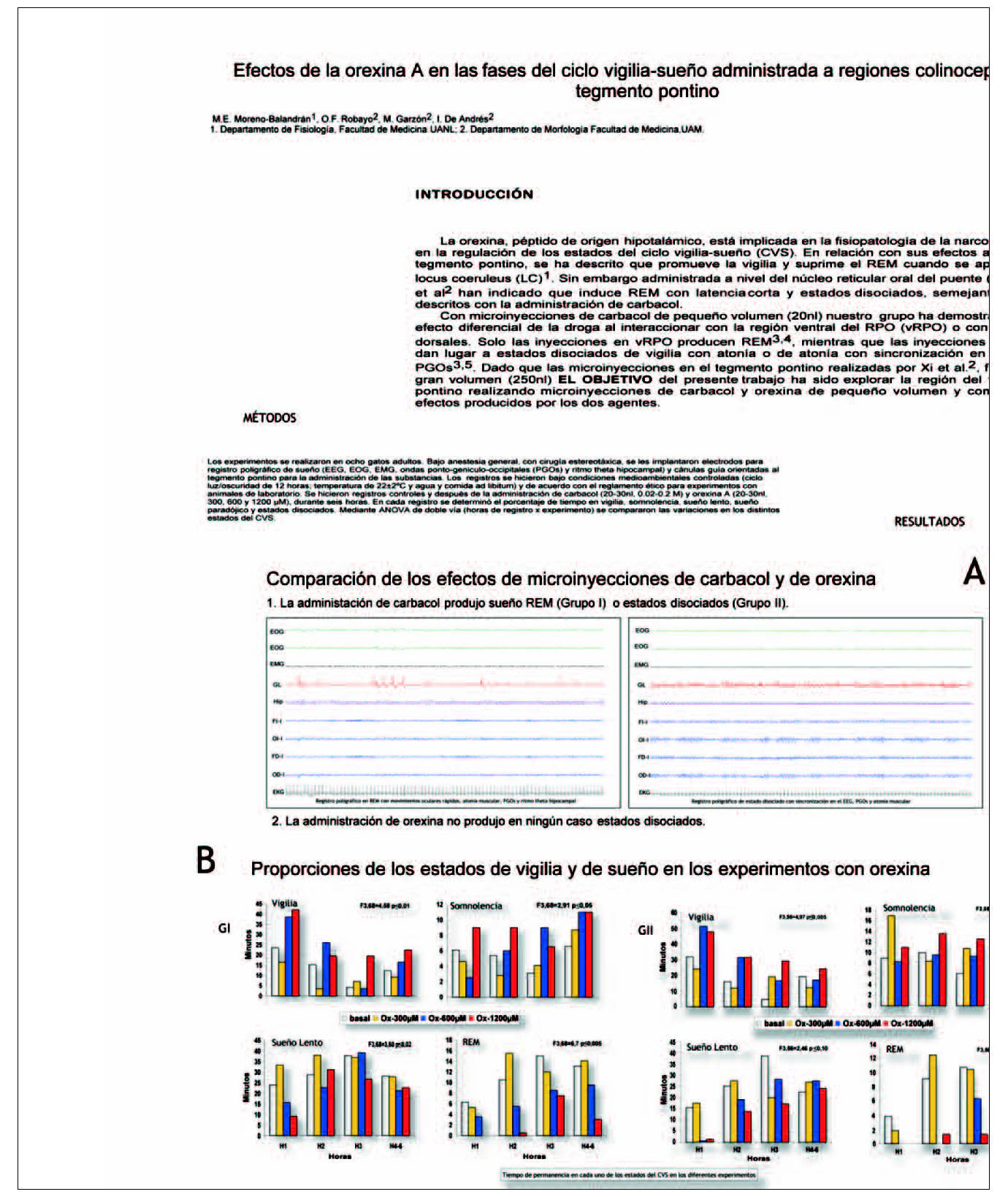
Comparar los efectos de carbacol y orexina, en zonas del tegmento pontino relacionadas con la generación de sueño REM o sus manifestaciones bioeléctricas.
MÉTODOS
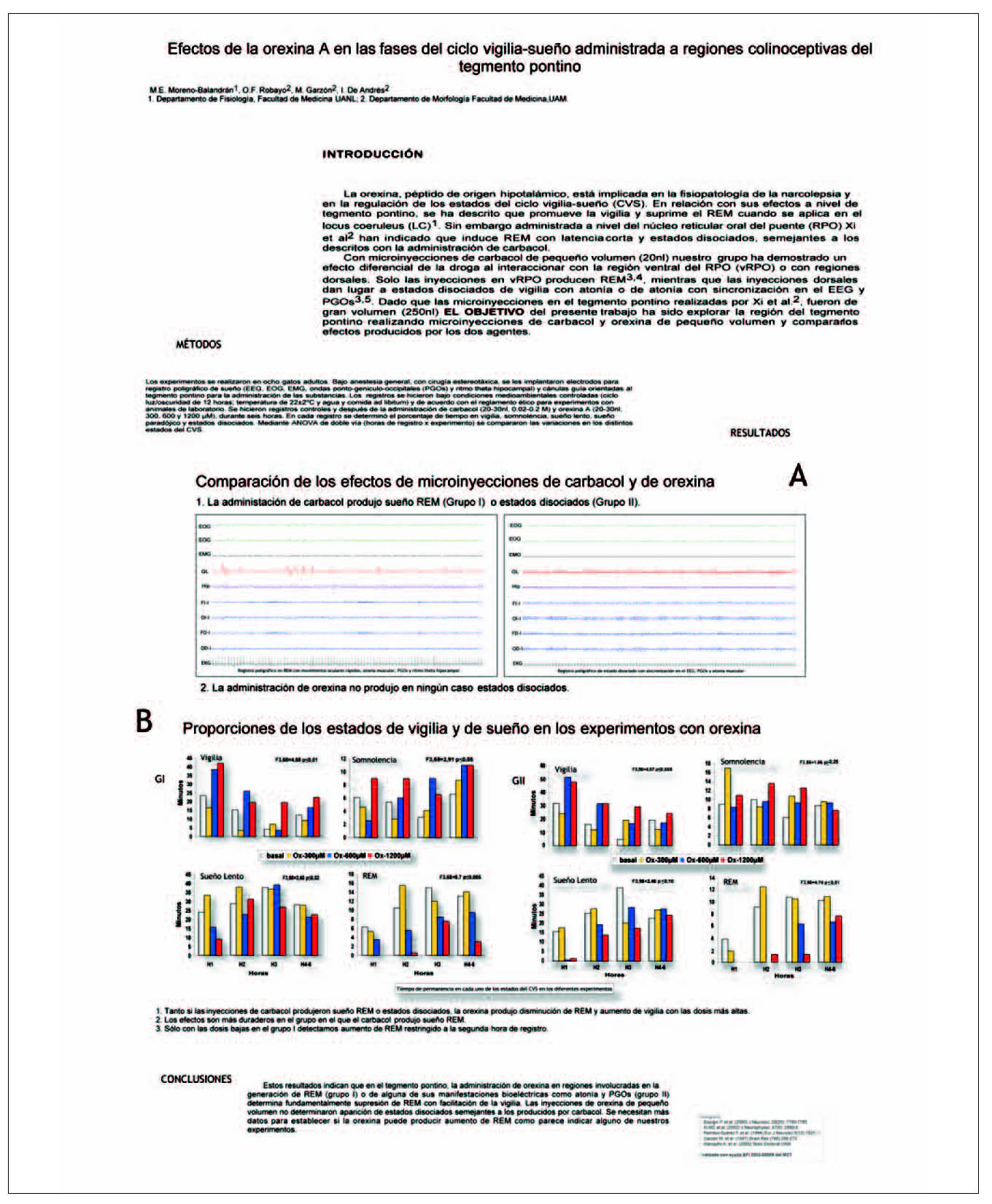
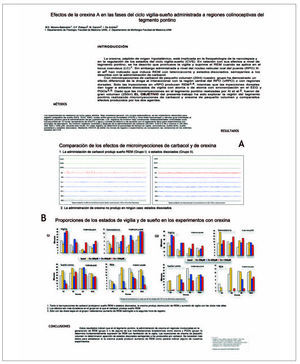
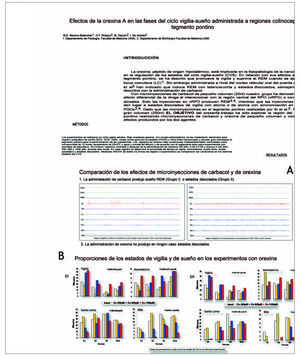
Se utilizaron ocho gatos adultos, con electrodos implantados para registro poligráfico de sueño y cánulas orientadas al tegmento pontino para la administración de 20-30 nl de suero salino, carbacol (0,02-0,2 M) y orexina A (300, 600 y 1200 µM). En registros de 6 horas, se analizó el tiempo en vigilia, somnolencia, sueño lento y sueño paradójico (REM).
RESULTADOS
Grupo I
El carbacol produjo REM de larga duración y latencia corta, sin estados disociados. Con la orexina hubo cambios en REM (F3,64 = 7,03 p ¾ 0,05), disminuyendo durante todo el registro (dosis alta) o en las tres primeras horas (dosis intermedia); estas variaciones se acompañaron de aumento de vigilia. Con la dosis baja hubo aumento de REM en la segunda hora y disminución de vigilia.
Grupo II
El carbacol produjo un estado disociado con sincronizacion en el EEG y PGOs. La orexina produjo cambios significativos en sueño REM (F3,48 = 3,35 p ¾ 0,05), disminuyendo hasta la tercera hora (dosis alta) o en las 2 primeras horas (dosis intermedia), acompañado de aumento de vigilia.
CONCLUSIONES
Estos resultados indican que la administración de orexina, en regiones involucradas en la generación de sueño REM (grupo I) o de alguna de sus manifestaciones bioeléctricas (grupo II), determina fundamentalmente supresión de REM con facilitación de la vigilia. Es necesario confirmar si la orexina puede facilitar el REM, como parecen indicar alguno de nuestros resultados.
PALABRAS CLAVES
Sueño REM. Carbacol. Hipocretina 1.
Comunicación elegida para ser presentada oralmente
CARACTERISTICAS CLINICAS Y POLISOMNOGRAFICAS EN PACIENTES CON NARCOLEPSIA
R. Núñez-Cayama, A. Álvarez Ruiz de Larrinaga, E. Socarras-Busot, R. Rubio-Aramendi y J. Duran-Cantolla
Unidad Respiratoria de Trastornos del Sueño. Hospital Txagorritxu. Vitoria Gasteiz. 2004.
Correspondencia: cayamarenny@hotmail.com
OBJETIVO
Determinar las características clínicas y polisomnograficas de los pacientes con narcolepsia (NAR) evaluados en nuestra unidad.
MÉTODOS
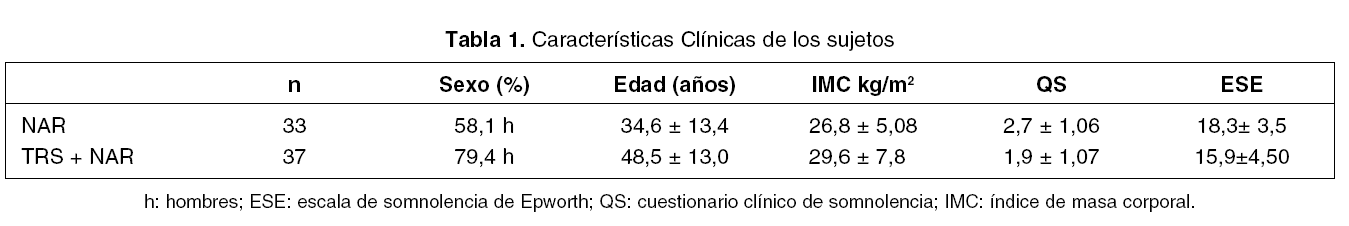
Desde 1995 y hasta 2004, se evaluaron 115 sujetos con sospecha diagnóstica de narcolepsia. El diagnóstico fue confirmado en 70 (60,9%). Se realizo un análisis descriptivo de los casos.
RESULTADOS
33 (47,1%) de los casos fueron clasificado clínicamente como narcolepsia, 11 (34,4%) mostraron cataplejía. En 37 (52,9%) pacientes el diagnóstico inicial fue trastorno respiratorio durante el sueño (TRS.) Ver tablas 1 y 2.
CONCLUSIONES
Los pacientes con narcolepsia muestran mayor severidad de los síntomas. Cuando se asocia a TRS muestran mayor sobrepeso e índice de arousal y la latencia de sueño es menor.
PALABRAS CLAVES
Narcolepsia. Hipersomnia.
Comunicación elegida para ser presentada oralmente
ALTERACIONES DEL SUEÑO Y FIBROMIALGIA. ESTUDIO CON 19 PACIENTES
M. Pascual**, E. Estivill*, V. de la Fuente*, F. Segarra*, J. Albares*, A. Bes*, C. Martínez* y N. Bastida**
*Clínica del Son Estivill. USP Instituto Universitario Dexeus. Barcelona. España. **ABS Raval Nord. Barcelona. España.
INTRODUCCION
La fibromialgia es una enfermedad que afecta al 4,2% de mujeres y al 0,2% de hombres. Diversos autores han descrito alteraciones del sueño asociadas a esta enfermedad. Hemos tenido la oportunidad de estudiar mediante un cuestionario la prevalencia de patologías del sueño en 19 pacientes con Fibromialgia.
MATERIAL Y MÉTODOS
Se han utilizado las respuestas a un cuestionario de alteraciones de sueño compuesto por 6 ítems en 19 pacientes afectas de fibromialgia. También se ha estudiado el consumo de fármacos psicotropos y consumo de cafeína. Estas pacientes han sido seleccionadas en un centro de asistencia primaria de Barcelona. Se han comparado los resultados con un grupo control formado por otras 19 pacientes seleccionadas al azar, que no presentaban dicho diagnóstico. Todas han sido mujeres con edades comprendidas entre 31 y 80 años.
RESULTADOS
Las pacientes con fibromialgia presentaban mayor grado de insomnio que el grupo control. Asimismo la somnolencia diurna, y el consumo de fármacos Psicotropos, también era superior con respecto al grupo control. Las otras variables estudiadas no eran significativas (ronquido, apneas, siestas, consumo de alcohol y de cafeína).
CONCLUSION
Nuestros datos confirman los existentes en la bibliografía1,2. El insomnio es la comorbilidad mas relevante. La somnolencia diurna puede estar asociada a este insomnio. Es necesario estudiar con mas detalle los tipos de insomnio y su vinculación con la fibromialgia, ya que juntamente con la depresion y/o ansiedad son las dos comorbilidades mas significativas que acompañan a esta patología.
BIBLIOGRAFIA
1.Dauvilliers Y, Touchon ., Sleep in Fibromyalgia: review of clinical and PSG data. Neurophysiol Clin. 2001;31 (1):18-33.
2.Moldofsky H. Management of sleep disorders in fibromyalgia. Rheum Dis Clin North Am. 2002;28 (2):353-65.
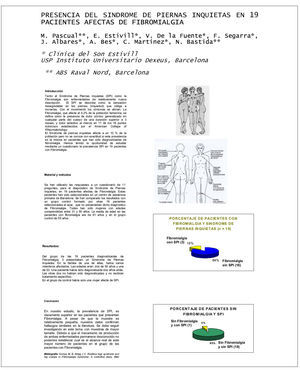
PRESENCIA DEL SINDROME DE PIERNAS INQUIETAS EN 19 PACIENTES AFECTAS DE FIBROMIALGIA
M. Pascual**, E. Estivill*, V. de la Fuente*, F. Segarra*, J. Albares*, A. Bes*, C. Martínez* y N. Bastida**
*Clínica del Son Estivill. USP Instituto Universitario Dexeus. Barcelona. España. **ABS Raval Nord. Barcelona. Barcelona.
INTRODUCCION
Tanto el síndrome de piernas inquietas (SPI) como la fibromialgia son enfermedades de relativamente nueva descripción. El SPI se describe como la sensación desagradable en las piernas (inquietud) que obliga a moverlas. Con el movimiento los síntomas se alivian. La fibromialgia que afecta al 4,2% de la población femenina, se define como la presencia de dolor crónico generalizado en cualquier parte del cuerpo de una duración superior a 3 meses, y dolor selectivo al menos en 11 de los 18 puntos dolorosos establecidos por el American College of Rheumatohology.
El síndrome de piernas inquietas afecta a un 10% de la población pero no se conoce con exactitud si esta prevalencia es la misma en pacientes que han sido diagnosticadas de fibromialgia. Hemos tenido la oportunidad de estudiar mediante un cuestionario la prevalencia SPI en 19 pacientes con Fibromialgia.
MATERIAL Y MÉTODOS
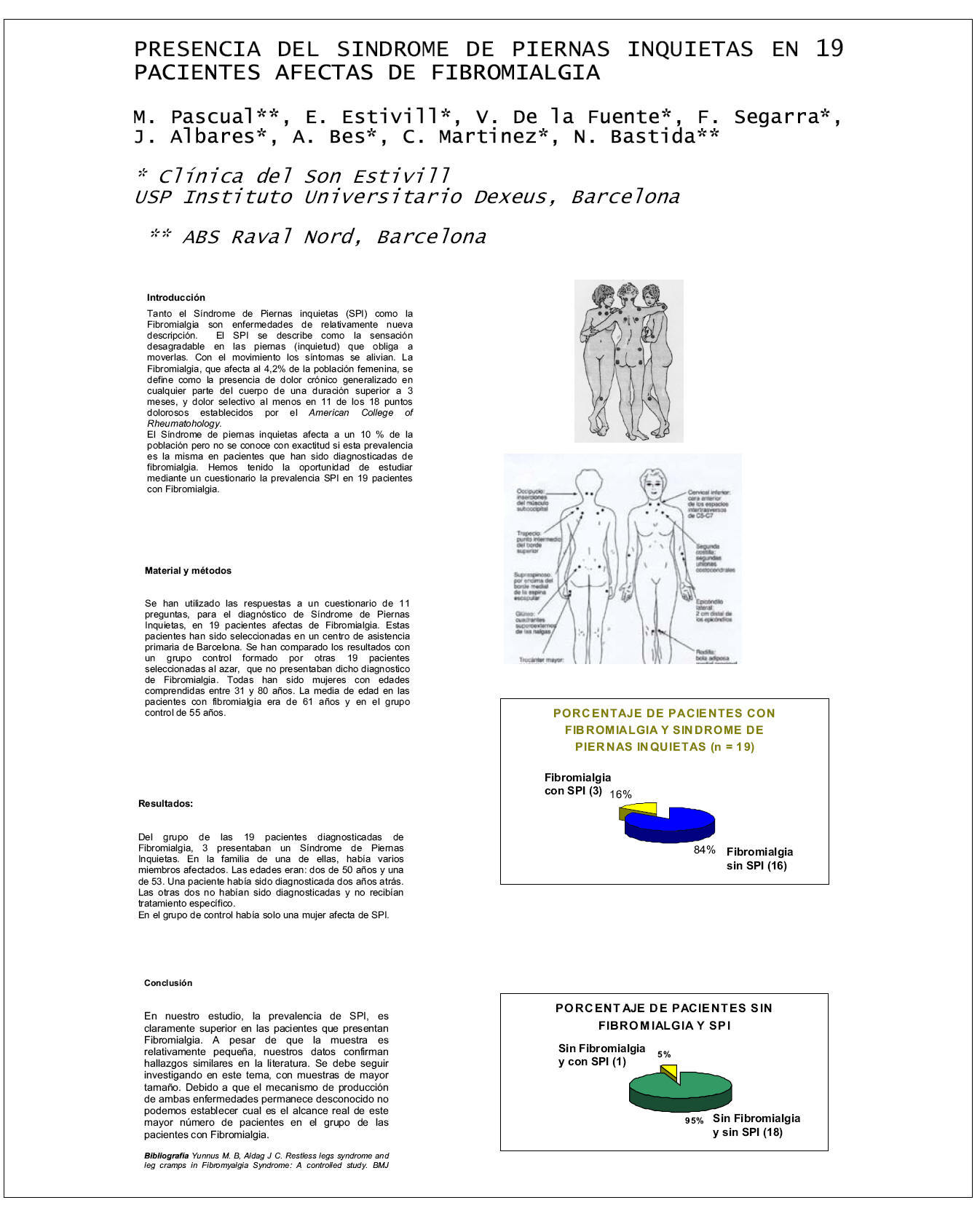
Se han utilizado las respuestas a un cuestionario para el diagnóstico de síndrome de piernas inquietas 11 preguntas en 19 pacientes afectas de fibromialgia. Estas pacientes han sido seleccionadas en un centro de asistencia primaria de Barcelona. Se han comparado los resultados con un grupo control formado por otras 19 pacientes seleccionadas al azar, que no presentaban dicho diagnóstico de fibromialgia. Todas han sido mujeres con edades comprendidas entre 30 y 80 años.
RESULTADOS
Del grupo de las 19 pacientes diagnosticadas de Fibromialgia, 3 presentaban un Síndrome de Piernas Inquietas claro. En una de ellas había varios miembros de la familia afectada. Las edades eran dos de 50 años y una de 53. Una de ellas había sido diagnosticada dos años atrás. Las otras dos no habían sido diagnosticas y no recibían tratamiento específico.
En el grupo de control había sólo una mujer afecta de SPI.
CONCLUSION
En nuestro estudio, la prevalencia de SPI, es claramente superior en las pacientes que presentan fibromialgia. A pesar de que la muestra es relativamente pequeña, nuestros datos confirman hallazgos similares en la bibliografía. Debido a que el mecanismo de producción de ambas enfermedades permanece desconocido no podemos establecer cual es el alcance real de este mayor número de pacientes en el grupo de las pacientes con fibromialgia.
BIBLIOGRAFIA
Yunnus M.B, Aldag JC. Restless legs syndrome and leg cramps in Fibromyalgia Syndrome: A controlled study. BMJ. 1996;312: 1339.
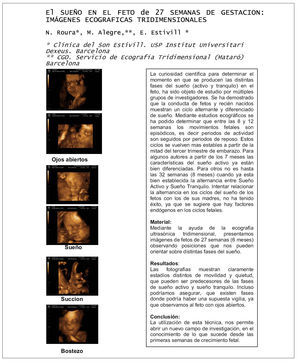
EL SUEÑO EN EL FETO DE 27 SEMANAS DE GESTACIÓN: IMÁGENES ECOGRÁFICAS TRIDIMENSIONALES
N. Roure*, M. Alegre** y E. Estivill*
*Clínica del Son Estivill. USP Institut Universitari Dexeus.
Barcelona. España. **CGO. Servicio de Ecografía Tridimensional. Mataró. Barcelona. España.
INTRODUCCION
La curiosidad científica para determinar el momento en que se producen las distintas fases del sueño (activo y tranquilo) en el feto, ha sido objeto de estudio por múltiples grupos de investigadores. Se ha demostrado que la conducta de fetos y recién nacidos muestran un ciclo alternante y diferenciado de sueño. Mediante estudios ecográficos se ha podido determinar que entre las 8 y 12 semanas los movimientos retales son episódicos, es decir períodos de actividad son seguidos por períodos de reposo. Estos ciclos se vuelven mas estables a partir de la mitad del tercer trimestre de embarazo. Para algunos autores a partir de los 7 meses las características del sueño activo ya están bien caracterizadas. Para otros no es hasta las 32 semanas (8 meses) cuando ya esta bien establecida la alternancia entre Sueño Activo y Sueño Tranquilo. Intentar relacionar la alternancia en los ciclos del sueño de los retos con los de sus madres no ha tenido éxito ya que se sugiere que hay factores endógenos en los ciclos retales.
MATERIAL
Mediante la ayuda de la ecografía ultrasónica tridimensional, presentamos imágenes de retos de 27 semanas (6 meses) observando posiciones que nos pueden orientar sobre distintas fases del sueño.
RESULTADOS
Las fotografías muestran claramente estadios distintos de movilidad y quietud que pueden ser predecesores de las fases de sueño activo y sueño tranquilo. Incluso podríamos
asegurar que existen fases donde podría haber una supuesta vigilia, ya que observamos al feto con ojos abiertos.
CONCLUSION
La utilización de esta técnica nos permite abrir un nuevo campo de investigación en el conocimiento de lo que sucede desde las primeras semanas de crecimiento fetal.
VALORACIÓN DE LOS SÍNTOMAS DE DISFUNCIÓN SEXUAL EN PACIENTES CON SAOS
P. Rubio, E. González, S. Parra, M. Tárrega, E. Gómez y A. Benetó.
Unidad de Sueño. H. U. La Fe. Valencia. España.
OBJETIVO
Valorar quejas subjetivas en la actividad sexual (AS) en un grupo de pacientes con SAOS.
MÉTODO
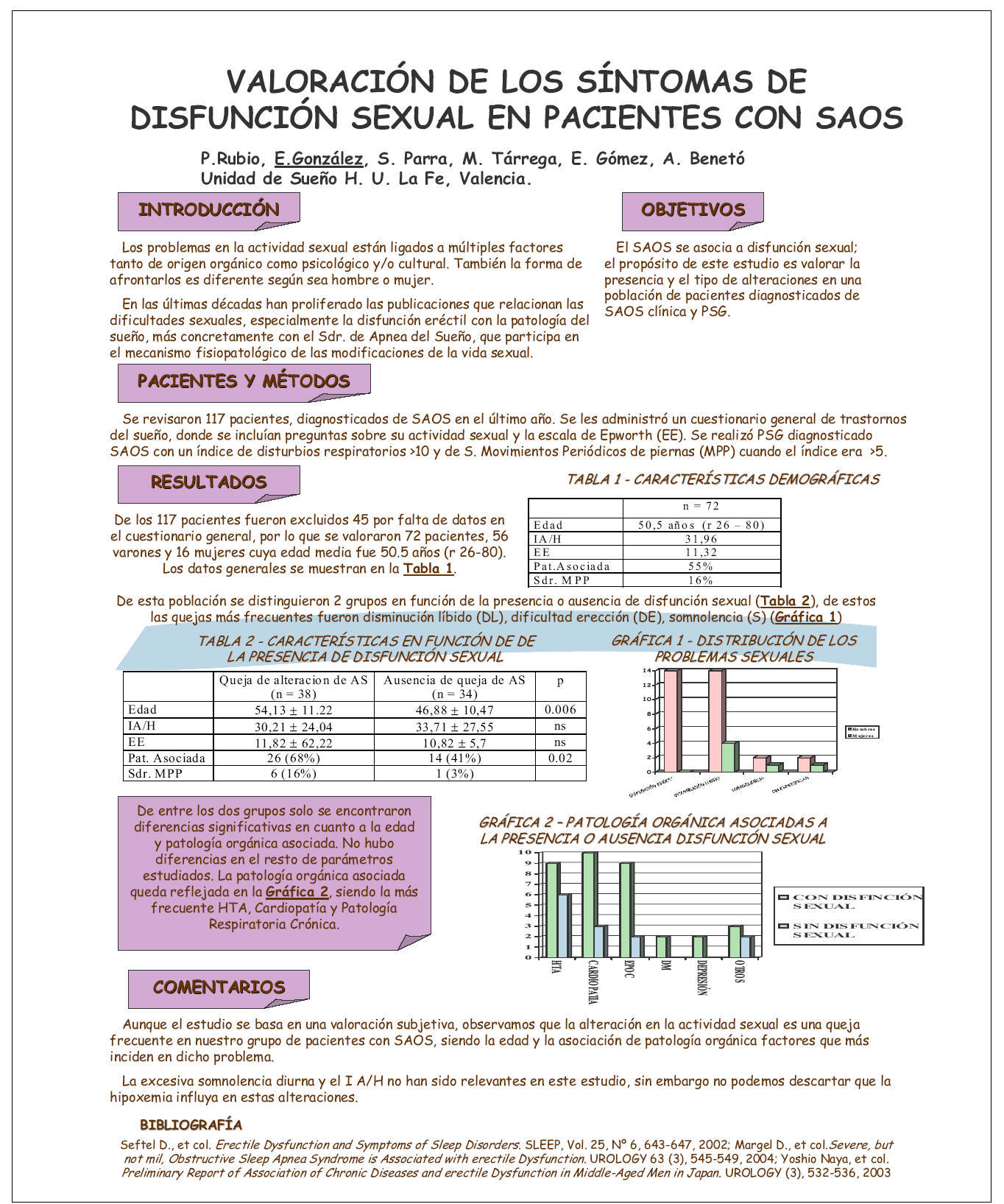
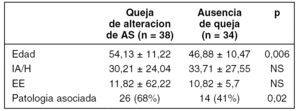
Revisamos 117 pacientes diagnosticados de SAOS (IA/H > 10) en el último año, excluyéndose 45 por falta de datos. Al resto se le realizó H.ª clínica, un cuestionario con preguntas referentes a su actividad sexual, puntuación de la escala de Epworth (EE) y PSGN.
RESULTADOS
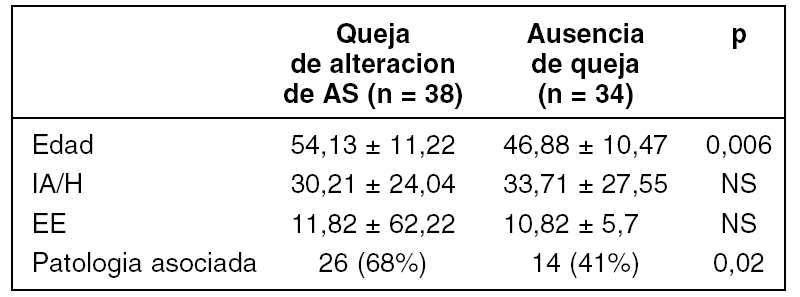
Se analizaron 72 pacientes, 56 hombres y 16 mujeres, con una edad media de 50,5 años (rango 26-80). De ellos, 38 (6 mujeres y 32 hombres), referían alguna alteración en su sexualidad. Los datos generales y su significación estadística quedan reflejados en la siguiente tabla:
La disminución en la líbido(53%), dificultad en la erección(38%) y somnolencia(7'6%) fueron los motivos preferentemente expresados.
La patologia asociada predominante fue: hipertensión arterial (37'5%), cardiopatía (37'5%) y patología respiratoria crónica (27%).
COMENTARIOS
Aunque el estudio se basa en una valoración subjetiva, observamos que la alteración en la A.S. es una queja frecuente en nuestro grupo de pacientes con S.A.O.S., siendo la edad y la asociación de patología orgánica factores que más inciden en dicho problema.
La excesiva somnolencia diurna y el IA/H no han sido relevantes en este estudio, sin embargo no podemos descartar que la hipoxemia influya en estas alteraciones.
Comunicación elegida para ser presentada oralmente
ESTUDIO VÍDEO POLISOMNOGRÁFICO EN UN PACIENTE CON SOSPECHA DE INSOMNIO FAMILIAR FATAL
Y. Sánchez González, A. González Olsen, P. Quiroga Subirana, A. Galdón Castillo y J. Paniagua Soto
Servicio de Neurofisiología Clínica. Hospital Virgen de las Nieves. Ctr. de Jaén s/n. Granada. España.
INTRODUCCION
El insomnio familiar fatal (IFF), enfermedad priónica que causa atrofia talámica, cursa con insomnio, conductas motoras oníricas, deterioro atención-vigilia, alteraciones neurológicas, hormonales y autonómicas.
OBJETIVO
Demostrar las alteraciones neurofisiológicas y comportamentales del ciclo vigilia-sueño características del IFF en un paciente con sospecha clínica y posterior diagnóstico genético.
PACIENTE Y MÉTODO
Varón 39 años. Historia familiar compatible con IFF. En el curso de 5 meses, manifiesta impotencia, insomnio, breves episodios de sueño diurno, apneas, mioclonías, automatismos y gesticulaciones. Al ingreso, diplopia, hipertensión arterial e hipersudoración. Realizamos monitorización vídeo-polisomnográfica durante 24 horas. Cada segundo de registro fue clasificado según los criterios de Sforza (1995).
RESULTADOS
Vigilia. Ojos cerrados, actividad motora en miembros inferiores. Ritmo alfa posterior reactivo a 8-9 c/s.
Sueño diurno. Breves episodios de sueño "NREM" (82,8%) y "REM" (17,2%), de duración inferior a un minuto y recurrencia agrupada, con rápida transición desde la vigilia relajada, y de características atípicas, con fases REM con o sin atonía, ausencia de sueño profundo, descargas delta atípicas y disminución de spindles, asociando mioclonías, gesticulaciones y apneas.
Sueño nocturno. Insominio de conciliación e inquietud motora. Tras alprazolam, patrón "NREM" durante tres horas y media, sin actividad motora y sin apneas.
CONCLUSIONES
Los hallazgos polisomnográficos durante 24h se caracterizaron por grave alteración del ciclo vigilia-sueño, disminución del tiempo total de sueño y patrones "NREM" y "REM" atípicos.
La administración de alprazolam permitió aumentar el sueño nocturno, con desaparición de las sacudidas motoras y apneas.
PALABRAS CLAVE
Insomnio familiar fatal. Enfermedad priónica. Disrupción ciclo vigilia-sueño.
¿QUÉ PAPEL EJERCE LA NARIZ EN EL CUMPLIMIENTO DEL USO DEL CPAP? ESTUDIO PROSPECTIVO DE 139 CASOS
F. Segarra*, E. Esteller**, E. Matiño**, J.J. Sanz**, J.M. Ademá* y E. Estivill*
*Unidad de Sueño del Hospital General de Cataluña. Clínica del Sueño Estivill. USP Institut Universitari Dexeus. Barcelona.España. **Servicio de ORL del Hospital General de Catalunya. Barcelona. España
INTRODUCCION
La eficacia de la utilización de un equipo de CPAP para el tratamiento del síndrome de apnea-hipoapnea (SAHS) del sueño, esta totalmente probado, pero, uno de los frecuentes problemas que nos encontramos, es el incumplimiento del tratamiento prescrito. Son varios los motivos que pueden causar este incumplimiento, pero en el presente trabajo, tratamos de saber únicamente cual es el papel de la nariz en estas posibles intolerancias o incumplimientos.
MATERIAL Y MÉTODOS
Se recogen de forma prospectiva 182 casos todos ellos diagnosticados de SAHS en el Hospital General de Catalunya entre 1992 y el 2002 y tratados con CPAP. Para el estudio sobre los efectos adversos se descartaron 43 casos por diversas causas. Por lo tanto la cantidad de pacientes validos estudiados fue de 139. A todos los casos se les practico 2 polisomnografías, una de diagnostico y otra para determinar la presión de CPAP. Todos los casos fueron evaluados además, desde el punto de vista ORL.
RESULTADOS
La tasa de cumplimiento fue del 74%. Se recogieron efectos adversos en 83 pacientes, 75 de ellos estaban relacionados directamente o indirectamente con la nariz (tabla 1), 55 de estos pacientes tenían el septum nasal alterado.
Se efectúo un tratamiento medico en 59 pacientes mejorando o desapareciendo la sintomatologia en 47 de ellos (80%). En 9 pacientes se efectúo un tratamiento quirúrgico, mejorando el cumplimento 8 (89%).
CONCLUSION
Resaltamos en primer lugar la importancia que tiene el normal funcionamiento de la nariz en el cumplimiento del uso del CPAP. En segundo lugar nuestros resultados ponen de manifiesto el papel fundamental que tienen los ORL para tratar correctamente estos casos. Es imprescindible su colaboración, lo que reafirma el carácter interdisciplinario que tiene el tratamiento del SAHS. Nuestra serie de pacientes no hubiera tenido los porcentajes tan altos de cumplimiento si no se hubieran tratado correctamente estos efectos secundarios.
NARCOLEPSIA EN LA INFANCIA. A PROPÓSITO DE DOS CASOS
E. Socarras-Busot, A. Álvarez Ruiz de Larrinaga, R. Núñez-Cayama, R. Rubio Aramnedi, J. Senosiain Erro* y J. Duran-Cantolla
*Unidad Respiratoria de Trastornos del Sueño. Hospital Txagorritxu, Vitoria-Gasteiz. S. Psiquiatría infantil. San Sebastian. España.
Correspondencia: ocarrasemma@hotmail.com
INTRODUCCION
La narcolepsia es un trastorno del sueño, de etiología desconocida, caracterizado por excesiva somnolencia diurna (ESD) e intrusiones inapropiadas de sueño REM durante la vigilia. Comienza en la 2.ª a 3.ª década de la vida, apareciendo rara vez en la infancia, afectando a ambos sexos por igual.
OBJETIVO
Describir dos casos de narcolepsia de aparición en la infancia.
Caso clínico 1
Niña de 13 años, con menarquia en noviembre de 2003, la cual desde agosto del mismo año presenta ESD, debilidad en miembros inferiores provocada por la risa o el llanto, aumento del apetito y sueño intranquilo. Fue diagnosticada de trastorno de ansiedad y tratada con paroxetina durante 2 meses. Tras persistir la ESD fue evaluada en la unidad de sueño.
Caso clínico 2
Niño de 9 años que presenta ESD acompañada de irritabilidad, descenso del rendimiento escolar, aumento de peso, parasomnias, alucinaciones hipnagógicas y caídas al suelo con la risa. Se diagnosticó de depresión y se trató con fluoxetina y psicoterapia durante 12 meses. Al persistir la ESD fue remitido a la unidad de sueño.
RESULTADOS
Se les realizó polisomnografía (PSG) obteniendo elevado índice de arousal y numerosos despertares intrasueño sin evidencia de eventos respiratorios. El test de latencia múltiple de sueño (TLMS) mostró latencia no-REM acortada y 2 o más episodios de REM en las siestas realizadas, lo que sugirió el diagnóstico de narcolepsia en ambos casos.
CONCLUSIÓN
La narcolepsia-cataplejía puede iniciarse en la infancia y ser erróneamente diagnosticada y tratada.
PALABRAS CLAVE
Hipersomnia. Narcolepsia. Infancia.
Comunicación elegida para ser presentada oralmente
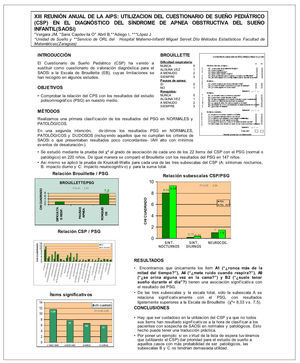
UTILIZACION DEL CUESTIONARIO PEDIATRICO DE SUEÑO (CPS) EN EL DIAGNOSTICO DEL SINDROME DE APNEA OBSTRUCTIVO DE SUEÑO INFANTIL (SAOSI)
JM Vergara, O Sans, I Adiego* y J López**
*ORL Infantil del Hospital Universitario Miguel Servet. UU. de Neurofisiología Clínica. España. **Departamento de Métodos Estadísticos de la Facultad de Matemáticas. Zaragoza. España.
Correspondencia: vergeur@comz.org
El CPS ha venido a sustituir como cuestionario de valoración diagnóstica a la Escala de Brouillette (EB), cuyas limitaciones se han recogido en algunos estudios.
OBJETIVOS
Comprobar la relación del CPS con los resultados del estudio polisomnográfico (PSG) en nuestro medio.
MÉTODOS
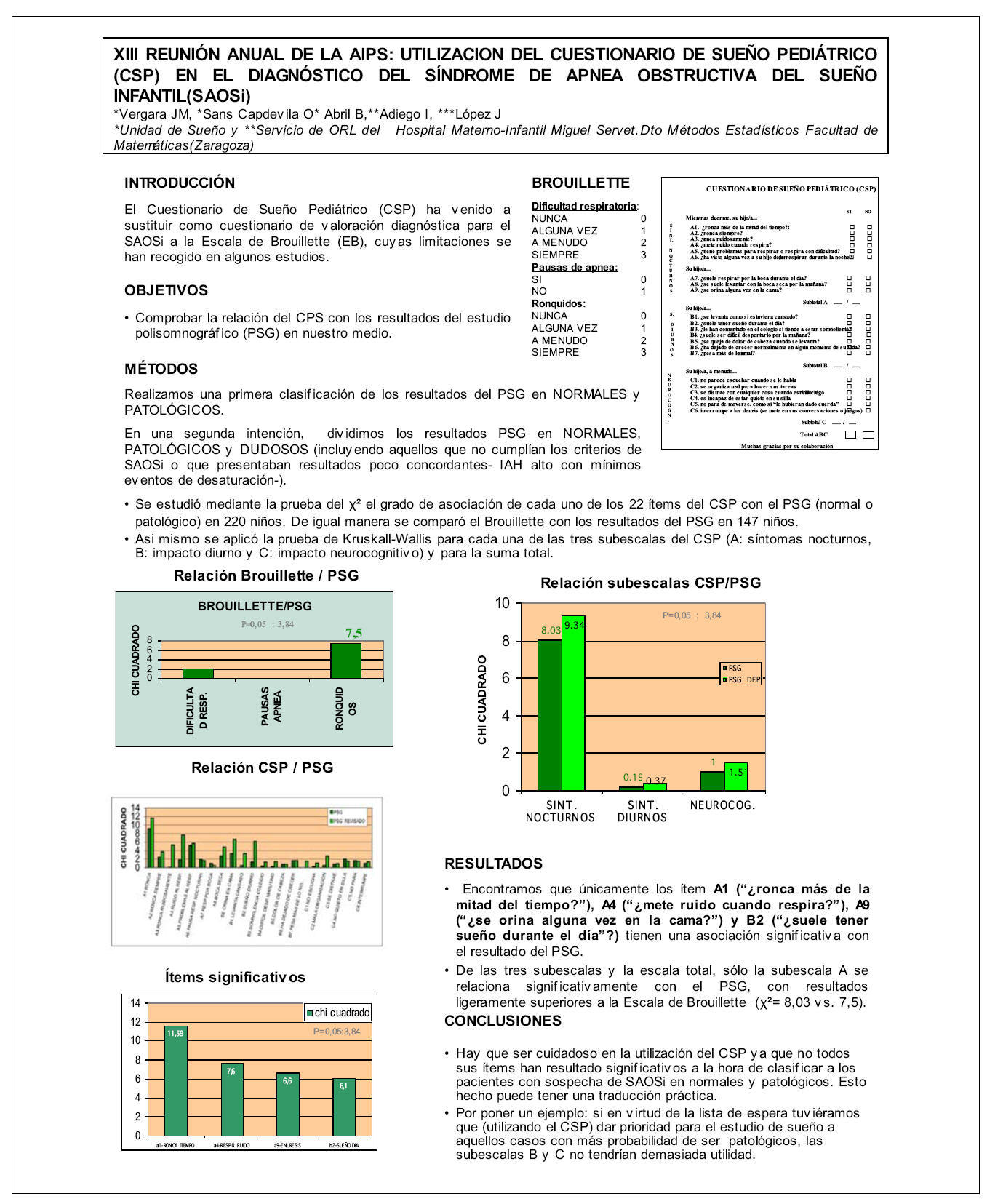
Se estudia mediante la prueba del c2 el grado de asociación de cada uno de los 22 ítems del CPS con el PSG (normal o patológico) en 220 niños. Con la misma intención se aplica la prueba de Kruskall Wallis para cada de las tres subescalas (A: síntomas nocturnos, B: impacto diurno y C: impacto neurocognitivo) y para la suma total.
RESULTADOS
Únicamente los ítem A1 ("¿ronca más de la mitad del tiempo?"), A4 ("¿mete ruido cuando respira?"), A9 ("¿se orina alguna vez en la cama?") y B2 ("¿suele tener sueño durante el día"?) tienen una asociación significativa con el resultado del PSG. De las tres subescalas y la escala total, sólo la subescala A se relaciona significativamente con el PSG, con resultados ligeramente superiores a la EB (c2 = 8,03 frente a 7,5).
CONCLUSIONES
En nuestro laboratorio, pocos ítems del CPS han resultado significativos a la hora de clasificar a los pacientes con sospecha de SAOSi en normales y patológicos. Esto puede tener importancia práctica. Por poner un ejemplo: disponiendo del CPS, si en virtud de la lista de espera tuviéramos que dar prioridad para el estudio de sueño a aquellos casos con más probabilidad de ser patológicos, las subescalas B y C no tendrían mucha utilidad.
PALABRAS CLAVE
Síndrome de apnea obstructiva de sueño infantil. Cuestionario pediátrico de sueño. Polisomnografía.
BIBLIOGRAFIA
Chervin RD, Hedger K, Dillon JE, Pituch KJ. Pediatric Sleep Questionnaire (PSQ): validity and reliability of scales for sleep-disordered breathing, snoring, sleepiness, and behavioral problems. Sleep Medicine 1 (2000) 21-32.
¿TIENEN LOS NIÑOS CON HIPERCAPNIA NOCTURNA UN PERFIL CLINICO PROPIO?
J.M. Vergara, O. Sans, I. Adiego y J. López*
Unidad de Neurofisiología Clínica Infantil del Hospital Universitario Miguel Servet. Zaragoza. España. *Departamento de Métodos Estadísticos de la Facultad de Matemáticas. Zaragoza. España.
Correspondencia: vergeur@comz.org
Una de las características diferenciales del síndrome de apnea obstructiva de sueño infantil (SAOSi) respecto al adulto es la existencia de hipoventilación nocturna en un buen número de pacientes.
OBJETIVOS
Estudiar las características de los aquellos niños con hipoventilación crónica nocturna en relación a los cuadros de SAOSi que no la presentan.
MÉTODOS
Estudio de las puntuaciones de los diferentes ítems de cuestionario pediátrico de sueño (CPS) en pacientes diagnosticados de SAOSi con y sin hipercapnia, detectada esta última por elevación mantenida de la etCO2 durante la polisomnografía nocturna. También se compara la edad de ambos grupos. Pruebas estadísticas utilizadas: Chi cuadrado y comparación de medias.
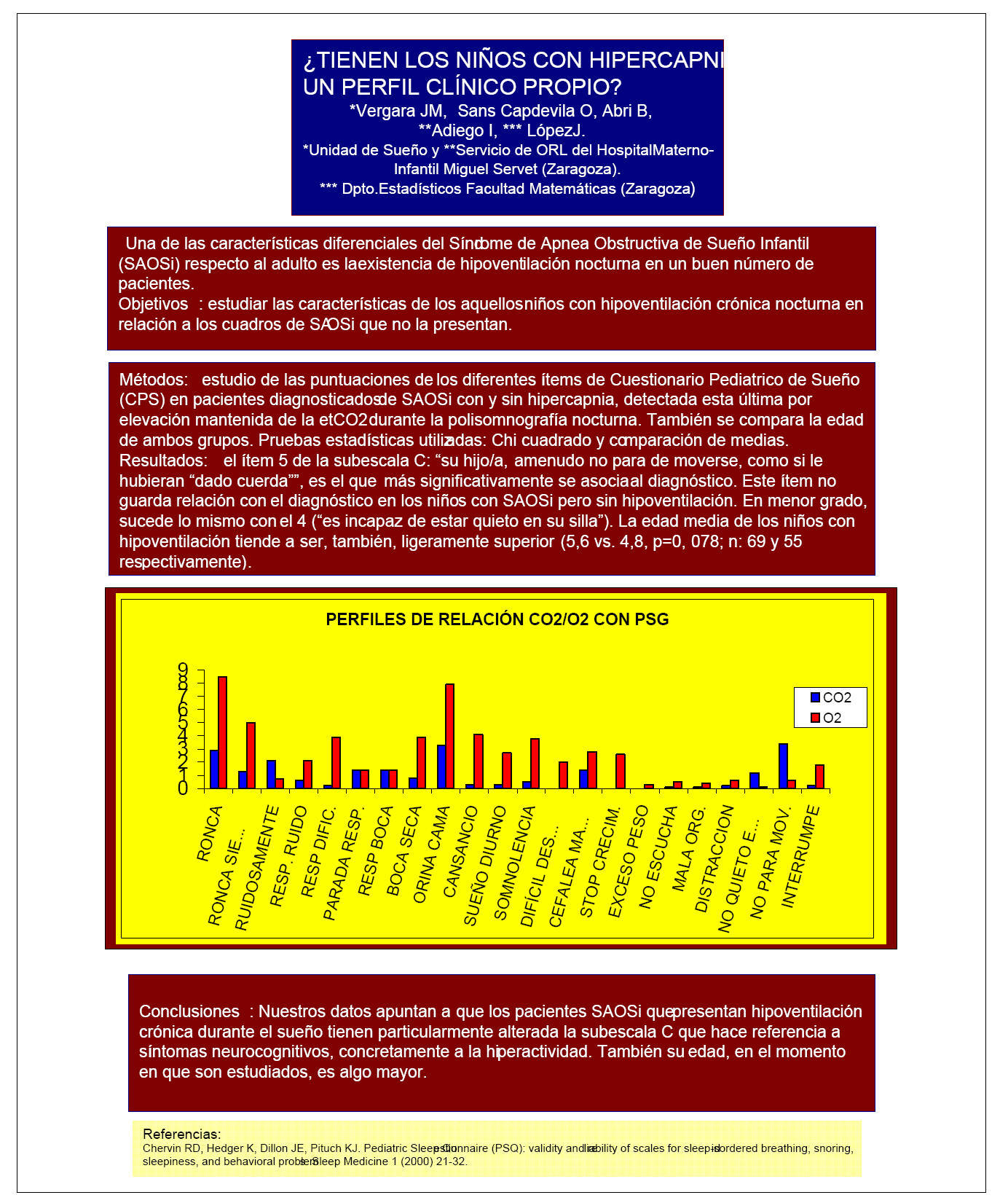
RESULTADOS
El ítem 5 de la subescala C: "su hijo/a, amenudo no para de moverse, como si le hubieran "dado cuerda", es el que más significativamente se asocia al diagnóstico. Este ítem no guarda relación con el diagnóstico en los niños con SAOSi pero sin hipoventilación. En menor grado, sucede lo mismo con el 4 ("es incapaz de estar quieto en su silla"). La edad media de los niños con hipoventilación tiende a ser, también, ligeramente superior (5,6 frente a 4,8, p = 0,078; n: 69 y 55 respectivamente).
CONCLUSIONES
Nuestros datos apuntan a que los pacientes SAOSi que presentan hipoventilación crónica durante el sueño tienen particularmente alterada la subescala C que hace referencia a síntomas neurocognitivos, concretamente a la hiperactividad. También su edad, en el momento en que son estudiados, es algo mayor.
PALABRAS CLAVE
Síndrome de apnea obstructiva de sueño infantil. Cuestionario pediátrico de sueño. Polisomnografía.
REFERENCIAS
Chervin RD, Hedger K, Dillon JE, Pituch KJ. Pediatric Sleep Questionnaire (PSQ): validity and reliability of scales for sleep-disordered breathing, snoring, sleepiness, and behavioral problems. Sleep Medicine 1. 2000: p. 21-32.