Diversos estudios realizados en España demuestran una ingesta deficiente de yodo en gestantes, pero no hay datos de la Comunidad Valenciana. Se busca conocer el grado de implantación de la toma de suplementos de yodo en gestantes de nuestra área sanitaria.
Pacientes y métodoSe ha estudiado a 232 mujeres en el primer trimestre de embarazo. Se midió tirotropina (TSH), tiroxina libre (T4L), anticuerpos antiperoxidasa y yoduria, y se encuestó sobre consumo de sal yodada y suplementos farmacológicos de yodo. Se recogió el valor de la TSH neonatal del cribado de metabolopatías en los recién nacidos de las mujeres participantes.
ResultadosLa media de edad fue 30,5±4,4 años. El 60,8% consumía sal yodada, el 51,3% tomaba polivitamínico con yodo, y sólo el 14,2% tomaba yoduro potásico. La mediana de las yodurias fue de 100μg/l. El 66% tenía yodurias por debajo de la recomendada (150μg/l). La relación entre ingesta farmacológica de yodo y yoduria fue positiva y significativa (p=0,016). Presentaron una hipotiroxinemia leve el 10% de las mujeres. El 5,7% de los recién nacidos tenían una TSH elevada.
ConclusionesLa ingesta de yodo de nuestras gestantes es baja, a pesar de las recomendaciones vigentes. Los datos respaldan la necesidad de potenciar el uso de sal yodada en todos los hogares y administrar sistemáticamente un suplemento con yoduro potásico a toda mujer embarazada.
Several studies performed in Spain have reported iodine deficiency in pregnant women but data from Valencia are lacking. The aim of the present study was to determine the degree of implantation of iodine supplementation in pregnant women in our health area.
Patients and methodA total of 232 pregnant women were studied in the first trimester of pregnancy. Thyroid-stimulating hormone (TSH), free thyroxine, and antiperoxidase antibodies were measured. A survey was performed on intake of iodized salt and pharmacological iodine supplements. Neonatal TSH concentrations were measured, based on screening of metabolopathies, in the newborns of participating women.
ResultsThen mean age was 30.5±4.4 years. A total of 60.8% of the women consumed iodized salt, 51.3% took iodine polyvitamins and only 14.2% consumed potassium iodide. The median urinary iodine concentration was 100μg/l; 66% had urinary iodine concentrations below the recommended level (150μg/l). A positive association was found between pharmacological iodine intake and urinary iodine (p=0.016). Ten percent of the women had mild hypothyroxinemia, while 5.7% of the newborns had elevated TSH levels.
ConclusionsIodine intake in pregnant women in our health area is low, despite current recommendations. Our data support the need to promote the use of iodized salt in every home and to systematically administer potassium iodide supplements in all pregnant women.
España sigue siendo un país en riesgo de déficit de yodo1, con insuficientes datos en algunas zonas, y déficit demostrado en grupos de riesgo, principalmente mujeres embarazadas2. Durante la gestación se produce, por una parte, un aumento del aclaramiento renal del yodo y, por otra, una mayor necesidad del mineral para la síntesis de hormona tiroidea destinada al feto3. Ambos motivos hacen que las necesidades de yodo maternas aumenten hasta 300mg al día.
El consumo diario recomendado en la población general es de 150-200mg, que puede obtenerse mediante el uso de sal yodada y el consumo de alimentos ricos en yodo, como el pescado. Pero las necesidades aumentadas de yodo en la embarazada precisarían además un suplemento farmacológico de al menos 150mg de yodo al día, preferiblemente en forma de yoduro potásico, iniciado, si es posible, antes de la concepción y mantenido durante todo el embarazo y el periodo de lactancia. Los polivitamínicos con yodo pueden ser una alternativa, pero tienen el inconveniente de ofrecer menor cantidad de yodo por comprimido, lo que obligaría a dosis excesiva de otros componentes del polivitamínico si quisiéramos ajustar su ingesta a las necesidades de yodo.
Esta recomendación quedó plasmada en el “Manifiesto sobre la erradicación de la deficiencia de yodo en España”, publicado en 2004 por las principales sociedades científicas españolas y que las autoridades sanitarias asumieron4. Desde la publicación de dicho manifiesto no se conoce su grado de implantación.
El objetivo principal de este estudio es valorar el estado nutricional del yodo en un grupo de mujeres embarazadas, mediante el análisis de los principales determinantes, la ingesta de yodo, la yoduria como reflejo de ingesta de yodo, y la determinación de T4 libre (T4L) como parámetro de función tiroidea materno y de aporte de hormona al feto. El segundo objetivo es comprobar el seguimiento de las recomendaciones referidas a este grupo de población. Finalmente, un valor de tirotropina (TSH) neonatal > 5 mUI/ml en más del 3% de los recién nacidos al hacer el test de metabolopatías se ha considerado un marcador de deficiencia poblacional del yodo5, por lo que se determina cuál es el porcentaje de TSH > 5 mUI/ml en los recién nacidos de estas mujeres.
PACIENTES Y MÉTODOEstudio descriptivo y prospectivo, realizado en 232 mujeres en el primer trimestre de embarazo en un Departamento de Salud de la Comunidad Valenciana. El reclutamiento se hizo mediante muestreo consecutivo durante un periodo de 5 meses (febrero-junio de 2006), a partir de las matronas de los centros de salud, que entregaban la hoja informativa del estudio y el consentimiento informado.
Se recopiló mediante un cuestionario datos sobre afección tiroidea previa, consumo de sal yodada, consumo de polivitamínicos y suplementos de yodo, en la visita de las 10-13 semanas de control de embarazo. Se recogió una muestra aleatoria de orina para la determinación de la yoduria, y se realizó una extracción de sangre para estudio tiroideo (T4L, TSH y anticuerpos antiperoxidasa). Todas las mujeres dieron consentimiento informado escrito antes de la realización del estudio. Tras la visita se recomendó suplemento de yodo a las gestantes que no lo tomaban.
La yoduria fue realizada mediante el método de Benotti y Benotti6 en el Laboratorio de Endocrinología Experimental de la Facultad de Medicina de la Universidad Autónoma de Madrid, perteneciente al Centro Superior de Investigaciones Científicas. Las muestras de orina fueron recogidas en la consulta y, hasta su realización, fueron conservadas en tubo estéril a –20°C. La TSH y la T4L se realizaron mediante un inmunoanálisis de electroquimioluminiscencia en suero. Los anticuerpos antiperoxidasa se determinaron mediante un método inmunoabsorbente ligado a enzimas (ELISA) en suero.
La determinación de TSH neonatal se hizo dentro del programa de cribado de metabolopatías de la Comunidad Valenciana, mediante una muestra recogida por punción del talón, impregnando la muestra en papel de filtro, a las 48h de vida del niño. La determinación de la TSH neonatal fue por inmunofluorescencia en el autoanalizador AutoDelfia 1235 (Perkin Elmer, Boston, Estados Unidos).
Los parámetros estudiados se analizaron con pruebas estadísticas descriptivas. La relación entre yoduria y consumo de sal yodada se determinó mediante la prueba de la t de Student. La relación entre yoduria e ingesta de yodo farmacológico (tras calcular su ingesta basada en los datos de la encuesta) se determinó mediante una prueba de Kruskall-Wallis, al no cumplirse las condiciones de aplicación del test de ANOVA.
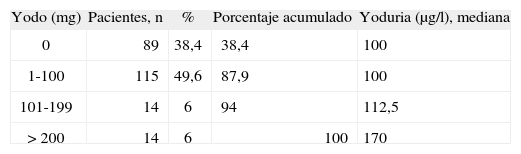
RESULTADOSSe estudió a 232 mujeres embarazadas entre 10 y 13 semanas de gestación, con una media de edad de 30,5 ± 4,4 años. Ninguna de ellas refería enfermedad tiroidea anterior; 141 (60,8%) consumían sal yodada; la mitad, 119 (51,3%), consumía polivitamínicos con yodo y 33 (14,2%), suplementos orales de yoduro potásico.
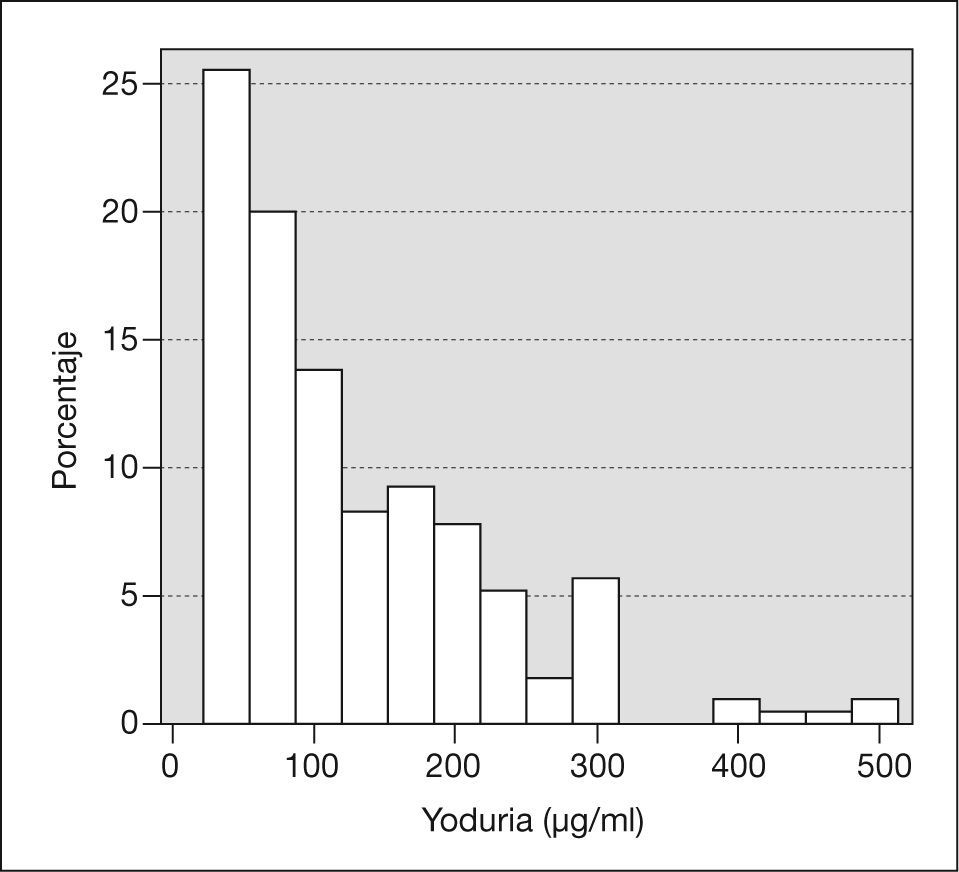
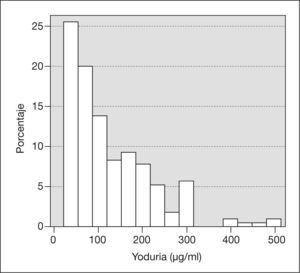
La mediana de la yoduria fue de 100μg/l, estando el percentil 25 en 50μg/l. La distribución de las yodurias mostró una curva asimétrica (fig. 1). El porcentaje de mujeres con yoduria < 150μg/l fue del 66% (153 casos).
La mediana de la T4L fue de 1,1 (intervalo, 0,71-1,7) ng/dl, estando un 10% de los casos por debajo del límite inferior de la población normal.
Cinco (2,15%) mujeres tenían hipotiroidismo subclínico, manifestado por unas concentraciones elevadas de TSH (5,37-8,85mU/ml) y cifras normales de T4L. No se encontró ningún caso de hipotiroidismo clínico. Seis mujeres tenían concentraciones de TSH < 0,25 y cifras normales de T4L (patrón de hipertiroidismo subclínico).
De 221 mujeres, 13 (5,8%) tenían elevados los anticuerpos antiperoxidasa (116,9-690,9 UI/ml).
La relación entre ingesta farmacológica de yodo y yoduria fue positiva y significativa (p = 0,016) (tabla 1). En cambio, no se encontró una relación entre consumo de sal yodada y yoduria. La mediana de yoduria fue la misma (100μg/l) independientemente del consumo o no de sal yodada. Sin embargo, los valores medios fueron discretamente superiores en las mujeres que consumían sal yodada (yoduria media, 131μg/l) que en las que no la hacían (117μg/l), aunque sin alcanzar al significación estadística (p = 0,27).
Se recogió el valor de la TSH neonatal de los hijos de 225 de las mujeres embarazadas del estudio (las pérdidas fueron por aborto, cambios de domicilio o problemas de identificación). Trece de los 225 niños tenían la TSH neonatal > 5 mUI/ml (5,7%; intervalo de confianza [IC] del95%, 2,5%-9%).
DISCUSIÓNSe ha encontrado en este estudio un déficit de yodo en un grupo representativo de mujeres embarazadas. La mediana de la yoduria se sitúa claramente por debajo de lo deseable en este grupo, lo que indica una ingesta de yodo insuficiente.
La mediana de las yodurias estudiadas (100μg/l) está indicando una ingesta insuficiente de yodo en la muestra estudiada, y queda lejos de una cifra entre 150 (mínimo) y 2007 a 2308 (máximo) μg/l, indicadora de suficiencia en la mujer gestante. Estudios recientes en embarazadas muestran cifras similares de yodurias, lo que demuestra la persistencia del problema2,9,10.
Más preocupante es la visión del déficit de yodo desde el punto de vista de la hipotiroxinemia, con 21 casos con concentraciones de 0,91ng/dl o menores (límite inferior de normalidad de la técnica empleada). Además, la distribución de valores no es normal, sino asimétrica, con un agrupamiento en valores inferiores. Todo ello podría ser factor de riesgo para el desarrollo neurológico fetal.
Los trastornos por déficit de yodo son muy variables y afectan de manera diferente en cada periodo de la vida, y en el feto es donde se dan las mayores alteraciones. El déficit de yodo es problemático en la gestación porque, si bien la madre se protege mediante una síntesis preferente de T3 en detrimento de la síntesis de T4, el feto es dependiente de la T4L materna. El déficit de T4L materno será crítico en los primeros dos trimestres del embarazo, e incluso en casos leves pueden producirse déficit intelectuales11,12 y síndrome de hiperactividad13.
Nuestro estudio intenta conocer si las recomendaciones hechas hace 4 años por distintas sociedades científicas se está cumpliendo, así como cuál es el estado del consumo de yodo en una muestra de gestantes en su primer trimestre de embarazo. Además, busca confirmar si nuestra área sanitaria es deficitaria en yodo, tal como indicaba la alta prevalencia de bocio en escolares de un estudio previo14. En este estudio se encontró, en cambio, que la mediana de yodurias era normal (155μg/l). Otros autores también han encontrado valores de yodurias mayores en escolares que en embarazadas de una misma población15.
Todos los parámetros analizados apuntan a esa posibilidad: yodurias bajas, T4L en límite inferior de la normalidad, insuficiente ingesta de yodo en forma de sal yodada y suplementos farmacológicos, y finalmente, un elevado porcentaje de recién nacidos con TSH > 5 mUI/ml en el cribado de metabolopatías.
El consumo de sal yodada (el 60,8% de la muestra) también está alejado de la recomendación de la OMS de un consumo mayor del 90%.
Nuestros datos demuestran la falta de aplicación de las recomendaciones de las sociedades científicas españolas. Hay un consumo bajo de suplementos de yodo. Pese a que la mitad de las mujeres referían consumo de polivitamínicos con yodo, la diferente cantidad de este elemento en su composición muestra que la ingesta de yodo como suplementos es muy baja: sólo el 12% ingiere más de 100mg de yodo al día en forma de suplementos. Estos datos concuerdan con las publicaciones recientes que hablan de un consumo de suplementos de yodo en el 13 al 50% de las mujeres gestantes europeas16.
Una posible explicación de la implantación insuficiente de esta medida preventiva (la suplementación farmacológica con yodo) sería el temor a los efectos secundarios de una implantación universal, riesgo no demostrado16.
Este estudio demuestra que el déficit de yodo es un problema sanitario grave en nuestro país, que no se ha corregido a pesar de las recomendaciones vigentes y precisa un esfuerzo tanto de las autoridades sanitarias como del personal sanitario en su práctica diaria, así como concienciar a la población de la necesidad de seguir las recomendaciones vigentes10:
- –
Uso universal de sal yodada.
- –
Suplementos de yodo en la embarazada hasta asegurar un aporte de 300mg al día (preferentemente mediante tabletas de yoduro potásico).
Este trabajo ha sido subvencionado en parte por la Asociación para la Investigación en Enfermedades de los Niños (NIF G97009484).
Nuestro agradecimiento a todo el personal sanitario (matronas, enfermería y ginecólogos) de nuestro Departamento Sanitario) por su colaboración en el estudio.