El objetivo del presente estudio es describir los errores de medicación (EM) notificados en atención primaria analizando el ámbito, el daño y las causas, y orientando el análisis a las medidas para prevenir estos errores.
Material y métodosÁmbito: Atención primaria. Servicio Madrileño de Salud. 2016.
DiseñoEstudio descriptivo transversal.
ParticipantesTodas las notificaciones de EM realizadas desde los centros de salud en el sistema de notificación de incidentes de seguridad entre el 1 de enero y el 17 de noviembre de 2016 (n=1.839).
Mediciones principalesÁmbito donde ocurrió el error, daño real, daño potencial y causa del error. Fueron clasificadas por un investigador. Se comprobó la concordancia con otro investigador.
ResultadosEn el ámbito del centro de salud ocurrieron el 47% (IC95%: 44,8-49,3%) de los EM y en el entorno del paciente el 26,5% (IC95%: 24,5-28,6%). El 27,5% (IC95%: 24,1-30,8%) de los EM tenían potencialidad de daño grave. En el ámbito del centro de salud, la causa más frecuente fue la prescripción inadecuada: 27,4% (IC95%: 24,4-30,4%). En el entorno del paciente, la causa más frecuente fue el fallo en la comunicación profesional-paciente: 66% (IC95%: 61,8-70,2%), seguida por equivocaciones y despistes del paciente.
ConclusionesLa mitad de los errores de medicación notificados desde atención primaria tiene lugar en el centro de salud mientras que los EM del paciente son la cuarta parte. Uno de cada 4 es un error potencialmente grave. Las causas más importantes son la prescripción inadecuada (incluyendo indicación o dosis incorrecta, interacciones, contraindicaciones y alergias), los fallos en la comunicación profesional-paciente y los despistes en la autoadministración del paciente. Parece prioritario implantar sistemas de ayuda a la prescripción, prácticas seguras efectivas en comunicación profesional-paciente y ayudas que eviten los despistes en la autoadministración del paciente.
Aim of this study is to determine the setting, causes, and the harm of medication errors (ME) which are notified by Primary Health Care.
Material and methodsSetting: Primary Care Regional Health Service of Madrid. 2016.
DesignDescriptive and cross-sectional study.
ParticipantsAll ME (1,839) which were notified by Primary Care Centres by notification system of safety incidents between January 1st 2016 and November 17th 2016.
Main measurementsSetting, real harm, potential harm, and cause of error. These items were classified by one researcher. Concordance was checked with another researcher.
ResultsJust under half (47%) (95% CI: 44.8%-49.3%) of ME occurred in Primary Care Centre, 26.5% (95% CI: 24.5%-28.6%) of ME were patient medication errors, and 27.5% (95% CI: 24.1%-30.8%) of ME were potential severe harm errors. Prescribing errors were the cause of most ME in Primary Care Centre [27.4% (95% CI: 24.4%-30.4%)]. Communication between patients and doctors were the cause of most patient medication errors [66% (95% CI: 61.8%-70.2%)]. Patient mistakes and forgetfulness were also causes of patient medication errors.
ConclusionsHalf of all mediation errors hppened at Primary Care Center while one quarter of them were patient medication errors.
One quarter of all ME were potential severe harm errors. The main causes were prescribing errors, failure of communication between patients and doctors, and patient mistakes and forgetfulness. Prescribing aid systems, communication improvements and patients aids should be implemented.
Desde la publicación del informe To err is human1, la seguridad del paciente se ha convertido en una prioridad de los sistemas sanitarios. La importancia de los errores de medicación (EM) ha sido ampliamente descrita2–6 y existen numerosos estudios específicos, la mayoría en el ámbito hospitalario, aunque los EM en atención primaria también han sido ampliamente estudiados, quedando patente su importancia5–9.
Es cierto que los sistemas de notificación no reflejan la prevalencia real de los incidentes de seguridad pero suponen una fuente de información acerca de áreas de riesgo. Por este motivo, han sido utilizados como base para estudios de seguridad en EM10,11. A nivel nacional existen también estudios centrados en EM en atención primaria12,13 y trabajos que utilizan como fuente de datos los sistemas de notificación14.
Los EM tienen peculiaridades importantes en atención primaria que matizan sustancialmente cómo ocurren y cómo prevenirlos, por lo que parece oportuno un análisis orientado a las peculiaridades de la atención primaria y las medidas para prevenir errores en este ámbito.
El objetivo del presente estudio es describir los EM notificados en atención primaria analizando el ámbito, el daño real y potencial, y las causas y orientando el análisis a las medidas para prevenir estos errores.
Material y métodosDiseñoEstudio descriptivo observacional transversal.
Población de estudio y ámbitoSe analizaron todas las notificaciones de EM realizadas desde atención primaria en el sistema de notificación del Servicio Madrileño de Salud (CISEMadrid) entre el 1 de enero y el 17 de noviembre de 2016.
Mediciones principalesEn el sistema de notificación, la persona que realiza una notificación puede registrar directamente el lugar en que se produjo el error, la causa del error y el impacto en el paciente (daño) en sendos campos consistentes en listas cerradas en los que el notificador puede seleccionar una de las opciones. Estas clasificaciones son revisadas y en ocasiones modificadas por los profesionales que valoran y analizan los errores notificados, habitualmente los farmacéuticos pertenecientes a las unidades de gestión de riesgos de atención primaria. Además, el notificador registra en campo de texto la descripción del error y el medicamento implicado.
De cada notificación se recogieron directamente las siguientes variables: a) ámbito en el que ocurrió el EM (centro de salud [CS], entorno del paciente, atención hospitalaria, oficina de farmacia), b) causa del EM (categorías en apéndice A, basado en la clasificación de tipos de EM del grupo Ruiz-Jarabo 200015) y c) daño real producido (categorización según clasificación internacional de la OMS16: sin daño en el paciente, daño leve, daño moderado y daño grave; definición en apéndice A)
Además del ámbito, causa y daño real, en las notificaciones en las que fue posible se estimó la potencialidad de producir daño, con la misma categorización de la variable «daño real», a partir de la descripción del error y del medicamento implicado al no ser una variable registrada directamente por el notificador. La estimación de potencialidad de daño del error se hizo en base a los siguientes criterios:, a) si se trataba de un medicamento de alto riesgo, b) el tipo de error (error de dosis, de indicación, contraindicaciones no tenidas en cuenta…), c) la detectabilidad del error antes de llegar al paciente en función de la causa de este (equivocaciones del paciente, error de dispensación, error de prescripción, falta de información…), d) el efecto esperable del error en el paciente y e) la presencia y funcionamiento de barreras sistémicas o fortuitas. La estimación de potencialidad de daño del error fue llevada a cabo por parte de investigadores entrenados. Se realizó análisis de concordancia interobservador en una submuestra obteniéndose un índice kappa de 0,94.
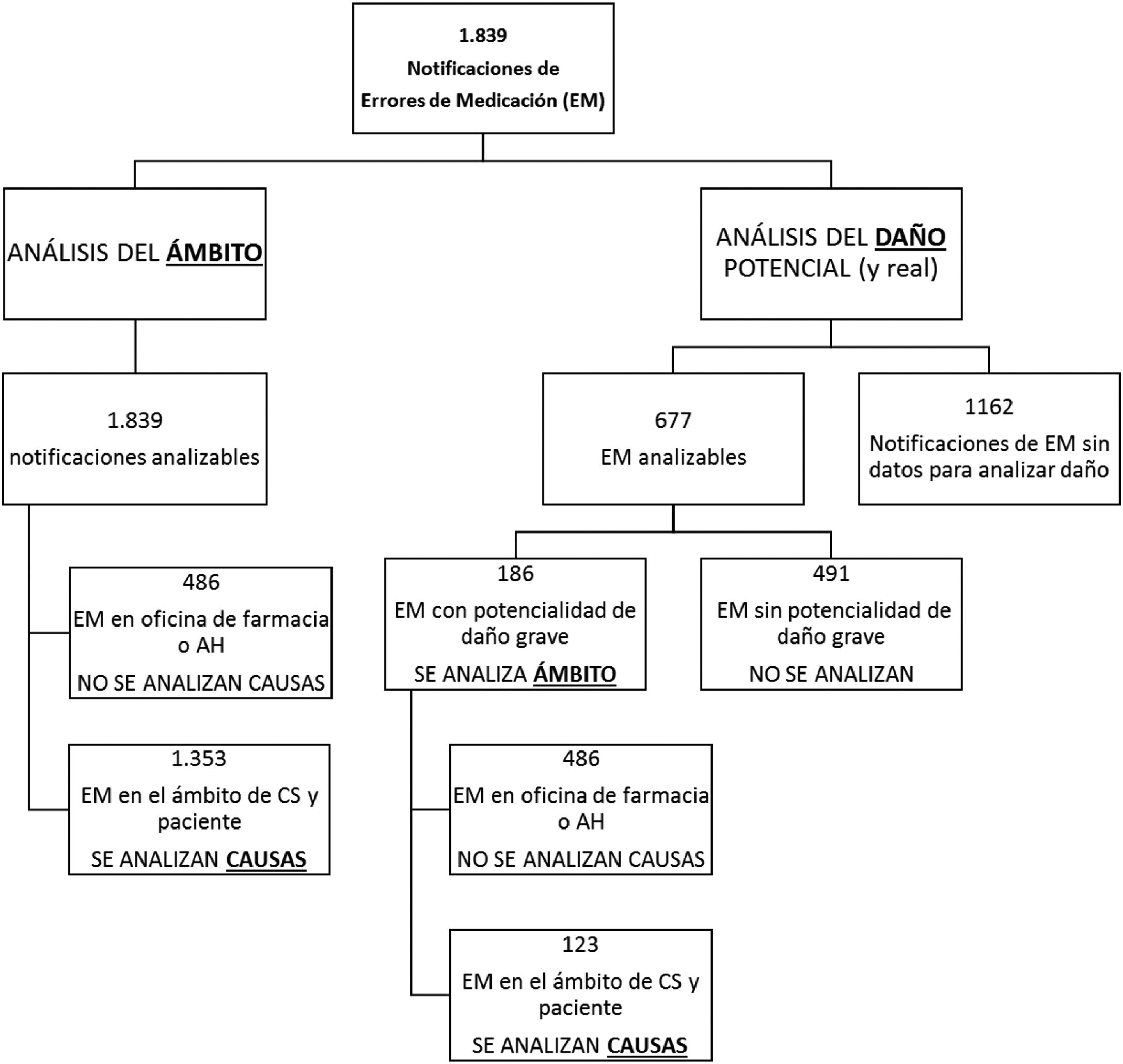
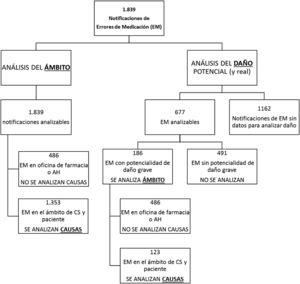
AnálisisSe realizó un análisis global y a continuación se llevó a cabo un subanálisis de causas en aquellos EM del ámbito del CS o del paciente (por ser los ámbitos abordables desde atención primaria). También se realizó un subanálisis de los EM con potencialidad de daño grave (por considerarse los más prioritarios de abordar). El esquema de los diferentes análisis y subanálisis se muestra en el diagrama del apéndice B. Para el tratamiento estadístico, se calculó el intervalo de confianza de los porcentajes mediante el cálculo del error estándar de una proporción. Se utilizó el paquete SPSS vs. 21.0.
ResultadosEl total de notificaciones de incidentes de seguridad del paciente en el periodo de estudio fue de n=3.019. Se analizaron las 1.839 notificaciones que eran EM, las cuales representaban el 61% del total.
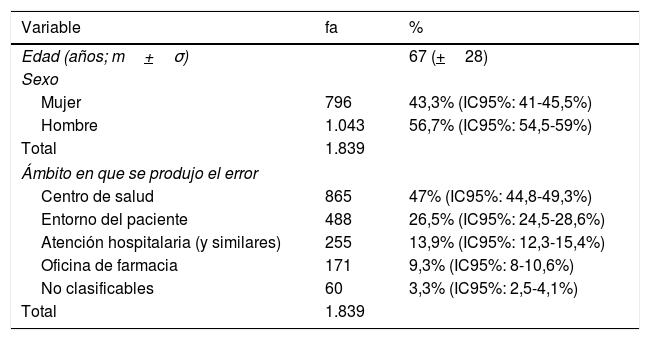
Análisis global del ámbito en el que se produjo el error y del dañoEn la tabla 1 se describen las características demográficas de los pacientes a los que corresponden las notificaciones de la muestra así como el ámbito en que se produjo el EM.
Características demográficas de los pacientes y ámbito en que se produjo el error de medicación. Madrid 2016
| Variable | fa | % |
|---|---|---|
| Edad (años; m+σ) | 67 (+28) | |
| Sexo | ||
| Mujer | 796 | 43,3% (IC95%: 41-45,5%) |
| Hombre | 1.043 | 56,7% (IC95%: 54,5-59%) |
| Total | 1.839 | |
| Ámbito en que se produjo el error | ||
| Centro de salud | 865 | 47% (IC95%: 44,8-49,3%) |
| Entorno del paciente | 488 | 26,5% (IC95%: 24,5-28,6%) |
| Atención hospitalaria (y similares) | 255 | 13,9% (IC95%: 12,3-15,4%) |
| Oficina de farmacia | 171 | 9,3% (IC95%: 8-10,6%) |
| No clasificables | 60 | 3,3% (IC95%: 2,5-4,1%) |
| Total | 1.839 | |
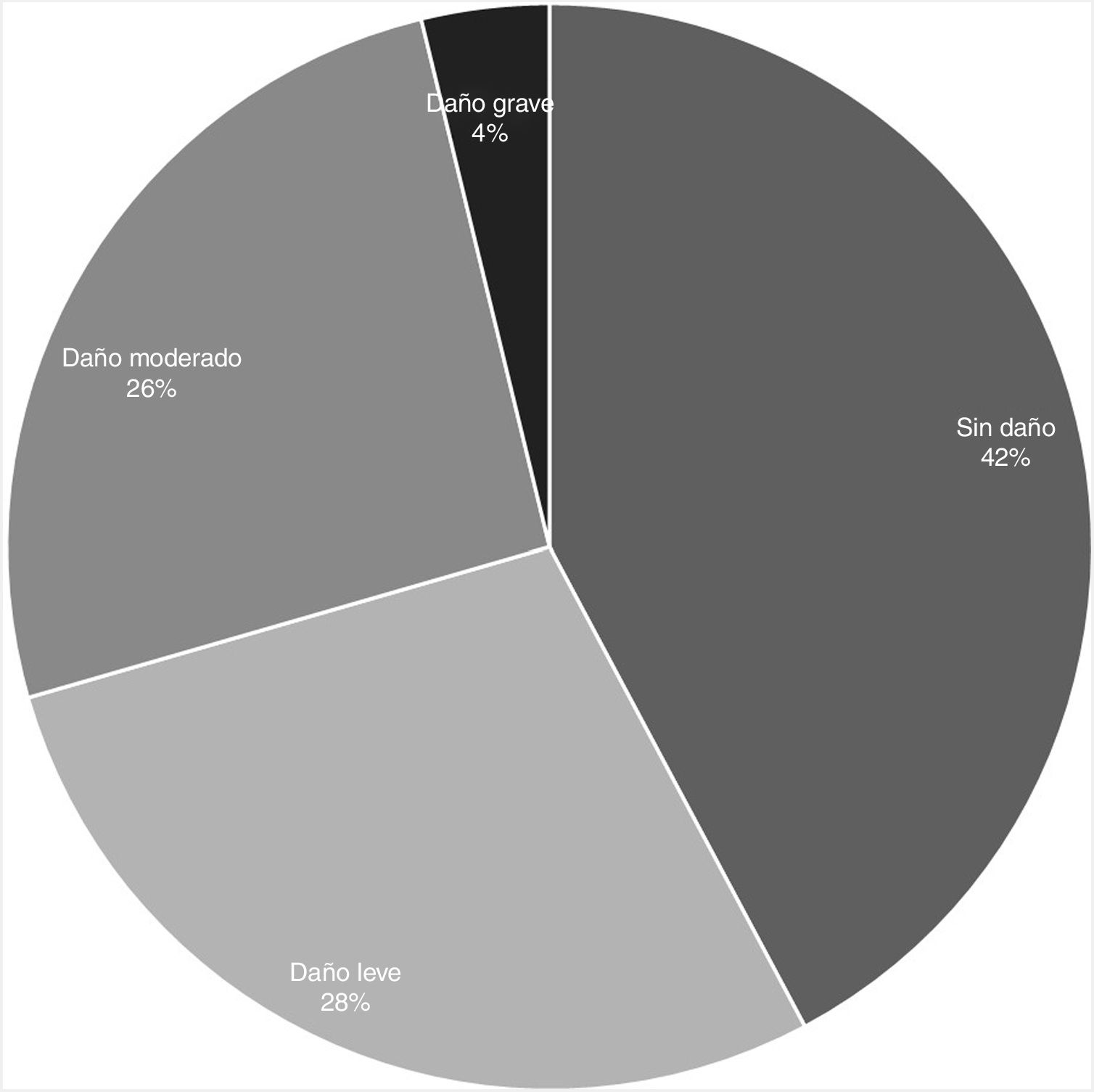
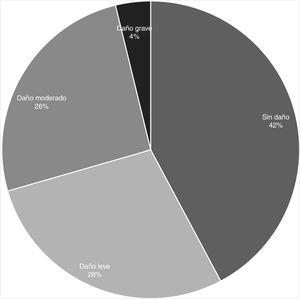
De las 677 notificaciones analizables para daño (ver diagrama en apéndice B), se pudo recoger información sobre daño real en 526 (77,7%). La distribución de gravedad en este grupo se presenta en la figura 1.
Se pudo estimar la potencialidad de daño en 677 notificaciones de EM. De estos, el 29,8% (IC95%: 26,4-33,3%) no tenían potencialidad de producir daño; el 19,4% (IC95%: 16,4-22,3%) tenían potencialidad de producir daño leve; el 23,3% (IC95%: 20,1-26,5%), daño moderado; y el 27,5% (IC95%: 24,1-30,8%), daño grave.
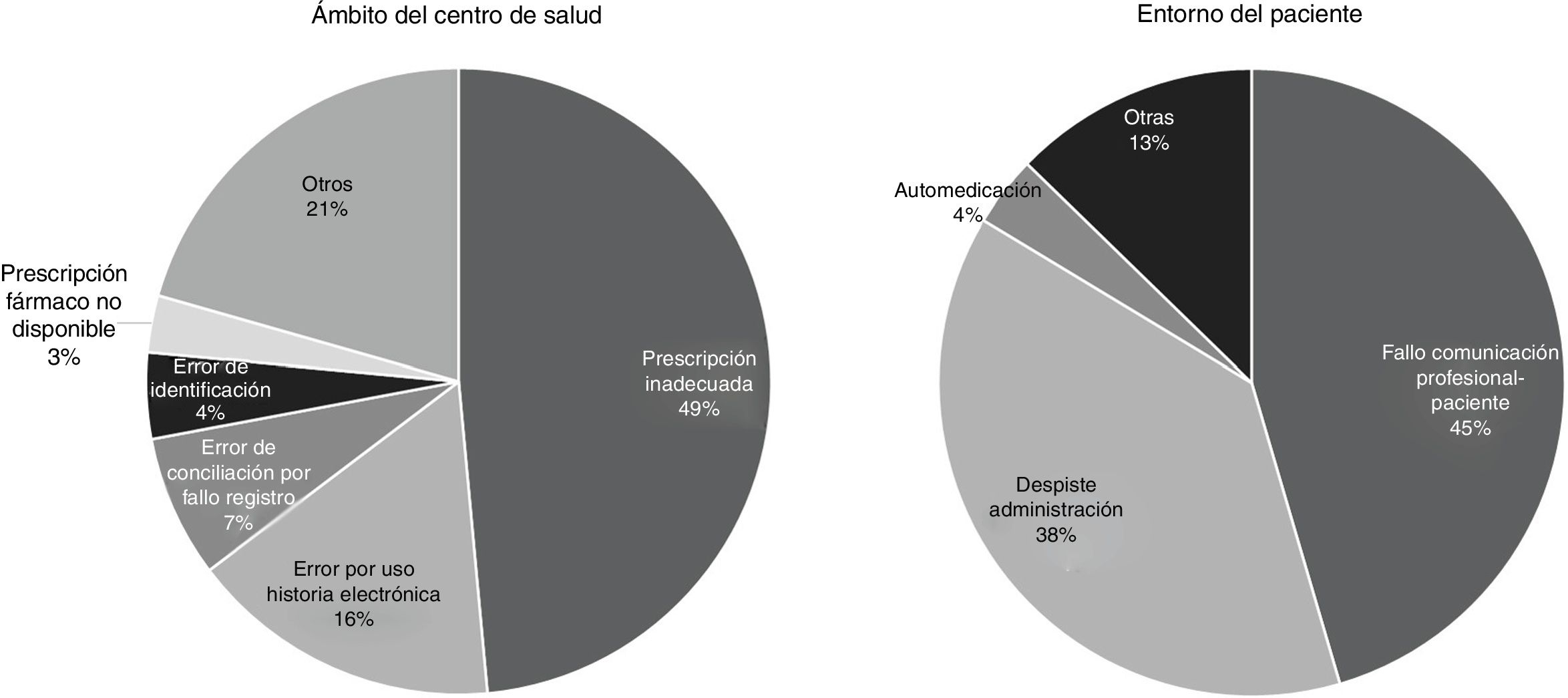
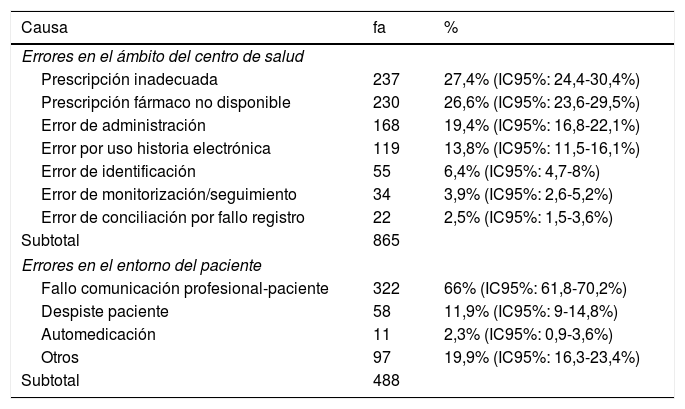
Subanálisis de causas en los errores de medicación del ámbito del centro de salud y del entorno del pacienteLa distribución por causas de los EM notificados que habían tenido lugar en el ámbito del CS y en el entorno del paciente se muestra en la tabla 2. En el ámbito del CS la causa más frecuente fue prescripción inadecuada. En el entorno del paciente, la causa más frecuente fue el fallo en la comunicación profesional-paciente seguida por equivocaciones y despistes del paciente.
Causas de los errores de medicación que habían tenido lugar en el centro de salud o en el entorno del paciente. Madrid 2016
| Causa | fa | % |
|---|---|---|
| Errores en el ámbito del centro de salud | ||
| Prescripción inadecuada | 237 | 27,4% (IC95%: 24,4-30,4%) |
| Prescripción fármaco no disponible | 230 | 26,6% (IC95%: 23,6-29,5%) |
| Error de administración | 168 | 19,4% (IC95%: 16,8-22,1%) |
| Error por uso historia electrónica | 119 | 13,8% (IC95%: 11,5-16,1%) |
| Error de identificación | 55 | 6,4% (IC95%: 4,7-8%) |
| Error de monitorización/seguimiento | 34 | 3,9% (IC95%: 2,6-5,2%) |
| Error de conciliación por fallo registro | 22 | 2,5% (IC95%: 1,5-3,6%) |
| Subtotal | 865 | |
| Errores en el entorno del paciente | ||
| Fallo comunicación profesional-paciente | 322 | 66% (IC95%: 61,8-70,2%) |
| Despiste paciente | 58 | 11,9% (IC95%: 9-14,8%) |
| Automedicación | 11 | 2,3% (IC95%: 0,9-3,6%) |
| Otros | 97 | 19,9% (IC95%: 16,3-23,4%) |
| Subtotal | 488 | |
Los EM notificados en los que se estimó potencialidad de daño grave fueron n=186.
El ámbito en el que se produjeron los EM con potencialidad de daño grave fue el siguiente: en el CS ocurrieron el 39,8% (IC95%: 32,4-47,1%) de los EM con potencialidad de daño grave; en el entorno del paciente tuvo lugar el 32,2% (IC95%: 25,1-39,2%); en el ámbito de atención hospitalaria y otros, el 19,9% (IC95%: 13,9-25,9%); y, en el ámbito de las oficinas de farmacia, el 8,2% (IC95%: 4,1-12,3%).
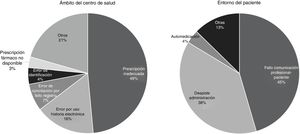
Se analizaron las causas implicadas en aquellos EM con potencialidad de daño grave que habían ocurrido en el ámbito del CS o en el entorno del paciente.
La distribución por causas se muestra gráficamente en la figura 2. En el ámbito del CS, la causa más frecuente de EM con potencialidad de daño grave fue la prescripción inadecuada; de los errores de prescripción inadecuada, el 48,5% (IC95%: 31,2-65,8%) eran despistes durante la prescripción. En el entorno del paciente, fueron los fallos de comunicación profesional-paciente y los despistes en la autoadministración.
DiscusiónAun no siendo un objetivo de este estudio, cabe comentar que la proporción de EM sobre el total de incidentes encontrados en el presente trabajo fue ligeramente superior a la encontrada en otros estudios (61 vs. 48%)2,17,18 lo que podría deberse a la inclusión de los fallos de comunicación profesional-paciente dentro de EM mientras que en otros estudios podrían haber sido clasificados como problemas de comunicación, siendo estos una proporción importante del total (6-67%)2,6.
En el presente estudio, la proporción de EM con daño real en el paciente es superior a la encontrada en otros, tanto de forma global (19,2 vs. 8-11%)6,14,19,20 como los EM con daño grave (3,8% del total de EM vs. 0,18-0,35%9,14; 19% de los EM con daño vs. 5,7-7,3%2,14). Estas discrepancias están descritas en la literatura por la gran heterogeneidad de diseños7–9. Las diferencias encontradas con estudios basados en sistemas de notificación podrían deberse a que el sistema de clasificación del daño no fue el mismo y el efecto de variabilidad entre codificadores podría suponer un factor importante. Por ejemplo, la ineficacia del tratamiento podría considerarse daño o no dependiendo del codificador (es identificada como EM en unos estudios y en otros no) y puede ocurrir entre el 10% y el 66% de los tratamientos prescritos7,8,21. La necesidad de sistemas de clasificación estandarizados y universales en seguridad del paciente ha sido ampliamente identificada5,7–9,14–16.
En el presente estudio se identificó la potencialidad del daño. A pesar de las limitaciones que implica estimar el daño potencial, se consideró útil añadir esta variable al estudio por complementar la variable daño real con el enfoque a «medidas para prevenir errores» descrito en el objetivo del estudio ya que el gap entre daño real y potencial representa los errores que producirán daño en algún momento si no se implantan barreras sistémicas. No se han encontrado apenas estudios en este sentido y ninguno con medidas comparables: en un trabajo se encontró una potencialidad de daño media de 2,6 sobre 1022. En el presente trabajo se encontró que el 70,2% de los EM tenían potencialidad de producir daño y que el 27,5% tenían potencialidad de producir daño grave. Esta cifra, que contrasta con el 3,8% de daño grave real, pone de manifiesto que en la práctica funcionaron muchas barreras no sistematizadas, en muchos casos casuales. No obstante, no parece tranquilizador dejar la seguridad del paciente en manos del azar.
En cuanto al origen de los EM encontrados en el presente estudio, el conjunto de errores de prescripción (que serían la suma de prescripción inadecuada, prescripción de medicamento no disponible y error por el uso de la historia electrónica), representaron 586 EM de los 1.353 en los que se analizó la causa. Este hallazgo coincide con lo descrito en la literatura5–9,14,17,18,23–26 y supone una proporción sobre la totalidad de EM similar a otros estudios sobre sistemas de notificación14. En este estudio se encontró que la prescripción inadecuada (incluye fármaco mal indicado o con dosis pautada incorrecta, contraindicaciones, interacciones y alergias) suponía la principal causa de errores de prescripción con potencialidad de daño grave. Hallazgos en este sentido se han encontrado en estudios sobre ingresos hospitalarios motivados por EM, siendo la indicación incorrecta y las contraindicaciones las causas de más de la mitad de los ingresos por EM13.
La proporción de errores de administración por parte de profesional sanitario encontrados fue similar a lo descrito en estudios sobre sistemas de notificación14 y no tuvieron un peso importante entre los EM con potencialidad de daño grave (la mayoría fueron errores de administración de vacunas con bajo riesgo de producir daño).
Los EM del paciente fueron la cuarta parte de los EM notificados, cifra que se elevó hasta un tercio entre los EM con potencialidad de daño grave. En trabajos similares14 se encontró una cifra inferior (26,5 vs. 6,5%). No obstante, en estudios de prevalencia se encontró que los EM del paciente son muy frecuentes y con daño potencial grave: en torno al 40% de los EM son EM del paciente2, entre el 30% y el 50% de los pacientes no tienen una buena adherencia terapéutica7, el 75% de los ingresos hospitalarios por EM fueron por equivocación de medicamento13… Los fallos en la comunicación profesional-paciente fueron la causa de 2 tercios de los EM del paciente. En otros estudios representan entre el 6% y el 67% de todos los incidentes de seguridad6–9,14,27,28. La comunicación profesional-paciente en algunos estudios es clasificada como errores de comunicación y no como EM, lo que también podría explicar cifras inferiores de EM del paciente. Como se ha comentado, parece necesario un sistema de clasificación estandarizado y universal con categorías mutuamente excluyentes y validado para el uso por múltiples codificadores.
En el presente trabajo se encontró que los despistes en la autoadministración son una causa frecuente de EM del paciente especialmente entre los de potencialidad de daño grave. La importancia de los despistes de autoadministración y sus factores ha sido descrita en otros estudios28,29.
Las principales fortalezas del presente estudio son el tamaño de la muestra, el ámbito de estudio de una comunidad autónoma, el foco en atención primaria, y la orientación a medidas que prevengan el error. Una limitación de este trabajo es la fuente de datos (un sistema de notificación) que conlleva un riesgo de sesgo de infrarrepresentación, ya descrito anteriormente en la literatura30, aunque se trata de una fuente de datos utilizada en otros trabajos publicados10,11. Otras limitaciones son la no homogeneidad de la recogida de datos, las pérdidas por imposibilidad de clasificar el daño y la falta de estandarización de los criterios para la variable de potencialidad de daño (aunque se ha utilizado en otros trabajos publicados22 y la concordancia con otro observador fue alta).
Las implicaciones de los hallazgos de este trabajo para la práctica se orientan a la implantación de barreras estructurales y prácticas seguras sistematizadas en atención primaria, muchas de ellas con estudios de efectividad que las avalan31. Parece prioritaria la implantación de un sistema de prescripción asistida en la historia clínica electrónica (que alerte de indicaciones o dosis incorrectas así como de contraindicaciones, interacciones y alergias), la definición e implantación de prácticas seguras en la comunicación profesional-paciente en relación con el tratamiento farmacológico, y la implantación de ayudas a los pacientes que eviten los despistes. Además, parece prioritario un sistema de clasificación estandarizado validado para múltiples codificadores32.
En cuanto a las implicaciones para la investigación del presente trabajo, se sugiere la realización de más estudios de prevalencia de EM en atención primaria, especialmente en el entorno del paciente, por ser un campo poco estudiado. También se sugieren estudios de impacto de las medidas comentadas. Por último, parecen necesarios trabajos de estandarización y validación de una clasificación de EM.
ConclusiónEn resumen, la mitad de los EM notificados desde atención primaria tiene lugar en el CS mientras que los EM del paciente son la cuarta parte. Uno de cada 4 es un error potencialmente grave. Las causas más importantes son la prescripción inadecuada (incluyendo indicación o dosis incorrecta, interacciones, contraindicaciones y alergias), los fallos en la comunicación profesional-paciente y los despistes en la autoadministración del paciente. Parece prioritario implantar sistemas de ayuda a la prescripción, prácticas seguras efectivas en comunicación profesional-paciente y ayudas que eviten los despistes en la autoadministración del paciente. Tal como apuntan Vincent y Amalberti4, debemos evitar que el progreso en la seguridad del paciente se vea limitado por la infrautilización de las estrategias e intervenciones disponibles.
- •
Los errores de medicación suponen en torno a la mitad del total de incidentes de seguridad en atención primaria.
- •
Aunque existen estudios de tipificación de los errores de medicación en el ámbito de la atención primaria la mayoría son hospitalarios.
- •
La atención primaria presenta peculiaridades que determinan y diferencian las causas, la forma en que se producen y el tipo de errores de mediación.
- •
La mitad de los errores de medicación notificados desde atención primaria tiene lugar en el centro de salud mientras que los errores de medicación del paciente son la cuarta parte.
- •
Uno de cada 4 errores de medicación es un error potencialmente grave.
- •
Las causas más importantes son la prescripción inadecuada (incluyendo indicación o dosis incorrecta, interacciones, contraindicaciones y alergias), los fallos en la comunicación profesional-paciente y los despistes en la autoadministración del paciente.
Los autores declaran no tener ningún conflicto de intereses.
Al Servicio Madrileño de Salud por el uso del sistema de notificaciones CISEMadrid. A los profesionales de los CS y a los miembros de las Unidades Funcionales de Seguridad del Paciente por las notificaciones realizadas y gestionadas.