Las dislipidemias siguen siendo un proceso infradiagnosticado, infratratado e infracontrolado. Este hecho es común al resto de los factores de riesgo considerados como fundamentales. Dentro de las dislipidemias, los datos de los que se dispone son, generalmente, referidos a la hipercolesterolemia o, en todo caso, a las dislipidemias no dependientes de LDL en los pacientes que ya están siendo tratados con estatinas.
No obstante, se dispone de escasos datos acerca de la dislipidemia aterogénica, caracterizada por la elevación de triglicéridos y/o descenso de cHDL. Sin embargo, dado su carácter aterogénico, conocer las particularidades de dicha dislipidemia aterogénica puede ayudar al control más eficaz de dicha anomalía.
El presente estudio, realizado de acuerdo con el método Delphi, ha tenido por objeto poner de manifiesto el grado de acuerdo o desacuerdo de un grupo de expertos proveniente de distintas sociedades científicas acerca de lo que es y representa la dislipidemia aterogénica, así como cuál es el abordaje diagnóstico y terapéutico más adecuado.
Se ha concluido que el grado de conocimiento acerca de los aspectos epidemiológicos, de su asociación con el riesgo cardiovascular, de la identificación clínica y del tratamiento específico ha alcanzado un nivel de acuerdo significativo entre los expertos consultados. No obstante, se han detectado algunos aspectos que, aún hoy, continúan siendo objeto de controversia: el papel de la hipertrigliceridemia aislada como factor de riesgo, y su consideración como objetivo terapéutico tanto en prevención primaria como secundaria, los efectos ligados al cHDL y que no son estrictamente relacionados con la capacidad de producir eflujo de colesterol, la adecuación de los objetivos terapéuticos a las singularidades individuales, así como la necesidad de emplear —frecuentemente— tratamiento combinado para abordar correctamente la corrección del perfil lipídico en su totalidad.
The dyslipidaemias are conditions that are still under-diagnosed, under-treated, and poorly controlled. This condition is common to the rest of the risk factors considered fundamental. Within the dyslipidaemias, the data that we have available, generally refer to the hypercholesterolaemias or in particular to the dyslipidaemias not dependent on LDL in patients who are already being treated with statins.
However, there is only limited data available on atherogenic dyslipidaemia, characterised by the elevation of triglycerides and/or a decrease in HDL-cholesterol. However, given its profile, to determine the particularities of this atherogenic dyslipidaemia could help to control this anomaly more effectively.
The present study, conducted in accordance with the Delphi method, has as its purpose to demonstrate the level of agreement or disagreement of an expert group, made up from different scientific societies, on what atherogenic dyslipidaemia is and represents, as well as what is the most suitable diagnostic and therapeutic approach.
It has been concluded that the level of knowledge of the epidemiological aspects, its association with cardiovascular risks, of clinical identification, and specific treatment, has reached a significant level of agreement between the experts consulted. However, some aspects have been detected that, even today, are still subject to controversy: the role of isolated hypertriglyceridaemia as a risk factor, and its consideration as a therapeutic objective both in primary and secondary prevention, the effects linked to HDL-cholesterol, and that are strictly associated with the capacity to produce cholesterol efflux, the appropriateness of the therapeutic objectives to individual particularities, as well as the need to employ — frequently — combined treatment to correctly approach the correction of the lipid profile as a whole.
La dislipidemia es uno de los principales factores de riesgo cardiovascular, y durante los últimos años el tratamiento de la hipercolesterolemia se ha convertido en un pilar fundamental, posiblemente el más importante, en la prevención primaria y secundaria de la enfermedad cardiovascular. En este sentido, la reciente guía europea de prevención cardiovascular1, que incorpora el documento sobre el manejo del colesterol consensuado por la European Society of Cardiology (ESC) y la European Atherosclerosis Society (EAS)2, basa su mensaje en la necesidad de mejorar el porcentaje de pacientes que alcanzan los objetivos terapéuticos de colesterol transportado por las lipoproteínas de baja densidad (LDL). Es de mencionar que reconoce a los triglicéridos y al colesterol de las lipoproteínas de alta densidad (cHDL) como factores independientes de riesgo, y concretamente la importancia de esta última fracción lipídica en la estimación del riesgo cardiovascular global; sin embargo, no se recomienda como objetivo terapéutico.
La dislipidemia aterogénica cursa de forma característica con disminución de la concentración del cHDL, hipertrigliceridemia y presencia de partículas LDL pequeñas y densas. Es frecuente en los pacientes con enfermedad cardiaca coronaria, síndrome metabólico y diabetes tipo2, y es en gran parte responsable del riesgo residual tanto macrovascular como microvascular3,4. A pesar de que cabría esperar un aumento de su prevalencia, paralelo al de la diabetes y la obesidad5,6, la dislipidemia aterogénica es por lo general infravalorada y, en consecuencia, infratratada en la práctica clínica. En este sentido, el estudio DYSIS-España constató una elevada prevalencia de cHDL bajo y triglicéridos elevados, y que la diabetes se asoció de forma significativa a un control deficiente de estas alteraciones lipídicas7. A la vista de estas tendencias, es previsible que la enfermedad cardiovascular supere a las enfermedades transmisibles e infecciosas como principal causa de pérdida de años de vida con capacidad laboral en todo el mundo8. Ello determina la necesidad de ofrecer intervenciones efectivas capaces de reducir el riesgo de episodios cardiovasculares, especialmente en los pacientes de alto y muy alto riesgo como son los de prevención secundaria, los diabéticos y aquellos con agregación de varios factores de riesgo. En este sentido, los beneficios clínicos del tratamiento de la dislipidemia aterogénica son motivo de discusión en determinados foros. Ello obedece en parte a los resultados de los estudios FIELD9 y ACCORD10, que no consiguieron demostrar una reducción del objetivo principal cardiovascular constituido por muerte coronaria e infarto de miocardio no fatal.
Por dicho motivo, el presente documento pretende promover y desarrollar un consenso multidisciplinar mediante la integración de la mejor evidencia disponible y la experiencia de un amplio panel de profesionales de diferentes especialidades médicas. Se trata de establecer un conjunto de criterios y recomendaciones clínicas en torno a la dislipidemia aterogénica destinadas a optimizar su prevención, detección precoz, valoración diagnóstica, abordaje terapéutico y seguimiento clínico en los distintos ámbitos asistenciales del sistema sanitario.
Para ello se empleó el método Delphi, una técnica de consenso profesional mediante encuesta, fiable y de larga tradición de uso en la investigación biomédica, que permite explorar y unificar las opiniones de un grupo profesional sobre el tema de interés, sin las dificultades e inconvenientes inherentes a los métodos de consenso con discusión presencial11,12.
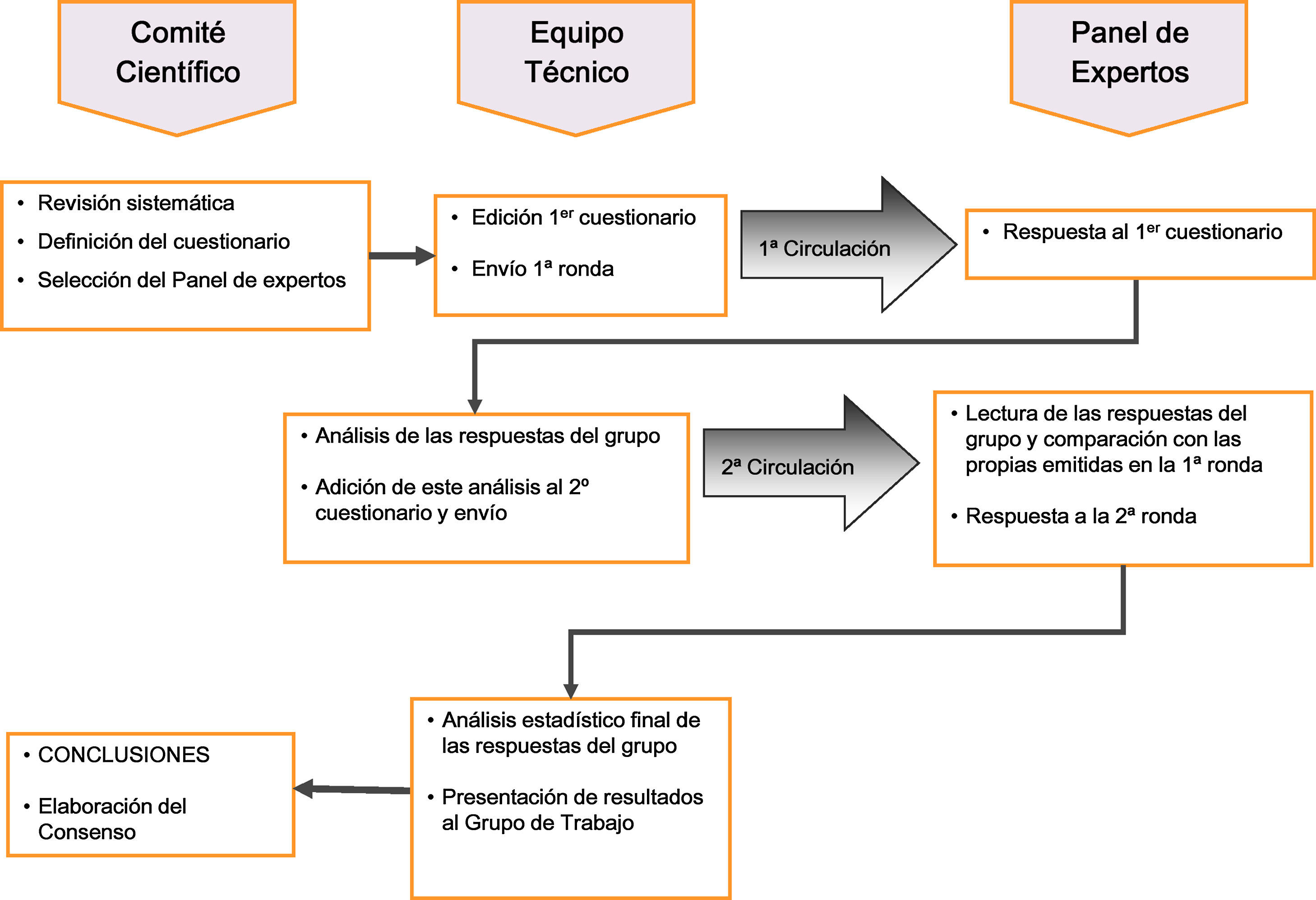
MetodologíaDiseño del estudioEl método Delphi modificado solicita la opinión individual y anónima de cada experto sobre el tema a debate mediante la respuesta a una encuesta estructurada escrita y vehiculizada por correo. La repetición individual de una segunda ronda de encuesta sobre las cuestiones no consensuadas en el primer intento, previa información a los participantes de los resultados obtenidos por el grupo en el primer cuestionario, y de sus posibles comentarios libres, permite la reconsideración y aproximación de posturas divergentes, lográndose el máximo consenso posible en el grupo. El grado de dispersión en las respuestas se analizó estadísticamente para determinar en qué cuestiones se ha logrado el consenso del panel experto, bien sea en el acuerdo o en el desacuerdo con los temas propuestos en la encuesta.
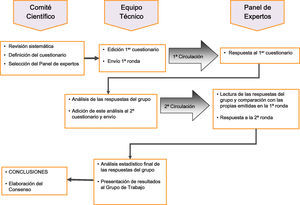
El estudio se efectuó en 4 fases (fig. 1): a)constitución de un Comité Científico del proyecto, responsable de la selección y formulación de los ítems de encuesta (criterios profesionales y recomendaciones clínicas sometidas a debate); b)constitución de un Panel Experto con diversos especialistas (cardiología, endocrinología, medicina interna y medicina familiar) con especial interés y experiencia en dislipidemia aterogénica; c)encuesta postal en 2 rondas con procesamiento intermedio de opiniones e informe a los panelistas, y d)recopilación, análisis de resultados y discusión de conclusiones en sesión presencial del Comité Científico.
Elaboración del cuestionarioEl comité científico impulsor del proyecto, con la colaboración de un asesor metodológico externo, trabajó en la selección de contenidos del cuestionario Delphi. La elaboración de este cuestionario fue precedida de una revisión sistemática normalizada de las bases de datos bibliográficas usuales (Medline, Embase e IME)13 y de una revisión manual de las referencias bibliográficas de los artículos obtenidos para localizar otros que pudieran resultar de interés.
El listado preliminar de ítems recibidos de cada redactor fue sometido a un proceso de revisión, selección y, en su caso, adaptación por el comité científico del proyecto, hasta lograr una versión definitiva unánimemente satisfactoria. Cada ítem finalmente seleccionado es una aseveración, afirmativa o negativa, que recoge un criterio profesional o una recomendación clínica para la mejora del manejo clínico de pacientes con dislipidemia aterogénica, en cualquier aspecto de interés o controversia.
La versión final del cuestionario incluyó 87ítems, agrupados en las siguientes áreas temáticas: conceptos generales (10ítems), impacto y epidemiología (4ítems), riesgo cardiovascular asociado (32ítems), detección, diagnóstico y objetivos de control (19ítems), y tratamiento (22ítems).
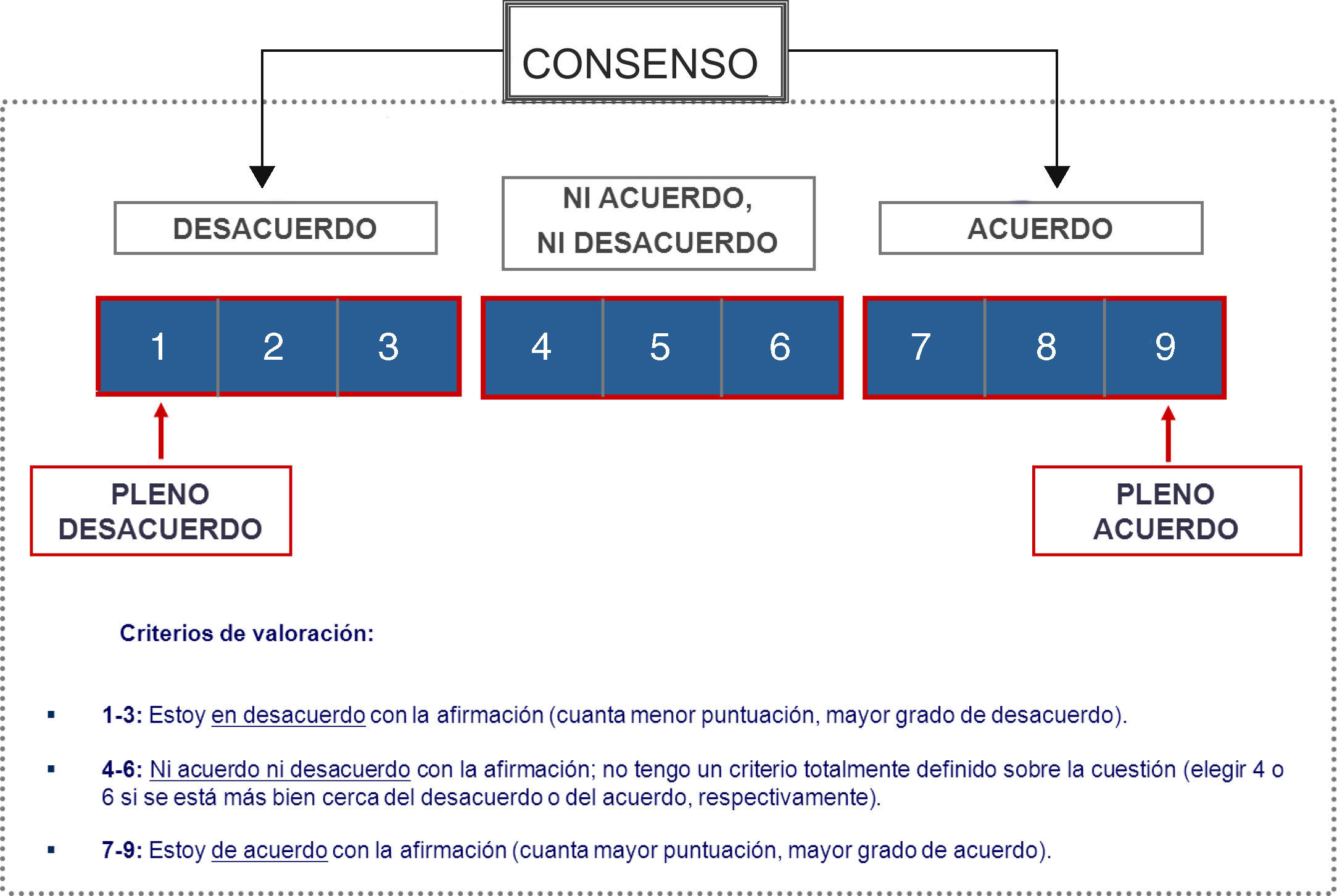
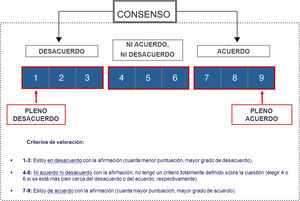
Se propuso un solo tipo de escala valorativa para todas las cuestiones, ordinal tipo Likert de 9 puntos (1=pleno desacuerdo; 9=pleno acuerdo), según el formato desarrollado en UCLA-Rand Corporation para el método de evaluación del uso apropiado de tecnología sanitaria. Las categorías de respuesta se describen mediante cualificadores lingüísticos en tres regiones (1-3=desacuerdo; 4-6=ni acuerdo, ni en desacuerdo; 7-9=acuerdo). En cada caso, el encuestado puede discriminar con detalle su opinión particular, eligiendo entre los 3 puntos contenidos en cada región.
El cuestionario ofreció la posibilidad de añadir observaciones libres a los panelistas y un apartado final para recoger, si lo deseaban, nuevas propuestas de ítems. Si las cuestiones no eran contestadas por considerarse el panelista no cualificado en la materia, se analizaron como casos perdidos a efectos estadísticos.
Selección del panel de expertosLos expertos fueron seleccionados por el Comité Científico para formar parte del panel en representación del colectivo clínico con especial interés y reconocido criterio en este ámbito. Para su identificación se empleó una estrategia en «bola de nieve» a partir de los contactos personales de los miembros del Comité14, quienes propusieron a su vez nuevos candidatos referentes en el tema en su entorno profesional.
Tras este proceso, se invitó mediante carta a 81profesionales, de los que aceptaron participar 65expertos procedentes de todas las comunidades autónomas (anexo 1). Todos ellos eran clínicos en ejercicio. Con respecto a su especialidad, el 24,6% eran endocrinólogos, el 23% cardiólogos, el 27,7% médicos de atención primaria y el 24,6% especialistas en medicina interna.
El trabajo de campo del proyecto se desarrolló durante 6semanas, en los meses de febrero y marzo del año 2012, empleando el correo electrónico como vía de distribución y recogida de formularios.
Análisis, interpretación de resultados y formulación de las conclusionesPara analizar la opinión grupal respecto a cada cuestión planteada se empleó la posición de la mediana de puntuaciones del grupo y el «nivel de concordancia» de dichas puntuaciones: se acepta que existe «acuerdo» si no más de un tercio de los expertos puntúan fuera de la región de tres puntos ([1-3], [4-6], [7-9]) en la que se sitúe la propia mediana; existe «desacuerdo» cuando las puntuaciones de un tercio o más de los panelistas están en la región [1-3], y de otro tercio o más en la región [7-9]; en los casos restantes, en los que no se obtiene concordancia ni discordancia, se consideran con un nivel de consenso «controvertido» (fig. 2).
Todos los ítems en los que el grupo no alcanzó un acuerdo manifiesto a favor o en contra de la cuestión planteada (los ítems en los que se aprecia desacuerdo, con un nivel de consenso controvertido o dudoso) se proponen a la reconsideración del panel en la segunda ronda Delphi. También se sometieron a reevaluación los ítems en los que se apreció una alta dispersión de opiniones entre los encuestados (rango intercuartílico ≥4puntos).
Entre ambas rondas, los panelistas fueron informados de la distribución detallada mediante gráficos de barras de las respuestas del grupo en la primera encuesta, facilitándose los comentarios y aclaraciones aportadas por cada participante. Tras revisar esta información, se les solicitó una nueva valoración personal de los ítems no consensuados en la primera ronda. Tras la segunda ronda de encuesta, se aplicaron criterios idénticos para discriminar los ítems definitivamente consensuados de aquellos en los que no resultó posible unificar el criterio del panel.
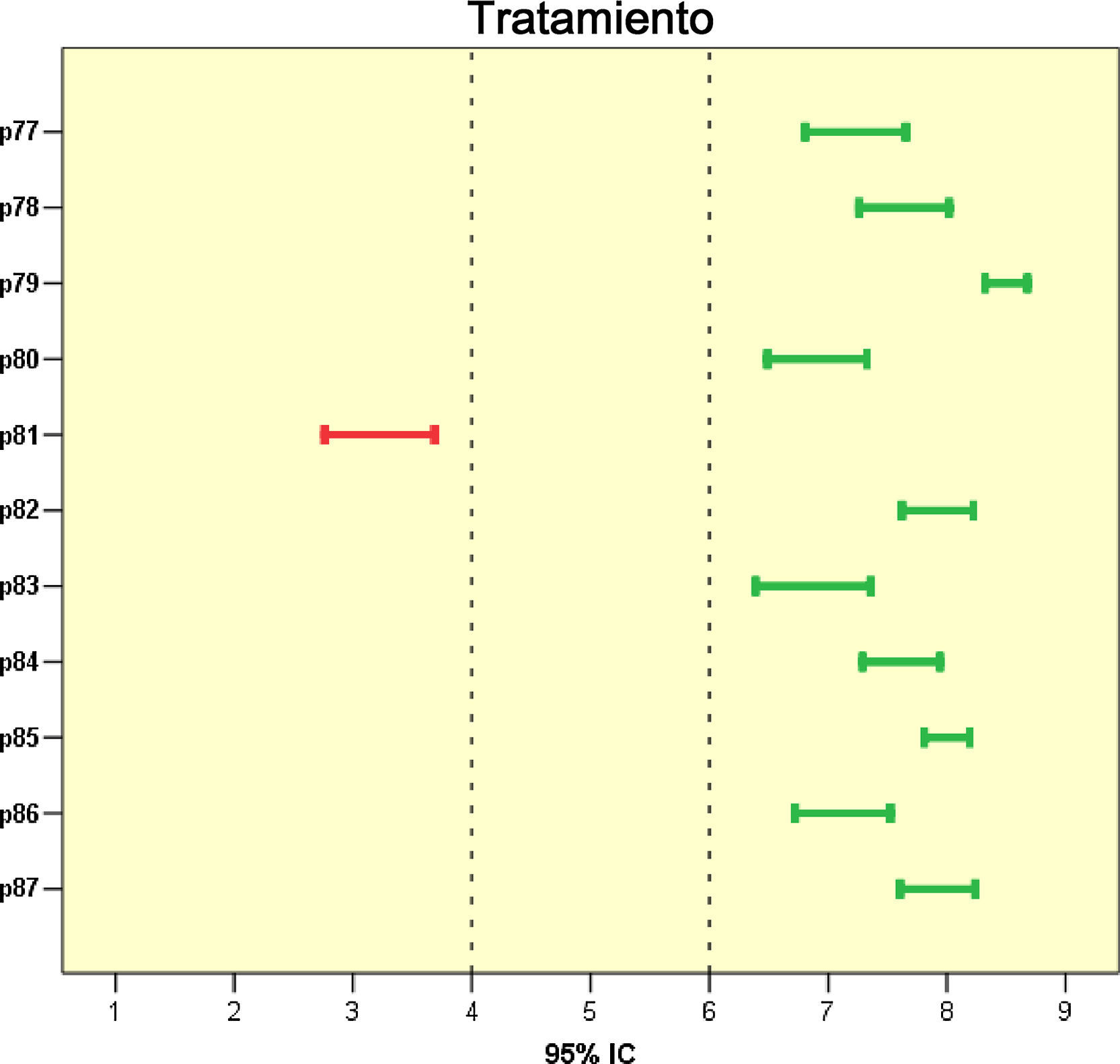
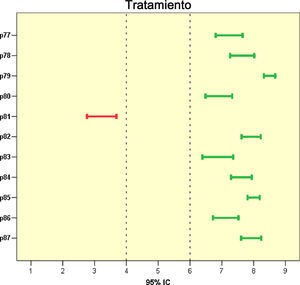
A efectos de comparación entre ítems, se calculó también la puntuación media de los panelistas en cada cuestión. Cuanto más extremo resultó el promedio de puntuaciones de un ítem (más próximo a 1 o a 9), más manifiesto se consideró el consenso logrado, bien en el desacuerdo o en el acuerdo, respectivamente, sobre la propuesta expresada por cada ítem (tabla 1 y fig. 3).
Aspectos consensuadosLos 65expertos consultados completaron las 2 rondas de evaluación y no propusieron nuevos ítems. De las 87cuestiones analizadas según los criterios de evaluación preestablecidos en la primera ronda se consensuaron 65, 63 de los cuales fueron en términos de acuerdo con las cuestiones planteadas y 2 de ellos en términos de desacuerdo. De los 22ítems restantes propuestos a la reconsideración de los expertos en la segunda ronda se lograron consensuar 11 más, 10 de ellos de acuerdo y solo uno de desacuerdo global con el ítem planteado. De forma global, el panel logró un consenso suficiente en el 87,4% de los contenidos propuestos. En 11ítems no fue posible, finalmente, establecer tras las 2 rondas un nivel de acuerdo o desacuerdo mayoritario, quedando como aspectos controvertidos.
Se relacionan a continuación los aspectos que fueron objeto de acuerdo, de desacuerdo o quedaron como aspectos controvertidos, en cada uno de los bloques o partes.
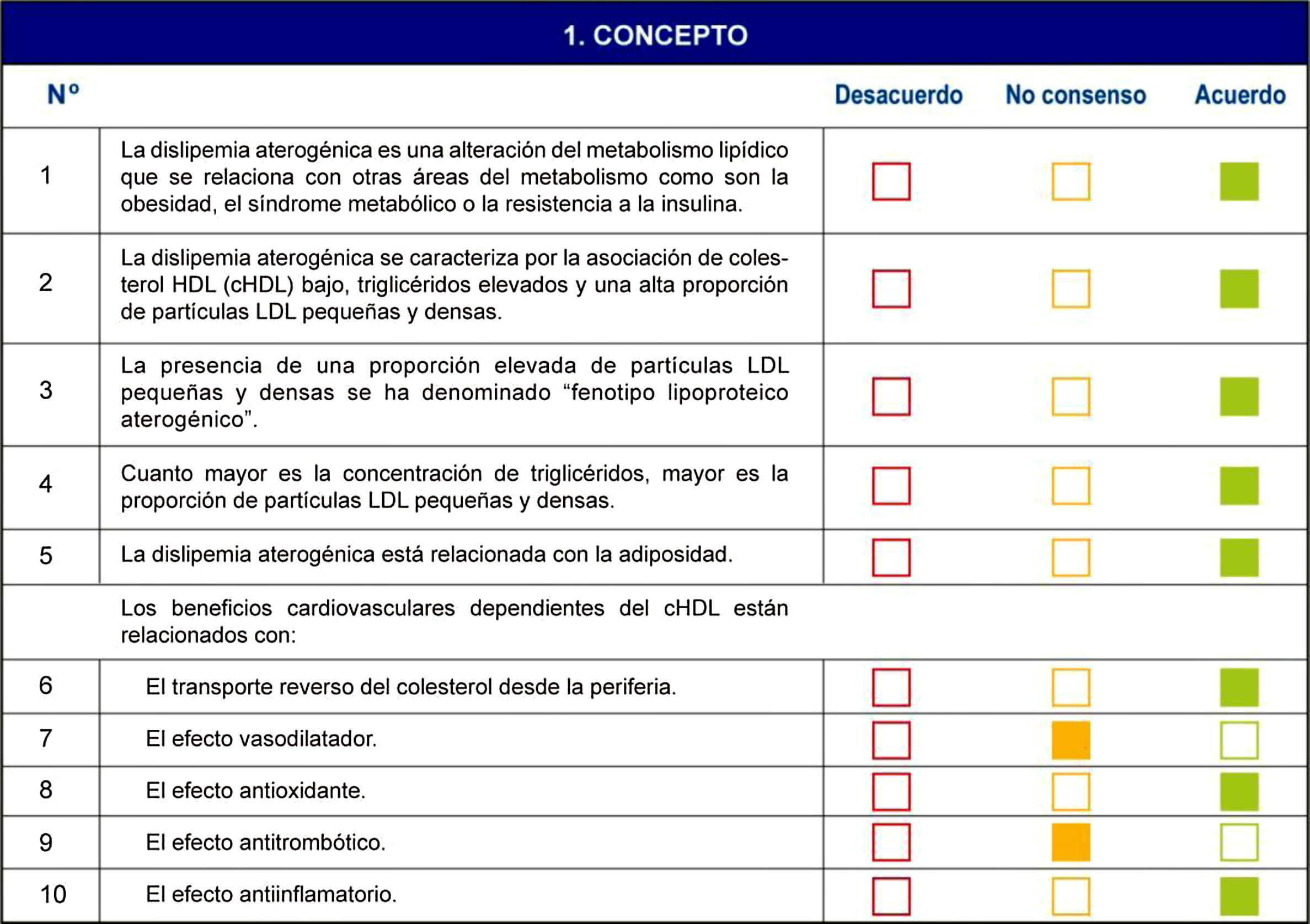
Parte 1. Sobre conceptos relacionados con la dislipidemia aterogénicaAcuerdos- 1.
La dislipidemia aterogénica es una alteración del metabolismo lipídico que se relaciona con otras áreas del metabolismo como la obesidad, el síndrome metabólico o la resistencia a la insulina.
- 2.
La dislipidemia aterogénica se caracteriza por la asociación de cHDL bajo, triglicéridos elevados y una alta proporción de partículas LDL pequeñas y densas.
- 3.
La presencia de una proporción elevada de partículas LDL pequeñas y densas se ha denominado «fenotipo lipoproteico aterogénico».
- 4.
Cuanto mayor es la concentración de triglicéridos, mayor es la proporción de partículas LDL pequeñas y densas.
- 5.
La dislipidemia aterogénica está relacionada con la adiposidad.
- 6.
Los beneficios cardiovasculares dependientes del cHDL están relacionados con el transporte reverso del colesterol desde la periferia.
- 7.
Los beneficios cardiovasculares dependientes del cHDL están relacionados con el efecto antioxidante.
- 8.
Los beneficios cardiovasculares dependientes del cHDL están relacionados con el efecto antiinflamatorio.
- 1.
Los beneficios cardiovasculares dependientes del cHDL están relacionados con el efecto vasodilatador.
- 2.
Los beneficios cardiovasculares dependientes del cHDL están relacionados con el efecto antitrombótico.
- 1.
La dislipidemia aterogénica es un fenotipo lipoproteico frecuente y especialmente prevalente en los pacientes con un episodio cardiovascular.
- 2.
La dislipidemia aterogénica es la alteración lipídica característica de la diabetes tipo 2 o del síndrome metabólico.
- 3.
La dislipidemia aterogénica se asocia con frecuencia a la obesidad.
- 4.
La principal causa de riesgo vascular residual elevado es la presencia de dislipidemia aterogénica.
- 1.
Las evidencias clínicas demuestran que la dislipidemia aterogénica es un importante factor de riesgo cardiovascular.
- 2.
El riesgo atribuible a la dislipidemia aterogénica es independiente, y adicional, al relacionado con el colesterol LDL (cLDL).
- 3.
La dislipidemia aterogénica se encuentra asociada a una carga de riesgo cardiovascular similar a la que se asocia en la hipercolesterolemia aislada.
- 4.
La presencia de dislipidemia aterogénica aumenta el riesgo cardiovascular incluso con cLDL normal.
- 5.
El aumento del riesgo cardiovascular en el paciente con dislipidemia aterogénica se encuentra asociado al aumento de triglicéridos.
- 6.
El aumento del riesgo cardiovascular en el paciente con dislipidemia aterogénica se encuentra asociado a la disminución del cHDL.
- 7.
El aumento del riesgo cardiovascular en el paciente con dislipidemia aterogénica se encuentra asociado al fenotipo de partículas LDL pequeñas y densas.
- 8.
Los triglicéridos son un factor de riesgo susceptible de ser tratado como tal.
- 9.
Los triglicéridos posprandiales tienen más valor predictivo de enfermedad cardiovascular que los triglicéridos en ayunas.
- 10.
El papel de los triglicéridos como factor de riesgo cardiovascular es dependiente de la concentración de cHDL.
- 11.
La asociación de cHDL bajo y triglicéridos elevados tiene una acción sinérgica en relación con el riesgo cardiovascular.
- 12.
El cHDL es un predictor independiente para enfermedad cardiovascular.
- 13.
El cHDL ha de ser considerado en el manejo de las dislipidemias.
- 14.
Los niveles de cHDL predicen el riesgo de sufrir cardiopatía isquémica para cualquier cifra de cLDL que se considere, incluso para las más bajas.
- 15.
El riesgo cardiovascular de los pacientes con cLDL normal y cHDL bajo es mayor que en aquellos con cLDL alto y cHDL alto.
- 16.
Se ha demostrado que el beneficio es mayor (un 2-3% de reducción de riesgo coronario) si se aumenta un 1% el cHDL que si disminuye un 1% el cLDL (1% de reducción de riesgo).
- 17.
El descenso de cLDL de 1mmol/l no consigue más allá de un 23% de reducción de los episodios coronarios, considerados en su conjunto todos los estudios de intervención disponibles.
- 18.
Las tres cuartas partes de los pacientes con antecedentes de enfermedad cardiovascular y en tratamiento con estatinas fallecen por episodios coronarios, lo que induce a considerar otros factores que sustentan dicho riesgo residual y que pueden ser susceptibles de tratamiento.
- 19.
En los pacientes tratados con estatinas, aun a dosis elevadas, permanece un alto riesgo residual, una parte del cual es de origen lipídico y susceptible de intervención terapéutica adicional.
- 20.
El riesgo residual asociado a triglicéridos altos o cHDL bajo no se elimina con estatinas.
- 21.
A pesar del tratamiento óptimo con estatinas, incluso con reducción máxima de cLDL, persiste un importante riesgo residual en pacientes en prevención secundaria.
- 22.
A pesar del tratamiento óptimo con estatinas, incluso con reducción máxima de cLDL, persiste un importante riesgo residual en pacientes de alto riesgo.
- 23.
A pesar del tratamiento óptimo con estatinas, incluso con reducción máxima de cLDL, persiste un importante riesgo residual en pacientes tratados intensivamente.
- 24.
A pesar del tratamiento óptimo con estatinas, incluso con reducción máxima de cLDL, persiste un importante riesgo residual en pacientes en prevención secundaria.
- 25.
La dislipidemia aterogénica es el principal componente del riesgo residual de origen lipídico.
- 26.
El riesgo cardiovascular no dependiente de cLDL y relacionado con la dislipidemia aterogénica es especialmente importante en pacientes con diabetes mellitus tipo2.
- 27.
El riesgo cardiovascular no dependiente de c-LDL y relacionado con la dislipidemia aterogénica es especialmente importante en pacientes con síndrome metabólico.
- 28.
El riesgo cardiovascular no dependiente de c-LDL y relacionado con la dislipidemia aterogénica es especialmente importante en pacientes con obesidad.
- 29.
En un paciente diabético con triglicéridos altos se debe calcular el colesterol noHDL para valorar su riesgo cardiovascular.
- 30.
Ante un paciente con dislipidemia aterogénica, las tablas SCORE no son útiles para el cálculo del riesgo cardiovascular en prevención primaria, ya que no contemplan bien el riesgo asociado a la misma.
- 1.
Los triglicéridos son un factor de riesgo independiente.
- 2.
El incremento de riesgo atribuible a una hipertrigliceridemia oscila entre el 60 y el 75%.
- 3.
A pesar del tratamiento óptimo con estatinas, incluso con reducción máxima de cLDL, persiste un importante riesgo residual en pacientes en prevención primaria.
- 1.
La cintura hipertrigliceridémica nos ayuda a identificar a los sujetos con dislipidemia aterogénica.
- 2.
Para diagnosticar la dislipidemia aterogénica sería suficiente con medir el cHDL y los triglicéridos.
- 3.
En presencia de dislipidemia aterogénica, el objetivo primario de control es el cLDL.
- 4.
En presencia de dislipidemia aterogénica, el objetivo primario de control es el colesterol noHDL.
- 5.
En presencia de dislipidemia aterogénica, el objetivo primario es el control global del perfil lipídico.
- 6.
En los pacientes de alto riesgo vascular con dislipidemia aterogénica y cLDL en cifras objetivo, es más eficaz corregir la dislipidemia aterogénica que intentar descender todavía más el cLDL.
- 7.
En pacientes con alto riesgo, los objetivos terapéuticos secundarios son: triglicéridos <150mg/dl y cHDL>40mg/dl (hombre) o >50mg/dl (mujer).
- 8.
La periodicidad con que debemos realizar el control y seguimiento de los pacientes con dislipidemia aterogénica tratados para reducir sus componentes debe ser similar a cuando intentamos controlar el cLDL.
- 9.
Se debe derivar a la Unidad de Lípidos de referencia a todo paciente con dislipidemia aterogénica de difícil control.
- 1.
Para diagnosticar la dislipidemia aterogénica sería suficiente con medir solo el cHDL.
- 2.
Para diagnosticar la dislipidemia aterogénica sería suficiente con medir solo los triglicéridos.
- 1.
Para evaluar la dislipidemia aterogénica es una prueba diagnóstica suficiente la determinación de apoB.
- 2.
Para evaluar la dislipidemia aterogénica es una prueba diagnóstica suficiente la determinación de colesterol noHDL.
- 3.
Tanto la apoB como el colesterol noHDL son pruebas diagnósticas suficientes para evaluar la dislipidemia aterogénica porque son equivalentes.
- 4.
Los objetivos terapéuticos a conseguir en prevención primaria y secundaria para el cHDL y los triglicéridos son similares.
- 5.
El algoritmo de objetivos a lograr en la dislipidemia aterogénica es reducir los triglicéridos y luego intentar incrementar el cHDL.
- 6.
El algoritmo de objetivos a lograr en la dislipidemia aterogénica es aumentar el cHDL y luego intentar reducir los triglicéridos.
- 1.
El control global del perfil lipídico en el paciente con dislipidemia aterogénica requiere con bastante frecuencia el tratamiento combinado hipolipemiante.
- 2.
Existe una amplia evidencia científica sobre el beneficio de tratar la dislipidemia aterogénica en la prevención de la enfermedad cardiovascular.
- 3.
El incremento del cHDL con fármacos o con modificación de los hábitos de vida se ha asociado a una disminución del riesgo cardiovascular.
- 4.
En un paciente con un cLDL algo elevado, déficit de cHDL y triglicéridos altos el tratamiento de primera elección es una estatina.
- 5.
En un paciente con un cLDL algo elevado, déficit de cHDL y triglicéridos altos en el que no se logra el control global del perfil lipídico con una estatina, la asociación estatina-fibrato es una buena opción terapéutica.
- 6.
La dosis de fenofibrato ha de ajustarse en los pacientes con insuficiencia renal ligera o moderada (estadios 2 y 3) y evitarse en las formas más graves de esta patología.
- 7.
Por su menor potencial de interacciones y la amplia evidencia derivada del uso clínico habitual y de los ensayos clínicos, el fenofibrato es el fibrato de elección para su asociación con estatinas.
- 8.
El tratamiento con fibratos en los pacientes con diabetes mellitus tipo2 disminuye tanto las complicaciones macrovasculares como las microvasculares.
- 9.
El efecto preventivo de los fibratos frente a los episodios coronarios se ve influido por las concentraciones basales de cHDL y triglicéridos.
- 10.
El gemfibrozilo es el fibrato con mayor potencial de interacciones, y su asociación con estatinas se considera contraindicada.
- 11.
Los resultados del estudio ACCORD han demostrado que tratar la dislipidemia aterogénica en los pacientes diabéticos tiene un beneficio en prevención cardiovascular.
- 12.
El tratamiento con fenofibrato determina una reducción del riesgo cardiovascular en los pacientes con dislipidemia aterogénica.
- 13.
Los fármacos más eficaces para disminuir los triglicéridos son los fibratos y después el ácido nicotínico, los ácidos grasos omega-3 y las estatinas.
- 14.
Las modificaciones de estilo de vida, incluyendo la dieta y la actividad física, son una medida fundamental en el tratamiento de los pacientes con dislipidemia aterogénica.
- 15.
En el tratamiento del déficit de cHDL, los fármacos más eficaces son los fibratos.
- 16.
El ácido nicotínico aumenta el c-HDL y disminuye los triglicéridos, pero sus frecuentes efectos secundarios limitan su uso clínico.
- 17.
Los ácidos grasos omega-3 carecen de efecto significativo sobre el cHDL y su eficacia hipolipemiante se limita a los triglicéridos.
- 18.
El ácido nicotínico aumenta el cHDL y disminuye los triglicéridos, pero sus frecuentes efectos secundarios limitan su uso clínico.
- 19.
Los fibratos actúan sobre el cHDL y los triglicéridos, en general son bien tolerados y sus efectos secundarios son poco frecuentes.
- 20.
En los pacientes con dislipidemia aterogénica y alto riesgo cardiovascular en los que la hipertrigliceridemia o el déficit de cHDL no se controla con la asociación de estatina y fibrato, puede ser necesaria la triple terapia añadiendo ácido nicotínico.
- 21.
Cuando los triglicéridos superan los 500mg/dl, estos tienen que disminuirse de forma prioritaria por el riesgo de pancreatitis.
- 1.
En el tratamiento del déficit de cHDL, los fármacos más eficaces son las estatinas.
En consecuencia, tras los resultados obtenidos en el presente estudio Delphi para identificar los aspectos relacionados con la dislipidemia aterogénica que gozan de opinión mayoritaria entre profesionales de distintas especialidades médicas, cabe señalar que la mayoría de los conocimientos sobre este trastorno lipídico se encuentran bien consolidados y están refrendados por la opinión de los expertos, si bien algunos otros permanecen como aspectos objeto de controversia. Este alto grado de consenso multidisciplinar debería tener una influencia clara en la práctica clínica habitual del manejo y tratamiento de la dislipidemia aterogénica.
En resumen, en el momento actual los principios que sirven para abordar el problema de la dislipidemia aterogénica pueden ser formulados de acuerdo con el siguiente decálogo:
- 1)
La dislipidemia aterogénica es una alteración lipídica y lipoproteica asociada a un riesgo cardiovascular elevado y caracterizada por la asociación de: a)cHDL bajo; b)triglicéridos elevados, y c)alta proporción de partículas LDL pequeñas y densas («fenotipo lipoproteico aterogénico»). Este riesgo cardiovascular está presente incluso en individuos con cLDL «normal».
- 2)
La dislipidemia aterogénica es un fenotipo lipoproteico muy frecuente. Se asocia con la obesidad y con la resistencia a la insulina, y es la alteración lipídica característica del síndrome metabólico y de la diabetes mellitus tipo2. Es especialmente prevalente en pacientes con antecedentes de episodios cardiovasculares y representa la principal causa de riesgo residual elevado tras la consecución de objetivos de cLDL con estatinas.
- 3)
El cHDL bajo se considera un predictor independiente de enfermedad cardiovascular. El papel de los triglicéridos como factor de riesgo es dependiente de la concentración de cHDL, de tal forma que la asociación de triglicéridos elevados y cHDL bajo tiene una acción sinérgica en relación con el riesgo cardiovascular.
- 4)
Para diagnosticar la dislipidemia aterogénica sería suficiente con medir el cHDL y los triglicéridos. La cintura hipertrigliceridémica nos ayuda a identificar a los sujetos con dislipidemia aterogénica.
- 5)
En presencia de dislipidemia aterogénica, los objetivos primarios de control son el cLDL, el colesterol noHDL y el control global del perfil lipídico. En pacientes con alto riesgo, los objetivos terapéuticos secundarios son: triglicéridos <150mg/dl y cHDL>40mg/dl (hombre) y >50mg/dl (mujer). En los pacientes de alto riesgo cardiovascular con dislipidemia aterogénica y cLDL en cifras objetivo es más eficaz corregir la dislipidemia aterogénica que intentar descender todavía más el cLDL. No se ha definido una prioridad entre cHDL y triglicéridos al tratar la dislipidemia aterogénica.
- 6)
La periodicidad con que debemos realizar el control y seguimiento de los pacientes con dislipidemia aterogénica tratados para reducir sus componentes debe ser similar a cuando intentamos controlar el cLDL. Se debe derivar a la unidad de lípidos de referencia a todo paciente con dislipidemia aterogénica de difícil control.
- 7)
Existe una amplia evidencia científica sobre el beneficio de tratar la dislipidemia aterogénica en la prevención de las enfermedades cardiovasculares. Las modificaciones del estilo de vida, incluyendo la dieta y la actividad física, son una medida fundamental en el tratamiento. Sin embargo, el control global del perfil lipídico en el paciente con dislipidemia aterogénica requiere con bastante frecuencia el tratamiento hipolipemiante combinado.
- 8)
En un paciente con un cLDL algo elevado, déficit de cHDL y triglicéridos altos el tratamiento de primera elección es una estatina. En este tipo de pacientes en los que no se logra el control global del perfil lipídico con una estatina, la asociación de estatina-fibrato es una buena opción terapéutica. En ocasiones puede ser necesaria la triple terapia añadiendo ácido nicotínico.
- 9)
El fenofibrato es el fibrato de elección para su asociación con estatinas. Las dosis de fenofibrato han de ajustarse en los pacientes con insuficiencia renal ligera o moderada (estadios 2 y 3) y está contraindicado en la insuficiencia renal grave. El gemfibrozilo es el fibrato con mayor potencial de interacciones y su asociación con estatinas se considera contraindicada.
- 10)
Los fibratos actúan sobre el cHDL y los triglicéridos, en general son bien tolerados y sus efectos secundarios son poco frecuentes. El ácido nicotínico aumenta el cHDL y disminuye los triglicéridos, pero sus frecuentes efectos secundarios limitan su uso. Los ácidos grasos omega-3 carecen de efecto significativo sobre el cHDL y su eficacia hipolipemiante se limita a los triglicéridos.
Los autores declaran no tener ningún conflicto de intereses.
Comité Científico
Ángel Brea Hernando, Ángel Díaz Rodríguez, Pedro González Santos, Antonio Hernández-Mijares, Teresa Mantilla Morató, Jesús Millán Núñez-Cortés (coordinador), Juan Pedro-Botet Montoya, Xavier Pintó Sala, Rafael Simó Canonge.
Listado alfabético de panelistas participantes por especialidad médica
Atención primaria. Artemio Álvarez Cosmea, César Asenjo Vázquez, Juan P. Benítez Ortiz, Mariano Blasco Valle, Carlos Brotons Cuixart, Serafín de Abajo Olea, Isabel Egocheaga Cabello, Rosaura Figueras Camós, Josep Franch Nadal, Francisco J. García-Norro Herreros, Luis García Ortiz, Olga García Vallejo, Javier García Soidán, Isidro López Rodríguez, Antonio Maiques Galán, Vicente Pascual Fuster, Adalberto Serrano Cumplido, Manuel Taboada Taboada, José Vicente Lozano.
Cardiología. Vicente Bertomeu González, Jesús M. de la Hera Galarza, Alfonso del Río Ligorit, Antonio Esteban Luque, Antonio García Quintana, José S. Hevia Navas, Víctor López García-Aranda, Juan P. López Ramírez, Irene Marín Marín, Javier Mora Robles, Gerardo Moreno Terribas, Ignacio Plaza Pérez, César Romero Menor, Pedro J. Serrano Aísa, José L. Zamorano Gómez.
Endocrinología. Jordi Anglada Barceló, Juan F. Ascaso Gimilio, Antonio Becerra Fernández, Diego Bellido Guerrero, Ignasi Conget Donlo, Jesús Egido de los Ríos, Fernando Escobar Jiménez, Luis F. Pallardo Sánchez, Concepción García Calzado, Luis Irigoyen Cucalon, Juan A. Paniagua González, Carlos Pesquera González, José T. Real Collado, Francisco J. Tébar Massó, José I. Vidal Pardo, Lluis Vila Ballester.
Medicina interna. Fátima Almagro Múgica, Aurelio Baixauli Rubio, Jacinto Fernández Pardo, Juan C. Ferrando Vela, Jesús Galiana Gómez, Diego Godoy Rocati, Carlos Guijarro Herráiz, José L. Hernández Hernández, Carlos Lahoz Rallo, José López Miranda, Alipio Mangas Rojas, Lluís Masana Marín, Francisco Pérez Jiménez, Pedro Sáenz Aranzubia, Manuel Suárez Tembra, Alberto Zamora Cervantes.
El Comité Científico y el listado de Panelistas figuran en el anexo 1.