Evaluar la consecución del objetivo de colesterolLDL según la guía europea de prevención cardiovascular de 2007 en pacientes dislipidémicos atendidos en las unidades de lípidos y riesgo vascular de la Sociedad Española de Arteriosclerosis (SEA).
DiseñoEstudio observacional, longitudinal, retrospectivo, multicéntrico, nacional que incluyó de forma consecutiva a pacientes de ambos sexos mayores de 18años de edad remitidos por dislipidemia y riesgo vascular. Se recogió la información de la historia clínica correspondiente a 2consultas realizadas en la unidad de lípidos.
ResultadosSe incluyeron 1.828pacientes procedentes de 43unidades de lípidos. En la primera consulta seguían tratamiento farmacológico hipolipemiante 846 (46,3%) pacientes. En la última visita hubo un incremento significativo de todos los fármacos hipocolesterolemiantes, excepto un decremento en el ácido nicotínico. El 65,3% de los pacientes con enfermedad vascular establecida y el 50,4% de los pacientes diabéticos tenían una concentración de colesterolLDL <100mg/dl. Globalmente, el 44,7% de los pacientes alcanzaron los objetivos terapéuticos en colesterolLDL, y los factores predictores de esta circunstancia en el análisis multivariante fueron la edad, el perímetro de cintura abdominal, la diabetes y la presencia de enfermedad vascular.
ConclusiónEl presente estudio indica una mejora en el grado de consecución del objetivo terapéutico en colesterolLDL respecto a los estudios previos realizados en otros ámbitos asistenciales, así como un aumento sustancial en la prescripción de las estatinas en monoterapia y asociadas a ezetimiba en una población dislipidémica atendida en las unidades de lípidos y riesgo vascular de la SEA. Sin embargo, la efectividad del tratamiento de la hipercolesterolemia tiene aún un amplio margen de mejora.
To evaluate low-density lipoprotein-cholesterol (LDLc) goal achievement among dyslipidemic patients treated in lipid and vascular risk units of the Spanish Society of Arteriosclerosis (SEA). The LDLc goal was based on the 2007 European guidelines for cardiovascular prevention.
DesignObservational, longitudinal, retrospective, multicenter national study that included consecutive patients of both sexes over 18years of age referred for dyslipidemia and cardiovascular risk. Information was collected from medical records corresponding to two visits in the lipid unit.
ResultsWe included 1,828patients from 43lipid units. In the initial visit, 846 (46.3%) patients were on lipid lowering drug treatment. On the follow-up there was a significant increase in the use of cholesterol-lowering agents, except for a decrease in the use of nicotinic acid. 65.3% of patients with vascular disease and 50.4% with diabetes achieved an LDLc level <100mg/dL. Overall, 44.7% of patients achieved the LDLc goal and the predictors in the multivariate analysis were age, waist circumference, diabetes and the presence of vascular disease.
ConclusionDyslipidemic patients referred to SEA lipid units have improved LDLc goal achievement after follow-up compared with data reported from previous studies in other health care settings. This improvement was associated with a substantial increase in the prescription of statins, both in monotherapy and combined with ezetimibe. There is still a wide room for improvement in the effectiveness of hypercholesterolemia treatment.
Las alteraciones del metabolismo lipídico constituyen uno de los principales determinantes del riesgo vascular, tanto en la población general como en los pacientes de alto riesgo1. El estudio INTERHEART2 puso de manifiesto que la dislipidemia, valorada mediante el cociente apolipoproteína (apo)B/apoA-I, es uno de los principales determinantes modificables del riesgo vascular, considerando que dicho factor era responsable del 54% del riesgo atribuible de infarto de miocardio. En nuestro medio, Medrano et al.3 estimaron que después del sobrepeso y el tabaquismo, la hipercolesterolemia justificó un 20% del riesgo poblacional atribuible de enfermedad cardiaca coronaria.
Estudios clínicos prospectivos de las 2últimas décadas han demostrado que las estrategias terapéuticas dirigidas a reducir el colesterol de las lipoproteínas de baja densidad (LDL), y en particular las estatinas, disminuyen de forma eficaz el riesgo cardiovascular en pacientes de alto riesgo de cualquier forma de presentación clínica de la enfermedad vascular, estimándose que por cada mmol/l (39mg/dl) de reducción del colesterolLDL, el riesgo de complicaciones cardiovasculares graves disminuye un 21%4-6.
Diferentes registros y estudios epidemiológicos, tanto europeos7 como nacionales8-13, han señalado que a pesar del tratamiento con estatinas, un elevado porcentaje de pacientes continúan sin alcanzar los objetivos lipídicos recomendados y presentan un riesgo cardiovascular persistente importante. Por todo ello, es necesario seguir indagando en qué situación diagnóstica y terapéutica se encuentran los pacientes de alto riesgo para conocer en profundidad las causas de la falta de control y, en consecuencia, poder desarrollar las medidas que incrementen el control de la dislipidemia y disminuyan el riesgo cardiovascular de estos pacientes. A partir de lo expuesto y a iniciativa de la Sociedad Española de Arteriosclerosis (SEA), se llevó a cabo un estudio epidemiológico, observacional y retrospectivo para evaluar el diagnóstico y el control de la dislipidemia en las unidades de lípidos y riesgo vascular (estudio EDICONDIS-ULISEA). Pasamos a continuación a evaluar el grado de consecución del objetivo del colesterolLDL según la guía europea de prevención cardiovascular de 200714 en pacientes dislipidémicos atendidos en las unidades de lípidos y riesgo vascular de la SEA, así como los posibles factores predictores del éxito terapéutico.
Pacientes y métodoDiseño del estudioEstudio observacional, longitudinal, retrospectivo, multicéntrico y nacional que incluyó de forma consecutiva los pacientes de ambos sexos mayores de 18años de edad remitidos por dislipidemia y riesgo cardiovascular entre junio y octubre de 2010 (primera visita) a las unidades de lípidos acreditadas por la SEA. Se excluyeron los pacientes que estaban o habían participado en ensayos clínicos en los 15meses anteriores al inicio del estudio, y aquellos con hipotiroidismo no controlado, insuficiencia renal grave, en diálisis, con hepatopatía crónica, cáncer y/o dislipidemias secundarias a fármacos o embarazo.
Se recogió la información de la historia clínica del paciente correspondiente a 2consultas realizadas en la unidad de lípidos: la primera, correspondiente a la visita inicial efectuada en la unidad entre los meses de junio a octubre de 2010, y la segunda coincidió con una consulta de seguimiento que fue la última visita registrada en la unidad de la que se tengan datos disponibles para completar el registro. Si no hubo una segunda visita, se recogieron únicamente los datos de la primera y se especificaron los motivos del abandono de seguimiento en la consulta. El periodo de recogida de datos fue del 1 de diciembre de 2011 al 29 de febrero de 2012.
De cada paciente se registró la edad, el sexo, los datos demográficos, las características antropométricas, los factores de riesgo cardiovascular, así como el perfil lipídico, glucemia, tratamiento farmacológico y no farmacológico en el momento de sus 2consultas (primera y última disponible) a la unidad de lípidos y riesgo vascular. El tabaquismo se categorizó en exfumador —si llevaba 6meses o más sin fumar—, fumador y no fumador. Por su parte, el consumo de alcohol se estratificó en bajo/medio (<30g/día en la mujer; <40g/día en el varón), alto (≥30g/día en la mujer; ≥40g/día en el varón) y no bebedor. La estrategia farmacológica hipocolesterolemiante se clasificó en los siguientes niveles: a)baja potencia cuando la estatina utilizada fue lovastatina 10-40mg, fluvastatina 80mg, pravastatina 20-40mg, simvastatina 10-20mg o atorvastatina 10mg; b)potencia moderada para lovastatina 80mg, simvastatina 40mg, atorvastatina 20-40mg, rosuvastatina 5-10mg o ezetimiba/simvastatina 10/20mg; y c)alta potencia para atorvastatina 80mg, rosuvastatina 20mg o ezetimiba/simvastatina 10/40mg. Cualquier estatina de baja potencia asociada a ezetimiba 10mg se consideró una estrategia de potencia moderada, y cualquier estatina de potencia moderada coadministrada con ezetimiba pasó a ser estrategia de alta potencia.
El objetivo principal fue la tasa de éxito terapéutico, definida como la proporción de pacientes que alcanzaron el objetivo de colesterolLDL de acuerdo con la guía europea de prevención cardiovascular de 2007 (colesterolLDL <100mg/dl para los pacientes con enfermedad cardiovascular o diabetes, <115mg/dl para los pacientes de alto riesgo en prevención primaria)14.
Análisis estadísticoLas variables categóricas se resumen con la frecuencia absoluta y relativa (n y %). Para las variables continuas se calculó en primer lugar la «normalidad» de las variables mediante el test de bondad de ajuste a la distribución normal de Kolmogorov-Smirnov; en caso de aproximarse a la misma, se calculó como medida de tendencia central la media y la desviación típica como medida de dispersión, y la mediana y el rango intercuartílico en caso contrario. Para el estudio de las posibles diferencias en las variables cuantitativas entre grupos de comparación, en caso de normalidad se empleó la prueba de la t de Student con corrección para varianzas no homogéneas si fue necesario para la comparación entre 2grupos y ANOVA cuando se compararon más de 2grupos utilizando el test de Bonferroni como prueba de comparaciones múltiples. En el caso de que las variables no siguieran una distribución normal se realizó el test no paramétrico más apropiado (Mann-Whitney o Kruskal-Wallis). Las comparaciones de los valores cuantitativos medidos entre las 2visitas se realiza con el test de la t de Student de muestras pareadas o bien con el test de Wilcoxon según los valores se aproximaran o no a la distribución gaussiana. Para analizar la asociación entre variables cualitativas se realizaron tablas de contingencia empleando la prueba de «ji-cuadrado de Pearson» si el tamaño de la muestra era suficientemente grande y el test exacto de Fisher en los casos en que fue necesario debido al escaso tamaño de la misma (20% o más celdas con valores de frecuencia esperada inferiores a5). Para la comparación de los valores cualitativos de muestras pareadas, comparando los valores de la primera versus la última visita, se empleó el test de McNemar. Se realizó una regresión logística condicional binaria. La variable dependiente fue el cumplimiento de los objetivos de colesterolLDL. En primer lugar se realizó con cada una de las variables independientes una regresión univariante. En las que se obtuvo un valor de significación estadística p<0,2, se efectuó una regresión logística multivariante mediante el método de pasos sucesivos hacia delante (stepwise forward), con una probabilidad de entrada de 0,1 y de salida de 0,15. En todos los análisis se estableció un nivel de significación en valores por debajo de 0,05. Para el análisis de los resultados se empleó el programa estadístico SPSS, versión 19.0, para Windows.
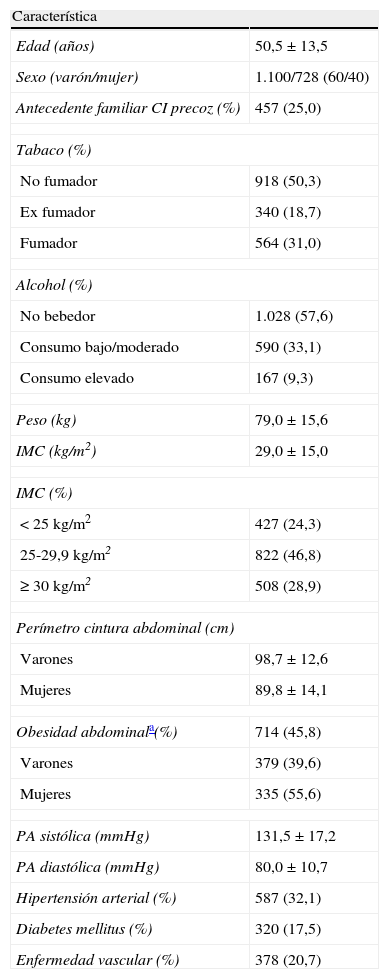
ResultadosDe las 55unidades de lípidos y riesgo vascular de la SEA acreditadas en el momento del estudio, participaron 43 (78,2%) e incluyeron 1.828pacientes. Las características demográficas, antropométricas y clínicas se exponen en la tabla 1. En 378 (20,7%) pacientes se registró el antecedente de enfermedad vascular, siendo la edad de presentación del primer episodio de 53,6±11,3años.
Principales características demográficas, antropométricas y clínicas de los 1.828 pacientes
| Característica | |
| Edad (años) | 50,5±13,5 |
| Sexo (varón/mujer) | 1.100/728 (60/40) |
| Antecedente familiar CI precoz (%) | 457 (25,0) |
| Tabaco (%) | |
| No fumador | 918 (50,3) |
| Ex fumador | 340 (18,7) |
| Fumador | 564 (31,0) |
| Alcohol (%) | |
| No bebedor | 1.028 (57,6) |
| Consumo bajo/moderado | 590 (33,1) |
| Consumo elevado | 167 (9,3) |
| Peso (kg) | 79,0±15,6 |
| IMC (kg/m2) | 29,0±15,0 |
| IMC (%) | |
| < 25 kg/m2 | 427 (24,3) |
| 25-29,9 kg/m2 | 822 (46,8) |
| ≥ 30 kg/m2 | 508 (28,9) |
| Perímetro cintura abdominal (cm) | |
| Varones | 98,7±12,6 |
| Mujeres | 89,8±14,1 |
| Obesidad abdominala(%) | 714 (45,8) |
| Varones | 379 (39,6) |
| Mujeres | 335 (55,6) |
| PA sistólica (mmHg) | 131,5±17,2 |
| PA diastólica (mmHg) | 80,0±10,7 |
| Hipertensión arterial (%) | 587 (32,1) |
| Diabetes mellitus (%) | 320 (17,5) |
| Enfermedad vascular (%) | 378 (20,7) |
CI: cardiopatía isquémica; IMC: índice de masa corporal; PA: presión arterial.
Un total de 301 (16,5%) pacientes no completaron el seguimiento al no haber acudido a los controles posteriores. La mediana de tiempo entre las 2visitas fue de 12,9meses, con un rango intercuartílico de 7,6 a 16,9meses. Por lo que respecta al control de los factores de riesgo no lipídicos, entre las 2visitas hubo una mejoría significativa del peso y del índice de masa corporal, así como de la presión arterial sistólica y diastólica. Se constató un descenso significativo de la prevalencia de obesidad abdominal, del número de fumadores activos (el 12% de los fumadores en la visita inicial pasaron a ser exfumadores) y de consumidores elevados de alcohol, junto con un incremento de la actividad física (practicaban deporte un 3% más y caminan de mediana una hora más a la semana).
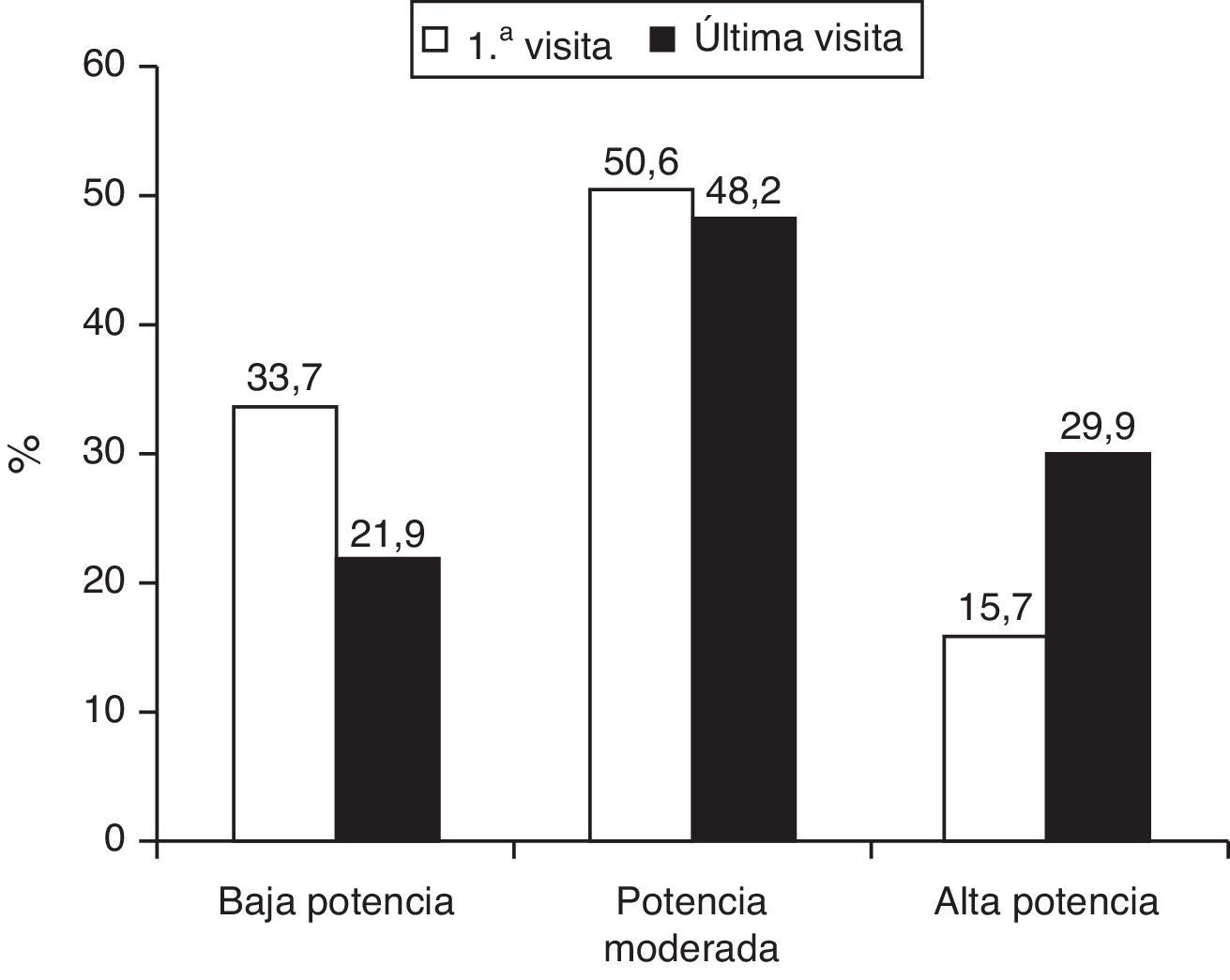
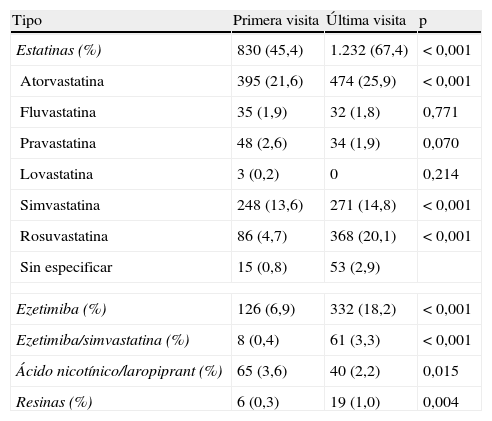
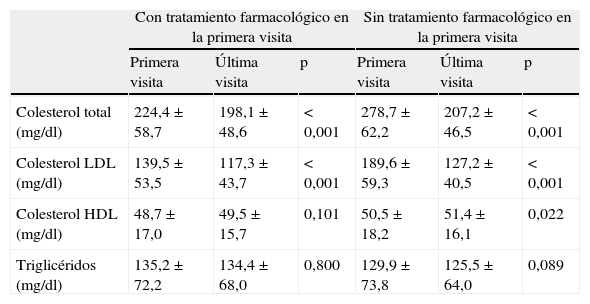
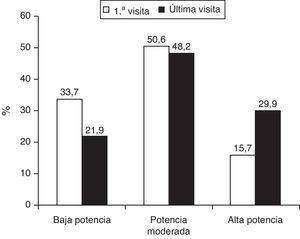
En la visita inicial, estaban con tratamiento farmacológico hipolipemiante 1.013 (55,4%) pacientes, fundamentalmente estatinas, y de entre estas mayoritariamente atorvastatina. En la última visita hubo un incremento significativo de todos los fármacos hipocolesterolemiantes instaurados, excepto una disminución en el ácido nicotínico (tabla 2). En cuanto al fármaco y la dosis utilizada, en la primera visita predominó la estrategia farmacológica hipolipemiante de baja-moderada potencia (84,3%), mientras que en la última visita se utilizó una estrategia de moderada-alta potencia en el 78,1% de los casos (fig. 1). Ello se acompañó de una reducción significativa de las concentraciones de colesterol total y colesterolLDL tanto en los pacientes naïves como en los que seguían tratamiento farmacológico hipolipemiante en la primera visita. Además, en los primeros se objetivó un leve pero significativo incremento de la concentración de colesterolHDL (tabla 3).
Porcentaje de pacientes en tratamiento farmacológico hipocolesterolemiante en las 2 visitas realizadas
| Tipo | Primera visita | Última visita | p |
| Estatinas (%) | 830 (45,4) | 1.232 (67,4) | < 0,001 |
| Atorvastatina | 395 (21,6) | 474 (25,9) | < 0,001 |
| Fluvastatina | 35 (1,9) | 32 (1,8) | 0,771 |
| Pravastatina | 48 (2,6) | 34 (1,9) | 0,070 |
| Lovastatina | 3 (0,2) | 0 | 0,214 |
| Simvastatina | 248 (13,6) | 271 (14,8) | < 0,001 |
| Rosuvastatina | 86 (4,7) | 368 (20,1) | < 0,001 |
| Sin especificar | 15 (0,8) | 53 (2,9) | |
| Ezetimiba (%) | 126 (6,9) | 332 (18,2) | < 0,001 |
| Ezetimiba/simvastatina (%) | 8 (0,4) | 61 (3,3) | < 0,001 |
| Ácido nicotínico/laropiprant (%) | 65 (3,6) | 40 (2,2) | 0,015 |
| Resinas (%) | 6 (0,3) | 19 (1,0) | 0,004 |
Cambios en el perfil lipídico entre la primera y la última visita
| Con tratamiento farmacológico en la primera visita | Sin tratamiento farmacológico en la primera visita | |||||
| Primera visita | Última visita | p | Primera visita | Última visita | p | |
| Colesterol total (mg/dl) | 224,4±58,7 | 198,1±48,6 | < 0,001 | 278,7±62,2 | 207,2±46,5 | < 0,001 |
| Colesterol LDL (mg/dl) | 139,5±53,5 | 117,3±43,7 | < 0,001 | 189,6±59,3 | 127,2±40,5 | < 0,001 |
| Colesterol HDL (mg/dl) | 48,7±17,0 | 49,5±15,7 | 0,101 | 50,5±18,2 | 51,4±16,1 | 0,022 |
| Triglicéridos (mg/dl) | 135,2±72,2 | 134,4±68,0 | 0,800 | 129,9±73,8 | 125,5±64,0 | 0,089 |
HDL: lipoproteínas de alta densidad; LDL: lipoproteínas de baja densidad.
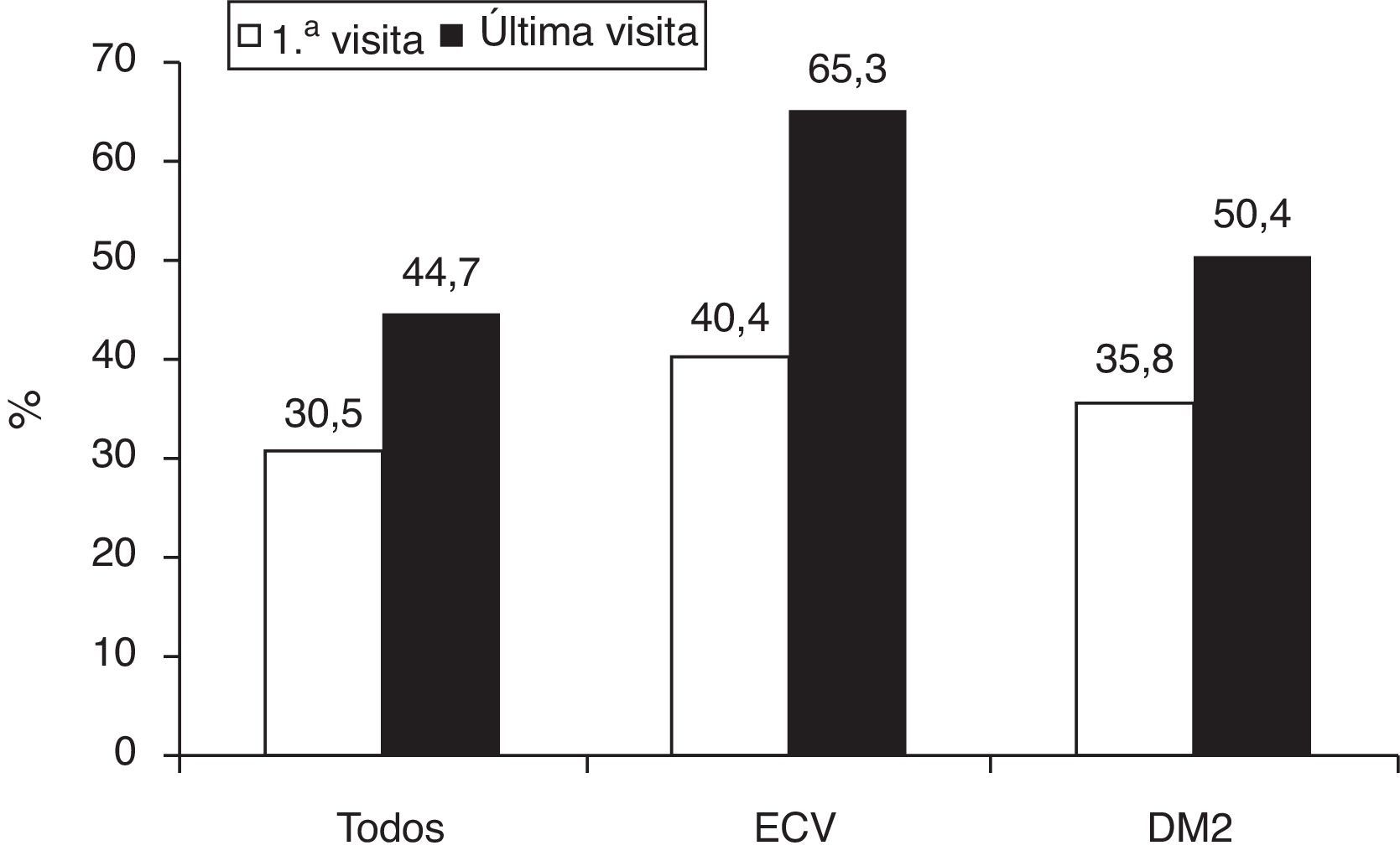
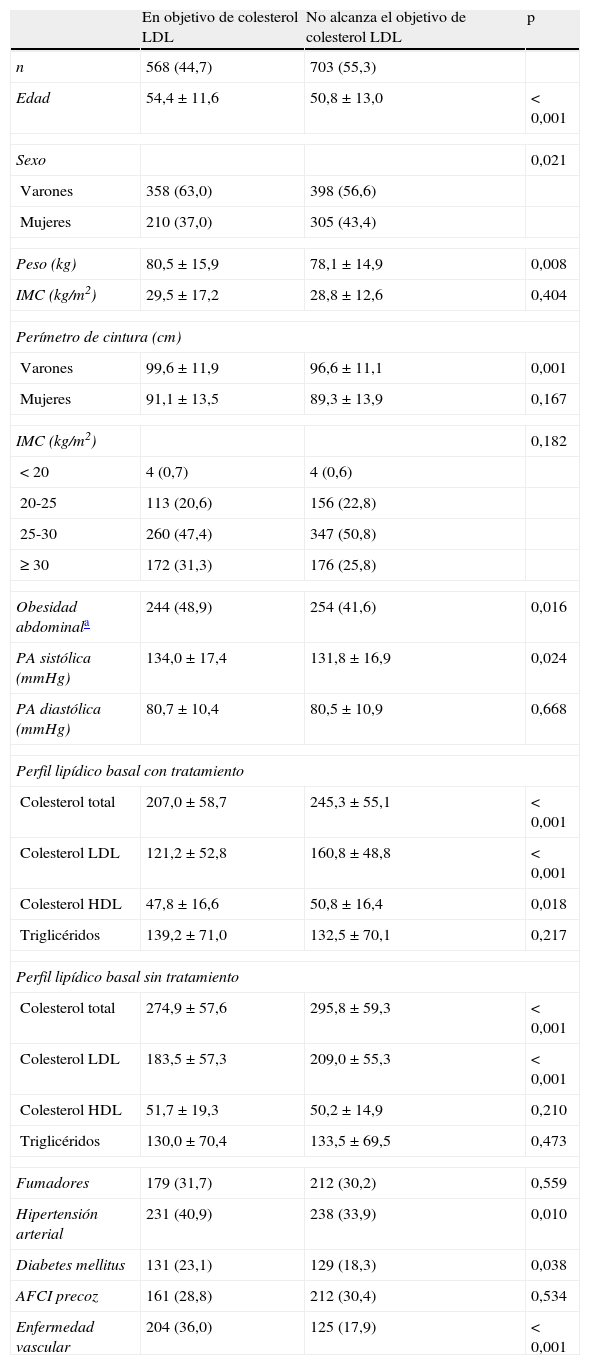
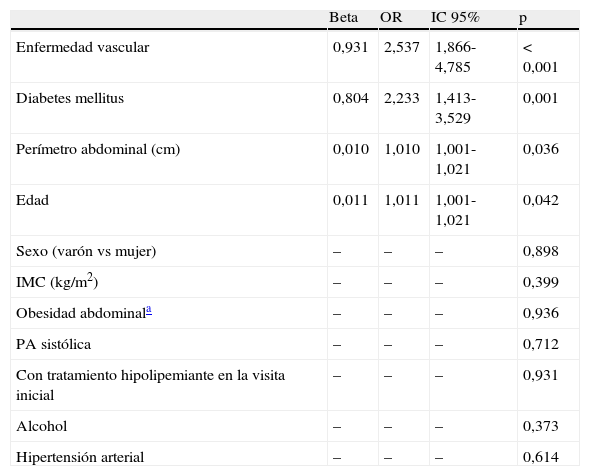
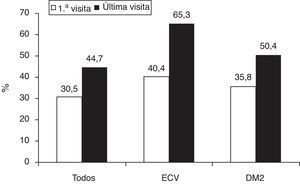
La figura 2 muestra el control global del colesterolLDL, así como en los pacientes con enfermedad cardiovascular establecida y los pacientes diabéticos. Los pacientes que alcanzaron los objetivos terapéuticos de colesterolLDL eran predominantemente varones, de mayor edad y peso corporal, tenían mayor prevalencia de obesidad abdominal, hipertensión, diabetes y enfermedad vascular comparados con los que no habían alcanzado los objetivos (tabla 4). En el análisis multivariante, los factores predictores del éxito terapéutico fueron la edad, el perímetro de cintura abdominal, la diabetes y la presencia de enfermedad vascular (tabla 5). Si aplicásemos las recientes recomendaciones de la Fifth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice1, solo 47 (17,9%) pacientes con enfermedad cardiovascular y 49 (16,5%) con diabetes tipo2 alcanzaron una concentración de colesterolLDL inferior a 70mg/dl.
Consecución del objetivo terapéutico de colesterolLDL según la guía europea de prevención cardiovascular de 2007: colesterolLDL <100mg/dl para los pacientes con enfermedad cardiovascular o diabetes, <115mg/dl para los pacientes de alto riesgo en prevención primaria.
DM2: diabetes mellitus tipo2; ECV: enfermedad cardiovascular.
Fuente: Graham et al.14.
Asociación de la edad, el sexo y las características antropométricas y clínicas con la consecución o no del objetivo terapéutico en colesterol LDL
| En objetivo de colesterol LDL | No alcanza el objetivo de colesterol LDL | p | |
| n | 568 (44,7) | 703 (55,3) | |
| Edad | 54,4±11,6 | 50,8±13,0 | < 0,001 |
| Sexo | 0,021 | ||
| Varones | 358 (63,0) | 398 (56,6) | |
| Mujeres | 210 (37,0) | 305 (43,4) | |
| Peso (kg) | 80,5±15,9 | 78,1±14,9 | 0,008 |
| IMC (kg/m2) | 29,5±17,2 | 28,8±12,6 | 0,404 |
| Perímetro de cintura (cm) | |||
| Varones | 99,6±11,9 | 96,6±11,1 | 0,001 |
| Mujeres | 91,1±13,5 | 89,3±13,9 | 0,167 |
| IMC (kg/m2) | 0,182 | ||
| < 20 | 4 (0,7) | 4 (0,6) | |
| 20-25 | 113 (20,6) | 156 (22,8) | |
| 25-30 | 260 (47,4) | 347 (50,8) | |
| ≥ 30 | 172 (31,3) | 176 (25,8) | |
| Obesidad abdominala | 244 (48,9) | 254 (41,6) | 0,016 |
| PA sistólica (mmHg) | 134,0±17,4 | 131,8±16,9 | 0,024 |
| PA diastólica (mmHg) | 80,7±10,4 | 80,5±10,9 | 0,668 |
| Perfil lipídico basal con tratamiento | |||
| Colesterol total | 207,0±58,7 | 245,3±55,1 | < 0,001 |
| Colesterol LDL | 121,2±52,8 | 160,8±48,8 | < 0,001 |
| Colesterol HDL | 47,8±16,6 | 50,8±16,4 | 0,018 |
| Triglicéridos | 139,2±71,0 | 132,5±70,1 | 0,217 |
| Perfil lipídico basal sin tratamiento | |||
| Colesterol total | 274,9±57,6 | 295,8±59,3 | < 0,001 |
| Colesterol LDL | 183,5±57,3 | 209,0±55,3 | < 0,001 |
| Colesterol HDL | 51,7±19,3 | 50,2±14,9 | 0,210 |
| Triglicéridos | 130,0±70,4 | 133,5±69,5 | 0,473 |
| Fumadores | 179 (31,7) | 212 (30,2) | 0,559 |
| Hipertensión arterial | 231 (40,9) | 238 (33,9) | 0,010 |
| Diabetes mellitus | 131 (23,1) | 129 (18,3) | 0,038 |
| AFCI precoz | 161 (28,8) | 212 (30,4) | 0,534 |
| Enfermedad vascular | 204 (36,0) | 125 (17,9) | < 0,001 |
AFCI: antecedente familiar de cardiopatía isquémica; HDL, lipoproteínas de alta densidad; IMC, índice de masa corporal; LDL: lipoproteínas de baja densidad; PA, presión arterial.
Razón de riesgo e intervalos de confianza para la consecución del objetivo en colesterol LDL de las variables seleccionadas en el análisis de regresión logística
| Beta | OR | IC 95% | p | |
| Enfermedad vascular | 0,931 | 2,537 | 1,866-4,785 | < 0,001 |
| Diabetes mellitus | 0,804 | 2,233 | 1,413-3,529 | 0,001 |
| Perímetro abdominal (cm) | 0,010 | 1,010 | 1,001-1,021 | 0,036 |
| Edad | 0,011 | 1,011 | 1,001-1,021 | 0,042 |
| Sexo (varón vs mujer) | – | – | – | 0,898 |
| IMC (kg/m2) | – | – | – | 0,399 |
| Obesidad abdominala | – | – | – | 0,936 |
| PA sistólica | – | – | – | 0,712 |
| Con tratamiento hipolipemiante en la visita inicial | – | – | – | 0,931 |
| Alcohol | – | – | – | 0,373 |
| Hipertensión arterial | – | – | – | 0,614 |
IMC, índice de masa corporal; PA, presión arterial.
Los resultados del presente estudio indican una mejora apreciable en el grado de consecución de los objetivos terapéuticos del colesterolLDL respecto a los estudios previos realizados en otros ámbitos asistenciales, así como un aumento sustancial en la prescripción del tratamiento hipolipemiante, especialmente estatinas, en una población dislipidémica atendida en las unidades de lípidos y riesgo vascular de la SEA. Es preciso subrayar 2particularidades del diseño del presente estudio. En primer lugar, los estudios de control de los factores de riesgo vascular se han realizado en el ámbito de la atención primaria, de la especializada o de ambas conjuntamente, siendo este el primer estudio llevado a cabo exclusivamente en el seno de las unidades de lípidos y riesgo vascular ubicadas tanto en centros hospitalarios como en áreas básicas de salud, y acreditadas por una sociedad científica siguiendo un modelo de atención integral entre la medicina de atención primaria y la hospitalaria. En segundo lugar, si bien son numerosos los estudios observacionales y transversales que han analizado el grado de consecución de los objetivos terapéuticos, los estudios longitudinales de ámbito nacional como el actual son mucho más escasos15-17. La principal ventaja de este tipo de estudios es que evalúa las estrategias de manejo del perfil lipídico empleadas por los médicos en la práctica asistencial diaria, que por otra parte no pueden ser valoradas en los ensayos clínicos aleatorizados.
Queda patente que el 70% de los pacientes remitidos a las unidades de lípidos y riesgo vascular no estaban en el objetivo de colesterolLDL, a pesar de que aproximadamente el 55% recibían fármacos hipolipemiantes, fundamentalmente estatinas, la mayoría a dosis bajas/moderadas. En la última visita hubo un incremento significativo de todos los tratamientos farmacológicos hipolipemiantes instaurados, excepto un decremento en la prescripción del ácido nicotínico, probablemente en relación con su tolerabilidad. Por lo que respecta a la estrategia farmacológica hipolipemiante, en la última visita hubo un claro predominio de la estrategia de moderada-alta potencia. En concreto, casi se dobló la prescripción de estatinas potentes a dosis elevadas (atorvastatina 80mg y rosuvastatina 20mg), así como el tratamiento de coadministración de estatina más ezetimiba. Este cambio de actitud terapéutica, comportó una reducción media en colesterolLDL del 33% con respecto al basal sin tratamiento, y del 16% comparado al basal en tratamiento. Con respecto a ese último dato, hay que tener en cuenta que si bien las estatinas a las máximas dosis toleradas son el primer escalón en el tratamiento hipolipemiante, la duplicación de la dosis aporta una reducción media adicional del 6%18,19, y el cambio a una estatina más potente, dependiendo de la dosis, comporta un descenso suplementario del 9%20. Por otra parte, estos resultados ponen de relieve de forma indirecta que la inercia terapéutica en las unidades de lípidos y riesgo vascular está en franca regresión, sobre todo si tomamos como referencia el estudio INERCIA en pacientes con cardiopatía isquémica, en el que se observó este fenómeno en el 43% de un total de 3.824visitas que tenían criterios de cambio de tratamiento17.
El considerable incremento de la utilización de ezetimiba debe atribuirse a la existencia de mayores evidencias de su eficacia clínica y del perfil de seguridad21,22, y muy especialmente al impacto de los resultados de los estudios SEAS23 y SHARP24, que sugieren que la reducción de colesterolLDL conseguida al añadir el inhibidor de la absorción intestinal de colesterol a la estatina se acompaña de una disminución significativa de la incidencia de los principales episodios cardiovasculares en un 41 y un 17%, respectivamente, similar a la que cabría esperar con una estatina25. Además, se ha descrito que dicho tratamiento de coadministración aumenta más de 2veces la probabilidad de alcanzar los objetivos de colesterolLDL con respecto a las estatinas en monoterapia26.
Globalmente, el 44,7% de los pacientes alcanzaron los objetivos terapéuticos en colesterolLDL. Estos resultados muestran una discreta mejoría con respecto a los referidos en el Informe SEA 200727, y superponibles a los referidos para los pacientes españoles incluidos en el estudio L-TAP2, pero netamente inferior a otros como los Países Bajos, Estados Unidos, Canadá y Corea28. Esta situación de déficit terapéutico tiene gran relevancia clínica, ya que la falta de consecución de los objetivos de colesterolLDL se asocia a una elevada morbimortalidad cardiovascular, la cual se reduce tanto más cuanto menor es la concentración de colesterolLDL alcanzada29.
Si nos centramos en los pacientes de especial riesgo, como son aquellos con enfermedad vascular establecida o diabetes, la consecución de objetivos alcanzó el 65,3 y el 50,4%, respectivamente. A pesar de que estos resultados son, sin duda alguna, mejorables, indican un avance positivo en comparación con otros estudios longitudinales nacionales. En este sentido, el estudio REALITY15, que analizó el patrón de uso y prescripción de fármacos hipolipemiantes a lo largo del tiempo y su relación con el grado de consecución de los objetivos terapéuticos en 619pacientes con enfermedad cardíaca coronaria o riesgo equivalente, concluye que solo el 20,2% alcanzaron el objetivo en términos de colesterolLDL después de 3años de seguimiento.
En la regresión logística multivariante los factores que mostraron una asociación significativa e independiente con el éxito terapéutico fueron la edad, el perímetro de cintura abdominal, la diabetes y la enfermedad vascular. Es obvio decir que, por su carácter predictor, estos factores están presentes en la visita inicial. En estudios previos los determinantes de la consecución del objetivo terapéutico en colesterolLDL fueron mayor edad, diabetes, cardiopatía isquémica, angioplastia o cirugía coronaria previa y estatinas.
El estudio EDICONDIS-ULISEA presenta limitaciones, sobre todo las derivadas de su diseño retrospectivo. Asimismo, a pesar de que la muestra de unidades de lípidos que participaron no fue aleatorizada, representó la casi totalidad del territorio nacional. Por otra parte, el presente estudio no proporciona conocimientos específicos sobre los motivos que podrían explicar la falta de consecución de los objetivos terapéuticos. Sin embargo, aporta información relevante sobre la terapia actual con fármacos hipolipemiantes y su eficacia en la práctica clínica.
En conclusión, los resultados del presente estudio demuestran que el grado de consecución de los objetivos terapéuticos del colesterolLDL ha mejorado, particularmente en los pacientes en prevención secundaria o con diabetes, a expensas de una mayor utilización de estrategias farmacológicas de moderada/alta potencia. Por tanto, este estudio avala la utilidad y la eficacia de las unidades de lípidos en el control de los pacientes de alto riesgo vascular como herramienta del proceso asistencial en nuestro entorno. Sin embargo, también pone de manifiesto la necesidad de un control más eficaz de los pacientes dislipidémicos.
Responsabilidades éticasProtección de personas y animalesHemos seguido los protocolos mencionados.
Confidencialidad de los datosHemos seguido los protocolos de nuestro centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoEn mi artículo no aparecen datos de pacientes.
Conflicto de interesesEste estudio se realizó mediante una ayuda de carácter no restringido de MSD España a la Sociedad Española de Arteriosclerosis para el apoyo de actividades destinadas a la prevención, la divulgación y la investigación de la aterosclerosis.
A las Unidades de Lípidos de la Sociedad Española de Arteriosclerosis (véase anexo 1). Al Dr. Juan José de la Cruz, del Departamento de Medicina Preventiva y Salud Pública de la Universidad Autónoma de Madrid, por el análisis estadístico de los datos.
Fátima Almagro Múgica (Hospital Donostia, San Sebastián).
José Luis Aranda Arcas (Hospital Universitario 12 de Octubre, Madrid).
Jorge Argimón Pallás (Hospital Sagrat Cor, Barcelona).
Pedro Armario García (Hospital General de l’Hospitalet, l’Hospitalet de Llobregat, Barcelona).
Teresa Arrobas Velilla (Hospital Virgen Macarena, Sevilla).
Aurelio Baixauli Rubio (Hospital de Manises, Manises, Valencia).
Miguel Ángel Barba Romero (Complejo Hospitalario y Universitario de Albacete, Albacete).
Antonio Becerra Fernández (Hospital Universitario Ramón y Cajal, Madrid).
Ángel Brea Hernando (Hospital San Pedro, Logroño).
Julio A. Carbayo Herencia (Clínica Nuestra Sra. del Rosario, Albacete).
Fernando Civeira Murillo (Hospital Universitario Miguel Servet, Zaragoza).
Margarita Esteban Salán (Hospital de Cruces, Bilbao).
Jacinto Fernández Pardo (Hospital General Universitario Reina Sofía, Murcia).
Juan Carlos Ferrando Vela (Hospital Royo Villanova, Zaragoza).
Francisco Fuentes Jiménez (Hospital Universitario Reina Sofía, Córdoba).
Montserrat García Cors (Hospital General de Catalunya, Sant Cugat del Vallès, Barcelona).
Juan de Dios García Díaz (Hospital Universitario Príncipe de Asturias, Alcalá de Henares, Madrid).
Francisca García Iglesias (Hospital Carlos III, Madrid).
José Luis Hernández Hernández (Hospital Universitario Marqués de Valdecilla, Santander).
Luis Irigoyen Cucalon (Hospital Universitario Araba, Vitoria).
Sergio Jansen Chaparro (Hospital Carlos Haya, Málaga).
Sara Jordán (Hospital Universitari de Bellvitge, l’Hospitalet de Llobregat, Barcelona).
Sergio Martínez Hervás (Hospital Clínico Universitario de Valencia, Valencia).
Esperanza Martorell Mateu (Hospital Comarcal d’Inca, Inca, Mallorca).
Marta Mauri Pont (Hospital de Terrassa, Terrassa, Barcelona).
Jesús Millán Núñez-Cortés (Hospital Universitario Gregorio Marañón, Madrid).
Clotilde Morales Coca (Hospital General de Manresa, Manresa, Barcelona).
Ovidio Muñiz Grijalvo (Hospital Virgen del Rocío, Sevilla).
Josefa María Panisello (FUFOSA, Madrid).
Àngels Pedragosa Vall (Hospital del Mar, Barcelona).
Gonzalo Fernando Pía Iglesias (Hospital Arquitecto Marcide, Ferrol, A Coruña).
Nuria Plana Gil (Hospital Universitari San Joan, Reus, Tarragona).
Rafael Ramírez Montesinos (Hospital de Santa Tecla, Tarragona).
Leonardo Reinares García (Hospital Clínico, Madrid).
Celestino Rey-Joly Barrosso (Hospital Universitari Germans Trias i Pujol, Badalona, Barcelona).
Antonio Ruiz García (Centro de Salud Pinto, Madrid).
Julio Sánchez (Complejo Hospitalario de Navarra, Pamplona).
Pedro Sáenz Aranzubía (Hospital de Mérida, Mérida, Badajoz).
Manuel Suárez Tembra (Hospital San Rafael, A Coruña).
Pedro Valdivielso Felices (Hospital Virgen de la Victoria, Málaga).
Maite Villarroel Salcedo (Hospital San Jorge, Huesca).
Daniel Zambón Rados (Hospital Clínic, Barcelona).
Alberto Zamora Cervantes (Hospital de Blanes, Blanes, Girona).