El estudio del impacto de la estructura sobre los resultados se ha basado principalmente en el número de intervenciones. El objetivo de este trabajo fue desarrollar un índice de capacidad estructural para hospitales de agudos con cirugía oncológica.
MétodosEstudio transversal por encuesta, relativa a las características estructurales de los centros que habían realizado alguna intervención quirúrgica de oncología digestiva en Cataluña en 2004. Se desarrolló un índice sobre la base de la maximización de la fiabilidad, y se seleccionaron las variables por sus características métricas y también conceptuales.
ResultadosDe los 45 centros seleccionados se obtuvo respuesta válida de 37. El conjunto de variables incluidas en el índice (relacionadas con la docencia, la gestión de casos y la tecnología) presentó buenas propiedades métricas (alfa de Cronbach: 0,92 y correlación ítem-total >0,7).
ConclusionesEl índice desarrollado permite clasificar los centros hospitalarios atendiendo a sus especificidades tecnológicas, organizativas y de gestión.
The study of the impact of structure on outcomes has mainly been focused on the number procedures. The aim of our study was to develop a structure capacity index for hospitals for oncological surgery.
MethodsCross-sectional study by means of a questionnaire related to the structural characteristics of hospitals that had performed gastrointestinal oncological surgery in Catalonia during 2004. Variables were considered for the index according to their measurement and conceptual properties.
ResultsA response was obtained from 37 out of 48 hospitals. Variables with good conceptual and measurement properties (Cronbach alpha 0.92 and Item-Total correlation >0.7) were included in the index. These variables were related to teaching, management and technology.
ConclusionsThe index has acceptable levels of reliability and validity, and can be a useful tool to classify hospitals according to their technological characteristics and management strategies.
Donabedian fue de los primeros en conceptualizar la evaluación de la calidad asistencial en función de 3 aspectos: estructura, proceso y resultado. La estructura representa el contexto en el que se realiza la asistencia sanitaria. El proceso representa el conjunto de servicios y procedimientos realizados durante el proceso asistencial. Finalmente, el resultado es la consecuencia medible.
El estudio del impacto de la estructura1 sobre los resultados en cirugía se ha centrado en relacionar el número de intervenciones con los resultados, donde un número mayor de intervenciones debería estar directamente relacionado con una mayor experiencia y, al mismo tiempo, con unos mejores resultados2. Diferentes estudios, la mayoría realizados en el ámbito anglosajón, indican esta relación positiva entre el número de intervenciones y resultados3,4. En nuestro contexto, un estudio realizado en cirugía oncológica mostró una amplia variabilidad entre centros hospitalarios en relación con la mortalidad y con la práctica quirúrgica. Las hepatectomías parciales y las pancreatectomías son aquellas intervenciones que presentaron esta relación positiva entre el número de intervenciones y los resultados5. No obstante, reducir el estudio del impacto de la estructura sobre los resultados al número de intervenciones realizadas representa una simplificación excesiva. Otras características inherentes al hospital, como el número de camas, la presencia o ausencia de residentes, la condición tecnológica, la existencia de una cultura organizativa o una política de incentivos por objetivos en el centro pueden tener un impacto sobre la calidad y eficiencia del servicio6.
No se han localizado estudios en la literatura médica española que hayan desarrollado algún índice de capacidad estructural de los centros donde se realiza cirugía oncológica. Sin embargo, se han identificado 2 sistemas para clasificar la capacidad estructural de un centro: la variable nivel de centro del conjunto mínimo básico de datos al alta hospitalaria (CMBDAH) y el índice de intensidad relativa de estructura (IRE). El CMBDAH es un registro de actividad que recoge información referente a las altas realizadas en los hospitales de agudos. Este registro incluye una variable que clasifica los centros según 6 categorías: alta tecnología, de referencia, comarcal, aislado, red local y privado. El sentido principalmente organizativo de las categorías comarcal, aislado y de la red local permite colapsar estas 3 en una única, etiquetada como comarcal. El IRE7 es un complejo índice que intenta explicar la capacidad estructural de un centro. El CatSalut calcula sus valores mediante diferentes aproximaciones basadas en el método estadístico grade of membership de Manton. La aplicabilidad de estos índices a nuestro contexto parecía difícil dadas las características propias de la cirugía oncológica, así como el terciarismo y la diversidad de los procedimientos investigados.
Por tanto, cabía plantearse el desarrollo de una herramienta que permitiera, especialmente en la investigación en servicios sanitarios o en estudios comparativos entre centros, medir el impacto de la estructura sobre los resultados. El objetivo de este trabajo fue desarrollar un índice capaz de medir la capacidad estructural de los centros hospitalarios con cirugía oncológica en relación con sus especificidades tecnológicas, organizativas y de gestión.
Material y métodosEstudio transversal descriptivo por encuesta, en el que participaron los centros públicos y privados de agudos de Cataluña que habían realizado alguna intervención quirúrgica de cáncer de esófago, estómago, recto, páncreas o metástasis hepáticas en 2004 dentro del estudio Oncorisc8. Se elaboró ex profeso un cuestionario para la recogida de la información relativa a las características estructurales de los centros. El cuestionario incluyó preguntas generalmente dicotómicas, identificadas en una revisión de estudios previos: encuesta de centros GOM del CatSalut y encuesta del programa Hospitales TOP 20 de IASIST9. Éstas estaban relacionadas con la dependencia patrimonial, la docencia, el número de camas (<151, 151–300, 301–500 y >500) y altas (<7.000, 7.000–15.000, 15.001–25.000 y >25.000), los servicios relativos a la atención oncológica disponibles del centro, la disponibilidad de unidades funcionales, anatomía patológica, servicios de información, registro de tumores y dotación tecnológica.
Las variables recogidas en el cuestionario se describieron por el número de casos y el porcentaje de sus categorías. La estrategia de desarrollo del índice de capacidad estructural se basó en la maximización de la fiabilidad (tabla 1), y se seleccionaron las variables por sus características métricas10 y también conceptuales; se descartaron primero aquellas variables con efecto techo o suelo (tabla 1) o con un nivel de heterogeneidad en sus respuestas inferior al 20%. En una segunda etapa se calculó la correlación ítem-total (tabla 1), medida de correlación entre cada pregunta y el resto, menos la actual. Aquellas variables que no presentaron una elevada correlación con el resto (<0,6), se descartaron. Las restantes se seleccionaron para crear un índice, y se verificó la consistencia interna (tabla 1) de éste mediante el alfa de Cronbach (alfa>0,8).
Glosario de términos10,13
| Fiabilidad | Es el grado en el que un instrumento está libre de error aleatorizado, es decir, que en la medida realizada no hay error sistemático |
| Efecto techo | Es la proporción de centros que alcanzan la puntuación más alta en relación con un ítem o una escala/índice |
| Efecto suelo | Es la proporción de centros que alcanzan la puntuación más baja; el valor esperado para ambos efectos es inferior al 20%; valores superiores pondrían en entredicho la capacidad discriminativa del ítem o escala/índice |
| Correlación ítem-total | Correlación lineal entre un ítem y el puntaje del conjunto de los ítems (sin considerar el ítem en estudio). Se esperan valores superiores a 0,35 en un rango de 0 a 1 |
| Consistencia interna | Es el grado en que todos los ítems de una escala/índice cuyos valores suman para dar un total miden el mismo concepto; habitualmente se emplea el alfa de Cronbach para su análisis; este estadístico se calcula promediando las correlaciones entre todos los ítems y se resume en un valor de entre 0 y 1; cuando se comparan ítems, se esperan valores por encima de 0,9 |
| Validez convergente | Es el estudio de la correlación de la puntuación de un instrumento con otros instrumentos que miden conceptos análogos. Se esperan valores de correlación entre las puntuaciones >0,60 |
La puntuación del índice de capacidad estructural se calculó sumando los valores asignados a las diferentes categorías de respuesta, y se empezó con un 0 por la categoría de respuesta indicativa de menor capacidad estructural. La puntuación resultante generaba un rango de valores de 0 a 12, donde 0 indicaba mínima capacidad estructural del centro y 12 indicaba máxima capacidad estructural del centro (ver ejemplo de cálculo en tabla 3). Para analizar la validez convergente (tabla 1) se compararon, mediante el coeficiente de correlación de Spearman, la puntuación del índice en cada centro con la variable de nivel de centro del CMBDAH, y la puntuación del índice en cada centro con el índice IRE. Se esperaba que los coeficientes de correlación fueran moderados o elevados (>0,6). Adicionalmente, se estudió la asociación mediante el coeficiente de correlación de Spearman del índice con el número de intervenciones de los 2 cánceres con mayor número de casos dentro del estudio ONCOrisc (estómago y recto)8.
El nivel de significación estadística se fijó de forma arbitraria en 0,05 y el software utilizado para el análisis estadístico fue el Intercooled Stata v. 9.211.
ResultadosDe los 45 centros seleccionados se obtuvo respuesta de 39 centros, aunque se consideraron no válidas las respuestas de 2 centros porque el número de preguntas no contestadas fue superior al 25% (tasa respuesta: 82%).
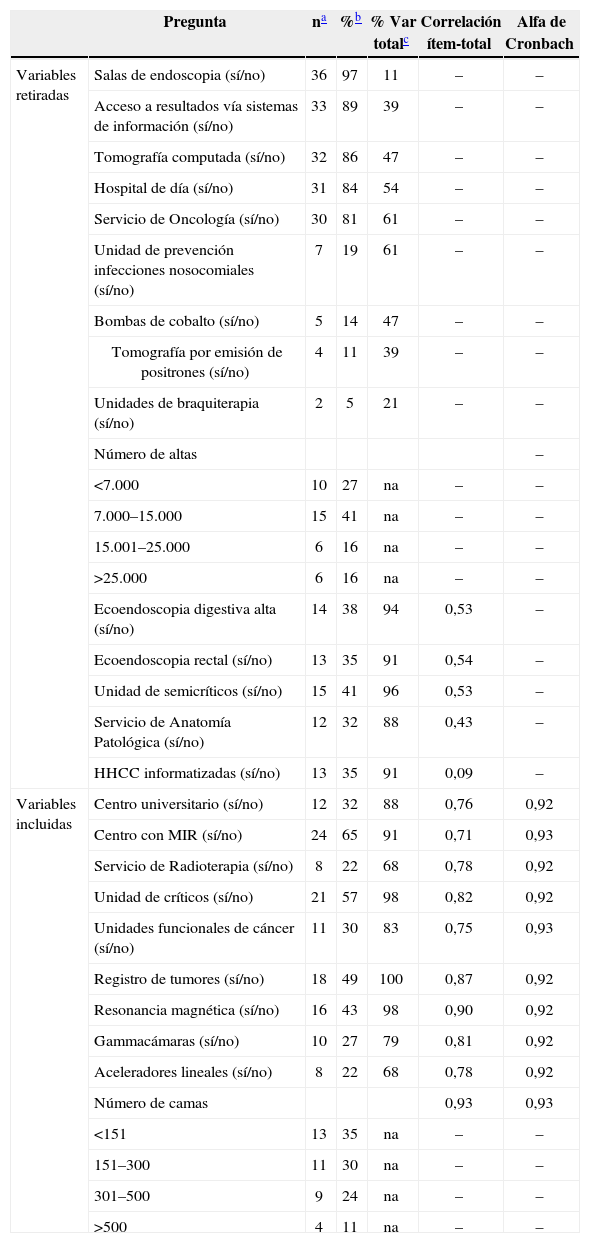
En la tabla 2 se presenta una descripción de todas las variables, en el orden en que se analizaron. Las variables que presentaron un efecto techo o suelo o con un nivel de heterogeneidad en sus respuestas inferior al 20%, fueron las primeras en ser retiradas: servicio de oncología, hospital de día, unidad de prevención de infecciones nosocomiales, acceso a resultados diagnósticos vía sistemas de información, tomografía computada, salas de endoscopia, tomografía por emisión de positrones, bombas de cobalto y unidades de braquiterapia. Por otro lado, las variables número de altas y número de camas presentaban una fuerte asociación en su versión continua (rho de Spearman=0,97), como una importante concordancia en su versión categorizada (kappa [κ]=0,78). Conceptualmente, se consideró más oportuno incluir la variable número de camas por estar más relacionada con la estructura de un centro que el número de altas. Con el resto de variables no eliminadas se calcularon los estadísticos de correlación ítem-total y de consistencia interna. La variable historias clínicas informatizadas presentó una correlación ítem-total de 0,09, lo que indicó una ínfima relación con el conjunto. Asimismo, las siguientes variables presentaron una correlación ítem-total no muy alta (<0,6): anatomía patológica (0,43), unidad de semicríticos (0,53), endoscopia digestiva alta (0,53) y endoscopia rectal (0,54), que también resultaron retiradas. Finalmente, las preguntas restantes se consideraron como óptimas desde un punto de vista métrico (alfa de Cronbach: 0,92; rango de correlación ítem-total: 0,71–0,93) y conceptual para formar el índice de capacidad estructural (tabla 3).
Características de estructura de los centros analizados para su introducción en el índice (n=37)
| Pregunta | na | %b | % Var totalc | Correlación ítem-total | Alfa de Cronbach | |
| Variables retiradas | Salas de endoscopia (sí/no) | 36 | 97 | 11 | – | – |
| Acceso a resultados vía sistemas de información (sí/no) | 33 | 89 | 39 | – | – | |
| Tomografía computada (sí/no) | 32 | 86 | 47 | – | – | |
| Hospital de día (sí/no) | 31 | 84 | 54 | – | – | |
| Servicio de Oncología (sí/no) | 30 | 81 | 61 | – | – | |
| Unidad de prevención infecciones nosocomiales (sí/no) | 7 | 19 | 61 | – | – | |
| Bombas de cobalto (sí/no) | 5 | 14 | 47 | – | – | |
| Tomografía por emisión de positrones (sí/no) | 4 | 11 | 39 | – | – | |
| Unidades de braquiterapia (sí/no) | 2 | 5 | 21 | – | – | |
| Número de altas | – | |||||
| <7.000 | 10 | 27 | na | – | – | |
| 7.000–15.000 | 15 | 41 | na | – | – | |
| 15.001–25.000 | 6 | 16 | na | – | – | |
| >25.000 | 6 | 16 | na | – | – | |
| Ecoendoscopia digestiva alta (sí/no) | 14 | 38 | 94 | 0,53 | – | |
| Ecoendoscopia rectal (sí/no) | 13 | 35 | 91 | 0,54 | – | |
| Unidad de semicríticos (sí/no) | 15 | 41 | 96 | 0,53 | – | |
| Servicio de Anatomía Patológica (sí/no) | 12 | 32 | 88 | 0,43 | – | |
| HHCC informatizadas (sí/no) | 13 | 35 | 91 | 0,09 | – | |
| Variables incluidas | Centro universitario (sí/no) | 12 | 32 | 88 | 0,76 | 0,92 |
| Centro con MIR (sí/no) | 24 | 65 | 91 | 0,71 | 0,93 | |
| Servicio de Radioterapia (sí/no) | 8 | 22 | 68 | 0,78 | 0,92 | |
| Unidad de críticos (sí/no) | 21 | 57 | 98 | 0,82 | 0,92 | |
| Unidades funcionales de cáncer (sí/no) | 11 | 30 | 83 | 0,75 | 0,93 | |
| Registro de tumores (sí/no) | 18 | 49 | 100 | 0,87 | 0,92 | |
| Resonancia magnética (sí/no) | 16 | 43 | 98 | 0,90 | 0,92 | |
| Gammacámaras (sí/no) | 10 | 27 | 79 | 0,81 | 0,92 | |
| Aceleradores lineales (sí/no) | 8 | 22 | 68 | 0,78 | 0,92 | |
| Número de camas | 0,93 | 0,93 | ||||
| <151 | 13 | 35 | na | – | – | |
| 151–300 | 11 | 30 | na | – | – | |
| 301–500 | 9 | 24 | na | – | – | |
| >500 | 4 | 11 | na | – | – |
HHCC: historias clínicas; MIR: médico interno residente; Var: variancia; na: no aplica.
Aplicación práctica del índice de capacidad estructural desarrollado
| ¿Se trata de un centro hospitalario universitario? | Sí | No |
| ¿Trabajan en el centro de médicos internos residentes? | Sí | No |
| ¿Dispone el centro de un servicio de radioterapia? | Sí | No |
| ¿Dispone el centro de una unidad de críticos? | Sí | No |
| ¿Dispone el centro de unidades funcionales de cáncer? | Sí | No |
| ¿Dispone el centro de un registro de tumores? | Sí | No |
| ¿Dispone el centro de aparatos de resonancia magnética? | Sí | No |
| ¿Dispone el centro de gammacámaras? | Sí | No |
| ¿Dispone el centro de un acelerador lineal? | Sí | No |
| ¿Cuál es el número total de camas del centro? | ||
| <151 | ||
| 151–300 | ||
| 301–500 | ||
| >500 | ||
Puntuación de los ítems: Sí=1; No=0; <151=0; 151–300=1; 301–500=2; >500=3.
Ejemplo: supongamos un centro hospitalario universitario, con médicos residentes, con servicio de radioterapia, con unidad de críticos, con aparato de resonancia magnética, con unidades funcionales y registro de tumores, pero sin gammacámara ni acelerador lineal y con un número total de 380 camas.
Cálculo: la puntuación del índice de estructura para este centro se obtendría de sumar un punto para cada respuesta afirmativa y 2 puntos por disponer entre 301 y 500 camas.
Puntuación índice=1+1+1+1+1+1+1+0+0+2=9 sobre los 12 posibles.
Interpretación: dado que 12 es la puntuación máxima, 9 representa un 75% de esta, y se puede valorar el centro hospitalario del ejemplo como un centro con una capacidad estructural media-alta.
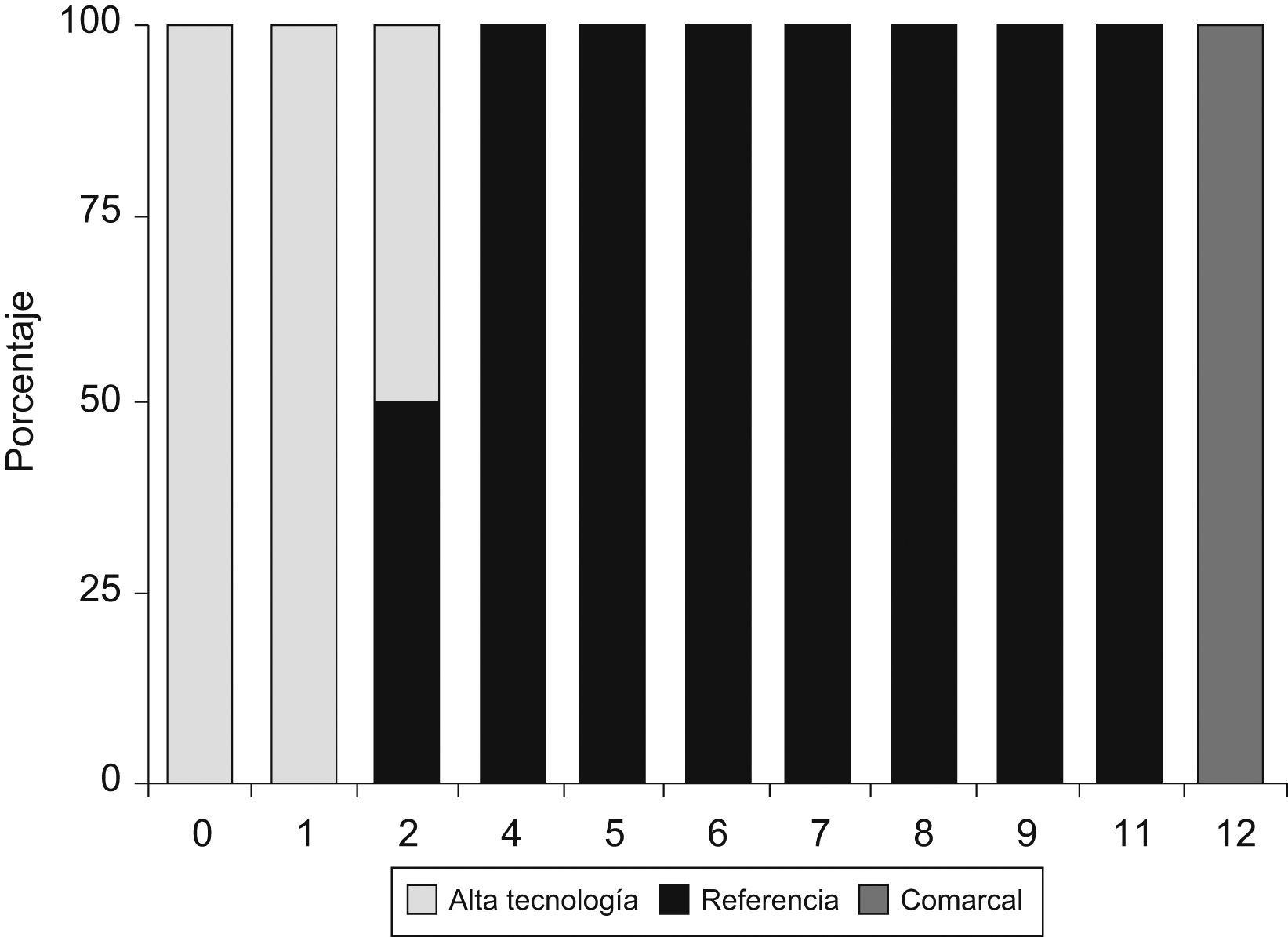
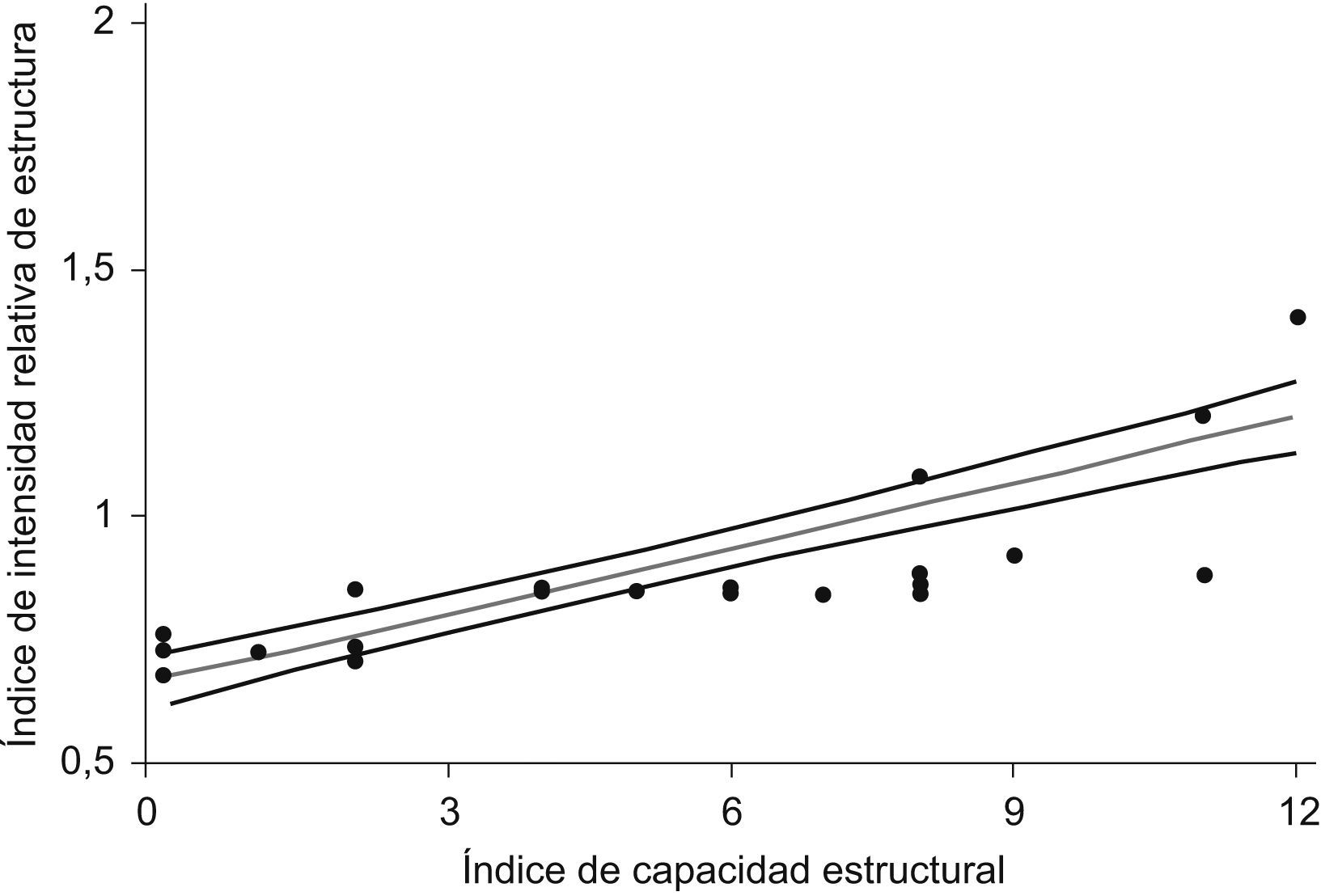
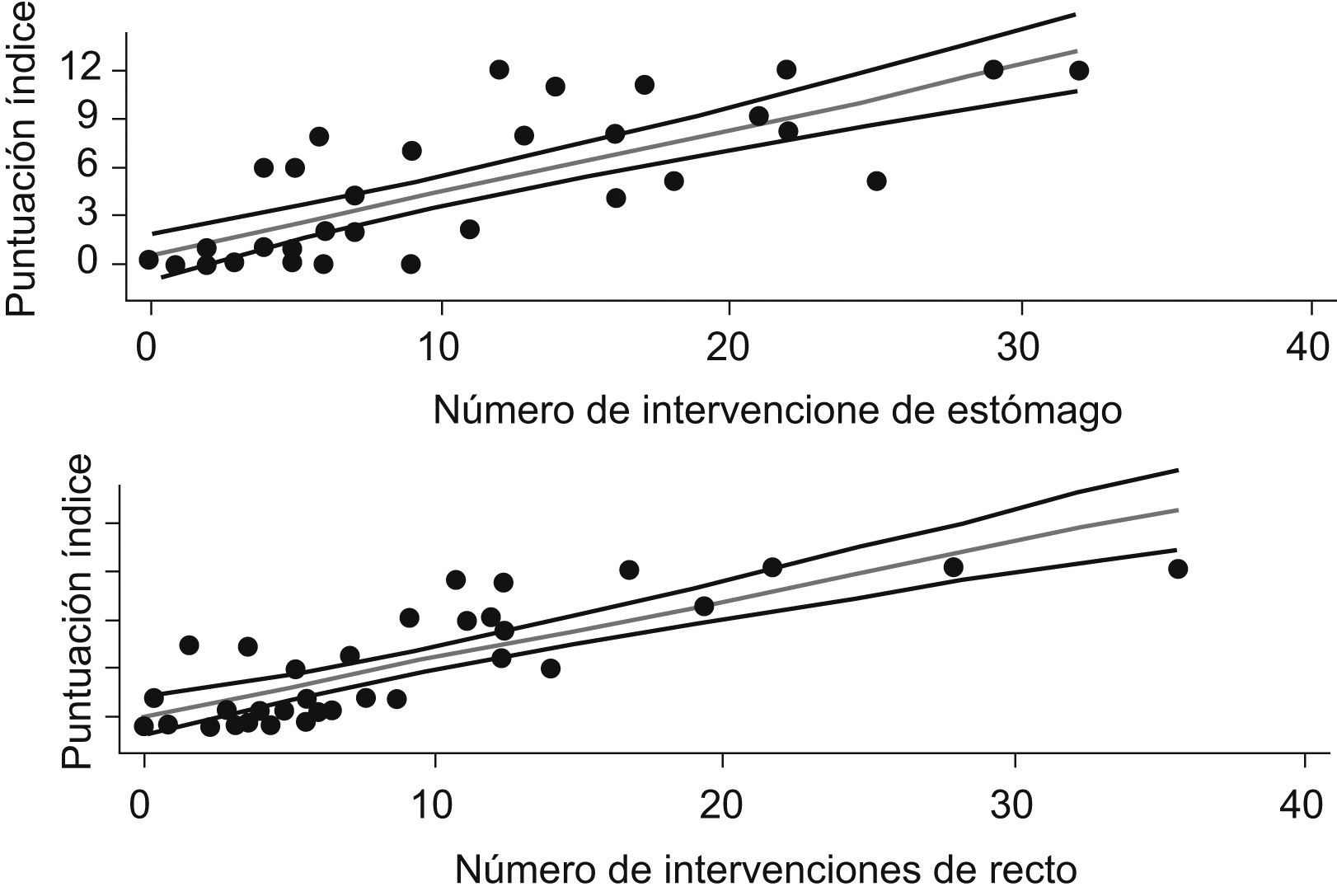
La figura 1 muestra la relación entre la puntuación del índice y la variable nivel de centro del CMBDAH (rho de Spearman=0,91). Los 4 hospitales de alta tecnología de Cataluña puntuaron 12, el valor máximo del índice, y todos los centros comarcales puntuaron entre 0 y 2. Por otro lado, el rango de puntuación de los centros de referencia fue bastante más amplio: entre 2 y 11. La figura 2 muestra la asociación existente entre el índice desarrollado y el IRE (rho de Spearman=0,89). La figura incluye, además, la predicción lineal entre el índice desarrollado y el índice IRE, con un coeficiente de determinación ajustado de 0,75; se intrepreta que el 75% de la variabilidad del índice IRE queda explicado por el índice desarrollado. Finalmente, en la figura 3 se presenta la asociación entre la puntuación del índice de capacidad estructural y el número de intervenciones de estómago (rho de Spearman=0,80) y recto (rho de Spearman=0,80) en los centros incluidos. La predicción lineal presenta un coeficiente de determinación ajustado de 0,6 para estómago y de 0,63 para recto.
Se ha desarrollado un índice que permite clasificar los hospitales de agudos en los que se realiza cirugía oncológica en función de información objetiva y fácilmente accesible relativa a su estructura. Este índice aporta como novedad respecto a los índices de estructura identificados: la introducción de cuestiones relacionadas con la docencia (hospital universitario, con médicos internos residentes), la organización y la gestión de casos (registro de tumores, unidades funcionales de cáncer), así como una mayor simplicidad en su cálculo.
Los resultados muestran las buenas propiedades psicométricas del índice desarrollado (tabla 3). Además, presenta unos niveles muy aceptables de validez convergente. La elevada correlación positiva de la puntuación del índice con la clasificación del nivel de centro del CMBDAH (fig. 1), como con el índice IRE (fig. 2), así lo demuestran. Por otro lado, se observa que el índice desarrollado permite discriminar tanto dentro de la categoría de hospitales de referencia como comarcales en relación con la clasificación que ofrece el CMBDAH. El caso de los hospitales de referencia es especialmente interesante, pues conviven centros tan dispares como un hospital universitario con aproximadamente 400 camas y con tomografía por emisión de positrones, u otro centro con aproximadamente 200 camas, sin unidades funcionales y con una dotación tecnológica menos específica. Esta capacidad discriminativa se pone de relieve también en la figura 2, donde aquellos centros con una puntuación de alrededor de 0,8 en el índice IRE presentan un rango de puntuación entre 3 y 10 en el índice de capacidad estructural. En la figura 3, la correlación entre el número de intervenciones realizadas y la puntuación del índice confirma que el número de intervenciones describe, en parte, la capacidad estructural de un centro. Por otro lado, los coeficientes de determinación denotan que cerca de un 40% de la variabilidad del índice no puede explicarse por el número de intervenciones y que, por tanto, otros factores podrían ser claves, como la organización o la dotación tecnológica12.
Las limitaciones del índice vendrían dadas principalmente por la pérdida de información al dicotomizar las variables o por la falta de representatividad de los centros encuestados. Sin embargo, para estudiar la validez no es tan importante la representatividad, como la inclusión de suficientes centros de características diversas (el 64% de los hospitales de agudos de Cataluña) para garantizar amplios recorridos en las potenciales puntuaciones del instrumento. Por otro lado, la inclusión de determinadas variables centradas en el proceso de atención oncológica puede poner en entredicho la aplicabilidad del índice en otros ámbitos. Sin embargo, aunque no es el objetivo de este índice, la correlación elevada con el índice IRE (rho de Spearman=0,89) refleja que las capacidades tecnológicas y organizativas del centro en el ámbito oncólogico pueden ser extrapolables a otros ámbitos del mismo centro. Finalmente, las variables utilizadas son hasta cierto punto insuficientes para valorar aspectos organizativos relacionados, por ejemplo, con la política de gestión de los centros.
El índice de capacidad estructural será sensible a las incorporaciones tecnológicas y a los cambios organizativos de los centros. Es posible actualizar la puntuación de un centro a lo largo del tiempo, aunque llegado a un punto, el índice perderá parte de su capacidad de discriminación entre centros, debido a la concentración de éstos en los niveles más altos de puntuación, aunque este punto relacionado con la evaluación de la capacidad para medir la sensibilidad al cambio del índice queda pendiente de estudio.
En conclusión, el índice de capacidad estructural desarrollado para centros con cirugía oncológica en Cataluña permite clasificar los centros atendiendo a sus especificidades tecnológicas, organizativas y de gestión. Además, presenta una mayor capacidad de discriminación y facilidad de cálculo que la variable nivel del centro del CMBDH y el IRE. De esta forma, se espera facilitar el uso del índice como instrumento en diferentes tipos de estudios clínicos y epidemiológicos. En investigación puede ser especialmente útil en proyectos en los que el impacto de la estructura sobre los resultados sea el objetivo principal. Especialmente útil en la investigación en servicios sanitarios, en la monitorización de la salud o en estudios comparativos entre centros.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
FinanciaciónEste estudio ha sido financiado parcialmente por el Instituto de Salud Carlos III (FIS PI03/1641 y ETS PI05/90185). Los cinco primeros autores pertenecen al grupo de investigación en evaluación de servicios y resultados en salud (RAR), reconocido por la Generalitat de Catalunya (2005SGR00171).
Los autores agradecen a J. López, M. Mias, S. Alomar y M. Salvat su colaboración durante el trabajo de campo del estudio y a A. Parada y M. Millaret el soporte documental. También agradecen a J. M. Borrás los comentarios realizados en una versión previa del manuscrito y a los miembros del Comité Asesor y del Grupo Cooperativo del Grupo Estudio ONCOrisc.