La terapia de cierre asistido por vacío (VAC) es un sistema no invasivo y dinámico que ayuda a promover la cicatrización mediante la aplicación de presión negativa en el lugar de la herida, favoreciendo la reducción del área de la herida, eliminando el exceso de fluidos y estimulando la angiogénesis.
El objetivo de este trabajo ha sido describir nuestra experiencia con la terapia VAC en heridas complejas.
Material y métodoAnalizamos de forma retrospectiva nuestra experiencia entre abril del 2007 y agosto del 2008. Empleamos 2 tipos de terapia VAC, la «suprafascial» y el dispositivo para abdomen abierto o «intraabdominal». Se aplicó estadística descriptiva con cálculo de porcentajes y medias.
ResultadosLa terapia VAC fue empleada en un total de 20 pacientes con heridas complejas, de las cuales 16 (80%) tenían una localización abdominal y el resto 4 (20%) otras localizaciones. En 17 (85%) pacientes el dispositivo VAC empleado fue «suprafascial», mientras que en los otros 3 (15%) se utilizó el dispositivo VAC «intraabdominal». Durante la terapia VAC tuvimos 2 casos (10%) de fístula, una urinaria y otra entérica. En ambos casos, la modalidad VAC empleada fue la «intraabdominal» y las fístulas se resolvieron antes de la retirada de la terapia VAC. La estancia media hospitalaria fue de 38,3 días (7–136). No hubo mortalidad directamente relacionada con la terapia VAC. Dos pacientes (10%) fallecieron en situación de shock séptico refractario, mientras que el resto (90%) vive en la actualidad. El dispositivo VAC «suprafascial» se mantuvo una media de 29,17 días (1–77), y el «intraabdominal» 18 días (7–49). El coste por paciente se estimó en 3.197,97 € (119,1–10.780,25).
ConclusionesLa terapia VAC puede mejorar y acelerar la cicatrización de las heridas abdominales complicadas también en presencia de contaminación grave o fístulas intestinales.
Vacuum-assisted closure (VAC) therapy is a dynamic and non-invasive system for improving wound healing. This novel therapy is based on applying air suction at a controlled sub-atmospheric pressure. The most important benefits of this therapy include, a reduction in the wound area together with induction of new granulation tissue formation, effective wound cleansing (removal of small tissue by suction), and the continuous removal of wound exudate.
The aim of this study was to describe our experience with VAC therapy for complex wounds.
Material and methodWe retrospectively evaluated our experience with VAC therapy between April 2007 and August 2008. We employed a “suprafascial” VAC system and an open abdomen VAC system. Descriptive statistical techniques were applied and percentages and means were calculated.
ResultsVAC therapy was applied in 20 patients, of whom 16(80%) had abdominal complex wounds, and 4(20%) in other locations. We employed a “suprafascial” VAC system in 17 patients (85%) and an “intra-abdominal” VAC system in 3 patients (15%). Two patients (10%) developed fistula during “intra-abdominal” VAC therapy (urinary and enteric) but the closure was achieved before therapy was finished. Mean hospital stay was 38.3 days (7–136). No mortality was directly due to the VAC system. Two patients (10%) died due to their septic condition and the rest are still alive. Mean therapy length was 29.17 days (1–77) in the “suprafascial” group and 18 days (7–49) in the “intra-abdominal” group. Average costs were 3197.97 € (119.1–10780.25) per patient.
ConclusionsVAC therapy can improve and accelerate abdominal wound healing also in the presence of infection and bowel fistula.
La terapia de cierre asistido por vacío (VAC) es un sistema no invasivo y dinámico que ayuda a promover la cicatrización de las heridas mediante la aplicación de presión negativa controlada en el lugar de la herida. Proporciona un entorno húmedo y cerrado a la vez que elimina el exceso de fluidos que pueden inhibir la curación de la herida. Con lo cual se acelera la cicatrización de la herida a la vez que se disminuye su volumen. Es posible tratar cualquier tamaño de herida.
Existen 2 tipos de terapia: el sistema «de apósito abdominal» que permite el tratamiento del abdomen abierto, reemplazando a la clásica Bolsa de Bogotá, y la terapia «suprafascial» para el cierre de heridas complicadas.
Presentamos nuestros resultados con la terapia VAC para el cierre de heridas complejas.
El objetivo del presente estudio fue evaluar los efectos de la terapia VAC en pacientes con heridas complejas infectadas así como la morbilidad asociada.
Material y métodoAnalizamos de forma retrospectiva nuestra experiencia con el empleo de la terapia VAC entre abril del 2007 y agosto del 2008. Se aplicó estadística descriptiva con cálculo de porcentajes y medias para cálculo de estancias y costos.
A continuación exponemos como colocamos el dispositivo en cada una de las modalidades.
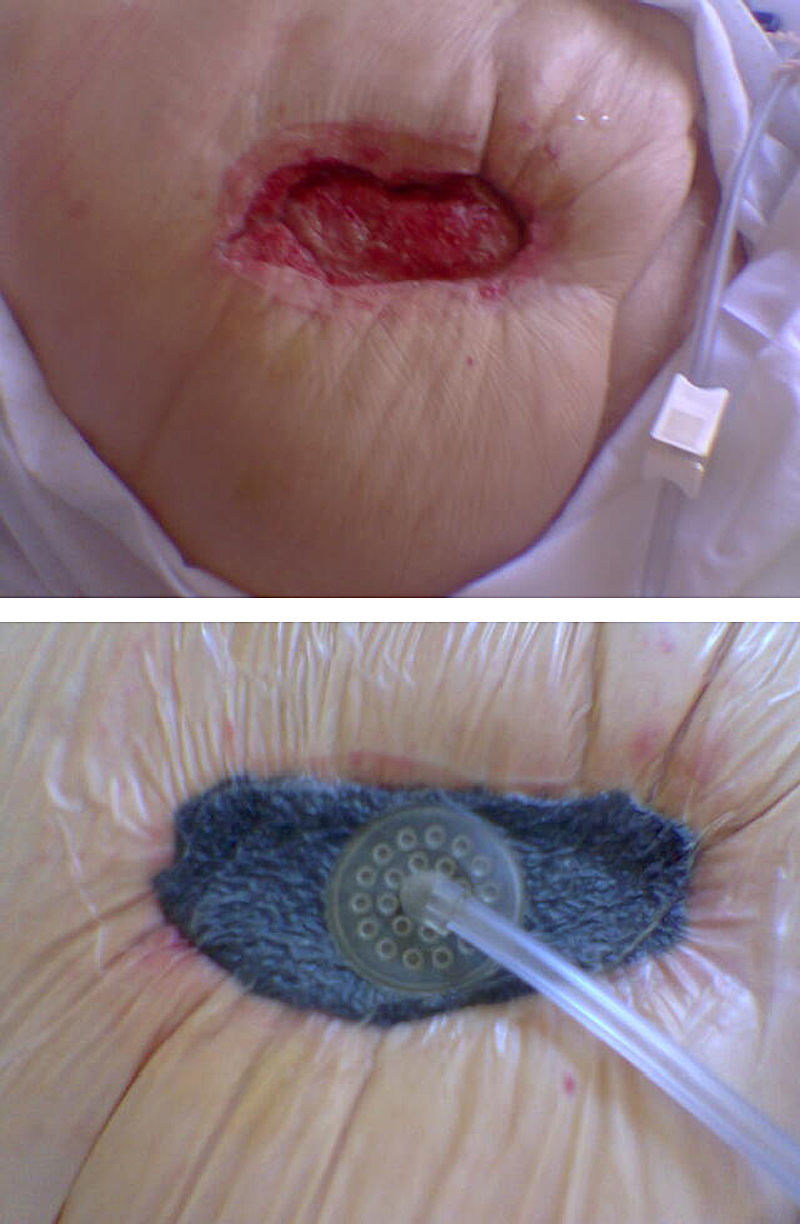
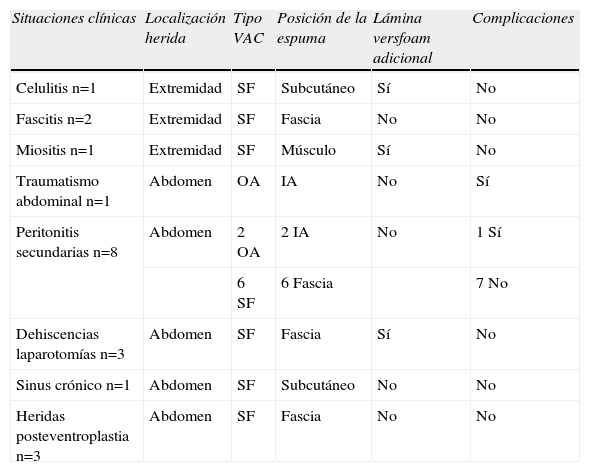
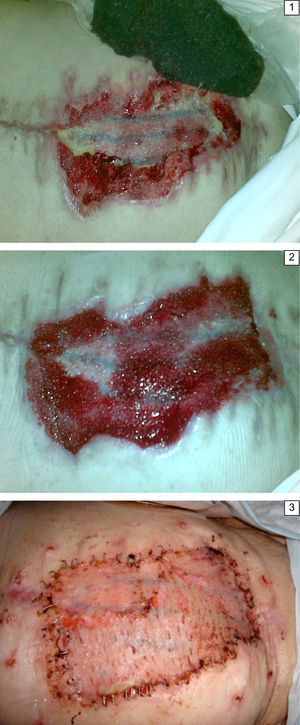
Terapia VAC «suprafascial»Tras la limpieza de la herida se aplica el denominado GranuFoam® que es una pieza de poliuretano negro reticulado con poros abiertos, que ayuda a estimular la formación del tejido de granulación y posee una alta capacidad de drenaje, es por lo tanto, especialmente adecuado para heridas de exudado intenso. El tamaño de la pieza deberá ser el mismo que el de la superficie de la herida a cubrir (fig. 1). Posteriormente, se cubre el poliuretano con un apósito de plástico transparente, adhesivo al que se aplicará el tubo de succión que conecta el sistema a la máquina que ejercerá la presión negativa sobre la herida. El dispositivo tiene un contenedor que permite cuantificar el débito y las características del exudado. El poliuretano está también disponible en color gris, que incluye fibras de plata, para heridas muy infectadas.
En ocasiones empleamos una lámina de polivinilalcohol microporoso (Vers-Foam®), hidrófila, de alta resistencia a la tracción que aplicamos directamente sobre la herida y tras ella montamos el resto del sistema anteriormente descrito, es decir el GranuFoam® más el apósito adhesivo. Utilizamos esta lámina adicional en el caso de heridas con trayectos complejos, para tunelizar los mismos favoreciendo así su drenaje. También la hemos empleado en evisceraciones contenidas (sin gran exposición visceral) o en algunos casos de fístulas intestinales pues este apósito, debido a sus características físicas, impide la invasión tisular, presenta resistencia a la tensión, es más fácil de manipular y además no se adhiere.
El objetivo en esta modalidad fue acelerar la cicatrización por segunda intención de las heridas.
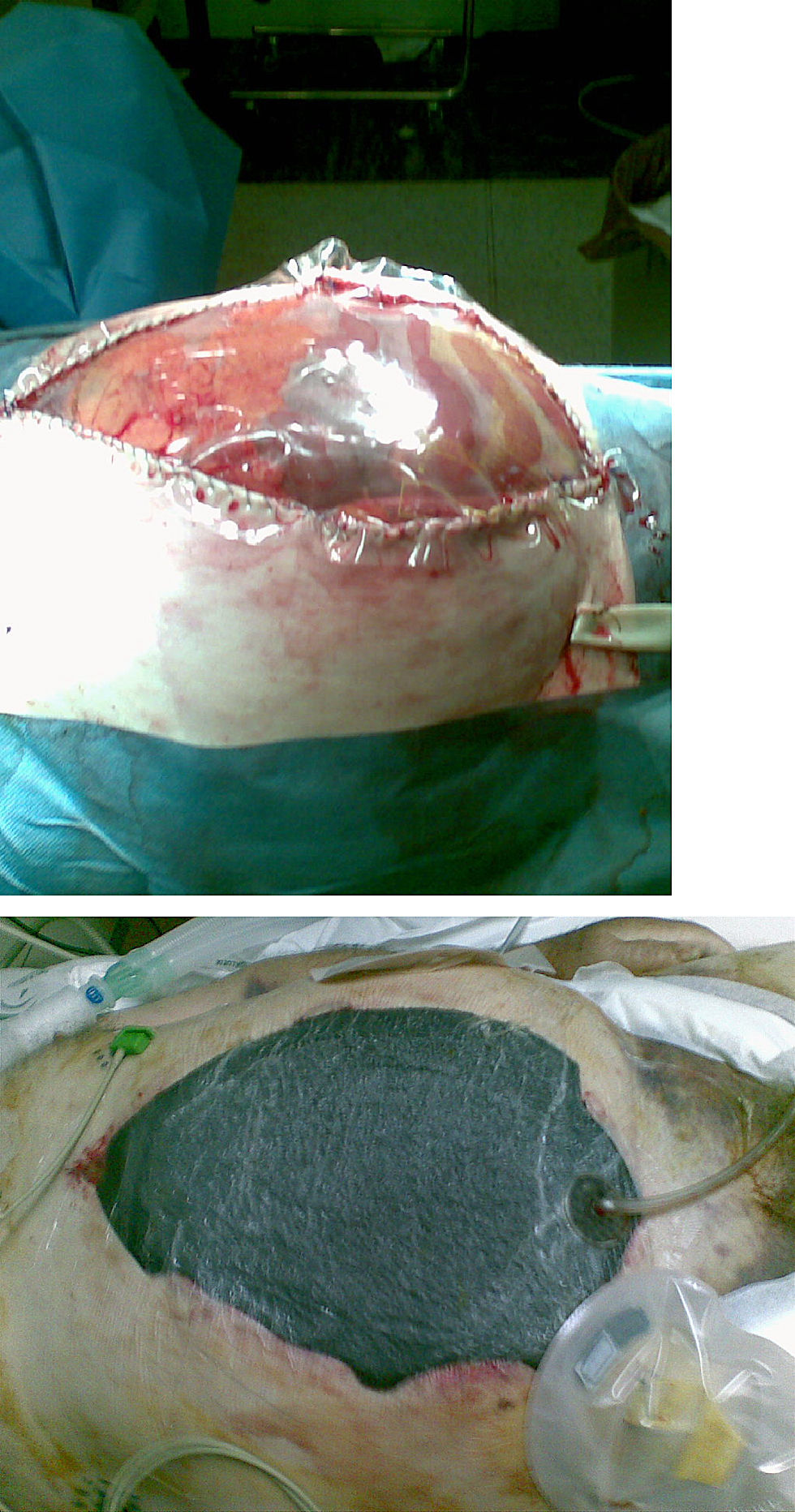
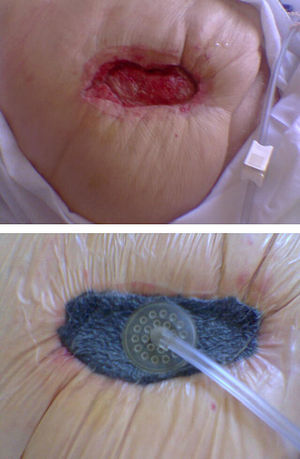
Sistema «Open abdomen»Colocamos primero una espuma de poliuretano encapsulada en una sábana frenestrada no adhesiva de polietileno transparente con la cual envolvemos las vísceras a modo de un peritoneo parietal, sobre dicha sábana se coloca el GranuFoam® y tras él el apósito adhesivo sobre el que se aplica el tubo tractor (fig. 2). Se puede colocar la espuma encapsulada directamente sobre las asas intestinales aunque si tenemos epiplón mayor lo interpondremos entre el contenido visceral y la espuma encapsulada. Este sistema facilita el tratamiento del abdomen abierto, permitiendo el retraso del cierre primario hasta la estabilización del paciente, dejando la fascia intacta y recogiendo y cuantificando la pérdida del fluido abdominal. Contribuye en la estabilización abdominal mediante el efecto de fijación a la vez que proporciona una barrera ambiental que contribuye a la protección del contenido intraabdominal.
Aplicamos una terapia VAC a una presión de 125mmHg en el caso de la modalidad «suprafascial» y a 75mmHg en los «Open abdomen», de modo continuo, con descanso de hasta 2h diarias y recambio cada 48–72h del sistema.
En un total de 20 pacientes se utilizó la terapia VAC. En algunas ocasiones, por ejemplo en enfermos con grandes escaras por decúbitos prolongados hemos empleados sistemas en «Y» aprovechando el mismo terminal para hacer vacío en 2 heridas al mismo tiempo.
Los parámetros estudiados fueron:
- •
en relación con el paciente: sexo, edad, patologías asociadas, situaciones clínicas y supervivencia actual
- •
localización de la herida
- •
tipo de terapia VAC empleada y tiempo
- •
complicaciones relacionadas con la terapia VAC
- •
estancia hospitalaria y en la UCI
- •
costos
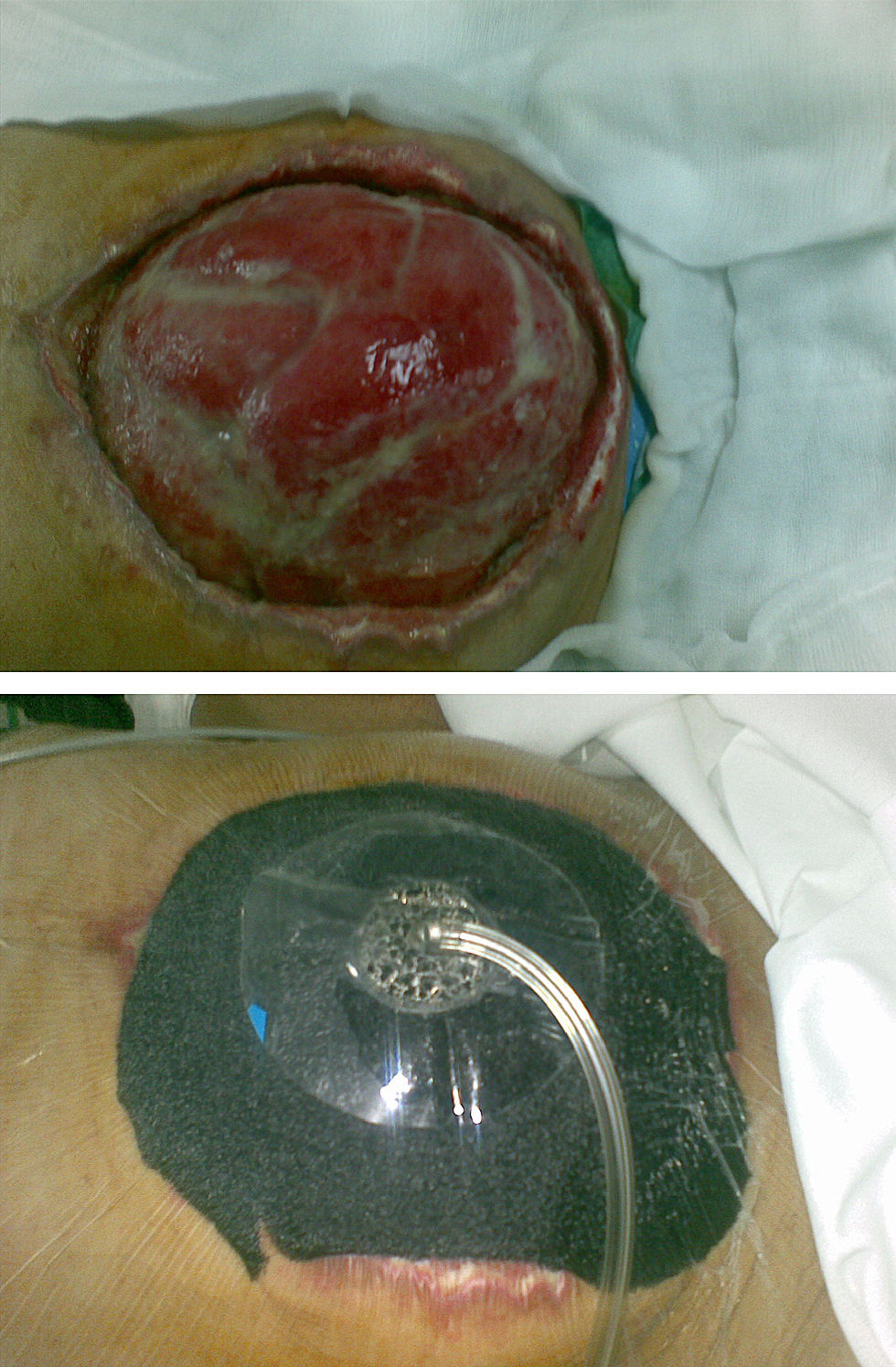
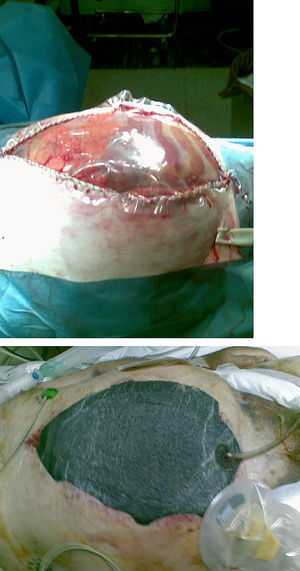
En 17 pacientes (85%) se empleó el dispositivo VAC «suprafascial», mientras que en los 3 restantes (15%) se empleó el dispositivo VAC para abdomen abierto o terapia VAC «intraabdominal» (fig. 3). Los 20 casos fueron heridas complejas, 16 (80%) de ellas abdominales y las 4 restantes (20%) de partes blandas localizadas en las extremidades (tabla 1).
Situaciones clínicas, tipo, morbilidad y localización del VAC
| Situaciones clínicas | Localización herida | Tipo VAC | Posición de la espuma | Lámina versfoam adicional | Complicaciones |
| Celulitis n=1 | Extremidad | SF | Subcutáneo | Sí | No |
| Fascitis n=2 | Extremidad | SF | Fascia | No | No |
| Miositis n=1 | Extremidad | SF | Músculo | Sí | No |
| Traumatismo abdominal n=1 | Abdomen | OA | IA | No | Sí |
| Peritonitis secundarias n=8 | Abdomen | 2 OA | 2 IA | No | 1 Sí |
| 6 SF | 6 Fascia | 7 No | |||
| Dehiscencias laparotomías n=3 | Abdomen | SF | Fascia | Sí | No |
| Sinus crónico n=1 | Abdomen | SF | Subcutáneo | No | No |
| Heridas posteventroplastia n=3 | Abdomen | SF | Fascia | No | No |
IA: intraabdominal; n: número de casos; OA: open abdomen; SF: suprafascial.
La edad media de nuestros pacientes fue 60,52 años (30–78). Un 35% fueron mujeres (7/20) y un 65% hombres (13/20). Todos nuestros pacientes tenían patologías asociadas, siendo el 50% pluripatológicos (más de 3 enfermedades sistémicas asociadas).
La estancia media hospitalaria fue de 38,3 días (7–136). El 45% (9/20) realizó alguna estancia en la UCI.
Las situaciones clínicas que presentaban nuestros pacientes fue variada, en 19 casos (95%) las heridas se complicaron por situaciones sépticas diversas, mientras que en el caso restante se trataba de un paciente con lesiones en colon y vejiga de origen traumático. Centrándonos en las heridas sépticas complicadas, 8 fueron peritonitis secundarias; 2 dehiscencias anastomóticas, una dehiscencia de muñón rectal (Hartmann) y 5 perforaciones de víscera hueca; 3 dehiscencias de laparotomías (evisceraciones tardías contenidas); una sinus crónico complejo en la pared abdominal de una paciente obesa mórbida intervenida en varias ocasiones; 3 heridas infectadas posteventroplastias; 2 fascitis de extremidades; una celulitis en extremidad; una miositis en extremidad (tabla 1).
Durante la terapia VAC, 2 pacientes (10%) presentaron fístulas, una urinaria y otra intestinal. Los 2 pacientes eran portadores de dispositivos VAC «intraabdominal» para «Open abdomen». Por tanto, el 66% de los pacientes con VAC para abdomen abierto se complicaron; sin embargo, hay que ser cautelosos con este porcentaje pues está basado en un grupo que únicamente contiene 3 pacientes. En ambos casos, las fístulas se resolvieron antes de la retirada de la terapia y no sabemos hasta que punto influyó el empleo de la terapia VAC en la patogenia de la fístula.
Todas las heridas estaban sobreinfectadas. Encontramos con alta frecuencia (8/20=40%) bacterias multiresistentes (Pseudomonas aeruginosa, Acinetobacter baumannii y Escherichia coli BLEE) en el cultivo de las heridas.
El dispositivo VAC «intraabdominal» se mantuvo una media de 18 días (7–49). Dentro de este grupo obtuvimos un cierre completo tras la retirada de la terapia VAC. En los otros 2 pacientes el sistema sustituyó a la clásica bolsa de Bogotá hasta que las condiciones clínicas del paciente mejoraron y se realizó un cierre definitivo del abdomen.
La terapia VAC «suprafascial» se mantuvo una media de 29,17 días (1–77).
En la mayoría de las ocasiones 18 (90%) tras la retirada de la terapia VAC las heridas cerraron por segunda intención.
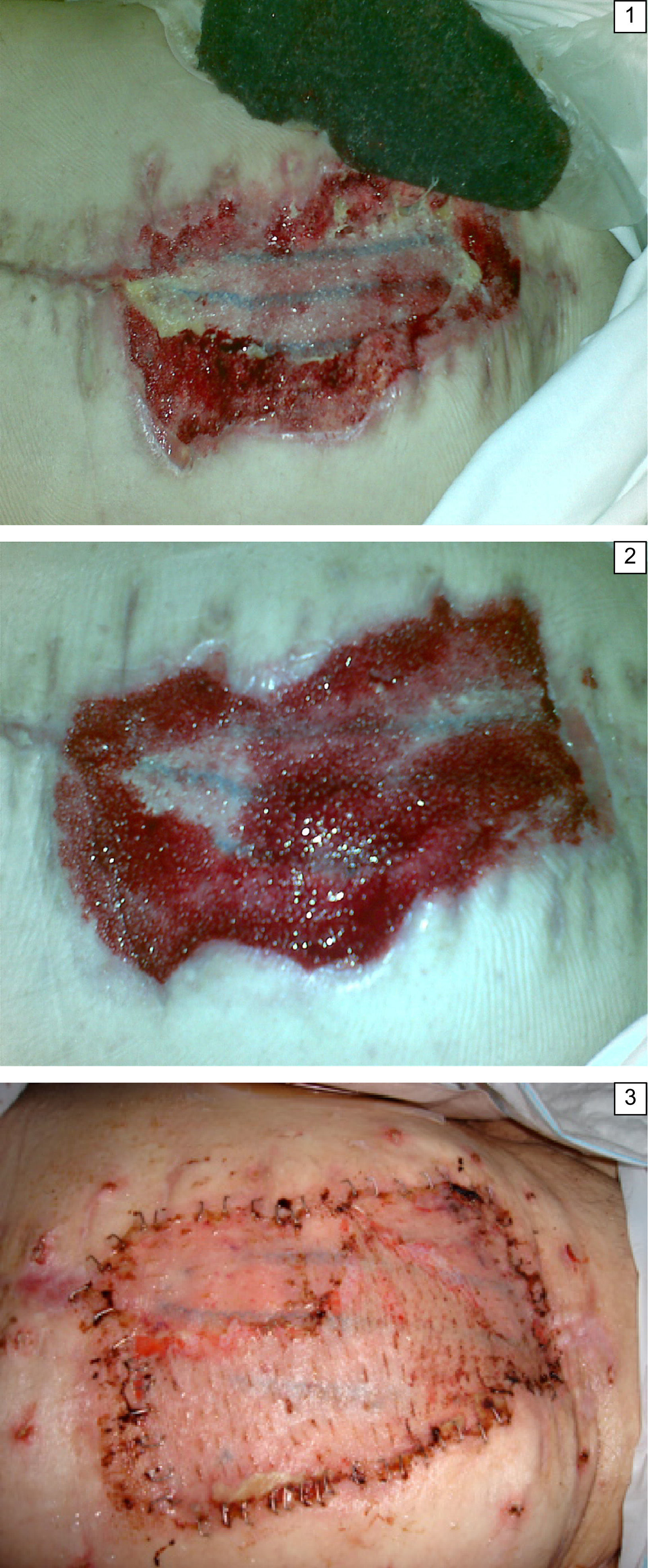
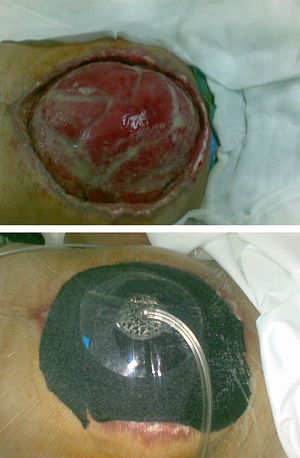
En un paciente del grupo del «Open abdomen» realizamos una combinación de terapias. Se trataba de un paciente que presentó un síndrome compartimental abdominal donde se cerró el abdomen con una bolsa de Bogotá en un primer tiempo. Dicha bolsa se recambió por un dispositivo «intraabdominal» que se mantuvo hasta tener las condiciones idóneas (aproximadamente a las 2 semanas) para hacer un cierre de pared con una malla bicapa compuesta por polipropileno monofilamento rodeado por 2 láminas de polidioxanona y otra con una capa de celulosa oxidada hacia la cara intestinal. Tras esta intervención el paciente desarrolló una necrosis de bordes cutáneos, con exposición de malla, sobre la cual colocamos un dispositivo VAC «suprafascial» hasta obtener un buen tejido de granulación sobre el que colocamos un injerto de piel extraído de muslo. Este paciente es uno de los supervivientes de nuestra serie (fig. 4).
El coste medio estimado por paciente fue de 3.197,97 € (119,1–10.780,25).
En la actualidad, 18 pacientes (90%) están vivos. No tuvimos mortalidad relacionada directamente con la terapia VAC. Sin embargo, 2 pacientes de la serie fallecieron (10%) ambos en situación de shock séptico refractario debido a peritonitis secundarias a una colitis isquémica y a una dehiscencia anastomótica en el otro. El dispositivo VAC empleado en estos pacientes fue el especial para el «Open abdomen» en el primer caso y el «suprafascial» en el segundo.
DiscusiónEn los últimos años la terapia de presión negativa VAC se ha presentado como una nueva alternativa terapéutica para heridas agudas o crónicas de distinta etiología.
El sistema VAC es una terapia no invasiva, controlada, que utiliza la presión negativa sobre la herida para promover la cicatrización en un medio húmedo y cerrado, favoreciendo la eliminación del exceso de fluidos, estimulando la angiogénesis y el tejido de granulación y disminuyendo la colonización bacteriana.
Hace ya 200 años que en la antigua medicina tradicional china se empleaba el vacío para el tratamiento de las heridas. Sin embargo, su uso no se ha generalizado hasta en estos últimos años1.
Aunque hay muchos artículos donde se describen el éxito de la terapia VAC, hay casos donde la terapia está contraindicada1. Para intentar protocolizar su utilización la Asociación Europea para el Manejo de las Heridas ha publicado una serie de directrices en relación al uso de esta terapia que se encuentran disponibles en la dirección www.ewma.org2.
La Asociación Española de Cirujanos también llegó a un consenso en cuanto al empleo de esta terapia en la cirugía general3. Así se concluyó que dicha terapia es útil en el manejo de heridas abiertas de cualquier localización, incluso de localización abdominal con o sin pared íntegra. La aplicación de la terapia VAC en este tipo de heridas es frecuente y de hecho la mayoría de nuestros pacientes presentaron esta indicación.
En un paciente empleamos el dispositivo VAC «suprafascial» en su modalidad ambulatoria. Se trata del mismo sistema VAC con una máquina más pequeña que el paciente porta fácilmente. Así el paciente puede marcharse a su domicilio, realizarse las curas ambulatoriamente y acudir al hospital periódicamente para ver la evolución de la herida.
El segundo ítem que se consensuó fue el empleó de la terapia para heridas dehiscentes con presencia de fístula entérica. En este punto se recomienda el uso de terapia VAC en determinados casos. En nuestra serie únicamente un paciente presentó una fístula entérica. Cuando apareció dicha complicación el paciente ya era portador de un sistema VAC para abdomen abierto y no sabemos hasta que punto la terapia pudo influir en la patogenia de la fístula. La terapia VAC no fue suspendida en ningún momento y la evolución fue favorable con resolución de la fístula.
El tercer punto que se trató en el consenso fue el empleo de la terapia en heridas sin pared íntegra4; es decir, el empleo de la terapia en el abdomen abierto ya sea de origen traumático, por establecimiento de un síndrome compartimental abdominal o en el contexto de un cierre abdominal diferido. En estos casos, la utilización de la terapia de presión negativa y en concreto la aplicación del apósito especialmente diseñado al efecto permite el cierre provisional de la cavidad abdominal y su acceso para exploraciones sucesivas, protegiendo el contenido intestinal, facilitando el manejo del exudado, permitiendo la cuantificación del mismo y conservando los bordes de la incisión en un estado óptimo para su posterior aproximación y cierre, evitando la retracción de la fascia.
En nuestra serie 3 pacientes pertenecen a este grupo. Uno de ellos desarrolló un síndrome compartimental tras la cirugía percutánea de un aneurisma aórtico abdominal roto, mientras que los otros 2 casos fueron cierres abdominales diferidos por dehiscencias de laparotomias con evisceraciones asociadas e infección de ambas heridas.
En las situaciones de cirugía de urgencia en las que no era posible realizar un cierre primario de la cavidad abdominal hemos cambiado el dispositivo empleado para el cierre temporal del abdomen. Si bien antes empleábamos la bolsa de Bogotá de rutina5, últimamente hemos comenzado a usar la terapia VAC pues si bien es verdad que es más cara como ventajas ofrece el manejo y cuantificación del exudado y conserva los bordes cutáneos de la herida.
Nuestros resultados son equiparables al de otros autores como Robledo-Ogazón et al6, su serie es algo mayor que la nuestra, 38 pacientes en total de los cuales únicamente uno se complicó con una perforación intestinal y además finalmente falleció. Al igual que nosotros no atribuimos esta mortalidad a la terapia VAC.
El sistema VAC es una terapia costosa en relación con los sistemas convencionales empleados para el tratamiento de heridas. Sin embargo, existen varios estudios que han demostrado con evidencia científica las ventajas clínicas y económicas de esta terapia1,7–10. Hay que hacer un balance global y tener en cuenta que la terapia VAC facilita el manejo de las heridas, con un recambio del dispositivo cada 2–3 días, con el consiguiente ahorro de tiempo de enfermería, material de cura y, lo que es más importante, disminución de molestias al paciente además de acelerar el proceso normal de cicatrización de las heridas, con lo que se disminuyen las estancias hospitalarias1,2.
ConclusionesLa terapia VAC puede mejorar y acelerar la cicatrización de las heridas incluso cuando se trata de heridas muy contaminadas o existen fístulas.
El dispositivo VAC «intraabdominal» puede emplearse para el tratamiento del «Open abdomen», permitiendo el cierre definitivo posterior al dejar la fascia indemne.
Los costes de la terapia VAC hay que tomarlos con cautela y tener en cuenta que el uso de la terapia puede reducir la estancia global de los pacientes, lo cual también influye para el cálculo de costos finales.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.