El presente trabajo actualiza las recomendaciones para el tratamiento de la aspergilosis invasiva y las infecciones producidas por otros hongos filamentosos, elaboradas por el Grupo de Estudio de Micología Médica (GEMICOMED), incluido dentro de la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica (SEIMC). Se analiza el tratamiento de estas infecciones en cuatro grupos de patologías médicas: oncohematología, trasplante de órgano sólido, paciente crítico ingresado en cuidados intensivos y pediatría. Se realiza una revisión exhaustiva de las novedades terapéuticas y de los niveles de evidencia. Estas guías han sido elaboradas, siguiendo las normativas de la SEIMC, por un grupo de trabajo formado por especialistas en enfermedades infecciosas, microbiología clínica, medicina intensiva, pediatría y oncohematología. Se proporciona también unas recomendaciones para la prevención de estas infecciones.
The guidelines on the treatment of invasive fungal disease by Aspergillus spp. and other fungi issued by the Spanish Society of Infectious Diseases and Clinical Microbiology (SEIMC) are presented. These recommendations are focused on four clinical categories: oncology-haematology patients, solid organ transplant recipients, patients admitted to intensive care units, and children. An extensive review is made of therapeutical advances and scientific evidence in these settings. These guidelines have been prepared according the SEIMC consensus rules by a working group composed of specialists in infectious diseases, clinical microbiology, critical care medicine, paediatrics and oncology-haematology. Specific recommendations on the prevention of fungal infections in these patients are included.
La aspergilosis invasiva (AI) y otras enfermedades fúngicas invasivas (EFI) producidas por hongos filamentosos afectan principalmente a adultos y niños con neutropenia profunda y prolongada inducida por quimioterapia, pacientes con trasplante alogénico de progenitores hematopoyéticos (TPH), y en menor medida los receptores de trasplante de órgano sólido (TOS)1–5. Sin embargo, en los últimos años, la población de pacientes susceptibles de desarrollar EFI se ha ampliado de forma importante y han surgido nuevos grupos de riesgo que están adquiriendo un notable protagonismo6–11. En el año 2003, el Grupo de Estudio de Micología Médica de la Sociedad Española de Microbiología Clínica y Enfermedades Infecciosas (GEMICOMED-SEIMC) participó en la elaboración de unas recomendaciones sobre el tratamiento de la infección por Aspergillus spp.12. En los últimos años ha habido diferentes novedades en la estrategia diagnóstica de estas infecciones y fundamentalmente de índole terapéutica. Se dispone de nuevos fármacos y la realización de estudios más amplios y contrastados ha permitido obtener nuevas evidencias en esta área. Estas recomendaciones han sido realizadas por un grupo de expertos en diferentes campos (enfermedades infecciosas, oncohematología, microbiología clínica, medicina intensiva y pediatría) siguiendo las normativas de elaboración de los Documentos de Consenso SEIMC (http://www.seimc.org) e incorporando grados de evidencia (tabla 1). El trabajo se ha dividido en cuatro apartados: infecciones en oncohematología, infecciones en el paciente trasplantado de órgano sólido, infecciones en pacientes críticos e infecciones en pediatría. El contenido y las conclusiones del documento han sido consensuadas por los autores y los coordinadores.
Evidencia científica
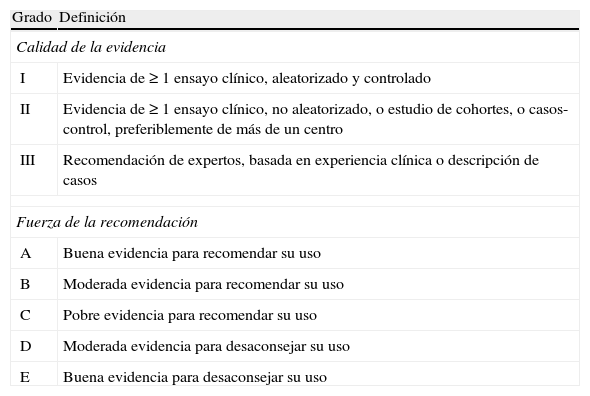
| Grado | Definición |
| Calidad de la evidencia | |
| I | Evidencia de ≥ 1 ensayo clínico, aleatorizado y controlado |
| II | Evidencia de ≥ 1 ensayo clínico, no aleatorizado, o estudio de cohortes, o casos-control, preferiblemente de más de un centro |
| III | Recomendación de expertos, basada en experiencia clínica o descripción de casos |
| Fuerza de la recomendación | |
| A | Buena evidencia para recomendar su uso |
| B | Moderada evidencia para recomendar su uso |
| C | Pobre evidencia para recomendar su uso |
| D | Moderada evidencia para desaconsejar su uso |
| E | Buena evidencia para desaconsejar su uso |
La AI es una causa importante de morbimortalidad en pacientes con leucemia aguda, síndrome mielodisplásico (SMD) y receptores de TPH, siendo la EFI más frecuente en TPH alogénico (alo-TPH)13,14.
Se consideran pacientes de alto riesgo de desarrollo de AI aquellos con una neutropenia esperable mayor de 14 días, pacientes con leucemia mieloide aguda (LMA) o síndrome mielodisplásico (SMD) en tratamiento de inducción o en tratamiento de rescate por recaída o refractariedad, y los receptores de alo-TPH con enfermedad injerto contra huésped (EICH) grave. El uso de esteroides a dosis altas (≥ 2mg/kg) y prolongado (> 2 semanas), de análogos de purinas o alemtuzumab, la selección de CD34 y la depleción de células T son factores de riesgo añadidos.
Para el desarrollo de estas guías se han tenido en cuenta las guías publicadas por distintas sociedades: Infectious Diseases Society of América (IDSA) para aspergilosis13, la guías ECIL-314, las guías de la National Comprehensive Cancer Network (NCCN)15, y las guías de la Sociedad Española de Quimioterapia y la Asociación Española de Hematología y Hemoterapia (SEQ-AEHH) para el tratamiento de las infecciones fúngicas16 y para la profilaxis antifúngica17.
Estrategias de prevención y tratamientoLa profilaxis primaria se refiere a la prevención de la adquisición de la infección, la profilaxis secundaria al tratamiento antifúngico instaurado durante períodos de riesgo subsecuentes a un diagnóstico de AI. El tratamiento antifúngico empírico en pacientes oncohematológicos se debe reservar para el tratamiento de la neutropenia febril persistente y refractaria al tratamiento antibacteriano de amplio espectro. El tratamiento específico o dirigido se refiere al tratamiento una vez establecido el diagnóstico de AI en sus distintos grados de certeza. Dentro de este último se ha acuñado el término tratamiento anticipado que sensu estricto se debería reservar al de la infección establecida sin evidencia de enfermedad clínica. Este concepto creemos que se debería reservar al tratamiento de cuadros clínicos en pacientes susceptibles diagnosticados por marcadores biológicos (galactomanano) sin evidencia de lesión radiológica.
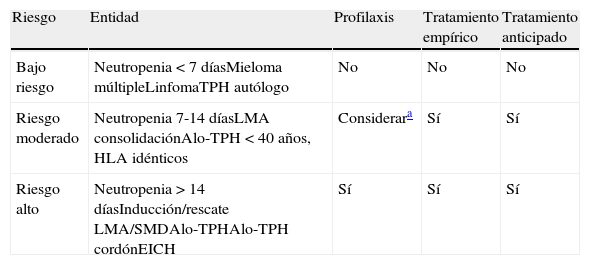
Profilaxis primariaLa profilaxis primaria frente a Aspergillus no debería ser usada de forma rutinaria en todos los pacientes oncohematológicos. Se recomienda individualizar por grupos de riesgo, debiéndose reservar para pacientes de alto riesgo y considerar su uso en pacientes de riesgo moderado (tabla 2tablas 3a and 3b tablas 2, 3a y 3b). Los pacientes con neutropenia crónica profunda como son los pacientes con anemia aplásica están en riesgo de sufrir AI y por lo tanto se recomienda el uso de profilaxis primaria aunque no haya estudios específicos en este grupo.
Grupos de riesgo para aspergilosis y otros hongos filamentosos en pacientes oncohematológicos
| Riesgo | Entidad | Profilaxis | Tratamiento empírico | Tratamiento anticipado |
| Bajo riesgo | Neutropenia < 7 díasMieloma múltipleLinfomaTPH autólogo | No | No | No |
| Riesgo moderado | Neutropenia 7-14 díasLMA consolidaciónAlo-TPH < 40 años, HLA idénticos | Considerara | Sí | Sí |
| Riesgo alto | Neutropenia > 14 díasInducción/rescate LMA/SMDAlo-TPHAlo-TPH cordónEICH | Sí | Sí | Sí |
EICH: enfermedad injerto contra huésped; LMA: leucemia mieloide aguda; SMD: síndrome mielodisplásico; TPH: trasplante de progenitores hematopoyéticos.
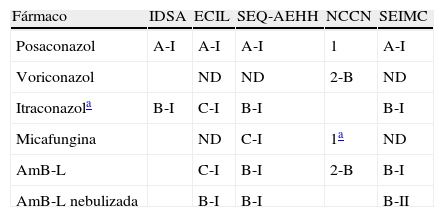
Profilaxis frente a Aspergillus en LMA/SMD inducción/rescate
| Fármaco | IDSA | ECIL | SEQ-AEHH | NCCN | SEIMC |
| Posaconazol | A-I | A-I | A-I | 1 | A-I |
| Voriconazol | ND | ND | 2-B | ND | |
| Itraconazola | B-I | C-I | B-I | B-I | |
| Micafungina | ND | C-I | 1a | ND | |
| AmB-L | C-I | B-I | 2-B | B-I | |
| AmB-L nebulizada | B-I | B-I | B-II |
AmB-L: Anfotericina liposomal; IDSA: Infectious Diseases Society of America; ECIL: European Conference on Infections in Leukemia; NCCN: National Comprehensive Cancer Network; ND: no datos o datos insuficientes; LMA: leucemia mieloide aguda; SEIMC: Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica; SMD: síndrome mielodisplásico; SEQ-AEHH: Sociedad Española de Quimioterapia y la Asociación Española de Hematología y Hemoterapia.
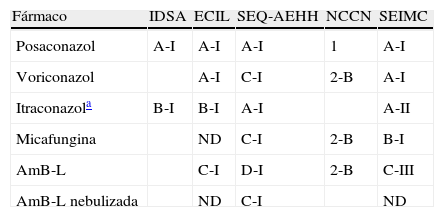
Profilaxis frente a Aspergillus en alo-TPH con EICH grave
| Fármaco | IDSA | ECIL | SEQ-AEHH | NCCN | SEIMC |
| Posaconazol | A-I | A-I | A-I | 1 | A-I |
| Voriconazol | A-I | C-I | 2-B | A-I | |
| Itraconazola | B-I | B-I | A-I | A-II | |
| Micafungina | ND | C-I | 2-B | B-I | |
| AmB-L | C-I | D-I | 2-B | C-III | |
| AmB-L nebulizada | ND | C-I | ND |
AmB-L: anfotericina liposomal; IDSA: Infectious Diseases Society of America; ECIL: European Conference on Infections in Leukemia; EICH: enfermedad injerto contra huésped; NCCN: National Comprehensive Cancer Network; ND: no datos o datos insuficientes; SEIMC: Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica; SEQ-AEHH: Sociedad Española de Quimioterapia y la Asociación Española de Hematología y Hemoterapia; TPH: trasplante de progenitores hematopoyéticos.
El fármaco de elección para la profilaxis frente a Aspergillus es posaconazol. Esta recomendación se basa en dos estudios, uno realizado en pacientes neutropénicos (LMA y SMD)18 y el otro en receptores de TPH alogénico con EICH en tratamiento inmunosupresor19. En ambos estudios, posaconazol se muestra más eficaz en la prevención de la AI que el comparador (fluconazol o itraconazol), y en el estudio en pacientes neutropénicos, el uso de posaconazol se asocia a una mayor supervivencia.
Posaconazol solo está disponible en solución oral. La dosis recomendada es de 200mg/8h. Se recomienda administrarlo durante o inmediatamente después de las comidas y que éstas sean de alto contenido graso para favorecer la absorción. Los pacientes con intolerancia digestiva deberán usar un fármaco alternativo por vía intravenosa (i.v.). Los pacientes con diarrea y mucositis alcanzan niveles bajos. Tanto por los problemas de absorción referidos como por diferencias individuales en el metabolismo es difícil predecir los niveles séricos alcanzados, por lo que se recomienda la monitorización de estos20. La profilaxis con posaconazol y otros azoles debe ser evitada en pacientes que estén recibiendo alcaloides de la vinca debido a que aumenta los niveles de estos y el riesgo de toxicidad. Esto ocurre en pacientes adultos en tratamiento de inducción de leucemia linfoblástica aguda (LLA) que son considerados por algunos grupos como pacientes de alto riesgo de desarrollar AI.
Itraconazol en profilaxis ha demostrado prevenir la AI, siendo este efecto dependiente de la dosis y del uso de la formulación adecuada21. Su uso en solución oral (no se debe usar la formulación en cápsulas por su absorción errática) está limitado por la tolerancia, pero se mantiene como una alternativa, especialmente en su formulación i.v. Al igual que en el caso de posaconazol se deben medir niveles y evitar su uso en pacientes que están recibiendo alcaloides de la vinca.
Con respecto al uso de voriconazol en profilaxis de AI en receptores de alo-TPH, se dispone de un estudio publicado y otro comunicado en un reciente congreso. En un ensayo multicéntrico, doble ciego, realizado en 600 receptores de TPH comparando voriconazol con fluconazol, el uso del primero, aunque no redujo la mortalidad, se asoció con menor AI que con fluconazol y con menor requerimiento de tratamiento empírico, aunque las diferencias no fueron significativas (p=0,09 y p=0,11, respectivamente). Voriconazol redujo de forma significativa la frecuencia de EFI en los pacientes trasplantados con LMA y no hubo diferencias de intolerancia con relación a fluconazol22. En otro estudio, prospectivo y abierto, voriconazol mostró menos infecciones fúngicas que itraconazol y fue claramente mejor tolerado23. En pacientes con leucemia la evidencia es más limitada24,25. Al igual que con los otros azoles, se deben medir niveles y evitar su uso en pacientes que están recibiendo alcaloides de la vinca.
En cuanto a las equinocandinas, hay experiencia publicada con caspofungina26 y micafungina27. Esta última muestra una tendencia a reducir la AI comparada con fluconazol en receptores de alo-TPH durante la fase de neutropenia. Solo micafungina tiene incluida esta indicación en la ficha técnica.
La administración i.v. de anfotericina liposomal (AmB-L) a dosis bajas reduce la incidencia de EFI de forma global en pacientes neutropénicos y la AI analizada separadamente28. En receptores de alo-TPH no se confirmaron estos resultados29. El uso de AmB-L nebulizada en profilaxis redujo la incidencia de AI en un estudio reciente aleatorizado frente a placebo en pacientes con neutropenia prolongada incluyendo receptores de TPH30. Sin embargo, un estudio español no ha obtenido resultados favorables31.
La duración de la profilaxis depende de los factores de riesgo asociados. En pacientes neutropénicos se debe mantener hasta alcanzar una regeneración estable (>500 neutrófilos/μL) o hasta el inicio de tratamiento antifúngico empírico o específico. En receptores de TPH se mantiene hasta el día +100 o +120 prolongándose en caso de EICH grave17.
Tratamiento específicoLa precocidad del inicio de tratamiento es un factor pronóstico fundamental de la AI. Voriconazol es el tratamiento de elección de primera línea según un estudio aleatorizado, abierto y multicéntrico comparado con anfotericina B (AmB) deoxicolato32. Este estudio, realizado en pacientes con AI probada, probable o posible, según los criterios de micosis invasiva de la Organización Europea para el tratamiento del cáncer (EORTC)33, demostró una mayor eficacia y supervivencia en los pacientes que fueron tratados con voriconazol32 (tabla 4). Al emplear voriconazol es necesaria una dosis de carga (i.v.: 6mg/kg/12h, v.o.: 400mg/12h), seguida de una dosis de mantenimiento (i.v.: 4mg/kg/12h, v.o.: 200mg/12h). Para pacientes graves se prefiere el inicio i.v.14. Los niveles séricos bajos se asocian a fracaso terapéutico y los niveles altos a toxicidad, particularmente neurotoxicidad34. Las diferencias individuales en el metabolismo hacen necesaria la monitorización de los niveles séricos tanto para la administración por v.o. como i.v.34 (tabla 5).
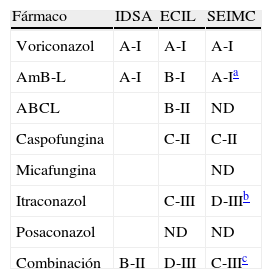
Tratamiento de primera línea en aspergilosis invasiva en pacientes oncohematológicos
| Fármaco | IDSA | ECIL | SEIMC |
| Voriconazol | A-I | A-I | A-I |
| AmB-L | A-I | B-I | A-Ia |
| ABCL | B-II | ND | |
| Caspofungina | C-II | C-II | |
| Micafungina | ND | ||
| Itraconazol | C-III | D-IIIb | |
| Posaconazol | ND | ND | |
| Combinación | B-II | D-III | C-IIIc |
ABCL: AmB en complejo lipídico; AI: aspergilosis invasiva; AmB-L: anfotericina liposomal; ECIL: European Conference on Infections in Leukemia; IDSA: Infectious Diseases Society of America; ND: no datos o datos insuficientes; SEIMC: Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica.
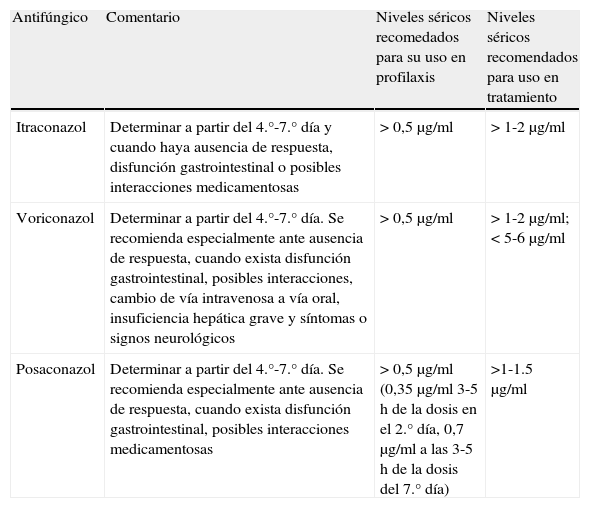
Niveles de antifúngicos
| Antifúngico | Comentario | Niveles séricos recomedados para su uso en profilaxis | Niveles séricos recomendados para uso en tratamiento |
| Itraconazol | Determinar a partir del 4.°-7.° día y cuando haya ausencia de respuesta, disfunción gastrointestinal o posibles interacciones medicamentosas | > 0,5μg/ml | > 1-2μg/ml |
| Voriconazol | Determinar a partir del 4.°-7.° día. Se recomienda especialmente ante ausencia de respuesta, cuando exista disfunción gastrointestinal, posibles interacciones, cambio de vía intravenosa a vía oral, insuficiencia hepática grave y síntomas o signos neurológicos | > 0,5μg/ml | > 1-2μg/ml; < 5-6μg/ml |
| Posaconazol | Determinar a partir del 4.°-7.° día. Se recomienda especialmente ante ausencia de respuesta, cuando exista disfunción gastrointestinal, posibles interacciones medicamentosas | > 0,5μg/ml (0,35μg/ml 3-5 h de la dosis en el 2.° día, 0,7μg/ml a las 3-5 h de la dosis del 7.° día) | >1-1.5μg/ml |
Las formulaciones lipídicas de AmB tienen al menos una actividad comparable a AmB deoxicolato y menor toxicidad, por lo que consideramos que deben sustituir a esta en el tratamiento de la AI. La AmB-L tiene una menor nefrotoxicidad que AmB en complejo lipídico (ABCL)35. Aunque la AmB-L se ha administrado con seguridad a dosis de 15mg/kg/d36, un estudio prospectivo comparando dosis de 3 versus 10mg/kg/d en AI probadas, probables o posibles según los criterios anteriormente mencionados33 mostró eficacia similar con mayor toxicidad en el grupo de dosis alta37. Este estudio demuestra que la AmB-L es una alternativa eficaz en AI en el tratamiento de primera línea13,14.
En un estudio analizando el uso de caspofungina en el tratamiento de primera línea de AI en pacientes neutropénicos de alto riesgo eésta no alcanzó los resultados esperados, mostrando una eficacia inferior a la deseada38. No obstante, a diferencia de los estudios de voriconazol32 y AmB-L37, en el estudio de caspofungina38 solo se incluyeron a pacientes con AI probada o probable, lo que condicionó un reclutamiento de pacientes con un estado de enfermedad más avanzado. Un estudio en receptores de TPH fue suspendido antes de tiempo debido al bajo reclutamiento del mismo39. Sin embargo, pese al menor número de pacientes incluidos de los previstos, y a diferencia de lo ocurrido en el estudio en pacientes no trasplantados38, los resultados cumplieron con los objetivos marcados y se consideró que la caspofungina fue eficaz y segura en el tratamiento de la AI microbiológicamente confirmada. Como tratamiento de rescate se pueden usar las formulaciones lipídicas de AmB o voriconazol (si no se ha utilizado como primera línea), caspofungina40, itraconazol41, posaconazol42 y micafungina43 (tabla 6). En general, en el tratamiento de rescate es recomendable cambiar de grupo terapéutico o utilizar tratamiento de combinación. Desde un punto de vista teórico, no contrastado en estudios clínicos controlados44, el tratamiento de combinación puede estar indicado en el tratamiento de rescate y en pacientes graves, con enfermedad diseminada y en aquellos con afectación del sistema nervioso central (SNC)13,14.
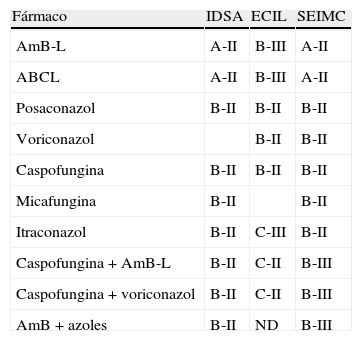
Tratamiento de rescate en aspergilosis invasiva en pacientes oncohematológicos
| Fármaco | IDSA | ECIL | SEIMC |
| AmB-L | A-II | B-III | A-II |
| ABCL | A-II | B-III | A-II |
| Posaconazol | B-II | B-II | B-II |
| Voriconazol | B-II | B-II | |
| Caspofungina | B-II | B-II | B-II |
| Micafungina | B-II | B-II | |
| Itraconazol | B-II | C-III | B-II |
| Caspofungina + AmB-L | B-II | C-II | B-III |
| Caspofungina+voriconazol | B-II | C-II | B-III |
| AmB+azoles | B-II | ND | B-III |
ABCL: AmB en complejo lipídico; AmB-L: anfotericina liposomal; ECIL: European Conference on Infections in Leukemia; IDSA: Infectious Diseases Society of America; ND: no datos o datos insuficientes; SEIMC: Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica
Una situación que genera debate es el manejo de la AI “de brecha” en el seno de profilaxis con azoles, y específicamente con posaconazol. Aunque podría tratarse de un fracaso de la profilaxis al no alcanzar niveles adecuados, es preferible cambiar de grupo terapéutico ante la posibilidad de que exista resistencia a azoles, que es excepcional por ahora en nuestro país, pero que se ha descrito en otros países. Recientemente un estudio ha demostrado que el uso de AmB después del empleo de azoles es eficaz45.
No se pueden emitir recomendaciones generales sobre la duración del tratamiento y se deberá individualizar en cada caso según sea la evolución clínica y radiológica. La monitorización de los niveles séricos de galactomanano, aunque útiles en predecir la respuesta inicial, no lo son para determinar la duración del tratamiento.
Las indicaciones quirúrgicas de la AI se van reduciendo a medida que mejora el pronóstico con el tratamiento médico. La cirugía en fase aguda de la AI se debería reservar a casos de riesgo de hemoptisis masiva por cercanía de la lesión con grandes vasos y en lesiones focales extrapulmonares, incluido el SNC. Se puede considerar la cirugía de lesiones residuales antes de someterse a nuevo episodio de riesgo, tipo quimioterapia intensiva o TPH.
Siempre que sea posible se debe reducir el factor de riesgo asociado. Así se deberán retirar (si es posible) o disminuir las dosis de los agentes inmunosupresores y especialmente de los esteroides. Para acelerar la recuperación de la neutropenia se recomienda el uso de factor estimulante de granulocitos o de granulocitos y macrófagos si el paciente no lo estaba recibiendo previamente46–48.
Tratamiento antifúngico empíricoEl tratamiento antifúngico empírico en pacientes con neutropenia febril refractaria a tratamiento antibacteriano de amplio espectro ha sido una estrategia ampliamente utilizada. Se apoyaba en dos primeros estudios clínicos abiertos que utilizaban AmB deoxicolato49,50. Aunque mostraban eficacia, carecían de poder estadístico suficiente. Posteriormente se han realizado estudios comparativos con distintos antifúngicos que han mostrado, en la mayoría de los casos, no inferioridad con el comparador51–55. Están realizados en distintos grupos de riesgo y miden diferentes parámetros de eficacia.
La disponibilidad de nuevos métodos diagnósticos ha cuestionado esta modalidad de tratamiento. En este sentido, algunos autores han demostrado la eficacia y seguridad de una estrategia de tratamiento específico anticipado guiado por la determinación seriada de galactomanano sérico y los hallazgos radiológicos en TAC frente al tratamiento antifúngico empírico56.
Un estudio reciente que compara el tratamiento empírico con el tratamiento específico anticipado guiado por varios parámetros clínicos, radiológicos y analíticos mostró eficacia y seguridad del tratamiento anticipado, pero observa una mayor incidencia de EFI en este brazo y, al analizar los pacientes de alto riesgo, el tratamiento empírico parece más seguro que el anticipado para los pacientes con LAM en tratamiento de inducción a la remisión y alo-TPH, y el anticipado fue válido como estrategia para la neutropenia posquimioterapia de consolidación y el auto-TPH, donde tal vez el riesgo de EFI es algo menor57.
Es recomendable reservar el tratamiento antifúngico empírico para pacientes de alto riesgo de aspergilosis y otros hongos filamentosos como estrategia para empezar un tratamiento antifúngico precoz. Para esta indicación se considera indicado el uso de una formulación lipídica de AmB, caspofungina y/o voriconazol. Parece razonable incluir voriconazol en esta indicación, ya que es el tratamiento de elección de la AI, sin embargo, esta indicación no figura en su ficha técnica debido a que no se cumplió el criterio de no inferioridad cuando se comparó con AmB-L54.
Tratamiento anticipadoEl tratamiento anticipado se refiere al de la infección establecida sin evidencia de enfermedad clínica. El objetivo de esta estrategia es evitar el tratamiento antifúngico innecesario que conlleva el tratamiento empírico tratando de forma precoz AI ya diagnosticadas. Creemos que este término se debería reservar al tratamiento de cuadros clínicos basados en marcadores biológicos (galactomanano) sin evidencia de lesión radiológica. Aunque hay estudios prometedores mediante la aplicación de PCR a Aspergillus en estos pacientes, que demuestran más precocidad que galactomanano58, la utilización de PCR de Aspergillus en esta aplicación todavía no está validada. Proponemos una estrategia de tratamiento de la AI según grupos de riesgo (tabla 2).
Profilaxis secundariaLos pacientes diagnosticados de AI que van a ser sometidos a otro episodio de riesgo deberán recibir tratamiento antifúngico a dosis terapéuticas durante todo el tiempo que dure el período de riesgo. Esto es especialmente importante en pacientes con previsión de neutropenia prolongada (>14 días), el uso de citarabina a alta dosis, tratamiento antibiótico previo y una respuesta parcial al tratamiento antifúngico previo59. Un reciente estudio prospectivo realizado en 45 receptores de TPH alogénico con EFI previa al trasplante ha confirmado que voriconazol es seguro y eficaz en estos pacientes60.
Otros hongos filamentososZigomicosis (hongos mucorales)Las infecciones por hongos del orden mucorales constituyen un problema importante tanto por su emergencia como por su elevada morbimortalidad. En los últimos años se está asistiendo en algunos centros a un aumento de su incidencia que se ha puesto en relación con el uso de voriconazol61, aunque este hecho es controvertido.
El tratamiento debe ser combinado, incluyendo la reversión de los factores de riesgo asociados, cirugía con criterio oncológico y tratamiento antifúngico. El antifúngico de elección sigue siendo la AmB en formulación lipídica administrada de forma precoz62. Posaconazol se ha mostrado eficaz en el tratamiento de rescate63,64. La asociación de caspofungina con AmB en complejo lipídico se ha mostrado sinérgica in vitro y eficaz en algún caso clínico65. La asociación con deferasirox, un quelante del hierro de gran afinidad, se ha mostrado eficaz en algunos casos66,67.
Otros hongos emergentesEstá aumentando la incidencia de otros hongos filamentosos como Scedosporium apiospermum, Scedosporium prolificans, Fusarium spp, y otros. En general evidencian una respuesta peor al tratamiento antifúngico y en algunos casos se muestran clínicamente resistentes a todos los antifúngicos disponibles como es el caso de las infecciones por Scedosporium prolificans. Voriconazol68 y posaconazol69 se han mostrado eficaces en el tratamiento de rescate de algunas de estas infecciones y pueden ser considerados tratamiento de primera elección, asociado o no a terbinafina en casos de escedosporiasis por cepas panresistentes. El uso de la inmunoterapia con factor estimulante de colonias e interferón-γ se ha ensayado en algunos pacientes oncohematológicos70.
RecomendacionesRecomendaciones de prevención y tratamiento de AI en pacientes oncohematológicos (ver grados de evidencia en tablas)ProfilaxisLa profilaxis primaria frente a Aspergillus no debería ser usada de forma rutinaria en todos los pacientes oncohematológicos; está indicada en pacientes de alto riesgo y puede ser considerada en pacientes de riesgo moderado.
El fármaco de elección para la profilaxis primaria frente a Aspergillus es posaconazol (A-I) y su dosis recomendada es de 200mg/8h, administrado durante o inmediatamente después de comidas de alto contenido graso para favorecer la absorción. Los pacientes con intolerancia oral deberán usar un fármaco alternativo a posaconazol i.v.. La profilaxis con posaconazol debe ser evitada en pacientes que están recibiendo alcaloides de la vinca por riesgo de incrementar su toxicidad (D-I). Se deben monitorizar los niveles séricos.
Con respecto al uso de voriconazol en profilaxis, la evidencia es limitada a receptores de alo-TPH, pero constituye una alternativa (A-I). Al igual que con los otros azoles se deben medir niveles y evitar su uso en pacientes que están recibiendo alcaloides de la vinca (D-I). Itraconazol es una alternativa en la profilaxis de AI en su solución oral e i.v. (B-I en LMA/SMD, A-II en TPH). Las cápsulas no deben emplearse, dada su pobre absorción en estos pacientes y la falta de eficacia demostrada en varios ensayos (D-I). Como ocurre con posaconazol se deben medir niveles y evitar su uso en pacientes que están recibiendo alcaloides de la vinca.
Las equinocandinas son una alternativa en la profilaxis primaria de AI. Solo micafungina tiene incluida esta indicación en ficha técnica en Europa y con un estudio realizado en pacientes con TPH (B-I).
La administración i.v. de AmB-L es una alternativa como profilaxis frente a AI en pacientes neutropénicos, no sometidos a TPH (B-I). La AmB-L nebulizada asociada a fluconazol es una alternativa como profilaxis frente a AI en pacientes neutropénicos (B-II).
La profilaxis antifúngica se debe mantener hasta alcanzar una regeneración estable (>500 neutrófilos) o hasta el inicio de tratamiento antifúngico empírico o específico en pacientes neutropénicos (A-II). En receptores de TPH se mantiene hasta el día +100 o +120 prolongándose en caso de EICH grave (A-II).
Los pacientes diagnosticados de AI que van a ser sometidos a otro episodio de riesgo deberán recibir tratamiento antifúngico a dosis terapéuticas durante todo el tiempo que dure el período de riesgo (profilaxis secundaria) (A-II). Esto es especialmente importante en pacientes con previsión de neutropenia prolongada (> 14 días), el uso de citarabina a alta dosis, tratamiento antibiótico previo y una respuesta parcial al tratamiento antifúngico previo.
Tratamiento específicoNo se debe retrasar el tratamiento en espera de un diagnóstico de certeza y ha de instaurarse tratamiento precoz en la sospecha de AI mientras se procede a su diagnóstico (A-I).
Voriconazol es el agente de elección en el tratamiento de primera línea (A-I). Se deben monitorizar niveles séricos.
La AmB-L es una alternativa eficaz (A-I). Dosis mayores de 3mg/kg/d no ofrecen mayor eficacia y se asocian con mayor toxicidad.
Caspofungina en monoterapia no se recomienda como tratamiento de primera línea de la AI en pacientes con LAM. Su uso en TPH alogénico es opcional (C-II).
No hay evidencia que soporte el uso de tratamiento de combinación en primera línea. Sin embargo se puede plantear en pacientes graves, con enfermedad diseminada y en aquellos con afectación del SNC (C-III).
Como tratamiento de rescate se puede usar formulaciones lipídicas de AmB (A-II), voriconazol (si no se ha usado como primera línea) (B-II), itraconazol (B-II), posaconazol (B-II), caspofungina (B-II) y micafungina (B-II). En general, en el tratamiento de rescate se recomienda cambiar de grupo terapéutico o utilizar tratamiento de combinación.
En el tratamiento de la AI «de brecha» en el seno de profilaxis con azoles activos frente a Aspergillus se prefiere cambiar de grupo terapéutico ante la posibilidad de resistencia. El uso de AmB es eficaz y seguro después del uso de azoles (B-II).
La cirugía en fase aguda de la AI se debería reservar a casos de riesgo de hemoptisis masiva o secundaria a una lesión que se localice cerca de los grandes vasos, en la enfermedad sinusal, infiltración del pericardio, grandes vasos, SNC, hueso o tejido subcutáneo durante el tratamiento (B-III). En los casos de endocarditis, dado el mal pronóstico del tratamiento médico en solitario, se hace recomendable la cirugía y sustitución valvular o de los tejidos afectos para el manejo de esta forma de enfermedad (A-III). Se puede considerar la cirugía de lesiones residuales antes de someterse a un nuevo episodio de riesgo tipo quimioterapia intensiva o TPH.
Si el paciente está neutropénico, se recomienda el uso de factor estimulante de granulocitos o de granulocitos/macrófagos si no lo estaba recibiendo ya (A-II).
Tratamiento empírico y anticipadoEl tratamiento antifúngico empírico no debe ser una pauta rutinaria sino que se debe reservar para pacientes de alto riesgo. Para está indicación se considera indicado el uso de una formulación lipídica de AmB (A-I), voriconazol (A-II) y caspofungina (A-I).
El tratamiento anticipado se debería reservar para cuadros clínicos basados en marcadores biológicos (galactomanano) sin evidencia de lesión radiológica (B-II). La utilización de PCR de Aspergillus en esta aplicación todavía no está validada.
Recomendaciones de tratamiento de zigomicosis y otros hongos emergentes en pacientes oncohematológicosEl tratamiento de zigomicosis debe combinar la reversión de los factores de riesgo asociados (incluida la neutropenia mediante uso de factor estimulante de granulocitos), cirugía con criterio oncológico y el tratamiento antifúngico precoz (A-II). El antifúngico de elección es la AmB en formulación lipídica a dosis altas (B-II). Posaconazol está indicado como tratamiento secuencial y en el tratamiento de rescate (B-III). Para el tratamiento de Fusarium spp. se recomienda la corrección de factores de base y dosis altas de anfotericinas lipídicas (B-III) o voriconazol (B-III). El manejo de las infecciones por Scedosporium spp. también se basa en la corrección de factores de base. El antifúngico recomendado es voriconazol, sobre todo en las infecciones por S. apiospermum (B-II).
Tratamiento de la infección por Aspergillus spp. y otros hongos filamentosos en pacientes con trasplante de órgano sólidoEpidemiología y factores de riesgoLa incidencia de AI se sitúa, de forma global, entre el 1 y el 15% de los receptores de un TOS, con una mortalidad que oscila entre el 65 y el 92%1,5,71–91, Un estudio realizado en el grupo RESITRA (Red Estudio de la Infección en el Trasplante) mostró una incidencia entre el 0,2 y el 3,9% dependiendo del tipo del trasplante y una mortalidad superior al 60%. Históricamente, la AI se ha considerado una complicación del periodo inmediatamente posterior al trasplante. Sin embargo, distintos estudios han puesto de manifiesto que la incidencia de la AI persiste elevada una vez superado ese periodo5,74,92. Diferentes estudios han demostrado que la AI se concentra en subpoblaciones específicas dentro de los receptores de TOS. Estos pacientes de alto riesgo son diferentes para cada uno de los órganos trasplantados (tabla 7). Sin embargo, existen una serie de factores comunes. Un postoperatorio complicado, la enfermedad por CMV y la hemodiálisis aumentan significativamente el riesgo en lo que se considera una AI precoz o diagnosticada los primeros tres meses tras el trasplante. Para la aspergilosis tardía (> 3 meses postrasplante) los factores de riesgo serían la insuficiencia renal o un mayor grado de inmunosupresión5,74.
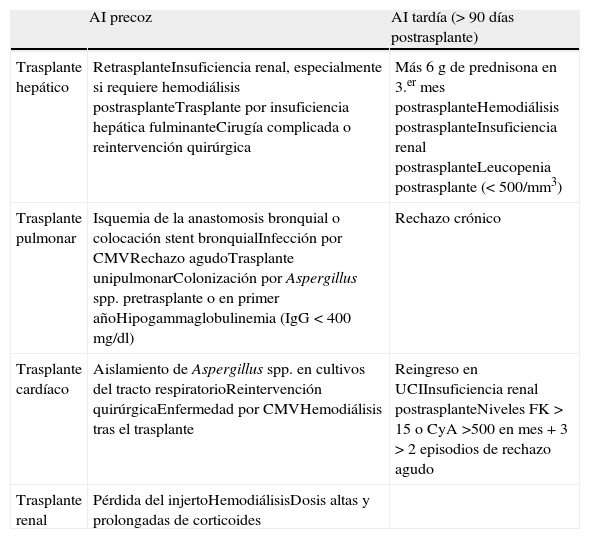
Factores de riesgo de aspergilosis invasiva en receptores de trasplante de órgano sólido
| AI precoz | AI tardía (> 90 días postrasplante) | |
| Trasplante hepático | RetrasplanteInsuficiencia renal, especialmente si requiere hemodiálisis postrasplanteTrasplante por insuficiencia hepática fulminanteCirugía complicada o reintervención quirúrgica | Más 6 g de prednisona en 3.er mes postrasplanteHemodiálisis postrasplanteInsuficiencia renal postrasplanteLeucopenia postrasplante (< 500/mm3) |
| Trasplante pulmonar | Isquemia de la anastomosis bronquial o colocación stent bronquialInfección por CMVRechazo agudoTrasplante unipulmonarColonización por Aspergillus spp. pretrasplante o en primer añoHipogammaglobulinemia (IgG < 400 mg/dl) | Rechazo crónico |
| Trasplante cardíaco | Aislamiento de Aspergillus spp. en cultivos del tracto respiratorioReintervención quirúrgicaEnfermedad por CMVHemodiálisis tras el trasplante | Reingreso en UCIInsuficiencia renal postrasplanteNiveles FK > 15 o CyA >500 en mes + 3 > 2 episodios de rechazo agudo |
| Trasplante renal | Pérdida del injertoHemodiálisisDosis altas y prolongadas de corticoides |
Tomada de Gavalda J et al5.
En los receptores de un trasplante hepático la incidencia de AI se estima entre el 1 y el 9%1,73,74,82,83,86,88,89,92. En esta población se han caracterizado una serie de factores específicos que elevan significativamente el riesgo de padecer una AI. Tanto el retrasplante como la insuficiencia renal se colocan entre los factores de riesgo más importantes74,92–95. Otros factores asociados a la aparición de una AI son la necesidad de trasplante por insuficiencia hepática fulminante, la infección por CMV y una estancia prolongada en Unidades de Cuidados Intensivos (UCI)74,76,92–95. La mortalidad por AI en el trasplante hepático oscila entre el 80 y el 90% de los estudios de la década de los noventa5,71,74,85,92,94 al 33 a 65% de los estudios más recientes96,97, probablemente en relación con la aparición de los casos de AI en el periodo tardío, ya que en los casos diagnosticados tras un retrasplante la mortalidad es cercana al 100%97,98. La incidencia de la AI en el trasplante pulmonar es la más elevada entre los receptores de trasplante de órgano sólido y se sitúa entre el 4 y el 23,3%83,86,99–103. No obstante, un estudio realizado en RESITRA (Red Estudio de la Infección en el Trasplante), confirmó una incidencia, con profilaxis, del 3% entre los años 2003-200599. En la década de los noventa la mediana de aparición de la AI se situaba en los 120 días; actualmente, más de la mitad de los episodios suceden pasados los primeros 6 meses del trasplante90,99,100,103. La colonización de la vía aérea por Aspergillus spp. durante los 6 primeros meses tras el trasplante aumenta en 11 veces el riesgo de padecer la enfermedad. Otros factores que confieren un mayor riesgo a esta población son la isquemia de la anastomosis bronquial, el trasplante unipulmonar, la hipogammaglobulinemia, la colocación de una prótesis bronquial y la infección por CMV99,102,104–106. La mortalidad de la AI en el trasplante pulmonar depende de la presentación clínica. Los pacientes que padecen una traqueobronquitis tienen una mortalidad alrededor del 25% mientras que en los que sufren una enfermedad pulmonar invasiva es del 67 al 82%86,89,99,100.
TratamientoAntecedentesEn la década de los noventa la aparición de las anfotericinas lipídicas comportó una mejoría en el pronóstico de la AI en el TOS. Los estudios con estos fármacos no son recientes y es difícil valorar tanto el tipo de enfermedad como la respuesta terapéutica. Un estudio que comparó la eficacia de la AmB deoxicolato y de la AmB en complejo lipídico en trasplantados hepáticos demostró que la mortalidad de los pacientes tratados con el primer fármaco fue superior al 75% y la del segundo del 25%107. La eficacia fue del 54% en otro estudio en los que los pacientes con AI fueron tratados con anfotericina B complejo lipídico108. El estudio CLEAR (Collaborative Exchange of Antifungal Research) recoge los casos de 721 pacientes inmunodeprimidos con EFI tratados con AmB en complejo lipídico. En este estudio se incluyen 109 TOS con AI, con una respuesta favorable del 54%109. Voriconazol está aprobado para el tratamiento de la AI en TOS basándose en los resultados de un pequeño ensayo europeo, abierto, no comparativo110 y en el ensayo que comparó voriconazol y AmB deoxicolato como tratamiento inicial en pacientes oncohematológicos32, Sin embargo, en este estudio solo se incluyeron 11 receptores de TOS. Aunque la experiencia de los grupos de TOS con la utilización de voriconazol es importante, no son muchos los datos publicados111–114.
La mortalidad de la aspergilosis cuando afecta al SNC es cercana al 100%. Voriconazol ha mejorado el pronóstico de los pacientes con esta enfermedad por su penetración en el SNC. Schwartz et al115 confirmaron una respuesta parcial o completa en el 35% de sus pacientes con afectación del SNC si se asociaba el procedimiento neuroquirúrgico de forma concomitante. Caspofungina es la única equinocandina aprobada por la FDA y la EMEA para el tratamiento de la AI. En un estudio en 12 trasplantados torácicos se utilizó como tratamiento inicial con una eficacia del 86%116. Recientemente, Maertens et al117, confirmaron una respuesta favorable en 6 de 9 TOS. Winkler et al118 en un estudio observacional en 19 TOS con AI obtuvieron una respuesta favorable con caspofungina en primera línea del 78% con monoterapia y 70% con combinación.
El papel del tratamiento combinado en el tratamiento de la AI en el TOS no está establecido. Un estudio multicéntrico analizó la evolución de 40 pacientes que fueron tratados con voriconazol y caspofungina como tratamiento inicial AI97. Se comparó con una cohorte histórica, que recibió una forma lipídica de anfotericina B. En el análisis multivariado, el tratamiento combinado reducía la mortalidad a los 90 días en el subgrupo de pacientes con insuficiencia renal y AI por A. fumigatus.
Hasta la fecha la experiencia publicada con la utilización de posaconazol o micafungina para el tratamiento de la AI en TOS es reducida, aunque con resultados satisfactorios119–121. Con anidulafungina los datos son todavía muy aislados.
Interacciones farmacológicasLos triazoles son unos inhibidores muy potentes de las isoenzimas del complejo CYP34A hepático, por lo que incrementan de forma considerable las concentraciones séricas de los principales inmunosupresores (inhibidores de la calcineurina - inhibidores de la enzima m-TOR; everolimus, sirolimus)122. Itraconazol incrementa la concentración sérica de CsA o tacrolimus entre un 40 y un 83%123. En el caso de administrar voriconazol se debe disminuir la dosis del inhibidor calcineurínico entre un 50 y un 60%122. La coadministración de voriconazol y sirolimus está formalmente contraindicada, aunque algunos autores lo han utilizado reduciendo la dosis de sirolimus entre un 75 y un 90%124. La utilización de posaconazol obliga a disminuir la dosis de tacrolimus o CsA entre un 60 y un 75%. Las equinocandinas tienen pocas interacciones farmacológicas, caspofungina es la más dependiente, mientras que anidulafungina es la que tiene menos interacciones. Fármacos como rifampicina, nevirapina, efavirenz, carbamacepina, dexametasona y fenitoína disminuyen las concentraciones de caspofungina. La administración de caspofungina reduce la concentración de tacrolimus en cerca del 20% y la CsA puede incrementar alrededor del 35% la concentración de caspofungina125. La micafungina es un inhihidor leve de la enzima CYP3A, con lo que puede incrementar las concentraciones de sirolimus un 20%126. Los estudios farmacocinéticos de anidulafungina han demostrado que no necesita ajuste en su dosis cuando se administra con otros fármacos inmunosupresores.
Infecciones por otros hongos filamentososAdemás de Aspergillus spp., en los últimos años se ha documentado una mayor incidencia de infecciones por otros hongos filamentosos en pacientes trasplantados127. La mayoría de estas están producidas por mucorales (zigomicosis), pero también son relevantes las infecciones por Fusarium spp. y Scedosporium spp. Dos recientes series americanas de infecciones fúngicas en TOS han confirmado una frecuencia de zigomicosis inferior al 3% entre todas las EFI82,83. Sin embargo, la frecuencia de otros hongos filamentosos llega a alcanzar en los trasplantados de pulmón una frecuencia del 20%83. La importancia de estos hongos filamentosos en trasplantados pulmonares también se ha confirmado en otras series; Solé et al confirman una frecuencia del 27% entre sus pacientes, con una mayor tendencia a la diseminación y mayor mortalidad128.
No existen unas recomendaciones específicas para el manejo de estas infecciones en TOS y se aplican las mismas aplicadas a otros inmunodeprimidos. No obstante, la frecuente ausencia de neutropenia en pacientes con TOS hace que el pronóstico de estas infecciones sea más favorable que cuando se presenta en pacientes oncohematológicos o con TPH.
Un estudio de casos-control que incluía 50 TOS con zigomicosis confirmó la insuficiencia renal, la diabetes y la administración previa de voriconazol o caspofungina como factores de riesgo independientes129. El éxito terapéutico fue del 60%, muy vinculado a la resección quirúrgica. La mayoría fueron tratados con AmB liposomal, aunque posaconazol solo o en combinación se administró en 11 casos. La forma de zigomicosis más frecuente en TOS es la pulmonar129–132. En estas, la mortalidad es del 45-50%133 y alcanza el 70-93% en las formas cerebrales134. Como en otros pacientes inmunodeprimidos, el manejo de la zigomicosis en TOS se basa en tres puntos: 1) tratamiento antifúngico con AmB, 2) resección quirúrgica, y 3) reducción del grado de inmunosupresión del huésped. En los últimos años, se pueden constatar como avances terapéuticos: la aparición de las nuevas formulaciones lipídicas de AmB135, de posaconazol64, de los quelantes del hierro como el deferasirox o deferiprona136,137, el desarrollo de equinocandinas que pueden ser usadas en combinación con AmB65,138, y las citoquinas recombinantes como el factor estimulante de colonias de granulocitos o macrófagos-granulocitos139,140.
La experiencia en el manejo de infecciones por Fusarium spp. y Scedosporium spp. en TOS es mucho más limitada. Para el tratamiento de Fusarium spp. se recomiendan dosis altas de anfotericinas lipídicas (fundamentalmente en F. solanii y F. verticillioides) o voriconazol, junto con la retirada de catéteres infectados y la resección del material necrótico. El manejo de las infecciones por Scedosporium spp. también se basa en la corrección de los factores de base. La cirugía puede mejorar las expectativas terapéuticas especialmente en el tratamiento de algunos procesos como sinusitis, queratitis, artritis, osteomielitis y abscesos cerebrales. Voriconazol es el tratamiento de elección, sobre todo en las infecciones por S. apiospermum141. Por el contrario, S. prolificans es resistente a la mayoría de los antifúngicos. En una serie reciente de 162 casos de infección por S. prolificans, el 9% eran TOS142. La mortalidad en las formas diseminadas fue del 87%, pero fundamentalmente asociada a neutropenias prolongadas, circunstancia que no se daba en los pacientes con TOS.
Recomendaciones- -
En el tratamiento primario de la AI, voriconazol (4mg/kg/12h, con dosis de carga de 6mg/kg/12h) (A-III) o anfotericina liposomal (3mg/kg/d) (A-III) constituyen el tratamiento recomendado en la mayoría de los pacientes (tabla 8). Si se utiliza voriconazol en pacientes graves, la formulación parenteral sería lo aconsejable para garantizar su biodisponibilidad. Si existe deterioro de la función renal o estabilidad clínica se aconseja pasar a v.o. (200mg/12h). Siempre que se utilice voriconazol deberían monitorizarse sus concentraciones plasmáticas para que se mantengan en el intervalo entre 2 y 5μg/ml (B-III). En los pacientes sometidos a TOS la utilización de azoles debe ser individualizada y cuestionada en algunos casos, especialmente en trasplantados hepáticos. En los pacientes en los que la administración de voriconazol sea problemática (riesgo de hepatotoxicidad, interacción farmacológica grave, intolerancia o alergia a los azoles), se recomienda la utilización de AmB liposomal (A-III). El inicio precoz del tratamiento antifúngico en pacientes con alta sospecha de AI debe ser iniciado lo antes posible y mientras se desarrolla toda la evaluación diagnóstica con el objetivo de confirmar una AI (A-II).
Tabla 8.Tratamiento de aspergilosis invasiva en trasplante de órgano sólido
- Inicio precoz, si sospecha clínica, en espera de pruebas diagnósticas (A-II) - El tratamiento debe ser individualizado en virtud de la enfermedad de base, el tipo de trasplante, el tipo de infección y la inmunosupresión utilizada (A-III) Tratamiento de primera línea Voriconazol (A-III) En pacientes graves recomendable vía intravenosa Pasar a vía oral en presencia de insuficiencia renal Confirmar niveles séricos entre 2-5 (g/ml (B-III) Anfotericina liposomal (A-III) si: Riesgo de hepatotoxicidad incrementada con voriconazol Interacción farmacológica asociada a voriconazol Intolerancia o alergia a los azoles Tratamiento de rescate Anfotericina B complejo lipídico (B-II) Posaconazol (B-III) Itraconazol (B-III) Caspofungin (B-III) Micafungina (B-III) Combinación (B-III) - -
La monitorización de la respuesta terapéutica debe realizarse mediante el seguimiento clínico y la realización de una TAC de alta resolución de forma periódica. Debe tenerse en cuenta que la cavitación de las lesiones, que indica necrosis, no indica mala evolución. Asimismo, tampoco es indicativo de mala evolución un aumento discreto del volumen de las lesiones, sobre todo en el contexto de una recuperación después de una neutropenia absoluta (A-III).
- -
El tratamiento de rescate, en el caso de AI, se refiere al tratamiento de pacientes infectados que son refractarios o no toleran el tratamiento inicial. El tiempo que debe transcurrir para considerarse fracaso terapéutico no está bien definido. Los siguientes hallazgos se asocian con mala evolución y pudieran ser considerados como fracaso terapéutico en ausencia de mejoría clínica: a) si aparece clínica de diseminación durante el tratamiento, b) si en la TAC realizada a los 7-10 días se evidencia nuevas lesiones o un aumento de las previas en ausencia de recuperación de una neutropenia absoluta, o c) si en la TAC a los 15-21 días, las lesiones no han disminuido de tamaño. Ante la presencia de estos hallazgos es recomendable cambiar a un antifúngico de otra clase al utilizado en el tratamiento inicial (A-III). Los antifúngicos que han confirmado respuesta clínica para el tratamiento de rescate son las anfotericina B complejo lipídico (B-II), posaconazol (B-III), itraconazol (B-III), caspofungin (B-III) y micafungina (B-III).
- -
El papel del tratamiento combinado para la AI no está definido de forma definitiva. Hasta la actualidad, no hay suficiente evidencia para su utilización en primera línea y se recomienda su aplicación en tratamiento de rescate (B-III).
- -
En el receptor de un trasplante de pulmón con enfermedad traqueobronquial es recomendable la realización de una broncoscopia completa para evaluar la extensión de la enfermedad y para limpiar los residuos necróticos y los nódulos o bolas fúngicas. Asimismo debe realizarse una TAC de alta resolución para descartar la extensión parenquimatosa.
- -
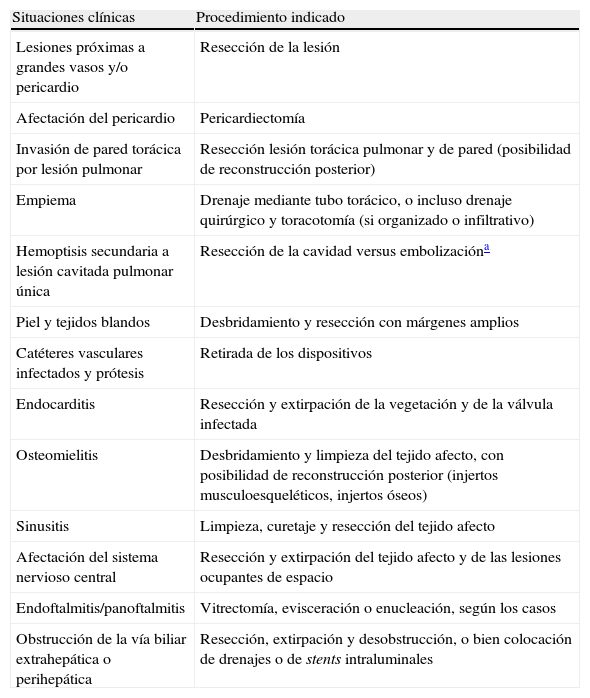
Se recomienda la resección quirúrgica en los casos de hemoptisis, cuando sea masiva o secundaria a una lesión que se localice cerca de los grandes vasos, en la enfermedad sinusal, en la infiltración del pericardio, grandes vasos, hueso, tejido subcutáneo o SNC durante el tratamiento (B-III). En los casos de endocarditis, dado el mal pronóstico del tratamiento médico en solitario, se hace recomendable la cirugía y sustitución valvular o de los tejidos afectos para el manejo de esta forma de enfermedad. Las indicaciones y el tipo de cirugía se resumen en la tabla 9.
Tabla 9.Situaciones clínicas y procedimiento quirúrgico indicado en la aspergilosis invasiva y otros hongos filamentosos
Situaciones clínicas Procedimiento indicado Lesiones próximas a grandes vasos y/o pericardio Resección de la lesión Afectación del pericardio Pericardiectomía Invasión de pared torácica por lesión pulmonar Resección lesión torácica pulmonar y de pared (posibilidad de reconstrucción posterior) Empiema Drenaje mediante tubo torácico, o incluso drenaje quirúrgico y toracotomía (si organizado o infiltrativo) Hemoptisis secundaria a lesión cavitada pulmonar única Resección de la cavidad versus embolizacióna Piel y tejidos blandos Desbridamiento y resección con márgenes amplios Catéteres vasculares infectados y prótesis Retirada de los dispositivos Endocarditis Resección y extirpación de la vegetación y de la válvula infectada Osteomielitis Desbridamiento y limpieza del tejido afecto, con posibilidad de reconstrucción posterior (injertos musculoesqueléticos, injertos óseos) Sinusitis Limpieza, curetaje y resección del tejido afecto Afectación del sistema nervioso central Resección y extirpación del tejido afecto y de las lesiones ocupantes de espacio Endoftalmitis/panoftalmitis Vitrectomía, evisceración o enucleación, según los casos Obstrucción de la vía biliar extrahepática o perihepática Resección, extirpación y desobstrucción, o bien colocación de drenajes o de stents intraluminales - -
Es importante la reducción de la inmunosupresión como coadyuvante al tratamiento antifúngico pero sin poner en riesgo la viabilidad del injerto. Probablemente, lo más relevante es la disminución de la dosis de corticoides Puede existir mayor riesgo de miopatía esteroidea con voriconazol y metil-prednisolona a dosis superiores a 20mg/día (B-III).
- -
La duración del tratamiento no está bien establecida, pero debe mantenerse hasta la desaparición de los signos radiológicos, habitualmente con un mínimo de 6 a 12 semanas. Puede ser recomendable prolongar el tratamiento con voriconazol oral durante semanas para tratar la existencia de posibles microfocos residuales de aspergilosis.
- -
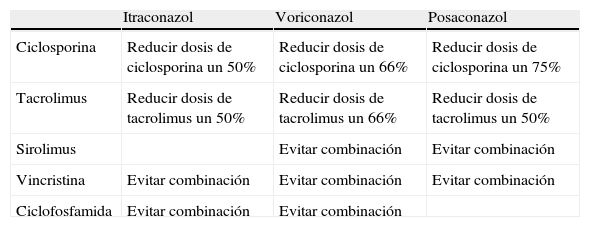
Se deben considerar las posibles toxicidades inherentes a cada uno de los antifúngicos a la hora de prescribirlos. De esta manera, se ha de tener en cuenta la nefrotoxicidad de las anfotericinas B lipídicas o la hepatotoxicidad de los nuevos azoles (voriconazol y posaconazol, con mayor riesgo en el trasplante hepático). Deben valorarse las interacciones farmacológicas de los nuevos azoles (itraconazol, voriconazol, posaconazol) con la mayoría de los inmunosupresores (ciclosporina, tacrolimus, everolimus y sirolimus). Las tablas 10 y 11 recogen interacciones y recomendaciones para el uso de azoles en estos pacientes.
Tabla 10.Interacciones de los azoles
Fluconazo Itraconazol Voriconazol Posaconazol Ciclosporina ++ ++ +++ ++ Tacrolimus ++ ++ +++ ++ Sirolimus ++ ++ ++++ ++ Estatinas ++ +++ +++ ++ Fenitoína +++ +++ +++ +++ IBP ++ ++ +++ ++ Rifampicina +++ +++ +++ +++ Warfarina ++ +++ +++ ++ IBP: inhibidores de la bomba de protones (omeprazol, pantoprazol, etc.).
+: leve; ++: moderada; +++: alta; ++++: muy alta.
Tabla 11.Principales recomendaciones para el uso de azoles
Itraconazol Voriconazol Posaconazol Ciclosporina Reducir dosis de ciclosporina un 50% Reducir dosis de ciclosporina un 66% Reducir dosis de ciclosporina un 75% Tacrolimus Reducir dosis de tacrolimus un 50% Reducir dosis de tacrolimus un 66% Reducir dosis de tacrolimus un 50% Sirolimus Evitar combinación Evitar combinación Vincristina Evitar combinación Evitar combinación Evitar combinación Ciclofosfamida Evitar combinación Evitar combinación Finalmente, se debe considerar el riesgo de selección de hongos emergentes asociado al uso prolongado de algunos antifúngicos, como voriconazol o caspofungina.
- -
El tratamiento de la zigomicosis descansa en tres pilares básicos: precocidad en el diagnóstico y tratamiento, corrección de factores predisponentes y tratamiento combinado médico-quirúrgico (A-II). El tratamiento antifúngico de elección es la AmB-L a dosis igual o superiores a 5mg/kg/d (B-II) y la alternativa es posaconazol (B-III).
- -
Para el tratamiento de Fusarium spp. se recomiendan dosis altas de anfotericinas lipídicas (B-III) o voriconazol (B-III), junto con la retirada de catéteres infectados y la resección del material necrótico. El manejo de las infecciones por Scedosporium spp. también se basa en la corrección de factores de base y la resección quirúrgica de material necrótico. El antifúngico recomendado es voriconazol, sobre todo en las infecciones por S. apiospermum (B-II).
La escasez de grandes estudios y las diferencias epidemiológicas de estas infecciones en los distintos centros hacen que no haya unas recomendaciones bien establecidas para la prevención de EFI en los pacientes que reciben TOS.
La eficacia en la reducción de este tipo de infecciones no debe ser atribuida únicamente a la utilización de antifúngicos en profilaxis. Esta debe ser analizada junto con otro tipo de medidas, posiblemente más importantes, como son la optimización de los procedimientos quirúrgicos, el manejo adecuado de la inmunosupresión, el control ambiental de determinados hongos, el correcto manejo de la infección hospitalaria y la adecuada cumplimentación y seguimiento de las medidas por parte de los pacientes. Muchas de estas medidas están incluidas en las últimas recomendaciones para la prevención de IFI por hongos filamentosos SEIMC-MICOMED recientemente publicadas143. La IDSA en sus últimas recomendaciones para el manejo de candidiasis hace una referencia a la profilaxis con antifúngicos para la prevención de estas infecciones en TOS144. En estas guías se recomienda fluconazol a dosis de 200-400mg (3-6mg/kg/d) o AmB-L (1-2mg/kg/d), durante 7-14 días en trasplante hepático de alto riesgo (A-I), trasplante de páncreas (B-II), y trasplante intestinal (B-II). Sin embargo, aunque las infecciones por Candida spp. son las más frecuentes, son las infecciones por Aspergillus spp. y otros hongos filamentosos las que se asocian con una mayor morbimortalidad y, dado que comparten factores de riesgo, su prevención debe de hacerse de forma combinada y, al menos en algunos trasplantes, reservarla a pacientes de alto riesgo.
Trasplante hepáticoDos metaanálisis han analizado en los últimos años la eficacia de la profilaxis universal en los trasplantados hepáticos145,146. Estos estudios confirman que la profilaxis con fluconazol reduce significativamente la colonización, la infección fúngica superficial e invasiva y la mortalidad atribuible a infección fúngica, pero no modifica la mortalidad global, ni el uso de antifúngicos empíricos. Los estudios que analizan AmB e itraconazol también demuestran una reducción, aunque no significativa, de los mismos parámetros, y en todos ellos el beneficio se consigue fundamentalmente reduciendo las infecciones por Candida albicans, pero no se observa un beneficio significativo en la reducción de infecciones por Aspergillus spp. Algunos autores han sido críticos y han afirmado que las profilaxis universales en estos pacientes se asocian a un incremento de toxicidad, no son coste-eficaces y pueden tener un impacto negativo sobre el desarrollo de resistencias147. Las profilaxis selectivas se basan en el análisis de factores de riesgo. En ausencia de factores de riesgo la frecuencia de IFI es <3%148,149. La profilaxis selectiva ha utilizado mayoritariamente anfotericinas lipídicas. Estas se han utilizado en al menos 6 estudios, fundamentalmente administrada a pacientes en diálisis, y/o retrasplante, consiguiendo en ellos una reducción significativa de la AI, aunque el reducido número de pacientes incluidos no confirmó una reducción de la mortalidad en estos estudios94,95,150–153. Las formulaciones lipídicas de AmB tienen un amplio espectro, incluyendo la cobertura de hongos filamentosos diferentes a Aspergillus spp., lo cual puede ser ventajoso. Sin embargo, la insuficiencia renal es uno de los principales factores de riesgo de EFI, especialmente de AI, y la nefrotoxicidad asociada al uso de AmB, incluso en sus forma lipídicas, puede ser una limitación a la utilización profiláctica de esta. Es muy limitada la experiencia con la administración profiláctica de voriconazol o posaconazol en estos pacientes, aunque se ha documentado un incremento significativo de transaminasas en trasplantados pulmonares que reciben voriconazol en profilaxis154,155. Las equinocandinas no son nefrotóxicas. Recientemente, el grupo de Estudio de infecciones en pacientes trasplantados (GESITRA, SEIMC) ha llevado a cabo un estudio prospectivo, multicéntrico y no comparativo con caspofungina en 71 trasplantados hepáticos de alto riesgo156. El análisis por intención de tratar demostró una eficacia para caspofungina del 88,7%. En la actualidad hay en marcha un ensayo clínico internacional con micafungina en la misma indicación y se prevé iniciar otro estudio a nivel nacional con anidulafungina. La duración de la profilaxis no está establecida, si bien duraciones ≤ 1 semana se han asociado con desarrollo de AI. No existe un acuerdo sobre las estrategias de prevención de EFI tardías (> 90 días postrasplante), sobre todo en lo que se refiere a la AI. Este es un problema relevante, porque en algunos centros la mitad de las AI ocurren de forma tardía.
Trasplante pulmonarLa profilaxis antifúngica frente Aspergillus se aplica prácticamente de forma universal, si bien la estrategia empleada varía ampliamente de unos centros a otros157. Un estudio español ya comunicó la eficacia en la reducción de la AI en los trasplantados pulmonares mediante la utilización de anfotericina B convencional nebulizada158. Posteriormente se demostró en un modelo experimental las ventajas de utilizar formulaciones lipídicas de AmB en este tipo de profilaxis159, y se ratificó en otros trasplantados pulmonares160. Existen dos estudios aleatorizados que confirman su eficacia161,162. No está bien establecida la duración. Esta suele limitarse a los primeros 3-6 meses postrasplante, pero algunos grupos recomiendan proseguirla sobre todo si persisten los factores de riesgo o reiniciar el protocolo si se evidencia rechazo agudo o aumento de la inmunosupresión161–163. La aplicación de este protocolo de profilaxis se ha asociado a una frecuencia global de infección de 4,8% (2% traqueobronquitis y 2,8% de AI)163. Las principales ventajas de las profilaxis nebulizadas son la ausencia de interacciones medicamentosas al evitar su administración sistémica, la relación coste-eficacia, y la posibilidad de conseguir altas concentraciones de antifúngico local sin efectos sistémicos. Los inconvenientes más significativos son los efectos irritativos locales (presentes en menos del 10% de los pacientes, que pueden mejorar con la administración de salbutamol o disminuyendo a la mitad la concentración del fármaco), la necesidad de personal familiarizado con el proceso y de equipamiento adecuado, la distribución irregular de los depósitos pulmonares de AmB, y la incógnita sobre la duración recomendable del procedimiento. Otra alternativa de profilaxis en estos pacientes es la utilización sistémica de azoles, como itraconazol, voriconazol y posaconazol. Con posaconazol no existe experiencia en la utilización profiláctica en trasplantados pulmonares, ni en otros TOS. Recientemente, Husain et al han estudiado la eficacia y perfil de toxicidad de la profilaxis universal con voriconazol154. La incidencia global de AI descendió al año a un 1,5% en el grupo de voriconazol, comparándola con el 23,5% en el grupo de profilaxis dirigida. Con relación a la seguridad, en este estudio se observo un incremento (×3) de enzimas hepáticas en el 37-60% (ALT 37%, AST 45%, GGT 60%) de los pacientes que recibieron voriconazol, y que requirieron la suspensión en el 14%.
Trasplantes de páncreasEl riesgo de EFI asociado al trasplante de páncreas en solitario, trasplante simultáneo páncreas-riñón y trasplante de páncreas diferido respecto al trasplante renal suele ser superior al del trasplante hepático, al menos en lo referente a164–166. Dado el protagonismo periquirúrgico de Candida spp. en estos trasplantes y la repercusión sobre el injerto, la mayoría de los grupos suelen optar por una profilaxis universal, habitualmente con fluconazol. La duración de esta dependerá de la persistencia de factores de riesgo, pero es recomendable durante 1 o 2 semanas, ampliable en casos de rechazo persistente o pobre función del injerto, no normalización de la anastomosis, comorbilidad médica, laparotomías repetidas e infección concomitante (bacteriana o por CMV).
Trasplante intestinalLa utilización de profilaxis antifúngica universal es una práctica habitual en estos pacientes, si bien no existe ningún estudio que analice esta estrategia. La frecuencia estimada de EFI en estos pacientes está próxima al 60%, ocurriendo fundamentalmente en las primera 8 semanas164, aunque hay infecciones fúngicas tardías (> 6 meses) en relación con rechazo o infección por CMV.
En ausencia de estudios específicos, la mayoría de los centros utiliza profilaxis universal con fluconazol o formulaciones lipídicas de AmB al menos durante las primeras 4 semanas, hasta la curación de la anastomosis y ausencia de rechazo.
Trasplante cardiacoLa incidencia de EFI en trasplantados cardiacos oscila en las series publicadas entre el 2 y el 15%, aunque se ha reducido considerablemente en los últimos años167–169. Aspergillus spp. es el causante de la mayoría de las infecciones y son más precoces que las infecciones por Candida spp. Se han descrito brotes nosocomiales en relación con la contaminación de los sistemas de ventilación y con la realización de obras cerca del hospital que seguramente han justificado las diferencias de incidencia en las distintas series. Dada la ausencia de estudios clínicos, no existe un claro acuerdo entre los diferentes grupos para la recomendación de una profilaxis antifúngica en este tipo de pacientes y la mayoría de ellos optan por aplicarla exclusivamente a pacientes de riesgo. Un estudio español reciente confirmó que la frecuencia de AI se asociaba de forma independiente con la necesidad de reintervención quirúrgica, la enfermedad por CMV, el requerimiento de hemodiálisis y la presencia de otro caso de AI en el centro en los 2 meses previos. Por el contrario, la utilización de itraconazol fue un factor protector para el desarrollo de EFI168.
Trasplante renalEl riesgo de EFI en trasplantados renales es bajo, siendo en la mayoría de las series inferior al 3%170,171. El agente más común es Candida spp. Aunque algunas experiencias relacionan a Candida con pielonefritis ascendentes y obstrucciones ureterales y algunos recomiendan el tratamiento en las candidurias de repetición164, un estudio retrospectivo mostró similar riesgo de infección ascendente secundaria a candiduria en pacientes trasplantados y no trasplantados172. La diabetes es el principal factor de riesgo de EFI en el trasplantado renal. No suele recomendarse ninguna pauta de profilaxis antifúngica en estos pacientes.
Recomendaciones de profilaxisLa tabla 12 recoge las recomendaciones de profilaxis según el tipo de trasplante.
Profilaxis antifúngica según tipo de trasplante
| Tipo de trasplante | Profilaxis recomendadas por los autores | Comentario |
| Hígado | Profilaxis selectiva a pacientes con factores de riesgoa con caspofungina (B-II), anfotericinas lipídicas (B-II), micafungina (C-III) o anidulafungina (C-III) | La duración en el estudio con caspofungina fue de 3 semanas y en los estudios con anfotericinas lipídicas es variable, entre 1 y 4 semanas (dosis acumulada: 1-5 g)Si no se analizan factores de riesgo de IFI, se recomienda profilaxis universal con fluconazol oral (3-4 semanas) |
| Pulmón | Profilaxis universal con anfotericinas lipídicas nebulizadas (B-II)Completar con profilaxis selectiva con voriconazol oral en los casos de colonización (pre- o postrasplante) por Aspergillus spp. o en rechazo crónico (B-III) | Duración de anfotericinas lipídicas nebulizadas: 6-12 meses; prolongar en casos de colonización persistente o rechazo crónico |
| Páncreas | Profilaxis universal con fluconazol (B-II) o anfotericina liposomal (C-III) | 1o 2 semanas; prolongar en casos de rechazo persistente o pobre función del injerto, no normalización de la anastomosis, comorbilidad médica, laparotomías repetidas e infección concomitante (bacteriana o por citomegalovirus) |
| Intestino | Profilaxis universal con fluconazol (B-III) o anfotericina liposomal (C-III) | 4 semanas, hasta curación de anastomosis y ausencia de rechazo. Prolongar si disfunción del injerto, rechazo o sospecha de fístula |
| Cardiaco | En ausencia de factores de riesgo: no profilaxisSi reintervención quirúrgica, enfermedad por CMV, hemodiálisis o colonización ambiental por Aspergillus spp., valorar administrar azoles con actividad anti-Aspergillus (itraconazol, voriconazol o posaconazol) o equinocandinas (C-III) | En los casos de utilización de azoles la duración recomendable es de 3 meses; prolongar a 6 meses en los casos de rechazo |
| Renal | No profilaxis (D-III) |
Uno de los siguientes factores: diálisis, retrasplante o hepatitis fulminante, o dos o más de los siguientes factores: aclaramiento de creatinina < 50ml/min, transfusión intraoperatoria de > 40 unidades de hemoderivados, coledocoyeyunostomía en Y de Roux, > 3 cultivos de vigilancia peritrasplante positivos para Candida spp. (esputo, faringe, recto, drenajes, orina...), reintervención.
Diversos estudios han documentado un aumento de la incidencia de AI en pacientes críticos sin hemopatía o neutropenia ingresados en UCI173–175. La incidencia de AI en pacientes ingresados en UCI varía del 0,3% hasta el 5,8%176–179 y la infección se asocia a una mortalidad global que puede exceder el 80%, con una mortalidad atribuible del 20%180,181. En contraste, las infecciones invasivas producidas por otros hongos filamentosos como zigomicetos, Fusarium spp. y Scedosporium spp. son raras en los pacientes en UCI182–184.
Garnacho-Montero et al176, en un estudio prospectivo multicéntrico llevado a cabo en 73 UCI en España confirmaron el aislamiento de Aspergillus spp. en 36 (2%) de 1.756 pacientes, con confirmación de invasión en el 55% de aquellos. La enfermedad pulmonar obstructiva crónica (EPOC) y el tratamiento con corticosteroides se identificaron mediante un análisis multivariante como los únicos factores asociados con el aislamiento de Aspergillus spp. La mortalidad fue del 50% en los pacientes colonizados y alcanzó el 80% en el grupo de pacientes con AI.
Un estudio retrospectivo, realizado en Bélgica documentó evidencia microbiológica o histológica de Aspergillus spp. en 127 (6,9%) de 1.850 pacientes durante su estancia en UCI (probada: 30, probable: 37). Un 30% tenía cáncer, en su mayoría hematológico, y un 70%, otras enfermedades de base, la mitad de ellos EPOC. La mortalidad global fue del 80%177. Uno de los aspectos interesantes de este estudio es la presencia en algunos pacientes de cirrosis hepática grado C de Child-Pugh como único factor de riesgo aparente de AI177. Otros investigadores también han descrito esta asociación7,185. En estos casos el diagnóstico es particularmente complejo y tardío179. Como se desprende de diversos estudios6,176,177,179,186,187, el núcleo más importante de los pacientes no hematológicos con AI ingresados en UCI lo constituyen aquellos con EPOC o neumonía estructural como enfermedad de base y fundamentalmente pacientes que reciben corticoides187.
Bulpa et al6 recogieron los casos de 56 pacientes con EPOC y AI descritos en la literatura. Un total de 43 pacientes (77%) estaba recibiendo corticosteroides en el momento del ingreso (40 por vía sistémica y 3 inhalados). La detección de galactomanano en suero fue positiva en 12 de los 25 casos (48%) en que se estudió. Se trató a la mayoría de los pacientes con anfotericina B (n= 41) y la mortalidad fue del 95%.
En un estudio realizado en pacientes ingresados en la UCI (el 90% en ventilación mecánica y solo un 38% con neutropenia), la determinación de galactomanano en el LBA tuvo una sensibilidad y especificidad para diagnóstico de AI del 88 y 87% respectivamente188. Los pacientes con EPOC evolucionada que requieren ingreso en UCI con frecuencia presentan distintos factores de riesgo para desarrollar AI, pero la administración de corticosteroides sistémicos, y en menor grado por vía inhalada, son los factores de riesgo más importantes189–191.
Por otro lado, algunos autores han sugerido la posibilidad de que el estado de inmunoparálisis presente en el paciente crítico pueda ser considerado como un factor de riesgo de adquisición de infecciones oportunistas. Se han descrito casos de AI en pacientes con síndrome de disfunción orgánica de larga evolución, sin existencia de criterios clásicos de inmunodeficiencia192,193.
Tratamiento antifúngicoEl diagnóstico de certeza de AI en los pacientes críticos no neutropénicos es difícil, ya que no existe ningún signo clínico o radiológico patognomónicos y es de escasa utilidad la determinación sérica de galactomanano11,173. Por tanto, el inicio del tratamiento antifúngico debe realizarse de forma precoz y con frecuencia de forma empírica. Desde un punto de vista práctico, es importante tener un alto índice de sospecha y considerar la instauración inmediata de tratamiento antifúngico en los pacientes con factores de riesgo, incluidos aquellos con EPOC tratados con corticosteroides, que presentan signos de infección respiratoria que no responden a un tratamiento antibacteriano de amplio espectro, y en los que se aísla Aspergillus spp. en muestras respiratorias11,173,194. Aunque en el estudio de Herbrescht et al32 no se hace un análisis específico de los pacientes e UCI, el tratamiento recomendado de la AI en estos pacientes es voriconazol en una dosis i.v. de 6mg/kg/12h seguido de 4mg/kg/12h a partir del segundo día. Deben tenerse en cuenta las posibles interacciones farmacológicas del voriconazol como inhibidor del metabolismo del citocromo P-450, el potencial riesgo de su utilización i.v. en aquellos pacientes con un aclaramiento de la creatinina inferior a 50ml/min y la conveniencia de medir los niveles séricos a fin de asegurarnos una concentración sérica en el valle superior a 1μg/ml20,195.
Tampoco, en el estudio Ambiload se hace una valoración específica en pacientes ingresados en UCI37. En cuanto a la utilidad de otras anfotericinas lipídicas, otros estudios no comparativos, que incluyeron principalmente pacientes refractarios o que habían desarrollado toxicidad a la AmB desoxicolato, demostraron que la eficacia de la formulación de complejo lipídico en 132 casos de AI fue del 42%196.
Posaconazol ha mostrado eficacia como terapia de rescate en diversas EFI, en casos de intolerancia o fracaso del tratamiento previo con itraconazol o con formulaciones lipídicas de AmB42,64. Sin embargo, el posaconazol solo esta disponible en formulación oral, lo que limita su uso en los pacientes críticos que con frecuencia tienen alterada la capacidad de absorción de fármacos en el tracto digestivo.
En España, en la actualidad, de las 3 candinas disponibles, solo caspofungina está aprobada para el tratamiento de AI40,197. Con excepción de pacientes oncohematológicos38,39,198 no hay estudios en pacientes críticos con caspofungina en primera línea. En la actualidad no hay suficiente evidencia para recomendar el uso de tratamiento combinado en todos los casos de AI, por lo que son necesarios ensayos clínicos, prospectivos y aleatorizados. Por el momento, la asociación de voriconazol o una formulación lipídica de AmB con caspofungina se debería reservar para los siguientes escenarios: afectación del SNC, infección pulmonar con insuficiencia respiratoria y/o imagen radiológica bilateral, extensa y cavitada, infección diseminada con criterios de sepsis grave, e inmunodepresión grave no corregible. Finalmente, en el tratamiento de los pacientes con cualquier EFI es recomendable, siempre que sea posible, suprimir o reducir el tratamiento con corticosteroides, y en los pacientes con neutropenia profunda persistente se debe considerar la administración de factores estimulantes de las colonias de granulocitos.
RecomendacionesVoriconazol es el tratamiento primario de elección de la AI (A-III), si bien esta recomendación, como las siguientes, se basa principalmente en la evidencia obtenida a partir de estudios realizados en pacientes con enfermedades hematológicas malignas. Alternativamente se puede utilizar una formulación lipídica de AmB, como la AmB-L liposómica (3-5mg/kg/d) (A-III). No se recomienda emplear ninguna candina en monoterapia como tratamiento primario de la AI (D-III). No hay evidencia suficiente para recomendar la utilización de tratamiento antifúngico combinado en primera línea. Se puede considerar la administración de tratamiento combinado en caso de afectación del SNC y en los pacientes graves con infección diseminada, aunque no existen evidencias actualmente que permitan recomendar una asociación de antifúngicos concreta (C-III). Siempre que sea posible se debe suprimir o reducir el tratamiento con corticosteroides. En los pacientes con neutropenia persistente se debe considerar la administración de factor estimulante de las colonias de granulocitos.
Aspergilosis y otros hongos filamentosos en pediatríaRevisión global y estado del arteHongos filamentosos patógenos en población pediátricaEl impacto de una EFI en los niños puede ser devastador, mostrando una alta tasa de morbilidad y mortalidad3. Aspergillus es el segundo patógeno fúngico más frecuentemente aislado en las EFI de esta población4 y el primero entre los hongos filamentosos, siendo con mucho Aspergillus fumigatus la especie más comúnmente implicada al causar el 80-90% de los casos de AI, especialmente en los más inmunocomprometidos. Aspergillus flavus es también aislado con cierta frecuencia199, especialmente en formas de presentación rinosinusal u otomastoidea, mientras que otras especies de Aspergillus se encuentran relacionadas con factores ambientales o la presión selectiva de los antifúngicos, como Aspergillus terreus, o con las deficiencias inmunitarias principales del huésped. Así, Aspergillus nidulans es encontrado casi exclusivamente en pacientes con enfermedad granulomatosa crónica (EGC)200, La incidencia de AI y otros hongos filamentosos en oncohematología pediátrica se ha incrementado en la última década, con una incidencia acumulada del 1,96% y una mortalidad relacionada del 55%201–203.
Huéspedes con factores de riesgoLos pacientes pediátricos con riesgo más elevado para padecer una EFI incluyen el grupo de neonatos prematuros, los niños en situación crítica bajo cuidados intensivos, los receptores de TOS, los sometidos aTPH, con neoplasias hematológicas y los que padecen inmunodeficiencias primarias o adquiridas. Los enfermos pediátricos que han recibido un TPH y los que sufren una leucemia aguda o EGC son la principal población en riesgo de AI. La neutropenia prolongada y profunda (con recuento de neutrófilos < 500/mm3, durante > 10 días) es considerada el principal factor de riesgo para la AI, así como para otros hongos filamentosos204,205. La quimioterapia previa, la administración de corticoides a altas dosis y de antibióticos de amplio espectro son factores de riesgo adicionales206. Otros agentes inmunosupresores específicos, como análogos de las purinas, anticuerpos monoclonales, ciclosporina o tacrolimus, también son importantes factores de riesgo añadido207.
La AI es menos frecuente que la candidiasis invasiva en la edad neonatal y suele manifestarse como enfermedad cutánea primaria. No suele haber neutropenia en los casos de AI neonatal, constituyendo los principales factores de riesgo la prematuridad, el muy bajo peso al nacer, el uso de corticoides, la hospitalización prolongada y los traumatismos cutaneomucosos199.
A diferencia de los adultos, las EFI ocurren de forma particular en la población pediátrica con inmunodeficiencias primarias, que incluyen la EGC, la inmunodeficiencia combinada severa, la candidiasis mucocutánea crónica, el síndrome de hiper-IgE, la deficiencia de mieloperoxidasa, el déficit de adhesión leucocitaria, el síndrome de Wiskott-Aldrich, el síndrome de DiGeorge, el síndrome de hiperIgM, la inmunodeficiencia variable común y las neutropenias congénitas.
Gracias al advenimiento del tratamiento antirretroviral de gran actividad, la frecuencia y gravedad de las principales EFI ha cambiado favorablemente en los pacientes con infección por VIH204,208–211. En los pacientes pediátricos receptores de TOS o de TPH, aunque la EFI más frecuente es la candidiasis invasiva y la candidemia, la AI es la principal causa de muerte204. Los factores relacionados con un mayor riesgo de AI incluyen la infusión de precursores hematopoyéticos con selección CD34+ o con depleción de linfocitos T, la administración de corticoides, el uso de antagonistas del factor de necrosis tumoral alfa como infliximab, la neutropenia, la linfopenia, la EICH y la enfermedad por CMV204. La incidencia de AI en el periodo postrasplante alogénico se ha incrementado de un 5,7% a un 11,2%, estableciéndose unas tasas de supervivencia de las más bajas, en torno al 20-30%212. Entre los receptores de TOS, son los trasplantados de pulmón los que poseen un riesgo más alto de AI, localizándose la infección principalmente en los pulmones y en el lugar de la anastomosis bronquial204,213.
Mucho menos conocida en la población pediátrica es la epidemiología y el perfil clínico de otras EFI por hongos filamentosos diferentes a Aspergillus, como es el caso de las zigomicosis214,215, las escedosporiasis216 y las fusariosis70. A diferencia de la zigomicosis del adulto, en el neonato predominan las formas gastrointestinales y cutáneas. La prematuridad fue el principal factor subyacente entre los 59 casos de zigomicosis neonatal (< 1 mes) revisados en una serie reciente214, en comparación con los factores de riesgo habituales encontrados en pacientes pediátricos de mayor edad (1 mes a 18 años), tales como: neutropenia, neoplasias, TPH, diabetes mellitus y cetoacidosis. La mortalidad es mayor en las formas diseminadas (65-70%), que muestran peor pronóstico, y menor en las formas cutáneas superficiales (15%)215,217.
Consideraciones generales del tratamiento antifúngico en pediatríaEl número de estudios clínicos bien controlados en el tratamiento de infecciones por hongos filamentosos en pediatría es reducido. Se dispone de guías para algunas EFI en los adultos que comentan el tratamiento de estas infecciones en niños. Sobre la base de estas recomendaciones, la epidemiología de las EFI en niños y los datos farmacocinéticos pediátricos actualmente disponibles, se pueden hacer algunas consideraciones y sugerencias en el tratamiento de las EFI por hongos filamentosos en pediatría. Los niños, especialmente los neonatos, toleran mejor que los adultos la AmB convencional (deoxicolato), y la elección entre esta (allí donde aún se distribuye) y las formulaciones lipídicas disponibles en nuestro medio (complejo lipídico o liposomal) depende de la edad del paciente y de la tolerancia de la infusión inicial. Las formulaciones lipídicas de anfotericina B son preferidas en niños más mayores y cuando es previsible un periodo prolongado de tratamiento.
La cinética del metabolismo de voriconazol es lineal en los niños, a diferencia del adulto, precisándose dosis más altas en niños para conseguir niveles terapéuticos, si bien los niveles plasmáticos son muy variables. Recientes evidencias sugieren que la biodisponibilidad del voriconazol administrado por vía oral se sitúa entre el 45 y el 81% en pacientes menores a 12 años, lo cual se aleja mucho del 96% estimado en adultos218. Los datos actuales sobre el uso de posaconazol y otros nuevos azoles en niños menores de 13 años de edad son limitados, pero parecen indicar que la farmacodinamia y el perfil de toxicidad son bastante similares a los observados en adultos219.
Entre las tres candinas disponibles, solo caspofungina está aceptada para el tratamiento de aspergilosis, aunque hay también datos con micafungina. Existen datos relevantes sobre el uso de la caspofungina en niños menores de 3 meses de edad, y su tolerancia y eficacia parecen muy similares a la de los adultos cuando se dosifica ajustada a la superficie del área corporal del niño220–222.
Aunque no se dispone de ensayos clínicos aleatorizados comparando antifúngicos en pediatría para la AI, los estudios abiertos prospectivos han mostrado tasas de respuesta con voriconazol en el tratamiento de casos pediátricos223 similares a las de los adultos tratados con voriconazol o AmB-L32,37.
En un estudio multicéntrico, no comparativo, que evaluó la eficacia de caspofungina en 49 niños con EFI, entre los que se encontraban 10 casos de aspergilosis probada o probable (con refractariedad o intolerancia a voriconazol, itraconazol o anfotericinas lipídicas) se confirmó una respuesta completa o parcial en el 50% de los niños, con ausencia de efectos secundarios que obligaran a la suspensión224. Otro estudio multicéntrico, prospectivo y abierto utilizó anfotericina B en complejo lipídico en un gran número de niños oncohematológicos o TOS que habían desarrollado EFI. En los 69 casos de AI, se obtuvo una respuesta completa en el 9% y mejoría en el 30%. No se observaron incrementos significativos de los niveles séricos de creatinina, excepto en los niños mayores de 12 años225.
Recientemente se ha publicado un ensayo clínico multicéntrico, aleatorizado y doble ciego que compara AmB-L y caspofungina como tratamiento empírico (ratio 1:2) en niños de 2 a 17 años con neutropenia febril prolongada226. El diseño de este estudio fue similar al de Walsh et al, realizado en adultos55. Se incluyeron 84 niños y el objetivo primario combinado del estudio se consiguió de forma favorable en 46,4% para caspofungina y 32% para AmB-L. El análisis de seguridad también demostró similitud (no inferioridad) entre los dos brazos.
Aunque no se dispone de ensayos controlados aleatorizados, las formulaciones de AmB son consideradas el tratamiento principal de las zigomicosis pediátricas basándose en los estudios de sensibilidad in vitro y en la comunicación de series de casos más o menos amplias. En entornos con alta frecuencia de zigomicosis, voriconazol no sería una elección apropiada como terapia precoz o anticipada216. Sin embargo, voriconazol es recomendado en el tratamiento de la AI con afectación cerebral basándose en datos preclínicos, en su buena penetración en el LCR y en limitados estudios clínicos. Aunque posaconazol es actualmente la única alternativa en el tratamiento de las zigomicosis, solo disponemos de dosis estandarizadas en pacientes con edades superiores a 13 años, aunque se ha utilizado en casos aislados por debajo de esta edad. En una breve serie de 8 niños con EGC y AI o EFI por otros hongos filamentosos que presentaron fracaso o intolerancia a la terapia antifúngica inicial, el tratamiento de rescate con posaconazol fue efectivo y seguro en la mayoría, conduciendo hacia respuestas completas en 7 pacientes227.
Los azoles como voriconazol y posaconazol tienen un importante papel en el caso de las infecciones por Fusarium spp. y Scedosporium spp., pese a los datos limitados y los estudios no controlados223. La frecuente expresión de resistencia a múltiples antifúngicos por algunas especies de estos dos géneros hace necesario el uso de tratamientos combinados con dos o más fármacos (voriconazol y AmB, voriconazol y terbinafina)70,216.
Recomendaciones terapéuticas en población pediátricaEn la tabla 13 se resumen las características farmacológicas, espectro de actividad, propiedades e indicaciones de los principales agentes antifúngicos disponibles para el tratamiento de las EFI por hongos filamentosos en pacientes pediátricos, haciendo especial mención al manejo de la AI. Existen excelentes revisiones en la literatura durante los últimos tiempos con relación a los fármacos antifúngicos utilizados en Pediatría228,229.
Resumen y conclusiones del tratamiento frente a hongos filamentosos en pediatría
| Antifúngico | Vía | Grupo edad autorizado | Dosis neonatos (< 1 mes) | Dosis infantil (1 mes-16 años) | Indicaciones en IFI por hongos filamentosos | Comentarios |
| AmB-d | i.v. | Neonatos | 0,5-1 mg/kg/d | 1-1,5 mg/kg/d | Tratamiento primera línea (AI, zigomicoosis) | Nefrotoxicidad y reacciones infusionales |
| - AmB-L- AmB-CL | i.v. | Niños (sin rango de edad específico) | AmB-L: 1-5 mg/kg/d | AmB-L: 3-5 mg/kg/dAmB-CL: 5 mg/kg/d | Tratamiento primera línea si: desabastecimiento de AmB-d, ClCreat < 50 ml/min/1,73m2, o fármacos nefrotóxicosTratamiento segunda línea si: intolerancia o refractariedad a AmB-d | AmB-L es la formulación asociada con menos reacciones infusionales |
| Itraconazol | i.v.v.o. | Niños | ND | 2,5-5 mg/kg/12 h | Tratamiento primera línea en AI | Mala absorción v.o.; interacción con otros fármacos; recomendable medir niveles; formulación i.v.. ajustar si insuficiencia renal |
| Voriconazol | i.v.v.o. | Niños (> 2 años) | ND | i.v.: 7 mg/kg/12 hv.o.: 200 mg/12 hSi > 12 años, i.v.: 6 mg/kg/12 h seguido de 4 mg/kg/12 h o v.o.: 200 mg/12 h (400 mg si > 40 kg), seguido de 100 mg/12 h (200 mg/12 h si > 40 kg) | Tratamiento primera línea AI y otros mohos (Fusarium, Scedosporium); no actividad sobre zigomicetos | Buena absorción v.o., recomendable medir nivelesInteracción con otros fármacos; formulación i.v. debe ajustarse si insuficiencia renal (ciclodextrina) |
| Posaconazol | v.o. | ND | ND (> 13 años de edad) | Si > 40 kg: 400 mg/12 h (1.er día), seguido de 200-300 mg/12 hSi < 40 kg: 200 mg/12 h (1.er día), seguido de 100-150 mg/12 h | Tratamiento de rescate de AI e IFI por otros hongos filamentosos, incluyendo zigomicosis, por refractariedad o intolerancia | Absorción irregular, comidas grasas |
| No datos en neonatos ni población pediátrica más joven; medir niveles; interacción con otros fármacos | ||||||
| Caspofungina | i.v. | Neonatos Niños | 25 mg/m2/d | 70 mg/m2 en día 1°, seguido de 50 mg/m2/d (dosis máxima, 70 mg/d) | Tratamiento de rescate de AI por fracaso o intolerancia | Interacciones con otros fármacos |
AmB-CL: anfotericina B en complejo lipídico; AmB-d: anfotericina B deoxicolato; AmB-L: anfotericina B liposomal; AI: aspergilosis invasiva; IFI: infección fúngica invasiva; i.v.: vía de administración intravenosa; ND: no disponible; v.o.: vía oral de administración.
El tratamiento antifúngico de la AI, y de otras EFI por hongos filamentosos debe ser iniciado de forma precoz según sospecha clínica, en espera de completar el estudio diagnóstico [A-I].
Los criterios de selección de uno u otro agente antifúngico incluyen la edad del paciente, la alteración funcional de órganos, el uso de medicaciones concomitantes, el tipo de estrategia o de tratamiento antifúngico previo y la epidemiología local [B-III].
Las opciones para tratamiento en primera línea de AI incluyen voriconazol [A-III], AmB deoxicolato [B-III] y las formulaciones lipídicas deAmB [A-III]. Si existen problemas de abastecimiento de AmB deoxicolato, o en presencia de insuficiencia renal (aclaramiento de creatinina < 50ml/min/1,73m2), o en combinación con fármacos nefrotóxicos, es recomendable el uso de AmB en formulación lipídica [B-III]. Aunque no hay datos en niños, los datos en adultos confirman una mejor tolerancia de AmB-L respecto a la AmB en complejo lipídico.
Se recomienda AmB como primera opción en los casos de aspergilosis neonatal [B-III] y voriconazol en el tratamiento de AI en niños con 2 o más años de edad [A-III]. Las alternativas terapéuticas son AmB en complejo lipídico [B-III], caspofungina [B-III], itraconazol [C-III] y posaconazol [C-III]. No existen datos del uso de itraconazol y posaconazol en neonatos. Dado que la experiencia con caspofungina en niños menores de 3 meses (a dosis de 25mg/m2/d) es limitada, se recomienda su uso con precaución en esta población.
La combinación de antifúngicos estaría solo indicada en el tratamiento de rescate para pacientes con AI claramente progresiva o con amenaza vital [C-III].
Debe subrayarse que las especies de A. terreus poseen una resistencia intrínseca a la anfotericina B, por lo que deben usarse voriconazol [B-III] o caspofungina [B-III] en este contexto.
De forma similar a los adultos, las intervenciones quirúrgicas coadyuvantes pueden ser necesarias en infecciones de piel y tejidos blandos, rinosinusales, torácicas (para impedir la erosión de arterias pulmonares) osteoarticulares y en lesiones cerebrales y broncopulmonares que sean accesibles y operables [B-II].
El empleo de factores estimuladores de colonias (G-CSF, GM-CSF) estaría indicado en pacientes con neutropenia profunda y prolongada, y la disminución, interrupción o reemplazamiento de los corticoides u otras terapias inmunosupresoras se considera una actitud esencial en el paciente trasplantado o inmunosuprimido farmacológicamente.
Por último, la duración del tratamiento de la AI debe ser individualizada según la presencia o no de enfermedad diseminada y el grado de inmunosupresión, y determinada por los parámetros de respuesta clínica, radiológica y microbiológica. La estabilización clínica y radiológica, y el poder alcanzar al menos los criterios definidos de una respuesta parcial de la AI al tratamiento antifúngico, permitirían que se pudiera realizar el paso secuencial hacia una terapia de consolidación por vía oral. El mantenimiento durante al menos 6-12 meses es recomendable en la AI con el fin de evitar recurrencias tardías.
Las formulaciones lipídicas de AmB son consideradas el tratamiento principal de las zigomicosis pediátricas basándose en los estudios de sensibilidad in vitro y en la comunicación de series de casos más o menos amplias [A-III]. La alternativa en estos casos sería posaconazol [C-III], aunque la experiencia en pediatría es anecdótica.
Conflicto de interesesEn los últimos cinco años, JF ha recibido fondos de investigación del Fondo de Investigación Sanitaria (FIS) y ha recibido honorarios por ponencias, capítulos y viajes de Pfizer, Gilead, Merck, y Astellas Pharma. MS ha recibido en el último año honorarios por la participación en reuniones, asesorías y conferencias organizadas o patrocinadas por los Laboratorios Pfizer, MSD, Astellas Pharma, Novartis y Gilead Science. R. De C ha recibido honorarios por su participación en symposium organizados por Pfizer, Merck Sharp & Dohme (MSD), Schering-Plough, Astellas y Gilead Science, y ha participado en comités de asesoramiento sobre antifúngicos organizados por MSD, Schering-Plough, Pfizer, Astellas y Gilead. CC ha recibido honorarios no educacionales de Pfizer; Ponente, Charlas, Capítulos libros: Pfizer, MSD, Gilead, Novartis, Roche; y ha recibido financiación de viajes de Pfizer, MSD, Gilead, Novartis. MB ha realizado ponencias para Pfizer, Astellas, Gilead, MSD, Brahms, Astra Zeneca, Lilly y posee una beca del Consejo Interterritorial del Ministerio de Sanidad y Consumo. JTR ha recibido fondos de investigación del Fondo de Investigación Sanitaria (FIS) y de la Fundación para la Investigación y Prevención del SIDA en España (FIPSE); ha recibido honorarios por ponencias, capítulos, viajes y asesoramiento de Pfizer, Gilead, Janssen-Cilag, Abbott, Bristol-Myers-Squibb y Astellas Pharma. JTC ha recibido fondos de investigación del Fondo de Investigación Sanitaria (FIS) y de la Junta de Andalucia; ha recibido honorarios por ponencias, capítulos y viajes de Pfizer, Gilead, Merck, y Astellas Pharma; ha participado en comités de asesoramiento sobre antifúngicos organizados por MSD, Schering-Plough, Pfizer, Astellas y Gilead; forma parte como investigador de la Red Española de Investigación en Patologia Infecciosa (REIPI) financiada por el Ministerio de Ciencia e Innovación, Instituto de Salud Carlos III - cofinanciada por el Fondo Europeo de Desarrollo Regional «Una manera de hacer Europa» FEDER, Red Española de Investigación en Patología Infecciosa (REIPI RD06/0008). JMA ha recibido fondos de investigación del Fondo de Investigación Sanitaria y de la Fundación de Investigación Mutua Madrileña, ha recibido honorarios por ponencias de Pfizer, Gilead Sciences, Merck, y Astellas Pharma y Schering Plough. MCE ha recibido fondos de investigación de Astellas Pharma, bioMerieux, Gilead Sciences, Merck Sharp and Dohme, Pfizer, Schering Plough, Soria Melguizo SA, la Unión Europea, el programa ALBAN, la agencia española para la cooperación internacional, el Ministerio de Educación y cultura, el Instituto de Salud Carlos III la Fundación Ramon Areces, la Mutua Madrileña; ha sido asesor/consultor de the Panamerican Health Organization, Gilead Sciences, Merck Sharp and Dohme, Pfizer, and Schering Plough. Ha recibido honorarios por ponencias de Gilead Sciences, Merck, Pfizer, Astellas Pharma y Schering Plough. Otros autores no declaran tener ningún conflicto de interés.
Los miembros del Grupo de Estudio de Micología de la SEIMC (GEMICOMED) que han participado como comité de consenso de las recomendaciones son los siguientes: Benito Almirante (Hospital Universitario de Vall d’Hebrón, Barcelona) Francisco Álvarez-Lerma (Hospital Universitario del Mar, Barcelona), Josefina Ayats (Hospital Universitario de Bellvitge), Julio García-Rodríguez (Hospital Universitario La Paz), Josep Guarro (Facultad de Medicina y Ciencias de la Salud, IISPV, Universitat Rovira i Virgili), Jesús Guinea (Hospital General Universitario Gregorio Marañón y CIBER de Enfermedades Respiratorias, CIBERES CD06/06/0058), Cristóbal León (Hospital Universitario de Valme, Sevilla), María J. Linares (Facultad de Medicina, Universidad de Córdoba), Luís Madero (Hospital del Niño Jesús, Madrid), Pilar Martín-Dávila (Hospital Ramón y Cajal, Madrid), Estrella Martín-Mazuelos (Hospital Universitario de Valme), Jose Mensa (Hospital Clínic, IDIBAPS, Barcelona), Asunción Moreno (Hospital Clínic, IDIBAPS, Barcelona), Patricia Muñoz (Hospital General Universitario Gregorio Marañón), Javier Pemán (Hospital Universitario La Fe), José Pontón (Facultad de Medicina y Odontología, Universidad del País Vasco), Guillermo Quindós (Facultad de Medicina y Odontología, Universidad del País Vasco), Juan L. Rodríguez-Tudela (Centro Nacional de Microbiología, Instituto de Salud Carlos III), Montserrat Rovira (Hospital Clínic, IDIBAPS, Barcelona), Isabel Ruiz-Camps (Hospital Universitario de Vall d’Hebron, Barcelona), Jesús Ruiz-Contreras (Hospital Universitario 12 de Octubre, Madrid), Fernando Sánchez (Hospital de la Santa Creu i Sant Pau), y Lourdes Vázquez (Hospital Clínico Universitario, Salamanca).