Analizar y comparar la capacidad de la procalcitonina (PCT) y la proteína C reactiva (PCR) para detectar meningitis bacteriana (MB) en los ancianos (mayores de 74años).
MétodosEstudio observacional, prospectivo, descriptivo y analítico de pacientes ≥1año diagnosticados de meningitis aguda (MA) en un servicio de urgencias (SU) desde septiembre de 2009 hasta julio de 2014.
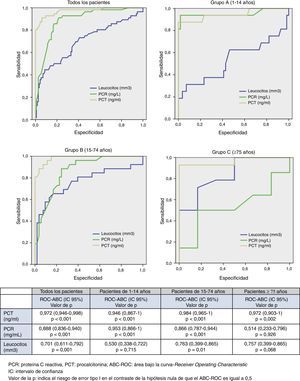
ResultadosSe incluyeron 220 casos diagnosticados de MA con una edad media de 30±26años, el 62% varones (136). De ellos, 83 pacientes de 1-14años (17 con MB), 111 pacientes de 15-74años (32 con MB) y 26 casos ≥75años (17 con MB). Para predecir MB la PCT obtiene la mayor área bajo la curva ROC (ABC-ROC), de 0,972 (IC95%: 0,946-0,998, p<0,001), y con un punto de corte ≥0,52ng/ml se consigue una sensibilidad del 93% y una especificidad del 86%, y para los pacientes ≥75años una sensibilidad del 96% y una especificidad del 75% con el mismo ABC-ROC de 0,972. La PCR consigue un ABC-ROC de 0,888 y con punto de corte ≥54,4mg/l una sensibilidad de 91% y una especificidad de 78%, y para los pacientes ≥75años solo un ABC-ROC de 0,514 con una sensibilidad de 97% y una especificidad del 43%.
ConclusionesEn todos los pacientes con MA en SU la PCT consigue un gran rendimiento diagnóstico para sospechar la etiología bacteriana, mayor que la PCR y leucocitos. Además, en los pacientes ancianos la PCR no tiene utilidad.
To analyse and compare procalcitonin (PCT) and C-reactive protein (CRP) as tools for detecting bacterial meningitis (BM) in the elderly (>74 years of age).
MethodsA prospective, observational, descriptive, analytical study of 220 consecutive patients aged ≥1year and diagnosed with acute meningitis in an emergency department between September 2009 and July 2014.
ResultsA total of 220 patients (136 [62%] male) were studied. The mean age was 30±26years, with BM being diagnosed in 17/83 patients from 1 to 14years of age, 32/111 from 15 to 74years of age, and 17/26 patients ≥75years of age. PCT had the highest area under the receiver operating characteristic curve (AUC) (0.972; 95%CI, 0.946-0,998; P<.001) to predict bacterial meningitis. With a cut-off of ≥0.52ng/mL, PCT achieved 93% sensitivity and 86% specificity, and for patients over 75years of age 96% sensitivity and 75% specificity, with the same AUC (0.972). The AUC for CRP was 0.888, and a ≥54,4mg/L cut-off achieved 91% sensitivity and 78% specificity, and for patients over 75years of age an AUC of only 0.514 achieved with 97% sensitivity and 43% specificity.
ConclusionsFor all patients with acute meningitis in the emergency department, PCT has a high diagnostic power, outperforming CRP and Leukocytes for detection of bacterial etiology, but CPR is of not useful in the elderly.
En los últimos 10 años se ha descrito un aumento en la incidencia de las infecciones en los servicios de urgencias (SU) de forma muy significativa (p<0,001) en los mayores de 75años (31,7% vs 24,8%)1, y asimismo de la gravedad clínica y de la mortalidad en este subgrupo de pacientes ancianos2. Y en ellos, la sospecha y confirmación de la existencia de bacteriemia adquiere una mayor relevancia por su susceptibilidad y gravedad3, ya que las manifestaciones clínicas de los procesos infecciosos son a menudo inespecíficas y variables, lo que dificulta el reconocimiento precoz de estas situaciones en estos enfermos de edad avanzada4-6. Entre los numerosos eventos que contribuyen a una mayor susceptibilidad de los pacientes ancianos a la infección se encuentra la disminución de la función inmunitaria que acompaña al envejecimiento (inmunosenescencia), producto de un marcado descenso de la función celular inmune y reducción de la humoral4. Sin embargo, los elementos esenciales de la inmunidad innata se conservan bien. La cascada y producción de las citoquinas, quimioquinas y algunos biomarcadores (BM) están alteradas en pacientes de edad avanzada, sin que se relacione con la existencia de infección bacteriana; incluso hasta un 50% de ellos tendrían, a su llegada al SU, concentraciones elevadas o falsos positivos relacionados con otras causas inflamatorias agudas o crónicas5,6.
La meningitis bacteriana (MB), proceso inflamatorio de las leptomeninges que cursa con hallazgos típicos en el líquido cefalorraquídeo (LCR) —pleocitosis con predominio de polimorfonucleares junto con aumento de proteinorraquia y disminución de glucorraquia7— no representa ninguno de los procesos infecciosos más frecuentes atendidos en pacientes ancianos en los SU, pero sí supone el tipo de infección que con mayor frecuencia cumple criterios de sepsis, sepsis grave y shock séptico8. De ahí la trascendencia de la sospecha de un origen bacteriano, incluso desde el triaje o primera valoración del paciente9, en una meningitis aguda (MA), hecho que continúa siendo un reto, mayor aún en las edades extremas de la vida (ancianos y recién nacidos), hasta que los cultivos y técnicas de confirmación microbiológica nos determinan su origen, viral o bacteriano10. Las manifestaciones clínicas son más inespecíficas en neonatos y cuanto mayor es la edad del paciente; en estos los signos y síntomas habituales no proporcionan una sensibilidad ni especificidad óptimas para distinguir una posible MB de una meningitis viral (MV)7. Por ello se justifica el interés de disponer desde el SU de herramientas útiles para sospechar y distinguir los casos de MB de los de MV y, de esta manera, poder disminuir el tiempo de administración de antibiótico adecuado11,12. En este sentido, algunos BM ya han demostrado su utilidad5,13-17, incluso para reducir la administración inadecuada de antimicrobianos y, por lo tanto, los posibles efectos adversos de los mismos18. Pero pocos estudios fueron orientados específicamente para distinguir entre MB y MV en adultos15,16,19-21, y ninguno analizó específicamente el rendimiento diagnóstico de los BM en los ancianos en el caso de las MA.
La determinación de la proteína C reactiva (PCR) como respuesta a la inflamación e infección bacteriana en la MB resulta menos sensible y específica que la de procalcitonina (PCT)16,19,20; además, su cinética es menos apropiada, ya que puede tardar hasta 12-24h en elevarse tras la agresión bacteriana y mantener sus niveles incluso días después de la curación5. Así se considera que la PCT es el BM analizado en sangre más apropiado para diferenciar MB de MV15,16,19-22.
El objetivo principal del estudio consistió en analizar y comparar la capacidad de la procalcitonina (PCT) y proteína C reactiva (PCR) para detectar MB en los SU en los pacientes ancianos (mayores de 75años). Y secundariamente, explorar la posibilidad de mejorar el rendimiento diagnóstico en ellos eligiendo un punto de corte específico para su grupo de edad.
Pacientes y métodoDiseño y sitio del estudioSe elaboró un estudio observacional, prospectivo y analítico de pacientes diagnosticados en el SU de MA, motivo por el que fueron ingresados. Se mantuvo un seguimiento de los mismos durante todo su ingreso hasta su fallecimiento o hasta los 90días tras el alta hospitalaria. Se realizó en un centro de tercer nivel de 786 camas con un área de referencia de unas 437.000 personas. Durante el periodo que duró el estudio se atendieron de media unas 442 urgencias/día.
Periodos del estudio y población estudiadaDesde septiembre de 2009 hasta julio de 2014 se incluyó de forma consecutiva a todos los pacientes con uno o más años de edad diagnosticados de MA en el SU a los que se les realizó punción lumbar, se extrajeron hemocultivos y muestras para analítica en la que se analizaron BM (PCR y PCT). En los casos registrados se consideraron varios grupos en función de la edad y del diagnóstico final confirmado:
- -
En función de la edad: grupoA para pacientes entre 1-14años, grupoB de 15-74años y grupoC ≥75años.
- -
En función del diagnóstico final confirmado se definieron 4 grupos: 1)MB ante el aislamiento del patógeno o sus antígenos capsulares en el LCR (en este caso además se comprobó la existencia concomitante o no de bacteriemia); 2)MV cuando se confirmó por amplificación de reacción en cadena de la polimerasa para virus de las familias herpes (ADN) y enterovirus (ARN) en el LCR; 3)probable MV, con cultivo bacteriano negativo tanto en el LCR como en hemocultivo, y 4)posible MA decapitada cuando existió antecedente de toma de antibióticos en las 72h previas y los cultivos de LCR y hemocultivos fueron negativos.
No se incluyeron pacientes con sospecha de otro posible foco bacteriano primario para evitar falsos positivos de los BM5, ni a los pacientes que fueron diagnosticados de un segundo caso de MA durante el periodo del estudio o de meningitis tuberculosa o autoinmune durante el seguimiento, ni a los pacientes con antecedentes neuroquirúrgicos y las infecciones relacionadas con dispositivos intraventriculares y derivaciones del LCR.
El estudio cumplía las normas éticas de nuestro hospital. Todos los datos codificados se manejaron con confidencialidad y con el único conocimiento del equipo investigador. El seguimiento de todos los pacientes se realizó a través de la historia clínica informatizada hospitalaria y de atención primaria. El estudio no supuso ninguna intervención terapéutica ni tuvo ninguna implicación clínica.
Variables recogidasSe registraron variables sociodemográficas (edad, sexo) y comorbilidades (existencia de enfermedad tumoral sólida u oncohematológica, hepatopatía, cardiaca crónica, nefropatía, cerebrovascular, diabetes), infección por el virus de la inmunodeficiencia humana (VIH), estado de inmunodepresión (pacientes con trasplante de órgano sólido, esplenectomía, tratados con 10mg o más de prednisona al día o equivalentes durante más de 30días, o tratados con otros agentes inmunosupresores en el último año). Se calculó el índice de Charlson original y el ponderado por la edad23. Se recogieron variables clínicas (fiebre con ≥38°C de temperatura, existencia de exantema, confusión o alteración del nivel o contenido de la consciencia, cefalea, rigidez de nuca y signos de irritación meníngea [Kernig y Brudzinski]) y de gravedad incluidas en los criterios de definición de síndrome de respuesta inflamatoria sistémica (SRIS), sepsis, sepsis grave y shock séptico según la conferencia internacional de expertos de sepsis de 200124. Para los niños, las definiciones se ajustaron a la edad según los citados criterios. A estas variables se añadieron la toma de tratamiento antibiótico en las 72h previas y el tiempo desde el inicio de la sintomatología hasta la consulta en el SU, el tiempo de estancia hospitalaria y la mortalidad durante el ingreso y hasta los 90días desde el diagnóstico. Finalmente, como variables analíticas, además del hemograma, el estudio de coagulación y la bioquímica básica, se analizaron las concentraciones en suero de PCR y PCT y las características del LCR (pleocitosis y proporción de polimorfonucleares, proteinorraquia, glucorraquia y lactato). Los estudios microbiológicos realizados fueron hemocultivos, cultivo de LCR y detección por amplificación de reacción en cadena de la polimerasa de ADN (familias herpes) y ARN (familia enterovirus).
Definiciones, técnicas y métodos establecidos para las muestrasSe adoptaron los valores de referencia normales de nuestro laboratorio. Para PCR: 0-8mg/l y PCT<0,5ng/ml. La PCR se determinó por inmunoanálisis enzimático cuantitativo (Slides VITROS CRP®) con una sensibilidad de 1mg/l, y la PCT, por inmunoanálisis cuantitativo de electroquimioluminiscencia (ELECSYS BRAHMS PCT®), con una sensibilidad de 0,02ng/ml.
Para el estudio del LCR, se consideró este como normal ante la existencia de pleocitosis menor de 10leucocitos/mm3, glucorraquia entre el 60-80% del valor de glucosa en suero, proteinorraquia de 15-45mg/dl y lactato <30mg/dl. Cuando el LCR fue patológico, se definió: a)un perfil bacteriano (con aumento de células con predominio de polimorfonucleares y de la proteinorraquia y con disminución de glucorraquia); b)un perfil linfocitario (con predominio de mononucleares con glucorraquia normal o disminuida), y c)un perfil indeterminado (cuando no se cumplían las definiciones anteriores). Hemocultivos: 2 frascos aerobios y dos anaerobios (BD BACTEC®) procesados mediante el sistema automático Bactec/Alert® (BioMérieux, Durham, NC, EE.UU.).
Análisis estadísticoSe utilizaron medias y sus desviaciones estándar (DE), rangos, medianas y porcentajes, según procediera, para describir las características demográficas y comorbilidades, clínicas, de gravedad, de evolución y cultivos microbiológicos. Así mismo, los contrastes para la comparación de la distribución de los BM y recuento de leucocitos entre los subgrupos establecidos según la edad (gruposA, B y C) y el diagnóstico clínico (MB, MV, probable MV y posible MA decapitada). Para la presencia o ausencia de bacteriemia, de sepsis, sepsis grave o shock séptico, variables clínicas y de evolución se utilizaron las pruebas de ji al cuadrado o exacta de Fisher, la t de Student y la U de Mann-Whitney, según fueran aplicables.
La eficacia y la capacidad global de la PCT, PCR y recuento de leucocitos en suero para el diagnóstico de MB se estudiaron mediante el análisis de las curvas Receiver Operating Characteristic (ROC). Así, para la estimación del rendimiento diagnóstico poblacional se calculó el IC95% del área bajo la curva (ABC) de la curva ROC (ABC-ROC) de cada variable estudiada y se comparó frente al valor neutro (0,5). Los errores estándar de las ABC se calcularon por métodos no paramétricos. Se determinaron los puntos de corte (PC) en los valores de la PCR y PCT mediante el índice de Youden. De los PC escogidos se hallaron la sensibilidad (S), la especificidad (E), el valor predictivo positivo (VPP) y el valor predictivo negativo (VPN), el coeficiente de probabilidad positivo (CP+) y el negativo (CP−) para los resultados estudiados, así como sus IC95% por métodos binomiales exactos y por el de Taylor para los CP.
Para determinar si la exactitud predictiva de los BM dependía de la edad del paciente, siguiendo la metodología descrita por Coughlin et al.25, se ajustó para cada BM un modelo de regresión logística no condicional en el que la variable dependiente era el resultado de la determinación del BM (positivo [1] o negativo [0], según que la concentración superara o no el punto de corte fijado) y las independientes eran el diagnóstico correcto final (presencia [1] o ausencia [0] de MB) y la edad en años. Cuando el coeficiente de la edad resultó estadísticamente significativo, para ilustrar la variación de la exactitud con esa variable se dividió a la muestra en decilas según los años cumplidos y se calcularon los valores de S y E a edades iguales a la mediana de cada uno de estos grupos a partir de los 3 coeficientes de regresión del modelo logístico correspondiente (la constante, el de la variable presencia o ausencia de MB y el correspondiente a cada año adicional de edad). Cuando, por el contrario, la edad no fue significativa, se halló un único valor de la S y otro de la E para cada BM, común para todas las edades. Así mismo, los IC95% de los valores de S y de E se calcularon a partir de las matrices de varianzas y covarianzas de los coeficientes de los modelos logísticos.
A fin de cuantificar la asociación entre el resultado de la determinación de cada BM con la presencia de MB y de permitir la comparación entre los BM, siguiendo la metodología descrita por Glas et al.26, se calcularon los odds ratios diagnósticos de cada marcador (ORD) y sus IC95%. Para ello, cuando previamente se había comprobado que la exactitud dependía de la edad, se usaron modelos de regresión logística de la presencia (1) o ausencia (0) de MB, como variable dependiente, sobre el resultado de la determinación del BM, codificado como 1 o 0, según fuera o no superior al punto de corte establecido, y sobre la edad en años. Si, por el contrario, el efecto de la edad sobre la exactitud no había sido significativo, en el modelo logístico utilizado no figuraba esta covariable. El ORD y su IC95% se hallaron a partir del exponencial del coeficiente de regresión de la variable correspondiente al resultado del BM y de su IC95%. Para asegurar la adecuación de los modelos logísticos se descartó la multicolinealidad y la sobredispersión con técnicas estándar, se comprobó gráficamente la relación lineal entre los logaritmos de los odds y la edad, los puntos influenciales o de mal ajuste se evaluaron mediante el análisis de los residuales y la bondad de ajuste con la prueba de Hosmer-Lemeshow. Los resultados de estos análisis de adecuación de los modelos no se muestran. Para obtener información sobre la posibilidad de una mejoría de la capacidad diagnóstica de los BM utilizando puntos de corte distintos de los establecidos y específicos para distintos grupos de edad se calcularon las ABC-ROC de cada BM y sus IC95% en cada decila de edad.
Se consideró significativo un valor de p<0,05 y todos los contrastes fueron bilaterales. Se utilizó el programa IMB-SPSS® Statistics 19 para Windows.
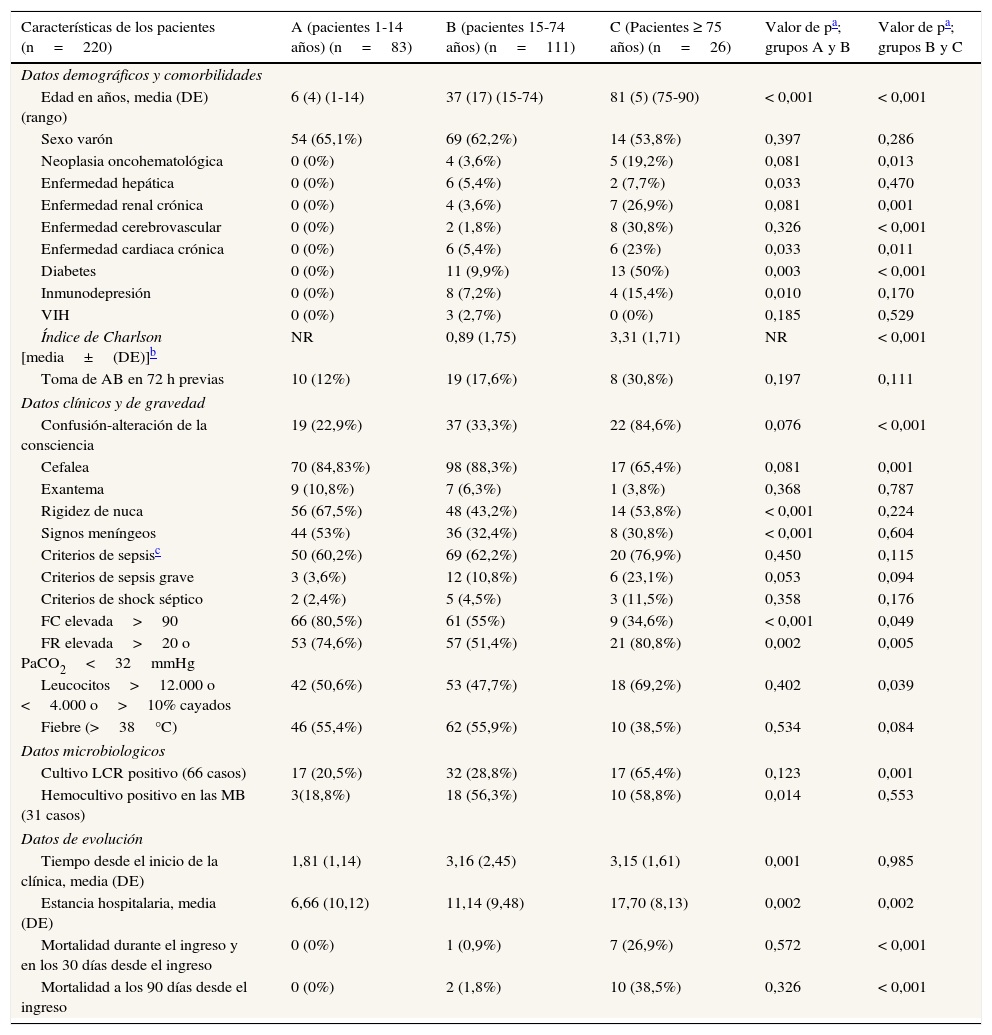
ResultadosDurante el periodo de estudio se incluyeron 220 enfermos diagnosticados de MA con una edad media de 30±26años, el 62% varones (136 casos). En la tabla 1 se muestran las características sociodemográficas, comorbilidades, cálculo del índice de Charlson, datos clínicos, de gravedad y de evolución de todos los pacientes, así como la comparación entre los subgruposA (83 casos de 1-14años), B (111 casos de 15-74años) y C (26 pacientes de ≥75años). Dicha comparación se estableció entre el grupo considerado control (adultos) con los gruposA (pediatría) y C (ancianos). Se encontraron diferencias significativas en la mayoría de variables sociodemográficas y comorbilidades, así como en el índice de Charlson, cuando por la muestra se pudo hacer el análisis. En la presentación clínica hubo mayor incidencia de confusión o alteración de la consciencia en el grupoC respecto alB (84,6% vs 33,3%, p<0,001), pero una mayor frecuencia de cefalea en el grupoB respecto alC (83,3% vs 65,4%, p=0,001). Entre los subgruposB y C no hubo diferencias significativas en relación con la existencia de exantema, rigidez de nuca o signos meníngeos. Tampoco existieron diferencias en cuanto a la toma previa de antimicrobianos ni el tiempo de evolución de la sintomatología hasta acudir al SU. Por otro lado, sí hubo diferencias (aunque con p<0,05) en cuanto a la frecuencia de casos con criterios de sepsis, sepsis grave y shock séptico (tabla 1) a favor del grupoC. También el grupo de pacientes ancianos registró una mayor estancia media en el ingreso hospitalario y una mayor mortalidad a corto y medio plazo, variables estas con p<0,05.
Características sociodemográficas, clínicas, microbiológicas y evolución de los pacientes atendidos en el servicio de urgencias con meningitis aguda
| Características de los pacientes (n=220) | A (pacientes 1-14 años) (n=83) | B (pacientes 15-74 años) (n=111) | C (Pacientes ≥ 75 años) (n=26) | Valor de pa; grupos A y B | Valor de pa; grupos B y C |
|---|---|---|---|---|---|
| Datos demográficos y comorbilidades | |||||
| Edad en años, media (DE) (rango) | 6 (4) (1-14) | 37 (17) (15-74) | 81 (5) (75-90) | < 0,001 | < 0,001 |
| Sexo varón | 54 (65,1%) | 69 (62,2%) | 14 (53,8%) | 0,397 | 0,286 |
| Neoplasia oncohematológica | 0 (0%) | 4 (3,6%) | 5 (19,2%) | 0,081 | 0,013 |
| Enfermedad hepática | 0 (0%) | 6 (5,4%) | 2 (7,7%) | 0,033 | 0,470 |
| Enfermedad renal crónica | 0 (0%) | 4 (3,6%) | 7 (26,9%) | 0,081 | 0,001 |
| Enfermedad cerebrovascular | 0 (0%) | 2 (1,8%) | 8 (30,8%) | 0,326 | < 0,001 |
| Enfermedad cardiaca crónica | 0 (0%) | 6 (5,4%) | 6 (23%) | 0,033 | 0,011 |
| Diabetes | 0 (0%) | 11 (9,9%) | 13 (50%) | 0,003 | < 0,001 |
| Inmunodepresión | 0 (0%) | 8 (7,2%) | 4 (15,4%) | 0,010 | 0,170 |
| VIH | 0 (0%) | 3 (2,7%) | 0 (0%) | 0,185 | 0,529 |
| Índice de Charlson [media±(DE)]b | NR | 0,89 (1,75) | 3,31 (1,71) | NR | < 0,001 |
| Toma de AB en 72 h previas | 10 (12%) | 19 (17,6%) | 8 (30,8%) | 0,197 | 0,111 |
| Datos clínicos y de gravedad | |||||
| Confusión-alteración de la consciencia | 19 (22,9%) | 37 (33,3%) | 22 (84,6%) | 0,076 | < 0,001 |
| Cefalea | 70 (84,83%) | 98 (88,3%) | 17 (65,4%) | 0,081 | 0,001 |
| Exantema | 9 (10,8%) | 7 (6,3%) | 1 (3,8%) | 0,368 | 0,787 |
| Rigidez de nuca | 56 (67,5%) | 48 (43,2%) | 14 (53,8%) | < 0,001 | 0,224 |
| Signos meníngeos | 44 (53%) | 36 (32,4%) | 8 (30,8%) | < 0,001 | 0,604 |
| Criterios de sepsisc | 50 (60,2%) | 69 (62,2%) | 20 (76,9%) | 0,450 | 0,115 |
| Criterios de sepsis grave | 3 (3,6%) | 12 (10,8%) | 6 (23,1%) | 0,053 | 0,094 |
| Criterios de shock séptico | 2 (2,4%) | 5 (4,5%) | 3 (11,5%) | 0,358 | 0,176 |
| FC elevada>90 | 66 (80,5%) | 61 (55%) | 9 (34,6%) | < 0,001 | 0,049 |
| FR elevada>20 o PaCO2<32mmHg | 53 (74,6%) | 57 (51,4%) | 21 (80,8%) | 0,002 | 0,005 |
| Leucocitos>12.000 o <4.000 o>10% cayados | 42 (50,6%) | 53 (47,7%) | 18 (69,2%) | 0,402 | 0,039 |
| Fiebre (>38°C) | 46 (55,4%) | 62 (55,9%) | 10 (38,5%) | 0,534 | 0,084 |
| Datos microbiologicos | |||||
| Cultivo LCR positivo (66 casos) | 17 (20,5%) | 32 (28,8%) | 17 (65,4%) | 0,123 | 0,001 |
| Hemocultivo positivo en las MB (31 casos) | 3(18,8%) | 18 (56,3%) | 10 (58,8%) | 0,014 | 0,553 |
| Datos de evolución | |||||
| Tiempo desde el inicio de la clínica, media (DE) | 1,81 (1,14) | 3,16 (2,45) | 3,15 (1,61) | 0,001 | 0,985 |
| Estancia hospitalaria, media (DE) | 6,66 (10,12) | 11,14 (9,48) | 17,70 (8,13) | 0,002 | 0,002 |
| Mortalidad durante el ingreso y en los 30 días desde el ingreso | 0 (0%) | 1 (0,9%) | 7 (26,9%) | 0,572 | < 0,001 |
| Mortalidad a los 90 días desde el ingreso | 0 (0%) | 2 (1,8%) | 10 (38,5%) | 0,326 | < 0,001 |
AB: antibiótico; DE: desviación estándar; FC: frecuencia cardiaca; FR: frecuencia respiratoria; LCR: líquido cefalorraquídeo; MB: meningitis bacterianas confirmadas por microbiología; NR: no realizado; VIH: virus de la inmunodeficiencia humana.
Los resultados del análisis comparativo entre los gruposA y B se muestran en la tabla 1.
Desde el punto de vista microbiológico, 66 casos fueron diagnosticados de MB; de ellos, 31 (47%) se acompañaron de bacteriemia. En la tabla 2 se describen los patógenos aislados globalmente y la distribución y diferencias en los grupos según la edad. El diagnóstico de MB con aislamiento en cultivo de LCR es mucho mayor en los ancianos respecto a los adultos (65,4% vs 28,8%, p<0,001), y sobre los pacientes pediátricos (65,4% vs 20,5%, p<0,001).
Comparación de valores medios de PCR, PCT y leucocitos en suero entre MB confirmadas y MA con cultivo negativo en LCR
| Pacientes 1-14 años (n=83) | LCR+ (n=17) | LCR− (n=66) | p |
|---|---|---|---|
| PCR (mg/l), media (DE) | 90,64±43,09 | 18,42±17,89 | < 0,001 |
| Procalcitonina (ng/ml), media (DE) | 14,22±20,40 | 0,24±0,51 | < 0,001 |
| Leucocitos (mm3), media (DE) | 13.078±4.862 | 16.694±11.055 | 0,046 |
| Pacientes 15-74 años (n=111) | LCR+ (n=32) | LCR− (n=79) | p |
|---|---|---|---|
| PCR (mg/l), media (DE) | 103,83±46,77 | 41,93±34,32 | 0,001 |
| Procalcitonina (ng/ml), media (DE) | 10,42±7,93 | 0,26±0,60 | < 0,001 |
| Leucocitos (mm3), media (DE) | 17.784±9.069 | 11.107±5.605 | < 0,001 |
| Pacientes ≥ 75 años (n=26) | LCR+ (n=17) | LCR− (n=9) | p |
|---|---|---|---|
| PCR (mg/l), media (DE) | 105,05±57,06 | 76,55±51,10 | 0,222 |
| Procalcitonina (ng/ml), media (DE) | 9,04±6,78 | 0,46±0,35 | 0,007 |
| Leucocitos (mm3), media (DE) | 16.647±6.808 | 12.633±5.054 | 0,134 |
LCR: líquido cefalorraquídeo; LCR+: cultivo positivo; LCR−: cultivo negativo (se incluyen las posibles meningitis decapitadas); MA: meningitis agudas; MB: meningitis bacteriana confirmada en cultivo de LCR; PCR: proteína C reactiva; PCT: procalcitonina.
Meningitis bacterianas confirmadas por cultivo en LCR en los pacientes de 1-14 años: Streptococcus pneumoniae (9), Neisseria meningitidis (5), Klebsiella pneumoniae (1); Streptococcus agalactiae (1); Streptococcus milleri (1).
Meningitis bacterianas confirmadas por cultivo en LCR en los pacientes de 15-74 años: Streptococcus pneumoniae (12), Neisseria meningitidis (9), Listeria monocytogenes (5), Escherichia coli (3), Haemophilus influenzae (2); Klebsiella pneumoniae (1).
Meningitis bacterianas confirmadas por cultivo en LCR en los pacientes de ≥ 75 años: Streptococcus pneumoniae (9), Neisseria meningitidis (2), Listeria monocytogenes (2), Escherichia coli (2), Enterobacter cloacae (1) y Haemophilus influenzae (1).
Significación estadística adoptada p<0,05.
La comparación de las concentraciones medias de PCR, PCT y del recuento de leucocitos entre las MB confirmadas y el resto de MA (con cultivo negativo del LCR) se muestran en la tabla 2. En los gruposA y B existen diferencias significativas en las concentraciones de PCR, leucocitos y PCT. Pero en los pacientes ancianos solo se mantienen diferencias significativas entre las concentraciones en el caso de la PCT al comparar los casos de MB confirmada y el resto de MA (9,04±6,78 vs 0,46±0,35ng/ml, p<0,007).
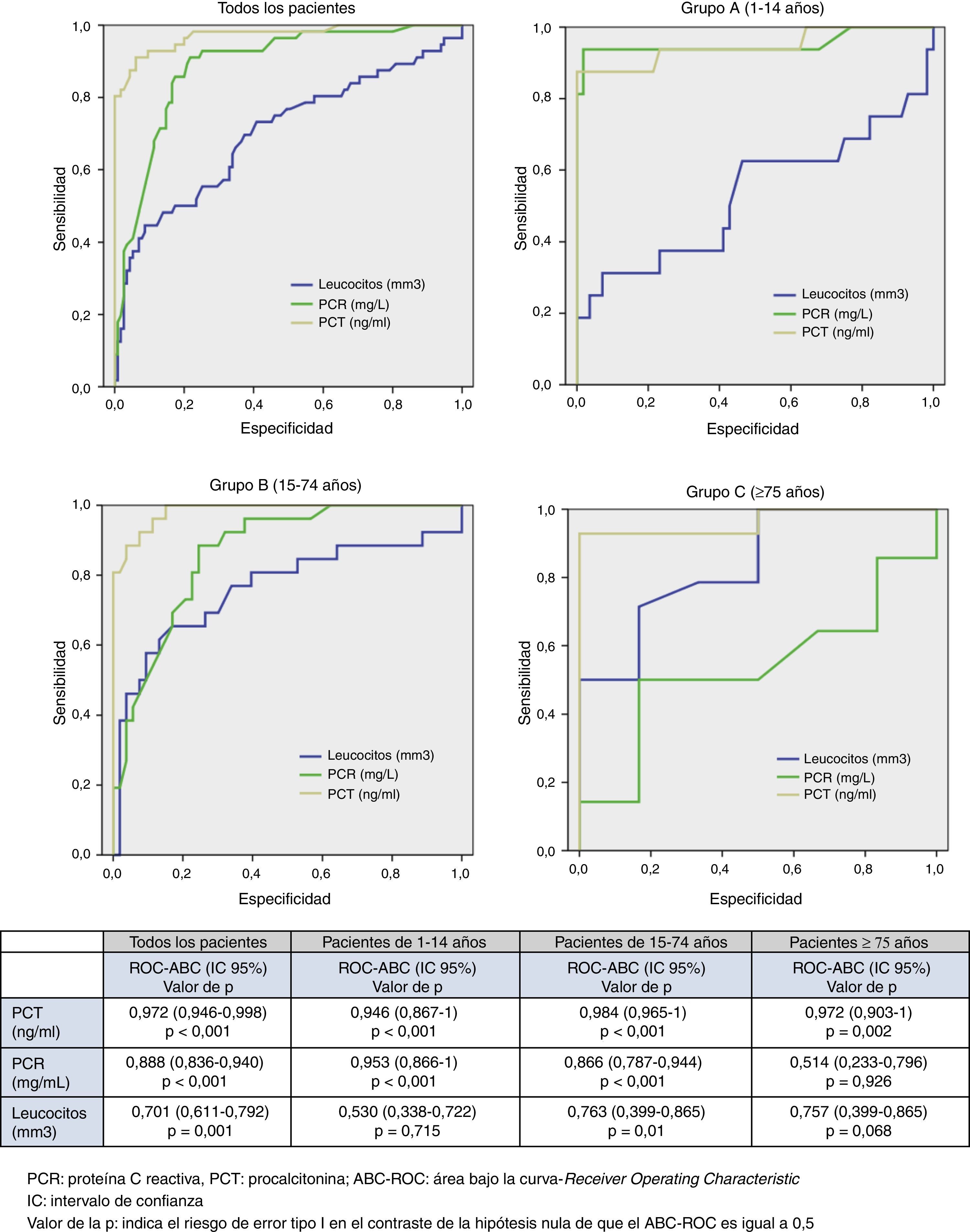
En la figura 1 se describen los valores del ABC-ROC obtenidos por la PCT, PCR y recuento de leucocitos para predecir la existencia de MB en el global de pacientes del estudio y en los subgruposA, B y C por separado. La PCT consigue un rendimiento y un ABC-ROC muy importante y similar (>0,94; p<0,01) en el global de los pacientes y en los gruposA, B y C. La PCR obtiene mejor ABC-ROC que el recuento de leucocitos en los pacientes de 1-14años y de 15-74años (p<0,05), pero el rendimiento diagnóstico de la PCR en los pacientes ≥75años es casi nulo (ABC-ROC de 0,514; IC95%: 0,233-0,796; p=0,926).
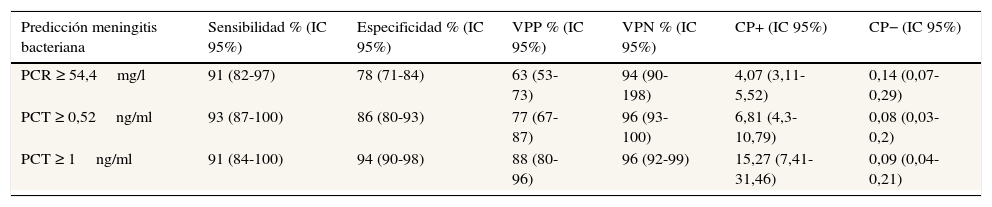
Los puntos de corte encontrados con mayor capacidad diagnóstica para la predicción de MB para el conjunto de los pacientes (fig. 1) se muestran junto con su S, E, VPP, VPN, CP+ y CP− en la tabla 3.
Puntos de corte y rendimiento diagnóstico para la predicción de meningitis bacteriana en todos los pacientes del estudio
| Predicción meningitis bacteriana | Sensibilidad % (IC 95%) | Especificidad % (IC 95%) | VPP % (IC 95%) | VPN % (IC 95%) | CP+ (IC 95%) | CP− (IC 95%) |
|---|---|---|---|---|---|---|
| PCR ≥ 54,4mg/l | 91 (82-97) | 78 (71-84) | 63 (53-73) | 94 (90-198) | 4,07 (3,11-5,52) | 0,14 (0,07-0,29) |
| PCT ≥ 0,52ng/ml | 93 (87-100) | 86 (80-93) | 77 (67-87) | 96 (93-100) | 6,81 (4,3-10,79) | 0,08 (0,03-0,2) |
| PCT ≥ 1ng/ml | 91 (84-100) | 94 (90-98) | 88 (80-96) | 96 (92-99) | 15,27 (7,41-31,46) | 0,09 (0,04-0,21) |
CP+: cociente de probabilidad positivo; CP−: cociente de probabilidad negativo; IC: intervalo de confianza; PCR: proteína C reactiva; PCT: procalcitonina; VPN: valor predictivo negativo; VPP: valor predictivo positivo.
Nota: se han utilizado los puntos de corte con mayor rendimiento diagnóstico encontrados (PCR ≥ 54,4mg/l y PCT ≥ 1ng/ml para la detección de meningitis bacteriana), así como otros puntos de corte elegidos por los autores para poder realizar comparativas con otros estudios.
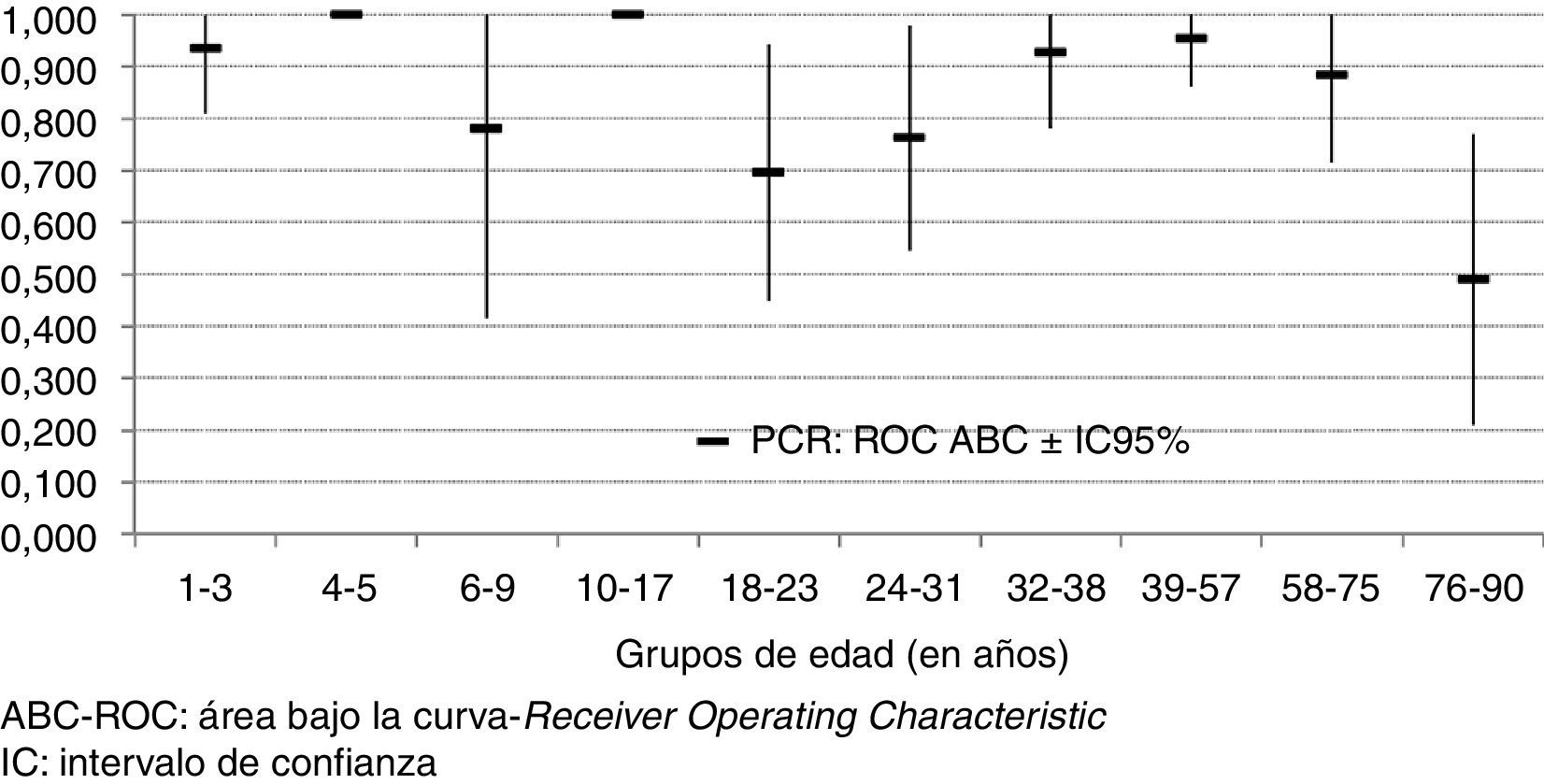
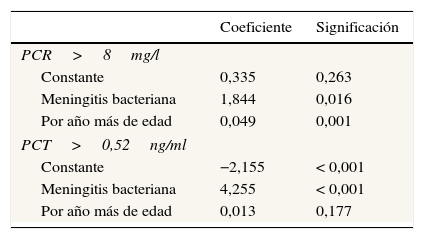
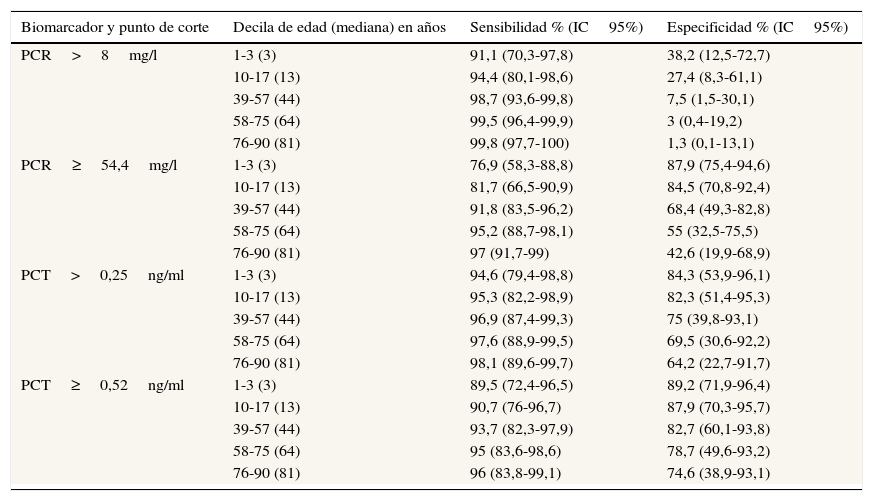
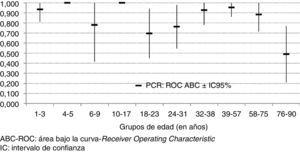
En la tabla 4 figuran los coeficientes de los modelos de regresión logística de PCR y de PCT. Mientras que la exactitud de la PCR para el diagnóstico de MB depende de la edad, no se puede afirmar lo mismo en el caso de la PCT, pues en su caso el coeficiente de regresión de la edad no alcanza la significación, además de ser mucho menor. En consecuencia de estos resultados, se estimaron valores diferentes de la S y la E de la PCR para los distintos grupos de edad, lo que no se objetivó para la PCT. Así, en la tabla 5 figuran la S y la E de la PCR calculadas a partir de los modelos logísticos con la edad como covariable (se incluyen algunas decilas de edad como muestra en la tabla 5). Como se puede ver, la E de la PCR se reduce al aumentar la edad, y aunque en ningún grupo es suficiente, en los más ancianos (76 a 90años) alcanza valores totalmente inadecuados para la predicción de MB en una MA. En este sentido, en la figura 2 se ilustra cómo el ABC-ROC es cambiante e insuficiente (0,514, p = 0,926) en los pacientes ancianos. En cuanto a la PCT, tanto su S como su E tienen valores altos y compatibles con un valor poblacional superior al 90%, y se mantienen para PCT≥0,52ng/ml y ≥1ng/ml, como se indica en la tabla 5 para los distintos grupos de edad.
Rendimiento diagnóstico para la predicción de meningitis bacteriana calculado a la mediana de distintas decilas de edad a partir de los parámetros estimados con el modelo logístico
| Biomarcador y punto de corte | Decila de edad (mediana) en años | Sensibilidad % (IC95%) | Especificidad % (IC95%) |
|---|---|---|---|
| PCR>8mg/l | 1-3 (3) | 91,1 (70,3-97,8) | 38,2 (12,5-72,7) |
| 10-17 (13) | 94,4 (80,1-98,6) | 27,4 (8,3-61,1) | |
| 39-57 (44) | 98,7 (93,6-99,8) | 7,5 (1,5-30,1) | |
| 58-75 (64) | 99,5 (96,4-99,9) | 3 (0,4-19,2) | |
| 76-90 (81) | 99,8 (97,7-100) | 1,3 (0,1-13,1) | |
| PCR≥54,4mg/l | 1-3 (3) | 76,9 (58,3-88,8) | 87,9 (75,4-94,6) |
| 10-17 (13) | 81,7 (66,5-90,9) | 84,5 (70,8-92,4) | |
| 39-57 (44) | 91,8 (83,5-96,2) | 68,4 (49,3-82,8) | |
| 58-75 (64) | 95,2 (88,7-98,1) | 55 (32,5-75,5) | |
| 76-90 (81) | 97 (91,7-99) | 42,6 (19,9-68,9) | |
| PCT>0,25ng/ml | 1-3 (3) | 94,6 (79,4-98,8) | 84,3 (53,9-96,1) |
| 10-17 (13) | 95,3 (82,2-98,9) | 82,3 (51,4-95,3) | |
| 39-57 (44) | 96,9 (87,4-99,3) | 75 (39,8-93,1) | |
| 58-75 (64) | 97,6 (88,9-99,5) | 69,5 (30,6-92,2) | |
| 76-90 (81) | 98,1 (89,6-99,7) | 64,2 (22,7-91,7) | |
| PCT≥0,52ng/ml | 1-3 (3) | 89,5 (72,4-96,5) | 89,2 (71,9-96,4) |
| 10-17 (13) | 90,7 (76-96,7) | 87,9 (70,3-95,7) | |
| 39-57 (44) | 93,7 (82,3-97,9) | 82,7 (60,1-93,8) | |
| 58-75 (64) | 95 (83,6-98,6) | 78,7 (49,6-93,2) | |
| 76-90 (81) | 96 (83,8-99,1) | 74,6 (38,9-93,1) |
IC: intervalo de confianza; PCR: proteína C reactiva; PCT: procalcitonina.
A fin de cuantificar la asociación entre el resultado de la determinación de cada BM con la presencia de MB, se calcularon los ORD de cada marcador y sus IC95%. Para la PCT>0,52ng/ml se obtiene un ORD de 85,22 (IC95%: 27,14-267,63). El correspondiente a la PCR (ORD: 5,46; IC95%: 1,23-24,22) ha sido calculado ajustando por la edad, pues la exactitud diagnóstica de este BM depende de esta variable, como se indica en las tablas 4 y 5. Como puede observarse, la fuerza de la asociación con MB es muy superior en el caso de la PCT que en el de la PCR. Además, la probabilidad de que esta diferencia se deba al azar es mínima, dada la amplia separación entre los respectivos IC95%.
En la figura 2 se representan las ABC-ROC y sus IC95% para la PCR en cada decila de edad. Como puede verse, en los pacientes con 75 o más años de edad se puede insinuar la falta de utilidad de la PCR, pues su diferencia frente al valor 0,5 no es estadísticamente significativa, pero sí se alcanza la significación frente a valores de 0,8 o superiores, ya que el IC95% engloba el valor 0,5. Algo que sucede también en otros 2 grupos más de edad, aunque con menos magnitud. Este resultado hace poco plausible la posibilidad de conseguir un rendimiento diagnóstico adecuado de la PCR en este grupo de edad mediante la adopción de un punto de corte específico para él, como se ha comprobado en los resultados de las tablas 4 y 5. La situación para la PCT es diferente, pues en todos los grupos de edad los IC95% de las ABC-ROC incluyen valores superiores a 0,9.
DiscusiónLos resultados de nuestro estudio confirman, como ya habían apuntado otros autores en adultos15,16,19-22, que la PCT posee una muy elevada capacidad predictiva de MB cuando se sospecha esta al diagnosticar posibles casos de MA en el SU en todos los subgrupos en relación con la edad. De forma que, incluyendo el subgrupo de ancianos, la ABC conseguida es siempre >0,94 (p<0,01), y con un punto de corte de 0,52ng/ml consigue, en todos los subgrupos de edad, una S: 93%, E: 86%, VPP: 77% y VPN: 96%. Resultados muy similares a los publicados recientemente por distintos autores15,16,19, que encuentran, como también en el caso de los pacientes pediátricos (un mes a 14años)27, que con un punto de corte de 0,5ng/ml de PCT se obtienen unas ABC-ROC de 0,998 y una E mayor del 99%, rendimientos ligeramente superiores a los conseguidos en nuestro estudio16,19,27. Como siempre, la controversia se origina al intentar establecer el punto de corte óptimo, muy variable en función del estudio (sobre todo por el tamaño muestral y la técnica utilizada para la PCT), que va de 0,2 a 5ng/ml (para obtener resultados de S y E mayores del 90% en todos ellos)15,16,19-22.
Posiblemente uno de los estudios más importantes, realizado por Viallon et al.19 sobre 254 pacientes con MA (35MB y 181MV), concluyó que el mayor poder diagnóstico se obtenía con la PCT con un punto de corte ≥0,28ng/ml con una S de 95%, una E del 100%, un VPP del 100% y un VPN del 97%, y definiendo una ABC-ROC de 0,99 (IC95%: 0,99-1), resultados muy superponibles a los de nuestro estudio, salvo que nuestro punto de corte encontrado fue superior (PCT≥0,52ng/ml), para obtener una E y un VPP similares. Por otro lado, y dependiendo del punto de corte adoptado, también aporta un gran poder de predicción de bacteriemia en los casos de MB confirmados5,16. En nuestro estudio, con un punto de corte de 1ng/ml se consigue S: 96%, E: 78% y un VPN del 96%. Por su parte, Lai et al.28 encontraron que los niveles de PCT eran significativamente más altos en pacientes con bacteriemia, situando una PCT>0,38ng/ml como punto de corte con una S del 96%, una E del 68,3% y un VPN del 98,8%, en los pacientes ancianos.
Recientemente, en una revisión sistemática se ha publicado que la precisión de la PCR disminuye según aumenta la edad del paciente, lo que no ocurriría al evaluar los resultados de la PCT5. Pero no hemos encontrado ningún trabajo diseñado específicamente para evaluar y comparar el rendimiento diagnóstico de infección bacteriana de los BM entre las distintas edades de la vida y, en especial, entre los pacientes ancianos17 (más susceptibles y vulnerables) y el resto de casos. También las manifestaciones clínicas son más inespecíficas cuanto mayor es la edad, y aunque en nuestro estudio la mayor proporción de MB en los ancianos y de bacteriemias creemos que condiciona una mayor tasa de sepsis, sepsis graves y shock sépticos que en los pacientes de 1-14 y 15-74años, el número de criterios que definen SRIS en los ancianos es de 2 en su mayoría, mientras que en los grupos A (niños) y B (adultos) en las MB tienen 3,3 y 3,1 criterios de media, respectivamente (los ancianos tienen menor frecuencia de taquicardia, fiebre y leucocitosis al analizar estos criterios de forma individual). Por otro lado, en nuestros pacientes ancianos solo la existencia de confusión o alteración del nivel o contenido de la consciencia fue superior de forma significativa, al igual que la proporción de MB sobre las MV, respecto a los pacientes menores de 75años, y la existencia de cefalea y signos meníngeos fue superior en niños y adultos respecto a los ancianos.
Al comparar las diferencias entre las concentraciones de PCT y PCR en los ancianos, solo con la PCT se encuentran diferencias significativas entre las MB y el resto de las MA (9,04±6,78ng/ml vs 0,46±0,35ng/ml; p=0,007).
Al analizar el rendimiento diagnóstico obtenido para la predicción de MB ajustando el modelo de regresión logística por la edad hemos comprobado que para la PCR (tanto con el punto de corte de normalidad dado por el laboratorio [PCR>8mg/l] como con el encontrado por el índice de Youden como el óptimo [PCR>54,4mg/l]) tanto la ABC-ROC (fig. 2) como la especificidad (tabla 5) van disminuyendo progresivamente, de forma que en el grupo de pacientes ancianos el rendimiento diagnóstico de la PCR es muy limitado o nulo (con especificidades siempre menores al 50%, independientemente del punto de corte elegido) y un ABC-ROC de 0,5. Por lo tanto, se deduce que la PCR no es capaz ni tiene utilidad de discriminar entre MB y el resto de MA en el SU para este subgrupo. Por otra parte, aunque sí puede ser útil en <75años, como se deduce de las ABC-ROC por grupos de edad (ya sea globalmente en <75años o por decilas), el punto de corte debería ajustarse por la edad en cada subgrupo, siendo para el global de los pacientes de 54,4mg/l el más útil, pero inservible este para los ancianos (≥75años). En este mismo sentido podemos valorar el ORD obtenido para la PCT (>0,52ng/ml) de 85,22 (IC95%: 27,14-267,63) y el de PCR (>8mg/l) de 5,46 (IC95%:1,23-24,22) ajustado por la edad.
Por todo lo comentado pensamos que la PCR aporta una limitada información adicional para el diagnóstico de infección bacteriana en los casos de MA y ninguna en el subgrupo de los pacientes ancianos (donde múltiples causas, al margen de la propia edad, originan falsos positivos que nada tienen que ver con la infección bacteriana). Pero esta afirmación contrasta directamente con la realidad en los SU de nuestro país, donde en más del 95% de centros se puede solicitar cuantificación de la PCR, y en alrededor del 50%, de la PCT. Y recientemente se ha comprobado que se solicita PCR en más del 90% de pacientes con fiebre o sospecha de proceso infeccioso29 (mayor proporción aún en los ancianos), sin que, posiblemente, aporte alguna utilidad para su valoración y para la toma de decisiones urgentes (administración de antibióticos, ingreso, extracción de cultivos, etc., según esté o no indicado). Aunque, por otra parte, no se debe olvidar que cada BM tiene sus indicaciones precisas y oportunas5, por lo que resulta importante conocerlas para poder hacer un uso racional y eficiente de ellas. Como podría ser en los pacientes pediátricos, donde su buen rendimiento —mayor aún si se combina con la PCT— podría utilizarse como una ayuda para decidir incluso la indicación de realizar la punción lumbar en el SU5,13,27.
Aunque se han elaborado algunos estudios20-22 para valorar y comparar la utilidad de la PCT en el LCR respecto a las muestras sanguíneas, estos tienen una potencia muy pequeña, y además han mostrado resultados inferiores a los obtenidos por la PCT en sangre en los mismos estudios, por lo que no se recomienda evaluar la PCT en el LCR. Pero sí sería una muy buena opción para los ancianos combinar los resultados de la PCT en suero con los obtenidos por el lactato en el LCR19,30. En este sentido, habría que recordar que resultaría más adecuado reservar una muestra del LCR extraído, por definición escaso, para optimizar los métodos de detección del agente etiológico.
Nuestro estudio tiene distintas limitaciones, como son su carácter unicéntrico y el reducido tamaño de la muestra (no se puede excluir algún error tipo beta), que para algunas comparaciones resultó escasa y seguramente haya podido determinar que los puntos de corte y el rendimiento obtenidos hayan podido maximizarse o minimizarse. En este sentido, el análisis conjunto con los valores de lactato en el LCR podrían también haber dado una orientación con mayor capacidad pronóstica e incluso crear una propuesta de modelo predictivo de MB más fiable, lo que no se ha podido hacer por falta de estos datos. Otra limitación de nuestro estudio es que no contó con un grupo control libre de enfermedad, lo que hubiese conferido un grado de validez interna superior. A pesar de las limitaciones, creemos que nuestro estudio refleja la realidad clínica ante la sospecha y confirmación de MB en nuestro SU y muestra el papel que puede jugar la determinación de la PCT como ayuda para predecir MB en todas las edades de los pacientes que acuden al SU. Y por otro lado, señala la menor capacidad y rendimiento diagnóstico de la PCR en general (salvo en los menores de 15años) y a medida que la edad del paciente aumenta. De forma que en los pacientes mayores de 74años su rendimiento y capacidad diagnóstica y su utilidad clínica no harían adecuada su solicitud y valoración en el SU, contrariamente a lo que ocurre hoy en día en la práctica clínica.
En conclusión, a la espera de los resultados de futuros estudios con una potencia y muestra mayores en este y otros procesos infecciosos, es indudable que la PCT posee una excelente capacidad y un gran rendimiento diagnóstico para predecir la MB en el SU frente a la MV. De esta manera, como ya se ha protocolizado y validado en otros procesos infecciosos como la neumonía grave31 o los pacientes con sepsis y shock séptico32, creemos que en un futuro próximo la PCT se incorporará en los protocolos de diagnóstico de las MB en los SU como otra herramienta de ayuda para el médico de urgencias y el especialista en enfermedades infecciosas.
Conflicto de interesesLos autores declaran que no existe ningún conflicto de intereses.
A la Dra. Eva Heredero Gálvez (Servicio de Microbiología del Complejo Hospitalario de Toledo) por su ayuda al facilitar la información de las pruebas complementarias y cultivos microbiológicos. Al servicio de Análisis Clínicos y Bioquímica por su colaboración en la recogida y análisis de las muestras de los biomarcadores.