Conocer si se realiza el cribado del pie diabético en pacientes con diabetes tipo 2 atendidos en Atención Primaria y analizar qué factores relacionados con el paciente y el centro de salud se asocian a la cumplimentación de dicho cribado.
Material y métodoEstudio epidemiológico, transversal y multicéntrico. Se revisaron las historias clínicas de una muestra representativa (n=443) de pacientes con diabetes tipo 2 que habían sido seguidos en Atención Primaria como mínimo en los 12 meses previos. Se registraron variables demográficas, de proceso asistencial y características del centro.
ResultadosEl 51,2% de los pacientes recibieron educación sanitaria sobre el autocuidado del pie, al 56,4% se le realizó inspección de los pies, el 39,5% fueron explorados con monofilamento, y en el 45,8 y 10,1% se realizó palpación de pulsos periféricos e índice tobillo-brazo, respectivamente. El cribado del pie diabético (inspección, exploración de sensibilidad con monofilamento y palpación de pulsos periféricos) fue efectuado al 37% de los pacientes estudiados, y la estratificación del riesgo de úlceras se determinó en el 12,4% de los casos. Existe asociación entre realización del cribado y presencia de deformidades en el pie (p<0,001), antecedentes de neuropatía (p=0,005) y arteriopatía periférica (p<0,05). También se asocia a algunas características del centro: recibir información sobre consecución de objetivos (p<0,001), y percepción de incentivos económicos por cumplimiento de los mismos (p<0,001).
ConclusionesSe constata una deficiente atención a las personas con diabetes tipo 2 respecto a la prevención del pie diabético, pues no se realiza de forma rutinaria cribado y estratificación de riesgo.
To ascertain whether patients with type 2 diabetes are screened for diabetic foot, and to analyze the factors related to patients and centers associated to performance of such screening.
Material and methodsA multicenter, epidemiological, cross-sectional study was conducted. The clinical records of 443 patients with type 2 diabetes monitored at Primary Care for at least 12 months were reviewed. Demographic and healthcare variables and characteristics of the primary care center were recorded.
ResultsIn the previous year, 51.2% of patients had been trained on foot self-care, 56.4% had undergone foot inspection, 39.5% had been examined with a monofilament, and palpation of peripheral pulses and measurement of the ankle-brachial index were performed in 45.8 and 10.1% of patients, respectively. Diabetic foot screening (inspection, monofilament testing, and palpation of peripheral pulses) was performed in 37% of study patients. Ulcer risk stratification was done in 12.4% of patients. A significant association was found between diabetic foot screening and presence of foot deformities (P<.001), history of neuropathy (P=.005), and history of peripheral artery disease (P<.05). Screening was also associated to some characteristics of the center, such as reception of information about goal achievement (P<.001) and economic incentives for goal attainment (P<.001).
ConclusionsCompliance with diabetic foot screening and ulcer risk stratification in patients with type 2 diabetes in Primary Care was poor.
El término pie diabético engloba cualquier lesión del pie: infección, úlcera y destrucción de tejidos profundos que aparece como resultado de la diabetes y sus complicaciones1. Es la principal causa de amputación no traumática en los países occidentales, puede ocasionar la muerte o incapacidad física y psíquica, tiene gran repercusión en la calidad de vida y representa un alto coste para la sociedad2,3.
En nuestro país, la incidencia de amputaciones relacionadas con la diabetes mellitus tipo 2 (DM2) ha aumentado en los últimos años4. Se estima que alrededor del 15% de los pacientes con diabetes presentará a lo largo de su vida úlceras en las extremidades inferiores, de los que, entre el 7 y el 20%, requerirán la amputación de la extremidad5.
Con el fin de disminuir la incidencia de úlceras, la American Diabetes Association (ADA) recomienda que se proporcione a los pacientes con diabetes educación general para el autocuidado de los pies y se realice un examen exhaustivo para identificar factores de riesgo de úlcera y amputación6. La exploración debe incluir inspección, evaluación de pulsos periféricos y valoración de la sensibilidad de protección con el monofilamento, y cualquier otra prueba como la exploración de la sensibilidad vibratoria o de los reflejos aquileos. Asimismo, teniendo en cuenta que en muchos pacientes la enfermedad arterial periférica (EAP) es asintomática, se aconseja valorar la realización del índice tobillo-brazo (ITB). En nuestro medio, las guías de práctica clínica también recomiendan que en el momento del diagnóstico de la DM2 se realice el cribado del pie y se asigne a una categoría de riesgo que determinará la frecuencia de las futuras exploraciones7,8.
Los programas estructurados de cribado, el tratamiento del pie de riesgo y el control de los factores de riesgo son las medidas más efectivas para prevenir las úlceras del pie9; sin embargo, diversos trabajos realizados en nuestro país ponen de manifiesto que el examen del pie es una de las actividades de más bajo cumplimiento en las visitas de control10–13.
El objetivo primario de este estudio fue conocer si se realiza el cribado del pie de riesgo a los pacientes con DM2, y como objetivo secundario, determinar qué factores relacionados con el paciente y el Equipo de Atención Primaria (AP) se asocian a esta actividad.
Material y métodosSe trata de un estudio multicéntrico, descriptivo y transversal, realizado mediante la revisión de una muestra aleatoria y representativa de historias clínicas de los pacientes con DM2 atendidos en 17 centros de salud distribuidos de forma no aleatoria en 11 comunidades autónomas.
El criterio de inclusión fue estar diagnosticado de DM2 y haber recibido asistencia en AP en relación con esta enfermedad durante, al menos, los últimos 12 meses. Fue criterio de exclusión la amputación mayor de ambos miembros inferiores, habiéndose incluido a pacientes con amputaciones menores o bien mayores de un solo miembro.
Una vez que se obtuvieron los listados de los pacientes con diabetes (n=23.936) adscritos a los Equipos de AP participantes, se calculó el tamaño de la muestra con un nivel de confianza del 95%, una precisión del 5%, y otorgando a la proporción del parámetro estudiado el valor que maximizaba el tamaño de la muestra (p=0,05), que a su vez se incrementó en un 15% en previsión de pérdidas, resultando un total de 445 pacientes.
La selección se realizó en cada centro de salud por muestreo sistemático de forma proporcional a la población de pacientes con diabetes perteneciente a cada uno. Finalmente, se analizaron los datos de 443 sujetos, al ser eliminados 2 por no cumplir los criterios de inclusión.
Durante los meses de octubre y noviembre de 2012 se realizó la revisión de las historias clínicas. Se recopilaron datos demográficos (edad y sexo), los años de evolución de la enfermedad y la prevalencia de factores de riesgo para ulceración o amputación. Se consideró la existencia de tabaquismo activo si constaba en la historia clínica; retinopatía diabética si fue diagnosticada mediante retinografía, a través del fondo de ojo realizado por un oftalmólogo o si constaba el diagnóstico en un informe hospitalario; neuropatía, EAP y antecedentes de amputación si aparecía el diagnóstico en la historia clínica o en algún informe hospitalario; antecedente de úlceras en el pie si aparecía como antecedente médico o constaba en la historia del centro que había recibido asistencia por ese motivo, y deformidades del pie si figuraba en la historia la presencia de hallux valgus, dedos en garra o martillo, pie cavo, plano o cualquier otra deformidad.
Igualmente, se recogió si, durante el último año, el paciente había sido instruido en el cuidado del pie, se había efectuado anamnesis sobre síntomas relacionados con neuropatía y arteriopatía periférica, exploraciones efectuadas en el pie y grado de cumplimiento de cada una: inspección, exploración de pulsos distales, ITB, exploración de la sensibilidad con monofilamento y/o diapasón, y reflejo aquileo.
Siguiendo los criterios de la Guía de Práctica Clínica del Ministerio de Sanidad7, se consideró realizado el cribado si constaba inspección, exploración de pulsos periféricos y prueba con monofilamento.
Se analizó si se había estratificado el riesgo de úlcera, aceptando cualquier clasificación en niveles de riesgo. Para unificar criterios se solicitó a los investigadores que, con los datos obtenidos de la historia clínica, estratificaran el riesgo de úlceras de cada paciente utilizando la clasificación propuesta en el Documento de Consenso Internacional de Pie Diabético del año 200714.
Posteriormente, se recabó información del responsable de la investigación de cada centro sobre las características del Equipo de AP: existencia de docencia pregrado/posgrado, presión asistencial, material disponible para la exploración del pie, si los profesionales eran informados de los resultados de objetivos conseguidos, y si eran incentivados por su cumplimiento.
Los datos se recogieron en cuestionarios electrónicos elaborados para tal fin. Se realizó un análisis estadístico descriptivo general con cálculo de la media y desviación estándar (DE) para las variables cuantitativas, y de los porcentajes con sus intervalos de confianza del 95% (IC 95%) para variables cualitativas. Se utilizaron las pruebas de Chi cuadrado y t de Student para la comparación de porcentajes y medias, respectivamente. Se consideró estadísticamente significativo un valor de p<0,05. Para el análisis se usó el programa Statistical Package for Social Sciences –SPSS®– para Windows®, versión 20.0.
ResultadosSe recopilaron datos de la historia clínica de 443 pacientes con DM2. La edad media fue de 68,9 años (DE 12). El 52% eran mujeres. El promedio de años de evolución de la enfermedad fue de 9,2 años (DE 6,4), con una mediana de 8,4 años, si bien este dato no figuraba en el 19,8% de los casos.
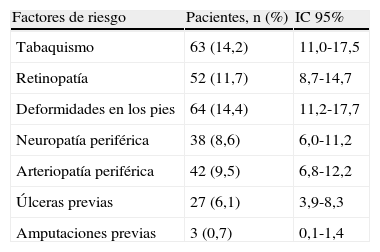
El 14,2% (IC 95% 11,0-17,5) eran fumadores, el 20,5% (IC 95% 16,8-24,3), exfumadores, y no existe registro en el 16,4% (IC 95% 13,0-19,9) de las historias clínicas.
La tabla 1 resume la prevalencia de factores de riesgo para úlceras.
Prevalencia de factores de riesgo para ulceración y/o amputación
| Factores de riesgo | Pacientes, n (%) | IC 95% |
| Tabaquismo | 63 (14,2) | 11,0-17,5 |
| Retinopatía | 52 (11,7) | 8,7-14,7 |
| Deformidades en los pies | 64 (14,4) | 11,2-17,7 |
| Neuropatía periférica | 38 (8,6) | 6,0-11,2 |
| Arteriopatía periférica | 42 (9,5) | 6,8-12,2 |
| Úlceras previas | 27 (6,1) | 3,9-8,3 |
| Amputaciones previas | 3 (0,7) | 0,1-1,4 |
IC: intervalo de confianza.
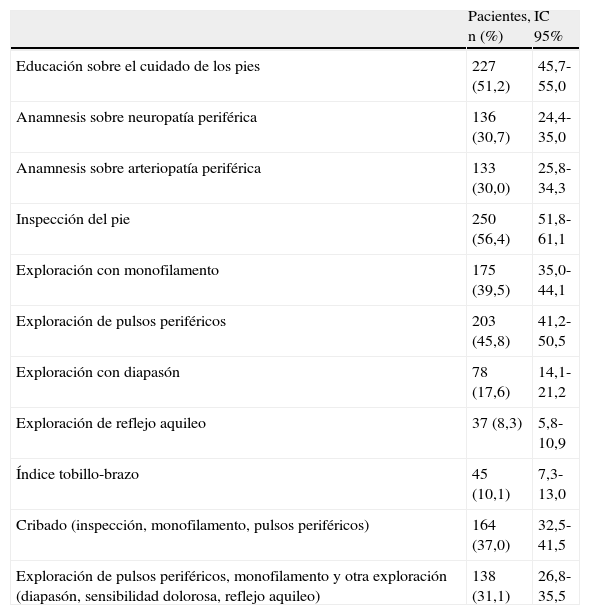
El 51,2% de los pacientes recibieron educación sanitaria sobre el cuidado del pie; la anamnesis sobre síntomas de neuropatía y arteriopatía periférica se realizó al 30,7 y 30,0%, respectivamente; la inspección de los pies al 56,4%, la exploración con monofilamento al 39,5%, la exploración de los pulsos distales al 45,8% y el ITB al 10,1%. El cribado se realizó en el 37% de los pacientes estudiados (tabla 2).
Porcentaje de pacientes a los que se ha proporcionado educación y realizado anamnesis y exploración
| Pacientes, n (%) | IC 95% | |
| Educación sobre el cuidado de los pies | 227 (51,2) | 45,7-55,0 |
| Anamnesis sobre neuropatía periférica | 136 (30,7) | 24,4-35,0 |
| Anamnesis sobre arteriopatía periférica | 133 (30,0) | 25,8-34,3 |
| Inspección del pie | 250 (56,4) | 51,8-61,1 |
| Exploración con monofilamento | 175 (39,5) | 35,0-44,1 |
| Exploración de pulsos periféricos | 203 (45,8) | 41,2-50,5 |
| Exploración con diapasón | 78 (17,6) | 14,1-21,2 |
| Exploración de reflejo aquileo | 37 (8,3) | 5,8-10,9 |
| Índice tobillo-brazo | 45 (10,1) | 7,3-13,0 |
| Cribado (inspección, monofilamento, pulsos periféricos) | 164 (37,0) | 32,5-41,5 |
| Exploración de pulsos periféricos, monofilamento y otra exploración (diapasón, sensibilidad dolorosa, reflejo aquileo) | 138 (31,1) | 26,8-35,5 |
IC: intervalo de confianza.
La palpación de pulsos periféricos fue la exploración que más frecuentemente se practicó. El ITB se determinó únicamente a 9 pacientes de los 17 con ausencia de pulsos periféricos en alguna de las extremidades. En el 40,6% (IC 95% 36,1-45,2) de las historias revisadas no consta ninguna exploración del pie, y entre estas se encuentran 6 pacientes con antecedentes de úlceras.
En el 87,6% (IC 95% 84,5-90,7) de las historias no figura estratificación del riesgo. Con la información obtenida de la historia clínica los investigadores trataron de estratificar el riesgo, pero en el 65% (IC 95% 60,6-69,5) de los casos no fue posible por falta de datos. Entre los que se pudo estratificar, el 25,8% tienen un riesgo elevado de ulceración (grado 2 y 3) (tabla 3).
Estratificación de riesgo de úlceras en el pie del paciente con diabetes, según los criterios del Consenso Internacional de Pie Diabético del año 2007
| Riesgo | Definición | Pacientes, n (%) | IC 95% |
| 0 | No DSP, PP presentes, no deformidad ni antecedente de úlcera | 62 (40,0) | 32,3-47,7 |
| 1 | DSP, PP presentes | 53 (34,2) | 26,7-41,7 |
| 2 | DSP y PP ausentes y/o deformidad en pie. También si PP ausentes y no DPS | 23 (14,8) | 9,2-20,4 |
| 3 | Antecedentes de úlcera y/o amputación | 17 (11,0) | 6,1-15,9 |
DSP: disminución sensibilidad protectora; IC: intervalo de confianza; PP: pulsos periféricos.
Fuente: International Working Group on the Diabetic Foot14.
El cribado se realizó al 37% (IC 95% 31,1-40,5) de las mujeres frente al 47,8% (IC 95% 33,4-62,3) (p=0,061) de los varones.
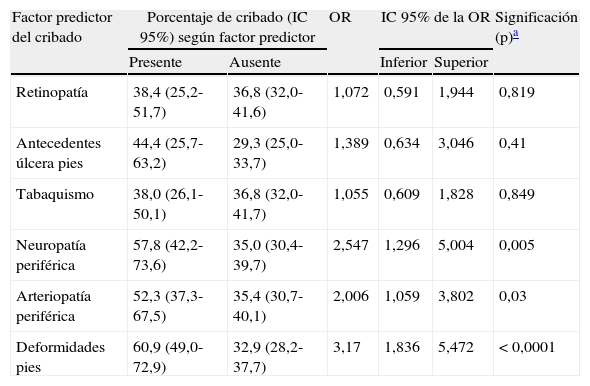
En la tabla 4 se muestra la proporción de pacientes con factores de riesgo de úlcera y sin ellos a los que se realizó cribado; este se ha efectuado en una proporción significativamente superior a los sujetos que tienen deformidades en los pies, antecedentes de neuropatía periférica y EAP. No existe asociación entre la realización de cribado y tabaquismo, antecedentes de úlcera o retinopatía.
Factores de riesgo de úlcera y realización de cribado
| Factor predictor del cribado | Porcentaje de cribado (IC 95%) según factor predictor | OR | IC 95% de la OR | Significación (p)a | ||
| Presente | Ausente | Inferior | Superior | |||
| Retinopatía | 38,4 (25,2-51,7) | 36,8 (32,0-41,6) | 1,072 | 0,591 | 1,944 | 0,819 |
| Antecedentes úlcera pies | 44,4 (25,7-63,2) | 29,3 (25,0-33,7) | 1,389 | 0,634 | 3,046 | 0,41 |
| Tabaquismo | 38,0 (26,1-50,1) | 36,8 (32,0-41,7) | 1,055 | 0,609 | 1,828 | 0,849 |
| Neuropatía periférica | 57,8 (42,2-73,6) | 35,0 (30,4-39,7) | 2,547 | 1,296 | 5,004 | 0,005 |
| Arteriopatía periférica | 52,3 (37,3-67,5) | 35,4 (30,7-40,1) | 2,006 | 1,059 | 3,802 | 0,03 |
| Deformidades pies | 60,9 (49,0-72,9) | 32,9 (28,2-37,7) | 3,17 | 1,836 | 5,472 | <0,0001 |
IC: intervalo de confianza; OR: odds ratio.
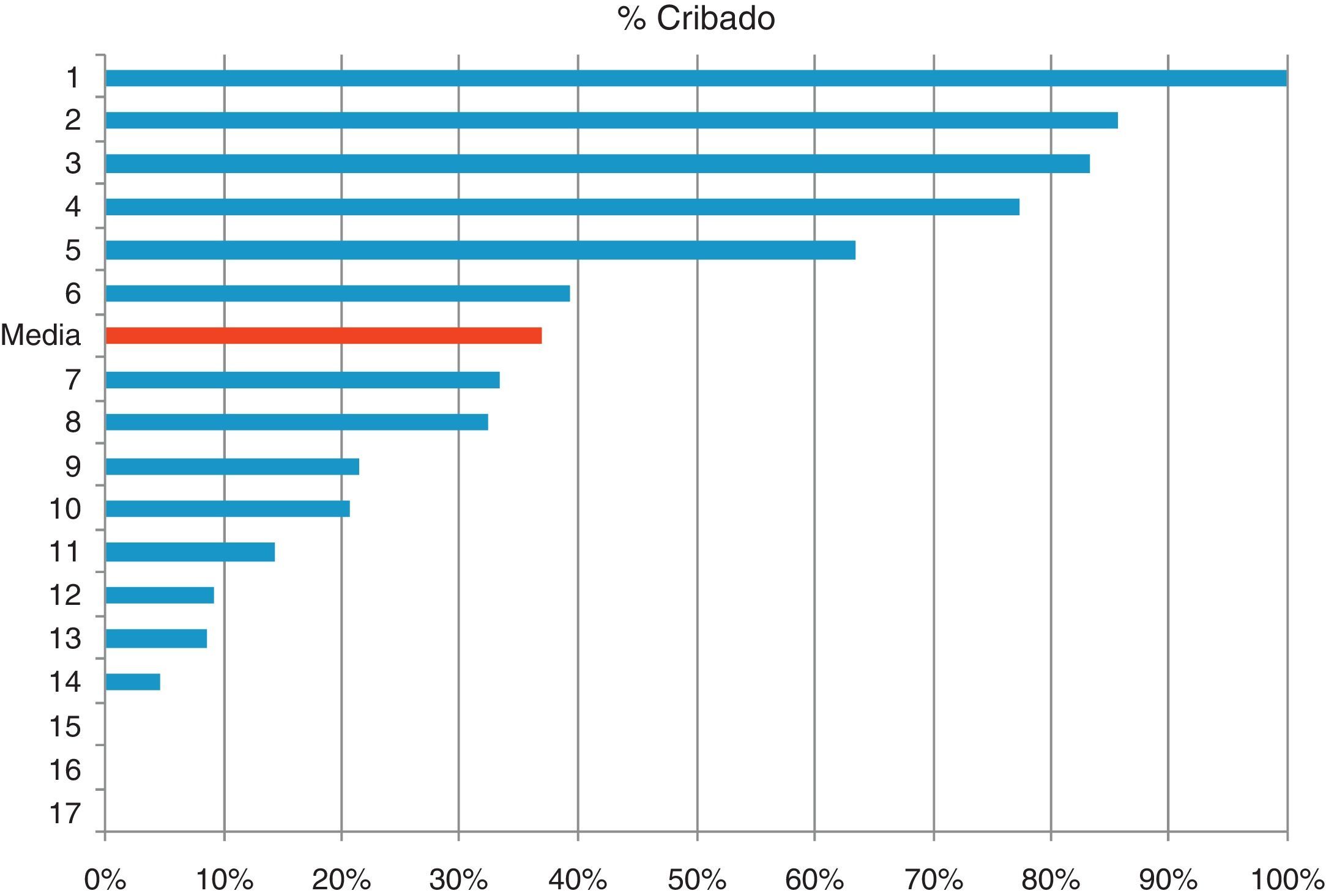
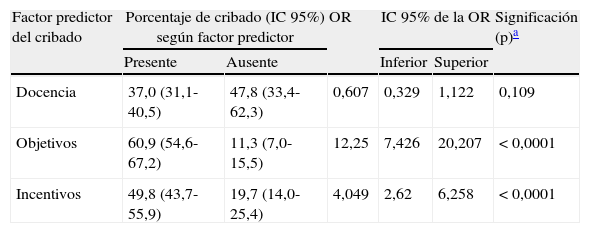
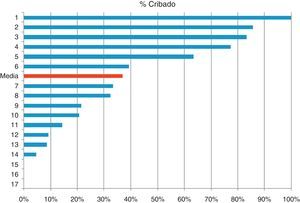
Se han observado notables diferencias entre los Equipos de AP en cuanto a cumplimentación del cribado (fig. 1); el hecho de que los profesionales reciban información sobre los objetivos conseguidos y la percepción de incentivos económicos ligada a la consecución de los mismos se asocia a la realización de cribado (tabla 5).
Características del centro y realización de cribado
| Factor predictor del cribado | Porcentaje de cribado (IC 95%) según factor predictor | OR | IC 95% de la OR | Significación (p)a | ||
| Presente | Ausente | Inferior | Superior | |||
| Docencia | 37,0 (31,1-40,5) | 47,8 (33,4-62,3) | 0,607 | 0,329 | 1,122 | 0,109 |
| Objetivos | 60,9 (54,6-67,2) | 11,3 (7,0-15,5) | 12,25 | 7,426 | 20,207 | <0,0001 |
| Incentivos | 49,8 (43,7-55,9) | 19,7 (14,0-25,4) | 4,049 | 2,62 | 6,258 | <0,0001 |
IC: intervalo de confianza; OR: odds ratio.
La presión asistencial media de los centros osciló entre 30-55 pacientes/día. La correlación entre la presión asistencial de cada centro y el porcentaje de pacientes a los que se realizó el cribado fue prácticamente inexistente (correlación de Pearson, r=0,0240).
En todos los centros se disponía de doppler portátil, martillo de reflejos y monofilamento de Semmes-Weinstein.
DiscusiónLos resultados del presente estudio muestran que el cribado del pie diabético no se realiza de forma sistemática a los pacientes con DM2, si bien es cierto que en aquellos con antecedentes de neuropatía y EAP, principales enfermedades subyacentes en las úlceras, se realiza en mayor proporción. Parece lógico que si en la historia clínica constan estos antecedentes se realice el cribado, ya que son personas con alto riesgo de úlceras. Por otra parte, pueden presentar síntomas propios de la neuropatía o arteriopatía y requerir la exploración de los miembros inferiores.
La inspección y palpación de los pulsos distales son las exploraciones más frecuentes, posiblemente porque no se requiere ningún instrumento para su realización y son las que menos tiempo precisan para su ejecución. Por el contrario, el ITB solo se ha medido en el 10% de los casos, aunque al haber analizado los datos del último año es probable que en algunos pacientes se haya determinado con anterioridad, y ante un resultado normal no se hubiera repetido.
Es importante estratificar el riesgo de desarrollar úlceras, pues el seguimiento debe ser más estrecho e incluso realizarse en unidades especializadas1, en aquellos sujetos con un riesgo elevado; sin embargo, en nuestro estudio la estratificación del riesgo de aparición de úlceras ha sido limitada, y cuando figura, las categorías de clasificación empleadas son heterogéneas debido a la diversidad de modelos de historia clínica informatizada en las distintas comunidades autónomas.
Esta falta de homogeneidad dificulta la uniformidad en la representación de la información clínica, así mientras que en algunas autonomías los ítems de la historia especifican la clasificación de riesgo en leve, moderado y grave, en otras solo permite señalar si se trata o no de un pie de riesgo. Esta variabilidad en el tipo de registros relacionados con la diabetes ya ha sido puesta de manifiesto por otros autores15.
La educación en el autocuidado del pie ha sido escasa, lo que traduce que no se realiza una educación estructurada cuando se conoce que la eficacia de la misma depende más de la periodicidad que de la propia intervención, debiendo ser una actividad continuada en el tiempo para mantener los progresos16.
Se pone de manifiesto una gran disparidad entre la equipos en la realización del cribado que no puede atribuirse a diferencias en la presión asistencial. Los resultados muestran que los centros en los que los profesionales reciben información sobre cumplimiento de objetivos realizan el cribado en una proporción significativamente superior. Es conocido que la auditoría y retroalimentación producen mejoras en la calidad asistencial y la eficacia es mayor cuando, como ocurre en este caso, el cumplimiento inicial de la práctica recomendada es bajo17. Una revisión sistemática sobre los efectos del feedback a los médicos de AP en la calidad de la asistencia a las personas con DM2 concluyó que la retroalimentación mejora la atención al diabético y, más concretamente, el examen del pie18. En nuestro entorno, un trabajo realizado en Cataluña13 pone en evidencia la mejora de la calidad de la atención a los pacientes con diabetes tras realizar evaluaciones periódicas de la misma y devolver los resultados a los centros para fomentar la aplicación de medidas correctoras.
El presente estudio también pone de manifiesto que otro aspecto asociado a la realización del cribado es la percepción de incentivos económicos ligada al cumplimiento de objetivos en general (no necesariamente en relación con la atención al paciente con diabetes). Varios autores han evidenciado que el pago por rendimiento mejora la calidad de la atención en enfermedades crónicas19,20, y concretamente en la diabetes, pero los resultados tienden a su nivel de origen cuando dejan de aplicarse los incentivos21.
Se realizó el cribado del pie al 37% de los pacientes, cifra superior al 22,9% alcanzado en un trabajo realizado en Andalucía que ha seguido los mismos criterios que el presente estudio12. No se han podido establecer comparaciones con otros trabajos porque no aportan datos de cribado, sino del examen del pie, sin especificar qué exploraciones están incluidas. En este sentido, el grupo de estudio de la diabetes en AP redGDPS, en trabajos que evalúan diversos indicadores de calidad y su evolución en el tiempo, ofrece cifras de exploración del pie que oscilan entre 47,3 y 64,2%10,13. Carral San Laureano et al., en un estudio que evalúa la calidad de la atención prestada a población con diabetes, tanto en AP como en consultas de Endocrinología, encuentran que el examen del pie se ha realizado en el 44% de los pacientes22.
Como se ha comentado anteriormente, la inspección y la exploración de los pulsos distales son las actividades realizadas con mayor frecuencia, hallazgo que concuerda con el comunicado por Arrieta et al.11, pero en este caso alcanzaron un alto grado de cumplimiento de todos los procesos asistenciales, aunque se trataba de un estudio prospectivo que incluía a pacientes únicamente del cupo de los investigadores, lo que pudo suponer un sesgo de selección al tratarse, seguramente, de profesionales más motivados para el control y seguimiento de los pacientes con diabetes. Por el contrario, el ITB se ha determinado en un escaso número de pacientes. La ADA no se pronuncia sobre a quién y cuándo realizar esta prueba6, y aconseja que se valore su pertinencia, puesto que en muchos casos la arteriopatía periférica es asintomática. No obstante, el panel de consenso de la ADA para enfermedad vascular periférica recomienda medir el ITB en sujetos con diabetes mayores de 50 años, y considerarlo en menores si presentan varios factores de riesgo cardiovascular, y si es normal, repetir cada 5 años23. En nuestro medio, algunos autores justifican la conveniencia de realizar el ITB a todos los pacientes con diabetes seguidos en AP por la elevada prevalencia de EAP en esta población24, mientras que otras guías no aconsejan esta exploración de forma rutinaria debido a la dificultad para su realización en el ámbito de la AP y la posibilidad de resultados falsamente elevados por la frecuencia de calcificaciones arteriales en estos sujetos25.
El presente trabajo tiene las limitaciones propias de un estudio observacional en el que no se pueden descartar sesgos de información y selección. Otras limitaciones son la no aleatorización de los centros y la fuente de datos con deficientes registros en algunas variables.
Con las limitaciones reseñadas, la principal contribución es constatar la deficiencia en el cribado del pie diabético y la estratificación del riesgo, lo que debería servir para reflexionar sobre las razones y orientar a la administración sanitaria a tomar medidas prácticas que favorezcan la realización del cribado del pie diabético: los programas de prevención y el cuidado del pie son intervenciones muy rentables para el sistema asistencial y para las personas con diabetes9. En conjunto, existe un amplio margen de mejora: el número de pacientes susceptibles de intensificar las intervenciones educativas y la exploración es muy elevado, y las estrategias de mejora de calidad en la gestión de la diabetes aumentan la probabilidad de detectar el pie de alto riesgo26.
Conflicto de interesesLos autores manifiestan que no existe ningún conflicto de intereses en relación con la publicación de este artículo.
Los otros miembros del Grupo de Trabajo de Diabetes de SEMERGEN que han participado en este estudio son: Juan Carlos Aguirre Rodríguez (CS Casería de Montijo, Granada), Alfonso Barquilla García (EAP Trujillo, Cáceres), Celia Cols Sagarra (ABS Martorell Rural, Barcelona), José Escribano Serrano (UGC San Roque, Cádiz), Tomás Fuster Bellido (CS Gandía-Beniopa, Valencia), Francisco García Gallego (CS Don Benito Este, Badajoz), Antonio Hormigo Pozo (UGC Puerta Blanca, Málaga), Carmen Huidrobo Dosal (CS Centro, Santander), Jesús Iturralde Iriso (CS Casco Viejo, Vitoria), Luis Mendo Giner (CS Valtierra Cadreita, Navarra), Sonia Miravet Jiménez (ABS Martorell Urbano, Barcelona), Ana Moreno Moreno (CS San Roque, Badajoz), María Paz Pérez Unanua (CS Dr. Castroviejo, Madrid).