Cuantificar las horas de la cabecera≥30° de pacientes con ventilación mecánica. Determinar el cumplimiento de medición del neumotaponamiento cada 6h.
MetodologíaEstudio descriptivo longitudinal. Se midió el tiempo de la cabecera≥30°, <30° y los motivos de no cumplimiento, así como el registro de las presiones del neumotaponamiento cada 6h.
ResultadosSe realizaron 172 registros de la cabecera y 584 de neumotaponamiento. Media diaria de la cabecera<30° por procedimientos o cuidados: 2h (1h19’). La media de horas teóricas que los pacientes debían permanecer a≥30° fue de 21h15’(3h), y las reales, de 14h (5h) (p<0,001). El registro del neumotaponamiento fue del 76,7%. El 75,9% estaba entre 20-30cmH2O. El 20% de los neumotaponamientos medidos cada 6h estaban<20cmH2O, siendo del 33,7% cuando el intervalo fue superior (p=0,04).
ConclusionesUna tercera parte del día los pacientes permanecen<30° sin justificación. El registro del neumotaponamiento y el porcentaje de normopresionados son elevados. El control cada 6h disminuye la infrapresión.
To quantify the hours of mechanical ventilation in patients with head of bed elevation≥30°. Determining compliance of cuff measurement every 6h.
MethodDescriptive longitudinal study. Measured: time head of bed elevation≥30°, <30° and reasons for non compliance, as well as cuff control every 6h.
ResultsOne hundred and seventy-two records of head of bed elevation and 584 of cuff pressure. Daily average head<30° for care or procedures: 2h (1h19’). The theoretical average number of hours that patients should remain at≥30° was 21h15’ (3h) and actual 14h (5h) (P<.001). Registration of cuff was 76,7%. Cuffs between 20-30cmH2O were 75.9%. The 20% of cuff pressure were measured every 6h<20cmH2O and 33.7% when the interval was higher (P=.04).
ConclusionsA third of the day patients are<30° without justification. Cuff pressure registration and percentage of therapeutic range are high. Control every 6h decreases the cuff with pressure<20cmH2O.
Con el objetivo de disminuir la densidad de incidencia a menos de 9 episodios de neumonía asociada a ventilación mecánica (NAV) por 1.000 días de ventilación mecánica (VM), el proyecto Neumonía Zero (NZ) propone las siguientes medidas no farmacológicas: formación y entrenamiento en el manejo de la vía aérea, higiene de manos, limpieza de boca con clorhexidina 0,12%, evitar la posición de decúbito a 0° y mantener una posición semiincorporada (30-45°), presión del neumotaponamiento entre 20-30cmH2O, evitar el cambio rutinario de tubuladuras, humidificadores y tubo endotraqueal, y favorecer procedimientos para disminuir la intubación y/o su duración.
Cuando el Hospital Universitari Mútua Terrassa entró en el citado proyecto, la densidad de incidencia de NAV era del 5,8‰.
En la literatura médica1–4 aparecen a menudo programas para aumentar la adhesión a dichas medidas, ya que a pesar de que en muchas unidades de cuidados intensivos (UCI) están integradas en la práctica diaria, su cumplimiento es variable y, en algunos casos, bajo1,5.
En la medida relacionada con la cabecera, los cuidados enfermeros diarios, los procedimientos médicos y las pruebas diagnósticas realizadas al paciente durante su estancia en la UCI obligan a bajarla a<30° e incluso a colocarla a 0°. Esto hace imprescindible conocer el tiempo real que el paciente puede permanecer con la cabecera por encima de 30° para medir este cumplimiento durante las 24h. La mayoría de los estudios analizan la adhesión a esta medida realizando cortes transversales5,6, los cuales pueden sobrestimar su cumplimiento real7, ya que se realizan en momentos puntuales. Actualmente existen en el mercado camas que proporcionan las tendencias diarias en horas de la altura de la cabecera>30 y 45°, y permiten conocer con exactitud el cumplimiento.
En cuanto al control del neumotaponamiento, el proyecto NZ recomienda hacerlo cada 6-8h, aunque la mayor parte de los estudios referencian medirlo una vez por turno1,5,8, sin que ello signifique que se realice en intervalos de 8h. Un estudio presentado en las XXVII Jornadas Catalanas de Enfermería Intensiva y Crítica9 y realizado en la UCI del Hospital Universitari Mútua Terrassa reportó un registro en gráfica de dichos controles del 63%, de los cuales solo el 18% se hallaba entre 20-30cmH2O cuando este se realizaba cada 8h. Por este motivo se aumentaron las mediciones a intervalos regulares de 6h.
Para este estudio se eligieron la elevación de la cabecera, ya que las camas de reciente incorporación en la unidad nos facilitaban este dato, y el control del neumotaponamiento para determinar el grado de cumplimiento del nuevo protocolo. Ambas medidas eran susceptibles de mejora en la UCI y de sencilla evaluación, al no requerir de una observación directa y continuada.
El objetivo de este trabajo fue conocer el número de horas diarias que los pacientes portadores de vía aérea artificial permanecían con la cabecera a≥30° e identificar los motivos de no cumplimiento, así como determinar si la medición cada 6h mantenía la presión del neumotaponamiento entre 20-30cmH2O.
Material y métodoSe desarrolló un estudio descriptivo longitudinal en una UCI polivalente de 12 camas de un hospital universitario de nivel terciario, desde el 1 de octubre al 31 de diciembre de 2012. La población a estudio escogida mediante muestreo consecutivo fueron pacientes mayores de 18 años, portadores de una vía aérea artificial (tubo nasotraqueal/endotraqueal o traqueotomía) y sometidos a VM. Se excluyeron para la determinación de la cabecera aquellos pacientes colocados en decúbito prono o con cualquier situación clínica en que estuviera contraindicada la elevación de la cabecera>30° (presión intraabdominal>12mmHg, inestabilidad pélvica, fracturas vertebrales, etc.).
Durante los 2 meses previos al inicio del estudio se procedió a cronometrar los cuidados habituales que se realizaban al paciente y que requerían obligatoriamente la posición de la cabecera<30°, estableciendo una media de tiempo para cada uno de ellos (tabla 1). El resto de los procedimientos fueron cronometrados de forma encubierta por una enfermera en cada turno, mientras se realizaban.
Tiempo medio de los procedimientos
| Procedimiento | Tiempo |
| Higiene | 30min |
| Cambio postural/cambio sábana | 5min |
| Cambio de pañal | 10min |
| Cambio apósito femoral | 5min |
| Medición PIA | 5min |
| Sondaje vesical | 15min |
| Administración de enema | 30min |
| TACa | 30min |
| Resonancia magnéticaa | 60min |
| Traqueostomía percutánea | 45min |
| Canalización de accesos | 60min |
PIA: presión intraabdominal; TAC: tomografía axial computarizada.
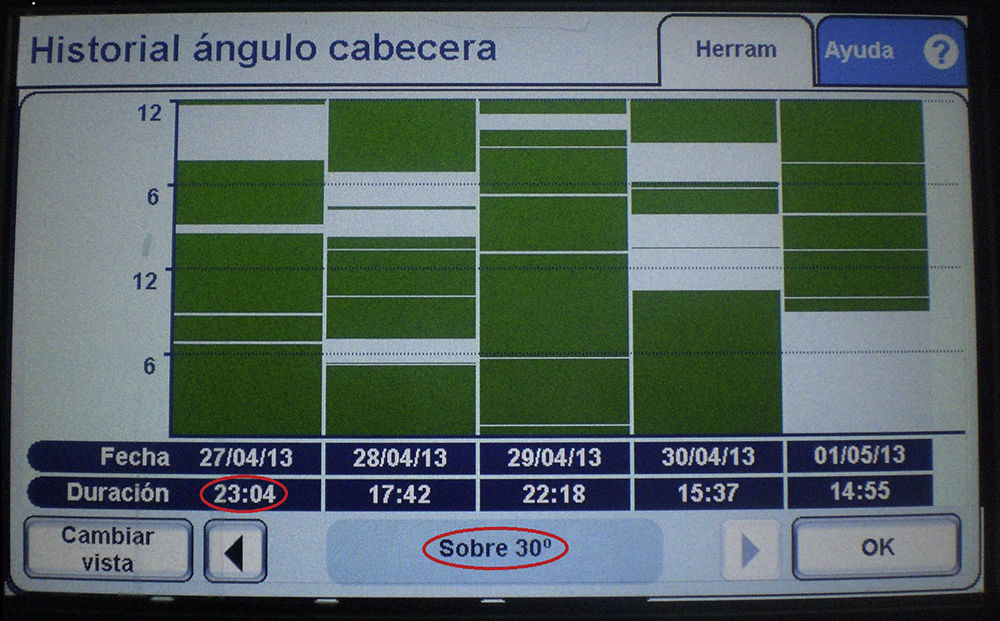
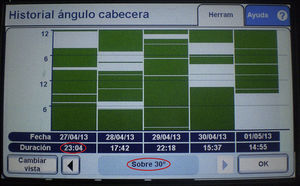
Para cuantificar el número de horas que los pacientes permanecían con la elevación de la cabecera a≥30° (horas reales) se utilizó el software de las camas Hill-Rom TotalCare® P500 Surface. La figura 1 muestra la pantalla que proporciona las horas diarias que los pacientes permanecen con la cabecera≥30° (zona verde). El cálculo de las horas teóricas que el paciente debía estar a más de 30° es el resultado de restar a 24h el valor total de los tiempos de cuidados y procedimientos realizados a cada paciente. Para determinar el ángulo de la cabecera al que estuvieron los pacientes, también se realizaron comprobaciones aleatoriazadas cada 12h mediante un programa de números aleatorios.
Los controles de neumotaponamiento estaban establecidos en la gráfica del paciente en intervalos regulares cada 6h (11-17-23-5h). Se establecieron 2 grupos: los medidos cada 6h (±1h) y aquellos en los que el registro era igual o superior a 8h.
Para la medición del neumotaponamiento se utilizó el manómetro de marca Covidien®, el cual fue debidamente calibrado para el estudio, y se aumentó la frecuencia de medición de cada 8 a cada 6h, programando unos horarios fijos en la gráfica diaria del paciente.
Para la recogida de datos se confeccionó una hoja con los siguientes puntos: edad y sexo, motivo de ingreso (quirúrgico vs. médico), lugar, día y hora de la inserción y retirada de la vía aérea artificial, índice de gravedad según el Acute Physiology and Chronic Health Evaluation score –APACHE III–, presencia de sonda nasogástrica y nutrición enteral, accesos vasculares femorales, procedimientos, pruebas diagnósticas y cuidados enfermeros realizados, motivos de contraindicación médica de la cabecera a≥30°, registro de horas diarias con la cabecera a≥30°, controles de neumotaponamientos y diagnóstico de NAV10.
El estudio contó con la aprobación del Comité de Ética de Investigación de la entidad y no se consideró necesario solicitar consentimiento informado al tratarse de cuidados y procedimientos habituales en el paciente crítico.
Las enfermeras del servicio desconocían la realización de este estudio.
Se realizó estadística descriptiva con medias (desviación estándar) y proporciones. Se utilizó la prueba de Chi2 o la prueba exacta de Fisher y t-Student según el contexto, y se calculó la odds ratio. Así mismo, también se aportan intervalos de confianza al 95%. Se consideró el nivel de significación estadística p<0,05. El análisis estadístico se realizó con el programa SPSS® versión 17 para Windows®.
La NAVM es la principal infección adquirida en la UCI y la mayoría de medidas preventivas no farmacológicas son realizadas por la enfermera.
¿Qué aporta?Pautar y realizar las mediciones a intervalos regulares de cada 6 horas mejora la tasa de mantenimiento del neumotaponamiento en niveles óptimos frente a las realizadas una vez por turno o cada 8 horas.
Los procedimientos médicos o enfermeros a los que se halla sometido el paciente crítico hacen imposible mantener la cabecera con un ángulo superior o igual a 30 grados durante las 24 horas. No obstante este permanece más tiempo del necesario con la cabecera a menos de 30 grados.
Implicaciones del estudio:Estas dos medidas preventivas para la NAVM, son económicas y fáciles de realizar. Los resultados de este estudio indican que ambas son susceptibles de mejora.
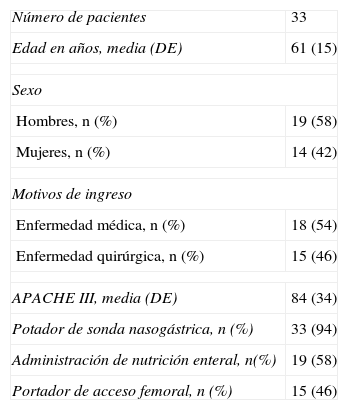
Se recogieron 172 gráficos de tendencias diarias de elevación de la cabecera y 584 controles de neumotaponamientos pertenecientes a 33 pacientes. Sus características se recogen en la tabla 2. El 54,6% de los pacientes fueron intubados en la UCI. La vía aérea artificial más utilizada fue el tubo endotraqueal, con el 81,4%, y en el 18,6% restante fue la traqueostomía. La media de días con VM fue de 5,7 (DE 3,4). La ratio de utilización de VM fue de 0,45. La mortalidad intra-UCI fue del 18,7%.
Características de los pacientes
| Número de pacientes | 33 |
| Edad en años, media (DE) | 61 (15) |
| Sexo | |
| Hombres, n (%) | 19 (58) |
| Mujeres, n (%) | 14 (42) |
| Motivos de ingreso | |
| Enfermedad médica, n (%) | 18 (54) |
| Enfermedad quirúrgica, n (%) | 15 (46) |
| APACHE III, media (DE) | 84 (34) |
| Potador de sonda nasogástrica, n (%) | 33 (94) |
| Administración de nutrición enteral, n(%) | 19 (58) |
| Portador de acceso femoral, n (%) | 15 (46) |
APACHE III: Acute Physiology and Chronic Health Evaluation; DE: desviación estándar.
Se excluyó del registro de la cabecera durante 8 días en total a 2 pacientes por presión intraabdominal elevada (>12mmHg) y por pronación.
El registro en gráfica de la cabecera del enfermo a 30° fue del 85%.
Se realizaron un total de 198 comprobaciones aleatorias de posición de cabecera, de las cuales el 69% se encontró con un ángulo≥30°. La media de grados de los pacientes con el cabezal<30° fue de 26°.
La media de horas que los pacientes permanecieron por debajo de 30° por pruebas, procedimientos o por cuidados enfermeros fue de 2h (DE 1h19’) al día. La media del tiempo teórico que los pacientes debían permanecer con la cabecera de la cama por encima de 30° fue de 21h15’ (DE 3h). La media del tiempo real fue de 14h (DE 5h), que equivale a un 63% del total del día. La diferencia entre las horas reales y las teóricas fue de 7h23’ (DE 4h47’) (p<0,001).
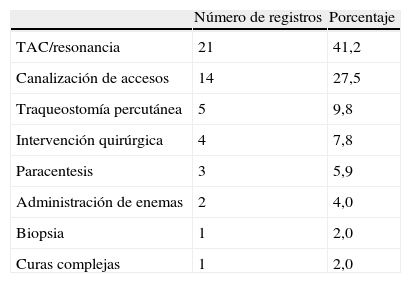
La prueba o procedimiento más frecuente que obligó a tener al paciente con un ángulo de elevación<30° fueron las pruebas diagnósticas de imagen, como la tomografía axial computarizada o la resonancia magnética (tabla 3), seguidas por la canalización de accesos vasculares.
Procedimientos en los que la cabecera del paciente permaneció a<30°
| Número de registros | Porcentaje | |
| TAC/resonancia | 21 | 41,2 |
| Canalización de accesos | 14 | 27,5 |
| Traqueostomía percutánea | 5 | 9,8 |
| Intervención quirúrgica | 4 | 7,8 |
| Paracentesis | 3 | 5,9 |
| Administración de enemas | 2 | 4,0 |
| Biopsia | 1 | 2,0 |
| Curas complejas | 1 | 2,0 |
TAC: tomografía axial computarizada.
Se detectaron 6 registros con la cabecera inferior a 30° por incomodidad, correspondientes a un paciente y uno por disfunción del acceso para la terapia de reemplazo renal continuo.
Control del neumotaponamientoSe registró el neumotaponamiento cada 6h en el 76,7% de los días, en el 23,3% restante se realizó cada 8h o más. El 75,9% se encontró entre 20-30cmH2O, el 10,8%<20cmH2O, y el 13,3% con presiones>30cmH2O. Se reportó fuga aérea en el 7% de los casos, siendo el 83,3% de traqueostomía y el 16,7% del tubo endotraqueal (p<0,001).
El 20% de los neumotaponamientos medidos cada 6h estaban<20cmH2O, mientras que los que se midieron cada 8h fueron del 33,7% (odds ratio 2,03, IC 95%: 0,96 a 4,34; p=0,04).
No se reportó ningún episodio de NAV durante los 3 meses de estudio. La densidad de incidencia de NAV en 2012 fue del 4,3‰.
DiscusiónEvitar siempre que sea posible la posición de decúbito a 0°, recomendando la posición semiincorporada (entre 30-45°), es una de las medidas del paquete de obligado cumplimiento de la NZ. Esta recomendación también está presente en aquellos pacientes portadores de nutrición enteral por sonda nasogástrica11, ya que disminuye las posibilidades de aspiración. En la literatura médica existen estudios que comparan diferentes inclinaciones de la cabecera y los resultados no son concluyentes sobre cuál es la altura más recomendable a fin de evitar la NAV12,13. Una revisión sistemática reciente14 mostró que una elevación de 45° no era eficaz con respecto a la prevención de NAV, y recomendaron elevar la cabecera de la cama de los pacientes con VM a una posición de 20 a 45°, y preferiblemente≥30°. Lo que sí se ha demostrado es que la posición de decúbito a 0° es un riesgo para desarrollar NAV en el paciente intubado6.
Aunque la elevación de la cabecera aparece como recomendación fuerte en todas las guías para la prevención de la NAV y es de sencilla aplicación, su cumplimiento sigue siendo bajo5,15–17.
Mantener la cabecera por encima de los 30° durante las 24h no es factible, no solo porque los pacientes reciben cuidados o se les realizan procedimientos que exigen bajarla, sino también por la incomodidad que manifiesta el paciente en esta posición. En este estudio solo se encontró un paciente que no toleró esta inclinación. Los pacientes permanecen aproximadamente una media de 2h al día con la cabecera<30° por los motivos citados, pero existe un total de 7h que permanecen igualmente con inclinaciones inferiores sin ninguna causa que lo justifique. Pensamos que a pesar de que el equipo enfermero tiene interiorizado dicho concepto, en ocasiones este no se traslada a la práctica diaria. Jam Gatell et al.17 ya demostraron en su estudio que el conocimiento científico no siempre se pone de manifiesto en el cumplimiento de las directrices, y que las razones pueden estar relacionadas con las cargas asistenciales o con prácticas clínicas basadas en rutinas establecidas. No obstante, la media de 26° que se consiguió durante ese periodo es muy próxima a la recomendada y superior a la conseguida por Liu et al.18, Elorza Mateos et al., 5 y Grap et al.15 en sus respectivos trabajos. También el cumplimiento de casi un 70% en los cortes transversales fue mayor al de otros estudios1,5,18,19, pero como afirman Wolken et al.7, estas comprobaciones puntuales pueden sobrestimar dicho cumplimiento y, en este caso, una tercera parte del día los pacientes permanecieron con un ángulo inferior al recomendado sin un motivo que lo explicase. En este mismo sentido, el registro que realizó el /la enfermero/a sobre la verificación de la cabecera del enfermo una vez por turno sobrestimó el cumplimiento de la medida.
La recomendación del proyecto NZ es medir el neumotaponamiento cada 6-8h. La finalidad de dichos controles es mantener las presiones entre 20-30cmH2O, evitando las lesiones de la mucosa traqueal por sobrepresión y disminuyendo las microaspiraciones por presiones<20cmH2O20. Sin embargo, en la bibliografía estos controles aparecen una vez por turno, salvo en el caso de los tubos endotraqueales con aspiración continua de secreciones subglóticas, que se realizan cada 4h para asegurar el sellado correcto de la vía aérea y minimizar el paso de secreciones21,22. No hemos encontrado razones de por qué estos tubos y los endotraqueales convencionales tienen recomendaciones diferentes a la hora de medir la presión del neumotaponamientos, dado que el objetivo es el mismo. Admitimos que la medición ideal sería la de un sistema continuo, como demostraron Sole et al.23. Valencia et al., 24 también constataron la eficacia de un dispositivo de control automático para mantener las presiones del neumotaponamiento respecto a la práctica estándar realizada cada 8h. Sin embargo, no pudieron demostrar una diferencia significativa entre grupos en las tasas de neumonía. Por otro lado, parece que los controles con un intervalo de 8h podrían ser insuficientes si tenemos en cuenta que el neumotaponamiento comienza a perder presión sobre las 4 o 5h25.
Los datos del presente estudio evidencian que aumentar la frecuencia de control a cada 6h mejora, de manera significativa, el mantenimiento de presiones por encima de 20cmH2O, ya que la posibilidad de encontrar neumotaponamientos infrapresionados se multiplica por 2 cuando los controles se realizan cada 8h. También en nuestro estudio previo9, como en el de Elorza Mateos et al.5, el porcentaje de normopresionados fue inferior cuando se utilizó este intervalo. El porcentaje de neumotaponamientos por encima de 30cmH2O (13,3%) puede estar asociado a la corrección de fuga aérea persistente que se produce en los pacientes con traqueostomía. Consideramos, pues, que aumentar la frecuencia de medición a cada 6h no supone un incremento en las cargas de trabajo ni en los costes sanitarios, dada su sencilla aplicación.
Estas 2 medidas preventivas pueden haber contribuido en el descenso de las tasas de NAV, ya que el resto de medidas no se modificaron y tampoco la política antibiótica de la unidad.
LimitacionesLos tiempos de cuidados y procedimientos calculados son una media, y su extrapolación se debería tomar con prudencia ya que cada UCI tiene sus propias características en lo que se refiere a organización, recursos y tiempos de traslado.
En este estudio no se ha relacionado la experiencia profesional con el tiempo empleado en la realización de técnicas que implicase la posición de la cabecera a menos de 30°.
Por otro lado, el software de las camas solo registra si la cabecera está a≥30 o 45°, por tanto, no discrimina entre los diferentes ángulos en los que puede estar el enfermo cuando está por debajo de 30°, no pudiéndose establecer una media real cuando esto sucede.
ConclusionesEl tiempo de permanencia de la cabecera por debajo de 30° por cuidados enfermeros o procedimientos representa tan solo unas 2h de media al día. Una tercera parte del día los pacientes permanecen con la cabecera por debajo de 30° sin un motivo justificado, aunque con una elevación muy próxima al objetivo. El registro en gráfica del control de la cabecera y los controles puntuales sobrestiman el cumplimiento de dicha medida.
Establecer unos horarios fijos de control del neumotaponamiento en la gráfica mejora el porcentaje de registros. El control cada 6h permite mantener la presión del neumotaponamiento a niveles óptimos, reduciendo significativamente los infrapresionados.
La densidad de incidencia de NAV ha disminuido con respecto al año anterior.
Conflicto de interesesLas autoras declaran no tener ningún conflicto de intereses.
Agradecemos al Dr. Salvador Quintana y al Dr. Ricard Ferrer, Jefe de Sección y Jefe del Servicio de Medicina Intensiva, respectivamente, sus aportaciones para mejorar la escritura del manuscrito.