Los programas de Patient Blood Management (PBM) permiten reducir intervenciones sanitarias innecesarias e incorporar prácticas clínicas de alto valor que mejoran los resultados en salud y la eficiencia. Su adopción en España es todavía limitada y con una alta variabilidad entre hospitales. Las recientes guías de la Unión Europea sobre cómo implementar el PBM, así como las recomendaciones de expertos, indican que para conseguir un avance en este campo se requiere, no solo de la implicación de los profesionales, sino también de las autoridades sanitarias y direcciones hospitalarias. Este artículo proporciona algunas propuestas en materia de gestión y política sanitaria para promover el desarrollo del PBM en los sistemas de salud en España.
Patient Blood Management (PBM) programs have proven to be successful in reducing overuse and improving patient safety, clinical outcomes and efficiency. Despite its benefits, PBM is still scarcely used in real clinical practice with a high variability among hospitals in Spain. Recent guidelines from the European Union on how to implement PBM, as well as recommendations from experts in the field, suggest that further development in PBM implementation requires not only the participation of healthcare professionals but also the commitment and support of Health Authorities and senior hospital management. This article provides some thoughts on health care management and policy strategies to help implement PBM throughout the Spanish autonomous healthcare systems.
Disminuir el exceso de intervenciones sanitarias inapropiadas, así como incorporar prácticas de alto valor, son objetivos clave de toda organización sanitaria. Entre las prácticas a revertir se encuentra la programación de pacientes de cirugía electiva, potencialmente sangrante, sin la corrección previa de la anemia. La anemia preoperatoria es una condición altamente prevalente en cirugía mayor, alrededor del 30%1, y se asocia de forma independiente a mayor mortalidad perioperatoria, insuficiencia renal aguda, infecciones nosocomiales y transfusión2. De hecho, la transfusión en cirugía depende, en más del 97% de casos, de la anemia preoperatoria, el sangrado quirúrgico y el umbral transfusional3, todos ellos factores potencialmente modificables. Los pacientes transfundidos tienen, a su vez, una peor evolución postoperatoria, mayor mortalidad y suponen un mayor coste al alta4. Es por ello que, la anemia, el sangrado y la transfusión son considerados una tríada interrelacionada de factores de riesgo independientes de peor evolución clínica5.
Ante la relevancia de su impacto, no sorprende que en las recomendaciones «no hacer» de iniciativas como Choosing Wisely o el Compromiso por la Calidad de las Sociedades Científicas del Ministerio de Sanidad, éstas sean de las más numerosas, junto a las pruebas diagnósticas y la antibioticoterápia. Asimismo, organizaciones como la Joint Commission o la Sociedad Española de Directivos de la Salud, consideran una prioridad la necesidad de abordar programas para reducir el sobreuso de la transfusión, situándolo al mismo nivel que los programas de optimización del uso de antibióticos, la reducción de hospitalizaciones potencialmente evitables o el uso apropiado de las Unidades de Cuidados Intensivos en los enfermos terminales6-8.
Los Programas de Patient Blood Management (PBM) han demostrado ampliamente su capacidad para evitar estas prácticas inapropiadas, a la vez que mejoran la seguridad y evolución clínica del paciente, reducen el coste sanitario y preservan un bien público escaso como es la sangre9-11. Su implementación es una recomendación de la Organización Mundial de la Salud12,13, así como de varias Sociedades Científicas nacionales e internacionales14-20. Adicionalmente, el contexto actual de pandemia por la COVID-19, en el que se ha experimentado una disminución de donantes y dificultades en la cadena de suministro de sangre, ha llevado a los expertos a subrayar la necesidad de adoptar este tipo de estrategias21,22.
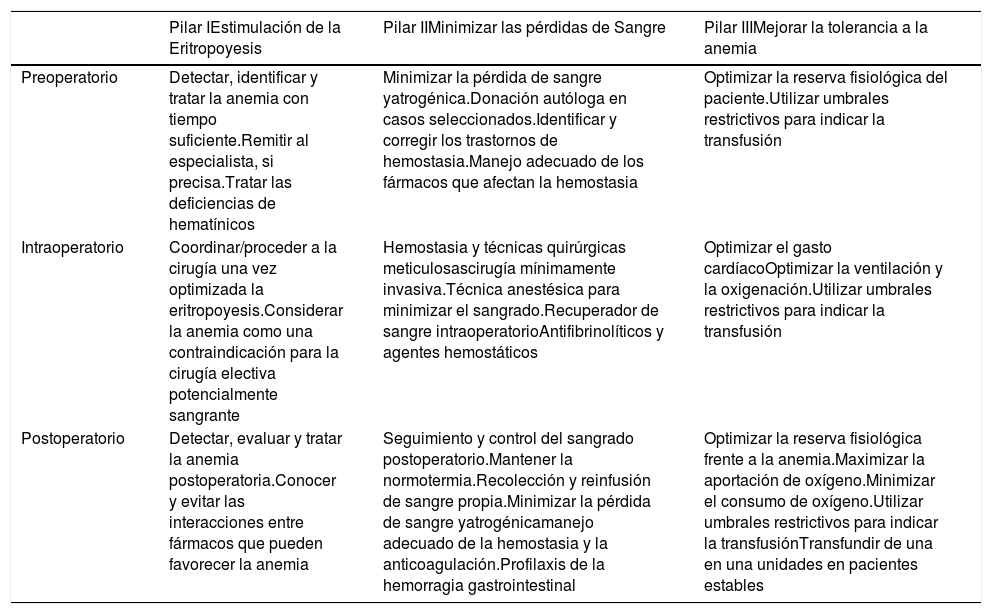
Los programas PBM son multidisciplinares y multimodales, centrados en el paciente y suponen un cambio de paradigma respecto a sus predecesores «programas de ahorro de sangre», centrados en el tratamiento (la transfusión)23. Su objetivo es mejorar la seguridad clínica del paciente, preservando al máximo su propia sangre, mediante la aplicación de un conjunto de intervenciones estructuradas en tres pilares: El Pilar 1 consiste en aumentar la producción de la propia sangre (corregir la anemia), el Pilar 2 en minimizar las pérdidas sanguíneas y el Pilar 3 en mejorar las condiciones de salud del paciente y poder ser más restrictivo en la transfusión24 (tabla 1).
Los tres pilares del Patient Blood Management
| Pilar IEstimulación de la Eritropoyesis | Pilar IIMinimizar las pérdidas de Sangre | Pilar IIIMejorar la tolerancia a la anemia | |
|---|---|---|---|
| Preoperatorio | Detectar, identificar y tratar la anemia con tiempo suficiente.Remitir al especialista, si precisa.Tratar las deficiencias de hematínicos | Minimizar la pérdida de sangre yatrogénica.Donación autóloga en casos seleccionados.Identificar y corregir los trastornos de hemostasia.Manejo adecuado de los fármacos que afectan la hemostasia | Optimizar la reserva fisiológica del paciente.Utilizar umbrales restrictivos para indicar la transfusión |
| Intraoperatorio | Coordinar/proceder a la cirugía una vez optimizada la eritropoyesis.Considerar la anemia como una contraindicación para la cirugía electiva potencialmente sangrante | Hemostasia y técnicas quirúrgicas meticulosascirugía mínimamente invasiva.Técnica anestésica para minimizar el sangrado.Recuperador de sangre intraoperatorioAntifibrinolíticos y agentes hemostáticos | Optimizar el gasto cardíacoOptimizar la ventilación y la oxigenación.Utilizar umbrales restrictivos para indicar la transfusión |
| Postoperatorio | Detectar, evaluar y tratar la anemia postoperatoria.Conocer y evitar las interacciones entre fármacos que pueden favorecer la anemia | Seguimiento y control del sangrado postoperatorio.Mantener la normotermia.Recolección y reinfusión de sangre propia.Minimizar la pérdida de sangre yatrogénicamanejo adecuado de la hemostasia y la anticoagulación.Profilaxis de la hemorragia gastrointestinal | Optimizar la reserva fisiológica frente a la anemia.Maximizar la aportación de oxígeno.Minimizar el consumo de oxígeno.Utilizar umbrales restrictivos para indicar la transfusiónTransfundir de una en una unidades en pacientes estables |
El impacto en salud de estas prácticas inapropiadas, sus recomendaciones «no hacer» y la conexión de estas con los Programas PBM (tabla 2), han generado un interés creciente entre las instituciones sanitarias. Sin embargo, su implementación se ve limitada por las dificultades y retos implícitos de este tipo de programas que comprenden intervenciones clínicas multidisciplinares y cambios organizativos y culturales. Las recientes guías de la Unión Europea destinadas a ayudar a Autoridades Sanitarias y Hospitales a implementar los Programas de PBM25, así como las recomendaciones de los expertos10,25-28, nos indican que para conseguir el cambio deseado en la práctica clínica en este ámbito, se requiere no solo de la implicación de los profesionales, sino también de la función gestora e institucional de las organizaciones sanitarias.
Relación entre recomendaciones «no hacer» y estrategias de Patient Blood Management
| Recomendaciones «no hacer» | Patient Blood Management |
|---|---|
| No programar cirugía electiva con riesgo de sangrado en pacientes con anemia hasta realizar estudio diagnóstico y tratamiento adecuados.CCSC. Sociedad Española de Anestesiología, Reanimación y Terapéutica del DolorChoosing Wisely | Pilar 1Optimización de la masa eritrocitaria |
| Evitar la transfusión sanguínea si se dispone de tratamiento con antifibrinolíticos para minimizar el sangrado quirúrgico.Choosing Wisely | Pilar 2Minimización de la hemorragia |
| No transfundir concentrados de hematíes en pacientes críticos hemodinámicamente estables no sangrantes, sin afectación cardiológica y/o del Sistema Nervioso Central con una concentración de hemoglobina superior a 7 g/dL.CCSC. Sociedad Española de Medicina Intensiva Crítica y Unidades CoronariasNo transfundir un número mayor de concentrados de hematíes que los necesarios para aliviar los síntomas de la anemia o para volver a un paciente a un rango seguro de hemoglobina (7 a 8 g/dL en pacientes no cardíacos estables).CCSC. Sociedad Española de Hematología y HemoterapiaNo transfundir concentrados de hematíes en anemia ferropénica sin inestabilidad hemodinámica.CCSC. Sociedad Española de Hematología y Hemoterapia | Pilar 3Mejorarla tolerancia a la anemia |
Fuente:
Compromiso por la Calidad de las Sociedades Científicas (CCSC)
http://www.msc.es/organizacion/sns/planCalidadSNS/cal_sscc.htm
Choosing Wisely
http://www.choosingwisely.org/societies/society-for-the-advancement-of-blood-management/
En este artículo se analiza la situación de la práctica clínica del PBM en España y cómo adaptar, a nuestro contexto sanitario, las recomendaciones en gestión y política sanitaria de las guías de la Unión Europea para la implementación y desarrollo de estos programas25.
Situación actual del Patient Blood Management en EspañaAunque la generación de evidencia científica en el campo del PBM ha sido creciente en estos últimos años, y que existen guías y consensos clínicos al respecto14-20, disponemos de poca información para conocer el nivel de adopción en la práctica clínica en España.
Por un lado, los informes de gestión de los hospitales españoles generalmente no contemplan indicadores sobre la anemia, el sangrado o la transfusión por proceso (diagnóstico/procedimiento). Únicamente los consumos agregados de sangre y la hemovigilancia son considerados parte de la información de gestión29. En los nuevos estándares de 2019 para la certificación de Centros y Servicios de Transfusión, el «% de procesos fuera de indicación» se establece como un indicador común de calidad, el cual podría permitir a futuro un análisis agregado de las transfusiones inapropiadas (que no las evitables) entre hospitales30.
Por otro lado, los datos publicados sobre la práctica clínica en España desde la perspectiva del PBM o anteriormente «programas de ahorro de sangre», son también limitados. De la cuantificación de las transfusiones inapropiadas, además de algún estudio unicéntrico, existe un estudio observacional reciente en el entorno de urgencias de cinco centros españoles, que estima la sobre-transfusión en un 60% de los casos31. En cuanto al uso de técnicas de ahorro de sangre, en un estudio de 2007 en pacientes de cirugía mayor de varios centros españoles observaron que solo en el 19% se había aplicado alguna técnica32.
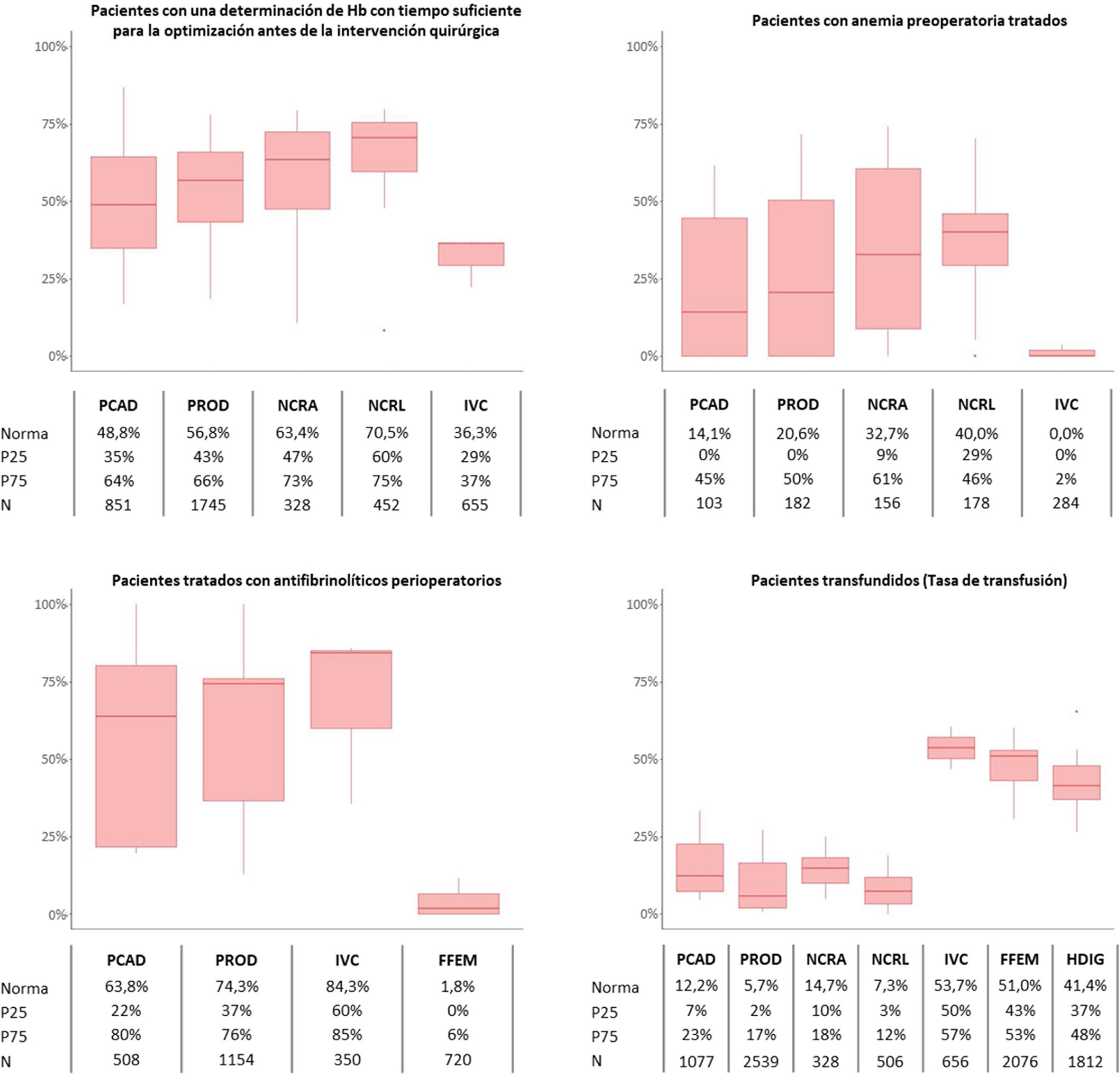
En estos últimos años, se han presentado algunos resultados, aunque no publicados, del grupo de investigación MAPBM (Maturity Assessment in Patient Blood Management) cuyo objetivo es evaluar y comparar entre hospitales el grado de implementación de los programas PBM en España33. En su trabajo más reciente, con una muestra de10 hospitales y un total de 8.994 altas de procedimientos prevalentes y potencialmente sangrantes, ocurridas en 2017, analizan la variabilidad entre centros en cuanto a la tasa transfusional por proceso, la optimización farmacológica de la anemia preoperatoria, el uso de antifibrinolíticos para reducir la hemorragia y el umbral de transfusión34.
Aunque la muestra de este estudio no sea representativa de todo el territorio nacional, las variables analizadas en él podrían considerarse como una buena aproximación del nivel de adecuación a las recomendaciones « no hacer» y del grado de adopción del PBM en la práctica clínica. Los resultados muestran que cerca de la mitad de las cirugías programadas se realizan sin un estudio previo de la anemia y solo un 18% reciben tratamiento preoperatorio. Más del 50% de las cirugías donde está indicado el uso de antifibrinolíticos para minimizar el sangrado se llevan a cabo sin ellos y el 31% de los pacientes se transfunden. Si realizamos un análisis por percentiles atendiendo a la variabilidad de los resultados presentados, el grupo de hospitales con mejores resultados (percentil 25 o 75, según el indicador) trata la anemia preoperatoria en un 80% más de los casos, transfunde un 15% menos de episodios y su consumo de concentrados de hematíes es un 25% menor, en comparación con el grupo de hospitales situado en la mediana (percentil 50) (fig. 1).
Indicadores proxy sobre grado de adopción del PBM en la práctica clínica
Análisis por percentiles de la variabilidad entre hospitales en la adopción del PBM. PCAD: Artroplastia primaria de cadera; PROD: Artroplastia primaria de rodilla; ICV: Intervenciones valvulares cardiacas; FFEM: Fracturas de fémur; HDIG: Hemorragia digestiva; Norma: Percentil 50 o mediana; P25: Percentil 25; P75: Percentil 75; N: Episodios analizados.
Adaptado con permiso de Basora M. et al.34.
Afrontar el reto de reducir la elevada variabilidad de estas prácticas a través del PBM, requiere activar algunos elementos de gestión sanitaria, tanto en el nivel meso y micro de los hospitales, como en el nivel macro de la administración sanitaria.
Seguimiento de indicadores centinelaEn la actualidad, el principal indicador público disponible que podría estar relacionado con el PBM es el de consumo de hematíes (u otros componentes sanguíneos) por 1.000 habitantes, el cual es insuficiente para capturar la variabilidad transfusional por proceso y su impacto en los resultados clínicos. Tampoco parecen suficientes los indicadores de transfusión agregados por hospital o servicio hospitalario que publican algunos Centros Regionales de Transfusión (CT)35.
Desde la perspectiva de Sistema de Salud, y siguiendo las recomendaciones de la Unión Europea en sus Guías de implementación del PBM25, dos son los macro-indicadores clave que deberían monitorizarse en los pacientes hospitalizados: la tasa de pacientes anémicos al ingreso y la tasa de transfusión al alta, ambos por proceso. Su obtención no es compleja, aunque se requiere de la información combinada de tres fuentes de datos (CMBD-H, Laboratorio y Transfusiones), salvo que la anemia y la transfusión estén suficientemente codificadas en el CMBD.
La puesta en marcha de estos indicadores podría inicialmente centrarse en las cirugías programadas potencialmente más sangrantes para, después ampliarse al resto de la población hospitalizada, tanto quirúrgica como médica, con riesgo de anemia, sangrado o ambas, e incluir también el entorno de urgencias.
Evaluación comparativa de la práctica clínica y comunicación de resultadosLos indicadores anteriormente comentados de tasa de transfusión y tasa de anemia preoperatoria, podrían ser objeto de inclusión en los Observatorios de resultados de los Servicios de Salud de las Comunidades Autónomas (CCAA), así como en el Atlas del sistema nacional de salud (SNS), de la misma forma que existe hoy día la tasa de cesáreas o de infecciones nosocomiales, por ejemplo36. Sería deseable hacerlo, al menos, para las intervenciones potencialmente más sangrantes y poder establecer, también, la asociación de estos indicadores con los resultados de evolución clínica.
Paralelamente, a los hospitales les podría interesar complementar dicha información con un informe más detallado sobre el proceso asistencial y con una mayor periodicidad, proporcionando a los profesionales del centro un feedback continuo de su práctica clínica en este campo.
En la estrategia de comunicación, además de la transmisión de los resultados en indicadores clave, sería también oportuno considerarla valiosa labor que realizan los CT y los programas de adecuación de la práctica clínica de las CCAA a través de sus campañas y recomendaciones. A modo de ejemplo, organizaciones como Choosing Wisely o entidades competentes en la gestión de productos sanguíneos de otros países ofrecen infografías y campañas para pacientes del tipo Fit for surgery-Fit for life o How much blood do you need37-39. Los hospitales que han conseguido crear iniciativas internas de adecuación y mejora de la práctica clínica disponen, también, de un marco propicio para la comunicación de los programas PBM con el apoyo de las comisiones troncales del hospital como son, para este caso, la Comisión de Calidad y Seguridad y el Comité Hospitalario de Transfusión (CHT). Sobre este último, los recientes estándares CAT30 en hemoterapia de 2019 ya consideran que entre las funciones del CHT debe incluirse el análisis y evaluación periódica de los programas PBM implementados en el hospital, además de la práctica transfusional habitual.
Por último, alinear la configuración de incentivos a proveedores y profesionales con la «visión-misión-objetivos» que se pretende es, posiblemente, la herramienta más relevante de comunicación de la voluntad de cambio.
Prevención secundaria de la anemiaDesde la perspectiva de salud pública, el PBM es esencialmente una estrategia de prevención, que va más allá del correcto uso de los productos sanguíneos. Los elementos esenciales de los programas PBM se basan en la prevención y corrección de los factores de riesgo que pudieran llevar a la necesidad de transfusión.
La anemia, frecuentemente por déficit de hierro, podría ser ampliamente abordada con una campaña de promoción de la salud similar a las que existen para la hipertensión (a pacientes) o para reducir las bacteriemias por catéteres venosos centrales (a profesionales sanitarios), por ejemplo. Algunos hospitales han puesto ya en marcha programas internos de promoción bajo el lema «anemia cero».
Más allá del impacto de la anemia y el déficit de hierro en el ámbito perioperatorio, esta carga también está presente en otros contextos. La prevalencia de anemia en Europa occidental para la población en general se estima entre un 11,1 y 15,3%, según sea hombres o mujeres40, incrementándose con la edad, y en poblaciones específicas como son los pacientes con cáncer, insuficiencia renal, enfermedad inflamatoria intestinal, o insuficiencia cardiaca, con un impacto en la progresión de la enfermedad y en la calidad de vida.
Formación de profesionales sanitarios y pacientesLa labor educativa de las Sociedades Científicas (SSCC) en este campo está condicionada por la transversalidad y la multidisciplinariedad inherente al propio conjunto de estrategias que componen el PBM. El Consenso sobre alternativas a la transfusión (Documento Sevilla)18, actualmente en la preparación de su tercera edición, con una visión más centrada en el PBM, puede ser un estímulo para que las siete SSCC firmantes desarrollen grupos trabajo o secciones que proporcionen formación en este campo.
Un complemento formativo para extender el conocimiento del PBM entre los profesionales, sería su inclusión en los programas formativos en seguridad del paciente de los propios hospitales o Servicios de Salud.
Desde la perspectiva educativa a los pacientes, el PBM podría considerarse en el catálogo de acciones divulgativas que realizan los CT y las agencias de salud pública.
Sistemas de ayuda a la prescripción de las trasfusiones y sus alternativasLos sistemas electrónicos de ayuda a la decisión clínica (clinical decision support, CDS) han demostrado ser herramientas útiles, también en el campo de la transfusión41, para moldear el cambio de práctica clínica, facilitar su auditoría y análisis posterior.
Sería lógico, pues, incluir la transfusión sanguínea en los algoritmos de los sistemas de prescripción electrónica de los hospitales españoles, de la misma forma que ocurre con las prescripciones farmacológicas.
Asimismo, incorporarlas vías clínicas electrónicas con sistemas de avisos automáticos asociados con el hemograma y marcadores del metabolismo del hierro, podrían guiar la detección y corrección la anemia en un proceso estandarizado como es el preoperatorio.
Financiación de los programas de Patient Blood ManagementAunque en la actualidad existen ya numerosos estudios con información sobre el impacto presupuestario y coste-efectividad de los Programas PBM, éstos se centran en su mayor parte en el análisis de determinadas intervenciones terapéuticas de forma individual y, en menor medida, en el coste de implementación global en todo su conjunto.
Desde una perspectiva de SNS, los dos programas PBM que cuentan con información publicada sobre costes globales, a tres y cinco años respectivamente, muestran un claro balance neto de reducción de costes42,43. El retorno de la inversión (en forma de reducción de costes), se estimaría en 2-11 veces lo invertido en el primero y 3-17 veces en el segundo, según si el ahorro considera solo el coste de las unidades de componentes sanguíneos o también incluye el proceso de transfusión y la estancia hospitalaria. Se desconoce, no obstante, el momento temporal de los flujos de costes e ingresos (menos costes) y el modelo de costes completo que supone la inversión.
De forma similar, en lo publicado sobre costes globales desde la perspectiva de un hospital, el ratio de la implementación en cirugía ortopédica en un hospital del Reino Unido44 resulta en -0,2 a 8 veces, según los elementos de coste que se consideren. En la implementación de un programa PBM en cinco hospitales de la red de John Hopkins en EE. UU., el retorno de la inversión reportado es de cuatro veces lo invertido26.
Con base a lo expuesto, podría esperarse que los programas PBM en nuestro entorno fueran también claramente autofinanciables a corto plazo. En cualquier caso, el coste y su necesidad de financiación dependerán en gran medida del punto de partida el cual, para España, se encuentra relativamente avanzado respecto a otros países45,46.
En la tabla 3 se describen los principales elementos de coste que deberían considerarse en una memoria económica de implementación y ejecución de un programa PBM en un sistema de salud como el nuestro, diferenciando entre los que corresponden al hospital y a la administración sanitaria de la CCAA. En términos generales, se podría afirmar que la mayor parte de estos elementos de coste ya están disponibles, total o parcialmente, en los hospitales. Las vías clínicas son simples en (re)diseño, los recursos humanos adicionales son mínimos, los fármacos, así como las pruebas de laboratorio son estándares disponibles en los hospitales y las inversiones en capital, si bien necesarias, son prácticamente inexistentes.
Elementos de coste potenciales en la implementación y ejecución de un programa de Patient Blood Management (PBM) en el sistema de salud de una comunidad autónoma en España
| En el ámbito de la Administración Sanitaria de la Comunidad Autónoma |
| Configuración de los sistemas de información para la obtención de los indicadores de PBM |
| Inclusión de contenidos PBM en los programas de comunicación y formación |
| Consumo de medicación hospitalaria de dispensación ambulatoria (MHDA) - hierro EV, rHuEPO |
| Asesoramiento externo y auditorías |
| En el ámbito del hospital |
| Tiempo de dedicación del coordinador/es del programa PBM |
| Tiempo de actividad asistencial para el manejo de la anemia en el preoperatorio, Tiempo de hospital de día para atender la demanda de administración de tratamientos parenterales |
| Consumo de marcadores del metabolismo del hierro en el preoperatorio |
| Point of Care de anemia (Hb o HTO) |
| Point of Care de coagulación (en hospitales con intervenciones quirúrgicas con sangrado crítico) |
| Consumo de fármacos perioperatorios: agentes hemostáticos tópicos, antifibrinolíticos, hierro intravenoso, rHuEPO, concentrado de complejos protombínicos, fibrinógeno |
| Recuperadores de sangre intraoperatorios (Cell Saver) y postoperatorios |
| Configuración de los sistemas de información para la conexión de bases de datos y el desarrollo de informes PBM |
| Configuración de los sistemas de ayuda a la prescripción de la transfusión sanguínea y sus alternativas |
| Asesoramiento externo y auditorías |
En cuanto al modelo de financiación de la actividad asistencial y la necesidad de vincularla a resultados y valor, la variable a considerar en la tarifa de un alta quirúrgica en términos de PBM podría establecerse en el resultado transfusional. El destino de este variable por resultados es obviamente el hospital, pero podría considerar también otros destinatarios que efectivamente contribuyan en el proceso de adecuación, como podría ser el CT.
Adicionalmente, los hospitales podrían también beneficiarse de relaciones de valor con los proveedores de productos y servicios relacionados con el PBM, en un mercado que cada vez tiende más a proveer soluciones integradas basadas en resultados. Por ejemplo, el conjunto de estrategias que conforman el pilar 1 del PBM para el preoperatorio podrían fácilmente «paquetizarse», por uno o varios proveedores unidos, en una solución cuyo modelo de negocio con el hospital sería con base en el paciente que llega no anémico a la cirugía.
Modelos organizativos que impulsen el Patient Blood ManagementEl desarrollo y coordinación de los elementos de gestión sanitaria descritos requieren de la directriz de los órganos de gobierno de la administración sanitaria de la CCAA y los hospitales.
El modelo de gobernanza podría establecerse desde la institución responsable de evaluar la actividad asistencial y sus resultados, bien sea agencia de evaluación o departamento según la CCAA, mediante un comité de PBM que incluyera, de forma participativa o consultiva, las principales partes interesadas dentro de la transversalidad del PBM: SSCC, pacientes, donantes de sangre, CT, órganos competentes en seguridad del paciente y expertos en PBM, por mencionar algunas.
Entre las funciones de este comité se incluirían las de supervisar los indicadores centinela de los riesgos en salud de la población, elaborar informes de situación, elaborar recomendaciones y guías de práctica clínica en PBM, realizar auditorías y diseñar proyectos de formación y campañas educativas.
Paralelamente, desde la Consejería de Salud ya través del «Plan de Salud» como instrumento ejecutor de la política sanitaria, podrían definirse los objetivos, dotar de contenido y financiación los proyectos pertinentes, la vinculación en los contratos programa con los hospitales y, en definitiva, incrementar la efectividad real de los planes que se deriven del Comité de Gobernanza PBM. Como complemento al «Plan de Salud», sería también de esperar la mención del PBM en el marco de la Estrategia de Seguridad del Paciente del SNS, de igual forma que se abordan, por ejemplo, la adecuación del uso de antibióticos o las infecciones por catéter.
A las instituciones directamente relacionadas con la gestión de componentes sanguíneos, como la Dirección General de Salud Pública, Calidad e Innovación del Ministerio, o las Comisiones autonómicas de hemoterapia y CT, les correspondería incorporar explícitamente la promoción de estrategias de PBM entre sus objetivos y funciones (más allá del correcto uso de la sangre) pudiendo éstas ser encomendadas, también, desde el plano legislativo. En países próximos como Italia y Portugal, por ejemplo, el desarrollo de programas PBM para la prevención de las transfusiones evitables está descrito en la norma jurídica desde 2015 y 2018, respectivamente47,48.
Por parte de los hospitales, la implicación de los órganos de gerencia se considera determinante para poder llevar a cabo un programa que es transversal a todo el hospital. En una encuesta realizada a los servicios de anestesiología de 82 hospitales en España, el 73% de ellos afirmaban la necesidad de implicación de la Gerencia como uno de los principales factores limitantes para el desarrollo del PBM45. El objetivo en última instancia de la Dirección del hospital sería establecer el PBM como un standard of care en la política de calidad del centro y, para ello, debería ser considerado en su Plan Estratégico y formar parte de la agenda principal de alguno de los comités tradicionales del hospital (Comité de Calidad y Seguridad y CHT).
Por último, el modelo de gobernanza podría complementarse a través del instrumento de las DPO (dirección por objetivos), incluyendo objetivos PBM como parte de los incentivos en seguridad del paciente y adecuación de la práctica clínica.
FinanciaciónLos autores declaramos no haber recibido financiación externa para la realización de la investigación.
Conflicto de interesesE.B. ha recibido honorarios por conferencias y apoyo en viajes de Vifor-Pharma España e internacional, OM-Pharma, WellSpect, Sandoz y Zambon, pero no por este trabajo.
MJC ha recibido honorarios por asistencia a reuniones de Vifor Pharma España SL y de Baxter Company, pero no por este trabajo.
C.A. y J.V. declaran no tener ningún conflicto de intereses.
En el momento de la redacción del manuscrito, AGC era empleado de una compañía farmacéutica (Vifor) que comercializa tratamientos para el déficit de hierro y la anemia. Su participación como autor en este artículo es a título personal, sin haber recibido encargo alguno por parte de la compañía.
El presente artículo se basa en el trabajo final del Máster Universitario en Gestión Sanitaria de la UIC en 2018 realizado por Albert Garcia Casanovas. Agradece especialmente al tutor Jordi Mauri Santuré, así como a Joan M. Ferrer, Boi Ruiz, Marta Trapero, Olga Pané, Anna García Altés, Miriam Camats, Iris Blanch, Lucía González, Carles Illa, Roser Vallés y Enric Contreras.