No hay consenso sobre la existencia del efecto fin de semana en la asistencia sanitaria ni, en caso de existir, sobre sus posibles causas. El objetivo del estudio fue evaluar las diferencias en resultados en salud entre los pacientes ingresados en días laborables o fines de semana en un hospital de alta complejidad.
MétodosEstudio observacional retrospectivo de los pacientes ingresados entre 2016 y 2019 en un hospital público de más de 1.300 camas. Los episodios de hospitalización se clasificaron según si el ingreso tuvo lugar entre las 15 h de un viernes y las 8 h del lunes siguiente (ingreso en fin de semana) o no (ingreso en días laborables). Se compararon las razones de mortalidad, duración de la estancia y costes asociados, aplicando sus respectivos modelos de ajuste.
ResultadosDe los 169.495 episodios de hospitalización analizados, 48.201 (28,44%) correspondieron al fin de semana, presentando mayor edad (54,9 años vs. 53,9; p<0,001), tasa bruta de mortalidad (5,22% vs. 4,59%; p<0,001) y estancia media (7,42 días vs. 6,74; p<0,001) que los ingresados en días laborables. El coste de estancia bruto mediano fue menor (731,25 € vs. 850,88 €; p<0,001). No se encontraron diferencias significativas al aplicar los modelos de ajuste, con una razón de mortalidad ajustada a riesgo de 1,03 (0,99-1,08) vs. 0,98 (0,95-1,01), duración de la estancia ajustada por riesgo de 1,002 (0,98-1,005) vs. 0,999 (0,997-1,002) y coste de la estancia ajustado por riesgo de 0,928 (0,865-0,994) vs. 0,901 (0,843-0,962).
ConclusiónLos resultados del estudio revelan que la asistencia prestada durante los fines de semana no implica peores resultados en salud ni incremento de costes. Comparar el impacto entre centros requerirá una homogeneización futura de criterios temporales y modelos de ajuste de riesgo.
There is no agreement on the existence of the weekend effect in healthcare or, if it exists, on its possible causes. The objective of the study was to evaluate the differences in healthcare outcomes between patients admitted on weekdays or weekends in a high-complexity hospital.
MethodsObservational and retrospective study of patients admitted between 2016 and 2019 in a public hospital with more than 1300 beds. Hospitalization episodes were classified according to whether admission took place between Friday at 3:00 p.m. and the following Monday at 8:00 a.m. (weekend admission) or not (admission on weekdays). Mortality, length of stay and associated costs were compared, applying their respective risk-adjustment models.
ResultsOf the total 169,495 hospitalization episodes analyzed, 48,201 (28.44%) corresponded to the weekend, presenting an older age (54.9 years vs. 53.9; P<.001), a higher crude mortality rate (5.22% vs. 4.59%; P<0.001), and a longer average length of stay (7.42 days vs. 6.74; P<.001), than those admitted on weekdays. The median crude cost of stay was lower (€731.25 vs. €850.88; P<0.001). No significant differences were found when applying the adjustment models, with a risk-adjusted mortality ratio of 1.03 (0.99–1.08) vs. 0.98 (0.95–1.01), risk-adjusted length of stay of 1.002 (0.98–1.005) vs. 0.999 (0.997–1.002) and risk-adjusted cost of stay of 0.928 (0.865–0.994) vs. 0.901 (0.843–0.962).
ConclusionThe results of the study reveal that the assistance provided during the weekends does not imply worse health outcomes or increased costs. Comparing the impact between hospitals will require a future homogenization of temporal criteria and risk adjustment models.
A pesar de no existir una definición generalmente reconocida del «efecto fin de semana», se alude con este término a los diferentes resultados, clínicos y de gestión, asociados a la atención dispensada durante los fines de semana, en comparación con los días laborables1.
Bell y Redelmeier observaron hace 20 años que los pacientes ingresados con enfermedades graves en Ontario (Canadá) tenían mayor probabilidad de morir si la hospitalización se había producido durante los fines de semana2. Desde entonces, numerosos estudios internacionales han profundizado en el efecto fin de semana en múltiples condiciones clínicas1,3,4. Pero toda esta abundante producción científica, incluyendo alguna investigación realizada en España, ha aumentado la controversia5. El análisis de una cohorte estadounidense de más de 13 millones de pacientes hospitalizados encontró diferencias estadísticamente significativas, pero clínicamente poco relevantes en mortalidad, estancia y costes, que, en opinión de los autores, no justificaban la adopción de medidas y recursos adicionales los fines de semana6.
De existir este fenómeno, tampoco se dispone de una evidencia definitiva sobre cuáles puedan ser sus causas. Los hallazgos de peores resultados en salud parecen relacionados con la reducción de la actividad programada durante estos periodos7, la menor disponibilidad de personal2,8, el mayor tiempo transcurrido entre el ingreso, casi siempre urgente, y la realización de procedimientos invasivos o la sensiblemente menor disponibilidad de subespecialidades para la realización de interconsultas en la actividad programada9,10.
La constatación del efecto fin de semana ha dado lugar a importantes intervenciones de política sanitaria, entre las que cabe destacar el programa 7-days services del National Health Service (NHS) England's, que tuvo por objeto garantizar que los pacientes recibieran una atención segura y de alta calidad todos los días de la semana11. La remuneración acordada para los médicos jóvenes durante los fines de semana derivó en la primera huelga a gran escala en el NHS en los últimos 40 años12.
El objetivo de este estudio fue evaluar la existencia de diferencias en los resultados (mortalidad, duración de la estancia y costes) de la atención dispensada a los pacientes ingresados en día laborable o en fin de semana en el Hospital Universitario 12 de Octubre (H12O).
MétodosDiseño del estudio y fuentes de informaciónSe realizó un estudio observacional retrospectivo de los resultados clínicos de pacientes ingresados entre 2016 y 2019 en el H12O, un hospital público de tercer nivel y alta complejidad, con 1.300 camas y más de 6.000 profesionales, que provee atención especializada a un área de aproximadamente 450.000 habitantes del sur de Madrid.
Se utilizó como fuente de información el conjunto mínimo básico de datos, una base de datos administrativa, cuya elaboración resulta de obligado cumplimiento para todos los hospitales del Sistema Nacional de Salud español13 y que en el caso del H12O se nutre de información registrada en la historia clínica electrónica y recoge datos demográficos y clínicos, principalmente los códigos de la Clasificación Internacional de Enfermedades, 10.ª Revisión (CIE-10), de los diagnósticos y procedimientos de los pacientes ingresados.
Para mejorar la consistencia de los datos, se excluyeron los episodios con menos de una estancia y tipo de alta diferente de fallecimiento, así como aquellos de los que no se dispuso de los datos necesarios para el ajuste de riesgo.
Para el estudio de costes económicos se utilizaron los datos del sistema de contabilidad analítica del H12O, basado en un modelo full costing con imputación de costes por paciente y episodio, y se excluyeron, además, los episodios con alta en ejercicio económico diferente del ejercicio del ingreso.
Variables de estudioLos episodios de hospitalización se clasificaron según si el ingreso tuvo lugar entre las 15 h de un viernes y las 8 h del lunes siguiente (ingreso en fin de semana) o no (ingreso en días laborables) y se consideraron variables de resultado la mortalidad intrahospitalaria, la duración de la estancia, medida en días y calculada como la diferencia entre las fechas de alta e ingreso y el coste de la estancia, medido en euros corrientes y calculado como el cociente entre el coste del episodio y la duración de la estancia.
Análisis estadísticoSe consideraron variables dependientes para los ajustes de riesgo la mortalidad intrahospitalaria, la duración de la estancia y el coste medio de la estancia. Se utilizó regresión logística binaria para el ajuste de riesgo de la mortalidad intrahospitalaria con el sexo y la edad del paciente, si el ingreso fue programado, urgente o después de un tratamiento ambulatorio y el peso relativo y el riesgo de mortalidad del episodio de hospitalización según los All Patient Refined Diagnosis Related Groups v.35 (APR-DRG)14 como variables independientes, y regresión de Poisson o binomial negativa, según necesidad, con las mismas variables independientes, excepto el riesgo de mortalidad, y, además, la categoría mayor diagnóstica y el nivel de severidad del episodio según APR-DRG para el ajuste de la duración de la estancia. Finalmente, el ajuste del coste de la estancia se obtuvo multiplicando el coste medio de la estancia de cada episodio por el peso relativo del episodio según APR-DRG.
Se examinó la bondad del ajuste de cada modelo estimado para seleccionar el más adecuado y se calcularon las odds ratio (OR) y las razones de tasas de incidencia (IRR), según necesidad, así como sus intervalos de confianza del 95%. En los modelos de regresión logística, la calibración se analizó gráficamente agrupando los episodios en deciles y tabulando las probabilidades predichas frente a las observadas, y la discriminación se evaluó mediante el área bajo la curva receiver operating characteristic (AUROC). En las regresiones de Poisson o binomial, la bondad del ajuste se evaluó mediante el seudo R2 de McFadden.
Para la comparación de los resultados entre fin de semana y en días laborables, se calcularon las razones de mortalidad ajustada a riesgo (RMAR), la duración de la estancia ajustada por riesgo (REAR) y el coste de la estancia ajustado por riesgo (RCEAR) como los cocientes entre las variables de resultado observadas y las estimadas, obtenidas a partir de las predicciones individuales resultantes de los respectivos modelos de ajuste. En todos los casos, se utilizó la aproximación de Byar al test exacto de Poisson para obtener los intervalos de confianza del 95%. Como análisis de sensibilidad se introdujo el ingreso en fin de semana como factor de riesgo en los modelos de ajuste para evaluar su asociación con la mortalidad intrahospitalaria y la duración de la estancia.
Las variables cuantitativas se expresaron como medias y desviaciones estándar o medianas y rango intercuartílico, en el caso de que su distribución no fuera normal, y las cualitativas, como frecuencias y porcentajes. Las comparaciones de las variables cualitativas se realizaron mediante la prueba de la chi al cuadrado o el test exacto de Fisher y las cuantitativas, mediante el test de la t de Student o la U de Mann-Whitney, según necesidad. Todos los test realizados fueron bilaterales y se consideraron significativos valores de p <0,05. Los cálculos se realizaron con Stata v13 y SPSS v21. StataCorp. 2013. Stata Statistical Software: Release 13. College Station, TX: StataCorp LP IBM Corp. Released 2012. IBM SPSS Statistics for Windows, Version 21.0. Armonk, NY: IBM Corp.
ResultadosMortalidad intrahospitalaria y duración de la estanciaSe registraron durante el periodo de estudio 179.792 altas en el H12O, de las cuales se excluyeron 10.293 (5,72%) por tener menos de una estancia y tipo de alta diferente de fallecimiento y 4 (0,002%) por carecer de alguno de los datos necesarios para el ajuste de riesgos, de forma que, finalmente, la población de estudio comprendió 169.495 episodios de hospitalización. De ellos, 48.201 (28,44%) tuvieron ingreso en fin de semana y presentaron mayor edad: 54,9 ± 27,2) años vs. 53,9 ± 26,3), p <0,001, similar proporción de mujeres: 55,2% vs. 55,8% (p=0,56), mayor tasa bruta de mortalidad: 5,22% vs. 4,59% (p <0,001) y mayor estancia media: 7,42 días vs. 6,74 días (p <0,001) que los ingresados en días laborables. Las demás características relevantes para los ajustes de riesgo se muestran en la tabla 1, comparando las diferencias de proporciones entre ingresos en días laborables y en fin de semana.
Diferencias en el perfil de los pacientes ingresados en días laborables y en fines de semana
| Ingreso en días laborables | Ingreso en fin de semana | p | |||
|---|---|---|---|---|---|
| Peso medio APR-GRD (DE) | 1,12 ± 1,26 | 1,09 ± 1,32 | <0,001 | ||
| n | % | n | % | ||
| Ingreso urgente | 70.828 | 58,4 | 37.585 | 78,0 | <0,001 |
| Ingreso programado | 46.108 | 38 | 8.999 | 18,6 | <0,001 |
| Ingreso tras tratamiento ambulatorio | 4.358 | 3,6 | 1.617 | 3,4 | 0,02 |
| CDM 1: Sistema nervioso | 6.618 | 5,5 | 3.085 | 6,4 | <0,001 |
| CMD 2: Enf. y trast. del ojo | 595 | 0,5 | 180 | 0,4 | 0,001 |
| CMD 3: Enf. y trast. del oído, nariz y boca | 5.321 | 4,4 | 1.608 | 3,3 | 0,01 |
| CMD 4: Enf. y trast. del aparato respiratorio | 14.726 | 12,1 | 7.602 | 15,8 | <0,001 |
| CMD 5: Enf. y trast. del aparato circulatorio | 15.096 | 12,4 | 5.658 | 11,7 | <0,001 |
| CMD 6: Enf. y trast. del aparato digestivo | 12.818 | 10,6 | 4.817 | 10,0 | <0,001 |
| CMD 7: Enf. y trast. del hígado, sistema biliar y páncreas | 7.420 | 6,1 | 3.064 | 6,4 | 0,07 |
| CMD 8: Sistema musculoesquelético y tejido conjuntivo | 11.591 | 9,6 | 3.647 | 7,6 | <0,001 |
| CMD 9: Enf. y trast. de la piel, tejido subcutáneo o mama | 3.587 | 3,0 | 857 | 1,8 | <0,001 |
| CMD 10: Enf. y trast. del sistema endoc. nutrición y metabolismo | 3.583 | 3,0 | 883 | 1,8 | <0,001 |
| CMD 11: Enf. y trast. del riñón y vías urinarias | 8.300 | 6,8 | 2.941 | 6,1 | <0,001 |
| CMD 12: Enf. y trast. del aparato reproductor masculino | 2.218 | 1,8 | 606 | 1,3 | <0,001 |
| CMD 13: Enf. y trast. del aparato reproductor femenino | 2.396 | 2,0 | 993 | 2,1 | 0,26 |
| CMD 14: Embarazo, parto y puerperio | 12.373 | 10,2 | 6070 | 12,6 | <0,001 |
| CMD 15: Recién nacidos y neonatos con enfermedad neonatal | 1.425 | 1,2 | 562 | 1,2 | 0,88 |
| CMD 16: Enf. y trast. de sangre, hematopoyéticos y sist. inmunológico | 1.562 | 1,3 | 578 | 1,2 | 0,14 |
| CMD 17: Trastornos mieloproliferat. neoplasias mal diferenciadas | 2.861 | 2,7 | 541 | 1,1 | <0,001 |
| CMD 18: Enfermedades infecciosas | 3.284 | 1,4 | 1.803 | 3,7 | <0,001 |
| CMD 19: Trastornos mentales | 1.675 | 0,2 | 1.126 | 2,3 | <0,001 |
| CMD 20: Uso de fármacos/alcohol y trast. mentales orgánicos inducidos | 199 | 0,9 | 113 | 0,2 | 0,002 |
| CMD 21: Lesiones y envenenamientos y efectos tóxicos de fármacos | 1.052 | 0,01 | 482 | 1 | 0,009 |
| CMD 22: Quemaduras | 15 | 1,2 | 9 | 0,01 | 0,33 |
| CMD 23: Otras causas de atención sanitaria | 1.454 | 0,2 | 424 | 0,9 | <0,001 |
| CMD 24: Infecciones VIH | 292 | 0,2 | 131 | 0,3 | 0,25 |
| CMD 25: Politraumatismos | 271 | 0,2 | 191 | 0,4 | <0,001 |
| Nivel de riesgo de mortalidad menor | 74.935 | 61,8 | 27.002 | 56,0 | <0,001 |
| Nivel de riesgo de mortalidad moderado | 26.014 | 21,4 | 10.867 | 22,5 | <0,001 |
| Nivel de riesgo de mortalidad mayor | 15.404 | 12,7 | 7.836 | 16,3 | <0,001 |
| Nivel de riesgo de mortalidad extremo | 4.360 | 3,6 | 2.251 | 4,7 | <0,001 |
| Nivel de severidad menor | 53.146 | 43,8 | 18.581 | 38,5 | <0,001 |
| Nivel de severidad moderado | 40.060 | 33,0 | 15.966 | 33,1 | 0,70 |
| Nivel de severidad mayor | 23.500 | 19,4 | 11.337 | 23,5 | <0,001 |
| Nivel de severidad extremo | 4.007 | 3,3 | 2.072 | 4,3 | <0,001 |
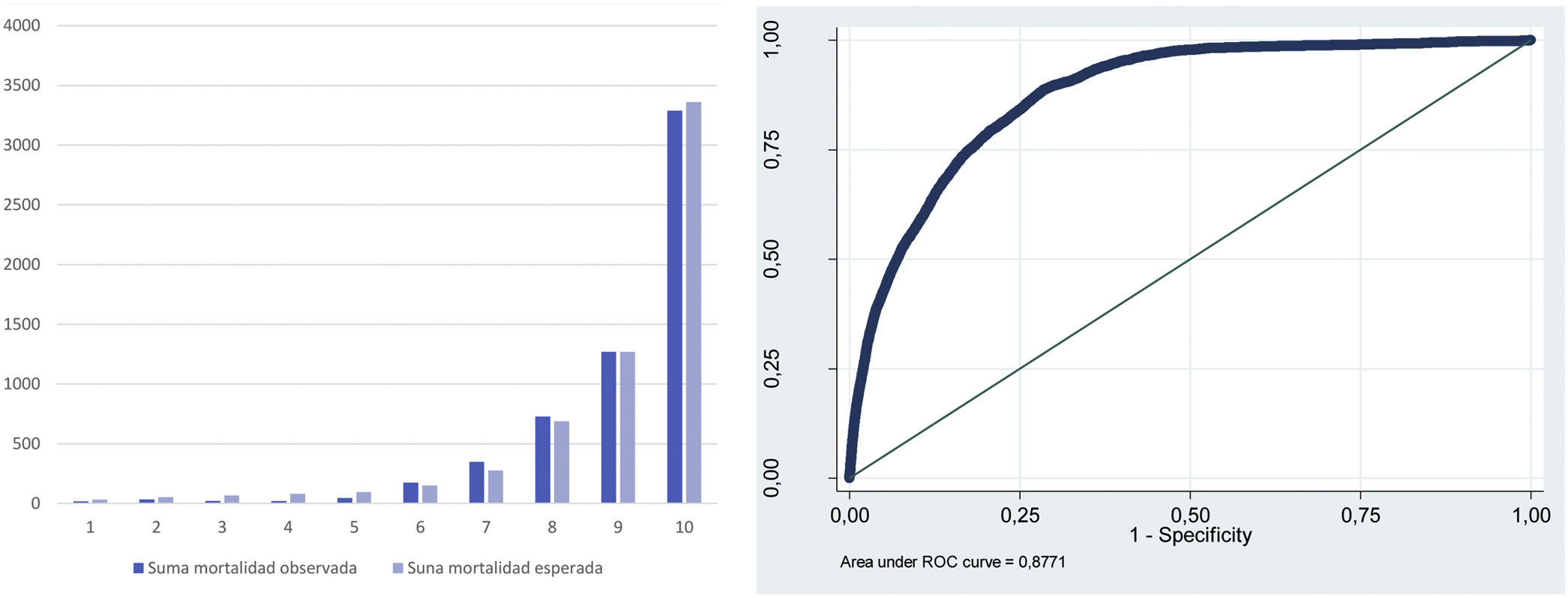
Los modelos de ajuste de riesgo de la mortalidad intrahospitalaria y la duración de la estancia se muestran, respectivamente, en las tablas 2 y 3. Resultaron factores protectores de mortalidad intrahospitalaria ser mujer e ingresar en el hospital de forma programada o tras un tratamiento ambulatorio y factores de riesgo, todos los demás considerados. En relación con la duración de la estancia, resultaron ser factores que reducen la duración de la estancia, además de los protectores de mortalidad intrahospitalaria, los pacientes ingresados por las condiciones clínicas agrupadas en las categorías diagnósticas mayores con IRR significativo y <1. La calibración y la discriminación (AUROC=0,88) del modelo de ajuste de la mortalidad intrahospitalaria fueron buenas (fig. 1) y el ajuste de la duración de la estancia presentó un seudo R2=0,24.
Modelo de ajuste de riesgo de la mortalidad intrahospitalaria
| OR | P | IC del 95% | ||
|---|---|---|---|---|
| Mujer | 0,87 | <0,001 | 0,83 | 0,92 |
| Peso relativo APR-DRG | 1,13 | <0,001 | 1,12 | 1,15 |
| Edad | 1,02 | <0,001 | 1,02 | 1,02 |
| Riesgo mortalidad (menor) | ||||
| Moderado | 3,87 | <0,001 | 3,42 | 4,38 |
| Mayor | 9,32 | <0,001 | 8,20 | 10,58 |
| Extremo | 30,71 | <0,001 | 26,80 | 35,18 |
| Ingreso urgente | ||||
| Ingreso programado | 0,40 | <0,001 | 0,36 | 0,44 |
| Tras tratamiento ambulatorio | 0,25 | <0,001 | 0,18 | 0,34 |
| Constante | 0,00 | <0,001 | 0,00 | 0,00 |
APR-DRG: All Patients Refined-Diagnosis Related Groups; IC del 95%: intervalo de confianza del 95%; OR: odss ratio.
Modelo de ajuste de riesgo de duración de la estancia
| IRR | p | IC del 95% | ||
|---|---|---|---|---|
| Edad | 1,0003 | <0,001 | 1,00 | 1,00 |
| Mujer | 0,98 | 0,01 | 0,96 | 0,99 |
| Ingreso urgente | ||||
| Ingreso programado | 0,68 | <0,001 | 0,66 | 0,69 |
| Tras tratamiento ambulatorio | 0,53 | <0,001 | 0,50 | 0,55 |
| CDM 1 (sistema nervioso) | ||||
| Enf. y trast. del ojo | 0,65 | <0,001 | 0,61 | 0,70 |
| Enf. y trast. del oído, nariz y boca | 0,84 | <0,001 | 0,80 | 0,88 |
| Enf. y trast. del aparato respiratorio | 0,74 | <0,001 | 0,72 | 0,76 |
| Enf. y trast. del aparato circulatorio | 0,85 | <0,001 | 0,82 | 0,88 |
| Enf. y trast. del aparato digestivo | 1,01 | 0,67 | 0,97 | 1,04 |
| Enf. y trast. del hígado, sistema biliar y páncreas | 0,94 | <0,001 | 0,90 | 0,97 |
| Sistema musculoesquelético y tejido conjuntivo | 1,39 | <0,001 | 1,34 | 1,44 |
| Enf. y trast. de la piel, tejido subcutáneo o mama | 0,84 | <0,001 | 0,80 | 0,89 |
| Enf. y trast. del sistema endocrino, nutrición y metabolismo | 0,83 | <0,001 | 0,79 | 0,88 |
| Enf. y trast. del riñón y vías urinarias | 0,83 | <0,001 | 0,80 | 0,87 |
| Enf. y trast. del aparato reproductor masculino | 0,68 | <0,001 | 0,64 | 0,72 |
| Enf. y trast. del aparato reproductor femenino | 0,97 | 0,41 | 0,91 | 1,04 |
| Embarazo, parto y puerperio | 0,60 | <0,001 | 0,58 | 0,62 |
| Recién nacidos y neonatos con enfermedad del período neonatal | 1,74 | <0,001 | 1,59 | 1,90 |
| Enf. y trast. de sangre, órganos hematopoyéticos y sist. inmunológico | 0,96 | 0,22 | 0,91 | 1,02 |
| Trastornos mieloproliferativos y neoplasias mal diferenciadas | 1,31 | <0,001 | 1,25 | 1,38 |
| Enfermedades infecciosas | 0,97 | 0,23 | 0,93 | 1,02 |
| Trastornos mentales | 1,50 | <0,001 | 1,43 | 1,57 |
| Uso de fármacos/alcohol y trast. mentales orgánicos inducidos | 0,94 | 0,33 | 0,83 | 1,06 |
| Lesiones y envenenamientos y efectos tóxicos de fármacos | 0,95 | 0,21 | 0,88 | 1,03 |
| Quemaduras | 0,99 | 0,98 | 0,46 | 2,15 |
| Otras causas de atención sanitaria | 0,93 | 0,07 | 0,86 | 1,00 |
| Infecciones VIH | 1,07 | 0,17 | 0,97 | 1,17 |
| Politraumatismos | 1,32 | <0,001 | 1,20 | 1,46 |
| Nivel de severidad (menor) | ||||
| Moderado | 1,25 | 0,33 | 0,80 | 1,97 |
| Mayor | 1,73 | 0,02 | 1,10 | 2,72 |
| Extremo | 1,90 | 0,01 | 1,21 | 2,98 |
| Peso relativo APR-DRG | 1,13 | <0,001 | 1,13 | 1,14 |
| Constante | 4,98 | <0,001 | 3,17 | 7,83 |
APR-DRG: All Patients Refined-Diagnosis Related Groups; CDM: categoría diagnóstica mayor; IC del 95%: intervalo de confianza del 95%; IRR: razón de tasas de incidencia.
Después de los ajustes de riesgo, no se observaron diferencias significativas entre los resultados de los 2grupos analizados: la RMAR de los pacientes ingresados en fin de semana fue: 1,03 (0,99-1,08) vs. 0,98 (0,95-1,01) la de los ingresados en días laborables, y la REAR, respectivamente, 1,002 (0,98-1,005) vs. 0,999 (0,997-1,002). El análisis de sensibilidad confirmó estos resultados, obteniéndose una OR=1,06 (p=0,59) para el ajuste de la mortalidad intrahospitalaria y un IRR=1 (p=0,884) para el ajuste de la duración de la estancia.
Coste económico de la estanciaPara el análisis del coste de la estancia se excluyeron adicionalmente 4.443 (2,47%) episodios por tener el alta en un ejercicio económico diferente al del ingreso, comprendiendo la población de estudio 165.052 (91,8%) episodios y de ellos 46.673 (28,27%) fueron ingresos en fin de semana. El coste de estancia bruto mediano fue menor en los ingresos en fin de semana que en los realizados en días laborables: 731,25 € (492,12 €-1.174 €) vs. 850,88 € (546 €-1.477 €), (p <0,001), pero tras el ajuste de riesgo no se observaron diferencias significativas: la RCEAR de los ingresos en fin de semana fue 0, 928 (0,865-0,994) vs. 0,901 (0,843-0,962).
DiscusiónTras analizar los ingresos en un hospital terciario en un periodo de 4 años y aplicando los respectivos modelos de ajuste de riesgo, no se encontraron diferencias en mortalidad intrahospitalaria, duración y coste de la estancia entre pacientes hospitalizados en jornadas laborables y en fines de semana.
Estos hallazgos son coherentes con los obtenidos en algunas de las investigaciones más recientes. El estudio estadounidense, que incluyó a 13.505.396 pacientes6, también utilizando un diseño observacional y retrospectivo, encontró un 24,2% de hospitalizaciones registradas en fines de semana durante 3 años, una proporción similar al 28,44% de nuestros datos. Pese a que existen diferencias en los parámetros brutos analizados, como la mortalidad durante los fines de semana y las jornadas laborables (un 2,8% y 2,5%, respectivamente, en EE. UU.; y un 5,22 y un 4,59% en el H12O), o la estancia media (3 días para ambos grupos en EE. UU. y 7,42 y 6,74 días en el H12O), las discrepancias desaparecen en los resultados ajustados por riesgo, de forma que, en lo esencial, estos indicadores resultaron similares entre los grupos de comparación. En opinión de los autores del estudio estadounidense, la adopción de medidas organizativas específicas no impactaría en la mortalidad de los pacientes, con resultados menos concluyentes con relación a la estancia y costes.
Los hallazgos de nuestra investigación son diferentes de otras experiencias internacionales. Un estudio inglés con datos del NHS, publicado en 2015 y posteriormente corregido15,16, concluyó que los ingresos durante el fin de semana se asociaron con un 10% de incremento en la mortalidad cuando el ingreso se produjo el sábado y un 15% si se produjo el domingo. El análisis de registros de 3 millones de pacientes correspondientes a 11 hospitales de Inglaterra, 5 de Estados Unidos y 6 de Holanda1 también encontró diferencias significativas en la mortalidad ajustada, siendo siempre superior en las hospitalizaciones del fin de semana.
Consideramos que múltiples razones pueden justificar estas discrepancias, a las que vienen a sumarse los resultados de nuestro estudio. En primer lugar, no existe consenso en la definición de fin de semana. Experiencias estadounidenses, basándose en la Muestra Nacional de Pacientes Hospitalizados (National Inpatient Sample)17, consideran el tiempo transcurrido desde la medianoche del viernes hasta el domingo a la misma hora, frente a otros estudios que utilizaron como criterio el tiempo transcurrido desde el viernes a las 17h hasta el lunes a las 8h6. En nuestro caso, tomando como referencia el máximo número de horas ordinarias de trabajo efectivo establecido en la legislación española18, se consideró como periodo a estudio desde las 15h del viernes hasta el lunes a las 8h. Otra de las posibles causas de desacuerdo es la diferente selección de los grupos de comparación. Aunque la opción mayoritaria es comparar el intervalo lunes-viernes con el periodo sábado-domingo, existe evidencia señalando que sería suficiente con determinar el miércoles como grupo control15. Incluso, se ha sugerido la posibilidad de sumar al efecto fin de semana el «efecto viernes»19, por considerar que también presenta peculiaridades.
Por otra parte, la comparación transnacional es compleja debido a la gran variabilidad de modelos de sistemas sanitarios y, consecuentemente, en los costes relacionados con la asistencia20-22. La experiencia estadounidense, enmarcada en el Proyecto de Utilización y Coste Sanitario (Healthcare Cost and Utilization Project), basándose en los datos disponibles de Medicare y Medicaid17, calculó que el coste medio de una estancia en el grupo hospitalizado en jornada laborable fue de 6.609 $ y de 6.562 $ en el grupo fin de semana. Esto contrasta con los datos del H12O, donde el coste de estancia bruto mediano fue de 850,88 € para los ingresos en jornada laborable frente a los 731,25 € en fin de semana.
La principal limitación de nuestro estudio fue su carácter unicéntrico, dificultando la generalización de los resultados a otros entornos. No obstante, creemos que poner el foco en un único hospital de alta complejidad, evitando el análisis de cohortes procedentes de diferentes centros que pueden estar sujetos a distintas estrategias facilita la interpretación de los hallazgos y la adopción de medidas concretas. Desde el punto de vista metodológico, también debemos resaltar el carácter retrospectivo de la investigación, así como la elección de las variables utilizadas para el modelo de ajuste que, aunque creemos que contempló gran parte de la variabilidad demográfica, en gravedad y comorbilidades, pudo mantener cierta confusión residual. No se realizó un estudio específico de aquellas jornadas que, aunque incluidas en el periodo lunes-viernes, resultaron festivas, ni de los periodos vacacionales. Finalmente, dado que el objetivo de nuestro estudio fue obtener una visión global y adaptada a nuestro medio del efecto fin de semana, no se analizó la evolución de diagnósticos concretos. La bibliografía sí coincide en este punto, empeorando los resultados en salud de los pacientes hospitalizados en fin de semana en aquellas enfermedades que habitualmente requieren la realización de técnicas diagnósticas y terapéuticas complejas23-25.
ConclusionesEl análisis de 179.792 episodios de hospitalización, comparando las hospitalizaciones en jornada laborable y en fines de semana, inicialmente mostró diferencias en mortalidad intrahospitalaria, la duración de la estancia y los costes, que desaparecieron al aplicar modelos de ajuste de riesgo, concluyendo que la asistencia prestada durante los fines de semana no implica peores resultados clínicos y de gestión. Consideramos necesario consensuar los criterios temporales y de inclusión en los análisis, así como las variables que forman parte de los modelos de ajuste.
Conflicto de interesesNo existe conflicto de intereses.