la enfermedad de CADASIL (Cerebral Autosomal Dominant Arteriopathy with Subcortical Infarcts and Leukoencephalopathy) se caracteriza por isquemias cerebrales recurrentes de tipo lacunar, habitualmente en pacientes sin factores de riesgo vascular. Analizamos la frecuencia de enfermedad de CADASIL en pacientes con infarto lacunar sin factores de riesgo vascular clásicos.
Métodosestudiamos pacientes con un primer infarto lacunar menores de 65 años sin hipertensión, diabetes mellitus u otra causa que justificara la isquemia cerebral. Realizamos estudio inmunohistoquímico de 5μm de espesor sobre biopsia cutánea usando el anticuerpo monoclonal anti-Notch 3 (1E4). Además del estudio inmunohistoquímico se realizó en todos los casos el estudio genético del gen Notch 3 de los exones 3, 4, 5, 6, 11 y 19.
Resultadosde 1.519 pacientes con infarto lacunar, sólo 57 (3,7%) cumplieron los criterios de selección, y 30 de ellos aceptaron participar en el estudio. Analizamos 30 pacientes con edad media de 53 años; el 50% fueron hombres y todos presentaron un primer infarto cerebral tipo lacunar. El estudio inmunohistoquímico y genético confirmó la enfermedad de CADASIL en dos pacientes (6,6%) en el exón 4 nt 622C/T (Arg 182 Cys) y 694 T/C (Cys206Arg) respectivamente.
Conclusionesdetectamos la enfermedad de CADASIL en un 6,6% de los pacientes menores de 65 años con un primer infarto lacunar sin hipertensión ni diabetes mellitus. El despistaje de esta enfermedad debería de ser considerado en estos casos.
CADASIL (Cerebral Autosomal Dominant Arteriopathy with Subcortical Infarcts and Leukoencephalopathy) is characterized by recurrent cerebral ischemic episodes of the lacunar subtype usually without traditional vascular risk factors. We investigated the frequency of CADASIL among selected patients with cerebral ischemia of the lacunar subtype.
Methodswe studied patients under 65 years old who presented cerebral ischemia of the lacunar subtype without hypertension, diabetes mellitus or other causes that explained the cerebral ischemia. On the skin biopsies, we performed immunostaining analysis on 5μm frozen sections with monoclonal antibody anti-Notch 3 (1E4). We also performed a genetic analysis of the Notch 3 gene (exons 3,4,5,6,11 and 19).
Resultsof 1.519 patients analyzed, only 57 (3.7%) fulfilled the selection criteria, and 30 of them accepted to participated in the study. We studied 30 patients, mean age was 53 years (range 34 to 65), 50% were men and all patients suffered a lacunar stroke. Immunostaining analysis was positive in two patients (6.6%) and the genetic analysis confirmed a mutation characteristic of CADASIL in exon 4 nt 622C/T (Arg 182 Cys) and 694 T/C (Cys206Arg) respectively.
ConclusionsCADASIL disease was present in 6.6% of patients younger than 65 years with a lacunar stroke and without hypertension or diabetes mellitus. Screening for CADASIL should be considered in these patients.
Cerebral autosomal dominant arteriopathy with subcortical infarcts and leukoencephalopathy (CADASIL) es una enfermedad hereditaria poco frecuente caracterizada por ataques isquémicos transitorios, infartos cerebrales, demencia vascular, migraña con aura y trastornos psiquiátricos1. Aunque el mecanismo fisiopatológico es una arteriopatía sistémica no amiloidótica ni aterosclerótica, clínicamente se manifiesta por afectación casi exclusiva del sistema nervioso central.
La enfermedad de CADASIL está causada por una mutación en el gen Notch 3. Este gen codifica un receptor transmembrana con un dominio extracelular que contiene 34 repeticiones en tándem de un factor similar a los factores de crecimiento epidérmico (epidermal growth factor-like repeats [EGF])2. Las mutaciones descritas condicionan la ganancia o pérdida de un residuo de cisteína en los EGF de la porción extracelular del receptor, alterándose el número de puentes disulfuro que unen los residuos de cisteína entre sí, y con ello, la configuración tridimensional de la proteína. Estas alteraciones conducen al cúmulo patológico de la proteína Notch 3 en la pared arterial2, así como a depósitos granulares osmiofílicos llamados GOM (patognomónicos de la enfermedad).
El diagnóstico puede realizarse por microscopía electrónica para la detección de los depósitos GOM3, con estudio inmunohistoquímico sobre biopsia cutánea con anticuerpos monoclonales anti Notch 3, que demuestren el cúmulo patológico de dicha proteína en la pared arterial4, o por estudio genético del gen Notch 35. Sin embargo, el diagnóstico es difícil dada la variabilidad fenotípica de la enfermedad, incluso dentro de la misma familia, no existiendo una clara correlación geno-fenotípica.
La principal manifestación clínica de la enfermedad son los episodios recurrentes de isquemia cerebral tipo lacunar, y estos pueden confundirse con casos de isquemia lacunar de causa esporádica.
Aunque los pacientes con enfermedad de CADASIL presentan una baja prevalencia de factores de riesgo vascular, particularmente hipertensión (5-25%) y diabetes mellitus (0-4%)6–8, comparados con los pacientes con infarto lacunar de causa esporádica (hipertensión 40-83% y diabetes 28-41%)9–12, aproximadamente el 18% de los pacientes con infarto lacunar de causa esporádica no presentan ningún factor de riesgo vascular u otra causa que justifique la isquemia cerebral9,10. Por lo tanto, en estos casos se debería de plantear el diagnóstico diferencial con otras entidades como la enfermedad de CADASIL.
Dada la baja prevalencia de factores de riesgo vascular en los pacientes con CADASIL, nosotros evaluamos la hipótesis de que seleccionando los pacientes con infarto lacunar sin factores de riesgo vascular podemos aumentar el número de diagnósticos de esta enfermedad.
Nuestro principal objetivo fue evaluar la prevalencia de enfermedad de CADASIL en pacientes menores de 65 años con un primer infarto lacunar sin hipertensión, diabetes mellitus u otra causa que justifique la isquemia cerebral. Como objetivo secundario, dependiendo del número de casos detectados, se evaluarían las diferencias clínicas y radiológicas entre ambos grupos.
Pacientes y métodosA partir del registro de dos hospitales terciarios de Barcelona seleccionamos retrospectivamente pacientes caucásicos menores de 65 años, con un primer infarto lacunar, sin hipertensión, diabetes mellitus u otra causa que justificara la isquemia cerebral.
Consideramos como infarto lacunar aquellos pacientes con un síndrome lacunar clásico y con una lesión isquémica cerebral sintomática, menor de 1,5cm de diámetro en el territorio de arterias perforantes en ausencia de otra etiología13.
Dentro del protocolo diagnóstico se incluyó la realización de TC o RM craneal, estudio angiográfico intracraneal (angio TC, angio RM o arteriografía cerebral) ultrasonografía carotídea, ECG, ecocardiografía y analítica general con coagulación durante la hospitalización.
Se excluyeron todos aquellos pacientes con cardiopatía de riesgo embólico elevado14, estenosis arterial extra o intracraneal en el territorio del infarto lacunar superior al 50%, o presencia de otra enfermedad que pudiera justificar el infarto lacunar (por ejemplo enfermedad hematológica, vasculopatía inflamatoria, displásica o disección arterial).
El estudio fue aprobado por el comité ético del hospital de la Santa Creu i Sant Pau y se solicitó el consentimiento informado a todos los pacientes.
En los casos donde se cumplieron los criterios de selección se realizó una visita médica donde se recogieron los siguientes datos: nuevos episodios isquémicos cerebrales posteriores al evento inicial (ataque isquémico transitorio, infarto lacunar, infarto no lacunar o hemorragia cerebral). Se recogieron antecedentes de migraña, trastornos psiquiátricos o crisis epilépticas. También se evaluaron antecedentes familiares de migraña, trastorno psiquiátrico, demencia o enfermedad vascular cerebral entre los familiares de primer y segundo orden.
En todos los pacientes durante la visita médica se realizó la extracción de sangre para el estudio genético, así como la biopsia cutánea para el estudio inmunohistoquímico.
Consideramos ataque isquémico transitorio aquel déficit neurológico focal cerebral o retiniano, de inicio brusco y causa presumiblemente vascular con una RM craneal normal15. Se consideró hipertensión arterial si el paciente seguía algún tratamiento antihipertensivo, o si se detectaron cifras de tensión arterial sistólica superiores a 140mm Hg y/o diastólica de 90mm Hg en dos determinaciones fuera de la fase aguda de la isquemia cerebral16.
Consideramos consumo de alcohol moderado aquel superior a 40g/día.
Consideramos paciente diabético aquellos en tratamiento con antidiabéticos orales, insulina, dieta diabética o cifras de glucemia en ayunas superiores a 126mg/dl17.
Consideramos hipercolesterolemia si el paciente seguía un tratamiento hipolipemiante por antecedente de hipercolesterolemia, o si la cifra de colesterol plasmático fue superior a 200mg/dl18. Todos lo pacientes fumadores dentro de los últimos cinco años fueron considerados como fumadores19. Clasificamos la migraña de acuerdo con la International Headache Society20.
Estudio de lesiones por resonancia magnéticaUn neurorradiólogo ciego a los resultados clínicos evaluó las imágenes en secuencias de T2 y FLAIR usando la escala modificada de Scheltens21. Esta escala permite medir las lesiones en sustancia blanca, ganglios de la base y lesiones infratentoriales características de los pacientes con CADASIL22.
Estudio inmunohistoquímico sobre biopsia cutánea con anticuerpos monoclonales anti-Notch 3 (1E4)Realizamos un punch cutáneo de 4mm de espesor que fue congelado a -80° C hasta su análisis posterior. Para la realización del estudio inmunohistoquímico, las muestras fueron cortadas en secciones de 5μm.
Utilizamos como anticuerpo primario el anti-Notch 3 (1E4) a una dilución 1:5 y la inmunorreactividad fue revelada con anticuerpo anti-mouse (dilución 1:50) y con 3,3’-diaminobenzidine (DAB; Sigma-Aldrich Chemie, Germany).
Consideramos un resultado negativo del análisis inmunohistoquímico cuando no se detectó acumulaciónen tres vasos separados4.
En los casos donde no se pudo realizar el estudio inmunohistoquímico se secuenció todo el gen Notch 3.
Estudio genéticoEl ADN se aisló de muestra sanguínea periférica usando el método de Miller et al23. Analizamos en todos los pacientes los 6 exones más prevalentes reportados por la literatura en la enfermedad de CADASIL (exón 3, 4, 5, 6, 11, 19) de los 33 contenidos en el gen Notch 3. Las secuencias intrónicas adyacentes a los genes estudiados fueron amplificados usando la PCR.
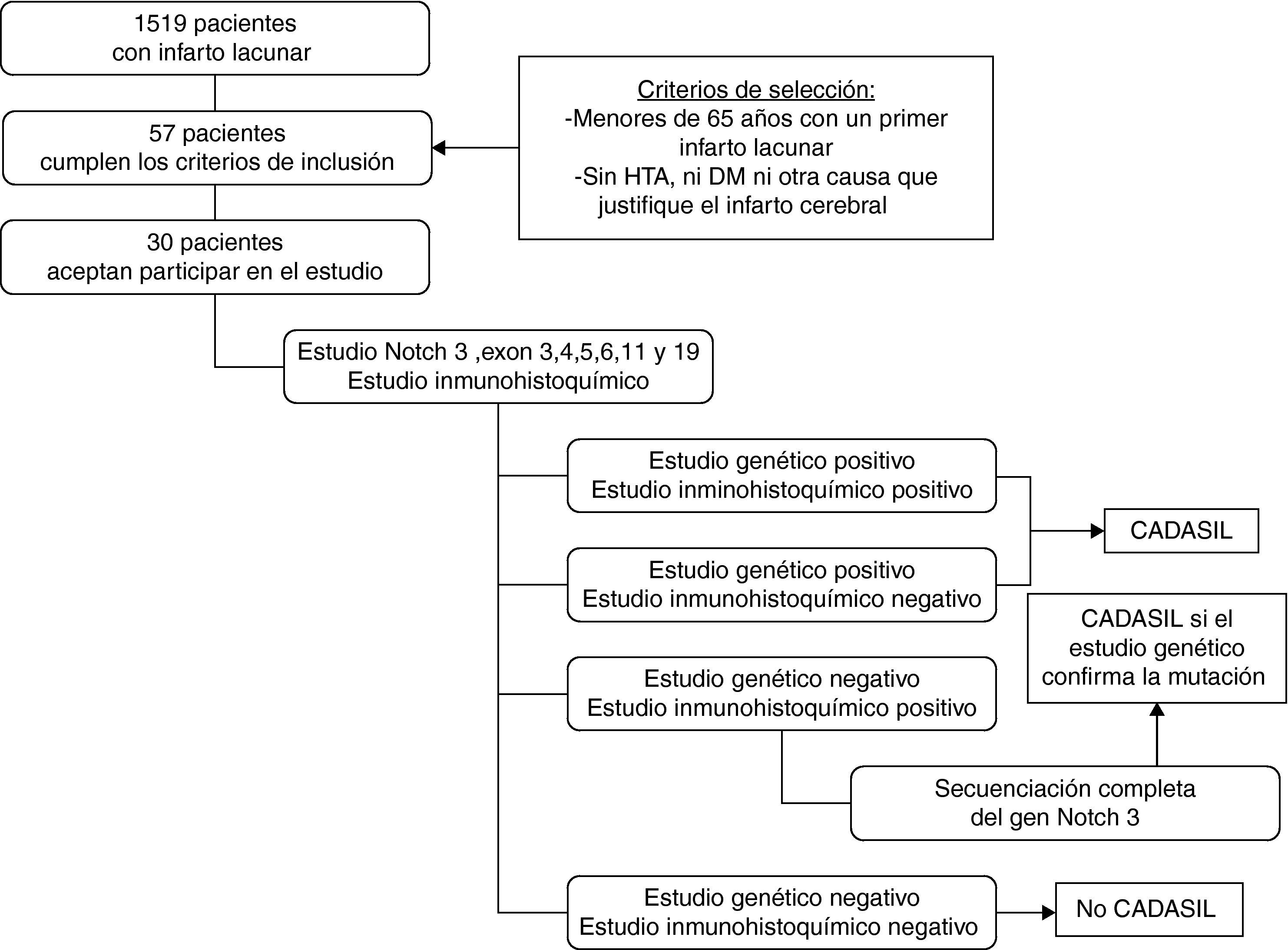
Consideramos el diagnóstico final de CADASIL cuando el análisis genético confirmó una mutación característica de la enfermedad, independientemente del estudio inmunohistoquímico. Consideramos un resultado negativo cuando el estudio genético fue normal (fig. 1).
ResultadosDe nuestra base de datos seleccionamos 1.519 pacientes con infarto lacunar. De ellos, 57 pacientes presentaron un primer infarto lacunar, fueron menores de 65 años y no presentaron hipertensión arterial ni diabetes mellitus ni otra causa que justificara la isquemia cerebral. De los 57 pacientes, sólo 30 aceptaron participar en el estudio.
Los pacientes presentaron una edad media de 52,7±7,3 años (rango entre 34 y 65), y el 50% fueron hombres. El tiempo medio de seguimiento desde el primer infarto cerebral hasta el momento del estudio genético fue de 5,1 años (rango entre 1 y 17).
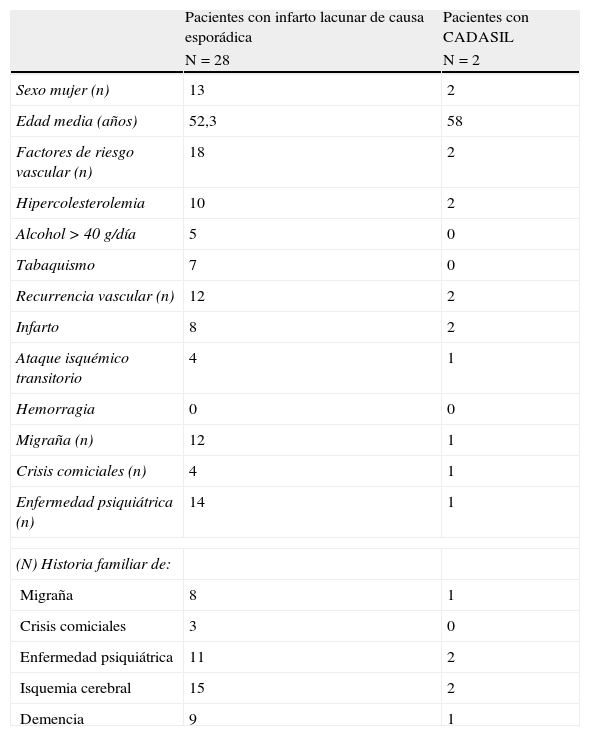
Como muestra la tabla 1 dos tercios de los pacientes tuvieron al menos un factor de riesgo vascular: 40% hipercolesterolemia, 16,6% consumo moderado de alcohol y 23,3% fueron fumadores.
Características demográficas, factores de riesgo vascular y antecedentes familiares en los pacientes con CADASIL y con infarto lacunar de causa esporádica.
| Pacientes con infarto lacunar de causa esporádica | Pacientes con CADASIL | |
| N=28 | N=2 | |
| Sexo mujer (n) | 13 | 2 |
| Edad media (años) | 52,3 | 58 |
| Factores de riesgo vascular (n) | 18 | 2 |
| Hipercolesterolemia | 10 | 2 |
| Alcohol > 40 g/día | 5 | 0 |
| Tabaquismo | 7 | 0 |
| Recurrencia vascular (n) | 12 | 2 |
| Infarto | 8 | 2 |
| Ataque isquémico transitorio | 4 | 1 |
| Hemorragia | 0 | 0 |
| Migraña (n) | 12 | 1 |
| Crisis comiciales (n) | 4 | 1 |
| Enfermedad psiquiátrica (n) | 14 | 1 |
| (N) Historia familiar de: | ||
| Migraña | 8 | 1 |
| Crisis comiciales | 3 | 0 |
| Enfermedad psiquiátrica | 11 | 2 |
| Isquemia cerebral | 15 | 2 |
| Demencia | 9 | 1 |
El síndrome lacunar fue sensitivo puro en 28 pacientes, y sensitivo-motor en dos. Todos los pacientes tuvieron un estudio de neuroimagen (RM en un 93,3% y TC craneal en un 6,6%). La cuantificación de la escala de Scheltens modificada de los 28 pacientes con RM craneal mostró una puntuación media de 12 puntos (rango entre 0 y 58). La puntuación fue < 5 puntos en un 50%, entre 5-20 puntos en un 25%, entre 21-40 en un 18% y >41 en un 7% de los pacientes.
Doce pacientes sufrieron una recurrencia vascular cerebral tras el primer infarto lacunar; 4 presentaron un nuevo infarto lacunar, un paciente un infarto cerebeloso y 7 pacientes sufrieron un ataque isquémico transitorio, valorados todos ellos con una nueva RM craneal.
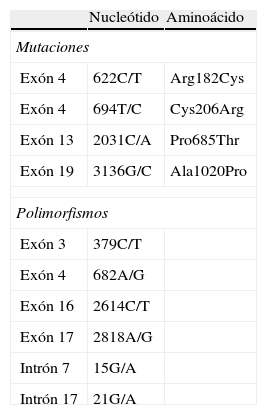
Pacientes con enfermedad de CADASILLa biopsia cutánea no pudo ser correctamente analizada en 6 casos por problemas técnicos. En estos 6 pacientes se secuenció por completo el gen Notch 3, detectándose dos mutaciones, una en el exón 19 nt 3136 G/C (Ala1020Pro) y otra en el exón 13 nt 2031C/A (Pro685Thr), pero ninguna de ellas afectó a un residuo de cisteína, y por lo tanto, no se consideraron como causa de CADASIL.
El estudio inmunohistoquímico y genético fue positivo en dos pacientes (6,6%), con una mutación en el exón 4; nt 622C/T (Arg 182 Cys) y 694 T/C (Cys206Arg) respectivamente. Las mutaciones y polimorfismos detectados en el estudio se muestran en la tabla 2.
La puntuación global en la escala de Scheltens modificada fue mayor en los pacientes con CADASIL que en los pacientes con infarto lacunar esporádico (53 vs 9 puntos). Los dos pacientes con CADASIL mostraron afectación de sustancia blanca en el polo anterior temporal, un hallazgo ausente en el resto de pacientes. La afectación de los ganglios de la base fue mayor en los pacientes con CADASIL (media de 21,5 vs 1,5 puntos), y ningún paciente con infarto lacunar de causa esporádica puntuó más de 20 puntos en esta área.
Respecto a la distribución de factores de riesgo vascular, la recurrencia vascular cerebral o los antecedentes familiares de migraña, crisis comiciales, demencia o patología vascular cerebral fueron similares en ambos grupos (tabla 1).
DiscusiónEn nuestro estudio detectamos que el 6,6% de los pacientes menores de 65 años con un primer infarto lacunar sin hipertensión ni diabetes mellitus presentaron una enfermedad de CADASIL.
Aunque detectamos cuatro mutaciones en el gen Notch 3, sólo dos causaron una enfermedad de CADASIL (Cys 206Arg y Arg 182 Cys). Las otras dos mutaciones no han sido previamente descritas (Pro 685Thr y Ala1020Pro), y no afectaron a ningún residuo de cisteína, por lo que desconocemos su papel fisiopatológico, pudiendo tratarse de mutaciones de la enfermedad de CADASIL que no afectan a residuos de cisteína24.
El infarto lacunar representa entre el 11 y 20% de todos los infartos cerebrales25,26. Los primeros estudios sugirieron que el mecanismo fisiopatológico del infarto lacunar era la microateromatosis o lipohialinosis de las arterias perforantes cerebrales debida a la hipertensión arterial. Sin embargo, estudios anatomopatológicos posteriores demostraron que algunos pacientes con infarto lacunar no presentaban estos hallazgos en las arterias perforantes, y que el infarto lacunar podía deberse a otros mecanismos etiológicos27.
Un estudio reciente evaluó las características diferenciales entre pacientes con infarto lacunar con y sin hipertensión28. El estudio demostró un aumento significativo de sexo masculino, edad superior a 85 años y diabetes mellitus en el grupo sin hipertensión, sin diferencias significativas en el subtipo clínico de infarto lacunar, distribución radiológica de la lesión u otros factores de riesgo vascular. Por lo tanto, las características más frecuentes en los pacientes con infarto lacunar sin hipertensión no parecen corresponder al perfil de pacientes con CADASIL.
Dado que entre el 25 y 40% de los pacientes con infarto lacunar no presentan hipertensión29–31, y que en el 18% de los pacientes con infarto lacunar no se detecta ningún factor de riesgo vascular que justifique la isquemia cerebral10, en estos casos se deberían excluir otros mecanismos fisiopatológicos.
La enfermedad de CADASIL se caracteriza por episodios de isquemia cerebral recurrentes de tipo lacunar en pacientes jóvenes, que habitualmente no presentan factores de riesgo vascular clásicos.
Un estudio previo evaluó la rentabilidad del despistaje de la enfermedad de CADASIL en pacientes con infarto lacunar con y sin leucoaraiosis32. El estudio demostró que el 0,05% de los pacientes con infarto lacunar presentaba una enfermedad de CADASIL. Sin embargo, cuando analizaron estos resultados seleccionando a los pacientes menores de 65 años y con leucoaraiosis, la prevalencia aumentó hasta un 2%, y hasta un 11% cuando seleccionaron los menores de 45 años. Sin embargo, este estudio no excluyó los pacientes según la presencia de factores de riesgo vascular.
Nuestro estudio es el primero en realizar un despistaje de la enfermedad de CADASIL en pacientes con infarto lacunar, seleccionados por edad, hipertensión y diabetes mellitus, y hemos detectado una prevalencia de la enfermedad mayor a la publicada en estudios previos cuando se seleccionan los pacientes por edad inferior a 65 años y leucoaraiosis (6 vs 2%)32.
Aunque el estudio inmunohistoquímico no se ha aprobado para el diagnóstico de la enfermedad de CADASIL33, nosotros incluimos este estudio porque el espectro de mutación de la enfermedad en la población española es desconocido, y el estudio genético del gen completo es demasiado costoso.
Al incorporar el estudio inmunohistoquímico pudimos confirmar el depósito de proteína Notch 3 en la pared de los vasos antes de localizar la mutación. En estos casos, si el estudio genético de los 6 exones no hubiera demostrado ninguna alteración, se habría secuenciado por completo el gen (situación no presentada en el estudio). Y por el contrario, al obtener un estudio genético negativo con ausencia de depósitos en el estudio inmunohistoquímico, nos permitió no tener que secuenciar todo el gen.
Nuestro estudio presenta diversas limitaciones: a) los pacientes fueron seleccionados retrospectivamente a partir de una base de datos, y solo la mitad de los pacientes que cumplieron los criterios de selección participaron en el estudio, lo cual puede ser una fuente de confusión; b) no secuenciamos por completo el gen en todos los pacientes, y por lo tanto, podríamos no haber detectado la mutación en algunos casos; c) la enfermedad de CADASIL puede presentarse en pacientes diabéticos o con hipertensión, por lo que al excluir estos pacientes en nuestro estudio se podría haber excluido algún paciente con CADASIL;d) el estudio inmunohistoquímico es un método nuevo en el diagnóstico de esta enfermedad que aún no ha sido aprobado, y e) el número de pacientes estudiados es pequeño, lo cual no nos permite evaluar diferencias clínicas entre ambos grupos y limita la generalización de nuestros resultados.
En conclusión, el 6,6% de los pacientes con infarto lacunar menores de 65 años sin hipertensión, diabetes mellitus u otra causa que explique el infarto cerebral presentaron una enfermedad de CADASIL, y por lo tanto, en nuestra opinión el despistaje de esta enfermedad debería ser considerado en estos casos. Futuros estudios con muestras más amplias podrán confirmar nuestros resultados, así como valorar el papel fisiopatológico de las nuevas mutaciones detectadas en el estudio.
Conflicto de interesesLos autores declaran no tener ningún conflicto de interés.
Agradecemos a la Dra. A Joutel del Hospital Lariboisière (París, Francia) la donación de los anticuerpos monoclonales anti Notch 3 (1E4), ya que sin su colaboración este estudio no hubiera sido posible.
El trabajo ha sido presentado como póster en la 32 th International Stroke Conference en San Francisco, California (EE.UU.) (Stroke. 2007;38:529).