La leucoencefalopatía multifocal progresiva (LPM) es una enfermedad producida por la reactivación del virus JC (JCV) en pacientes severamente inmunodeprimidos, tales como VIH o aquellos con tratamientos inmunosupresores. Afecta a los oligodendrocitos del sistema nervioso central, lo que conlleva a una clínica neurológica como crisis epilépticas, trastornos de la conducta, déficits motores, ataxia, etc., junto con un curso progresivo. Es característico en la neuroimagen, la aparición de lesiones multifocales, subcorticales y, normalmente, sin efecto masa ni captación de contraste.
El diagnóstico de presunción está basado en la sospecha clínica o radiológica, y la detección del ADN del JCV por PCR en el LCR. El diagnóstico definitivo se alcanza solo cuando el ADN o proteínas virales son detectadas en el tejido cerebral. El tratamiento de los pacientes inmunodeprimidos con LMP consiste en la restauración del sistema inmunitario, bien sea con la toma de tratamiento antirretroviral, bien con el abandono del tratamiento inmunosupresor.
Sin embargo, la LMP puede afectar a individuos inmunocompetentes.
Presentamos el caso de un varón de 72 años, sin antecedentes destacables, que acude a urgencias refiriendo alteración de la marcha de forma progresiva y alteración del campo visual de 5 meses de evolución.
La exploración física mostraba una extinción visual izquierda, y una debilidad moderada de la extremidad inferior izquierda. Los test neuropsicológicos confirmaban la extinción y mostraban dislexia, acalculia y disgrafía.
Se realizó una RMN que mostraba una hiperintensidad parieto-occipital derecha, subcortical en FLAIR/T2, sin captación de contraste ni efecto masa, con brillo en difusión y sin restricción en el ADC. El estudio espectroscópico mostraba un leve incremento del ratio Cho/NAA y la presencia de lípidos y lactato.
Todos estos hallazgos eran consistentes con una etiología inflamatoria o infecciosa, y menos probable, neoplásica. Se realizó un amplio estudio analítico, siendo todos los resultados normales: vitaminas, hormonas tiroideas, marcadores tumorales, población linfocitaria, estudio citológico de sangre periférica y VIH. También se realizó una TC toraco-abdominal, sin signos de neoplasia.
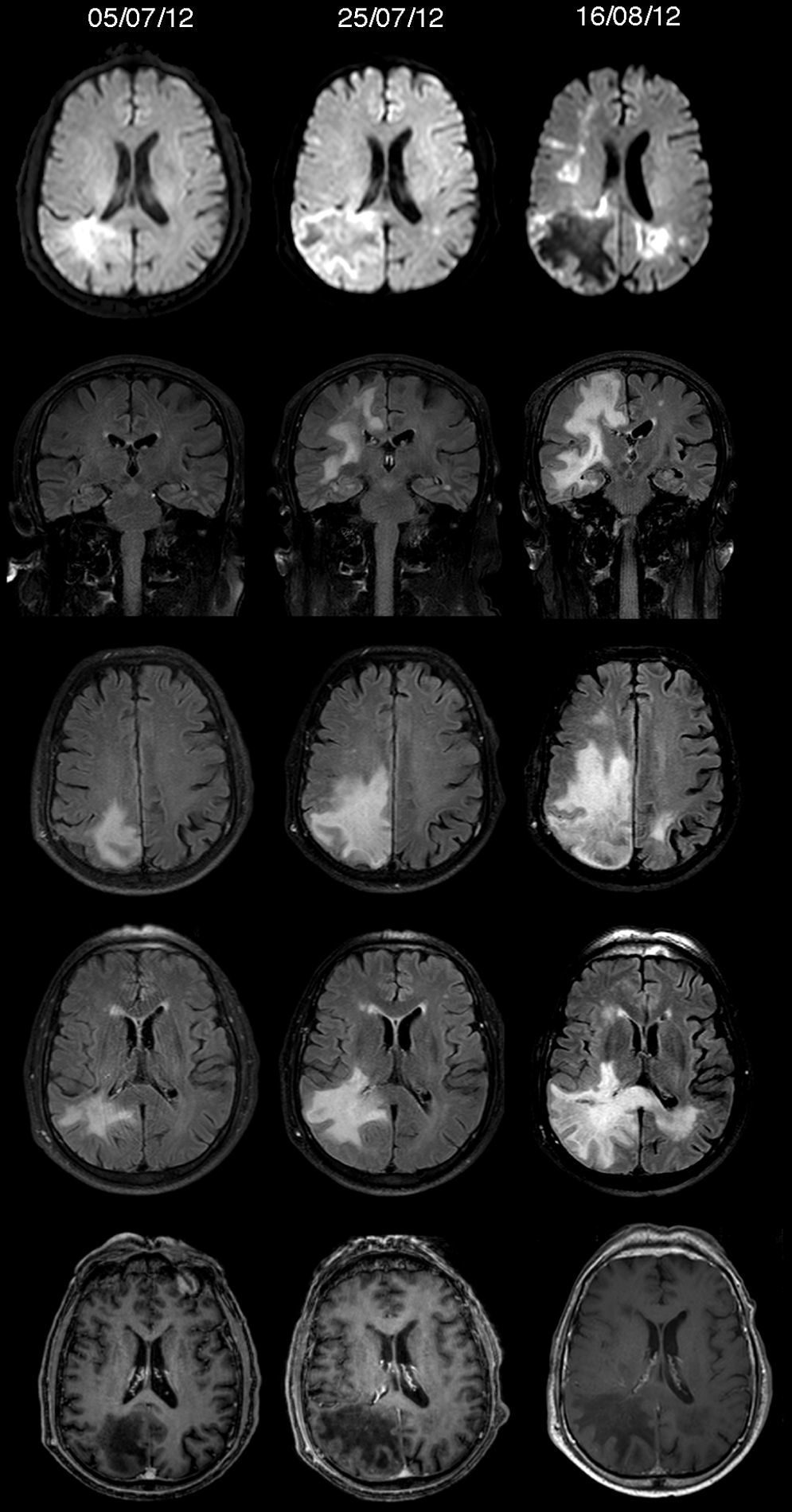
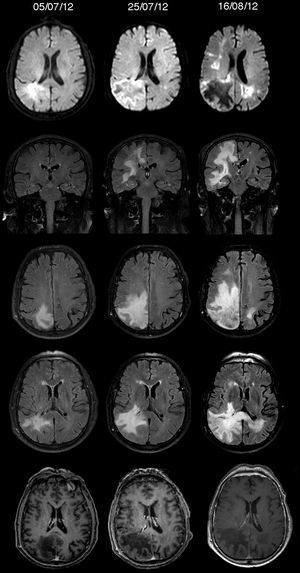
Dada la estabilidad de los síntomas y las características no específicas de la RMN, se decidió realizar tras unas semanas, una nueva RMN de forma programada. Sin embargo, 2 semanas tras el alta, el paciente acude de nuevo a urgencias por deterioro clínico, con hemiparesia izquierda y afasia. Se realizó una nueva RMN, mostrando un aumento de la lesión con afectación cortical y del cuerpo calloso (fig. 1). Debido a la sospecha de un proceso inflamatorio o infeccioso, se decidió la realización de una punción lumbar. El análisis del LCR mostraba una proteinorraquia leve (5cél/mm3, 110 eritrocitos/mm3, glucosa 72mg/dl y proteínas 62,2mg/dl), sin bandas oligoclonales.
Difusión, cortes coronal y axial de FLAIR, y T1 con gadolinio. Secuencia temporal de la RMN del paciente. Inicia con una lesión parieto-occipital derecha, hiperintensa en FLAIR/T2, sin captación de contraste ni efecto masa, con brillo en difusión. Se aprecia cómo en aproximadamente un mes la lesión progresa, pasando de ser focal en un inicio, a multifocal con afectación del cuerpo calloso y tambien cortical.
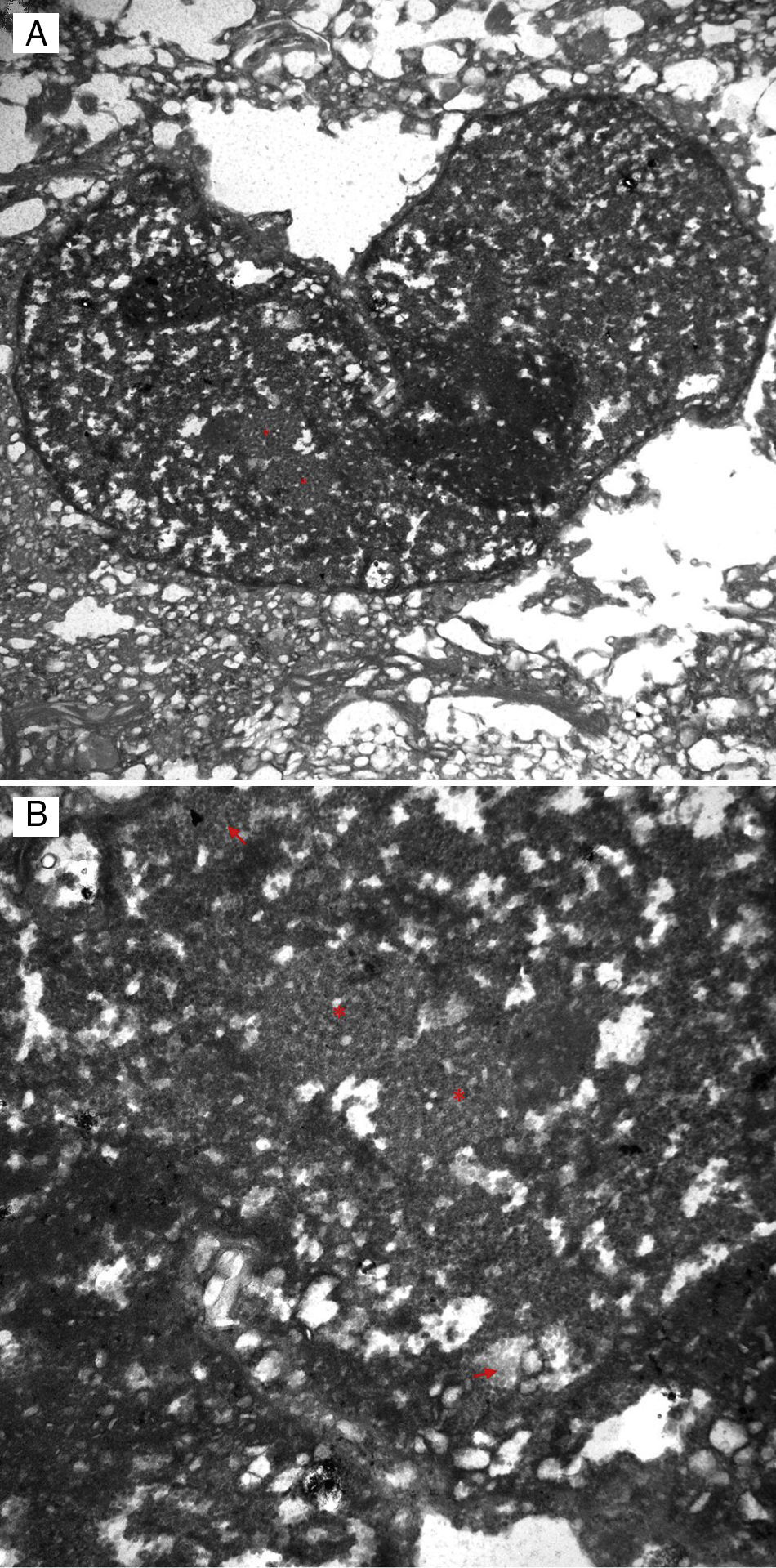
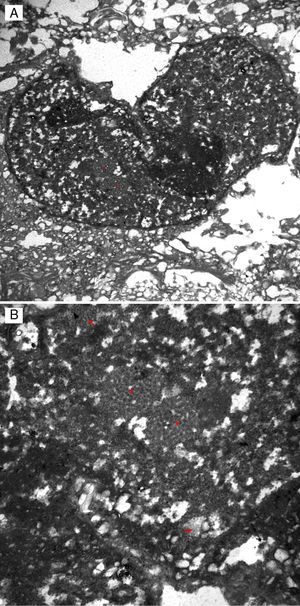
Dado el progreso rápido de los síntomas y la lesión, se realizó una biopsia cerebral que mostró inclusiones nucleares atípicas en astrocitos, con proliferación y acumulación de macrófagos espumosos. El estudio inmunohistoquímico mostraba una sobreexpresión de p53 y una expresión intensa de SV40 (antígeno del poliomavirus) en astrocitos, así como inclusiones víricas observadas por microscopio electrónico (fig. 2). Todos estos hallazgos eran compatibles con el diagnóstico definitivo de LMP. La PCR del JCV en LCR había sido analizada, con 50.536 copias/ml.
Un mes tras el ingreso, el paciente falleció debido a la progresión de la enfermedad.
En pacientes inmunocompetentes, la LMP es extremadamente rara. Hasta ahora, tan solo 7 casos han sido descritos, de ellos, solo 4 tenían confirmación histológica1–6. Pero de estos, no en todos los casos estaba claro si había alteración del sistema inmunológico: un paciente tenía niveles reducidos de IgA, CD8 y natural killers, otro era portador de hepatitis B y uno tenía DM tipo 2 y niveles bajos de IgG, IgM y el VIH no había sido evaluado. De estos casos, solo 2 tuvieron un curso favorable, el paciente con DM y el que presentaba niveles bajos de IgA.
Nuestro caso muestra una LMP confirmada histológicamente sin causa neoplásica o inmunológica subyacente, y sin otros tratamientos previos, con una presentación atípica en RMN. Todo ello enfatiza la idea de que la LMP debería estar incluida en el diagnóstico diferencial de lesiones de sustancia blanca rápidamente progresivas, incluso cuando se trate de un inicio focal con afectación cortical, en un individuo inmunocompetente.
Conflicto de interesesSin conflicto de intereses por parte de los autores, ni financiación obtenida para la realización de este trabajo.