Describir la prevalencia y forma de presentación de las distintas causas de diplopía binocular en nuestro medio.
MétodosEstudio unicéntrico de corte transversal, retrospectivo en el que se revisaron todos los pacientes cuyo síntoma principal fuera el de diplopía binocular sin causa conocida visitados en un hospital terciario entre mayo 2019 y junio 2021. A todos los pacientes se les había realizado una visita neurooftalmológica completa y las pruebas complementarias necesarias para el diagnóstico etiológico de diplopía en cada caso. Se recogieron variables demográficas, patrón de desviación ocular, resultados de pruebas complementarias y diagnósticos.
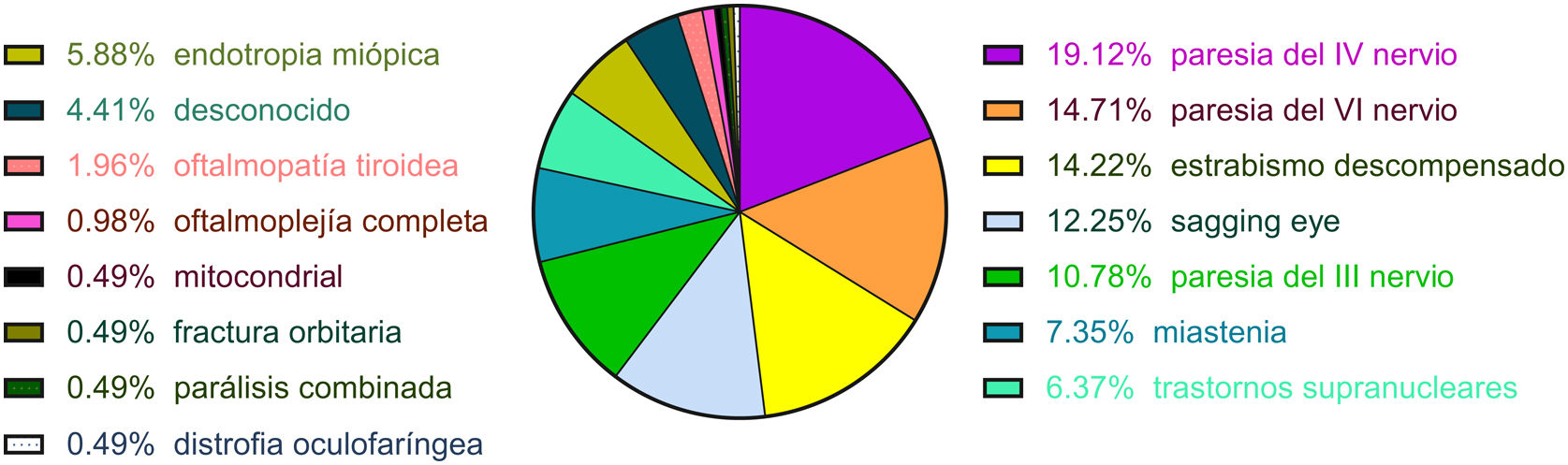
ResultadosEn el período de estudio, 204 pacientes fueron visitados por diplopía binocular. Las causas más frecuentes de diplopía de forma global fueron paresia del iv nervio craneal (19,12%), paresia del vi nervio craneal (14,71%), estrabismos decompensados (14,22%), «sagging eye syndrome» (12,25%), paresia del iii nervio craneal (10,78%), miastenia (7,35%), trastornos supranucleares (6,37%) y endotropía miópica (5,88%). El 51% de los casos tuvieron una presentación aguda (≤2 semanas). Las causas más frecuentes de diplopía de aparición aguda fueron paresia del vi nervio craneal (27,88%), paresia del iii nervio craneal (21,15%), paresia del iv nervio craneal (19,23%), trastornos supranucleares (12,5%) y estrabismos descompensados (6,73%). Las causas más frecuentes de presentación subaguda/crónica (>2 semanas) fueron estrabismos descompensados (22%), «sagging eye syndrome» (22%), paresia del iv nervio (19%), endotropía miópica (12%) y miastenia (11%).
ConclusiónLas etiologías más frecuentes de diplopía de forma global en nuestro medio fueron las paresias de iv nervio seguidas por las paresias del vi nervio, los estrabismos descompensados y los «sagging eye syndrome». Conocer la frecuencia de cada causa de diplopía ayuda a priorizar las pruebas en cada caso.
To describe the prevalence and form of onset of different causes of binocular diplopia in our setting.
MethodsWe conducted a single-centre, cross-sectional, retrospective study reviewing the medical records of all patients visiting a tertiary-level centre between May 2019 and June 2021 with binocular diplopia as the main symptom. All patients underwent a complete neuro-ophthalmological evaluation and complementary tests for the aetiological diagnosis of diplopia. Data were collected on demographic variables, ocular deviation pattern, complementary test results, and diagnosis.
ResultsA total of 204 patients with binocular diplopia were identified during the study period. The most frequent causes of diplopia overall were fourth nerve palsy (19.12%), sixth nerve palsy (14.71%), decompensated strabismus (14.22%), sagging eye syndrome (12.25%), third nerve palsy (10.78%), myasthenia (7.35%), supranuclear disorders (6.37%), and myopic esotropia (5.88%). Presentation was acute (≤2 weeks progression) in 51% of cases. The most frequent causes of acute-onset diplopia were sixth nerve palsy (27.88%), third nerve palsy (21.15%), fourth nerve palsy (19.23%), supranuclear disorders (12.5%), and decompensated strabismus (6.73%). The most frequent causes of subacute/chronic presentation (more than 2 weeks) were decompensated strabismus (22%), sagging eye syndrome (22%), fourth nerve palsy (19%), myopic esotropia (12%), and myasthenia (11%).
ConclusionsThe most frequent aetiology of diplopia in our environment was fourth nerve palsy, followed by sixth nerve palsy, decompensated strabismus, and sagging eye syndrome. Knowing the frequency of each cause of diplopia can help prioritise neuroimaging studies in each case.
Los motivos principales de diplopía aguda en la edad adulta son las paresias oculomotoras, las causas restrictivas, los trastornos supranucleares y la descompensación de estrabismos previos1; mientras que las causas de diplopía aguda en la población pediátrica son los estrabismos no paralíticos, los traumatismos y las paresias oculomotoras. A diferencia de los adultos, el estrabismo en la infancia no genera diplopía, debido a un mecanismo de supresión que se produce un tiempo después de la aparición de la desviación2.
Los estrabismos descompensados pueden aparecer de forma aguda y ser confundidos con paresias oculomotoras o trastornos supranucleares, con lo que saber reconocerlos y conocer su prevalencia ayuda priorizar de forma adecuada las pruebas de neuroimagen3.
Uno de los estudios epidemiológicos más extensos es el de De Lott et al.4 que revisa los casos de diplopía en un período de 9 años. Una de las conclusiones de esta revisión es que en Estados Unidos se registran 850.000 visitas al año cuyo síntoma principal es la diplopía, si bien, este estudio está basado en diagnósticos genéricos. Al no hacer distinción entre la diplopía monocular y la binocular es difícil establecer la prevalencia de cada causa. El estudio retrospectivo de Martinez-Thompson et al.5 de 753 pacientes con diplopía establece que la causa en el 44,2% son estrabismos paralíticos (estos incluyen paresias del iii, iv y vi nervio craneal, trastornos supranucleares y miastenia gravis), en el 15,7% son insuficiencias de convergencia, en el 13,3% son hipertropías de pequeño ángulo y en el 10,6% son insuficiencias de divergencia.
Sin embargo, estos estudios no hacen distinción de la prevalencia de cada patología en función de la cronología de presentación. Por lo tanto, el objetivo del presente estudio es valorar cuáles son las etiologías más frecuentes causantes de diplopía binocular en nuestro medio, tanto de las formas de presentación aguda como de la crónica.
Material y métodosSe realizó un estudio de corte transversal, unicéntrico, retrospectivo mediante revisión del expediente clínico. Se incluyeron pacientes de más de 18 años cuyo motivo principal de consulta fuera de diplopía binocular de nueva aparición y no tuvieran ninguna enfermedad conocida que la justificara. Todos los casos fueron visitados en la unidad de neurooftalmología del Parc de Salut Mar de Barcelona desde mayo 2019 hasta junio 2021. Este estudio ha sido aprobado por el Comité de Ética del Parc Salut Mar con referencia número 2021/10091, y se ha aceptado la exención del consentimiento informado dada la naturaleza retrospectiva, el tamaño muestral, el interés científico del proyecto y la adecuada anonimización de los datos personales.
Los pacientes acudieron a nuestro centro de urgencias, a consultas de neurología o de oftalmología o fueron derivados desde la atención primaria. A todos los pacientes se les realizó una anamnesis detallada, exploración neurooftalmológica completa y recibieron seguimiento durante 6 meses para tener los resultados de todas las pruebas complementarias y para establecer el diagnóstico final. Las historias clínicas fueron revisadas por el neurólogo y la oftalmóloga que habían visitado a todos los pacientes. Se obtuvieron las siguientes variables: edad, sexo, patrón de desviación ocular, forma de presentación aguda (≤2 semanas) o subaguda/crónica (>2 semanas), resultados de las pruebas de neuroimagen y diagnóstico etiológico de la diplopía. Se excluyeron aquellos pacientes con patología ya conocida y que esta fuera la causa de su diplopía.
Se diagnosticó a los pacientes siguiendo los siguientes criterios:
En los casos de paresias oculomotora, se hizo el diagnóstico semiológico según el patrón de desviación. Se solicitó analítica con hemograma, bioquímica, velocidad de sedimentación globular y proteína C reactiva a todos los pacientes mayores de 45 años. A los pacientes con presentación aguda se les solicitó TC craneal y a los casos de paresia del iii nervio craneal, además se les solicitó un angioTC. Posteriormente, en consultas, si el paciente era menor de 50 años, tenía antecedentes de neoplasia u otros síntomas neurológicos acompañantes o si la paresia no mejoró a los 2-3 meses, se completó el estudio con RM craneal y orbitaria. El diagnóstico etiológico se estableció en base a la anamnesis, exploración, resultados de la analítica o hallazgos radiológicos. Se definió como isquémico en los casos de pacientes de más de 50 años con factores de riesgo cardiovascular con resolución completa a los 3 a 6 meses en los que se habían descartado otras causas en la neuroimagen y no presentaban otras manifestaciones asociadas. De forma secundaria se analizó el grupo de paresias del iii según si la paresia oculomotora era completa y si tenían o no afectación pupilar.
En los trastornos supranucleares se incluyeron la oftalmoplejía internuclear, la «skew deviation» y alteraciones de la mirada superior e inferior. Se realizó de urgencias una TC craneal. Si la exploración era compatible con paresia supranuclear, se completó con RM craneal de forma ambulatoria urgente.
El «sagging eye syndrome» incluyó a pacientes con estrabismo vertical y/u horizontal de pequeño ángulo y ptosis. El diagnóstico fue clínico, pero se excluyeron otras causas de paresia oculomotora. En pacientes menores de 80 años se realizó RM craneal y orbitaria de forma ambulatoria. A los pacientes mayores de 80 años se les realizó TC craneal. También se descartó la miastenia gravis mediante analítica (anticuerpos antirreceptor acetilcolina) y pruebas electrofisiológicas.
El estrabismo descompensado incluyó a pacientes con la misma desviación (endotropía, exotropía y estrabismo vertical) en todas las posiciones de la mirada (estrabismo comitante) sin limitación de los movimientos oculares, de aparición intermitente o gradual. Se indagó la presencia de estrabismo en la infancia. En los casos sin antecedentes claros de estrabismo, a pacientes menores de 80 años se les realizó RM craneal y orbitaria de forma ambulatoria. En los pacientes mayores de 80 años se llevó a cabo TC craneal.
En la endotropía asociada a miopía se incluyeron pacientes con una limitación de la abducción, endotropía con o sin hipotropía y miopía mayor de 6 dioptrías. Se realizó RM orbitaria y craneal para descartar causas estructurales de paresia del vi y de cara a planear la cirugía correctora.
El diagnóstico de miastenia se realizó en pacientes con diplopía fluctuante y anticuerpos antirreceptor acetilcolina positivos y/o jitter patológico evaluado por electromiografía de fibra única.
El diagnóstico de arteritis de células gigantes se basó en los siguientes criterios: paciente mayor de 50 años que presentara síntomas compatibles con esta patología, además de una velocidad de sedimentación globular≥50mm/h y/o proteína C reactiva>0,5mg/dl, y una biopsia de arteria temporal compatible.
La oftalmopatía tiroidea se diagnosticó cuando la clínica, la analítica y la neuroimagen fueron compatibles.
La oftalmoplejía completa incluyó a 2 pacientes que no podían hacer ningún movimiento ocular de un ojo.
La distrofia oculofaríngea se diagnosticó con una prueba genética positiva gen PABPN1 (>11 repeticiones GCG) y la miopatía mitocondrial por una biopsia compatible.
Finalmente, se incluyeron en diplopía desconocida aquellos casos en los que, a pesar de hacer pruebas de neuroimagen, analítica, neurofisiología y en algunos casos biopsia muscular, no se pudo establecer la causa.
Los datos obtenidos fueron analizados mediante el software SPSS versión 22.0. Se realizó un análisis descriptivo utilizando porcentajes y frecuencias absolutas para las variables categóricas; y medias, desviaciones estándar, medianas y rangos para las variables continuas.
ResultadosDe los 233 pacientes con diplopía visitados en el Parc de Salut Mar en el período de mayo 2019 a junio 2021, 204 pacientes cumplían los criterios previamente establecidos como se muestra en la figura 1. La edad media fue de 66±18 años, la mediana fue de 68 años y el rango fue de 21 a 98 años. Noventa y ocho pacientes eran mujeres y 106 hombres. Las patologías que más frecuentemente causan diplopía son: la paresia del iv nervio craneal (19,12%), la paresia del vi nervio craneal (14,71%), el estrabismo descompensado (14,22%), el «sagging eye syndrome» (12,25%) y la paresia del iii nervio craneal (10,78%) tal y como muestra la figura 2. Ciento cuatro pacientes tuvieron una presentación aguda (≤2 semanas) y 100 una presentación subaguda/crónica (>2 semanas). En las figuras 3 y 4 se describen las proporciones de cada diagnóstico en función de la cronología.
En la tabla 1 se expone la etiología de las paresias oculomotoras, trastornos supranucleares, parálisis combinada y oftalmoplejía completa. En la tabla 2 se detalla los casos de paresia del iii nervio en función de la afectación pupilar y de la alteración de la motilidad.
Etiología de las paresias oculomotoras, trastornos supranucleares, parálisis combinada y oftalmoplejía completa
| Diagnóstico | Etiología | Cronología de la presentación |
|---|---|---|
| Paresia del iv nervio craneal (39) | 22 descompensados (2 poscirugía de cataratas, 1 por traumatismo)15 isquémicos2 traumáticos | 51% aguda |
| Paresia del vi nervio craneal (30) | 20 isquémicos6 traumáticos1 arteritis de células gigantes1 hipotensión LCR1 macroadenoma hipofisario1 VI bilateral encefalopatía de Wernicke | 97% aguda |
| Paresia del iii nervio craneal (22) | 10 isquémicos3 aneurismas2 arteritis de células gigantes2 síndrome Tolosa-Hunt1 infarto mesencefálico1 neoplasia mama metástasis en seno cavernoso1 carcinoma escamoso metastásico orofaringe1 postintervención tumor ángulo pontobulbocerebeloso1 traumático | 100% aguda |
| Trastornos supranucleares (13) | 6 lesión isquémica en protuberancia y/o en mesencéfalo3 hemorragia mesencefálica2 infarto talámico1 lesión desmielinizante | 100% aguda |
| Oftalmoplejía completa (2) | 1 carcinoma escamoso1 síndrome mielodisplásico | 100% aguda |
| Parálisis combinada iii+vi (1) | Schwanoma del seno cavernoso | 100% crónica |
Paresia del iii nervio craneal, etiología en función de la exploración
| Alteración de motilidad completa | Alteración de motilidad incompleta | |
|---|---|---|
| Con afectación pupilar | 3 isquémicos, 2 aneurismas, 1 síndrome Tolosa-Hunt, 1 postintervención tumor ángulo pontobulbocerebeloso, 1 traumático, 1 carcinoma escamoso metastásico orofaringe | 1 aneurisma, 1 isquémico |
| Sin afectación pupilar | 3 isquémicos, 1 neomama metástasis en seno cavernoso | 3 isquémicos, 2 arteritis de células gigantes, 1 isquémico mesencefálico, 1 síndrome Tolosa-Hunt |
De los 29 pacientes con estrabismo descompensado, 2 aparecieron después de la cirugía de cataratas y uno se descompensó por la presbicia. En 3 pacientes no se realizó neuroimagen por los antecedentes claros de estrabismo previos a la diplopía. Dieciséis pacientes se presentaron con endotropía, 2 con exotropía, 4 con alteración vertical, uno con endotropía y alteración vertical, y 5 con exotropía y alteración vertical.
De los 25 pacientes con «sagging eye syndrome» en 4 casos, la diplopía apareció después de la cirugía de cataratas y en uno después de una capsulotomía YAG. Cinco pacientes tuvieron los siguientes hallazgos radiológicos: ligera asimetría en el grosor de musculatura extrínseca, ligero descenso aparente de músculo recto lateral, leve elongación de banda entre el recto superior y el recto lateral, deficiente visualización ligamento recto superior y recto lateral. La forma de presentación fue: en 14 pacientes con endotropía de pequeño ángulo, en 9 pacientes con desviación vertical de pequeño ángulo y en 2 pacientes con componentes mixtos en posición primaria de la mirada.
De los 15 pacientes con miastenia, un caso apareció después de la cirugía de cataratas y otro en el contexto de un adenocarcinoma de pulmón. Cuatro pacientes tenían endotropía, 4 diplopía vertical, 2 exotropía, 2 ptosis y limitación abducción, y 3 ptosis y diplopía vertical. Ocho pacientes presentaron anticuerpos antirreceptor acetilcolina positivos y 14 presentaron un jitter patológico evaluado por electromiografía de fibra única.
De los 13 casos de parálisis supranuclear, 3 fueron causados por hemorragia detectada por TC y en 10 casos el diagnóstico se hizo por resonancia. Tres pacientes tenían limitación elevación, 3 oftalmoplejía internuclear, 2 skew deviation, 2 endotropía comitantes, oftalmoplejía internuclear y vi, y uno oftalmoplejía internuclear y skew deviation. En 12 casos la diplopía se acompañó de otra clínica neurológica como deterioro del nivel de conciencia, mareo, alteración de la marcha, disartria, cefalea, hemiparesia y trastorno del lenguaje y solo en un caso el paciente presentó una diplopía comitante aguda sin otra clínica acompañante.
De los 12 casos con endotropía miópica, en 4 pacientes se observaron los siguientes hallazgos radiológicos: posición descentrada de músculos laterales, atrofia de músculos, deficiente visualización de los ligamentos entre el recto superior y el recto lateral. En 10 casos solo se observó diplopía horizontal en posición primaria de la mirada y en 2 casos diplopía horizontal y vertical.
Entre los 9 casos de diplopía desconocida hubo un caso de endotropía aguda. Se trataba de una endotropía comitante sin ninguna causa aparente, pese a tener pruebas complementarias (RM, analítica y jitter) sin alteraciones. También hubo un caso de déficit monocular de elevación con ducción forzada negativa. En un caso se llegó a hacer biopsia muscular sin resultado concluyente, y otro caso respondía a corticoides, pero no presentaba ningún marcador de miastenia.
Se registraron 2 casos de oftalmoplejía completa. Uno de los pacientes presentaba un carcinoma escamoso maxilar en el que la TC mostró infiltración de la musculatura extraocular de un ojo. El otro caso era un paciente en el contexto de un síndrome mielodisplásico que presentó un engrosamiento de los músculos extraoculares evidenciado en la RM.
DiscusiónDe forma global, las causas más frecuentes de diplopía binocular en nuestro medio son las paresias del iv seguidas por las del vi y los estrabismos descompensados. Las etiologías más frecuentes de presentación aguda son las paresias oculomotoras (vi, iii y iv) y las paresias supranucleares. Las causas más frecuentes de presentación crónica son los estrabismos descompensados, los «sagging eye syndrome» y las paresias del iv nervio craneal. Los estrabismos descompensados y los «sagging eye syndrome» representan de forma conjunta el 9,61% de los casos de presentación aguda.
La prevalencia de las diferentes causas de diplopía tiene unas cifras muy variables según la cronología de presentación. En el estudio retrospectivo de Goseki et al.6, de 945 pacientes que acudieron por diplopía, la causa más frecuente de diplopía fue el «sagging eye syndrome» (31,4%) seguida por la parálisis del iv nervio craneal (10,3%). Este estudio no hizo distinción entre las formas agudas y las formas crónicas. En el estudio retrospectivo de O’Colmain et al.1, de 149 pacientes que acudieron por diplopía de inicio agudo (<4 semanas) 53,7% tenían una paresia aislada del iii, iv o vi nervio craneal, el 10,7% tenían una causa mecánica orbitaria, el 10,1% una disfunción supranuclear y el 8,1% descompensación de heteroforia preexistente. Los resultados de esta serie son consistentes con los obtenidos en nuestra muestra. La importancia clínica de estos datos es que los estrabismos descompensados, los «sagging eye syndrome», deben ser tenidos en cuenta en el diagnóstico diferencial de la diplopía de aparición aguda.
Las causas de diplopía con mayor porcentaje (100%) de hallazgos patológicos en la RM fueron las parálisis supranucleares. Los 13 pacientes con trastornos supranucleares fueron estudiados con TC de urgencias y resonancia de forma ambulatoria urgente. En pacientes con hemorragia mesencefálica, tanto la TC como la RM revelaron el sangrado, pero en el resto de los casos únicamente la RM detectó la lesión anatómica causante. En el caso de los accidentes vasculares cerebrales de circulación posterior de menos de 24h, está reportado que la RM tiene mayor sensibilidad (sensibilidad del 80-95%) que la TC (sensibilidad del 16%)7.
De los 22 casos de paresia del iii nervio craneal, 10 (45,45%) fueron isquémicos, 3 aneurismas, 2 por arteritis de células gigantes, 2 por metástasis, 2 por síndrome de Tolosa-Hunt, una lesión isquémica mesencefálica, uno postintervención de un tumor del ángulo pontobulbocerebeloso. Si se compara estos resultados con el estudio de O’Colmain et al.1, en este el 22,1% de los pacientes con paresia aislada del iii nervio craneal era de causa microvascular. Los aneurismas son unas de las potenciales causas graves de paresia del iii nervio craneal. Cuando las causas son separadas según la exploración (afectación pupilar y de la motilidad) en nuestra serie de casos la causa isquémica podía tener cualquier presentación, mientras que todos los aneurismas tenían afectación pupilar. El manejo de la paresia del iii nervio craneal es controvertido. Se han establecido diferentes protocolos basados en la exploración para la indicación de neuroimagen. Por una parte, algunos estudios sugieren solicitar RM craneal y angioRM o angioTC en función de la exploración8,9. No obstante, estudios recientes aconsejan realizar RM craneal y angioTC o angioRM independientemente de la afectación motora y pupilar, dado que las causas compresivas (incluyendo los aneurismas) pueden presentarse sin afectación pupilar10,11.
En los casos de paresia del iv nervio craneal hay que diferenciar 2 circunstancias: las causas adquiridas y las causas congénitas causadas por la disgenesia del iv nervio craneal o del oblicuo superior que pueden descompensarse12. En nuestra serie de las formas agudas, 2 fueron postraumáticas 15 isquémicas y 3 descompensadas. En los casos de paresias del iv nervio craneal agudas parece poco frecuente encontrar etiología tumoral; en el artículo de revisión de causas de diplopía de Hesselink et al.13 de 131 pacientes con paresia del iv, solo 2 tenían causa tumoral. En nuestra serie, el 49% de los casos de paresia del iv nervio tuvieron una presentación crónica al tratarse de paresias del iv nervio craneal de causa congénita descompensada. Estos datos coinciden con el estudio retrospectivo de 73 pacientes con paresia del iv nervio craneal de Dosunmu et al.14 en el que el 49% de los casos fueron congénitos. La revisión de Brazis9 muestra que en los casos en que la exploración fuera sugestiva de paresia del iv nervio craneal de larga evolución (gran amplitud de fusión, tortícolis, asimetría facial, hiperfunción del oblicuo inferior) no sería necesario realizar neuroimagen.
En nuestro estudio, el 60% de los casos de paresia de vi nervio craneal fueron isquémicos. En el protocolo que propone Margolin15 aboga por una conducta expectante a la hora de solicitar pruebas de neuroimagen inicialmente en pacientes con afectación del vi nervio craneal mayores de 50 de años con factores de riesgo cardiovasculares y sin otra sintomatología ni patología de interés. Sin embargo, otros autores recomiendan llevar a cabo pruebas de forma temprana. Varios estudios han sido realizados para resolver la controversia sobre la necesidad de neuroimagen de forma precoz16–19. En el estudio de Tamhankar et al.20 que incluye a 109 pacientes de más de 50 años con paresias del iii, iv y vi nervio craneal, los autores encuentran un 16,5% (con un intervalo de confianza del 95% de 10,7-24,6%) de pacientes con otras causas que no fueron isquémicas, recomendando, por tanto, la realización de neuroimagen de forma inicial.
Contrariamente a lo esperado, en nuestra serie de casos los pacientes con miastenia la presentaron de forma subaguda/crónica en un 73% de los casos. En ocasiones el paciente puede presentar una forma paucisintomática de esta enfermedad con desviaciones de pequeño ángulo que llevan al paciente a consultar de forma no urgente.
Los hallazgos en la resonancia de pacientes con «sagging eye syndrome» consisten en un adelgazamiento de la banda de tejido conectivo que conecta el recto lateral con el recto superior, lo que produce una elongación, una rotura o una desaparición de la banda, si bien estos cambios no son específicos de «sagging eye syndrome» y también pueden verse en pacientes mayores sin estrabismo21. En nuestra serie de casos, en el 20% de los casos de «sagging eye syndrome» se pudieron evidenciar algunos de estos hallazgos en las pruebas de imagen. No existe una guía concisa para solicitar neuroimagen en estos pacientes dado que, si bien el diagnóstico es clínico, también deben descartarse otras causas de paresias oculomotoras.
En los pacientes con elevada miopía puede producirse una subluxación del globo ocular a nivel superotemporal con desplazamiento inferior del músculo recto lateral y medial del recto superior22. Los pacientes presentan una endotropía asociada en ocasiones a hipotropía, que puede simular la paresia del vi nervio craneal. En nuestra serie de casos se presentaron 12 pacientes con endotropía miópica, de los cuales un 33,3% evidenciaron hallazgos compatibles con desplazamiento de los músculos extraoculares.
En los casos de oftalmopatía tiroidea y fractura orbitaria, la clínica fue diagnóstica. La RM en los casos de oftalmopatía tiroidea, tanto el STIR como el T1 poscontraste, puede ayudar a valorar el grado de actividad de la oftalmopatía23.
Los estrabismos descompensados representan un 14,22% del total de pacientes con diplopía. Las recomendaciones de las guías24 para manejo de paciente con estrabismo conocido desde la infancia consisten en realizar seguimiento clínico sin necesidad de neuroimagen. Si bien, algunos estrabismos pueden descompensarse cuando la desviación aumenta o cambian las condiciones refractivas (por ejemplo: después la cirugía de cataratas) en ese momento, el paciente puede presentar diplopía.
Tres pacientes fueron diagnosticados de arteritis de células gigantes. Dos casos se presentaron como una paresia del iii nervio craneal incompleta sin pupila y uno como paresia del vi nervio craneal con una limitación de la abducción con componente vertical. La presencia de diplopía como síntoma inicial de arteritis de células gigantes es rara, está descrita en un 2-15% de los pacientes. La causa de la diplopía se considera multifactorial, puede ser secundaria a la oclusión vasculítica con isquemia de los nervios oculomotores o de la musculatura extraocular o de ambos25. Por este motivo, es recomendable solicitar velocidad de sedimentación globular y proteína C reactiva a los mayores de 50 años con diplopía15.
La principal limitación de este estudio es que el tamaño muestral no permite valorar correctamente el porcentaje de enfermedades más infrecuentes, además del sesgo diagnóstico propio de un estudio retrospectivo. Todos los casos de diplopía que se presentan en urgencias, interconsultas hospitalarias, de forma ambulatoria o de consultas del hospital, ya sea a través de la especialidad de neurología o de oftalmología se centralizan en la unidad conjunta de neurooftalmología del hospital. Para reunir una muestra de pacientes representativa de diplopía en nuestro medio, se han recogido los datos de los pacientes visitados en esta unidad. A pesar de todo, pudo haber habido un sesgo en la proporción de pacientes con diplopía si no consultaron o no fueron derivados al hospital.
ConclusiónDe forma global, las causas más frecuentes de diplopía binocular son las paresias del iv seguidas por las del vi y los estrabismos descompensados. Las paresias oculomotoras suelen presentarse de forma aguda y los estrabismos de forma crónica, aunque existen excepciones y los estrabismos pueden descompensarse de forma aguda. Conocer la frecuencia de cada causa de diplopía en nuestro medio nos puede ayudar a priorizar las pruebas de imagen en cada caso.
Conflicto de interesesNinguno.