La problemática de la apnea obstructiva del sueño (AOS) tiene un innegable impacto en la calidad de vida de las personas que la sufren y es un potencial factor de riesgo que puede empeorar problemas de salud, pero en España apenas un 25% de los pacientes reciben tratamiento.
Se ha demostrado que los costes de salud de los pacientes que no son tratados aumentan entre un 50 y un 100%, y que el ahorro medio por paciente tratado es de 777€.
Este documento, elaborado por un grupo de expertos de SEPAR, actualiza el documento previo en función de la nueva evidencia científica y pone al día aspectos generales de esta enfermedad, como el diagnóstico y las modalidades de tratamiento, centrándose en el tratamiento con CPAP, las nuevas indicaciones, su seguimiento y control, y el papel de las empresas prestadoras de servicios. Se incide en la gestión del cumplimiento, la estratificación de pacientes y la responsabilidad de las unidades de sueño, los canales de atención e información, y se analizan aspectos técnicos y de calidad alrededor de los distintos actores implicados para alcanzar un sistema de gestión sostenible.
Se actualizan las nuevas indicaciones de CPAP, en coordinación con el nuevo Consenso Internacional de la AOS, ampliando aspectos logísticos, y se elabora un resumen ejecutivo para ser empleado por la Administración en la licitación de concursos públicos de terapias respiratorias domiciliarias y se establecen recomendaciones sobre qué hacer y no hacer en el abordaje del diagnóstico y tratamiento de la AOS.
Obstructive sleep apnea (OSA) has an undeniable impact on the quality of life of patients with this disease and is a potential risk factor that can aggravate health conditions, but in Spain, only 25% of patients receive treatment.
Health costs of untreated patients increase by 50%-100% and the average saving per treated patient is €777.
In this document, a group of SEPAR experts has revised the previous version on the basis of new scientific evidence and updated general aspects of OSA, including diagnosis and treatment modalities. It focuses on CPAP treatment, new indications, clinical monitoring and control, and the role of service provider companies. Compliance, stratification of patients, the responsibilities of Sleep Units, care pathways, and information channels are emphasized. Technical and quality factors are analyzed, focusing on the different roles, in order to achieve a sustainable management system.
New indications for CPAP have been incorporated, in line with the new International Consensus for OSA, and more details have been provided on logistical considerations. An executive summary has been elaborated to be used by the regulatory authorities in requests for tender for Home Respiratory Therapies, and do's and don’ts in the diagnosis and treatment of OSA are estabished.
Los trastornos respiratorios durante el sueño son diversos, pero a pesar de su reciente divulgación, no son de nueva aparición. El más prevalente, la apnea obstructiva del sueño (AOS), fue ya descrito en la época griega, donde en un texto (330a.C.) se describía al rey de Pontus como glotón, obeso, con gran dificultad para mantener la vigilia y al que le molestaban con agujas para despertarlo. Posteriormente fueron conocidas las alteraciones relacionadas con la obesidad y la hipoventilación asociada, descritas magistralmente por Charles Dickens en su novela Los papeles del Club Pickwick. Sin embargo, hasta la segunda mitad del sigloxx no se crea una definición precisa de esta enfermedad que ha afectado al ser humano desde hace mucho tiempo. En 1972 Christian Guilleminault acuña el término «síndrome de apnea del sueño»1, pero no es hasta hace apenas 40años cuando Sullivan incorpora en 1981 la presión positiva continua en la vía aérea (CPAP) al tratamiento2.
Gracias a las campañas de divulgación, no solo entre la población general sino entre la propia comunidad médica, en los últimos años los trastornos respiratorios del sueño (TRS), y especialmente la AOS, han generado un interés creciente. Los estudios epidemiológicos realizados en Estados Unidos y en Europa mostraron que las alteraciones respiratorias durante la noche, evaluadas por el índice apnea/hipopnea (IAH), eran muy frecuentes (20-25% de la población adulta), y que incluso la AOS es una enfermedad muy prevalente que afecta entre un 4-6% de hombres y 2-4% de mujeres en la población general adulta3,4. Sin embargo, los datos recientes de su asociación con el deterioro en la calidad de vida, la aparición de hipertensión arterial, de enfermedad cardiovascular y cerebrovascular e incluso de cáncer, así como accidentes de tráfico, incluso en pacientes asintomáticos, ha cambiado el concepto de población diana, superando ese 4-6%5.
De hecho, se estima una prevalencia de TRS de moderada a grave (IAH≥15) del 10% entre los hombres de 30-49años de edad, del 17% entre los hombres de 50-70años de edad, del 3% entre las mujeres de 30-49años de edad y del 9% en edades superiores. Estas tasas presentan un aumento sustancial en las últimas dos décadas (aumentos relativos entre el 14 y el 55%, dependiendo del subgrupo)6.
Los estudios realizados en los diferentes sectores de edad muestran que en España existen entre 1.500.000 y 2.500.000 pacientes con AOS relevante, más un número desconocido de pacientes asintomáticos con factores de riesgo y un IAH>5/h, si bien es una mejoría considerable respecto al 4-6% de hace unos años7.
Con respecto al tratamiento, según datos procedentes de la Federación Española de Empresas de Tecnología Sanitaria (FENIN), en España actualmente se administran alrededor de un millón de terapias domiciliarias, con un incremento anual del 12%. Según estudios publicados ya hace unos años8, el 66% de los tratamientos respiratorios domiciliarios se destinan a pacientes con AOS. En concreto, el 88% de los pacientes con CPAP tienen diagnóstico de AOS y el 12%, de AOS y síndrome de hipoventilación-obesidad.
La CPAP es el tratamiento de elección en la AOS. La evidencia científica es hoy en día indiscutible9-11 y ha demostrado ser eficaz y coste-efectiva12. El tratamiento con CPAP disminuye el riesgo de accidentes de tráfico13, parece reducir las cifras de presión arterial en un gran porcentaje de pacientes14-19, disminuye las consecuencias cardiovasculares y cerebrovasculares20-27, aunque no se ha podido demostrar a día de hoy disminución de las consecuencias cardiovasculares y de la mortalidad con el tratamiento cuando el daño ya está establecido21,28-31.
La prevalencia de la AOS ha aumentado en todo el mundo debido al incremento de la obesidad. La AOS aumenta, además, el riesgo cardiometabólico32 atribuido a la obesidad y al síndrome metabólico asociado. Por otro lado33, el tratamiento efectivo de la AOS con CPAP durante 3meses ha sido capaz de reducir varios componentes de ese síndrome metabólico.
Las unidades de sueño y su compromiso con la calidadLa unidad de sueño se define como una entidad, habitualmente interdisciplinaria, formada por personal técnico y de enfermería especializada y equipos médicos cuyo objetivo es el diagnóstico y el tratamiento de los trastornos del sueño, así como su seguimiento y control34,35.
Es de destacar que, entre los 741 centros contactados en España en 2007, 217 evaluaban habitualmente a pacientes con AOS. El 88% disponían de poligrafía respiratoria (PR) (n=168) o polisomnografía (PSG) (n=97). La demora media en consulta era de 61días, y la demora media para realizar PR, de 224días. La media de equipos de PR fue de 0,99/100.000 habitantes, cuando lo recomendable es de 3/100.000, y la demora media para PSG fue de 166días. La media de camas de PSG fue de 0,49/100.000 habitantes, y lo recomendable es 1/100.0006. Conscientes de esta situación, la Sociedad Española de Neumología y Cirugía Torácica (SEPAR) promovió la acreditación de unidades de sueño, con el objetivo fundamental de asegurar y mejorar el cuidado de nuestros pacientes, y ha conseguido un gran éxito en este propósito. Hasta el momento 24 han sido acreditadas como multidisciplinares y otras 40, entre unidades respiratorias y unidades básicas. Recientemente se ha promovido una nueva guía para la acreditación de unidades de sueño, cuyo objetivo fundamental es asegurar y mejorar el cuidado de los pacientes para dar paso posteriormente a la elaboración de un programa docente para formación en medicina de sueño y que va a suponer un nuevo paso en la mejora de atención al paciente con TRS.
El Área de Sueño de la SEPAR ha liderado el proceso de acreditación de las unidades de sueño en España, de tal manera que la mayoría se encuentran dirigidas o colideradas por neumólogos, cubriendo todo un espectro organizativo, que va desde unidades de sueño con capacidad para resolver la mayoría de los problemas relacionados con las enfermedades del sueño, a unidades puramente respiratorias, y ambas con un diferente grado de complejidad, dependiendo del lugar en que se encuentran enmarcadas. Sus objetivos son: mejorar el nivel de cuidado a los pacientes, asegurando un marco de calidad asistencial; establecer los recursos y facilitar la gestión de los mismos; impulsar el desarrollo de planes formativos en trastornos del sueño y avanzar en el concepto de «acreditación del conocimiento»; favorecer la colaboración con profesionales de otras disciplinas clínicas, en un entorno de cooperación, y promover la investigación en los trastornos del sueño36.
En el momento actual permanece por definir cuáles son los márgenes de una unidad de sueño. Durante años se ha concebido como un conjunto de especialistas relacionados, tales como neumólogos, neurólogos, neurofisiólogos, especialistas ORL, cirujanos maxilofaciales, psicólogos, psiquiatras, enfermería, pero sin duda una unidad de sueño es una red, concepto básico, en donde intervienen diferentes eslabones sanitarios, desde la medicina de familia hasta los especialistas extrahospitalarios y los centros de referencia y no referencia. Es decir, el concepto es que cuando una enfermedad es muy prevalente, todos los niveles asistenciales deben estar implicados, todos ellos con sus derechos y deberes, bajo una delimitación de tareas que puede ser ampliable y cambiante a lo largo del tiempo34,35.
El objetivo de los neumólogos, que lideran mayoritariamente las unidades multidisciplinares, debería ser evaluar y dirigir la denominada red asistencial de sueño. Para ello se debería implementar un modelo con un despliegue extrahospitalario contundente (centro de sueño, escuelas de sueño, médico de atención primaria experto, paciente tutor), asumiendo el control evolutivo sustentado en enfermería experta y en incorporaciones telemáticas, todo ello bajo el liderazgo de la unidad de sueño.
Dado el carácter público de nuestro sistema sanitario, el actual sistema de contratación de las terapias respiratorias domiciliarias (TRD) y la incorporación de las tecnologías de telemonitorización del cumplimiento de las terapias, fundamentalmente en el uso de dispositivos CPAP, resulta imprescindible sintonizar con las autoridades sanitarias y establecer sinergias con las empresas prestadoras de servicios de terapias respiratorias. Intervenir activamente en los pormenores de los concursos públicos que deciden la adjudicación de las TRD a las diferentes empresas es esencial para garantizar los resultados centrados en el paciente.
Otro aspecto importante en la búsqueda de nuevos modelos organizativos incluye objetivos de compromiso con la sostenibilidad, de innovación, de investigación, que les ha consolidado y dado mucho prestigio. Para ello se debería responder a las asignaturas pendientes más inmediatas: el control sistemático de la calidad del proceso, concretamente la cumplimentación, y el control también de forma sistemática de los resultados de su actuación en términos de mejora de salud, satisfacción, eficiencia, etc.
Eficiencia en el tratamiento de la AOSLa AOS aumenta el consumo de recursos de salud durante la fase silente o fase preclínica de la enfermedad. Varios estudios han demostrado que no diagnosticar y tratar a los pacientes con AOS supone un consumo de recursos 2-3 veces mayor que el de la población general37, y que los costes del cuidado de la salud aumentan entre el 50-100% en los pacientes con AOS, no solo adultos, sino también niños y ancianos de ambos sexos. Este aumento de costes se ha atribuido a enfermedades cardiovasculares y metabólicas en los adultos, y de la esfera ORL y respiratoria en los niños. En términos de coste-utilidad se ha estimado que este tratamiento supone un ahorro medio de 777euros, al mejorar la calidad de vida del paciente en 0,46 años de vida ajustados a calidad de vida (QALY), resultado de combinar la calidad de vida (mejora en el estado de salud como percibida por el paciente debida a la intervención médica) y la cantidad de vida (duración de la mejoría)38,39.
Un reciente estudio valoró la relación coste-eficacia del tratamiento con CPAP, para lo cual se incluyeron los costes médicos (diagnóstico y tratamiento de la enfermedad), el efecto preventivo del tratamiento sobre los accidentes cardiovasculares y cerebrovasculares, y los costes por accidentes de tráfico, demostrando que el tratamiento de la AOS es coste-eficaz si al menos se administra durante 2años, ya que al mantenerse estable el coste, el beneficio aumenta con los años y supone un coste-ahorro después de 13años de tratamiento40. Un estudio coste-eficacia canadiense comparó el tratamiento con CPAP con la alternativa de «no hacer nada» en los pacientes con AOS de grado moderado a severo, concluyendo que en términos de calidad de vida, costes del tratamiento y consecuencias derivadas de los accidentes de tráfico, el tratamiento con CPAP en pacientes con AOS es rentable económicamente41. Asimismo, un estudio realizado en España concluyó que el beneficio se deriva de la mejoría en la calidad de vida, permaneciendo incierto el impacto sobre la mortalidad a largo plazo42.
Se ha calculado que pasar de un 20 a un 50% de diagnósticos de AOS grave ahorraría a la sanidad pública más de 80millones de euros8. En este sentido, la terapia con CPAP se muestra más coste-efectiva que muchos de los tratamientos habituales para algunos factores de riesgo cardiovascular o que los tratamientos biológicos, siendo uno de los tratamientos más coste-efectivos actualmente (1.033euros/QALY).
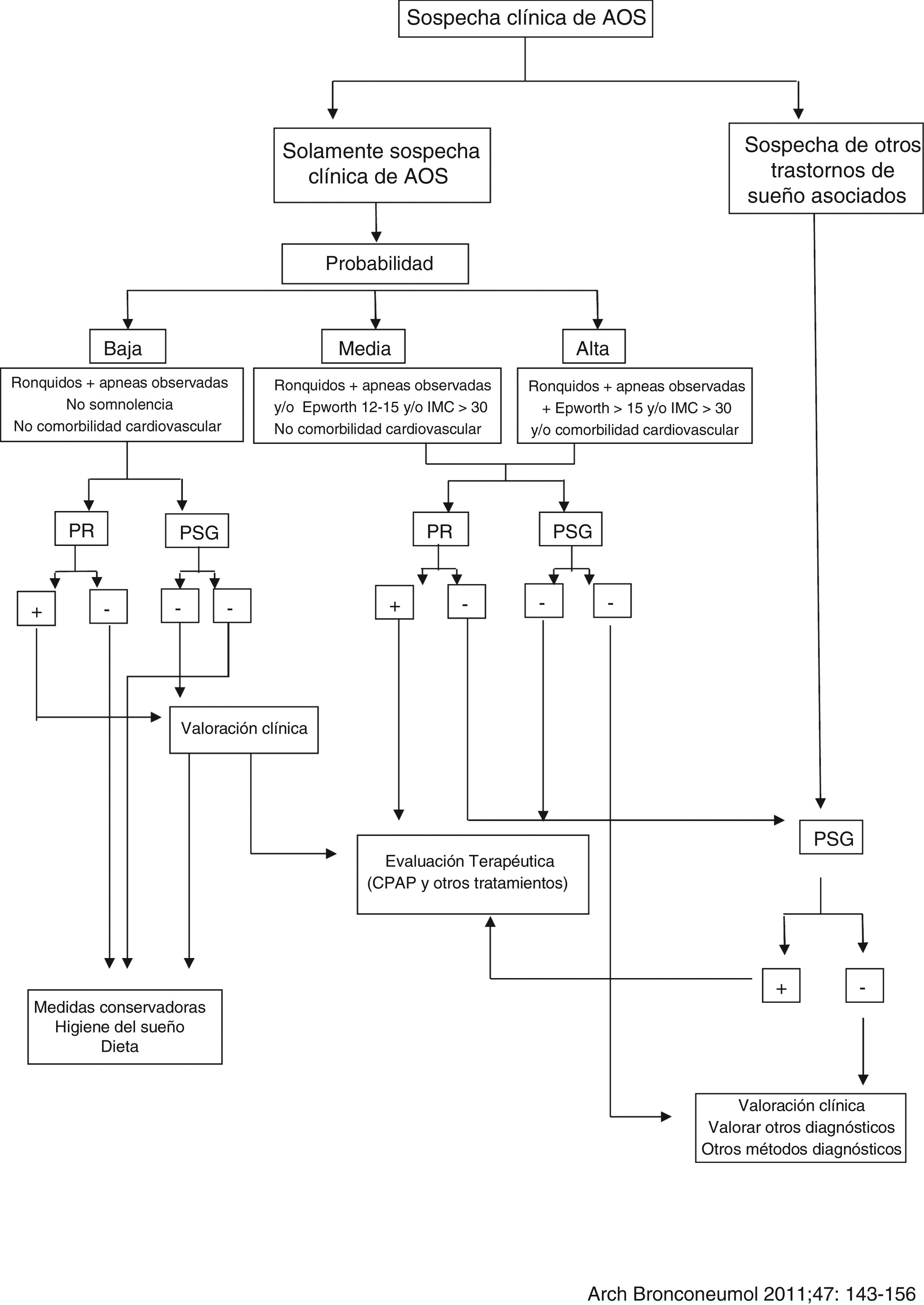
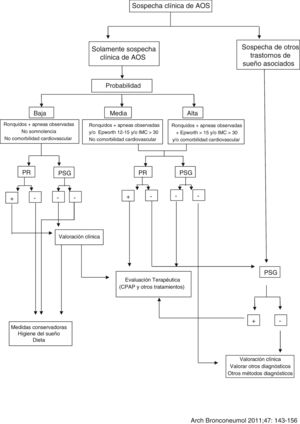
Diagnóstico de la AOSEl diagnóstico de sospecha de la AOS se realiza a partir de una historia clínica completa compatible con presencia de síntomas de excesiva somnolencia diurna, sueño no reparador, cefaleas matutinas, deterioro cognitivo, depresión, nicturia, etc., además de ronquido nocturno y episodios apneicos nocturnos observados43. La PSG es la prueba diagnóstica de elección en los pacientes con sospecha de TRS44. Sin embargo, cuando la sospecha de TRS es clara, sin comorbilidad médica o coexistencia de otro trastorno de sueño, la medición de variables neurofisiológicas no siempre es necesaria45, siendo la poligrafía respiratoria (PR) la técnica adecuada por su coste y sencillez para estudiar a estos pacientes. No se recomienda el uso de cuestionarios, por sí solos, para el diagnóstico de pacientes con sospecha de AOS.
Debido a la alta prevalencia de la AOS10 y al avance en el conocimiento de esta enfermedad y de sus consecuencias cardiovasculares20, se ha producido un aumento de la demanda, siendo las unidades de sueño convencionales, basadas en un número generalmente limitado de camas de PSG, insuficientes para gestionarla, provocando demoras de diagnóstico y en el tratamiento. En la búsqueda de una alternativa diagnóstica se desarrollaron los equipos domiciliarios, demostrándose ya en estudios realizados en 1997 que la PR domiciliaria en pacientes con sospecha de AOS, con o sin técnico, era un método fiable, con una relación coste-efectividad aceptable45,46. En este sentido se ha desarrollado un algoritmo para el manejo diagnóstico del paciente con sospecha de AOS (fig. 1).
Algoritmo para el manejo de pacientes con sospecha de síndrome de apneas-hipopneas del sueño (SAHS) (Normativas SAHS. SEPAR 2010).
Fuente: Lloberes et al.10.
La PR domiciliaria es un sistema más sencillo que la PSG y, por tanto, aumenta la accesibilidad al diagnóstico, siendo más coste-efectivo. Cuando se realiza un estudio domiciliario implica una mayor comodidad para el paciente al ser practicado en su entorno habitual sin la posible ansiedad adicional que supone dormir en un hospital (fenómeno de primera noche). La PR domiciliaria puede utilizarse en pacientes con una alta sospecha de AOS, pero no es adecuada para el abordaje diagnóstico en el paciente que presente simultáneamente otros trastornos del sueño, como sospecha de apneas centrales, movimientos de piernas (PLMS), insomnio, parasomnias, trastornos del ritmo circadiano o narcolepsia47-50. Tampoco debe utilizarse la PR domiciliaria en pacientes con comorbilidades relevantes, como enfermedad cardiorrespiratoria significativa, enfermedad neuromuscular, insuficiencia respiratoria, hipoventilación o toma de opiáceos.
Se ha propuesto una nueva clasificación y evaluación de las características tecnológicas de los equipos diagnósticos domiciliarios51, basándose en los parámetros que miden (SCOPER, Sleep, Cardiovascular, Oximetry, Position, Effort y Respiratory).
El origen de las limitaciones de la PR ambulatorias se fundamenta en que son estudios no vigilados y/o colocados por el paciente, lo que origina pérdida de datos, o la realización de estudios que son técnicamente no válidos, obligando a su repetición. Por ello es de suma importancia el montaje por técnicos de sueño, o el entrenamiento de los pacientes en la colocación previa de los dispositivos. Si el resultado de la PR domiciliaria en estas circunstancias resulta negativo, inconcluyente o técnicamente inadecuado, se debe realizar un estudio de PSG. Cualquier prueba de sueño debe ser realizada siempre por equipos validados y técnicamente adecuados.
La categorización del aparataje empleado en la PR mediante el sistema SCOPER puede permitir la comparación, con criterios de calidad, entre los estudios realizados por distinto personal (empresas, unidades de sueño) o en puntos geográficos diversos.
En niños, la realización de PR domiciliaria no ha sido bien categorizada. Sin embargo, la PR realizada en el laboratorio de sueño es un método válido para el diagnóstico de AOS tras haber sido validada comparándola con la PSG en 200852. Un reciente trabajo que empleó un índice automatizado del trazado de oximetría procedente de la PR domiciliaria mostró una sensibilidad de 80,8%, una especificidad del 79,2%, una seguridad del 80,0% y una área ROC de 0,93, sugiriendo que el análisis automatizado de la SpO2 proporciona información esencial complementaria en el diagnóstico de la AOS infantil53. En la actualidad se están analizando los resultados de la validación de equipos simplificados domiciliarios en el diagnóstico de la AOS en niños.
Indicaciones de tratamiento en la AOSActualmente se considera que el tratamiento de la AOS tiene dos objetivos fundamentales: uno a corto plazo, para controlar los síntomas de la enfermedad, principalmente la somnolencia diurna excesiva y el cansancio, y otro a medio plazo, para disminuir los riesgos asociados a esta enfermedad.
La CPAP es en principio el tratamiento de elección para la AOS, ya que corrige los eventos respiratorios, las desaturaciones y los despertares transitorios, mejorando la calidad del sueño y la somnolencia excesiva durante el día que pueden presentar estos pacientes. Además, se ha demostrado que la CPAP normaliza las alteraciones hemodinámicas agudas que se producen durante la noche en la AOS e influye favorablemente en la evolución cardiovascular a largo plazo, disminuyendo la accidentabilidad de vehículos a motor y mejorando la calidad de vida54. Por todo ello, en la actualidad el tratamiento con CPAP es considerado de elección en la mayoría de los pacientes con AOS, siempre asociado al control de los factores etiológicos concomitantes modificables. La auto-CPAP no ha demostrado, de momento, superioridad en este sentido. Por este motivo, una vez realizados los ajustes necesarios en el tratamiento con CPAP, sí estaría indicada en los pacientes con presiones elevadas que provoquen intolerancia o con variabilidad de las presiones entre noches o a lo largo de la noche (AOS posicional). Se debe tener especial cuidado en el uso de auto-CPAP en pacientes con sospecha de apneas centrales.
Los concursos de las TRD establecen en sus pliegos técnicos las características que deben reunir los aparatos de CPAP. Como regla general, la utilización de diferentes tipos de equipos debe basarse en el nivel de complejidad de la patología del enfermo. De entrada, deben emplearse los equipos de CPAP básica, reservando los equipos más sofisticados, de prestaciones superiores y de un mayor coste para los pacientes con un mayor grado de complejidad.
Indicaciones del tratamiento con CPAPEn el adultoLa evidencia científica sugiere que la indicación de CPAP debe basarse en la objetivación de un IAH anormal, establecido por medio de pruebas objetivas22, junto con datos clínicos y de comorbilidad54. La indicación de CPAP es especialmente recomendable en pacientes con hipersomnolencia diurna y se sugiere en aquellos con deterioro de su calidad de vida relacionada con el sueño o hipertensión, sobre todo si esta es resistente al tratamiento. La decisión terapéutica final se tomará además teniendo en cuenta las circunstancias individuales del paciente, las opciones de tratamiento disponibles y los recursos55.
Respecto a las indicaciones de la CPAP, en España están claras y con criterio unánime en los casos de AOS grave (IAH>30), con sintomatología relevante y/o comorbilidad asociada, donde los pacientes deben ser tratados con CPAP como primera opción (sin embargo, solo el 30% de los países europeos aceptan este punto de corte de tratamiento). En otros casos el criterio puede estar menos claro, como en los pacientes con un IAH<30 o en ausencia de sintomatología importante y/o comorbilidad asociada.
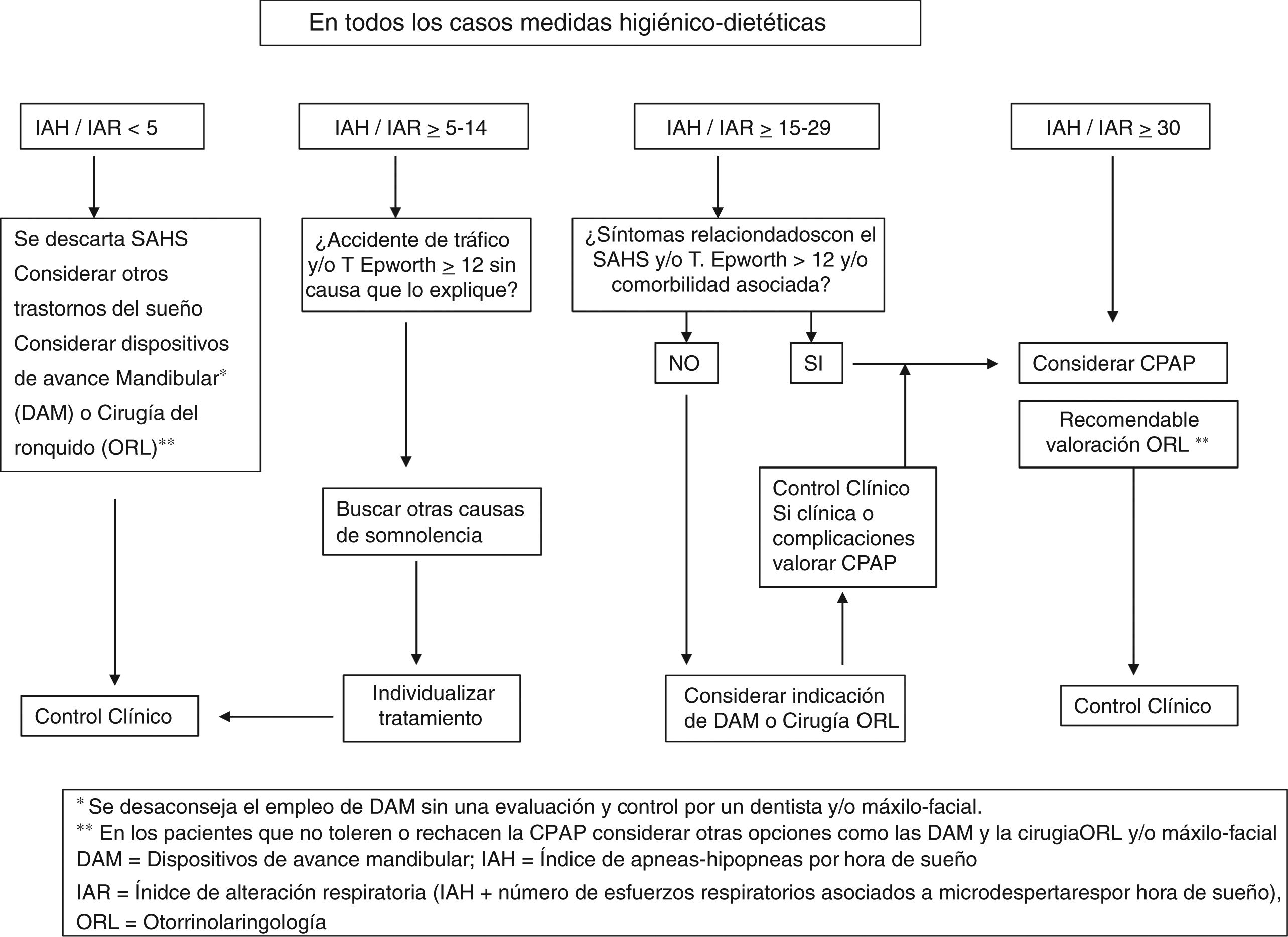
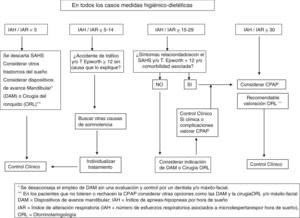
Las indicaciones del tratamiento con CPAP fueron establecidas inicialmente en 1998 por la SEPAR, que elaboró el primero de estos documentos56, donde se establecía que el tratamiento con CPAP estaba indicado en los pacientes con un número elevado de eventos respiratorios durante el sueño (IAH>30), con somnolencia clínicamente significativa y/o patología cardiovascular y/o cerebrovascular relevante. En los pacientes con un IAH<30, sin clínica relevante o sin patología cardiovascular asociada, este consenso aconsejaba medidas higiénico-dietéticas del sueño y control de la evolución. En los pacientes con síntomas claros secundarios a las apneas o hipopneas y/o con patología cardiovascular asociada, pero con un IAH<30, se individualizaba la aplicación de CPAP en cada caso.
Un hito importante fue la publicación en 2005 del Documento de Consenso Nacional sobre la AOS del Spanish Sleep Network (SSN)44, en el que participaron múltiples sociedades médicas y diversos organismos, y posteriormente la Normativa SEPAR sobre Diagnóstico y Tratamiento de la AOS10. En ambos documentos se establece que los pacientes con IAH≥15 hasta 30 y síntomas relevantes (como somnolencia excesiva o despertares con sensación asfíctica no esporádicos) y/o con morbilidad o trastornos cardiovasculares son susceptibles de tratamiento con CPAP nasal. La prescripción de CPAP será individualizada o bien se considerará el tratamiento alternativo con los dispositivos de avance mandibular (DAM), especialmente en pacientes no obesos.
En ausencia de síntomas y de trastornos cardiovasculares, se considera el tratamiento con CPAP con un IAH≥30, especialmente en pacientes menores de 70años.
Ante un IAH entre 5 y 15, si el paciente ha tenido un accidente de tráfico o presenta somnolencia importante, se investigarán otras causas justificantes de su sintomatología y se individualizará el tratamiento. En la figura 2 se recoge el algoritmo recomendado, adaptado del Documento de Consenso Nacional de la AOS de 2005, y que se encuentra en proceso de actualización en estos momentos.
La eficacia de la CPAP en pacientes con enfermedad grave (IAH≥30) presenta una evidencia robusta en términos de reducción de IAH y calidad de vida, aunque es todavía moderada para reducir el riesgo cardiovascular, sobre todo si el IAH es inferior a 30. Nuevos estudios sugieren que la presencia de un IAH≥15 está asociada con un aumento del riesgo cardiovascular, con independencia de la presencia o no de síntomas, y este riesgo aumenta en pacientes con un IAH≥30. Análisis recientes29,57 indican que un IAH alto se puede considerar un factor de riesgo cardiovascular independiente de la somnolencia, aunque estudios aleatorizados realizados en poblaciones concretas no han conseguido demostrar la reducción de este riesgo con el tratamiento con CPAP30.
Como se ha mencionado, la actualización del Documento de Consenso sobre AOS por parte de SEPAR, con la colaboración de todas las sociedades científicas implicadas en el manejo de estos pacientes, aportará nuevas estrategias en este campo.
En el ancianoEn el grupo de ancianos que acude a una unidad de sueño se puede alcanzar prevalencias de AOS, para un IAH>10, superiores al 70%58, aunque con una clínica menos evidente. Con respecto a la eficacia del tratamiento con CPAP en ancianos, un estudio del SSN en pacientes mayores de 65años sugirió que el uso de la CPAP se asocia a disminución de mortalidad cardiovascular59. En este sentido, se han publicado además 3 ensayos clínicos aleatorizados en esta población. El estudio PREDICT, en mayores de 65años, muestra que, frente a medidas convencionales, la CPAP mejora la somnolencia en esta población y es coste-eficiente, aunque el estado de ánimo, el estado funcional, la nicturia, los accidentes, la función cognitiva y los episodios cardiovasculares se mantuvieron sin cambios60. Un estudio del SSN en 224 pacientes mayores de 70años con AOS severa mostró que en el grupo con CPAP se alcanzaba una mejoría en todos los dominios de calidad de vida, los síntomas relacionados con el sueño, la ansiedad y la depresión y algunos índices neurocognitivos, frente al tratamiento conservador61. Recientemente, un estudio multicéntrico aleatorizado en mayores de 70años con AOS moderado (IAH15-30) ha mostrado que el grupo tratado con CPAP mejoró la somnolencia y algunos dominios de calidad de vida (síntomas nocturnos y emociones), aunque no tuvo efecto sobre otros índices neurocognitivos o sobre la presión arterial62.
En las mujeresNo existen datos suficientes acerca de la AOS en mujeres, tanto en relación con su prevalencia63, como por la falta de evidencias sobre las consecuencias y el impacto del tratamiento64, ya que la mayoría de los estudios sobre riesgo cardiovascular de la AOS y su mejoría con la CPAP se han realizado en hombres. Datos recientes sugieren que la AOS grave se asocia con muerte cardiovascular en mujeres y el tratamiento adecuado con CPAP puede reducir este riesgo65. Dadas las peculiaridades, tanto de la presentación clínica como de las comorbilidades, el tratamiento debería ser individualizado en este colectivo.
En los niñosEl diagnóstico de AOS en niños se realiza cuando existe un IAH≥3 en PSG o índice de eventos respiratorios≥3 en PR66,67. El documento de consenso del síndrome de apneas-hipopneas durante el sueño en niños establece el tratamiento con CPAP como la segunda línea de tratamiento en la infancia por detrás de la adenoamigdalectomía. En general el tratamiento con CPAP es de mayor utilidad en la AOS residual, niños con obesidad, alteraciones craneofaciales o enfermedades neuromusculares añadidas a la hipertrofia adenoamigdalar o sin hipertrofia adenoamigdalar.
Indicaciones para la prescripción de la auto-PAP, BPAP y servoventilación en la AOSA diferencia de la CPAP, que administra un nivel de presión fija previamente establecido a lo largo de la noche, existen otras modalidades de presión positiva que se emplean en el tratamiento de la AOS, con indicaciones de tratamiento muy específicas.
Así, podemos distinguir los dispositivos de auto positive airway pressure (Auto-PAP o APAP), capaces de generar una presión positiva en la vía aérea, variable en función de los requerimientos del paciente, respondiendo a cada uno de los eventos obstructivos, que son analizados a partir de la onda de flujo inspiratorio. Esta respuesta es continuada y se adapta al patrón respiratorio del paciente68. El dispositivo BPAP (bi-presión o bilevel) suministra dos niveles diferentes de presión: uno mayor durante la fase de la inspiración (IPAP) y otro menor durante la espiración (EPAP)69,70. Por último, la servoventilación adaptativa (SVA) proporciona un adecuado control de la respiración con una presión espiratoria positiva y una presión de soporte variables71.
Las indicaciones de estos tratamientos son muy concretas, como veremos a continuación.
a) Tratamiento con Auto-PAPLos dispositivos de APAP están dotados de un sensor de flujo y un microprocesador capaz de analizar los eventos respiratorios (incluyendo limitación de flujo y ronquido) y responden con un incremento o un descenso de la presión transmitida al paciente a lo largo de todo el periodo de sueño, por lo que también se les conoce como «CPAP inteligentes». Estas modificaciones en la presión se graban en una tarjeta de memoria que, tras su volcado, puede analizarse en un programa informático. El análisis de la gráfica permite obtener distintos niveles de presión, como la presión media a lo largo de la noche, el percentil de presión al 90%, el número y el tipo de eventos residuales y el porcentaje de fugas. El análisis manual permite escoger la presión adecuada para cada paciente, en el caso de emplearla como sistema de titulación, o emplearla como tratamiento a largo plazo en el domicilio en modo Auto-PAP71. En la actualidad es muy poco utilizada con finalidad terapéutica por su elevado coste, dado que respecto a la CPAP convencional no aporta mejoras clínicas significativas54.
Los cambios en la resistencia al flujo de aire durante el sueño dependen de muchos factores, como la posición corporal, el grado de congestión nasal y las características de la vía aérea. En teoría, la variación de la presión suministrada por la Auto-PAP mejora la sincronía paciente-dispositivo y, por tanto, podría aumentar la comodidad del paciente y mejorar el cumplimiento. Una revisión Cochrane de 2009 que comparaba APAP con CPAP concluyó que la APAP fue ligeramente más eficaz que la CPAP en aumentar el cumplimiento del paciente66. Una revisión sistemática en pacientes con AOS moderado o grave sin comorbilidad significativa puso de manifiesto que la magnitud de los efectos fue muy similar entre APAP y CPAP en aspectos relativos a la calidad del sueño y produjo una mejoría estadísticamente significativa, pero mínima, en el cumplimiento con APAP (11min), y reducción de 0,5 puntos más en test de Epworth que la CPAP fija, con efectos similares en lo que respecta al IAH y a la calidad de vida. Los autores concluyen que, por el momento, sobre los efectos a corto plazo, la decisión de utilizar APAP en comparación con CPAP puede depender de preferencias individuales de los pacientes, criterios de cumplimiento, valoración de los costes y otras consideraciones prácticas que médicos y pacientes deberían evaluar de manera individualizada72.
La American Academy of Sleep Medicine (AASM), en una reciente revisión sistemática de 201954, tampoco encuentra superioridad de la APAP frente a la CPAP en cuanto a mejoría clínica significativa con respecto a la CPAP, y no recomienda emplearla en pacientes con insuficiencia cardíaca congestiva, enfermedad pulmonar crónica, enfermedades que cursen con hipoxemia diurna e insuficiencia respiratoria de cualquier etiología o desaturación nocturna importante distinta de AOS (p.ej., síndrome de hipoventilación-obesidad). Tampoco debería emplearse en pacientes no roncadores o con cirugía previa del paladar73.
En resumen, no se contempla la utilización rutinaria de APAP como tratamiento inicial en pacientes con el diagnóstico recién establecido. La APAP puede considerarse en pacientes con necesidad de presiones elevadas que provoquen intolerancia o necesidad de presiones variables (cambio posicional, AOS posicionales), siempre que estas sean la causa de una mala tolerancia al tratamiento con CPAP. El paciente debería haber iniciado un tratamiento con CPAP convencional durante un mínimo de 3meses antes de proceder al cambio a un dispositivo APAP.
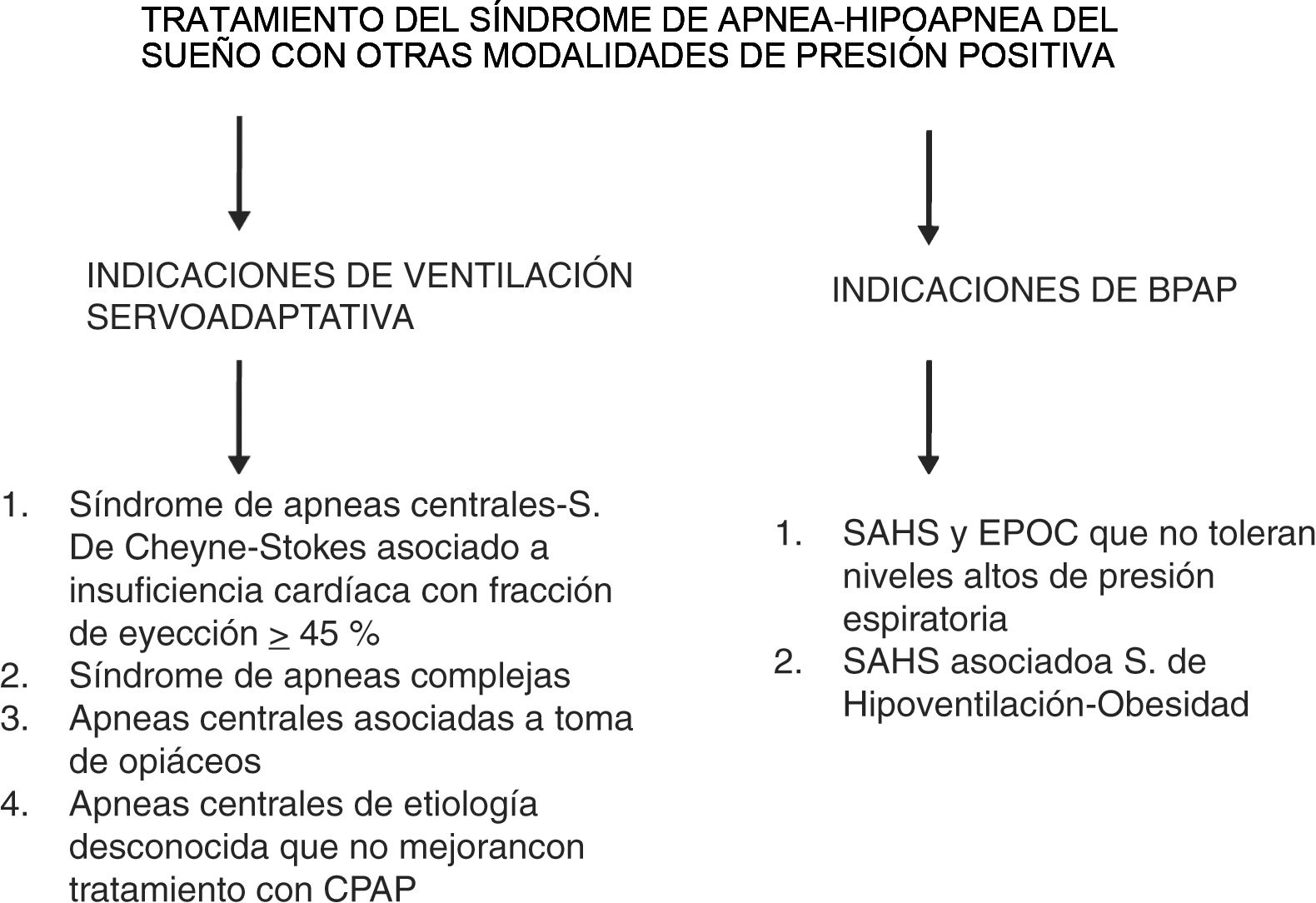
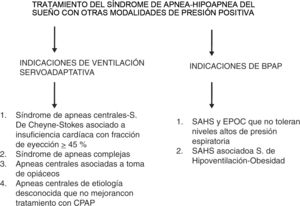
b) Indicaciones del tratamiento con BPAPEl tratamiento con bipresión, también conocido como BPAP, bilevel o binivel, se usa con menor frecuencia en la AOS, ya que estos dispositivos, ampliamente empleados en la ventilación mecánica no invasiva, no han demostrado mayor efectividad en los pacientes con AOS sin otras enfermedades respiratorias concomitantes, salvo casos concretos en los que se requieren niveles de presión excepcionalmente elevados, o bien cuando la presión fija continua no logra ser eficaz para corregir las alteraciones respiratorias durante el sueño70. La reciente revisión sistemática de la AASM antes mencionada tampoco encuentra superioridad de la BPAP con respecto a la CPAP en pacientes con AOS54.
Actualmente su uso está limitado a los casos de pacientes en que coexiste AOS y EPOC, que no toleran niveles altos de presión espiratoria, o cuando la presión requerida es elevada (que la AASM fija en 15cmH2O), o bien cuando coexiste un síndrome de hipoventilación con hipercapnia, como en el síndrome de hipoventilación-obesidad y no responde a la CPAP70,74. La titulación con aparatos bi-presión debe realizarse mediante una PSG para establecer la presión inspiratoria y espiratoria (IPAP/EPAP).
Un reciente estudio mostró que, comparados con los tratados con CPAP, los usuarios de BPAP eran significativamente de mayor edad, con mayor índice de masa corporal (IMC) y proporción de insuficiencia cardíaca y EPOC, PCO2 más elevada, menor SaO2 mínima, mayor IAH y gravedad de AOS, y mayor somnolencia75,76.
c) Indicaciones del tratamiento con servoventilación adaptativaEl tratamiento con servoventilación adaptativa (SVA) está indicado en pacientes con inestabilidad en el control ventilatorio, como los que presentan apneas centrales-síndrome de Cheyne-Stokes, síndrome de apneas complejas, pacientes con apneas centrales asociadas a la toma de narcóticos o pacientes con apneas centrales por etiología desconocida, y que no mejoran con CPAP tras al menos 3meses después de la adaptación71,74,77,78. Se realiza a través de un servoventilador, que es un ventilador mecánico equivalente a los ventiladores presiométricos para pacientes con insuficiencia respiratoria (ver figura 3).
Los pacientes con insuficiencia cardiaca pueden presentar AOS de tipo obstructivo o de tipo central (síndrome de apnea central), este último asociado o no a la respiración de Cheyne-Stokes, pudiendo coexistir ambos tipos en el mismo paciente. El tratamiento con SVA de estos trastornos de sueño se ha asociado a un aumento de los eventos cardiovasculares fatales y de la mortalidad en pacientes con insuficiencia cardíaca y fracción de eyección disminuida (FEVI<45%), por lo que de momento su uso está contraindicado en este colectivo79.
Aunque la CPAP es efectiva para el tratamiento de los eventos de predominio obstructivo en pacientes con insuficiencia cardiaca, en los pacientes con síndrome de apnea central o respiración de Cheyne-Stokes el objetivo del tratamiento es obtener un IAH residual inferior a 15 (preferiblemente inferior a 10), ya que tiene valor pronóstico en la disminución de eventos cardiovasculares fatales78.
Existe otro grupo de pacientes con eventos de predominio obstructivo o mixto que presentan inestabilidad en el control ventilatorio, el cual se pone de manifiesto durante el tratamiento con CPAP o BPAP. Tras la desaparición de los eventos obstructivos aparecen apneas centrales, denominándose apneas complejas80. Aunque muchos pacientes mejoran tras el uso mantenido de la CPAP, debido a que puede comprometerse la adherencia a largo plazo, podría considerarse la indicación de SVA en los que presentan apneas centrales o complejas81.
Los trastornos del sueño inducidos por la toma de opiáceos pueden incluir apneas obstructivas (generalmente de larga duración), apneas centrales (aisladas o con respiración periódica) o apneas emergentes al iniciar tratamiento con CPAP (apneas complejas). Aunque los trastornos del sueño mejoran con la reducción de dosis de narcóticos, en ciertos casos de apnea central persistente o de aparición de apneas complejas tras CPAP, cuando predominan las apneas obstructivas, estaría indicado el tratamiento con SVA77.
Responsabilidad del especialista en neumología en la prescripción del tratamiento de la AOSLa prescripción de tratamiento con CPAP la realizan los neumólogos de las unidades de sueño.
La prescripción se efectuará mediante el procedimiento y el modelo normalizado que cada comunidad autónoma determine a través de sus autoridades sanitarias, siendo imperativa la generalización de los sistemas informáticos de prescripción, control y seguimiento.
Tipos de prescripciónUna vez se indique el tratamiento con alguno de los distintos equipos, hay dos modalidades de prescripción:
Preferente. Suele tratarse de pacientes que han ingresado en insuficiencia respiratoria hipoxémica y/o hipercápnica, muchas veces con síndrome de hipoventilación-obesidad y AOS asociado, o pacientes de alto riesgo laboral.
Normal. El resto de pacientes que suelen ser vistos de forma ambulatoria.
Validez de la prescripción. RenovaciónComo norma general, la validez de la prescripción no debería ser inferior a un año (salvo en caso de prueba de respuesta terapéutica) y no superior a 5años, siendo necesaria su renovación al cabo de los mismos.
Servicio de la prestación. Papel de la empresa prestadora de terapias respiratoriasHoy en día, las empresas prestadoras de terapias respiratorias (EPTR) desarrollan su actividad en torno a una atención integral centrada en el paciente, habiendo abandonado desde hace años un modelo de empresa centrada en el producto. Esto supone que la EPTR está implicada en todo el proceso de gestión, diagnóstico, tratamiento, educación y seguimiento del paciente con TRS. Esta nueva forma de trabajo ha conllevado, además de un nuevo modelo de gestión, un cambio en el personal que realiza estos servicios, siendo cada vez más demandados los perfiles sanitarios y cualificados que, de manera natural, se han ido integrando en el día a día de los servicios asistenciales.
Además, el número de dispositivos de CPAP en España continúa aumentando progresivamente, como consecuencia del intenso trabajo divulgativo realizado por los especialistas implicados en la medicina de sueño, la mejoría del índice de sospecha por parte de la medicina primaria, la sensibilización de la población general sobre la importancia del sueño en la salud, y la investigación e inversión en recursos y en tecnología por parte de las empresas fabricantes y proveedoras de servicios.
El sistema actual de financiación del tratamiento con CPAP, aun con diferencias sustanciales por comunidades autónomas, consiste en un contrato de prestación de servicios entre las administraciones sanitarias y las EPTR mediante concurso público. Este contrato de prestación de servicios incluye la implicación de la EPTR en todo el proceso de manejo del TRS y no solo en la instauración, instalación y mantenimiento de la terapia. En estos concursos públicos es cada vez mayor la exigencia de la implicación de las empresas en el control y el cuidado de los pacientes, especialmente en la adecuada adaptación del paciente al tratamiento, con el fin de conseguir un buen cumplimiento. En cada uno de estos procesos de concesión debería ser norma obligada la opinión y la participación experta de los especialistas que trabajan en las unidades de sueño en la elaboración de los pliegos y el desarrollo de instrucciones concretas en las distintas opciones de la TRD, y que dicha opinión goce del peso que le corresponde como para ser determinante en la decisión final del proceso.
Por otro lado, el incremento del número de pacientes en TRD, la incorporación de nuevas tecnologías y la mejora en la atención a estos pacientes hace que la colaboración entre la EPTR, los especialistas en medicina del sueño y la administración sea imprescindible. Solo de esta forma se puede conseguir un modelo de TRD sostenible y de calidad para el paciente. Como puntos clave de este modelo cabe destacar:
- •
Abordaje del problema del infradiagnóstico.
- •
Modelos de gestión sostenibles y eficaces en los que colaboren todas las partes.
- •
Manejo integral del paciente con TRS como centro del proceso.
- •
El control de incumplidores.
- •
La aplicación de las nuevas tecnologías como herramienta fundamental de gestión y control.
El proceso diagnóstico es una actividad previa al tratamiento de la apnea del sueño. No está incluido en la Orden Ministerial de 3 de marzo de 1999 del Sistema Nacional de Salud, si bien las comunidades autónomas proponen esta prestación en los pliegos de licitación. El conocimiento y los recursos que tienen las EPTR podrían jugar un papel clave en el proceso diagnóstico domiciliario. Sin embargo, este proceso conlleva una serie de recursos humanos y materiales que presupuestariamente no están reconocidos en los actuales concursos de TRD, por lo que es necesario proporcionar un marco adecuado y sostenible que atienda a esta necesidad. En este sentido, las EPTR podrían realizar estudios domiciliarios. Sin embargo, la interpretación de dichos estudios y la emisión del diagnóstico y del informe correspondiente deben recaer siempre sobre el especialista de la unidad de sueño. Con este fin, se deben poner a disposición de la unidad de sueño los datos en bruto de los estudios realizados y recaerá sobre ella la supervisión de la calidad de los mismos a la hora de decidir la necesidad de repetición.
Modelo de gestión sostenible. Tratamiento con presión positiva a nivel de la vía aérea superior (CPAP)a) Estratificación del paciente en tratamiento con TRD por un TRSDentro de estas estrategias para la optimización del manejo de la TRD cabe destacar la posibilidad de realizar una estratificación del paciente con TRS. Las características de los pacientes en el tratamiento con CPAP por TRS pueden ayudarnos a identificar diferentes perfiles de pacientes que requieran actuaciones de intensidad diferente. La edad, la autonomía, la profesión, el diagnóstico, la situación familiar y sociolaboral, la adaptación al tratamiento en los 3primeros meses son algunas de estas características que tiene una influencia determinante en el éxito del tratamiento con CPAP. Identificar estas características diferenciales supondría una estratificación de los pacientes que ayudaría a detectar las necesidades y el modo de llevar a cabo el tratamiento con CPAP para obtener los mejores resultados posibles y de la forma más eficiente. Esta estratificación podría determinar el nivel de actuación que cada paciente requiere, siempre teniendo como objetivo último la mejor aplicación de la terapia.
b) El proceso de atención. Inicio de la terapia• Plazos de instauración de la terapiaPreferente. El tiempo máximo de demora desde la prescripción del tratamiento hasta su instalación debe ser de entre 12 y 24h. En este plazo de preferencia se encontrarían los profesionales de riesgo, pacientes con insuficiencia respiratoria asociada o cuando el especialista lo considere oportuno por circunstancias diferentes a estas dos mencionadas.
Normal. Una vez prescrita la CPAP, esta deberá estar instalada y en funcionamiento en un plazo no superior a 2días, si se trata de instalación en el domicilio del paciente, y no superior a una semana si es en una escuela de CPAP o en un centro de dispensación y control, preferentemente de manera ambulatoria, con la excepción de los pacientes con incapacidad que les impida salir de su domicilio.
• Canales de atenciónHasta ahora, los canales de atención al paciente de TRD más habituales han sido el domicilio o centro de residencia y el hospital, en caso de precisar un periodo de ingreso para la adaptación a la terapia. Los cambios producidos en el entorno de las TRD han generado alternativas a la atención convencional, siendo ya una realidad instaurada y establecida. Estas alternativas al domicilio son nuevos canales de atención que se adaptan al grado de actividad y conectividad de nuestros pacientes, siendo necesaria su incorporación plena en los circuitos y protocolos asistenciales y, por tanto, su actualización. Es necesario poner en marcha un servicio de actuación y seguimiento multicanal que permita ser más eficientes en la gestión de cada terapia.
Los canales de atención del personal de atención domiciliaria de las empresas prestadoras de TRD son:
- •
Visita domiciliaria: desplazamiento al lugar de residencia del paciente y de sus familiares-cuidadores. Prestación del servicio en el entorno habitual del paciente donde es primordial su presencia y la de los cuidadores habituales para poder valorar globalmente el estado del paciente, el grado de adaptación, la posible aparición de efectos secundarios o anomalías y resolver de manera inmediata cualquier incidencia con la terapia. Es el lugar principal de atención de las empresas de TRD. Para la reposición del fungible deteriorado o extraviado, en los pacientes adaptados a la terapia, con las revisiones clínicas y técnicas realizadas y que solo precisan la reposición del fungible, se podrán articular otros canales de distribución. No se llevará a cabo el envío de nuevos materiales para el paciente, puesto que esta intervención requiere la asistencia personalizada de un profesional sanitario.
- •
Visita hospitalaria: desplazamiento al centro sanitario donde el paciente permanece ingresado hasta la completa adaptación a la terapia. Generalmente se emplea este método de atención en pacientes subsidiarios de ventilación mecánica que precisan varios días para establecer los parámetros de su tratamiento, y en raras ocasiones en el caso de CPAP.
- •
Atención ambulatoria: se trata de centros de atención al paciente a disposición del mismo y/o sus familiares-cuidadores. El objetivo es brindar un punto de atención que se adapte a las necesidades de los pacientes activos laboralmente y de fomentar espacios que permitan la interacción de los pacientes entre sí mediante sesiones educativas grupales (siempre con consentimiento del paciente). Pueden ser:
- ∘
Espacios ubicados en el entorno hospitalario.
- ∘
Espacios propios ubicados en la proximidad al centro sanitario de referencia o en el centro de la ciudad para facilitar el acceso de cualquier paciente de TRD.
- ∘
Espacios compartidos o cedidos por el hospital.
- ∘
Unidades móviles, de gran utilidad para la accesibilidad de los pacientes alejados de los centros asistenciales.
Los centros de atención son establecimientos con capacidad para atender a pacientes y solucionar problemas técnicos. Estos centros deberán contar con personal técnico y personal sanitario propio (enfermería o fisioterapeutas) con formación suficiente en TRS como para estar implicados en el proceso diagnóstico y terapéutico del mismo. En estos centros se llevarán a cabo la instauración de las terapias, la formación al paciente en su manejo, la identificación y resolución de problemas, la gestión de las pruebas diagnósticas indicadas (en caso de estar concertadas las pruebas), el seguimiento de los pacientes, las revisiones de los equipos y el recambio periódico del material fungible. Desde el centro se procederá al contacto con el médico prescriptor en caso de efectos adversos no solucionables, falta de adherencia u otros motivos relevantes. Debe establecerse un horario durante el cual el paciente podrá acudir de forma programada y facilitar un teléfono de atención al paciente. Estos centros nunca deben ser exclusivos en la atención al paciente en TRD, y siempre debe estar disponible, para casos de escasa movilidad o problemas de desplazamiento, la posibilidad de la atención domiciliaria. El personal sanitario de los puntos de atención debe coordinarse con los servicios clínicos de neumología, unidades de sueño u otras del departamento de salud que asistan al paciente en caso de que la situación del paciente en TRD lo requiera.
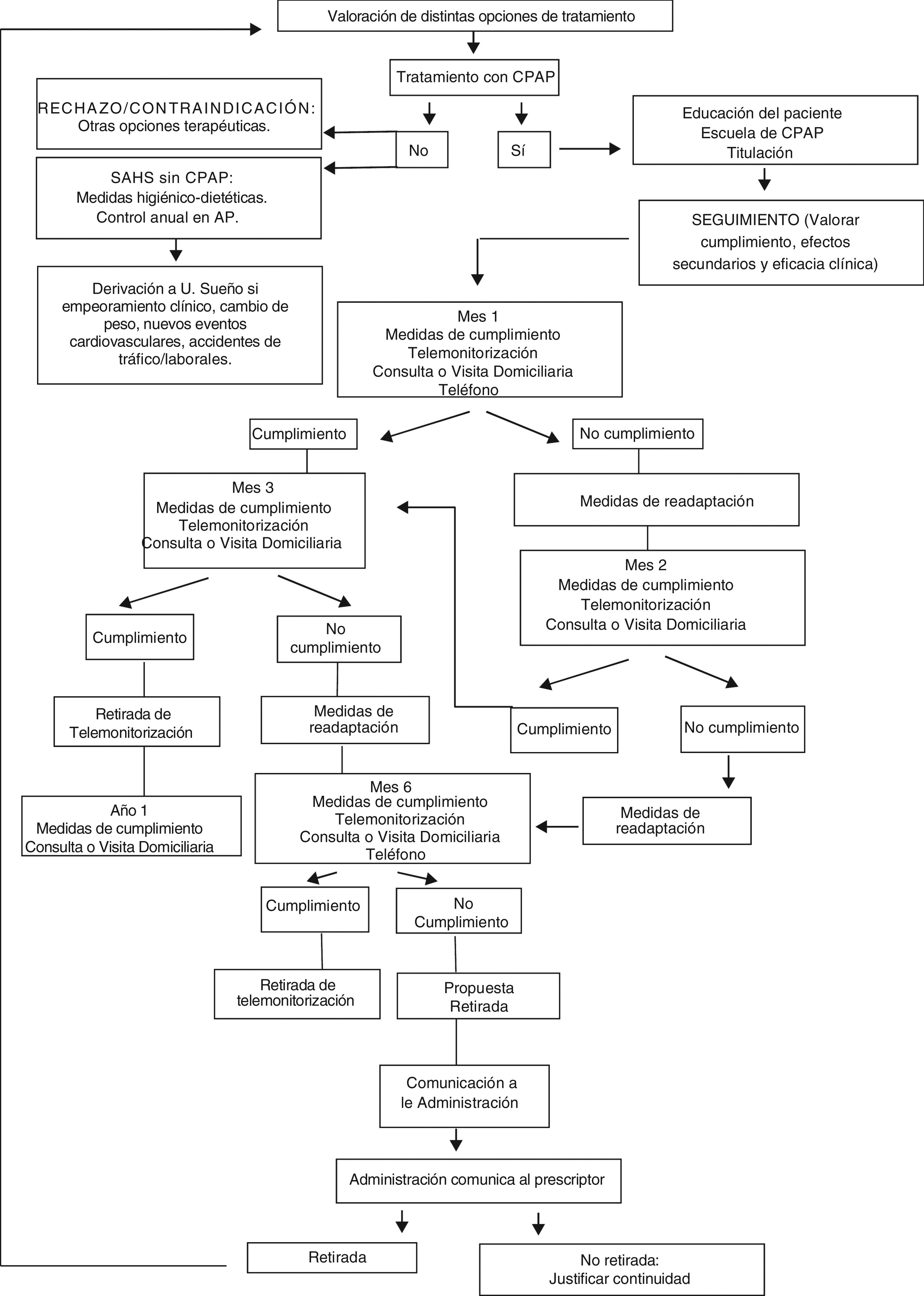
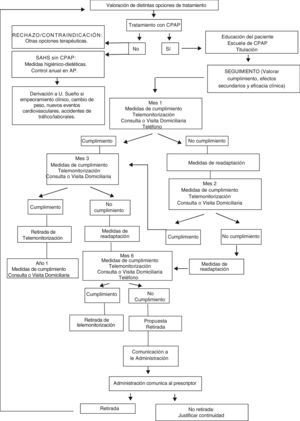
Por exigencias geográficas y uso adecuado de recursos puede establecerse un sistema de colaboración entre el personal sanitario de la empresa y el de los centros sanitarios para el control en la vigilancia del cumplimiento y adherencia al tratamiento de los pacientes de una zona básica de salud. Para ello es necesario establecer protocolos de acción conjunta con el personal de enfermería de la empresa para la recogida y registro de datos de cumplimiento, su traslado a la historia clínica, la sustitución de fungibles y/o mascarillas, así como el control de hábitos de salud y otras cuestiones relevantes según las particularidades de los pacientes o las peculiaridades del territorio en cuestión. Dentro del proceso de vigilancia del cumplimiento y adherencia a la terapia, el papel de la empresa suministradora será facilitar la información acerca del cumplimiento de los pacientes a la unidad de sueño responsable, y esta establecerá el protocolo a seguir con dichos pacientes y seguirá las condiciones de retirada de un tratamiento.
- •
Atención telefónica: contacto telefónico con el paciente para llevar a cabo el seguimiento de la terapia, concretamente para aspectos como: comprobar la correcta adaptación, resolución de dudas, seguimiento del cumplimiento terapéutico, etc. Este tipo de intervenciones resultan de utilidad en el caso de pacientes crónicos adaptados para intercalar este canal de atención y distanciar las visitas presenciales innecesarias o con poco valor añadido, pero nunca sustituirán una visita de revisión, ya que este tipo de visitas contempla la comprobación técnica del funcionamiento del equipo y la reposición de fungibles y accesorios necesarios.
- •
Atención virtual: contacto telemático con el paciente a través de herramientas de videollamada. El objetivo de este canal es similar al de la atención telefónica, y además aporta un soporte visual durante la atención.
En función de la movilidad de los pacientes, la instauración de la terapia se hará del siguiente modo:
- •
Pacientes con una grave discapacidad, dependientes o sin apoyo familiar: su instalación debe efectuarse necesariamente en el domicilio. El acceso a la vivienda del paciente por parte del personal autorizado por las empresas para instalar un equipo o prestar un servicio debe hacerse según lo dispuesto en sus procedimientos normalizados de trabajo (PNT), documentos de los que debe disponer cada empresa. Todo el personal que acceda al domicilio del paciente deberá estar uniformado e identificado con credencial personal.
- •
Pacientes capaces de valerse por sí mismos o que cuentan con un apoyo familiar suficiente: podrán acudir a los centros acreditados que dispongan las empresas para iniciar la terapia. La existencia de estos centros de atención cercanos al hospital o al centro de especialidades permitirá efectuar la instauración de la terapia e instalación de los equipos a los pacientes. Esta centralización de la atención no irá en detrimento de las visitas domiciliarias a los pacientes que no puedan desplazarse.
Es recomendable que los médicos de la unidad de sueño correspondiente clasifiquen a los pacientes según sus circunstancias médicas y su autonomía. En los que lo necesiten, la instalación de equipos y el control de los mismos serán en el domicilio, aunque mayoritariamente se llevarán a cabo de forma ambulatoria.
Sistemas de informaciónLa empresa deberá disponer de los medios informáticos, preferiblemente plataformas telemáticas, necesarias para registrar debidamente la información recogida en cada visita y las incidencias ocurridas que se harán llegar al centro prescriptor, para facilitar su consulta en todo momento, así como a los centros especializados de atención telefónica con personal cualificado de las empresas.
La incorporación paulatina de los nuevos sistemas de telemonitorización puede suponer una modificación de los procesos asistenciales, fundamentalmente en el seguimiento de dispositivos CPAP y ventiladores. Este seguimiento a distancia proporciona una gran cantidad de datos que pueden derivarse en potenciales actuaciones con posible impacto sobre la adhesión al tratamiento en determinados perfiles de pacientes, si bien es necesario que se establezcan los mecanismos para la gestión eficiente de la información.
Las plataformas de datos deben cumplir con la normativa europea en vigor para la protección de datos de los pacientes, Reglamento UE 2016/679 General de Protección de Datos, así como la actual legislación española (Ley Orgánica 3/2018 de 5 de diciembre, LOPDGDD).
Equipos de tratamiento. Aspectos técnicosLos equipos utilizados en las TRD deben cumplir los requisitos establecidos en el Real Decreto 1591/2009, de 19 de octubre, por el que se regulan los productos sanitarios, así como la norma internacional de seguridad para los aparatos de uso médico, además de otras normativas y reales decretos que las regulan. Por otra parte, existe una normativa local, autonómica y estatal vigente aplicable en cada momento a todos los equipos utilizados, electromédicos o no, así como al material fungible, con la obligación de que todos ellos estén validados y en correcto estado de funcionamiento. Se exige que los equipos dispongan de instrucciones y etiquetado adecuado, comprensible, en español, en especial para actuación en casos de emergencia.
Los dispositivos de CPAP deberán garantizar la capacidad de mantener la presión prescrita de CPAP en la vía aérea durante todo el ciclo ventilatorio, con una fluctuación máxima de la presión de ±0,5cm H2O.
Deberán indicar el mecanismo de detección de la fuga (por neumotacógrafo y/o por caída de presión) y el mecanismo de su compensación (por aumento del flujo de la turbina u otro).
El nivel sonoro deberá ser inferior a 30dB en todo el ciclo ventilatorio, medidos a 1m con la mascarilla puesta en el paciente, para una presión de 10cmH2O.
Como mínimo, el equipo dispondrá de un contador horario que registre el uso efectivo de la máquina por el paciente y que permita al médico el seguimiento de la adherencia al tratamiento, incorporando para ello los datos de cumplimiento en los sistemas informáticos. Los equipos deberán estar preparados para poder incorporar una tarjeta de memoria para, en casos que así lo requiera el médico especialista, facilitar la lectura del cumplimiento y de eventos respiratorios, como IAH residual, e información sobre el nivel de fugas, al menos en casos especiales.
También son necesarias otras especificaciones de tipo técnico, como la disponibilidad de rampa inicial de tiempo, que permita un límite mínimo de 30min; doble aislamiento eléctrico, para seguridad del paciente, con posibilidad de funcionar con corriente de 125/220V alterna, y de conexión a fuente de corriente continua de 12V (encendedor de coche o directo a batería) para los pacientes que así lo soliciten, y la protección por fusible adecuado con doble aislamiento (claseII). Los equipos que se instalen en el inicio de la terapia no deberán tener una antigüedad de comercialización en España superior a 10años, garantizando de esta manera una actualización tecnológica y prestaciones mínimas. Las CPAP deberán tener un peso inferior o igual a 2kg, sin incluir el resto de accesorios.
Deberán entregarse, además del equipo CPAP, filtros, tubuladuras de conexión anticolapsables (que permitan mantener la presión prescrita con pérdidas no superiores a 0,5cmH2O y con una longitud de hasta 2m), interfases con tamaños y arneses adaptables y las que puedan ser necesarias en el caso de necesidades especiales por inadaptación, heridas o lesiones faciales por presión, etc., asegurando en definitiva la buena adaptación y la ausencia de fugas (olivas nasales, mascarilla nasobucal, mentoneras, etc.).
Otros dispositivos necesarios para aplicar tratamiento suplementario como el oxígeno, o un humidificador-calentador, serán indicados por el médico en los pacientes que así se aconseje. Cuando el paciente lo requiera, el equipo de CPAP debería tener la capacidad opcional de conectar dispositivos para la medición de la oximetría e integrar dicha información con el resto de los datos de terapia. El equipo de CPAP deberá instalarse con la presión prefijada por el médico especialista o con el rango de presiones prescritas en el caso de una Auto-CPAP (APAP). La instalación del equipo deberá efectuarse siempre con el paciente presente. En la instalación del CPAP, los fungibles necesarios para su uso se dispensarán convenientemente embalados, preparados y/o precintados, como garantía de primer uso para el receptor.
Es deseable que se conozcan los algoritmos de detección de eventos y que incorporen sistemas de telemonitorización para determinados pacientes.
Educación sanitariaOtro aspecto importante atañe al papel como educadores sanitarios de las empresas proveedoras de servicios. Los centros de atención a pacientes tienen un gran papel en este sentido. Para ello, se deberá ofrecer información al paciente, a los cuidadores o a sus familiares sobre los aspectos generales de la terapia, entregándoles documentación explicativa por escrito, sencilla y de fácil comprensión, aspectos de seguridad relacionados con el manejo del equipo, higiene y revisiones, personal encargado para el seguimiento del paciente y la existencia del servicio de atención usual y de atención a urgencias.
Dada la portabilidad de estos aparatos, en la documentación a entregar se añadirán unas instrucciones que contemplen las situaciones y problemas más usuales y la forma de solucionarlos.
Se informará al paciente de la necesidad de disponer de un certificado, en caso de viaje y para no facturar la CPAP en vuelos en avión comercial y pueda considerarse equipaje de mano protegido, que posibilite su integridad y paso franco.
Regulación de prestaciones adicionalesLas TRD han sido bien definidas, tanto desde las sociedades de neumología como por la propia administración sanitaria: Orden del Ministerio de Sanidad y Consumo de 3 de marzo de 1999, donde se contemplaba de forma básica la oxigenoterapia continua domiciliaria, ventilación mecánica domiciliaria, terapia del sueño y aerosolterapia. El progreso tecnológico y el avance científico en el proceso diagnóstico y terapéutico han dado lugar a nuevas prestaciones no recogidas explícitamente en dicho documento, si bien se han incorporado a la práctica clínica de forma rutinaria. Las EPTR han sido una pieza fundamental en el proceso. Actuando junto con las unidades de sueño (PR a domicilio, ajustes de VMD, dispositivos adicionales, etc.), no han sido suficientemente reconocidas por las administraciones públicas, ya que se aplica por igual el mismo modelo de financiación a distintas prestaciones con distinto grado de complejidad.
La AOS es una patología de origen multifactorial, por lo que debe abordarse con distintas perspectivas. La CPAP es el dispositivo más eficaz hasta la fecha, pero a la hora del control de AOS se deben tener en cuenta otras acciones terapéuticas, si cabe más relevantes. En torno a este tratamiento se han desarrollado, o evolucionado, nuevos procedimientos y técnicas que permiten el diagnóstico, tratamiento o control del paciente con patología del sueño. Sin embargo, al contrario que el tratamiento con CPAP, estos procedimientos, como la poligrafía respiratoria nocturna, la auto-titulación con APAP, el control de los pacientes con tratamientos médicos convencionales y el tratamiento con dispositivos intraorales, entre otros, deben considerarse de manera individualizada y adicional al mismo, aunque estos últimos no están contemplados como prestación de TRD.
Diagnóstico domiciliario del síndrome de apnea hipopnea del sueñoEn el apartado correspondiente al diagnóstico ya se ha mencionado la utilidad de la PR domiciliaria, que debe cumplir los criterios correspondientes de calidad y empleo de sistemas validados. Teniendo en cuenta que la AOS es un problema de salud pública, es imprescindible la participación de las EPTR en el proceso de gestión y diagnóstico de los pacientes, reconociendo que esto supone una nueva actividad asistencial distinta a la contemplada en el marco de las TRD, si bien es cierto que dicha participación debe limitarse a la colaboración con equipos y a la realización de estudios, fundamentalmente domiciliarios, pero nunca a la interpretación de resultados o a la emisión de informes, facilitando los archivos de los estudios con todos los datos en bruto.
Titulación de la presión óptima de la CPAPDadas las diferencias en la estructura corporal y en la respuesta a la CPAP, la presión óptima debe individualizarse. Existen diferentes métodos: cálculo empírico mediante estimación matemática, utilización de APAP, etc., pero el método de referencia es la titulación de CPAP bajo control polisomnográfico. Este se considera el gold standard, ya que nos permite evaluar y corregir los eventos respiratorios (apneas, hipopneas, ronquido, arousals y desaturaciones) y evaluar la respuesta de la estructura del sueño10. El inconveniente es el coste económico y las listas de espera para hacer estos estudios.
Otra alternativa puede ser la realización de un estudio SPLIT o partido. Esta opción es más económica, pero debe efectuarse por técnicos experimentados, que aseguren un tiempo suficiente para un adecuado ajuste de CPAP. Se recomienda solo en casos de AOS grave.
El cálculo empírico mediante estimación matemática puede utilizarse al iniciar el tratamiento y hasta la realización del estudio de titulación definitivo (APAP o titulación manual). Sería aceptable su uso de forma exclusiva solo cuando no se disponga de los medios suficientes para realizar otro tipo de estudio y se realice control clínico posterior del paciente con modificación de las presiones en función de la situación clínica del mismo.
En cuanto a los métodos automáticos de titulación, existen diferentes publicaciones que documentan la posibilidad de realizar la titulación con equipos de APAP82 tanto en el laboratorio como en el domicilio del paciente. Un aspecto importante es que no todas las APAP funcionan del mismo modo ni obtienen los mismos resultados, y no son bien conocidos los algoritmos utilizados; por este motivo los equipos deben ser validados, si es posible en las mismas unidades. La titulación con APAP debe evitarse en pacientes complejos. Un estudio comparativo entre el algoritmo empleado para estimar los eventos por APAP, frente a la PSG, mostró importantes divergencias, fundamentalmente respecto a las hipopneas, lo cual puede determinar diferencias en el número de eventos residuales a considerar cuando se emplee una Auto-CPAP83,84. Podemos concluir, por tanto, que la titulación con APAP es de gran utilidad en la mayoría de los pacientes, y ha de ser estrechamente vigilada con PSG en los casos complejos, con síntomas residuales a pesar del ajuste de presiones automático o en que pudieran sospecharse eventos residuales con el tratamiento. No debe utilizarse la APAP en pacientes con insuficiencia respiratoria, presencia o sospecha de apneas centrales o síndrome de hipoventilación-obesidad.
Es deseable que los pacientes dispongan del método de titulación más apropiado para su perfil determinado. De la misma manera, se debe plantear una nueva titulación del paciente cuando reaparezca sintomatología, se produzcan cambios relevantes en el peso del paciente o aparezca ronquido utilizando el dispositivo. De nuevo, la implicación de la empresa suministradora en esta función es de gran interés, reconociendo que esto supone una nueva actividad asistencial distinta a la contemplada en el marco de las TRD. De la misma forma que con la PR, el papel de la empresa puede consistir en facilitar los equipos necesarios y la entrega y recogida de equipos domiciliarios automáticos, quedando a criterio del personal sanitario de la unidad la prescripción de los cambios de presión necesarios.
Pérdida de pesoEste tema está bien desarrollado en el documento de procedimientos SEPAR85, que considera la obesidad como un importante factor de riesgo para la AOS, por lo que a todos los pacientes que tengan sobrepeso se les debe recomendar que adelgacen. La pérdida de peso cambia la estructura de las vías aéreas superiores y mejora la AOS. Esta se puede lograr bien con tratamiento dietético o con cirugía bariátrica, siendo tratamientos complementarios o alternativos a la terapia del sueño con CPAP no incluidos en las prestaciones actuales de TRD.
Aunque los estudios demuestran que el adelgazamiento conseguido produce una mejoría significativa de la AOS, en general no se consigue normalizar el IAH. Además es difícil para el paciente seguirlo correctamente, por lo que en la práctica es poco resolutivo. La cirugía bariátrica en este sentido puede ser una alternativa, consiguiendo en el plazo de un año una disminución del peso mucho mayor que con la dieta. No obstante, la normalización del IAH no es lo habitual.
En este sentido, la implicación de la empresa suministradora debe estar en facilitar los medios necesarios para mejorar las acciones pertinentes en cuanto al control del peso de los pacientes con TRS, reconociendo que esto supone una nueva actividad asistencial distinta a la contemplada en el marco de las TRD.
Dispositivos intraorales y otros tratamientos alternativos o en fase de validaciónÚltimamente está tomando mucha relevancia el uso de dispositivos intraorales. De estos, los dispositivos de avance mandibular (DAM), que actúan sujetando en avance la mandíbula y la lengua, son los más utilizados. Aunque menos eficaces que la CPAP, los DAM podrían estar indicados en casos seleccionados, en pacientes con AOS leve o moderado preferiblemente no obesos, cuando no es posible realizar tratamiento con CPAP o cuando el paciente así lo prefiera86,87.
Uno de los problemas es la gran cantidad de diferentes dispositivos, lo que hace difícil evaluar este tratamiento en su conjunto y sobre todo extrapolar estos datos al que esté a nuestra disposición. Los datos de la literatura sobre los DAM concluyen que mejoran el ronquido, el IAH y la somnolencia subjetiva comparados con un placebo. Algún estudio ha mostrado resultados similares que la CPAP en casos seleccionados, con la ventaja de que los pacientes prefieren el DAM. Esto se ha demostrado también con el riesgo cardiovascular y el cambio en la presión arterial. En general, la mayoría de los estudios incluyeron pacientes con AOS leve-moderada y no muy obesos88-92.
Los DAM están indicados principalmente en pacientes con AOS leve-moderado como alternativa a la CPAP y en aquellos que no la toleran93. Por otro lado, la normativa de la SEPAR10 dice que los DAM son eficaces en el tratamiento del ronquido y de la AOS leve-moderada en pacientes no obesos, e incluso se podría indicar en AOS grave con intolerancia a la CPAP94,95.
La reciente Guía Española de Práctica Clínica del uso de los DAM concluye que son efectivos en la mayoría de los casos para reducir el IAH basal en un 50%, aunque no siempre consiguen pasar de un IAH grave a un IAH leve. Según la revisión de los estudios que realiza la guía, en un alto porcentaje de pacientes (dependiendo del estudio) el IAH queda por debajo de 10, lo que se puede considerar suficiente.
Hay que tener en cuenta que los DAM deben ser ajustados por equipos experimentados (ortodoncistas, maxilofaciales) y su «titulación» no está estandarizada, lo que obliga a la comprobación de su efectividad mediante un estudio de sueño posterior a su instauración. Dada la variabilidad de resultados según el tipo de DAM, se recomienda usar solamente dispositivos validados para el uso en AOS.
De momento este tratamiento no tiene cubierta su financiación por el sistema nacional de salud, por lo que no podría solicitarse dentro de los concursos públicos de TRD. Algunos pacientes pueden hacer compatibles los DAM con la CPAP, pero no existen datos al respecto a medio o a largo plazo.
En el contexto de los dispositivos orales se puede mencionar la aparición de nuevos generadores de presión negativa (oral negative pressure therapy), los cuales, a través de la generación de presión negativa en la cavidad bucal, muestran resultados favorables, aunque están pendientes de ser evaluados en estudios prospectivos; también los sistemas nasales, que intentan emular la presión de la CPAP a través de la colocación de válvulas adhesivas en las fosas nasales, donde en su evaluación se objetivan cambios evidentes en la resonancia magnética nuclear de la vía aérea96.
Se están investigando tratamientos alternativos a la CPAP, como son los farmacológicos97, la fisioterapia de la vía aérea superior, los estimuladores de nervio geniogloso98, los tratamientos posicionales, los implantes palatinos, los dilatadores o las cánulas nasales, pero tan solo se ha demostrado su eficacia en casos determinados.
Cumplimiento y adhesión a la terapiaLas herramientas terapéuticas disponibles para el tratamiento de la AOS han demostrado en su conjunto restaurar la calidad del sueño al reducir los eventos respiratorios y corregir las desaturaciones nocturnas, mejorando las manifestaciones clínicas, además de disminuir las consecuencias negativas de la enfermedad, como las complicaciones vasculares y los accidentes vinculados a la hipersomnolencia.
La PAP es el elemento principal del tratamiento de la AOS y debería ser utilizado de por vida, todos los días y durante todo el periodo de sueño del paciente. El incumplimiento en la AOS en la literatura es muy variable, con cifras que oscilan entre el 30 y el 70%, similar a la adhesión a la terapia inhalada en el asma, los anticonvulsivantes para la epilepsia y la medicación antidiabética99. Desde la SEPAR, a través de su Área de Sueño y a nivel internacional, se ha establecido un gran compromiso al respecto, que se ha convertido en un objetivo prioritario de investigación. Es precisamente sobre el cumplimiento donde se sustentan los beneficios en la esfera neurocognitiva y cardiovascular del tratamiento, así como los beneficios percibidos en la calidad de vida100.
Debemos recordar la importancia de las recomendaciones básicas para el tratamiento de la AOS —ejercicio físico, pérdida de peso, control de la posición corporal durante el sueño, evitar el alcohol y los sedantes antes de dormir—, que son beneficiosas y aplicables a la globalidad de nuestros pacientes94. En nuestro conocimiento, el grado de cumplimiento de las recomendaciones generales no ha sido evaluado.
Factores que influyen en la adherencia al tratamiento o perfil del paciente cumplidorSon muchos los factores relacionados con la falta de adherencia al tratamiento (tabla 1)101.
Factores influyentes en el cumplimiento con CPAP
| Factor | Pre-CPAP | Inicio de CPAP | CPAP en casa | Observaciones |
|---|---|---|---|---|
| Enfermedad y características del paciente | Gravedad AOS | Factor débil pero consistente del uso de CPAP | ||
| Somnolencia | Factor débil pero consistente del uso de CPAP | |||
| Permeabilidad de la vía aérea superior | Evaluación basal con rinometría acústica; la disminución del volumen/permeabilidad nasal puede influir en la aceptación inicial de CPAP y reducir su uso general | |||
| Socioeconómico | DepresiónEstado de ánimoPersonalidad | DepresiónEstado de ánimoPersonalidad | Poca evidenciaInfluencia en la percepción de los síntomas, respuesta al tratamiento y efectos secundarios que pueden disuadir del uso de CPAP | |
| Procedimiento de valoración de tratamiento | CPAP de ajuste automático | Los subgrupos que pueden beneficiarse son los pacientes más jóvenes, aquellos con efectos secundarios y aquellos que requieren alta presión | ||
| Factores tecnológicos del dispositivo y efectos secundarios | Humidificación con calefacción | Humidificación con calefacción | Generalmente recomendado para todos los usuarios de CPAP, particularmente importante para aquellos con efectos secundarios al comienzo del tratamiento y/o con el uso de CPAP | |
| Presión flexible | Terapia complementaria en usuarios no adherentes | |||
| Factores psicológicos y sociales | Claustrofobia | Autoeficacia | Autoeficacia | La creencia en la capacidad de usar CPAP formado en educación y con exposición temprana a CPAP es importante |
| Expectativas de resultado | Expectativas realistas para las mejoras con el uso de la influencia de la CPAP | |||
| Apoyo socialExpectativas de resultado | Proporcione comentarios al usuario de CPAP sobre mejoras notables; la presión del cónyuge puede disuadir el uso | |||
| Conocimiento específico de la enfermedad y el tratamiento | Conocimiento específico de la enfermedad y el tratamiento | Conocimiento específico de la enfermedad y el tratamiento | Contribuir a las percepciones de AOS y CPAP, pero solo, probablemente poco influyente | |
| Balance de decisión pros/contra | Si los aspectos negativos de CPAP son positivos, el uso de CPAP puede ser bajo | |||
| Estilo de afrontamiento activo | La resolución de problemas planificada y el afrontamiento confrontativo tienen influencias positivas en el uso de CPAP | |||
| Percepción de riesgo específico de la enfermedad | Contribuir a las percepciones de AOS y CPAP, pero solo, probablemente poco influente | |||
| Presencia de compañero de cama | Mejora de la calidad del sueño del compañero de cama del paciente usuario de CPAP, asociado al uso del tratamiento |
Fuente: adaptado de Sawyer et al.101.
De todos ellos, los más importantes parecen ser la vinculación entre el tratamiento recibido y la positiva percepción de mejoría de los síntomas, además de la mejoría en la vigilancia y en la actividad diurna. Hay otros factores a considerar: la gravedad de la enfermedad influye menos de lo que cabría esperar; la importancia creciente que se está dando a los factores psicológicos en general, y en particular a las expectativas del paciente y a su confianza en poder cambiar sus hábitos de vida102; el apoyo social, especialmente de la pareja; algunos factores técnicos relacionados con el dispositivo. Todos estos factores pueden influir negativamente y provocar un abandono en el tratamiento, especialmente el primer año, de entre el 4 y el 46%, según los estudios.
El patrón de uso se establece en las primeras semanas, de tal forma que el grado de cumplimiento durante los primeros 3meses puede predecir el uso a largo plazo del dispositivo103,104. Además, la cumplimentación va mejorando con el tiempo de uso104,105.
Aunque no se conoce claramente hasta qué punto los efectos secundarios debidos al tratamiento con PAP afectan al grado de cumplimiento, parece fundamental su rápida identificación y adecuada corrección. Los efectos secundarios, tanto en la fase inicial como en el seguimiento a largo plazo, son frecuentes (30-50% de los pacientes), en ocasiones complejos, y siempre precisan la ayuda de personal experto que responda con rapidez y de forma protocolizada y coordinada.
Cumplimiento mínimoLa efectividad de los dispositivos de PAP depende obviamente de su utilización, que debería incluir todos los periodos de sueño del paciente. Se ha demostrado que la falta de cumplimiento reduce la calidad de vida y se asocia a una mayor prevalencia de eventos cardiovasculares. La pregunta que surge inmediatamente es: ¿cuál es el mínimo tiempo de utilización necesario para considerar a un paciente como cumplidor y que el tratamiento muestre beneficios?
Aunque es un tema controvertido, se considera buena adherencia la utilización del dispositivo un mínimo de 4h/noche durante el 70% de las noches de la semana, que equivaldría, a efectos prácticos, a una media de 3h/noche10.
Si establecemos como punto de corte un uso mínimo de 4h/noche, del 29 al 83% de los pacientes se considerarían no cumplidores106,107. La excelencia la podemos situar en una cumplimentación de un mínimo de 6h/noche, ya que de esta forma optimizaríamos el tratamiento, con la supresión de los síntomas, y conseguiríamos una reducción de la presión arterial en los hipertensos108,109.
Planes de mejora del cumplimientoLas intervenciones evaluadas varían en su grado de complejidad, y sus componentes suelen ser: llamadas telefónicas más o menos estructuradas en diversos periodos de tiempo110; facilitar documentación por escrito110; sesiones educativas de tipo grupal111, la denominada terapia cognitivo-conductual112. En España, desde hace unos años se han introducido las escuelas de CPAP, basadas en terapia grupal bajo el control de enfermería, con buenos resultados. Son sesiones educativas, personalizadas, que pueden ser con la pareja, en las que se suele utilizar soporte de vídeo y que incorporan técnicas de relajación113, entrevistas motivacionales realizadas por personal de enfermería114, terapia musical como fondo de un programa de relajación y ejercicios de respiración115 o visitas extraordinarias a las unidades de sueño con la idea de implicar más al paciente y detectar precozmente posibles problemas116. Las intervenciones pueden aumentar su complejidad combinando educación en sus distintas variantes con llamadas telefónicas realizadas por personal sanitario o a través de centros de atención al usuario, visitas ya sea en el hospital o a domicilio realizadas por especialistas en sueño, enfermeras o fisioterapeutas. Las intervenciones ensayadas pueden llegar a ser muy intensivas, con un número importante de visitas a domicilio por personal experto117.
Si bien se dispone de múltiples estudios que han evaluado estrategias complementarias al seguimiento habitual para mejorar el cumplimiento, una parte de la adhesión va unida al tipo de dispositivo empleado. Las Auto-PAP mejoran la sincronía paciente-dispositivo y, por tanto, podrían aumentar la comodidad del paciente y mejorar el cumplimiento. En pacientes seleccionados la opción de cambio a un dispositivo de Auto-PAP puede mejorar el cumplimiento, o evitar el abandono en pacientes concretos.
Como se ha comentado anteriormente, la aplicación de las nuevas tecnologías de la comunicación es uno de los aspectos que está suscitando más interés en el campo de la medicina del sueño. Más allá de la importancia del apoyo telefónico o de la posibilidad de recurrir a la videoconferencia, disponemos de la posibilidad de monitorizar telemáticamente el cumplimiento y la efectividad de la terapia con PAP. Los programas de telemedicina, en continuo desarrollo, al igual que se emplean en otras enfermedades crónicas como la diabetes o el asma, se están incorporando a la medicina del sueño, transformando el comportamiento habitual en el abordaje de los pacientes con AOS, rediseñando y expandiendo el proceso, integrando la información clínica ya existente, los árboles de decisiones, los flujos de trabajo y el autocuidado, de manera integral118. De hecho, ya existen dispositivos de PAP con tecnología telemática instalada (módem) que permite recoger la información del dispositivo y enviarla automáticamente a la unidad de sueño o a los centros de atención al paciente de las empresas suministradoras de servicios119 con el fin de proceder a las actuaciones correspondientes.
Es necesario establecer protocolos que mejoren el proceso de la AOS en los sistemas de salud, la sociedad y la economía. El Documento de posición para el uso de telemedicina en el diagnóstico y tratamiento de los trastornos del sueño, publicado por la American Academy of Sleep Medicine (AASM), lo considera un punto clave120,121.
Trabajos recientes muestran que la actitud de los pacientes ante la telemonitorización fue bien aceptada por el 78% de ellos, y a los 10 meses de seguimiento el riesgo de abandono de la CPAP fue mayor en los pacientes que la rechazaron122. Por otra parte, un estudio aleatorizado encaminado a valorar el tiempo de retraso a la primera intervención técnica y el cumplimiento mostró que el grupo de telemonitorización presentó un cumplimiento superior al grupo convencional a los 3meses, y además este grupo consultó antes por problemas técnicos en relación con el tratamiento123. Un reciente trabajo que incluyó 1.455 pacientes aleatorizados en cuatro ramas —telemonitorización con mensajes automatizados y personalizados, educación vía web, combinación de ambos, y cuidados convencionales— mostró que el grupo de telemonitorización con mensajes automatizados mejoró el cumplimiento a los 3meses frente a los otros grupos124. Un trabajo multicéntrico europeo sobre 100 pacientes aleatorizados a telemonitorización o cuidados convencionales no mejoró el cumplimiento, y la satisfacción fue superior en el grupo de tratamiento estándar. Sin embargo, la telemonitorización tuvo costes inferiores y fue coste-efectiva (ratio coste-efectividad de 17.?358,65euros/QALY)125.
Dada la heterogeneidad de los objetivos, actuaciones y resultados de estos estudios, se deberá seguir profundizando en el impacto de la herramienta de telemonitorización en el proceso asistencial de los pacientes con AOS. En cualquier caso, para una mejor adaptación en las fases iniciales de la terapia, los mínimos datos que debe incluir un programa telemático de cumplimiento son las horas de uso efectivo, las fugas y el IAH residual. Estos datos deben incorporarse a los portales de acceso electrónico de las EPTR, donde es recomendable recoger, además, otras variables de salud, como somnolencia, adaptación o presión arterial.
Las primeras semanas son cruciales para garantizar una adherencia sólida al tratamiento, y la información actualmente disponible refuerza la idea de que implementar alguna intervención extra tiene un impacto positivo en el cumplimiento. Las intervenciones a poner en marcha, incluyendo la incorporación de nuevas tecnologías, deben guiarse por criterios de evidencia, simplicidad y sostenibilidad, por lo que en el futuro la monitorización implicará una planificación de la misma.
SeguimientoLa evidencia y la práctica clínica muestran que los pacientes pueden ser estratificados en distintas categorías que, a priori, pueden orientar tanto pautas de cumplimiento como de seguimiento. El estudio de las características de los pacientes en el tratamiento de la apnea del sueño con CPAP evidencia la influencia decisiva que dichas características tienen en el cumplimiento y en la adhesión terapéutica. La edad del paciente, su autonomía, la situación familiar y la sociolaboral son algunas de estas características que pueden favorecer o entorpecer el tratamiento con CPAP. Identificar estas características diferenciales supondría una estratificación de los pacientes que ayudaría a detectar las necesidades y el modo de llevar a cabo el tratamiento con CPAP y obtener los mejores resultados. La implicación del paciente en su tratamiento va más allá de su mejor o peor adaptación al equipo. La estratificación debe tenerse en cuenta e incorporarse a la planificación del tratamiento, del seguimiento y del control de los pacientes con CPAP. Esta adaptación debe tener en cuenta tanto las frecuencias como los canales de atención.
La posibilidad de telemonitorización obliga al procesado de los datos obtenidos para responder a las pautas de cumplimiento, estratificando asimismo a los pacientes e integrando todos los actores que intervienen en las TRD (pacientes, sistemas de salud, profesionales sanitarios, proveedores, prestadores de servicios…).
En el presente protocolo proponemos una clasificación pragmática que puede determinar pautas específicas de actuación por parte de las unidades de trastornos respiratorios del sueño (UTRS), trabajando con las EPTR.
Estratificación de pacientes en el seguimiento y controlGrupo A. Pacientes menores de 18 años.Son pacientes con potencial complejidad, como la población infantil con AOS residual post-adenoamigdalectomía, anomalías craneofaciales que precisan de atención multidisciplinar, ciertas enfermedades neuromusculares previo paso a la ventilación mecánica no invasiva (VMNI), o niños y adolescentes con obesidad. En general, precisarán de un estudio personalizado, con interacción de las UTRS del hospital con el personal técnico de domicilio, y adaptación, tanto en domicilio como en hospital. Necesitarán refuerzos con visitas presenciales acompañados de sus cuidadores y la telemonitorización será recomendable, al menos durante el primer año.
Grupo B. Pacientes en edad laboral, autónomos y activosEstos pacientes pueden desplazarse por sí mismos, pueden acudir a las UTRS o a los centros de atención integral de las empresas proveedoras, las cuales deben adaptarse en sus centros a los horarios laborales de los pacientes (apertura mañana y tarde, sábado media jornada, etc.). Los centros de atención integral no deberían estar situados a menos de 60-90min del domicilio del paciente. Pueden dividirse, según los síntomas (somnolencia, percepción de enfermedad…) en dos poblaciones:
- •
Paucisintomáticos. Se trata de pacientes que aun con severidad alta de síndrome de apneas-hipopneas del sueño valorado por el IAH, presentan escasos síntomas (baja somnolencia o cansancio diurno) o baja percepción de los mismos. Estos pacientes tiene una probabilidad baja-intermedia de cumplimiento y, por tanto, de fracaso del tratamiento. Estos pacientes deben ser seguidos y monitorizados con especial atención, particularmente durante los 3 primeros meses.
- •
Sintomáticos. Se trata de pacientes que presentan criterios de tratamiento por el IAH y además presentan somnolencia diurna, cansancio diurno, alteraciones neurocognitivas, etc. Estos pacientes tienen una probabilidad alta de cumplimiento. Por regla general, la adaptación y pautas de cumplimiento se establecen durante los 3 primeros meses y serán buenos cumplidores a largo plazo.
Esta es una franja amplia de edad, y una gran mayoría de pacientes se comportan como el Grupo B, pauci y sintomáticos, por lo que pueden ser atendidos en las UTRS y en los centros, como los del Grupo B.
- •
Autónomos paucisintomáticos. Probabilidad baja-intermedia de cumplimiento.
- •
Autónomos sintomáticos. Probabilidad alta de cumplimiento.
- •
No autónomos, con independencia de los síntomas. En este caso el domicilio es el entorno indicado, siempre bajo criterios de movilidad, accesibilidad, existencia de discapacidad física/psíquica, y en cualquier otra circunstancia bajo criterio médico. En este grupo de pacientes la telemonitorización puede desempeñar un papel para reducir el número de visitas hospitalarias presenciales, debido a la reducción de movilidad.
Los pacientes diagnosticados de AOS y que siguen tratamiento con CPAP serán revisados periódicamente para valorar el cumplimiento, los posibles efectos adversos del tratamiento y la eficacia clínica del mismo, adaptándose a la disponibilidad de los recursos propios de la UTRS.
Tras iniciar el tratamiento con CPAP, se debe efectuar una primera revisión dentro del primer mes, continuando con una revisión presencial como mínimo a los 6meses. Tal y como se indica en la figura de seguimiento del paciente con AOS por parte de las Unidades de Sueño (figura 4), en el caso de que el paciente esté bien adaptado al equipo, con un buen cumplimiento, a partir del año puede ser derivado a otro nivel asistencial para continuar las revisiones, y siempre permanecerá en contacto potencial con la UTRS. Este seguimiento podría ser realizado por enfermería en colaboración con el médico y las empresas proveedoras, adoptando distintas estrategias en función del tipo de hospital o de unidad. De hecho, las visitas de revisión en los primeros 6meses pueden ser de tipo telemático, empleando los recursos de los portales informáticos para establecer programas conjuntos de cumplimiento, y el especialista deberá intervenir en el proceso de toma de decisiones (información del módem, programas de refuerzo de cumplimiento, revisión, suspensión, etc.).
Una vez conseguida la adaptación del paciente, con un cumplimiento adecuado y una buena respuesta clínica, y renovado el documento de prescripción, después del primer año los pacientes cumplidores suelen alcanzar la fase estable del tratamiento con CPAP, por lo que pueden ser controlados en atención primaria. En todo caso, debería reevaluarse en una consulta de sueño a cualquier paciente con CPAP siempre que se demandara, y debería renovarse su prescripción cada 5años. Desde el primer momento es fundamental la implicación y la colaboración de atención primaria y de la EPTR para la detección de cambios en la sintomatología o la aparición de efectos secundarios.
Los pacientes en los que se confirma el diagnóstico de AOS pero que no tienen indicación de CPAP, que la rechazan de forma voluntaria o que se les retira por ausencia de cumplimiento, necesitan ser revisados de forma periódica para controlar el curso evolutivo de su enfermedad y ofrecer alternativas de tratamiento. Este seguimiento, que debería ser anual, debe ser realizado por el médico de atención primaria. En el caso de que ocurran cambios en la sintomatología, cambio de peso significativo (10%), aparición de eventos cardiovasculares, así como la ocurrencia de accidentes de tráfico o laborales, se valorará por parte de atención primaria la necesidad de reevaluación por la UTRS.
Seguimiento por atención primariaLa atención al paciente con AOS es una responsabilidad compartida entre las unidades de sueño y la atención primaria. El médico de atención primaria debe conocer los efectos adversos más frecuentes del uso de dispositivos CPAP y su tratamiento, derivando de nuevo a las UTRS cuando sea necesario.
Es previsible que el paciente buen cumplidor a partir del primer año se mantenga así a lo largo del tiempo. Como recomendación general, una vez conseguido un buen cumplimiento terapéutico sin efectos secundarios y constatándose una buena eficacia clínica, el paciente puede ser remitido a atención primaria para continuar con las revisiones. Los médicos de atención primaria y de las UTRS deben recibir información sobre el grado de cumplimiento del tratamiento proporcionado por las EPTR.
Los resultados del seguimiento a largo plazo del cumplimiento con CPAP por parte de atención primaria no han sido evaluados. Solo de forma limitada y con seguimiento a corto plazo, parece que el cumplimiento no se vio afectado por el hecho de que el paciente fuera visitado por el especialista de sueño o el médico de primaria, una vez establecido el diagnóstico y adaptado el tratamiento126-129.
Seguimiento por la empresa prestadoraLa actividad asistencial de seguimiento en TRD se caracteriza por:
- •
Ser una atención completa: abarca todo el proceso asistencial, desde el inicio del tratamiento, el seguimiento, así como la gestión de la salud del paciente en relación con su terapia.
- •
Estar desarrollada por personal cualificado: formación en profesiones sanitarias (enfermería, fisioterapia) y capacitación adecuadas (planes oficiales e internos de formación en TRD, acreditación SEPAR, etc.).
- •
Ser presencial: el paciente y su cuidador son atendidos siempre por personal cualificado.
- •
Tener distintos canales adaptados a cada tipología de paciente: la adaptación a las necesidades del paciente permite que esta atención presencial pueda llevarse a cabo en distintas modalidades (domicilio, consulta, llamada telefónica…).
- •
Preocuparse de la parte humana del servicio, haciendo seguimiento de la satisfacción del paciente con el servicio recibido.
- •
Ser segura. En la prestación del servicio que realizamos llevamos a cabo procesos de evaluación integral del paciente que la monitorización no recoge.
Las empresas revisarán los equipos según las recomendaciones específicas de los fabricantes, comprobando el buen funcionamiento, la reposición de accesorios en caso necesario y la verificación del cumplimiento de la prescripción mediante seguimiento durante los 3 primeros meses. A partir de este punto es fundamental implementar las medidas de refuerzo de cumplimiento y el seguimiento en los incumplidores como mínimo durante 6meses mediante los canales anteriormente descritos.
Las empresas deben registrar las fechas de las revisiones efectuadas, así como los datos del responsable que certifique la idoneidad del estado del equipo. El material fungible se repondrá siguiendo las recomendaciones del fabricante del producto y la empresa suministradora debe asegurarse del correcto estado del mismo y de los equipos al menos cada 6 meses. En cualquier caso, con carácter general, los cambios se efectuarán siempre que sea necesario para la correcta prestación del servicio y cuando así lo indique el prescriptor.
En función de la actividad asistencial a realizar por parte de las empresas de TRD, deben intervenir distintos perfiles profesionales (técnicos de asistencia domiciliaria, formación profesional sanitaria, enfermeras o fisioterapeutas), siempre y cuando cuenten con la adecuada capacitación y experiencia acreditada).
El control de los pacientes debe ser máximo en los primeros meses de tratamiento98,130,131. Aunque se establezcan programas de telemonitorización, la visita será presencial cuando se estime necesario, bien en centros de atención de las empresas, en la consulta de enfermería, en la escuela de CPAP o en el domicilio.
Indicadores de calidad de la prestación a domicilioBasados en los criterios propuestos por la SEPAR10 y las características generales que rigen en los concursos de los TRS, que han sido consensuadas a su vez en las mesas técnicas, en la tabla 2 señalamos los criterios de exigencia necesarios para la instalación y el control de calidad del tratamiento.
Indicadores de calidad en la prestación de la CPAP domiciliaria
| 1. Indicadores respecto al servicio. Demoras documentadas mediante registro | |
| Tiempo transcurrido entre prescripción de la CPAP/instalación en el domicilio | |
| Preferentes (<48h) | > 90% |
| Ordinarios (2-7 días, si escuela de CPAP, centro de atención) | > 90% |
| 2. Indicadores respecto al informe y registro de pacientes | |
| Número de informes de cumplimiento y valoración empresa/neumología > 3,5 | > 90% |
| Número de ítems exigidos cumplimentados | > 90% |
| 3. Parámetros de seguimiento | |
| Número de revisiones empresa/neumología/primaria ≥ 3,5 | > 90% |
| Número de averías por trimestre que supongan la interrupción del tratamiento/número de pacientes | < 5% |
| Número de averías en equipamiento de CPAP con interrupción de tratamiento que se resuelven en <48h | > 90% |
| Número de pacientes con datos de cumplimiento | > 90% |
| 4. Parámetros de insatisfacción respecto al volumen total de pacientes atendidos en cómputo anual | |
| Número de quejas orales recibidas de los pacientes | < 5% |
| Número de reclamaciones escritas por los pacientes | < 5% |
| Tiempo de resolución de quejas y reclamaciones <7días | > 90% |
CPAP: presión positiva continua en la vía aérea.
Fuente: modificada de Ancochea y Alfageme11.
Como con cualquier tratamiento, si una vez prescrita la CPAP por existir indicación de la misma el paciente presentara franca y probada intolerancia, deberá considerarse su retirada. Siempre tendremos que diferenciar el rechazo de la intolerancia.
- •
Se define rechazo cuando el paciente se niega a aceptar el tratamiento o cuando lo ha intentado durante un período inferior a 4semanas sin conseguirlo. En estos casos siempre habrá que estar seguros de que se ha insistido lo suficiente, se ha suministrado la información adecuada, se han respondido todas las preguntas del paciente y se han intentado controlar los efectos secundarios.
- •
La intolerancia se define cuando el paciente ha intentado usar la CPAP durante más de 4semanas y, por las razones que sean, no ha conseguido adaptarse a ella. En ambos casos, y si a pesar de reconducir la situación esto no es posible, deberán considerarse otras alternativas terapéuticas (ver fig. 4 de protocolo de seguimiento).
Es necesario establecer un compromiso formal entre el paciente y/o sus familiares por el que se exprese claramente la obligatoriedad de cuidar el equipo suministrado, el compromiso de realizar correctamente la terapia prescrita y la relación de circunstancias que pueden provocar la retirada del equipo (no adherencia al tratamiento, incumplimiento de la terapia, mal uso del equipo, etc.). La SEPAR propone un documento unificado para estos efectos (Anexo 1).
La retirada de los equipos, en caso de que el paciente no siga el tratamiento por decisión personal irrevocable, debe acompañarse de un documento de baja del servicio firmado por el paciente o su responsable legal en el que consten las causas de la retirada. La SEPAR recomienda este documento de retirada del tratamiento mediante un formato normalizado (Anexo 2).
Criterios de retirada del tratamiento por incumplimiento terapéutico y baja administrativaUna vez establecida la indicación del tratamiento con CPAP, es fundamental hacer un seguimiento de la adherencia al mismo. El compromiso de la SEPAR en general y del Área de Sueño en particular con la sostenibilidad del sistema público constituye un objetivo estratégico de primer orden. La implicación activa de los especialistas de sueño en el cumplimiento de los tratamientos prescritos con dispositivos de PAP es un tema incuestionable. De hecho, la gestión de la patología del sueño es algo totalmente asumido y forma parte importante de los intereses del Área de Sueño.
Una parte importante y sensible de la gestión en las unidades de sueño es la cumplimentación del tratamiento. De hecho, la cualificación de las unidades pasa por disponer de un plan de actuación específicamente dirigido a garantizar una buena adherencia al tratamiento a largo plazo. Además, se recomienda un control sistemático del grado de cumplimiento, que en caso necesario debería poner en marcha una serie de medidas protocolizadas que pueden derivar hasta informar a la Administración de los pacientes no cumplidores consolidados.
Puesto que el tratamiento con CPAP no es curativo, debe usarse de forma continuada. La decisión de retirada del tratamiento por mal cumplimiento deberá individualizarse tras haber indagado sobre las posibles causas del mismo y haber evaluado la posible mejoría sintomática obtenida con las medidas generales.
En cualquier caso, podríamos considerar incumplimiento manifiesto el inferior a una media de 3h/noche. De acuerdo con el algoritmo propuesto, en estos casos debería incluirse al paciente en un programa de cumplimiento y efectuar una nueva evaluación transcurridos 3meses más como mínimo, valorando la posible retirada de la CPAP y buscar tratamiento alternativo.
No hacer en terapias respiratorias de la AOS—No se deben producir inequidades en las prestaciones de TRD según los procesos de contratación en las diferentes administraciones sanitarias.
Todos los pacientes tienen derecho a recibir la misma prestación asistencial y nivel de servicio, independientemente de su ubicación. Estos nuevos protocolos SEPAR pretenden homogeneizar y estandarizar los criterios mínimos asistenciales para todos los pacientes que padecen AOS.
—En los procesos de contratación el precio de la terapia no deberá ser el criterio principal a tener en cuenta para la adjudicación.
Los criterios técnicos deberían ser los predominantes para garantizar la calidad de las prestaciones. Debería ser norma obligada la opinión y la participación experta de los especialistas que trabajan en las unidades de sueño.
—El proceso diagnóstico no debe considerarse como una actividad más en el marco de las contrataciones de las TRD.
Esto supone una nueva actividad asistencial distinta a la contemplada en el marco de las TRD, que debería ser abordada en otros procesos de licitación con presupuestos específicos. Las EPTR pueden participar colaborando con equipos y con la realización de estudios, fundamentalmente domiciliarios, pero nunca en la interpretación de resultados o la emisión de informes, facilitando los archivos de los estudios con todos los datos en bruto y ser quienes emitan el informe final con el diagnóstico.
—No rellenar correctamente los datos de prescripción de la CPAP, especialmente presiones, tipos de mascarilla, etc.
La información correcta para profesionales, empresas y pacientes es fundamental para la adaptación, el cumplimiento y el control de los síntomas.
—El tratamiento de los pacientes con AOS no debe centrarse solo en la aplicación de la CPAP.
En todos los pacientes deben valorarse alternativas que supongan una resolución definitiva del proceso o alternativas terapéuticas que pudieran ser beneficiosas en cada paciente concreto.
—No se debe tratar con CPAP a los pacientes con IAH<15.
No existe evidencia de que sea un riesgo para la salud, y no justifica la existencia de sintomatología. En caso de presentar sintomatología se deben excluir siempre, y de modo exhaustivo, otras causas.
—No se debe tratar de manera rutinaria con CPAP a los pacientes asintomáticos y sin factores de riesgo con IAH entre 15-30/h.
Este colectivo necesita tratamiento personalizado, y en caso de presentar sintomatología se deben excluir siempre, y de modo exhaustivo, otras causas.
—No se debe tratar con auto-PAP a los pacientes con AOS sin antes probar la respuesta a la CPAP o salvo en casos muy justificados.
No existen evidencias de que la auto-PAP sea superior a la CPAP en su uso rutinario, y puede provocar más intolerancias si no se usa adecuadamente. Dado que su coste es mayor, solo se debería usar como tratamiento en casos muy excepcionales, siempre tras intento terapéutico con CPAP durante 3meses y previa titulación, a ser posible manual.
—No se debe tratar con servoventilador adaptativo a los pacientes con apneas centrales o complejas sin antes probar la respuesta a la CPAP
El tratamiento con servoventilación adaptativa (SVA) está indicado en pacientes con inestabilidad en el control ventilatorio, como los que presentan apneas centrales-síndrome de Cheyne-Stokes, síndrome de apneas complejas, pacientes con apneas centrales asociadas a la toma de narcóticos o pacientes con apneas centrales por etiología desconocida, y que no mejoran con CPAP tras al menos 3meses de tratamiento.
—No se debe prescribir un tratamiento con CPAP y no controlar el cumplimiento.
El cumplimiento es esencial para que el tratamiento sea efectivo. Los primeros meses son fundamentales.
—No se debe aplicar el mismo plan de cuidados y seguimiento por igual a todos los pacientes con AOS.
En función del perfil de cada paciente, se generará un plan de cuidados personalizado, con la inclusión o no de nuevas tecnologías, para garantizar la máxima adhesión al tratamiento.
—No se deben aplicar las nuevas tecnologías de la información de manera indiscriminada.
La estratificación de los pacientes es clave para la introducción responsable de nuevas tecnologías de la información.
—No se deben realizar programas de seguimiento de los pacientes sin estar coordinados entre las unidades de sueño y las EPTR.
Establecer programas conjuntos de cumplimiento junto con las EPTR, con especial atención a los pacientes incumplidores con una media diaria inferior a las 3h. Los programas de seguimiento deben establecerse de forma conjunta han de estar adaptados a la realidad de cada unidad.
—No controlar los indicadores de calidad de la gestión de los pacientes con AOS.
Los indicadores de calidad para la gestión de los pacientes con AOS deben ser evaluados periódicamente.
—No registrar por parte de las EPTR las fechas de las revisiones efectuadas, así como los datos del responsable que certifica la idoneidad del estado del equipo.
Es un indicador de calidad obligado en la prestación.
—No reponer a tiempo el material fungible siguiendo las recomendaciones del fabricante del producto y siempre que sea necesario por uso y desgaste.
Es un indicador de calidad obligado de la prestación.
—No establecer vías de comunicación con atención primaria para resolver efectos secundarios o reaparición de síntomas.
Atención primaria es el primer escalón de atención al paciente en la resolución de los problemas de salud generales, y por tanto también de la AOS.
—No firmar el documento de baja de la prestación para la retirada de los equipos en los pacientes incumplidores que hayan finalizado programas de mejora del cumplimiento.
Los equipos deben ser retirados del domicilio del paciente en estos casos, pues es un indicador de eficiencia del sistema.
—No renovar a los 5 años el documento de prescripción de la CPAP con los datos actualizados.
Es un trámite administrativo que favorece tener al día la información de los pacientes.
Conflicto de interesesLos autores declaran que no tienen conflicto de intereses.