Describir las manifestaciones psiquiátricas de pacientes con lupus eritematoso sistémico atendidos en la Fundación Hospital de la Misericordia.
MétodosEstudio observacional descriptivo. Se revisaron historias clínicas y paraclínicos de pacientes hospitalarios y ambulatorios (2007-2013). Se seleccionó a 39 pacientes. Se utilizó SPSS19 para el análisis estadístico. Se consideró estadísticamente significativo un valor de p<0,05.
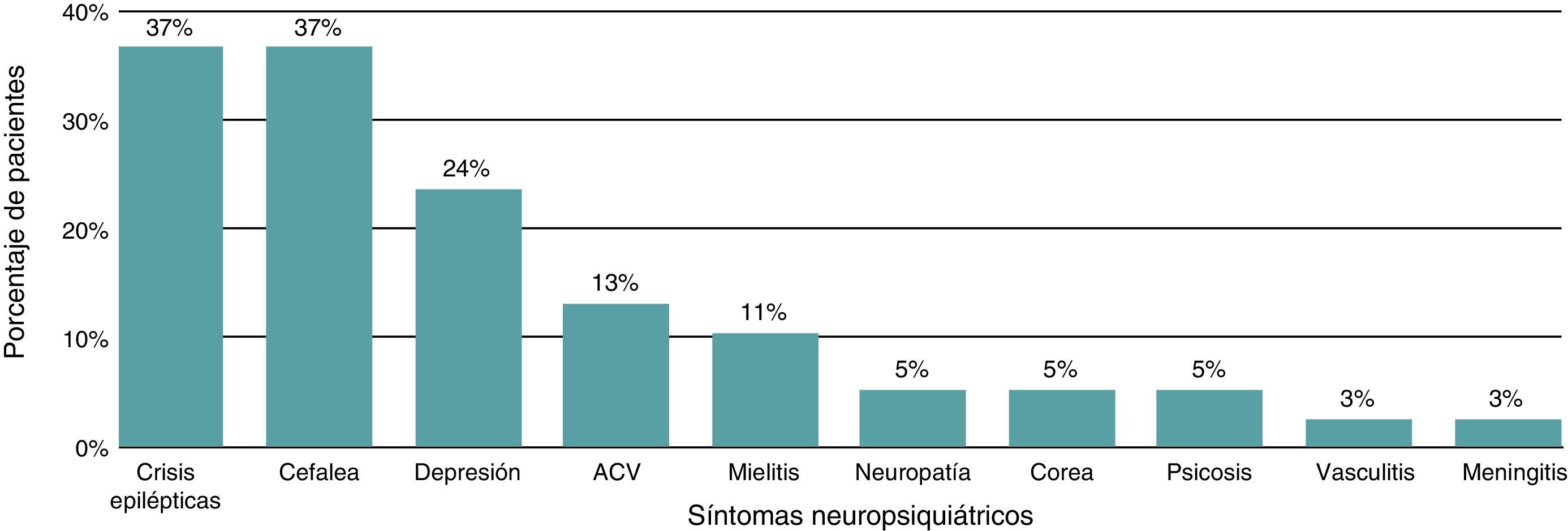
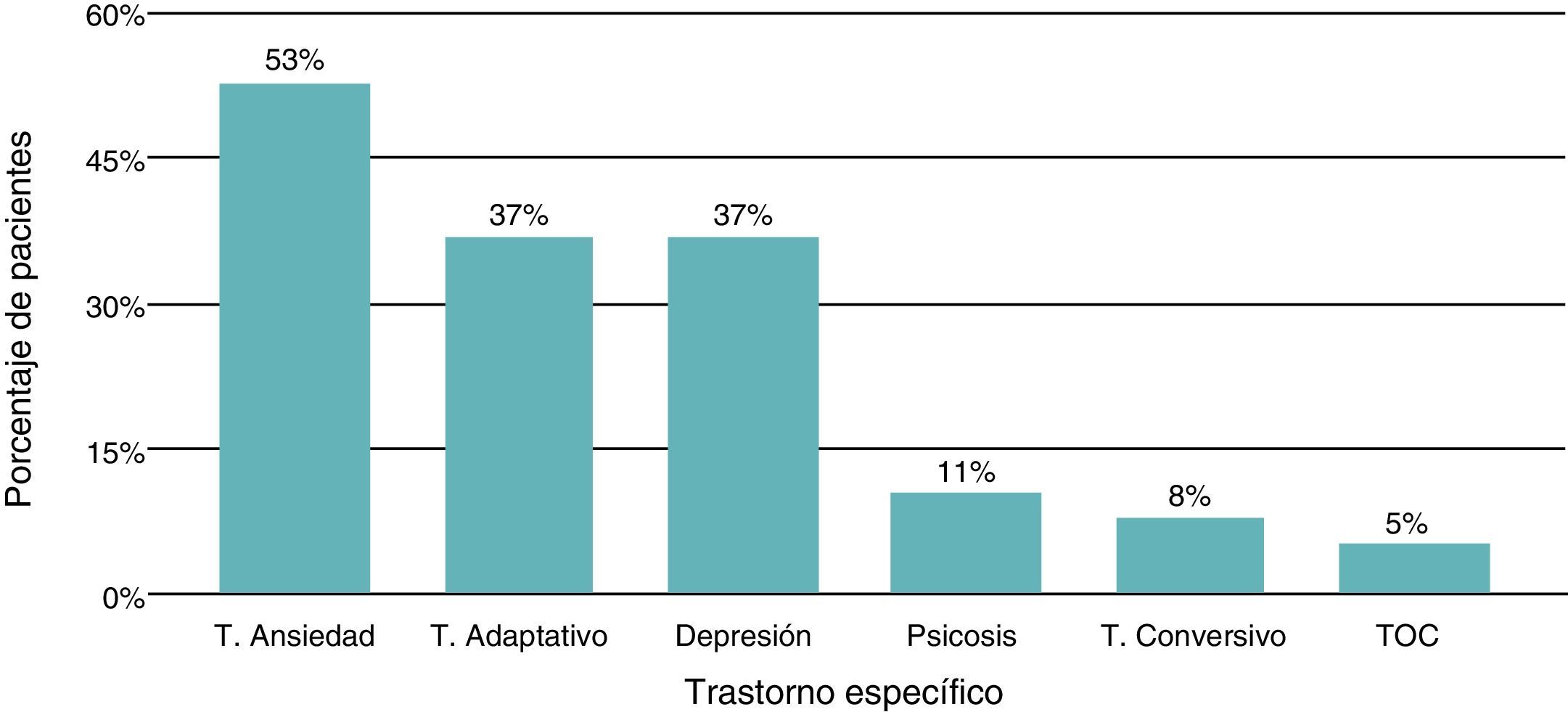
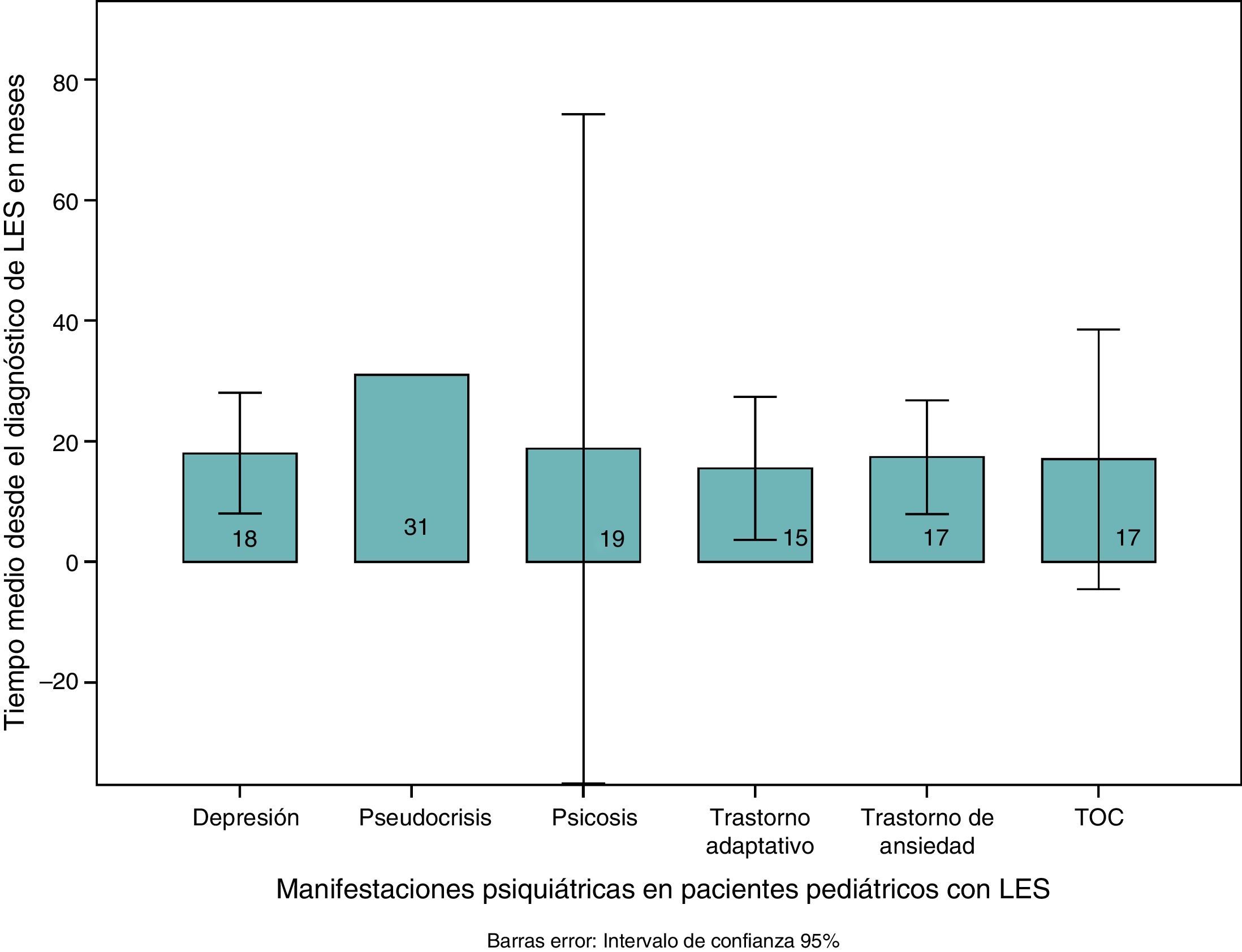
ResultadosLa media de edad era 13,7 ± 2,33 (7-17) años; el 78,9% eran mujeres. Las manifestaciones psiquiátricas fueron trastorno de ansiedad (52,6%), trastorno adaptativo y depresión (el 36,8% cada uno), psicosis (10%), trastorno conversivo (7,9%) y trastorno obsesivo compulsivo (5,3%). La puntuación SLICC media fue 2,76 ± 2,8 y la SLEDAI, 20,81 ± 20,82. Los anticuerpos antinucleares fueron positivos en el 81,25%. El 65,8% tenía diagnóstico de lupus neuropsiquiátrico, el 23,7% con crisis epilépticas, el 36,8% con cefalea, el 13,2% con accidente cerebrovascular, y vasculitis, corea y meningitis (el 5,3% cada una). El tiempo promedio desde el diagnóstico fue 20,47 ± 22,2 meses, mínimo para trastorno adaptativo (15 meses) y máximo para trastorno conversivo (seudocrisis) (31 meses). Los pacientes con psicosis presentaron las más altas puntuaciones de actividad lúpica (35,5 ± 16,21 frente a 19,08 ± 13,72; p=0,032) y daño por la enfermedad (SLICC, 4,25 ± 4,03 frente a 2,58 ± 2,67; p=0,27) en comparación con otros diagnósticos.
ConclusionesLas manifestaciones psiquiátricas más frecuentes fueron trastorno de ansiedad, adaptativo y depresión, con frecuencias mayores que lo reportado en otras poblaciones. Se demostró actividad lúpica principalmente en los pacientes con psicosis.
To describe the psychiatric manifestations in pediatric patients with systemic erythematous lupus seen in the Fundación Hospital de la Misericordia.
MethodsObservational descriptive study. Medical charts and test results of inpatients and outpatients between 2007 and2013 were reviewed; 39 patients were selected. SPSS 19 was used for statistical analysis. Statistical significance was considered with P=.05.
ResultsMean age was 13.7 (2.33), with 78.9% female. The most frequent psychiatric manifestation was anxiety (52.6%), followed by adjustment disorder and depression (36.8% each one), psychosis (10%), conversion disorder (7.9%), and obsessive compulsive disorder (5.3%). The mean SLICC score was 2.76 (2.8), and the mean SLEDAI score was 20.81 (20.82). Antinuclear antibodies were positive in 81.25%. Neuropsychiatric lupus was diagnosed in 65.8% of patients; seizures were observed in 23.7%, headache in 36.8%, stroke in 13.2%, vasculitis, chorea 5.3%, and meningitis 5.3% of patients. The mean time from lupus diagnosis was 20.47 (22.2) months, with the shortest period for adjustment disorder and the longest period in patients with conversion disorder (pseudo-seizures) being 15 months and 31 months, respectively. The highest SLEDAI score was in patients with psychosis (35.5 [16.21] vs 19.08 [13.72]; P=.032), and also the highest disease damage (SLICC, 4.25 [4.03] vs 2.58 [2.67]; P=.27) in comparison with the other manifestations.
ConclusionsThe most frequent psychiatric manifestations were anxiety, depression, and adjustment disorder, with a higher frequency than other studies, and with lupus activity principally in patients with psychosis.
El lupus eritematoso sistémico (LES) tiene una prevalencia de 6,3/100.000 menores de 16 años1. El inicio en edad pediátrica podría empeorar el pronóstico, con un aumento en la mortalidad de hasta 10 veces en comparación con el inicio en la edad adulta2. Las manifestaciones neuropsiquiátricas se presentan desde el 14 hasta el 95% en estudios prospectivos en niños3–5. El American College of Rheumatology (ACR)6 incluye entre los 19 diagnósticos neuropsiquiátricos el estado confusional agudo, trastorno de ansiedad, trastorno del ánimo y psicosis. Se reporta una frecuencia de síntomas psiquiátricos en adultos entre el 42 y el 75% de los pacientes, y entre el 8 y el 23% de los niños7–10. Son escasos los estudios en niños que reporten dichos diagnósticos en relación con la severidad y la actividad de la enfermedad. Este estudio describe cuáles fueron las alteraciones psiquiátricas que se diagnosticaron en pacientes pediátricos con LES atendidos en la Fundación Hospital de la Misericordia en 2007-2013 y describir cuáles eran la severidad y la actividad de la enfermedad en estos pacientes.
MetodologíaSe realizó búsqueda en la base de datos de la consulta ambulatoria/hospitalaria de psiquiatría infantil de pacientes atendidos en el periodo comprendido entre el 1 de enero de 2007 al 1 de marzo de 2013. Se seleccionó inicialmente a 49 pacientes, de los que se retiró a 10 porque se descartó el diagnóstico de LES y a otro por no disponer de la historia clínica.
Se revisaron las historias clínicas y paraclínicos y las valoraciones por las diferentes especialidades de pediatría de todos los pacientes; se documentó valoración y confirmación de diagnóstico de LES por Reumatología Pediátrica cumpliendo al menos cuatro criterios definidos por el ACR11. De todos los pacientes valorados en el hospital, se calcularon las puntuaciones de actividad de la enfermedad SLEDAI (Systemic Erythematosus Lupus Disease Activity Index) y la puntuación de daño por la enfermedad SLICC (Systemic Lupus International Collaborating Clinics)12.
Los datos se introdujeron en una base de datos en Excel. Se utilizó SPSS para el análisis estadístico. Se realizó la prueba de la χ2 de Pearson, el test de Fisher y la prueba de la t de Student. Se consideró estadísticamente significativo todo valor de p<0,05.
ResultadosLa media de edad de los pacientes era 13,7 ± 2,33 (7-17) años. El 80% eran mujeres; la mayoría de los pacientes eran de procedencia urbana (82%) y estaban en estrato socioeconómico en 2 ± 1,007 (1-4); el 60% pertenecía al régimen subsidiado, el 36% a régimen contributivo y el 4,% no tenía datos acerca de su afiliación al sistema de salud.
El 84% de los pacientes fueron valorados hospitalizados, con un promedio de consultas por psiquiatría de 2,5 (1-23).
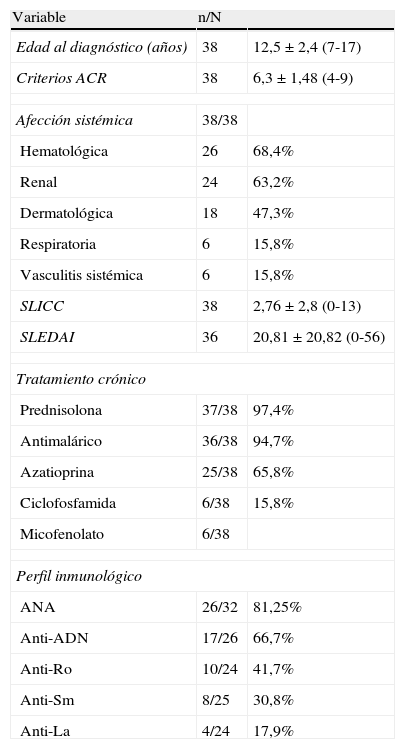
Descripción general de lupusEn la tabla 1 se describen la afección sistémica y el perfil inmunológico de los pacientes.
Perfil inmunológico y descripción de la enfermedad en pacientes con lupus y manifestaciones psiquiátricas
| Variable | n/N | |
| Edad al diagnóstico (años) | 38 | 12,5 ± 2,4 (7-17) |
| Criterios ACR | 38 | 6,3 ± 1,48 (4-9) |
| Afección sistémica | 38/38 | |
| Hematológica | 26 | 68,4% |
| Renal | 24 | 63,2% |
| Dermatológica | 18 | 47,3% |
| Respiratoria | 6 | 15,8% |
| Vasculitis sistémica | 6 | 15,8% |
| SLICC | 38 | 2,76 ± 2,8 (0-13) |
| SLEDAI | 36 | 20,81 ± 20,82 (0-56) |
| Tratamiento crónico | ||
| Prednisolona | 37/38 | 97,4% |
| Antimalárico | 36/38 | 94,7% |
| Azatioprina | 25/38 | 65,8% |
| Ciclofosfamida | 6/38 | 15,8% |
| Micofenolato | 6/38 | |
| Perfil inmunológico | ||
| ANA | 26/32 | 81,25% |
| Anti-ADN | 17/26 | 66,7% |
| Anti-Ro | 10/24 | 41,7% |
| Anti-Sm | 8/25 | 30,8% |
| Anti-La | 4/24 | 17,9% |
ANA: anticuerpos antinucleares.
Salvo otra indicación, los valores expresan media ± desviación estándar (intervalo).
El 100% de los pacientes recibían tratamiento farmacológico a largo plazo, como se describe en la tabla. Además del tratamiento crónico, el 80% de los pacientes recibían metilprednisolona; el 45%, ciclofosfamida, y el 10%, rituximab como parte del tratamiento agudo durante las hospitalizaciones.
La media de velocidad de sedimentación globular (VSG) fue 41,26 ± 18,9, con VSG aumentada en el 55,3% de los pacientes; el valor medio de complemento C3 fue 61,58 ± 39,6 (consumo de C3, 68,4%) y el valor de C4, 7,87 ± 8,4 (consumo de C4, 71,1%).
El 15,8% de los pacientes sufrieron emergencia hipertensiva con afección de órgano blanco: cerebro en 4, riñón en 1 y múltiples sistemas afectados en 2; 2 pacientes fallecieron a causa de crisis hipertensiva con afección multiorgánica en 1 y hemorragia sistémica en otro.
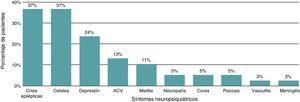
Descripción de afección neurológicaEl 65,8% de los pacientes tenían diagnóstico de lupus neuropsiquiátrico definido dentro de los síndromes de ACR (fig. 1). Entre otros, los estudios realizados a los pacientes fueron estudio de líquido cefalorraquídeo (LCR), estudio con imágenes (resonancia magnética cerebral [RMC] y tomografía computarizada [TC]) y estudios electrofisiológicos (electroencefalograma, electromiografía y neuroconducciones de extremidades).
Se realizó RMC al 53% de los pacientes y TC al 29%. Los resultados fueron anormales en el 55 y el 45% respectivamente. Las alteraciones en la RMC fueron atrofia en el 35%, lesiones isquémicas en el 15%, lesiones de alta señal en T2/FLAIR a nivel subcortical en el 15% y lesiones de alta señal en T2/FLAIR a nivel de ganglios basales o tálamo en el 15%; 2 pacientes tenían lesiones isquémicas con transformación hemorrágica y 1 paciente, lesiones de alta señal en el tallo cerebral. El 25% de los pacientes tenían al menos dos tipos de lesiones identificables en RMC. En las imágenes de TC se encontró principalmente atrofia, y en 1 paciente, lesiones hipodensas en la región occipital, lo que apuntaba a lesiones isquémicas subagudas.
Dentro del grupo de pacientes con diagnóstico de síndrome antifosfolipídico (SAF), se encontraron alteraciones en las imágenes en el 18,2% y normales en el 45,5%; al 36,4% no se realizó RMC. No se encontraron diferencias significativas entre estos grupos. Las imágenes de los pacientes con SAF mostraron atrofia en 1 paciente y lesiones isquémicas y lesiones de alta señal en regiones corticosubcorticales bilateral en el otro paciente.
Al evaluar las alteraciones en las imágenes en comparación con la presencia de anticuerpos antifosfolipídicos, se encontró una tendencia a mayor frecuencia de alteraciones en la RMC de los pacientes con anticoagulante lúpico (ACL) positivo (el 42,9% con imágenes anormales, el 35,7% con imágenes normales dentro del grupo de pacientes con ACL positivo; p=0,08). En este último grupo se encontró más de una lesión en la RMC (atrofia y/o lesión isquémica, lesiones de alta señal en T2 y FLAIR en localización corticosubcortical y gangliobasal). No se hallaron diferencias en las imágenes al comparar anticuerpos anticardiolipíicos y anti-B2 glucoproteína 1.
EL LCR se tomo de 3 pacientes y fue anormal en 2 por hiperproteinorraquia y celularidad aumentada por linfocitos. El cultivo de LCR y los estudios bacterianos y virales adicionales fueron negativos en todos los casos.
El electroencefalograma se realizó a 8 pacientes, y se encontró anormal en 2, con lentificación difusa y sin actividad epileptiforme.
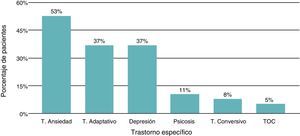
Manifestaciones psiquiátricasEl síntoma más frecuente fue trastorno de ansiedad, seguido de trastorno adaptativo y depresión (fig. 2).
En uno de los 2 pacientes con trastorno obsesivo compulsivo (TOC), se asoció con fobia social y tricotilomanía, con diagnóstico de tricobezoar que requirió intervención quirúrgica. Un paciente tenía antecedente de intento de suicidio y 2 manifestaron ideación suicida (todos hospitalizados). En los pacientes con depresión como síntoma principal, se confirmó diagnóstico de trastorno depresivo mayor a largo plazo en 4 pacientes.
El 57,9% de los pacientes recibieron tratamiento farmacológico para las manifestaciones psiquiátricas; de ellos, el 22,7% estaba en biterapia. Lorazepam (8), fluoxetina (5), olanzapina (2), risperidona (2), quetiapina (1), venlafaxina (1) y antihistamínicos (6) fueron los más frecuentes.
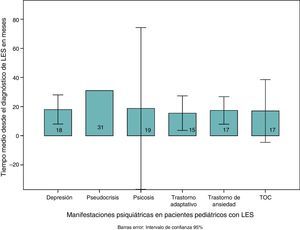
El tiempo medio de presentación de los síntomas fue 20,47 ± 22,2 (0-76) meses tras el diagnóstico de la enfermedad. El tiempo más corto fue para trastorno adaptativo y los diagnósticos relacionados con trastorno de ansiedad (fig. 3).
Síntomas psiquiátricos y LESDepresión. Los pacientes con depresión presentaron actividad lúpica similar a la de quienes no tenían depresión (SLEDAI, 21,14 ± 15,65 frente a 20,6 ± 14,4; p=0,92), con una media de SLICC levemente mayor, pero no significativamente, que la de los niños sin depresión (3,6 ± 3,7 frente a 2,25 ± 2,2; p=0,14), con leves diferencias en estrato socioeconómico (estrato promedio en niños con depresión, 2,22 ± 1,3 frente a estrato promedio en niños sin depresión, 2,1 ± 0,8; p=0,8).
El consumo de complemento fue mayor entre los pacientes con depresión, sin diferencias estadísticamente significativas. El tiempo de aparición de los síntomas psiquiátricos fue menor en los pacientes con depresión que en otros diagnósticos psiquiátricos (17,6 ± 17,4 frente a 22,7 ± 24,7; p=0,55) (fig. 3). No se observaron diferencias por sistemas afectados por la enfermedad entre los niños con y sin depresión.
Ansiedad. Los pacientes con ansiedad tuvieron tendencia a menor puntuación de actividad lúpica que los niños con otros diagnósticos (17,7 ± 14,7 frente a 24,3 ± 14,3; p=0,17), sin diferencias en daño por la enfermedad (SLICC, 2,95 ± 2,97 frente a 2,56 ± 2,72; p=0,68); no se encontraron diferencias significativas en el consumo de complemento, con leve aumento de VSG en comparación con los niños sin ansiedad. No se observaron diferencias en el tiempo de evolución de la enfermedad respecto a los otros diagnósticos. Se encontró menos afección hematológica (el 52,6 frente al 94,1%; p=0,006), dermatológica (el 23,6 frente al 70,6%; p=0,008) y respiratoria (el 5,3 frente al 29,1%; p=0,05).
Trastorno adaptativo. Los pacientes con trastorno adaptativo mostraron mayor actividad lúpica medida por SLEDAI (23,85 ± 10 frente a 19,04 ± 16,7; p=0,34) y menor valor de C3 (47,9 ± 22,6 frente a 71,6 ± 46,5; p=0,09), sin diferencias significativas. No se observaron diferencias en el daño por la enfermedad. Estos pacientes tuvieron un tiempo promedio de presentación de los síntomas de 24,4 ± 24,3 meses, sin diferencia en el tiempo de presentación en los pacientes sin este diagnóstico. Se presentó con mayor frecuencia enfermedad renal en el 85,7 frente al 54,5% (p=0,05).
Psicosis. La media de SLEDAI fue más alta que con los otros diagnósticos (35,5 ± 16,21 frente a 19,08 ± 13,72; p=0,032), y además se observó mayor daño por la enfermedad (SLICC, 4,25 ± 4,03 frente a 2,58 ± 2,67; p=0,27), sin diferencias estadísticamente significativa. No se observaron diferencias por tiempo de evolución de LES previa a la psicosis, estrato o edad. El consumo de complemento predominó entre los pacientes sin psicosis. La afección sistémica fue similar en los pacientes con y sin psicosis.
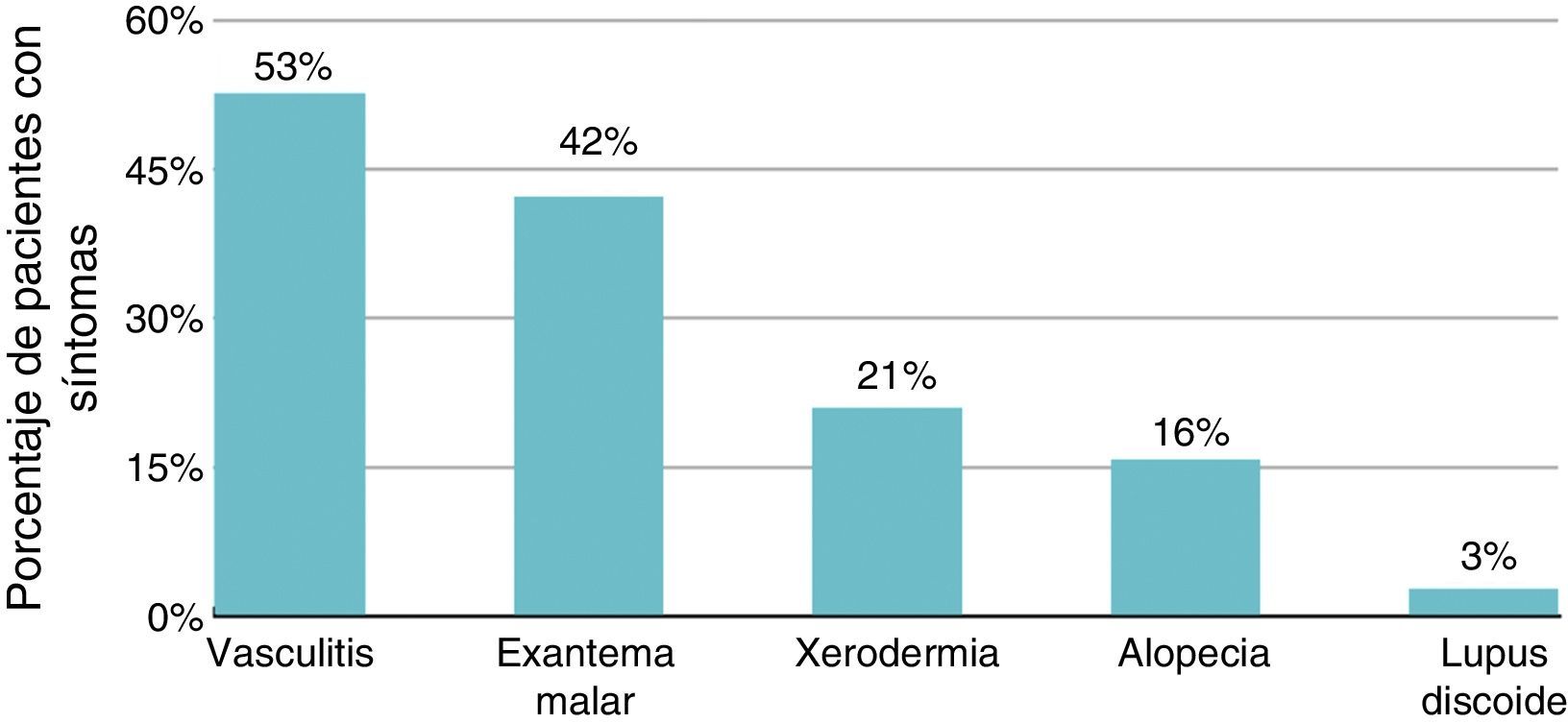
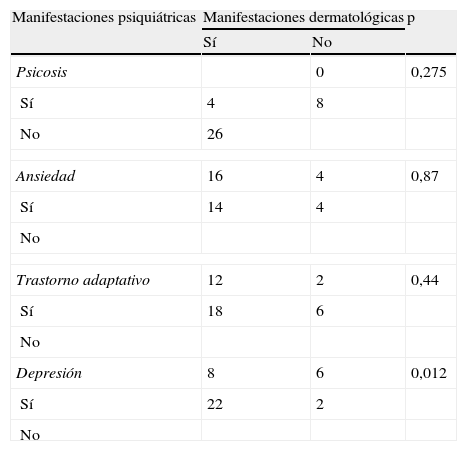
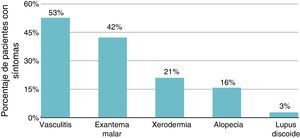
Alteración de la imagen corporal y síntomas psiquiátricosEl 79% tenía afección dermatológica grave, con alteración de la imagen corporal secundaria a la enfermedad (fig. 4). En la tabla 2 se observa la afección dermatológica que afecta a la imagen corporal (exantema malar, lupus discoide, fotosensibilidad, vasculitis en la cara y los dedos de las manos, xerodermia) y su relación con los principales diagnósticos psiquiátricos. No se encontraron diferencias significativas en relación con mayor frecuencia de síntomas y alteraciones dermatológicas.
Frecuencia de manifestaciones dermatológicas que afectan a la imagen corporal en los pacientes con LES y las diferentes manifestaciones psiquiátricas
| Manifestaciones psiquiátricas | Manifestaciones dermatológicas | p | |
| Sí | No | ||
| Psicosis | 0 | 0,275 | |
| Sí | 4 | 8 | |
| No | 26 | ||
| Ansiedad | 16 | 4 | 0,87 |
| Sí | 14 | 4 | |
| No | |||
| Trastorno adaptativo | 12 | 2 | 0,44 |
| Sí | 18 | 6 | |
| No | |||
| Depresión | 8 | 6 | 0,012 |
| Sí | 22 | 2 | |
| No | |||
Este estudio muestra los trastornos de ansiedad como el diagnóstico más común, con una frecuencia del 53%, seguido de trastorno adaptativo (37%) y depresión (37%), con un porcentaje bajo de psicosis (10,5%), lo cual difiere de lo reportado en la literatura. Lim et al13 reportaron previamente en su estudio una tasa de psicosis en niños con LES del 75%, con síntomas depresivos en el 62%. Al igual que en nuestro estudio, se reporta una baja frecuencia de trastorno depresivo mayor14, que se diagnosticó en esta serie únicamente en 4 pacientes.
En estudios previos en niños, son poco frecuentes los síntomas de ansiedad y sus diagnósticos relacionados, con reportes alrededor del 5% (1 de 19 pacientes con síntomas psiquiátricos)15. Sin embargo, en adultos se reporta una frecuencia de trastorno adaptativo del 13% de los pacientes, con una frecuencia de síntomas depresivos similar5. Este grupo en general pareciera acercarse más a lo descrito en adultos en cuanto a síntomas, con alta frecuencia de al menos dos diagnósticos psiquiátricos como lo reportado en estudios en adultos3.
Se evidencian diagnósticos previamente no reportados en niños con LES como trastorno somatomorfo tipo conversivo en el 8% y trastorno obsesivo compulsivo en 2 pacientes; sin embargo, en adultos el trastorno somatomorfo tiene una frecuencia del 37%, el más frecuente es el doloroso, relacionado con algunos marcadores de actividad de la enfermedad; con una frecuencia de TOC reportada del 9% y de fobia específica del 24%, con relación directa con la enfermedad con más alta frecuencia en comparación con controles sanos, lo cual se relaciona más con lo presentado en este estudio3. Sin embargo, no se reportan puntuaciones como marcadores de actividad en dicho estudio, por lo cual se hace difícil la comparación con nuestra muestra.
En este estudio se presenta una frecuencia promedio de alteraciones en las imágenes, con porcentajes elevados de lesiones isquémicas: el 15% de los pacientes frente al 2% en estudios previos10, probablemente en relación con el alto porcentaje de síntomas neurológicos, sin diferencias en tipo o frecuencia de alteraciones entre los pacientes con SAF o con anticuerpos antifosfolipídicos positivos. No contamos con estudios funcionales que podrían mostrar mayor porcentaje de alteraciones, pero la TC por emisión monofotónica (SPECT) resulta anormal en un 80–100%, según estudios previos en población pediátrica16,17.
El tiempo promedio de evolución de la enfermedad previa al diagnóstico psiquiátrico, en este caso 20,47 meses, es similar a los de estudios previos en adultos (2,5 años); en niños se ha descrito tiempo de inicio de 32 días a 7 meses después del diagnóstico9,10,18. Sin embargo, estos últimos estudios fueron de tipo prospectivo con búsqueda activa de los síntomas mediante diferentes escalas, lo cual podría aumentar la sensibilidad del diagnóstico y explicar la diferencia con nuestro estudio. En este estudio, el tiempo más corto desde el diagnóstico es para el trastorno adaptativo y el trastorno de ansiedad, lo cual se ha descrito que se presenta más temprano en el curso que en otros trastornos psiquiátricos19.
El porcentaje de diagnóstico de lupus neuropsiquiátrico es mayor que lo descrito previamente en niños colombianos con LES (el 65,8 frente al 40%)20, posiblemente en relación con la mayor probabilidad de síntomas neurológicos asociados en pacientes con síntomas psiquiátricos, como lo evidenciado en un estudio previo en niños con LES y síntomas psiquiátricos, que mostraba una frecuencia del 80% de estos pacientes13.
Este grupo, al momento de la valoración por Psiquiatría, tenía la mayoría actividad lúpica, demostrada por valores altos de SLEDAI (media, 20,18), altos en comparación con descripciones en población pediátrica (SLEDAI media en estudios previos, 8,14), posiblemente en relación con la alta frecuencia de enfermedad renal evidenciada en esta muestra y con alta gravedad de la enfermedad (el 63,2 frente al 8–43% en estudios anteriores)10,21. Se observó mayor actividad en pacientes con psicosis, además de mayor gravedad de la enfermedad en comparación con los otros diagnósticos psiquiátricos, lo cual podría estar en relación con posibles mecanismos fisiopatológicos descritos que lleven a alteración de vías inmunológicas y posible depósito de anticuerpos22,23.
En este estudio se documentó ideación suicida en 2 pacientes y antecedente de intento de suicido en 1 paciente, lo cual es bajo respecto a lo descrito previamente; se reporta ideación suicida en un 34–50% de los pacientes pediátricos y adultos e intento suicida en un 6–8%3,12, porcentajes que pueden estar sesgados por el tipo descriptivo retrospectivo de nuestro estudio. No obstante es un dato relevante, dado que los pacientes con LES tienen más riesgo de ideación e intento suicida, y esto aumenta con actividad de la enfermedad24.
En relación con las alteraciones dermatológicas de la enfermedad que afectan a la imagen corporal, hay tendencia a mayor relación con presencia de psicosis, posiblemente por la mayor actividad lúpica en relación con estos síntomas; sin embargo, no se encontraron diferencias significativas. Es necesario ampliar la muestra, evaluar dichos síntomas en estudios prospectivos y estimar su relación con las manifestaciones psiquiátricas.
ConclusionesEn este estudio se observan con mayor frecuencia los trastornos de ansiedad y los trastornos depresivos como principales diagnósticos, en una muestra con altas gravedad y actividad de la enfermedad y alto porcentaje de alteración de imagen corporal, lo cual puede explicar la alta frecuencia de trastornos de adaptación y ansiedad en esta muestra, mayor que lo reportado en estudios previos.
Es importante aclarar que estudios previos demuestran que el riesgo de síntomas de ansiedad y depresión aparece aumentado al tener peor comprensión de la enfermedad y el tratamiento al momento del diagnóstico25, con un bajo porcentaje de reporte inicial de síntomas por parte de los pacientes26; de ahí la importancia de una valoración y manejo oportunos por Psiquiatría, con mayor razón en estos pacientes con enfermedad muy grave, como lo descrito en esta muestra.
LimitacionesEste estudio tiene limitaciones por ser retrospectivo y descriptivo, lo cual hace difícil la recolección precisa de los datos de historia clínica y síntomas presentados por los pacientes. Es necesaria la realización de estudios prospectivos e intervenciones que permitan determinar el curso y el mejor tratamiento para estos pacientes.
Conflicto de interesesLos autores manifiestan no tener conflicto de intereses.