Las hospitalizaciones por descompensación de enfermedad pulmonar obstructiva crónica (EPOC), se producen mayoritariamente en pacientes de edad avanzada. Nuestro objetivo es describir las características de los pacientes octogenarios ingresados por EPOC y compararlas con las del grupo de menor edad.
Material y métodosSe estudió a todos los pacientes hospitalizados por EPOC en un hospital de agudos, durante 3 períodos diferentes. Todos los pacientes cumplían criterios espirométricos de EPOC. Se cumplimentó un cuestionario donde se valoraban los ingresos previos, los días de estancia y los reingresos en el año posterior. Se recogieron la comorbilidad (índice de Charlson), la dependencia funcional (índice de Katz), la depresión (escala Yesavage), la medicación domiciliaria, el nivel socioeconómico, los recursos sociales y la calidad de vida entre otros.
ResultadosSe estudió a 390 pacientes, con una edad media±desviación estándar de 72±9,6 años, de los cuales 88 (22%) eran mayores de 80 años. La estancia media fue de 11,4 días, el volumen espiratorio máximo en el primer segundo (FEV1) al alta del 39% del teórico y un 55% de los pacientes reingresaron en el año posterior sin diferencia entre ambos grupos de edad. Los pacientes mayores de 80 años tenían un índice de masa corporal menor (p<0,03), más comorbilidad (p<0,001), dependencia funcional (p<0,001) y peores puntuaciones en las escalas de Pffeifer (p<0,001) y Yesavage (p<0,01).
ConclusionesLos pacientes mayores de 80 años hospitalizados por exacerbación de EPOC presentan mayor comorbilidad, rasgos depresivos y dependencia funcional que los de menor edad. A pesar de ello, no hay diferencia en la estancia media ni en los reingresos en el año posterior.
Hospitalizations for decompensation of chronic obstructive pulmonary disease (COPD) mainly occur in the elderly. The aim of this study was to describe the characteristics of octogenarians admitted for COPD and to compare these characteristics with those in a younger group.
Material and methodsAll patients hospitalized for COPD in an acute care hospital over three time periods were studied. All patients met spirometric criteria for COPD. A questionnaire evaluating items on prior admissions, days of hospital stay and readmissions in the subsequent year was completed. Data on comorbidity (the Charlson index), functional dependency (Katz index), depression (Yesavage scale), domiciliary medication, socioeconomic position, social resources, and quality of life, among other factors, were gathered.
ResultsWe studied 390 patients, with a mean age of 72 years (SD 9.6), of whom 88 (22%) were aged more than 80 years old. The mean length of hospital stay was 11.4 days, FEV1 at discharge was 39% of the theoretical value, and 55% of the patients were readmitted in the following year, with no differences between age groups. Patients older than 80 years had a lower body mass index (P<.03), greater comorbidity (P<.001), greater functional dependency (P<.001) and worse scores on the Pffeifer (P<.001) and Yesavage scales (P<.01).
ConclusionsOctogenarians hospitalized for COPD exacerbations have greater comorbidity, depressive features and functional dependency than younger patients. Nevertheless, no differences were found in the length of hospital stay or in readmissions in the following year.
La enfermedad pulmonar obstructiva crónica (EPOC) es una de las patologías más prevalentes y que generan mayor morbilidad y mortalidad en los países industrializados1. En España se calcula que afecta a un 9,1% de la población con edades comprendidas entre los 40 y los 69 años, predomina en los varones y en los pacientes de mayor edad y es la quinta causa de mortalidad global, la cuarta en varones2,3.
Durante la evolución de la enfermedad, aparecen episodios de empeoramiento agudo, conocidos como exacerbaciones4. Cuando la enfermedad está avanzada, estas exacerbaciones requieren, a menudo, ingreso hospitalario, sobre todo en el grupo de pacientes de edad avanzada, en los que además es más frecuente la presencia de enfermedades asociadas5. Los datos obtenidos en Reino Unido sobre el número total de hospitalizaciones por EPOC durante la pasada década, demuestran que permanecieron estables en pacientes menores de 65 años, mientras que en los mayores de esta edad aumentaron un 50% en el mismo período6. Un estudio realizado en nuestro hospital, en el que comparamos los ingresos por EPOC de los años 1996 y 2004, divididos por grupos de edad, mostró que en el grupo de mayores de 80 años los ingresos aumentaron un 79% y además era el único grupo que lo hizo en proporción a los ingresos totales.
El objetivo del presente estudio es valorar la función respiratoria, la dependencia funcional, el nivel socioeconómico y la calidad de vida de la población mayor de 80 años, ingresada en nuestro hospital por exacerbación de su EPOC, y compararlos con los del grupo de menor edad.
Material y métodosPacientesSe estudiaron 3 cohortes de pacientes que incluían, de forma prospectiva, todos los pacientes hospitalizados por descompensación de su EPOC, reclutados durante los períodos 1997–1998, 1999–2000 y 2003–2004. El estudio se realizó en el Hospital Mútua de Terrassa, un hospital universitario de agudos con 450 camas de la provincia de Barcelona. Los criterios de inclusión fueron: a) un diagnóstico clínico de EPOC, y b) una espirometría forzada al alta hospitalaria con un volumen espiratorio máximo en el primer segundo (FEV1)<70% de su valor teórico y un índice FEV1/FVC (capacidad vital forzada)<70%. Se definió exacerbación como un empeoramiento sostenido en el estado clínico del paciente, desde una fase estable y más allá de las oscilaciones diarias, de inicio agudo y que requiere hospitalización.
Los criterios de exclusión fueron tener una historia previa de asma, fallecer durante el ingreso hospitalario, ingresar por neumonía o edema agudo de pulmón, ser hospitalizado por causas diferentes de una exacerbación de EPOC, no poder realizar la espirometría o negarse a colaborar en el estudio. El protocolo de estudio fue aprobado por el comité de ética y ensayos clínicos del hospital.
VariablesAl ingreso se realizó una gasometría basal, así como la determinación del índice de masa corporal (IMC) (peso en kg/altura en metros2). La presencia de cor pulmonale se diagnosticó basándose en criterios clínicos (signos de insuficiencia cardíaca derecha secundaria a su EPOC o uso de diuréticos por un diagnóstico previo). La información recogida de los pacientes incluía el uso de oxigenoterapia crónica domiciliaria y la historia de tabaquismo. En el día previo al alta hospitalaria se realizó una espirometría forzada con prueba broncodilatadora, una nueva gasometría basal y una prueba de marcha de 6min. En los pacientes de la tercera cohorte, la espirometría, la gasometría y la prueba de marcha se realizó al mes del alta, cuando se consideró que el paciente estaba en condición basal.
A todos los pacientes se les interrogó sobre diferentes aspectos de la enfermedad, utilizando una serie de cuestionarios específicos:
- •
Medicación habitual: se contabilizaron el número de fármacos y las dosis que el paciente llevaba en domicilio (en el caso de medicación inhalada, una o varias dosis del mismo fármaco se consideraron como una dosis única). Se interrogó también sobre el cumplimiento terapéutico al paciente y a la familia, y se les pidió realizar una demostración sobre el uso de fármacos inhalados.
- •
Cuestionario de calidad de vida: para ello se cumplimentó la versión española validada del St. George's Respiratory Questionnaire (SGRQ), un cuestionario específico para la EPOC7,8. El cuestionario está compuesto por 50 preguntas con 76 respuestas con diferentes pesos y 3 subescalas: síntomas, actividad e impacto. La puntuación obtenida oscila de 0 a 100 para cada una de ellas, donde 0 significa que no hay afectación de la calidad de vida y 100 la peor puntuación posible. Se obtiene también una puntuación total formada por la obtenida en las 3 subescalas con los mismos valores.
- •
Escala de disnea: para su estudio se utilizó la escala modificada del Medical Research Council, que oscila entre 0 y 4 puntos9.
- •
Comorbilidad: se puntuó con el índice de Charlson, que recoge 15 enfermedades crónicas con diferentes puntuaciones, dependiendo de la gravedad10,11.
- •
Deterioro cognitivo: para su detección, se utilizó la escala de Pfeiffer12.
- •
Estado funcional: se interrogó al paciente o la familia sobre el estado funcional 2 semanas antes del ingreso utilizando el índice de Katz. Para ello se sumó 1 punto por cada una de las actividades básicas de la vida diaria en que el paciente era independiente; se obtuvo una puntuación máxima de 6 (totalmente independiente) y una mínima de 0 (dependencia completa)5,13.
- •
Recursos sociales: la información sobre la composición familiar, las relaciones personales y la posibilidad de cuidados se recogieron mediante una entrevista estructurada usando la escala social de recursos del Older Americans Research and Service Center (OARS). La puntuación oscila entre 1 (excelentes recursos sociales) a 6 (discapacidad social)14. El estado marital se dicotomizó en 2 grupos, casados o con pareja y no casados, que incluía divorciados, viudos, separados y solteros.
- •
Nivel socioeconómico: se recogió información sobre el nivel educacional estratificado en 3 niveles: analfabetos, sin estudios (estudios elementales no completados) y con estudios (al menos estudios elementales completados). Se interrogó al paciente sobre los trabajos ejercidos seleccionados en 3 categorías: manual no cualificado, manual cualificado o trabajador no manual.
- •
Depresión: para su medición, utilizamos la versión de 15 puntos de la escala Yesavage. Puntuaciones de 0 a 5 se consideraron normales; entre 6 y 10, sugestivas de depresión, y superiores a 11, consistentes con depresión grave15.
- •
Índice de BODE (The Body-mass index, airflow Obstruction, Dyspnea, and Exercise capacity index): es un índice multidimensional, que incluye el FEV1, el IMC, la prueba de la marcha y la escala de disnea, cortados en diferentes puntos. La puntuación final oscila entre 0 y 10, siendo 10 la peor puntuación posible. El índice BODE es un excelente marcador de gravedad en la EPOC16.
Tras el alta hospitalaria, los pacientes fueron controlados por sus médicos habituales. Al año del alta se recogieron los reingresos de los pacientes mediante llamada telefónica al paciente o familiares, la base de datos del hospital o la base de datos del Servei Català de la Salut.
Análisis estadísticoLas variables cualitativas se expresan mediante porcentajes y se analizan con la prueba de la χ2, mientras que las cuantitativas se expresan mediante medias±desviaciones estándar (DE) y se analizan con la prueba de la t de Student o sus respectivas pruebas no paramétricas, de acuerdo con la distribución de los datos. Los resultados se consideraron estadísticamente significativos cuando el valor de p<0,05.
ResultadosInicialmente se valoró a 477 pacientes, que fueron ingresados con la orientación diagnóstica de exacerbación de EPOC. De éstos, se excluyó a 87 (18%) pacientes, en 36 (7,5%) casos por no cumplir los criterios espirométricos o no poder realizar la espirometría, 25 (5,4%) por presentar neumonía o insuficiencia cardíaca izquierda como principal causa de ingreso, 7 (4,46%) por pérdidas de seguimiento, 4 (0,83%) por falta de datos y 15 (3%) por otros motivos.
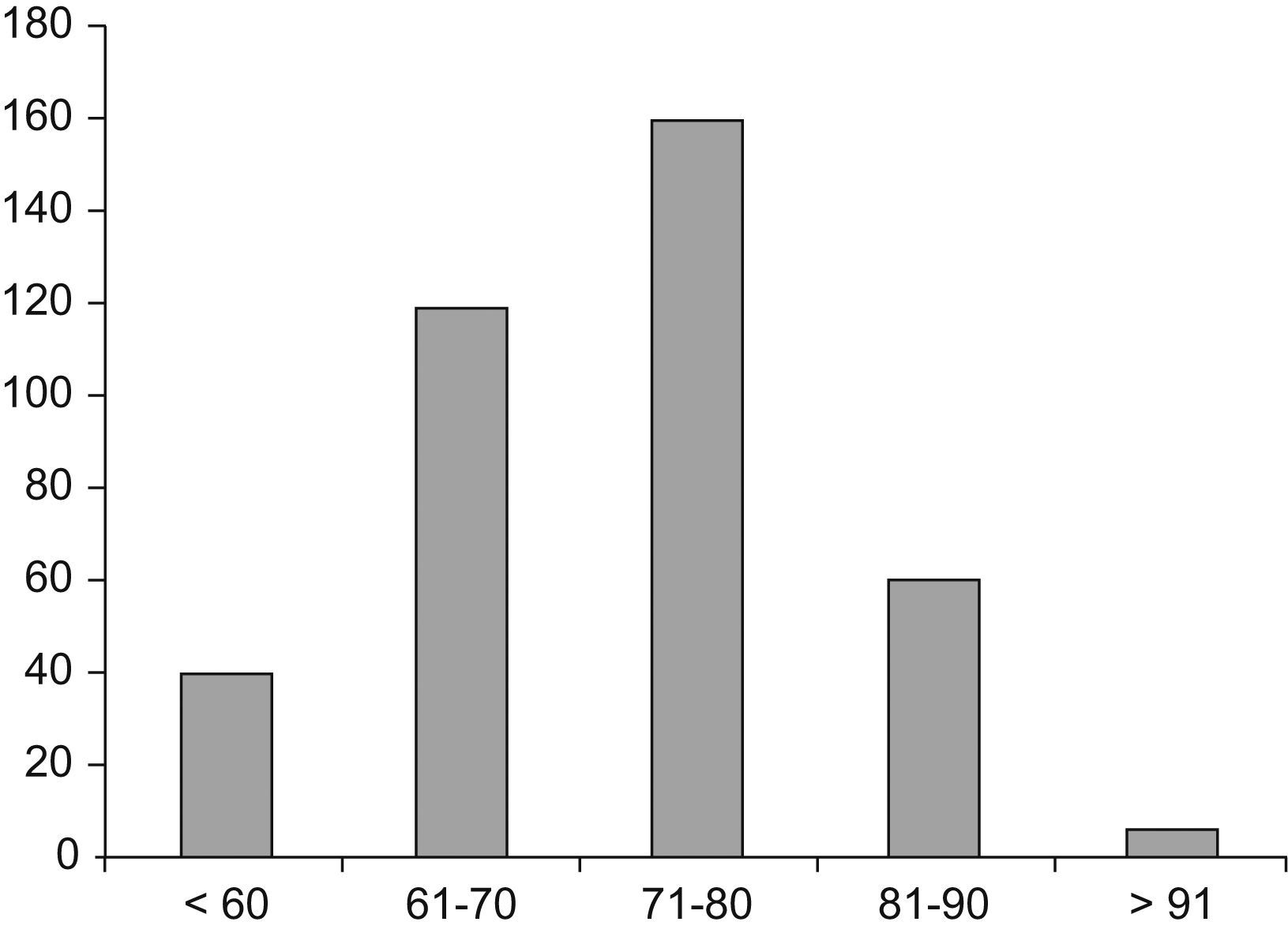
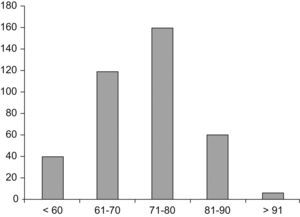
En total, se incluyó a 390 pacientes (368 varones; 94,4%), con una edad media±DE de 72±9,6 años. De ellos, 302 (78%) eran menores de 80 años y 88 (22%) mayores de esta edad. La distribución por grupos de edad, agrupados en décadas, se detalla en la figura 1. El FEV1 medio obtenido fue del 39,9% (14,8) en el momento del alta y del 44,8% (14,5) al mes del alta, ambas compatibles con una EPOC grave de acuerdo con la clasificación GOLD (Global Initiative for Chronic Obstructive Lung Disease)17.
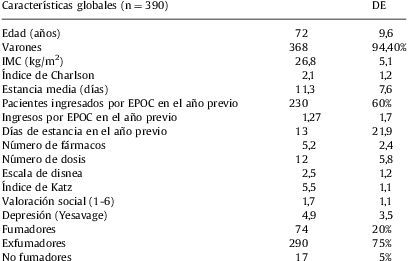
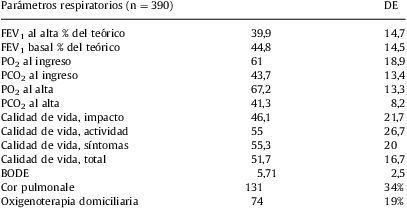
En cuanto a las características sociales, la puntuación media obtenida fue de 1,7 en la escala OARS, que se corresponde con un buen soporte social. Un 79% tenía unos recursos sociales considerados buenos o excelentes, mientras que un 21% presentaba algún tipo de fragilidad social. Un total de 186 (53,4%) pacientes habían sido trabajadores manuales no cualificados, un 32,5% trabajadores manuales cualificados y un 14,1% había desarrollado trabajos no manuales. En cuanto a los estudios realizados, un 16% eran analfabetos, un 54,3% no tenía estudios y un 28,6% había completado estudios primarios. Un 52% estaban casados o con pareja. Un 86% vivía con su pareja y/o familiares, 11,4% solos, y un 2,4% procedía de residencia. Las principales características de la población estudiada y sus parámetros respiratorios se detallan en las tablas 1 y 2, respectivamente.
Principales características de la población estudiada
| Características globales (n=390) | DE | |
| Edad (años) | 72 | 9,6 |
| Varones | 368 | 94,40% |
| IMC (kg/m2) | 26,8 | 5,1 |
| Índice de Charlson | 2,1 | 1,2 |
| Estancia media (días) | 11,3 | 7,6 |
| Pacientes ingresados por EPOC en el año previo | 230 | 60% |
| Ingresos por EPOC en el año previo | 1,27 | 1,7 |
| Días de estancia en el año previo | 13 | 21,9 |
| Número de fármacos | 5,2 | 2,4 |
| Número de dosis | 12 | 5,8 |
| Escala de disnea | 2,5 | 1,2 |
| Índice de Katz | 5,5 | 1,1 |
| Valoración social (1-6) | 1,7 | 1,1 |
| Depresión (Yesavage) | 4,9 | 3,5 |
| Fumadores | 74 | 20% |
| Exfumadores | 290 | 75% |
| No fumadores | 17 | 5% |
DE: desviación estándar; EPOC: enfermedad pulmonar obstructiva crónica; IMC: índice de masa corporal.
Parámetros respiratorios de la población estudiada
| Parámetros respiratorios (n=390) | DE | |
| FEV1 al alta % del teórico | 39,9 | 14,7 |
| FEV1 basal % del teórico | 44,8 | 14,5 |
| PO2 al ingreso | 61 | 18,9 |
| PCO2 al ingreso | 43,7 | 13,4 |
| PO2 al alta | 67,2 | 13,3 |
| PCO2 al alta | 41,3 | 8,2 |
| Calidad de vida, impacto | 46,1 | 21,7 |
| Calidad de vida, actividad | 55 | 26,7 |
| Calidad de vida, síntomas | 55,3 | 20 |
| Calidad de vida, total | 51,7 | 16,7 |
| BODE | 5,71 | 2,5 |
| Cor pulmonale | 131 | 34% |
| Oxigenoterapia domiciliaria | 74 | 19% |
DE: desviación estándar; FEV1: volumen espiratorio forzado en el primer segundo; PCO2: presión parcial de CO2; PO2: presión parcial de O2.
La puntuación media obtenida en el índice de Charlson fue de 2,1±1,2; las enfermedades más frecuentes fueron la cardiopatía isquémica (15%), la insuficiencia cardíaca (32%), la vasculopatía periférica (13%), la enfermedad cerebrovascular (8,3%), la insuficiencia renal (4,5%), la diabetes mellitus (13,5%), las neoplasias sólidas (4,5%) y la cirrosis hepática (3%).
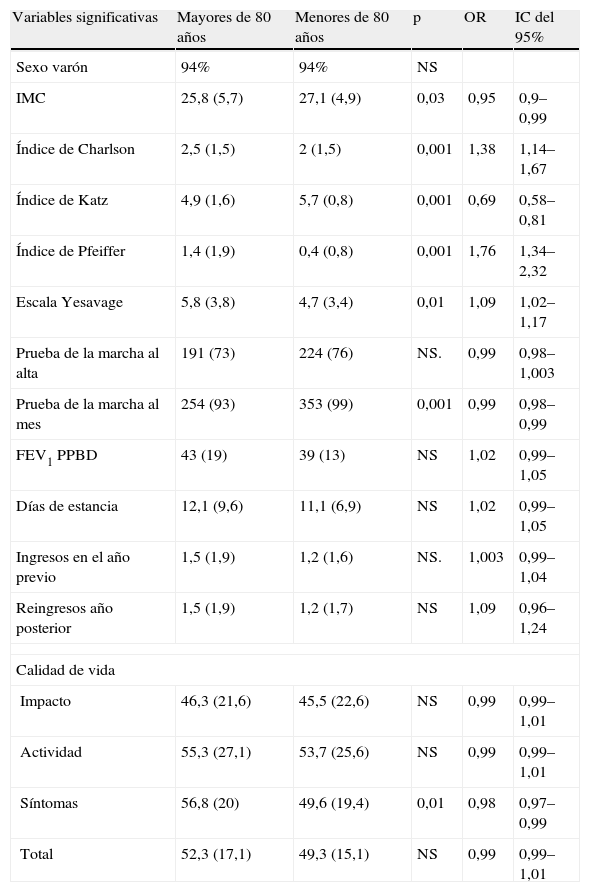
Al comparar las características entre los pacientes mayores de 80 años con los menores de esta edad, no encontramos diferencias con relación con el sexo ni el FEV1 posbroncodilatador, expresado en porcentaje del teórico. Tampoco encontramos diferencias en la escala de soporte social OARS=1,7±1,2 frente a 1,8±1,1 (p=0,9). Por el contrario, los pacientes más ancianos tenían un menor IMC (p<0,05), más comorbilidad (índice de Charlson p<0,001), mayor dependencia funcional (índice de Katz p<0,001), peores puntuaciones en la prueba de Pfeiffer (p<0,001) y puntuaciones más altas en la escala de depresión geriátrica Yesavage (p<0001). Las puntuaciones medias, las odds ratio (OR.) y los intervalos de confianza (IC) del 95% se recogen en la tabla 3.
Puntuaciones medias±desviación estándar, OR e IC del 95%
| Variables significativas | Mayores de 80 años | Menores de 80 años | p | OR | IC del 95% |
| Sexo varón | 94% | 94% | NS | ||
| IMC | 25,8 (5,7) | 27,1 (4,9) | 0,03 | 0,95 | 0,9–0,99 |
| Índice de Charlson | 2,5 (1,5) | 2 (1,5) | 0,001 | 1,38 | 1,14–1,67 |
| Índice de Katz | 4,9 (1,6) | 5,7 (0,8) | 0,001 | 0,69 | 0,58–0,81 |
| Índice de Pfeiffer | 1,4 (1,9) | 0,4 (0,8) | 0,001 | 1,76 | 1,34–2,32 |
| Escala Yesavage | 5,8 (3,8) | 4,7 (3,4) | 0,01 | 1,09 | 1,02–1,17 |
| Prueba de la marcha al alta | 191 (73) | 224 (76) | NS. | 0,99 | 0,98–1,003 |
| Prueba de la marcha al mes | 254 (93) | 353 (99) | 0,001 | 0,99 | 0,98–0,99 |
| FEV1 PPBD | 43 (19) | 39 (13) | NS | 1,02 | 0,99–1,05 |
| Días de estancia | 12,1 (9,6) | 11,1 (6,9) | NS | 1,02 | 0,99–1,05 |
| Ingresos en el año previo | 1,5 (1,9) | 1,2 (1,6) | NS. | 1,003 | 0,99–1,04 |
| Reingresos año posterior | 1,5 (1,9) | 1,2 (1,7) | NS | 1,09 | 0,96–1,24 |
| Calidad de vida | |||||
| Impacto | 46,3 (21,6) | 45,5 (22,6) | NS | 0,99 | 0,99–1,01 |
| Actividad | 55,3 (27,1) | 53,7 (25,6) | NS | 0,99 | 0,99–1,01 |
| Síntomas | 56,8 (20) | 49,6 (19,4) | 0,01 | 0,98 | 0,97–0,99 |
| Total | 52,3 (17,1) | 49,3 (15,1) | NS | 0,99 | 0,99–1,01 |
IC: intervalo de confianza; FEV1: volumen espiratorio máximo en el primer segundo; IMC: índice de masa corporal; NS: no significativo; OR: odds ratio.
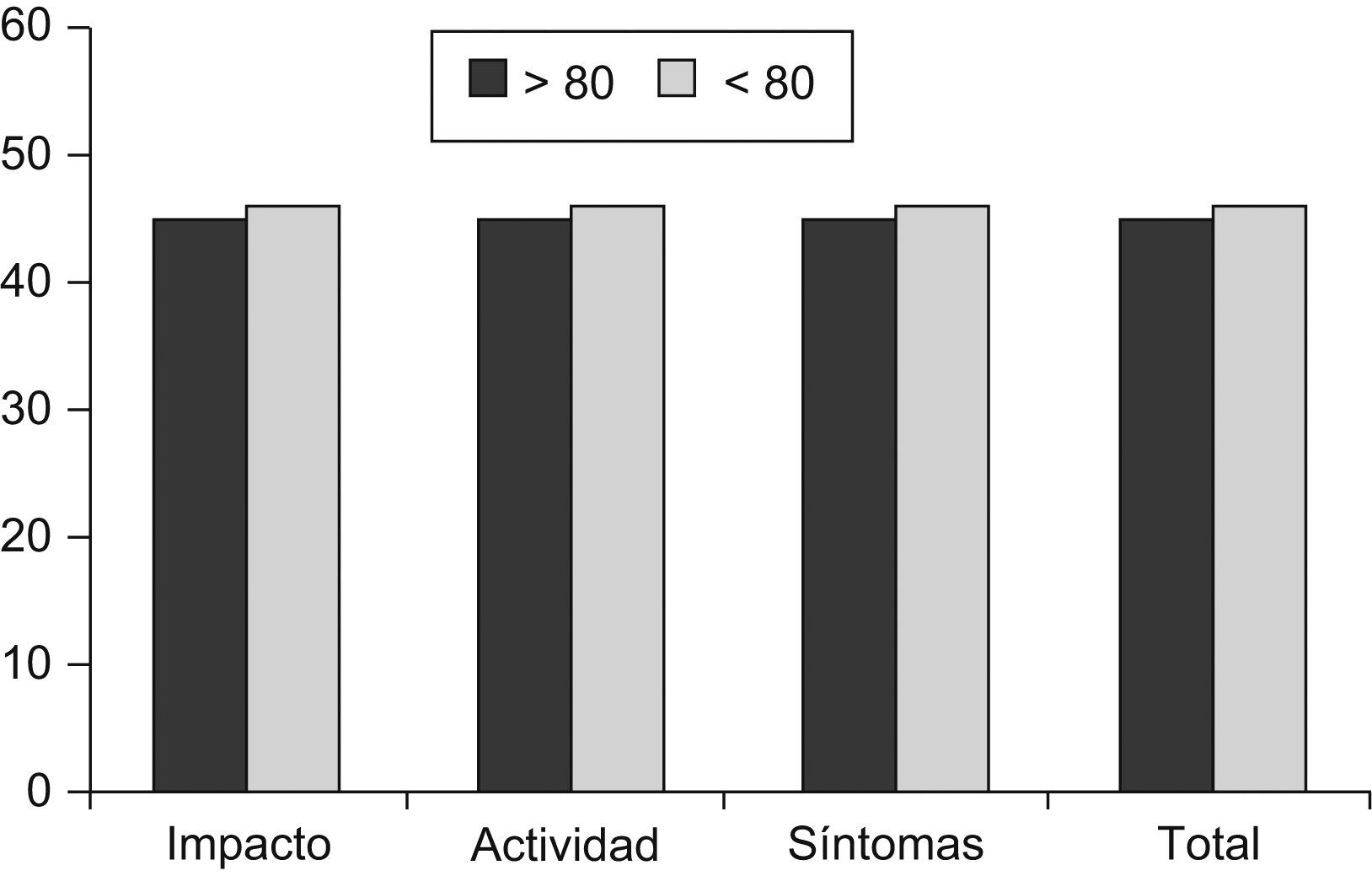
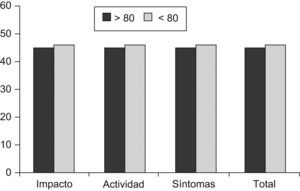
Con respecto a la calidad de vida medida con el cuestionario SGRQ, las puntuaciones tendieron a ser mejores en los pacientes más ancianos, aunque sólo la escala de síntomas alcanzó significación estadística (tabla 3).
No encontramos diferencias en la estancia media, los ingresos en el año previo y los reingresos durante el año posterior entre los pacientes más ancianos y el resto.
DiscusiónLos resultados obtenidos en el presente estudio confirman que los ingresos por exacerbaciones de la EPOC se producen sobre todo en pacientes de edad avanzada. La edad media observada es de 72 años, similar a la reportada en estudios previos realizados en España y otros países5,18. Una cuarta parte de estos ingresos se da en pacientes mayores de 80 años, lo que aconseja incorporar medidas y habilidades de valoración geriátrica en los médicos que atienden a estos pacientes para mejorar su asistencia19–21. La segunda conclusión es que aunque los pacientes más ancianos presentan mayor deterioro funcional, su calidad de vida, la estancia media y los reingresos en el año posterior no son diferentes de los obtenidos en los pacientes más jóvenes.
Existen pocos estudios realizados en pacientes ancianos hospitalizados por EPOC. Antonelli Incalzi et al22–24 han publicado diversos trabajos que valoran la calidad de vida, el deterioro cognitivo y la comorbilidad en esta población, así como sus implicaciones pronósticas4. De forma similar, Yohannes et al25,26 demuestran una mayor mortalidad tras el alta hospitalaria en los pacientes ancianos con peor calidad de vida y mayor dependencia funcional.
En la actualidad, se acepta que las exacerbaciones de la EPOC tienen un efecto deletéreo en la evolución de la enfermedad, aumentando los parámetros inflamatorios y la caída de los parámetros de función respiratoria y de calidad de vida, así como un empeoramiento del estado psicológico y de la capacidad funcional27–29 junto a un peor pronóstico. De hecho, en estudios previos de nuestro grupo, la mortalidad observada después de un ingreso por exacerbación es del 56% a los 900 días del alta hospitalaria30, mientras que un 58% precisa al menos un reingreso en el año siguiente31.
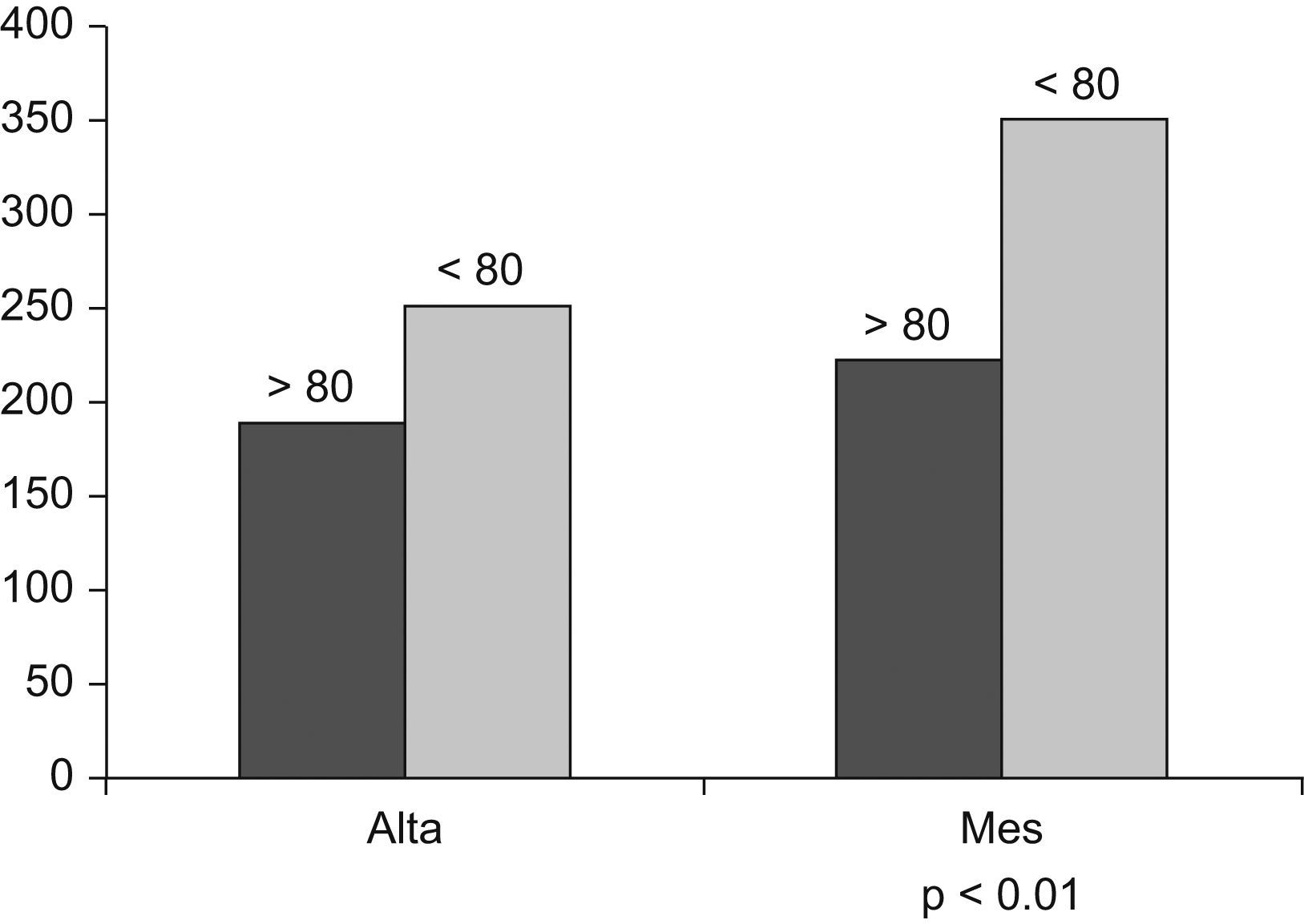
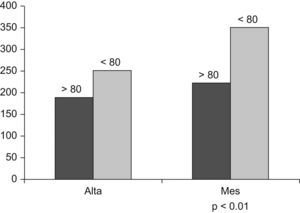
En cuanto a la capacidad funcional, Pitta et al32,33, en un estudio realizado en pacientes hospitalizados por descompensación de su EPOC, demuestran una pérdida del 5% en la fuerza del cuádriceps, que se asocia a una marcada disminución de la capacidad de deambular durante el ingreso, que persiste al mes del alta y que es mayor en los pacientes que reingresan. En nuestro estudio, la diferencia observada entre la prueba de la marcha de 6min realizada el día del alta hospitalaria y un mes después confirman estos datos. Por otra parte, aunque no encontramos diferencias en la prueba realizada en el hospital, sí que hay en la realizada posteriormente entre los pacientes mayores de 80 años y los de menor edad, lo que sugiere que en estos pacientes los efectos de la exacerbación sobre el estado funcional pueden tardar más en recuperarse (fig. 2). Además, el índice de Katz (valorado como la capacidad funcional 2 semanas antes del ingreso) fue significativamente peor en los pacientes más ancianos. Es conocido que la dependencia funcional es un predictor útil de mortalidad, tanto en la población general34 como en los pacientes hospitalizados35,36, además de asociarse a una mayor probabilidad de fallecimiento en el año posterior al alta hospitalaria37. En la EPOC, la dependencia funcional se ha asociado a una mayor mortalidad, tanto en los pacientes ambulatorios como hospitalizados5,26.
Otro dato destacable de nuestro estudio es la alta frecuencia de depresión. Las puntuaciones medias obtenidas en la escala de depresión geriátrica están en el límite considerado sugestivo de depresión y además son mayores en los pacientes más ancianos. Esto es importante no sólo por la afectación de la calidad de vida que comporta, sino por sus implicaciones pronósticas. En un trabajo previo realizado por nuestro grupo demostramos que la presencia de depresión severa (Yesavage ⩾11 puntos) se asociaba a una mortalidad más de 3 veces superior a los 3 años, en comparación con pacientes con puntuaciones menores en la escala de Yesavage30. Estos hallazgos se han confirmado posteriormente por otros grupos38.
La presencia de enfermedades asociadas es otra característica frecuente en los pacientes hospitalizados por EPOC39 y que se confirma con los datos obtenidos en nuestro estudio. A ello contribuyen de nuevo la edad de estos pacientes y el hábito tabáquico previo. Para medir la comorbilidad hemos utilizado el índice de Charlson; hemos encontrado mayores puntuaciones en los pacientes octogenarios. También este índice ha demostrado ser un predictor independiente de mortalidad en estudios previos. Los pacientes con un índice de Charlson superior a 3 (equivalente a 2 enfermedades comórbidas asociadas o una severa además de la EPOC) tienen más del doble de posibilidades de fallecer en los 3 años posteriores al alta hospitalaria que los que presentan una puntuación inferior (OR=2,2; IC de3l 95%, 1,26–3,84; p<0,005), incluso tras ajustar, entre otras variables, por edad, sexo y FEV130.
Para medir la calidad de vida hemos utilizado un cuestionario específico para enfermedades respiratorias, el SGRQ. Este cuestionario consta de 3 subescalas: síntomas, actividad e impacto. Los ítems de la escala de síntomas se refieren a la frecuencia y severidad de los síntomas respiratorios, mientras que la escala de actividad valora la limitación de actividad debida a disnea y la escala de impacto mide las alteraciones psicológicas y de funcionamiento social producidos por la enfermedad. Las puntuaciones observadas en estudios longitudinales muestran un empeoramiento de un 2,5% anual, que se relaciona con la caída del FEV1 y el número de exacerbaciones, aunque en estos estudios la edad media de los pacientes era sólo de 63 años40,41. Curiosamente, a pesar de tener peores puntuaciones en la escala de depresión y comorbilidad, y la influencia reconocida que ambas tienen sobre la calidad de vida, las puntuaciones observadas en nuestro estudio fueron mejores en los pacientes más ancianos, aunque sin alcanzar una significación estadística, excepto para la escala de síntomas (fig. 3). Una posible explicación es que en los pacientes muy ancianos se produzca una mejor adaptación a la enfermedad, además de que algunos de los síntomas pueden atribuirse en parte a los cambios fisiológicos del envejecimiento o a las enfermedades asociadas. En este sentido, debemos recordar que el SGRQ mide la afectación de la calidad de vida por la EPOC, por lo que las preguntas se suelen referir casi exclusivamente a la limitación respiratoria (p. ej., mis problemas respiratorios me dificultan lavarme o vestirme).
Entre las limitaciones del estudio, debemos citar que sólo se incluyó a los pacientes que eran capaces de realizar una espirometría, por lo que probablemente algunos pacientes con EPOC no fueron incluidos. Sin embargo, debemos recordar que la documentación de un patrón obstructivo es imprescindible para el diagnóstico de EPOC, además de que diversos estudios han demostrado que la espirometría está infrautilizada en los pacientes ancianos42 y que más del 80% de los pacientes mayores de 65 años pueden realizar una espirometría de calidad, aunque el tiempo necesario para practicarla es mayor que en los pacientes más jóvenes43,44.
En resumen, nuestros datos confirman que las hospitalizaciones por descompensación de EPOC se producen sobre todo en los pacientes de edad avanzada; casi una cuarta parte de ellos son mayores de 80 años. A pesar de que estos pacientes presentan mayor comorbilidad, dependencia funcional y rasgos depresivos, la estancia media y los reingresos en el año posterior no son diferentes de los que presentan los pacientes del grupo de menor edad. Es necesario incorporar instrumentos de valoración y habilidades en el manejo de pacientes geriátricos en esta población para mejorar su asistencia.