El síndrome de ojo seco en ámbito laboral se asocia a nuevas formas de trabajo, con uso creciente de pantallas y dispositivos electrónicos y condiciones medioambientales surgidas en los modernos diseños de oficinas, despachos y otros entornos. Influyen igualmente exposiciones laborales a radiaciones ionizantes, productos químicos o polvo ambiental, con incremento de sequedad ocular.
El estudio de los aspectos fisiopatológicos y las causas laborales del ojo seco deben ser una tarea coordinada entre salud laboral, salud pública y responsables del Sistema Nacional de Salud, encaminada a actuaciones preventivas primarias y secundarias más eficaces y un correcto diagnóstico, control y seguimiento de la enfermedad.
Un mayor conocimiento de los riesgos laborales y actuaciones consensuadas y coordinadas entre médicos del trabajo, prevencionistas, médicos de atención primaria y especialidades implicadas, como oftalmología, permitirá obtener resultados, tanto más eficaces cuanto más precoces, y optimizar los recursos disponibles.
Dry eye syndrome in the workplace is associated with new ways of working, with increasing use of screens and electronic devices and environmental conditions encountered in modern office designs and other environments. Also affect occupational exposure to ionizing radiation, chemicals or atmospheric dust with increased ocular dryness.
The study of pathophysiological aspects and laboral causality of the dry eye, must be to develop joint task in Occupational Health, Public Health in coordination with and responsible for the national health system, which would involve primary and secondary preventive measures more effective and proper diagnosis, control and monitoring of the disease,
A better knowledge of occupational hazards and actions agreed and coordinated between occupational physicians, preventers, primary care physicians and specialist physicians, such as ophthalmology, will get results much more effective when earlier and optimize available resources.
El síndrome de ojo seco (SOS) es una enfermedad de la superficie ocular producida por un grupo heterogéneo de enfermedades con denominador común en un déficit funcional de la lágrima. Ha ido modificándose a lo largo de los años hasta llegar a la denominación actual, queratoconjuntivitis lagrimal, consensuada en abril de 2007 por el grupo de trabajo internacional de ojo seco: enfermedad multifactorial de las lágrimas y de la superficie ocular que provoca síntomas de incomodidad o molestias, alteración de la agudeza visual e inestabilidad de la película lagrimal con daño potencial a la superficie ocular. Se acompaña de incremento de osmolaridad de la lágrima e inflamación de la superficie ocular1.
Su prevalencia oscila entre el 10 y el 20% de la población, aunque en algunos países orientales puede llegar a un 33%2. Es común en población adulta europea, más frecuente en personas mayores, siendo la acné rosácea el único factor asociado con ojo seco, mientras que las enfermedades autoinmunes y el uso de pantallas de visualización de datos (PVD) se han considerado significativamente asociados con los signos, pero no con los síntomas3.
Un amplio estudio poblacional combinado realizado en Estados Unidos (EU) en 2009 en 2 grupos concluyó estimando que la edad estandarizada de prevalencia de SOS es del 4,34% (1,68 millones) en hombres de 50 o más años de edad, con expectativas de que afecte a más de 2,79 millones de hombres en EU en 2030. La comparativa en la prevalencia de SOS en hombres y mujeres, ajustada a los distintos grupos de edad, muestra una tasa de prevalencia significativamente más alta en las mujeres y en todos los grupos de edad, especialmente a partir de los 50 años, con una prevalencia un 70% más alta en las mujeres frente a los hombres4.
Ya en población de EU se había realizado en 2003 un estudio poblacional en mujeres que concluía del mismo modo, estimando una prevalencia de SOS del 5,7% en mujeres por encima de los 50 años llegando hasta el 9,8% a partir de los 75 años. Globalmente consideradas las cifras, este estudio estima una afectación de 3,23 millones de mujeres de más de 50 años en EU, siendo la prevalencia y la sintomatología más severa con el aumento de la edad5.
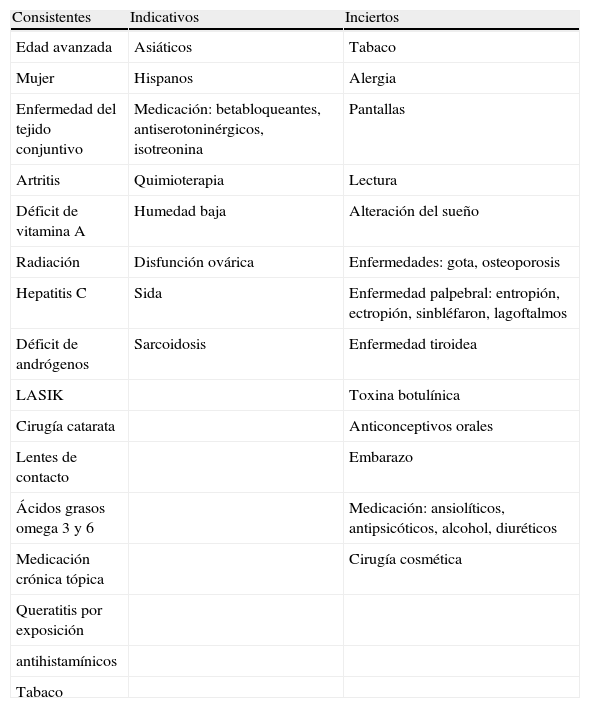
Como enfermedad implica una amplia repercusión en población general y, de forma especial en ámbito laboral donde, junto con los factores de riesgo de carácter general6, se han de considerar los riesgos ocupacionales7 y, de forma complementaria, se deben valorar los costes indirectos ligados a la disminución de productividad y el absentismo laboral por SOS, con importante reducción de los costes tras eficaces intervenciones ergonómicas en el trabajo8 (tabla 1).
Factores de riesgo de ojo seco
| Consistentes | Indicativos | Inciertos |
| Edad avanzada | Asiáticos | Tabaco |
| Mujer | Hispanos | Alergia |
| Enfermedad del tejido conjuntivo | Medicación: betabloqueantes, antiserotoninérgicos, isotreonina | Pantallas |
| Artritis | Quimioterapia | Lectura |
| Déficit de vitamina A | Humedad baja | Alteración del sueño |
| Radiación | Disfunción ovárica | Enfermedades: gota, osteoporosis |
| Hepatitis C | Sida | Enfermedad palpebral: entropión, ectropión, sinbléfaron, lagoftalmos |
| Déficit de andrógenos | Sarcoidosis | Enfermedad tiroidea |
| LASIK | Toxina botulínica | |
| Cirugía catarata | Anticonceptivos orales | |
| Lentes de contacto | Embarazo | |
| Ácidos grasos omega 3 y 6 | Medicación: ansiolíticos, antipsicóticos, alcohol, diuréticos | |
| Medicación crónica tópica | Cirugía cosmética | |
| Queratitis por exposición | ||
| antihistamínicos | ||
| Tabaco |
Fuente: Merayo Lloves J. Conceptos actuales en ojo seco. Del síndrome a la enfermedad. Grupo español de superficie ocular y córnea (GESOC). Disponible en: www.lasuperficieocular.com [consultado 1 May 2013].
Son múltiples los factores laborales implicados en el SOS, pero los referidos de forma reiterada en la literatura médica derivan del trabajo realizado con PVD en lo que algunos autores han denominado «síndrome visual de los ordenadores»9 y en los trabajos de oficinas y relacionado con las condiciones ambientales de interiores7. Para conocer y comprender mejor los aspectos implicados en este ámbito, es necesario combinar enfoques de higiene industrial, en base a la calidad del aire interior, enfoques de salud ocupacional y el apoyo de la oftalmología.
El SOS se relaciona con la pérdida del mecanismo homeostático de la unidad funcional lagrimal (UFL)10. Una película lagrimal estable permite conservar la salud y funcionalidad de la superficie ocular (DEWS, 2007). Esta estabilidad se consigue gracias a un conjunto de estructuras anatómicas, denominado por Stern Unidad Funcional Lagrimal (UFL)11, formada por la glándula lagrimal principal, la córnea, la conjuntiva, las glándulas de Meibomio, los párpados y los nervios motores y sensitivos que conectan estas estructuras. La UFL debe además conservar la transparencia corneal y la calidad de la imagen retiniana12,13.
La película lagrimal está compuesta por 3 capas, que de dentro afuera son: mucosa, producida por las células caliciformes y acuosa propiamente dicha, que secretan las glándulas lagrimales y la capa oleosa, más externa, producida por las glándulas de Meibomio. Esta última capa impide la evaporación de la lágrima manteniendo la humedad necesaria en la superficie ocular. La lágrima contiene proteínas, enzimas e inmunoglobulinas que, cuando disminuyen, pueden dar lugar a determinadas enfermedades e infecciones oculares.
En ocasiones el ojo seco puede aparecer en el contexto de una enfermedad más grave (tabla 2). Hoy en día el ojo seco se clasifica en 2 grandes grupos14:
- 1)
Síndrome de ojo seco por deficiencia en la producción acuosa:
- •
Síndrome de Sjögren tanto primario como secundario.
- •
SOS sin enfermedad autoinmune asociada.
- •
- 2)
Síndrome de ojo seco debido a pérdidas por evaporación (ojo tantálico), en el que las causas más frecuentes son:
- •
Enfermedad de las glándulas de Meibomio: alteración en la capa lipídica de la lágrima, como también ocurre en la psoriasis, rosácea, dermatitis seborreica.
- •
Alteraciones en el parpadeo (parálisis de VII par, proptosis por enfermedad de Graves- Basedov).
- •
Uso de lentillas.
- •
Enfermedades relacionadas con el ojo seco
| Congénitas | Adquiridas |
| Ausencia congénita de glándula lagrimal | Agentes físicos: traumatismo, extirpación quirúrgica de la glándula lagrimal y radioterapia de la misma |
| Ausencia de núcleo lagrimal | Reacciones inmunes: síndrome de Sjögren, trasplantes de médula ósea y enfermedad injerto-receptor en trasplantes de médula ósea |
| Neoplasia endocrina múltiple | Infección: VIH, hepatitis B y C, sífilis, tracoma y tuberculosis |
| Síndrome de Riley-Day | Infiltración: linfoma, amiloidosis, hemocromatosis y sarcoidosis. |
| Atrofia senil de la glándula lagrimal. | |
| Hiposecreción neuroparalítica: lesiones del tronco cerebral, lesiones del ángulo pontocerebeloso y del peñasco, lesiones de la fosa media y del ganglio esfeno-palatino. | |
| Hiposecreción por fármacos: antihistamínicos, diuréticos, betabloqueantes, metildopa, anticolinérgicos, opiáceos, benzodiacepinas, inhibidores de la MAO, fenotiacinas, antidepresivos tricíclicos, ciclobenzaprina, metocarbamol, efedrina, inhibidores de la anhidrasa carbónica. | |
| Estados cicatrizales de la conjuntiva: tracoma, causticaciones, eritema multiforme, penfigoide. | |
| Alteraciones de la extensión y evaporación: contaminación aérea, aire acondicionado, lentes de contacto |
Fuente: Carreras B, Bermúdez J, Guerrero JC. Inflamaciones de los anejos y cubiertas oculares. En: Alio JL, Carreras B. Ruíz JM, editores. Inflamaciones oculares. Barcelona: Mosby-Doyma; 1995. p. 145-77.
Diversos factores son capaces de aumentar progresivamente la evaporación del agua de la superficie corneal y originar un adelgazamiento más rápido de la PTF (precorneal tears film): factores térmicos (baja humedad relativa, alta temperatura); exigencias relacionadas con la tarea (el exceso de atención disminuye el parpadeo y amplía la superficie ocular expuesta), y características individuales (disfunciones de la glándula y uso de lentes de contacto), lo que causa sequedad y formación de mancha seca en la córnea, posiblemente seguido de alteraciones corneales y alteraciones epiteliales de la conjuntiva. También la exposición a algunos compuestos químicos irritantes, o a las mezclas por oxidación que se forman en las reacciones entre el ozono y compuestos orgánicos insaturados (alquenos) producen alteración de la PTF y este efecto puede ser exacerbado por baja humedad relativa en el aire15.
Estudios realizados en ámbito laboral muestran una mayor prevalencia de síntomas de fatiga, pesadez de cabeza, irritación en los ojos y sequedad de la piel de la cara, en trabajadores con alergias, y que esta clínica se ve exacerbada en trabajadores usuarios de PVD. También el tabaquismo pasivo y la carga psicosocial actuaron como predictores de SOS, mientras que una mejora en las condiciones de limpieza, en los sistema de ventilación y de temperatura local actuó mejorando las molestias oculares16.
Dentro de los condiciones medioambientales de las oficinas que influyen en la aparición del SOS se encuentran las referidas a la calidad del aire interior, valorado en función de mediciones del estrés oxidativo indicado por 8-hidroxidesoxiguanosina (8-OHdG) urinaria. El aumento del valor medio de 8-OHdG se relaciona con mayor síntomatología de síndrome del edificio enfermo (SBS), que incluye entre sus síntomas inespecíficos característicos sequedad ocular junto con síndrome de dificultad respiratoria, picor de nariz, estornudos, sequedad de garganta, de piel y mareos17.
Es de destacar el papel prioritario en esta patología del uso de pantallas de visualización de datos (PVD), puesto que se considera un riesgo específico en la aparición del SOS. Son frecuentes los síntomas oculares relacionados con el uso de los ordenadores, que incluyen fatiga visual, ojos cansados, irritación, enrojecimiento, visión borrosa y diplopía y a los que se añaden factores ergonómicos asociados al uso de PVD, como reflejos, mala calidad de la pantalla, escasa frecuencia de los descansos, radiación, defectuosa intensidad de iluminación y parpadeo de las pantallas18. Destaca como principal responsable en la aparición de la sequedad ocular, el ángulo de la mirada respecto al monitor, con mejoría de los síntomas si la mirada se dirige hacia abajo, en un ángulo de 14 grados o mayor19.
El SOS es el principal cuadro que se relaciona con el uso de PVD, pero no el único, ya que pueden darse también anomalías de la superficie ocular o espasmos acomodaticios.
La afectación ocular con sintomatología de SOS se ha destacado en algunos estudios realizados en colectivos profesionales de riesgo y en relación con diversos factores. Así, en trabajadores de líneas aéreas, se ha observado que las condiciones de baja humedad relativa durante el vuelo en las cabinas conllevan el aumento en la evaporación de la lágrima acuosa y la aparición de sequedad ocular20. En trabajadores de la industria de TFT-LCD (pantalla de cristal líquido de transistores de película delgada) la prevalencia de disfunción de la secreción de lágrima en mujeres trabajadoras que realizan las pruebas de luz es alta y aumenta a medida que lo hace su antigüedad en el puesto, siendo el uso de lentes de contacto un factor de incremento del riesgo. En este proceso concreto de prueba de luz para detectar los defectos de los productos, el trabajador-operario está expuesto a ambientes de humedad baja, luz intermitente y baja iluminación ambiental durante largas horas de trabajo, lo que sin duda favorece la aparición de la sintomatología ocular21. Finalmente, destacar el colectivo de radiólogos, en el que la mayor incidencia de SOS en comparación con el grupo control de no radiólogos parece estar vinculado a las condiciones de trabajo y circunstancias asociadas al mismo: trabajar en habitaciones con aire acondicionado, el uso de negatoscopios y la exposición a la radiación como técnica de diagnóstico22.
Vigilancia específica de la salud como herramienta preventiva en síndrome del ojo secoEs frecuente que enfermedades comunes se manifiesten o se agraven tras la exposición a determinados factores de riesgo presentes en el ámbito laboral. De las distintas enfermedades oculares que pueden afectar a los trabajadores, el SOS es la más frecuente.
La Ley 31/95, de Prevención de Riesgos Laborales (LPRL)23 y sus normas de desarrollo, determinan cuáles son las funciones a desarrollar por el médico del trabajo del servicio de prevención para conseguir un adecuado cuidado de los trabajadores: promoción de la salud, prevención de enfermedades relacionadas con el trabajo, vigilancia específica de la salud, labor asistencial, función pericial, gestión e investigación y formación. También recoge en su Art. 22 la obligatoriedad de los empresarios de velar por los trabajadores evitando que sufran daños.
La vigilancia específica de la salud (VSE) es la herramienta básica preventiva desde la vertiente de la medicina del trabajo y viene determinada por una estrategia específica, esto es, en función de los riesgos inherentes al trabajo y estipulada para cada tipo de factor de riesgo al que está expuesto el trabajador y ajustada a protocolos24. Destacar la doble vertiente de esta labor: individual y colectiva.
Vigilancia individualEn el Art. 37 del RD 39/199725 por el que se aprueba el Reglamento de los Servicios de Prevención, se recoge: deben realizarse exámenes específicos de salud en los siguientes casos:
- a)
Evaluación inicial de la salud de los trabajadores después de la incorporación al trabajo o después de la asignación de tareas que comporten nuevos riesgos.
- b)
Exámenes de salud periódicos en función del riesgo específico al que está expuesto el trabajador.
- c)
Una nueva evaluación de la salud de los trabajadores que reanuden el trabajo tras prolongadas ausencias del mismo por motivos de salud, para poder detectar el eventual origen profesional de tales ausencias y recomendar una acción apropiada para proteger al trabajador.
Se utilizan los protocolos específicos (PVSE) necesarios en cada momento, en función del riesgo o riesgos de su actividad. Ajustándonos de forma específica a la prevención de SOS y a algunos de los factores laborales más frecuentemente relacionados con su aparición, se toman como referencia los publicados por el Ministerio, que servirán de guía al médico del trabajo a la hora de realizar la vigilancia de la salud, en este supuesto concreto: PVD, radiaciones ionizantes, agentes químicos.
Destacar entre estos protocolos, por su mayor implicación en esta enfermedad, el aplicable a usuarios de PVD, definidos por el Real Decreto 488/199726 como cualquier trabajador que habitualmente y durante una parte relevante de su jornada de trabajo normal utilice un equipo con pantalla de visualización. Los riesgos asociados a la utilización efectiva de dichos equipos son principalmente los trastornos musculoesqueléticos, los problemas visuales y la fatiga mental.
En aquellos puestos en los que exista mayor exposición a factores de riesgo relacionados con el desarrollo de SOS, el médico del trabajo debe realizar una completa valoración ocular y cribado del síndrome. En función de los resultados de las exploraciones y pruebas señaladas, se determina la gravedad del cuadro27: leve, moderado y grave y, en función de ello, la conducta preventiva a seguir y la coordinación asistencial y/o derivación, si se considera necesaria, al médico de atención primaria o de familia y/o al especialista en oftalmología.
Vigilancia colectivaPara realizar una completa vigilancia de la salud de los trabajadores es necesario estudiar epidemiológicamente los resultados de los exámenes individuales y valorar la repercusión de las condiciones de trabajo sobre todo del colectivo de trabajadores. La detección de múltiples casos de una enfermedad en trabajadores que desempeñan tareas similares sirve de alerta para estudiar si existen factores laborales relacionados con este aumento de incidencia y determinar las acciones preventivas necesarias a realizar de forma coordinada con los técnicos del servicio de prevención.
El artículo 25 de la Ley 31/1995, relativo a la protección de trabajadores especialmente sensibles a determinados riesgos, señala que «el empresario garantizará de forma específica la protección de los trabajadores que por sus propias características o estado biológico conocidos, incluidos aquellos que tengan reconocida la situación de discapacidad física, psíquica o sensorial, puedan ser especialmente sensibles a los riesgos derivados del trabajo. Deberá, dentro de las posibilidades técnicas de la empresa, garantizarle un nuevo puesto acorde con dichas limitaciones.
Cuando el médico de trabajo detecte o tenga conocimiento de un trabajador con SOS debe confrontar este diagnóstico con los requerimientos del puesto de trabajo y determinar si puede seguir realizándolo o si, de forma provisional o definitiva y en función de la causa de sequedad ocular, debe restringirse el desempeño de algunas tareas o es necesario un cambio de puesto.
Finalmente, hacer una breve referencia a las funciones asistenciales del médico del trabajo, que incluyen la detección y tratamiento de las enfermedades relacionadas con el trabajo que desarrollen las personas a su cargo. El diagnóstico de SOS dentro del marco de la medicina laboral se realiza mediante: anamnesis dirigida, cuestionarios de síntomas, exploración ocular y técnicas diagnósticas básicas, como el Fluotest o el test de Schirmer. Si se detecta una situación de enfermedad en fases iniciales, el tratamiento precoz puede detener la evolución natural de la enfermedad y, con ello, actuar en prevención secundaria.
Será necesario derivar al médico de atención primaria o de familia, para el adecuado estudio y tratamiento o, si lo considera necesario, remisión al oftalmólogo siguiendo criterios previamente estipulados (tabla 3).
Criterios de derivación al especialista en oftalmología
| Antecedentes de enfermedad ocular previa o en tratamiento actual |
| Traumatismo ocular o uso de lentes de contacto |
| Uno o más de los siguientes hallazgos: |
| 1. Paciente con ojo rojo asociado a disminución de la agudeza visual, aunque no sea posible establecer la causa |
| 2. Si no ceden las molestias tras la instilación de Fluotest |
| 3. Signos de ojo seco severo: opacidades corneales, neovascularización corneal, borramiento de pliegues lacunares, simbléfaro. |
| 4. Pupilas irregulares o asimétricas o alteración del reflejo pupilar |
| 5. Dolor periorbitario |
| 6. Ojo rojo periquerático |
| Sospecha de la existencia de: glaucoma, queratitis, uveítis, escleritis o celulitis orbitaria. |
| Ausencia de respuesta al tratamiento |
Fuente: Gálvez Tello JF, Lou Royo MJ, Andreu Yela E. Ojo seco, diagnóstico y tratamiento. Información Terapéutica del Sistema Nacional de Salud. 1998;22:117-122.
Balado AM, Carnero JM [consultado 1 May 2013]. Ojo seco. Disponible en: http://www. fisterra.com/guias2/ojoseco.asp
La prevención del SOS debe ir principalmente dirigida a evitar los factores desencadenantes o agravantes del mismo, especialmente, saneamiento del edificio y de sus sistemas de calefacción y ventilación, diseños ergonómicos del puesto de trabajo, organización adecuada del trabajo y control del estrés laboral. La actuación conjunta sobre todos estos factores permite una reducción de la prevalencia de todos los síntomas, estimada en un 40 o 50%28, y un ahorro en costes directos e indirectos, estimados actualmente en US por esta enfermedad en 1.515.085±8.079,12 dólares29.
Las medidas preventivas a aplicar incluyen tanto medidas generales, destinadas al saneamiento del edificio, como medidas individuales de aplicación personal (tabla 4). En todo caso, el lugar de trabajo, las condiciones térmicas y el horario de trabajo (incluyendo los descansos) deben planificarse facilitando una frecuencia de parpadeo del ojo normal para minimizar las alteraciones de la película lagrimal precorneal. Pausas cortas y repetidas en la jornada están justificadas como preventivas por el efecto beneficioso sobre la película lagrimal precorneal. Son aspectos fundamentales las intervenciones adaptativas ergonómicas del puesto de trabajo8,30 y la actuación coordinada con los especialistas en oftalmología en la implantación de planteamientos preventivos31.
Medidas preventivas y síndrome del ojo seco
| Medidas preventivas generales de los edificios y síndrome del ojo secoa | |
| Gestión de elementos decorativos | Eliminar empleo de telas y moquetas. Instalación de archivos y estanterías cerradas |
| Limpieza del edificio | Evitar agentes limpiadores volátiles (formaldehído), alquilbencenosulfonatos. Empleo de acaricidas cada 2 o 3 meses |
| Mantenimiento del aire acondicionado | Temperatura ambiental inferior a 23°CEvitar empleo de humidificadores |
| Iluminación | Evitar tubos fluorescentes en iluminación generalEmpleo de focos directos no deslumbrantes |
| Medidas ergonómicas | Corrección de las posturas adoptadas Adecuada colocación de los componentes de la PVDPausas frecuentes |
| Medidas individuales de prevención | |
| Mantener una humedad ambiental superior al 50% | |
| Mantener higiene de los párpados | |
| Utilizar productos cosméticos no irritantes o hipoalergénicos | |
| Consultar al oftalmólogo, médico de cabecera o médico del trabajo, ante los primeros síntomas | |
| Utilizar unas lágrimas artificiales/geles adecuados | |
| Parpadear de forma consciente (usuarios de PVD) | |
| Abrir los párpados con precaución al despertarse y evitar restregarse violentamente | |
| Humectar el ojo frecuentemente con lágrimas artificiales si se utilizan lentes de contacto y extremar la higiene | |
| En alergias leves, el uso de lágrimas artificiales como tratamiento puede ser suficiente en algunos casos, pero si no es así, consultar al especialista | |
| Evitar el humo del tabaco y los ambientes especialmente contaminados | |
| En oficinas o en el coche, evitar corrientes de aire directas a los ojos | |
| Incluir lágrimas artificiales/geles hidratantes en el botiquín | |
En ámbito laboral es de destacar la labor preventiva del médico del trabajo, especialmente en lo referente a vigilancia de la salud, realizando exámenes oftalmológicos periódicos a los trabajadores y, de forma concreta, a aquellos que ocupen puestos con mayor riesgo de ojo seco.
Junto con lo anterior, se deberá proporcionar a los trabajadores información y formación preventiva frente a riesgos concretos relacionados con el SOS: el empresario titular del centro deberá proporcionar al trabajador la información y las instrucciones adecuadas en relación a los riesgos existentes en el centro de trabajo, medidas de protección y prevención y medidas de emergencia. El trabajador autónomo deberá informar de sus riesgos al empresario. Nuestra legislación preventiva establece que, en el caso de que los riesgos sean graves o muy graves, esta información deberá facilitarse por escrito (Art. 14 y Art. 19 LPRL).
ConclusionesEl SOS constituye una enfermedad prevalente en población general, con especial importancia en ámbito laboral asociada a riesgos ergonómicos en usuarios de PVD y en ambientes cerrados y con sistemas de climatización no bien controlados.
El control preventivo de esta enfermedad implica valorar conjuntamente las características individuales de la persona afectada y los riesgos asociados a su actividad laboral.
La colaboración de los médicos del trabajo de los servicios de prevención, médicos de familia/atención primaria, oftalmólogos, alergólogos, etc., facilitará una actuación coordinada, tanto más eficaz cuanto más precoz.
Actividades de formación e información desde los servicios de medicina del trabajo pueden apoyar la labor realizada por sanitarios del resto de especialidades implicadas en este tema, con mejores resultados y optimización de los recursos disponibles.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.