Dada la creciente implicación de diversos especialistas en la atención preoperatoria (debido por un lado a la realización de cirugías menores en el ámbito de la atención primaria y por otro lado a la necesaria coordinación de los médicos de atención primaria con los servicios quirúrgicos y de anestesiología hospitalarias para optimizar los resultados de nuestros pacientes), creemos que es necesaria una actualización sobre el manejo de las medicaciones crónicas en este periodo. A continuación intentaremos revisar la bibliografía actual sobre las recomendaciones en cuanto a la suspensión o continuación de los fármacos más frecuentes.
As different specialists are becoming increasingly involved in the preoperative management of our patients (for two main reasons; Primary Care doctors have to perform minor surgical procedures, and as coordination between Primary Care and In-hospital Care is more and more necessary in order to improve their outcomes), we believe that an update is needed as regards the management of chronic medications in this period. We will try to review the current literature dealing with the recommendations about withdrawing or continuing these drugs.
A pesar de que existe una especialidad médica dedicada a los cuidados perioperatorios, la de anestesiología y reanimación, cada vez será más frecuente que médicos de otras áreas se impliquen en este campo y esto es así por diferentes motivos; por un lado existe gran variedad de especialistas (y no solamente de ramas quirúrgicas o médico-quirúrgicas) que realizan procedimientos de cirugía menor con anestesia local de forma autónoma, sin la necesidad de apoyo anestésico, y que necesitan una actualización sobre las interacciones de las diversas medicaciones crónicas sobre el proceso quirúrgico (hemostasia, cicatrización) o sobre la interacción con enfermedades crónicas estables que pueden verse descompensadas en el periodo perioperatorio. Por otro lado, los tiempos de limitaciones económicas que vivimos están llevando en ocasiones a una obligada, y creemos que beneficiosa clínicamente, coordinación entre el ámbito hospitalario y el de atención primaria, con la intención de ahorrar costes pero también de mejorar los cuidados de nuestros pacientes, con morbilidades crecientes, a los que se realizan procedimientos quirúrgicos también cada vez más complejos. En algunos países incluso es frecuente que médicos generalistas o especializados en medicina interna sean los responsables de realizar las valoraciones preoperatorias1–3. Sin querer ser exhaustivos, y reconociendo que muchas de las recomendaciones que ofrecemos son la mayoría de las veces más producto del consenso de nuestras sociedades que de evidencias científicas resultantes de estudios aleatorizados y controlados, intentaremos hacer una revisión del manejo de medicaciones crónicas en el periodo perioperatorio, con especial énfasis en las que afectan a la atención primaria.
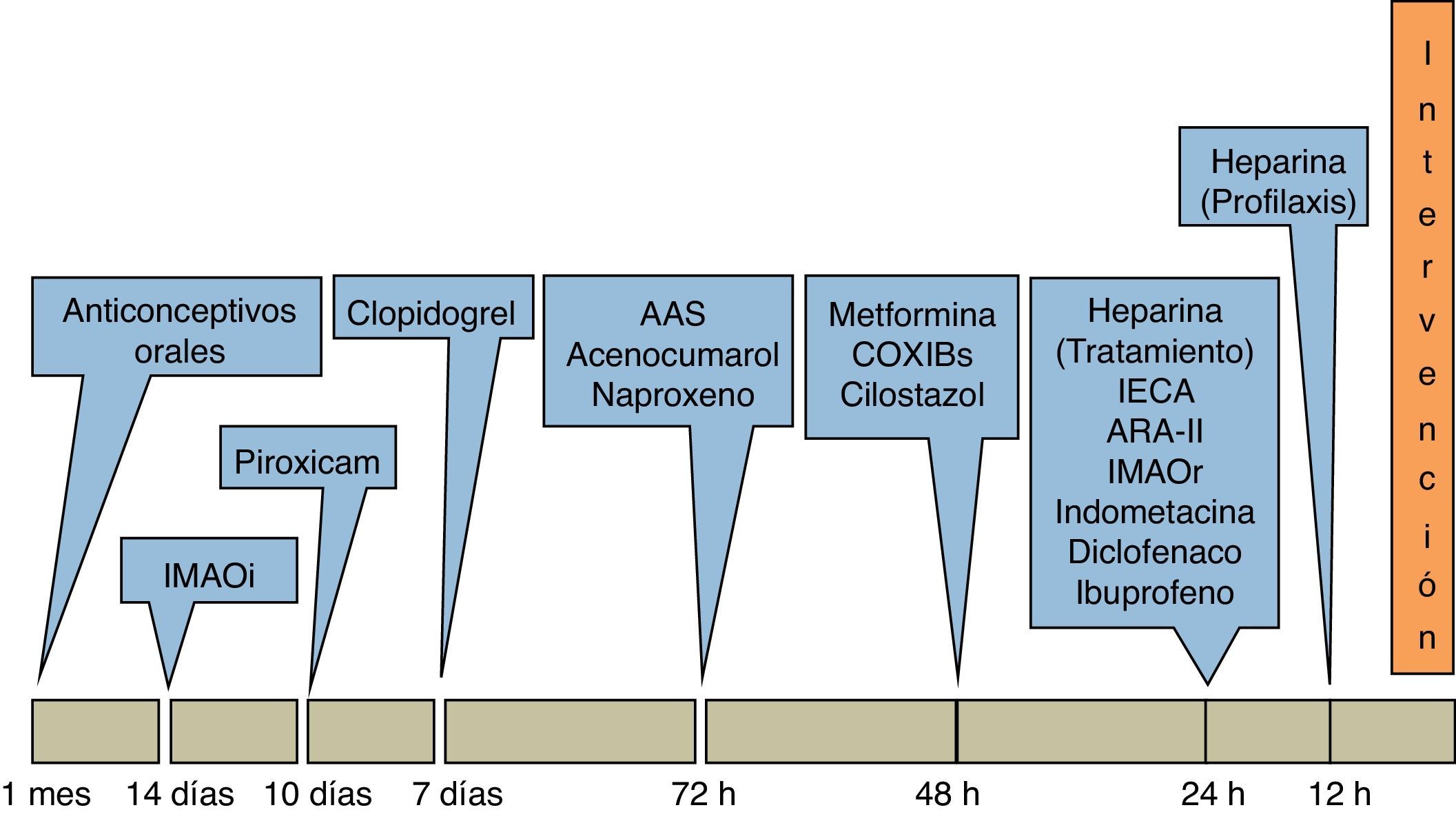
Fármacos que alteran la hemostasiaAunque los fármacos antiagregantes y anticoagulantes tienen beneficios indudables en gran número de pacientes, sus efectos sobre la hemostasia limitan su continuidad en un contexto de riesgo de sangrado en el perioperatorio que hace necesario unas recomendaciones sobre su manejo en este periodo (tabla 1). Para hacer estas recomendaciones hay que hacer hincapié tanto en la importancia de la indicación de estas medicaciones, como en el riesgo concreto de sangrado de cada intervención. Por otra parte, existen algunos fármacos de nuevo desarrollo sobre los que hay menos experiencia en su manejo, pero sobre los cuales también hay consejos de manejo aceptados. En cualquier caso todos ellos deben ser administrados de nuevo en el postoperatorio tan pronto el riesgo de sangrado esté controlado, en general en las primeras 24 h tras la intervención.
Antiagregantes
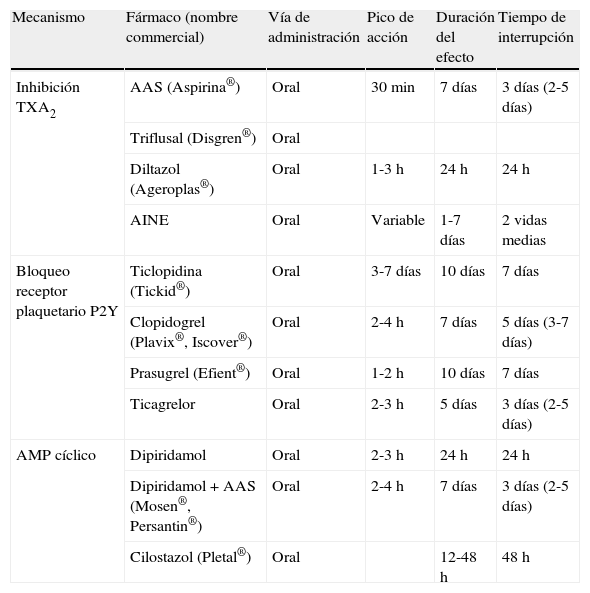
| Mecanismo | Fármaco (nombre commercial) | Vía de administración | Pico de acción | Duración del efecto | Tiempo de interrupción |
| Inhibición TXA2 | AAS (Aspirina®) | Oral | 30 min | 7 días | 3 días (2-5 días) |
| Triflusal (Disgren®) | Oral | ||||
| Diltazol (Ageroplas®) | Oral | 1-3 h | 24 h | 24 h | |
| AINE | Oral | Variable | 1-7 días | 2 vidas medias | |
| Bloqueo receptor plaquetario P2Y | Ticlopidina (Tickid®) | Oral | 3-7 días | 10 días | 7 días |
| Clopidogrel (Plavix®, Iscover®) | Oral | 2-4 h | 7 días | 5 días (3-7 días) | |
| Prasugrel (Efient®) | Oral | 1-2 h | 10 días | 7 días | |
| Ticagrelor | Oral | 2-3 h | 5 días | 3 días (2-5 días) | |
| AMP cíclico | Dipiridamol | Oral | 2-3 h | 24 h | 24 h |
| Dipiridamol + AAS (Mosen®, Persantin®) | Oral | 2-4 h | 7 días | 3 días (2-5 días) | |
| Cilostazol (Pletal®) | Oral | 12-48 h | 48 h |
Existen unas guías recientes de la Sociedad Española de Anestesiología y Reanimación4, y de otras sociedades y revisiones5–7, sobre el manejo de antiagregantes en el perioperatorio de cirugía no cardíaca que son aplicables a la intención de esta revisión. De manera resumida, en los pacientes con elevado riesgo trombótico (menos de 3 meses desde la implantación de stent convencional, infarto agudo de miocardio (IAM), cirugía de revascularización coronaria, intervencionismo percutáneo o ictus isquémico o 12 meses después de implantar stent fármaco activo) es preferible demorar las intervenciones electivas, de manera que la suspensión de los antiagregantes sea segura. Si la cirugía no es diferible, es necesaria una decisión multidisciplinaria que podría incluir varias opciones: reducir dosis altas de ácido acetilsalicílico (AAS) (300 mg) a dosis bajas (100 mg), mantener AAS y clopidogrel, mantener AAS y suspender clopidogrel, o iniciar terapias sustitutivas con antiagregantes de corta acción, de uso únicamente intrahospitalario. Si la intervención tiene bajo riesgo hemorrágico (cirugías ortopédicas menores, otorrinolaringológicas, cirugía periférica, plástica, endoscópica, cámara anterior ocular, procedimientos dentales) seguramente habrá que mantener los antiagregantes y vigilar la hemostasia y sangrado en el periodo perioperatorio. Ciertas intervenciones tienen un riesgo inasumible de sangrado (neurocirugía intracraneal, medular, cámara posterior ocular), por lo que casi nunca se podrán mantener los antiagregantes a dosis plenas. Si la indicación es prevención primaria por la presencia de factores de riesgo cardiovascular, los antiagregantes pueden ser suspendidos totalmente casi siempre sin riesgos significativos para el paciente.
Antiinflamatorios no esteroideosIncluyen medicaciones con mucho peso en las prescripciones en atención primaria, entre otros motivos por la prevalencia de enfermedad osteoarticular crónica y por el creciente envejecimiento de nuestra población. Existen diversas recomendaciones sobre su manejo en el contexto perioperatorio8,9, que están basadas en la vida media y duración de estos fármacos, de manera que como recomendación global se deben suspender 2 vidas medias antes de la intervención. Así, los AINE de corta duración, como ibuprofeno, ketorolaco, indometacina y diclofenaco pueden administrarse hasta el día previo a la intervención, mientras que los de larga duración precisan suspensiones más precoces: rofecoxib y celecoxib se debe valorar suspenderlos 48-72 antes, el naproxeno 72-96 h y alguno como el piroxicam se debería suspender hasta 10 días antes en caso de que el procedimiento tenga un riesgo significativo de sangrado y este pueda tener relevancia clínica.
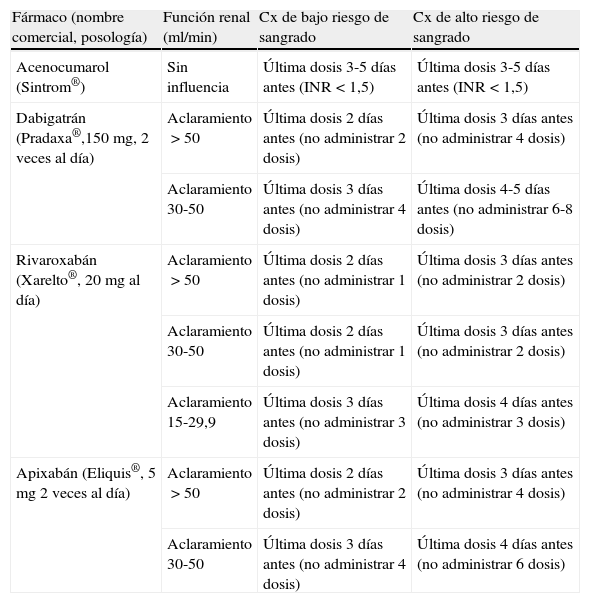
AnticoagulantesDe manera análoga a lo recomendado con los antiagregantes, el ajuste de la anticoagulación oral (ACO) en el perioperatorio estará condicionado por la fortaleza de la indicación10 y por el riesgo de sangrado de cada intervención (tabla 2). Las enfermedades con mayor riesgo tromboembólico, como válvulas protésicas mitrales mecánicas, válvulas aórticas o mitrales de bola enjaulada o disco basculante, menos de 3 meses desde accidente isquémico transitorio (AIT) o infarto cerebral, enfermedad valvular reumática, fibrilación auricular con puntuación CHADS2 de 5-6, y enfermedades con alto riesgo de enfermedad tromboembólica venosa (trombosis venosa profunda [TVP] de menos de 3 meses, trombofilia severa, déficit de proteína C o S o síndrome antifosfolípido), ante la necesidad de cirugías de riesgo alto de sangrado, precisarán terapias puente con heparinas de bajo peso molecular para evitar en lo posible que el paciente esté expuesto a periodos prolongados sin tratamiento, y a la vez sin exponerlo a un riesgo exagerado de sangrado11. En caso de que se considere inasumible la suspensión de la ACO, existe la opción de sustituirla por perfusión intravenosa continua de heparina sódica y suspenderla 4-6 h antes de la intervención. Si la intervención tiene bajo riesgo de sangrado puede optarse por no suspenderlos y utilizar agentes hemostáticos locales (enjuagues bucales con antifibrinolíticos para procedimientos odontológicos).
Anticoagulantes
| Fármaco (nombre comercial, posología) | Función renal (ml/min) | Cx de bajo riesgo de sangrado | Cx de alto riesgo de sangrado |
| Acenocumarol (Sintrom®) | Sin influencia | Última dosis 3-5 días antes (INR<1,5) | Última dosis 3-5 días antes (INR<1,5) |
| Dabigatrán (Pradaxa®,150 mg, 2 veces al día) | Aclaramiento>50 | Última dosis 2 días antes (no administrar 2 dosis) | Última dosis 3 días antes (no administrar 4 dosis) |
| Aclaramiento 30-50 | Última dosis 3 días antes (no administrar 4 dosis) | Última dosis 4-5 días antes (no administrar 6-8 dosis) | |
| Rivaroxabán (Xarelto®, 20 mg al día) | Aclaramiento>50 | Última dosis 2 días antes (no administrar 1 dosis) | Última dosis 3 días antes (no administrar 2 dosis) |
| Aclaramiento 30-50 | Última dosis 2 días antes (no administrar 1 dosis) | Última dosis 3 días antes (no administrar 2 dosis) | |
| Aclaramiento 15-29,9 | Última dosis 3 días antes (no administrar 3 dosis) | Última dosis 4 días antes (no administrar 3 dosis) | |
| Apixabán (Eliquis®, 5 mg 2 veces al día) | Aclaramiento>50 | Última dosis 2 días antes (no administrar 2 dosis) | Última dosis 3 días antes (no administrar 4 dosis) |
| Aclaramiento 30-50 | Última dosis 3 días antes (no administrar 4 dosis) | Última dosis 4 días antes (no administrar 6 dosis) |
Exponemos en una tabla los intervalos en los que estos fármacos pueden ser suspendidos en función de su vida media y mecanismo de acción, incluyendo los nuevos anticoagulantes, como el dabigatrán y el rivaroxabán.
Fármacos cardiovascularesAntihipertensivosDiuréticosProducen depleción hidroelectrolítica y por lo tanto pueden desencadenar hipotensión arterial e hipopotasemia durante el perioperatorio. Deberá evitarse su utilización el día de la cirugía salvo que existan datos de insuficiencia cardíaca o sobrecarga de volumen.
Inhibidores de la enzima conversora de la angiotensina y antagonistas de los receptores de la angiotensina IILos fármacos inhibidores de la enzima conversora de la angiotensina (IECA) y los antagonistas de los receptores de la angiotensina (ARA-II) se usan ampliamente para la hipertensión arterial y el fallo cardíaco. Reducen la mortalidad y tienen efectos cardioprotectores en pacientes tras IAM. Sin embargo, estos agentes pueden intensificar la hipotensión arterial12 tras la inducción anestésica y, por otro lado, en caso de suspenderlos preoperatoriamente el riesgo de hipertensión de rebote y de fibrilación auricular aumenta. Así, su mantenimiento o retirada durante el perioperatorio ha sido objeto de debate de muchos estudios pero todas estas recomendaciones están basadas en un bajo nivel de evidencia. En la actualidad se acepta que en caso de que la indicación sea hipertensión arterial (con PAS por ejemplo>160mmHg) deben mantenerse hasta el día antes de la intervención. Si la indicación es fallo cardíaco o la presión arterial es baja se suspenderá13 el fármaco 12-24 h (vida media corta: quinapril, captopril) o 24-48 h (resto de IECA y ARA-II) antes de la cirugía. Si el principal motivo de la indicación es la disfunción ventricular izquierda, deberán continuarse en la cirugía de alto riesgo.
AntiarrítmicosPueden presentar interacciones con fármacos anestésicos pero en general deben mantenerse, en especial si se utilizan para tratar arritmias graves. En el caso de la amiodarona, su vida media larga (100 días) hace prácticamente imposible su supresión preoperatoria. Dado que la digoxina tiene un rango terapéutico estrecho y una semivida larga (36-48 h con función renal normal) deben solicitarse niveles antes y después de la intervención14. Debe mantenerse tanto si se usa como antiarrítmico como para ICC con disfunción ventricular.
BetabloqueantesEstudios observacionales han demostrado un riesgo incrementado de infarto perioperatorio y muerte en pacientes con enfermedad vascular en los que se interrumpió el tratamiento con betabloqueantes. Su administración perioperatoria en cirugía no cardíaca a pacientes con riesgo cardiovascular, que no toman betabloqueantes, es un tema de controversia desde hace años. En algunos estudios se ha ha demostrado una reducción de la morbimortalidad a los 6 meses y al año15 si se inician preoperatoriamente. En una revisión sistemática reciente16 se concluye que los betabloqueantes protegen contra las complicaciones cardiovasculares, sobre todo en las personas con mayor riesgo. Sin embargo, es preciso valorar bien al paciente si existe anemia o hipotensión, pues en este caso pueden ser perjudiciales. Así, el tratamiento con betabloqueantes no debe interrumpirse perioperatoriamente y deberá valorarse su instauración en aquellos pacientes con factores de riesgo cardiovascular17 que no tengan contraindicación, siempre con una cuidadosa dosificación. Según las guías de práctica clínica de la Sociedad Europea de Cardiología18 deben iniciarse 30 días o, por lo menos, una semana antes de la intervención, con una frecuencia cardíaca objetivo de 60-70 latidos por minuto, y no se administrarán si la PAS es menor de 100mmHg.
HipolipidemiantesEstatinasDeben continuarse durante el perioperatorio. Poseen mecanismos de estabilización de placa, reducción inflamatoria y disminución de trombogénesis. Si se suspenden puede precipitarse un estado protrombótico. En cirugía vascular, el tratamiento con estatinas durante el perioperatorio mejora el pronóstico de los pacientes ya que estas normalizan la función endotelial y estabilizan la placa ateromatosa. En un paciente no tratado previamente con estatinas y con riesgo coronario debe valorarse la instauración de tratamiento con estos fármacos12.
Niacina, fibratos, colestiramina y colestipolExiste un riesgo teórico de rabdomiólisis y miositis sin que haya evidencia en la literatura médica de que tengan beneficios cardiovasculares. Por ello, deben suspenderse 24 h antes de la cirugía.
Fármacos empleados en enfermedades sistémicasLas recomendaciones en cuanto a su manejo varían mucho en función del procedimiento quirúrgico planeado y cuál es la enfermedad por la que están indicados, probablemente por la diferente relevancia clínica del eventual empeoramiento del trastorno de base. Casi todos estos fármacos tienen un efecto deletéreo sobre la cicatrización y pueden aumentar el riesgo de infecciones postoperatorias por sus efectos antiinflamatorios. En el caso de las enfermedades inflamatorias intestinales (colitis ulcerosa y enfermedad de Crohn principalmente, a los que habitualmente se les han practicado intervenciones abdominales), se puede valorar la suspensión de los aminosalicilatos 24 h antes de la intervención si existen antecedentes de disfunción renal o riesgo de presentarla, cardiopatía y, en general, grados de ASA IV (clasificación preoperatoria de la American Society of Anesthesiologists), y del metotrexato una semana antes si el paciente tuvo previamente problemas de cicatrización o procesos sépticos graves19. En cuanto a la artritis reumatoide, en la que la información procede sobre todo de intervenciones del área traumatológica, se recomienda suspender los tratamientos biológicos 2 vidas medias antes de la intervención; por ejemplo el infliximab 18 días, el etanercept 6-11 días y el anakinra 12 h, aunque encontramos consejos muy variables en la bibliografía y en general poca evidencia que los sustente20–22. En el caso de la psoriasis pueden suspenderse los aminosalicilatos 24 h, el metotrexato una semana si existe enfermedad cardíaca, renal, diabetes o tratamiento concomitante con corticoides; el tacrolimus se retira 10 días antes, el micofenolato una semana y la leflunomida 2 semanas9.
Antidiabéticos orales e insulinaEl manejo de la glucemia se centra en evitar cifras extremas, considerando que la hipoglucemia puede afectar al ritmo cardíaco y al estado de conciencia, difícil de detectar en el paciente sedado/anestesiado; y que la hiperglucemia puede conducir a cetoacidosis, retrasar la cicatrización y favorecer las infecciones e incrementar la mortalidad en pacientes críticos23. Deberán suspenderse los hipoglucemiantes orales el día de la intervención y durante la hospitalización por la posibilidad de efectos adversos. La insulina es el fármaco de elección del tratamiento de la hiperglucemia durante el perioperatorio y la hospitalización, puesto que permite además una mejor adaptación a los requerimientos cambiantes según el estado clínico del paciente24.
La cetoacidosis láctica asociada a metformina es una complicación muy rara y casi siempre asociada a otros factores de riesgo concurrentes25, muy frecuentes en el paciente perioperatorio (hipoxia tisular, estados de hiperglucemia grave, insuficiencia renal, etc.), por lo que debe suspenderse 24-48 h antes de la intervención, y también antes de la realización de exploraciones radiológicas con contraste intravenoso.
Terapia hormonalModuladores selectivos de los receptores de estrógenos y antiestrógenosIncrementan el riesgo tromboembólico por lo que debemos hacer distinción si el fármaco se emplea para el tratamiento de la osteoporosis o del cáncer de mama. En el primer caso, para cirugías de bajo riesgo (cirugía menor en pacientes de<40 años sin factores de riesgo adicionales: edad avanzada, cáncer, enfermedad tromboembólica, obesidad, insuficiencia cardíaca, estado de hipercoagulabilidad), puede continuarse el tratamiento. En el caso de cirugías de moderado (cirugía menor con algún factor de riesgo adicional o cirugía en pacientes de 40 a 60 años sin factor de riesgo), alto (cirugía en pacientes>60 años o cirugía en pacientes de 40 a 60 años con algún factor de riesgo) y muy alto riesgo (cirugía en pacientes>40 años con varios factores de riesgo, artroplastia de rodilla/cadera, fractura de cadera, traumatismo mayor o lesión medular) es recomendable suspenderlos por lo menos 4 semanas antes26. Algunas revisiones afirman respecto al raloxifeno que es necesario suspenderlo por lo menos 7 días antes de la cirugía27. Para el tratamiento del cáncer de mama (tamoxifeno) debe valorarse el riesgo-beneficio del paciente, consultando el caso con el oncólogo28.
Terapia hormonal sustitutivaAumentan el riesgo tromboembólico y dado que su suspensión temporal solo condiciona la recurrencia de síntomas menopáusicos, se recomienda hacerlo de 4 a 6 semanas antes de la cirugía, además de hacer profilaxis tromboembólica28. Se permite el mantenimiento de la terapia si la cirugía no es de alto riesgo y la profilaxis es apropiada26. El estudio HERS29 del año 2000 indica que debemos suspender el tratamiento 4 semanas antes de la cirugía, sin embargo este estudio solo incluía mujeres con enfermedad coronaria, por lo que en el resto de cirugías mayores no cardíacas su suspensión es controvertida30. En el estudio de casos y controles de Hurbanck et al.31 no se encontró asociación entre la utilización perioperatoria de terapia hormonal sustitutiva y enfermedad tromboembólica postoperatoria.
Anticonceptivos oralesEl riesgo de TVP y tromboembolia pulmonar puede estar aumentado de 2 a 5 veces en comparación con las mujeres que no los toman32. En caso de cirugía de alto riesgo de tromboembolia deben suspenderse entre 4 y 6 semanas antes de la intervención. En caso de cirugía de bajo y moderado riesgo podrían mantenerse, haciéndose profilaxis tromboembólica. En caso de que se suspendan debe recomendarse el empleo de sistemas anticonceptivos no hormonales y realizar una prueba de embarazo antes de la intervención. Para reiniciarlos posteriormente se debe esperar 15 días después de la deambulación completa y reiniciar en la siguiente menstruación26,28.
Plantas medicinalesSe podría considerar el consumo de plantas medicinales como una práctica creciente en la población general, pues al uso con fines terapéuticos de los fitofármacos, bajo supervisión médica y de dispensación en oficinas de farmacias, se añade un creciente autoconsumo de productos fitotradicionales. Esta terapia alternativa dista de ser inocua por la aparición de reacciones adversas que ha hecho necesaria la elaboración de una lista de plantas (197 especies) cuya venta al público ha quedado restringida o prohibida por razón de su toxicidad. Además hay constancia de la variabilidad de los productos de un fabricante a otro e incluso de contaminación en el proceso de fabricación por agentes perjudiciales (pesticidas, metales pesados, etc.).
Dado que estos productos tienen una eficacia controvertida y durante el período perioperatorio el paciente se encuentra en situación de mayor vulnerabilidad, debemos tener un bajo umbral para su suspensión, con la intención de disminuir la morbimortalidad en este periodo33,34 (tabla 3).
Plantas medicinales
| Planta común | Efectos e interacciones farmacológicas en el perioperatorio | Interrupción preoperatoria |
| Ajo | Inhibición de la agregación plaquetaria. Potenciación del riesgo de sangrado. Prolongación INRa | Al menos 7 días |
| Incremento del efecto antihipertensivo (lisinopril) | ||
| Cáscara sagrada | Hipopotasemia. Posible toxicidad por digoxina | 2-3 semanasa |
| Efedra | Acción simpáticomimética. Riesgo de isquemia miocárdica. Inestabilidad hemodinámica. | Al menos 24h |
| Disminución del efecto hipoglucemiante de la insulina | ||
| Equinácea | Activación de la inmunidad celular. Disminución de la acción de inmunosupresores. Reacciones alérgicas | 2-3 semanasa |
| Espino blanco | Posible sinergismo con digitálicos | 2-3 semanasa |
| Ginkgo biloba | Inhibición de la agregación plaquetaria. Incremento del riesgo de sangrado. Incremento INR. Casos aislados de hemorragia solo con ginkgo, especialmente en el sistema nervioso central. | Al menos 36h |
| Disminución del umbral convulsivo | ||
| Ginseng (americano, asiático, siberiano) | Inhibición de la agregación plaquetaria. Riesgo de sangrado. Interacción con warfarina (disminución INR). Incremento de los niveles de digoxina. | Al menos 7 días |
| Potenciación de insulina y antidiabéticos orales | ||
| Jengibre | Efecto antiplaquetario in vitro. Incremento de riesgo de inestabilidad intraoperatoria | 2-3 semanasa |
| Kava | Efecto sedante. Potenciación de depresores del sistema nervioso central. Sedación prolongada | Al menos 24h |
| Hipérico, hierba de San Juan | Inhibición de la agregación plaquetaria. Disminución del efecto de anticoagulantes (warfarina). Inducción del citocromo P450: interacción con los antagonistas del calcio; reducción de los niveles de ciclosporina (rechazo de órganos trasplantados), e inhibición del metabolismo de las benzodiacepinas. Disminución de los niveles de digoxina. Disminución de la concentración de macrólidos | Al menos 5 días |
| Regaliz | Déficit de 11β hidroxilasa. Puede provocar hipertensión, hipopotasemia y edemas | 2-3 semanasa |
| Valeriana | Incrementa la sedación inducida por anestésicos | 2-3 semanasa |
En un estudio hospitalario35 sobre el consumo de plantas medicinales en la consulta preanestésica se concluyó que el mayor consumo se daba en mujeres de 60-69 años, sin estudios o con estudios básicos, y la mayoría de los casos su consumo ni se mencionaba ni figuraba en la historia clínica por no considerar ni médicos ni pacientes que tuviesen efectos farmacológicos. Las más consumidas eran la manzanilla, valeriana, poleo, té y tila, y dentro de las plantas potencialmente tóxicas en el período perioperatorio, valeriana, cáscara sagrada, regaliz, ginseng y equinácea (fig. 1).
Entre las hierbas con mayores efectos adversos en el período perioperatorio se podrían citar valeriana, efedra (Ma huang), equinácea, hipérico (hierba de San Juan), ajo, ginkgo biloba, ginseng, jengibre, cáscara sagrada, regaliz, aloe, kava-kava y espino blanco.
La ASA recoge en su guía de manejo del paciente preoperatorio la recomendación del cese del consumo de todo tipo de plantas medicinales al menos 2-3 semanas previas a la cirugía33.
PsicofármacosLitioEl litio es un fármaco con una estrecha ventana terapéutica. Se elimina exclusivamente por excreción renal, con una vida media de 20-27 h después de una sola dosis y 36 h con uso crónico. Se filtra a nivel glomerular y el 80% es reabsorbido en el túbulo proximal pero esta reabsorción se relaciona con el equilibrio del sodio de manera que cuando la concentración plasmática de sodio es baja o cuando el paciente está deshidratado, el aclaramiento de litio cae, y los niveles en sangre aumentan. Su toxicidad se relaciona con niveles plasmáticos superiores a 1,5mmol/l. Esta toxicidad también se puede incrementar por fármacos que reducen la excreción de litio o aumentan su reabsorción en el riñón (AINE, IECA, tiazidas, metronidazol)36. Una recomendación general sería mantenerlo27 hasta el día de la cirugía. En función del tipo de intervención (mayor o de alto riesgo) debería solicitarse litemia pre y postoperatoria, vigilarse estrechamente el equilibrio hidroelectrolítico, la función renal y monitorizar el bloqueo neuromuscular. De todas maneras, dada su larga vida media, podría suspenderse 24 h antes si es oportuno.
Inhibidores de la monoaminooxidasaLos Inhibidores de la monoamino oxidasa (IMAO) inhiben la enzima MAO, encargada de degradar la serotonina, la dopamina y la noradrenalina37, incrementando sus niveles sinápticos. La tranilcipromina y la fenelcina inhiben irreversiblemente la MAO, y se tarda de 1 a 4 semanas en recuperar su actividad tras su interrupción. Por el contrario, la moclobemida es un inhibidor reversible, con una vida media de eliminación de 1 a 3 h. Conocer la duración de acción de estos fármacos es imprescindible para evitar interacciones peligrosas con fármacos anestésicos, que se han descrito tanto para los IMAO irreversibles como para los reversibles. Estas interacciones pueden producir efectos deletéreos sobre la presión arterial y en el SNC. En el primer caso, producen interacciones con agentes simpaticomiméticos indirectos (efedrina), dando lugar a crisis hipertensivas. Los agentes simpaticomiméticos directos (noradrenalina, adrenalina) son considerados más seguros. La reacción en el sistema nervioso central tiene 2 mecanismos: una reacción tipo i, que es una forma excitatoria atribuible a un centro de hiperactividad serotoninérgica (síndrome serotoninérgico). Por lo tanto, en estos pacientes habrá que evitar administrar fármacos que potencien el desarrollo de este síndrome (meperidina, tramadol, dextrometorfano). La reacción tipo ii es una forma depresiva, y se supone que debe estar relacionada con la inhibición de las enzimas microsomales hepáticas, lo que lleva a la acumulación de derivados opioides. Sin embargo, los IMAO se reservan para la depresión resistente, por lo que el riesgo psiquiátrico de suspenderlos con suficiente antelación (15 días) es alto. Así, se recomienda mantenerlos en caso de que la cirugía no sea de riesgo, utilizando una técnica anestésica «IMAO segura»38 para evitar los dos mecanismos de interacción potencialmente fatales. Si es necesario retirarlos, pueden sustituirse por moclobemida39 que presenta un menor riesgo de interacciones y puede ser suspendida la víspera de la intervención para mayor seguridad. En cualquier caso, es aconsejable comentar el caso con el psiquiatra para valorar el riesgo-beneficio de suspenderlos o no.
Inhibidores selectivos de la recaptación de serotoninaLa suspensión durante 2-4 días de los inhibidores selectivos de la recaptación de serotonina (ISRS) puede dar lugar a un síndrome de retirada, que tiene una incidencia menor en aquellos de vida media larga (sertralina y fluoxetina 1,5% frente a paroxetina y fluvoxamina 17%). Durante el intraoperatorio, combinados con meperidina o tramadol, pueden producir un síndrome serotoninérgico40, por lo que deben evitarse en pacientes tratados con estos fármacos. En general no se recomienda su suspensión.
Antidepresivos tricíclicosLos antidepresivos tricíclicos (ADT) inhiben la captación de noradrenalina y serotonina y pueden potenciar la acción de los simpaticomiméticos41. Dada su vida media larga habría que suspenderlos con 2 semanas de antelación a la intervención, lo que podría desencadenar un síndrome de retirada. En general, la recomendación es continuarlos hasta el día de la cirugía, especialmente en aquellos pacientes tratados con dosis altas.
Anticonvulsivantes, antiparkinsonianos y antiepilépticosEn términos generales se consideran fármacos cuya suspensión genera un riesgo no asumible de empeoramiento de la enfermedad de base por lo que deben continuarse hasta el día de la intervención, incluido. Deben conocerse bien sus posibles interacciones con fármacos anestésicos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.