Conocer la percepción de los médicos de atención primaria (AP) sobre la integración con cardiología (CA) mediante programas de continuidad asistencial.
Material y métodosEstudio transversal y multicéntrico en el que participaron 200 médicos de AP de todo el territorio nacional cumplimentando una encuesta cualitativa para evaluar el grado de integración con CA en prevención secundaria. Los médicos fueron agrupados según el grado de integración entre AP-CA.
ResultadosExiste una buena percepción del grado de integración AP-CA, aunque mejor en los centros con mayor integración (74,0% vs. 60,0%; p=0,02) y en general se considera que ha mejorado (92,0% vs. 73,0%; p<0,001). Prácticamente todos los médicos de AP recibían el informe de alta. En la mayoría de los informes se realizaban recomendaciones para el seguimiento cardiológico y en AP, control de factores de riesgo y duración del tratamiento en prevención secundaria, sin diferencias según el grado de integración. El 55,8% de los informes contenían indicaciones sobre cuándo realizar el siguiente control analítico, un 63,6% información sobre el regreso a la vida laboral y un 51,3% sobre la reanudación de la actividad sexual. El papel sigue siendo el medio de comunicación dominante (75 vs. 84%; p=NS). La comunicación entre niveles asistenciales fue mayor en aquellos centros con mayor integración, así como la periodicidad de la comunicación y la satisfacción de los médicos (80,0% vs. 63,0%; p=0,005).
ConclusionesEl grado de integración entre AP y CA en general es satisfactorio, pero los centros con mayor integración se benefician de una mayor comunicación y satisfacción.
To determine the perception of Primary Care (PC) physicians on the integration with cardiology (CA) through continuity of healthcare programs.
Material and methodsA cross-sectional and multicentre study was conducted, in which a total of 200 PC physicians from all over Spain completed a qualitative survey that evaluated the level of integration with CA in secondary prevention. Physicians were grouped according to the level of PC-CA integration.
ResultsThe integration between CA and PC was good, but it was better in those centres with a higher integration (74.0% vs. 60.0%; p=.02) and in general, physicians considered that integration had improved (92.0% vs. 73.0%; p<.001). Almost all PC physicians received the hospital discharge report. The majority of the hospital discharge reports included recommendations about the CA and PC follow-up, control of risk factors, as well as the duration of secondary prevention treatment, with not significant differences according to the level of integration. In 55.8%, 63.6%, and 51.3% of hospital discharge reports, indications were given on when to perform the follow-up blood analysis, as well as information about returning to working life and sexual activity, respectively. The most common communication method was the paper-based report (75 vs. 84%; p=NS). The communication between healthcare levels was greater in those Primary Care centres with a higher level of integration, as well as periodicity of the communication and the satisfaction of physicians (80.0% vs. 63.0%; p=.005).
ConclusionsThe level of integration between PC and CA is, in general, satisfactory, but those centres with a higher level of integration benefit more from a greater communication and satisfaction.
Las enfermedades cardiovasculares constituyen la primera causa de muerte en nuestro medio, siendo la cardiopatía isquémica el motivo principal1. La prevención secundaria es un pilar básico para la reducción de la morbimortalidad por cardiopatía isquémica2,3. Sin embargo, a pesar de los esfuerzos realizados en los últimos años, el control de los factores de riesgo cardiovascular en prevención secundaria es manifiestamente mejorable4,5.
Aunque son varios los motivos, los errores en los informes de alta, la falta de adherencia al tratamiento o una integración insuficiente entre la atención hospitalaria y atención primaria (AP) podrían explicar en parte esta situación6-11. Esto tiene importantes implicaciones clínicas, ya que una prevención secundaria insuficiente se ha asociado con un aumento en las rehospitalizaciones tras un síndrome coronario agudo (SCA), así como con un incremento de la mortalidad12.
Las guías europeas señalan que asegurar una adecuada continuidad asistencial entre atención hospitalaria y AP es fundamental en la atención del paciente tras un SCA13. Igualmente, el Plan Integral de Cardiopatía Isquémica 2004-2007 del Ministerio de Sanidad y Consumo subraya la necesidad de mejorar la prevención secundaria, proponiendo la implantación de acciones de formación de los profesionales y creación de programas multifactoriales, así como otras estrategias encaminadas a reforzar los modelos de continuidad entre médicos de AP y cardiólogos13. En definitiva, la coordinación entre AP y atención hospitalaria es uno de los aspectos claves a abordar para conseguir una atención más eficiente y de mejor calidad12,13.
En los últimos años se están desarrollando en España diferentes iniciativas encaminadas a mejorar esta integración, como la de la Sociedad Española de Cardiología con Primaria (SEC-Primaria), y que incluyen, entre otros, aspectos relacionados con el informe de alta, la historia clínica compartida, los protocolos de actuación consensuados, las sesiones conjuntas, etc., en general con resultados positivos14-17. Sin embargo, la gran mayoría de estos estudios han sido de ámbito local. De hecho, la información actualmente disponible acerca de los programas de continuidad asistencial entre cardiología (CA) y AP tras un SCA a nivel nacional es muy escasa.
Por todo ello se realizó el presente estudio, con el objetivo de conocer la percepción de los médicos de AP sobre los programas de continuidad asistencial con CA en prevención secundaria y explorar posibles diferencias en la percepción de los médicos de AP entre áreas de salud con mayor o menor grado de organización de la continuidad asistencial con CA.
Material y métodosEstudio observacional, transversal, abierto y multicéntrico en el que participaron una red de centros de AP y sus correspondientes unidades de CA de referencia pertenecientes a 56 áreas de salud de todo el territorio nacional. Además del objetivo primario del estudio, como objetivos secundarios se analizaron algunas características de los diferentes programas/modelos de continuidad asistencial implementados, el conocimiento básico de los médicos de AP respecto al manejo del perfil lipídico en pacientes con alto riesgo cardiovascular, la percepción de los médicos de AP de los diferentes modelos de continuidad asistencial, la satisfacción de los médicos de AP respecto a dichos modelos, la percepción y la satisfacción de los médicos de AP respecto a los modelos de continuidad asistencial, así como los indicadores no clínicos en los diferentes modelos, incluyendo la duración de las listas de espera y el número de visitas con el cardiólogo.
El estudio se llevó a cabo utilizando un universo de 4.206 médicos de AP distribuidos en 12 comunidades autónomas (País Vasco, Comunidad Valenciana, Extremadura, Cataluña, Castilla y León, Andalucía, Islas Canarias, Galicia, Madrid, Asturias, Castilla-La Mancha, Murcia), a partir del cual, y mediante un muestreo aleatorio simple estratificado en función del grado de integración, se procedió a la selección de los participantes, asegurando de esta forma una distribución equitativa de acuerdo con este parámetro. Se consideró como centro de mayor integración aquel centro que cumpliese al menos 2 de las siguientes características:
- -
Tener protocolos asistenciales (algoritmos de actuación) compartidos con CA en los que se definiese cómo actuar ante determinados pacientes, el tratamiento correcto o las pruebas a realizar durante el seguimiento.
- -
Disponer de historia clínica electrónica compartida entre CA y AP, de tal forma que el cardiólogo pudiese tener acceso a las visitas, los tratamientos y las pruebas realizadas en AP y, al contrario, que el médico de AP pudiese ver las visitas, los tratamientos y las pruebas realizadas en CA.
- -
Que la gerencia facilitase la integración entre AP y CA, permitiendo la formación de los médicos y los canales de comunicación, y la implementación de los protocolos consensuados.
- -
Contar con programas de formación entre CA y AP (rotaciones de los médicos, cursos en los centros de salud, actualizaciones de las evidencias científicas de enfermedad cardiovascular en plataformas online, etc.).
- -
Existencia de una vía de comunicación establecida con el cardiólogo más allá de la interconsulta habitual para derivar pacientes (visitas periódicas del cardiólogo al centro de salud, visitas virtuales, e-mail, etc.).
Se excluyeron aquellos centros en los que los programas de continuidad asistencial no estuviesen consolidados (tuviesen una duración <6 meses desde su introducción), el modelo de integración no estuviese bien definido (p. ej., integración incompleta o débil, comunicación pobre, etc.), o la integración entre AP y CA no fuese estable.
Los médicos de AP cumplimentaron una encuesta cualitativa (tabla 1 suplementaria) que evaluaba el grado de integración con CA. Para ello, se diseñó una encuesta anónima basada en un cuestionario semiestructurado que se cumplimentaba a través de Internet en un sitio web de acceso restringido. El diseño de la encuesta lo realizaron los 2investigadores principales, ambos médicos con extensa experiencia especialmente involucrados en programas de continuidad asistencial e integración entre AP y CA para pacientes con SCA. Asimismo, un bioestadístico revisó las características de las preguntas para asegurar la idoneidad de la recogida de datos.
El cuestionario constaba de 4secciones; en la primera se incluían datos generales del entrevistado/a, en la segunda datos referentes al informe de alta hospitalaria, en la tercera cuestiones sobre la integración con CA y en la cuarta la percepción del médico de AP sobre la continuidad del tratamiento. El cuestionario constaba de un total de 23 preguntas y en ninguna pregunta se recogió ningún dato de las historias clínicas de pacientes.
Dependiendo del tipo de pregunta, las respuestas podían ser dicotómicas (sí/no) o múltiples con varias alternativas, permitiéndose una o más opciones. Las encuestas se cumplimentaron entre el 26 de octubre y el 22 de noviembre del 2016. El protocolo del estudio y la encuesta fueron revisados y aprobados por el comité de investigación del Hospital Arnau de Vilanova (Valencia).
Análisis estadísticoSe llevó a cabo un análisis descriptivo y comparativo de la distribución de las variables comparando los 2grupos de estudio: centros con mayor frente a menor integración con los servicios de CA de referencia. Para el cálculo del tamaño muestral, se estimó una diferencia de actividades de integración del 20% (disponibilidad de consulta telefónica 70% vs. 50%), con una potencia estadística del 80% y un nivel de confianza o seguridad del 95%, con un total de 90 sujetos por cada grupo. Además, se estimó un 10% de posibles pérdidas, por lo que el tamaño muestral final calculado fue de 200 entrevistas, 100 a médicos de AP en cuyos centros de trabajo había una mayor integración y otras 100 a médicos de AP en cuyos centros de trabajo había una menor integración.
Las variables cualitativas se expresaron como frecuencias absolutas y relativas (porcentajes) y las variables cuantitativas como media ± desviación estándar o como mediana, según los casos. Para la comparación de variables cualitativas se empleó la prueba de la chi al cuadrado con las correcciones de Yates o prueba exacta de Fisher, según fuera apropiado. Para la comparación de medias se utilizó la prueba de la t de Student para datos independientes, en caso de que las variables siguiesen una distribución normal, y la prueba no paramétrica de U de Mann-Whitney en caso de que no la siguiesen. En todos los casos se estableció un nivel alfa del 5% con formulación bilateral. El análisis estadístico se realizó con el paquete estadístico SPSS (versión 20.0) (Chicago, Illinois, EE. UU.).
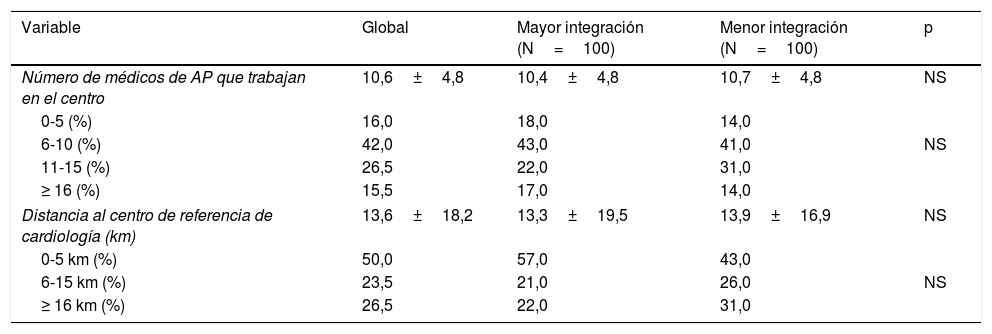
ResultadosCaracterísticas de los centros de salud/médicos de Atención PrimariaCon respecto a los médicos de AP encuestados (n=200), el 59,5% de los médicos eran varones, el número medio de médicos de AP por centro de trabajo era 10,6±4,8, y la distancia media al centro de referencia de CA era 13,6±18,2 km (mediana 6 km; 5 km en centros con mayor integración y 7 km en los centros con menor integración), sin diferencias significativas de acuerdo con el grado de integración con CA (tabla 1). Con respecto a los hospitales de referencia, la mediana de camas entre los centros de mayor integración fue de 310 camas y de 339 camas en los de menor integración.
Características de los centros de salud
| Variable | Global | Mayor integración (N=100) | Menor integración (N=100) | p |
|---|---|---|---|---|
| Número de médicos de AP que trabajan en el centro | 10,6±4,8 | 10,4±4,8 | 10,7±4,8 | NS |
| 0-5 (%) | 16,0 | 18,0 | 14,0 | |
| 6-10 (%) | 42,0 | 43,0 | 41,0 | NS |
| 11-15 (%) | 26,5 | 22,0 | 31,0 | |
| ≥ 16 (%) | 15,5 | 17,0 | 14,0 | |
| Distancia al centro de referencia de cardiología (km) | 13,6±18,2 | 13,3±19,5 | 13,9±16,9 | NS |
| 0-5 km (%) | 50,0 | 57,0 | 43,0 | |
| 6-15 km (%) | 23,5 | 21,0 | 26,0 | NS |
| ≥ 16 km (%) | 26,5 | 22,0 | 31,0 | |
AP: atención primaria.
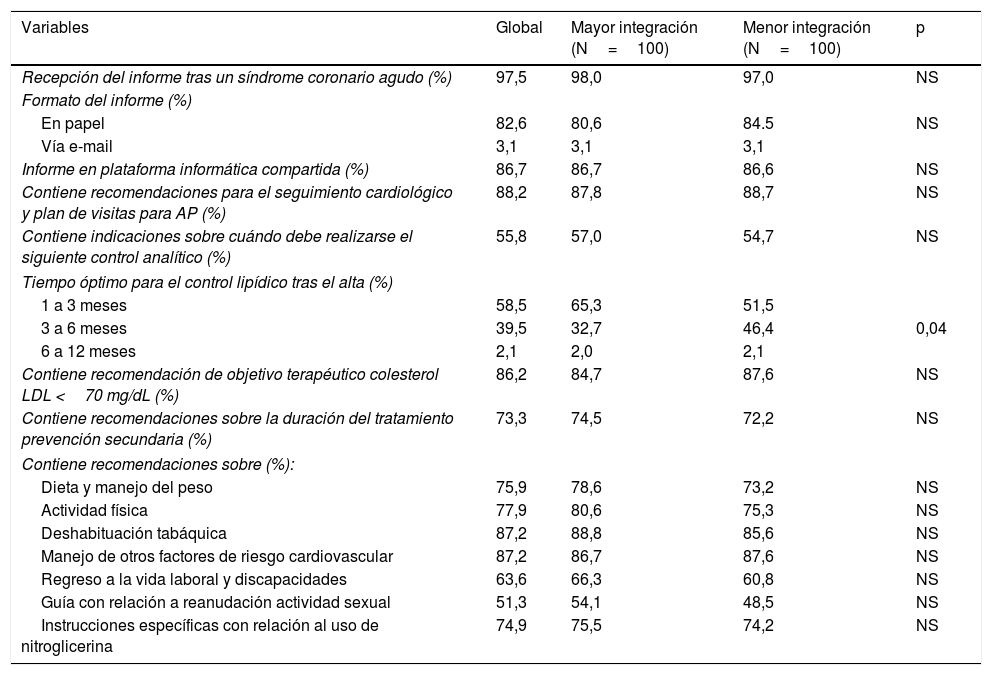
En cuanto al informe de alta hospitalario tras un SCA, prácticamente todos los médicos recibieron el informe (97,5%), la mayoría en formato papel (82,6%), si bien en el 86,7% de estos casos el informe también se encontraba en una plataforma informática compartida, independientemente del grado de integración entre CA y AP. En la mayoría de los informes se realizaron recomendaciones para el seguimiento cardiológico y el plan de visitas para AP (88,2%), sobre deshabituación tabáquica (87,2%), manejo de otros factores de riesgo (87,2%), el objetivo de colesterol LDL (c-LDL) <70mg/dl (86,2%), actividad física (77,9%), dieta y manejo de peso (75,9%), y duración del tratamiento en prevención secundaria (73,3%), sin diferencias de acuerdo con el grado de integración entre AP y CA. En cambio, solo el 55,8% de los informes contenían indicaciones sobre cuándo debía realizarse el siguiente control analítico (sin diferencias entre grupos), y en este caso, en el 58,5% de las ocasiones se indicaba que debía realizarse entre 1 y 3 meses después del alta (65,3% en el grupo de mayor integración frente al 51,5% de los de menor integración; p=0,04). Asimismo, un 63,6% de los informes de alta contenía información sobre el regreso a la vida laboral y un 51,3% sobre la reanudación de la actividad sexual (tabla 2).
Diferencias en los resultados del informe de alta hospitalaria entre los médicos de atención primaria de acuerdo con el grado de integración con cardiología
| Variables | Global | Mayor integración (N=100) | Menor integración (N=100) | p |
|---|---|---|---|---|
| Recepción del informe tras un síndrome coronario agudo (%) | 97,5 | 98,0 | 97,0 | NS |
| Formato del informe (%) | ||||
| En papel | 82,6 | 80,6 | 84.5 | NS |
| Vía e-mail | 3,1 | 3,1 | 3,1 | |
| Informe en plataforma informática compartida (%) | 86,7 | 86,7 | 86,6 | NS |
| Contiene recomendaciones para el seguimiento cardiológico y plan de visitas para AP (%) | 88,2 | 87,8 | 88,7 | NS |
| Contiene indicaciones sobre cuándo debe realizarse el siguiente control analítico (%) | 55,8 | 57,0 | 54,7 | NS |
| Tiempo óptimo para el control lipídico tras el alta (%) | ||||
| 1 a 3 meses | 58,5 | 65,3 | 51,5 | |
| 3 a 6 meses | 39,5 | 32,7 | 46,4 | 0,04 |
| 6 a 12 meses | 2,1 | 2,0 | 2,1 | |
| Contiene recomendación de objetivo terapéutico colesterol LDL <70 mg/dL (%) | 86,2 | 84,7 | 87,6 | NS |
| Contiene recomendaciones sobre la duración del tratamiento prevención secundaria (%) | 73,3 | 74,5 | 72,2 | NS |
| Contiene recomendaciones sobre (%): | ||||
| Dieta y manejo del peso | 75,9 | 78,6 | 73,2 | NS |
| Actividad física | 77,9 | 80,6 | 75,3 | NS |
| Deshabituación tabáquica | 87,2 | 88,8 | 85,6 | NS |
| Manejo de otros factores de riesgo cardiovascular | 87,2 | 86,7 | 87,6 | NS |
| Regreso a la vida laboral y discapacidades | 63,6 | 66,3 | 60,8 | NS |
| Guía con relación a reanudación actividad sexual | 51,3 | 54,1 | 48,5 | NS |
| Instrucciones específicas con relación al uso de nitroglicerina | 74,9 | 75,5 | 74,2 | NS |
Los porcentajes se han calculado sobre el total de respuestas obtenidas en cada apartado.
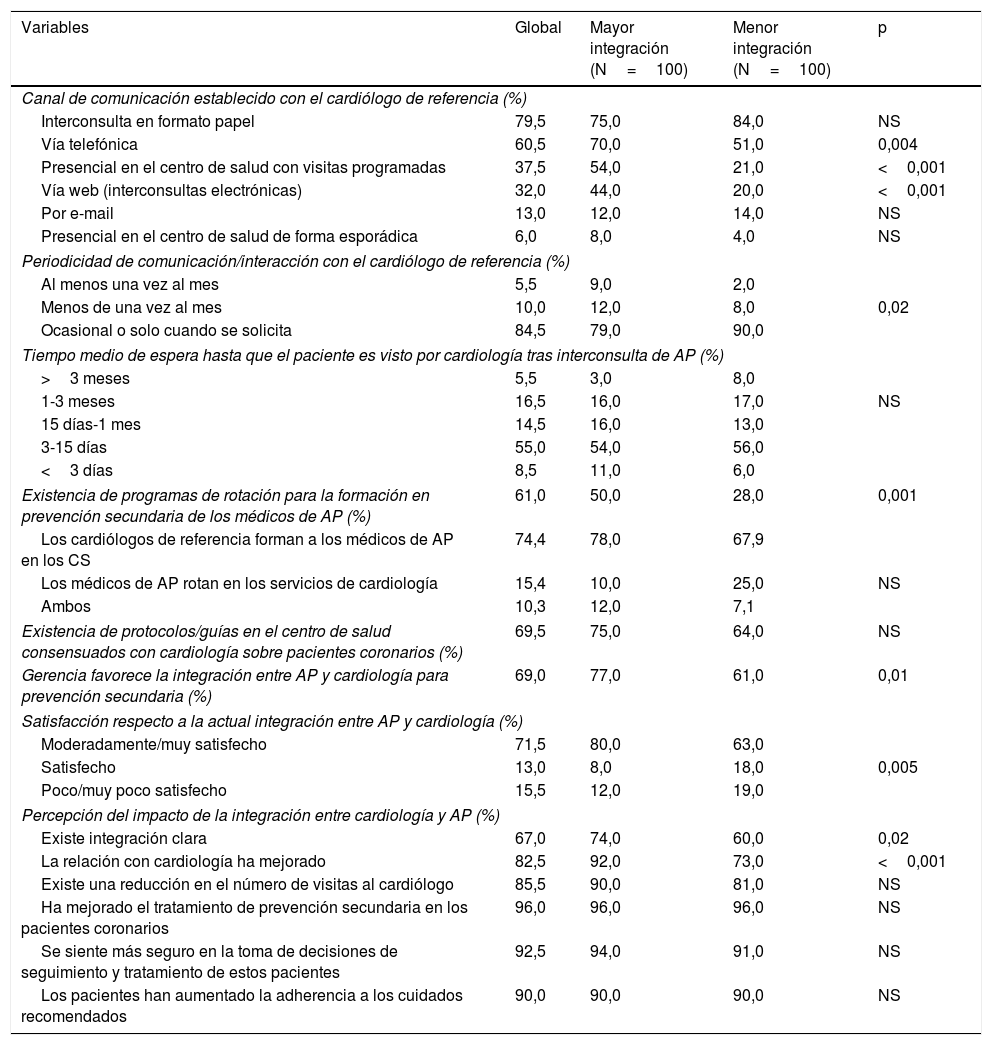
Con respecto al análisis de la continuidad asistencial entre AP y CA (tabla 3), la comunicación fue mayor en aquellos centros con mayor integración, especialmente vía telefónica (70,0% frente a 51,0%, respectivamente; p=0,004), la visita programada presencial (54,0% frente a 21,0%; p<0,001) y las interconsultas electrónicas (44,0% frente a 20,0%; p<0,001). La periodicidad de la comunicación fue mayor en los centros de mayor integración (comunicación ocasional o solo cuando se solicita: 79,0% frente al 90,0%, respectivamente; p=0,02). Sin embargo, el tiempo medio de espera hasta que el paciente fuese visto por CA tras interconsulta de AP fue similar, independientemente del grado de integración (en el 63,5% de los casos en los primeros 15 días). En los centros de mayor integración fueron más frecuentes los programas de rotación en formación en prevención secundaria (50,0% frente a 28,0%; p=0,001) y mayor el grado de satisfacción de los médicos (moderadamente/muy satisfechos: 80,0% frente a 63,0%; p=0,005) y la percepción de que la relación con CA hubiese mejorado (92,0% frente a 73,0%, p<0,001).
Diferencias en la continuidad asistencial entre Cardiología y Atención Primaria de acuerdo con el grado de integración
| Variables | Global | Mayor integración (N=100) | Menor integración (N=100) | p |
|---|---|---|---|---|
| Canal de comunicación establecido con el cardiólogo de referencia (%) | ||||
| Interconsulta en formato papel | 79,5 | 75,0 | 84,0 | NS |
| Vía telefónica | 60,5 | 70,0 | 51,0 | 0,004 |
| Presencial en el centro de salud con visitas programadas | 37,5 | 54,0 | 21,0 | <0,001 |
| Vía web (interconsultas electrónicas) | 32,0 | 44,0 | 20,0 | <0,001 |
| Por e-mail | 13,0 | 12,0 | 14,0 | NS |
| Presencial en el centro de salud de forma esporádica | 6,0 | 8,0 | 4,0 | NS |
| Periodicidad de comunicación/interacción con el cardiólogo de referencia (%) | ||||
| Al menos una vez al mes | 5,5 | 9,0 | 2,0 | |
| Menos de una vez al mes | 10,0 | 12,0 | 8,0 | 0,02 |
| Ocasional o solo cuando se solicita | 84,5 | 79,0 | 90,0 | |
| Tiempo medio de espera hasta que el paciente es visto por cardiología tras interconsulta de AP (%) | ||||
| >3 meses | 5,5 | 3,0 | 8,0 | |
| 1-3 meses | 16,5 | 16,0 | 17,0 | NS |
| 15 días-1 mes | 14,5 | 16,0 | 13,0 | |
| 3-15 días | 55,0 | 54,0 | 56,0 | |
| <3 días | 8,5 | 11,0 | 6,0 | |
| Existencia de programas de rotación para la formación en prevención secundaria de los médicos de AP (%) | 61,0 | 50,0 | 28,0 | 0,001 |
| Los cardiólogos de referencia forman a los médicos de AP en los CS | 74,4 | 78,0 | 67,9 | |
| Los médicos de AP rotan en los servicios de cardiología | 15,4 | 10,0 | 25,0 | NS |
| Ambos | 10,3 | 12,0 | 7,1 | |
| Existencia de protocolos/guías en el centro de salud consensuados con cardiología sobre pacientes coronarios (%) | 69,5 | 75,0 | 64,0 | NS |
| Gerencia favorece la integración entre AP y cardiología para prevención secundaria (%) | 69,0 | 77,0 | 61,0 | 0,01 |
| Satisfacción respecto a la actual integración entre AP y cardiología (%) | ||||
| Moderadamente/muy satisfecho | 71,5 | 80,0 | 63,0 | |
| Satisfecho | 13,0 | 8,0 | 18,0 | 0,005 |
| Poco/muy poco satisfecho | 15,5 | 12,0 | 19,0 | |
| Percepción del impacto de la integración entre cardiología y AP (%) | ||||
| Existe integración clara | 67,0 | 74,0 | 60,0 | 0,02 |
| La relación con cardiología ha mejorado | 82,5 | 92,0 | 73,0 | <0,001 |
| Existe una reducción en el número de visitas al cardiólogo | 85,5 | 90,0 | 81,0 | NS |
| Ha mejorado el tratamiento de prevención secundaria en los pacientes coronarios | 96,0 | 96,0 | 96,0 | NS |
| Se siente más seguro en la toma de decisiones de seguimiento y tratamiento de estos pacientes | 92,5 | 94,0 | 91,0 | NS |
| Los pacientes han aumentado la adherencia a los cuidados recomendados | 90,0 | 90,0 | 90,0 | NS |
Los porcentajes se han calculado sobre el total de respuestas obtenidas en cada apartado.
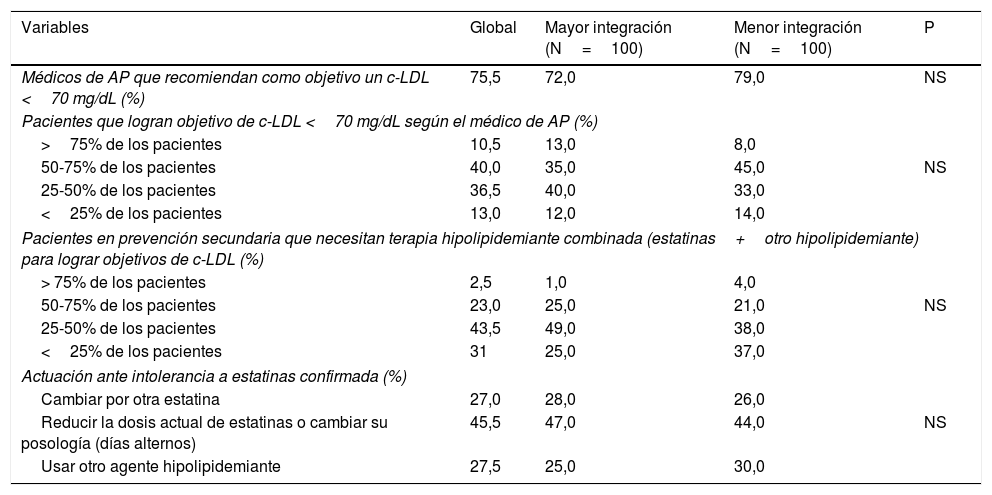
El 75,5% de los médicos de AP recomendaban como objetivo en pacientes que habían tenido un SCA un c-LDL <70mg/dL y la percepción por parte de los médicos de AP del porcentaje de pacientes que lograban este objetivo era más optimista que el observado en registros de práctica clínica, ya que el 10,5% de los médicos de AP pensaban que tenían a menos del 75% de sus pacientes controlados y el 50,5% pensaba que más del 50% estaban bien controlados. La percepción del uso de la terapia combinada hipolipidemiante fue escasa (2,5% en menos del 75% de los pacientes y 25,5% en más del 50% de los pacientes). Finalmente, en cuanto a la actuación ante un paciente con intolerancia a estatinas confirmada, la mayoría de los encuestados reduciría la dosis de estatinas o cambiaría su posología (45,5%). No hubo diferencias significativas en cuanto al manejo de lípidos de acuerdo con el grado de integración entre AP y CA.
Manejo del metabolismo lipídico en prevención secundaria
| Variables | Global | Mayor integración (N=100) | Menor integración (N=100) | P |
|---|---|---|---|---|
| Médicos de AP que recomiendan como objetivo un c-LDL <70 mg/dL (%) | 75,5 | 72,0 | 79,0 | NS |
| Pacientes que logran objetivo de c-LDL <70 mg/dL según el médico de AP (%) | ||||
| >75% de los pacientes | 10,5 | 13,0 | 8,0 | |
| 50-75% de los pacientes | 40,0 | 35,0 | 45,0 | NS |
| 25-50% de los pacientes | 36,5 | 40,0 | 33,0 | |
| <25% de los pacientes | 13,0 | 12,0 | 14,0 | |
| Pacientes en prevención secundaria que necesitan terapia hipolipidemiante combinada (estatinas+otro hipolipidemiante) para lograr objetivos de c-LDL (%) | ||||
| > 75% de los pacientes | 2,5 | 1,0 | 4,0 | |
| 50-75% de los pacientes | 23,0 | 25,0 | 21,0 | NS |
| 25-50% de los pacientes | 43,5 | 49,0 | 38,0 | |
| <25% de los pacientes | 31 | 25,0 | 37,0 | |
| Actuación ante intolerancia a estatinas confirmada (%) | ||||
| Cambiar por otra estatina | 27,0 | 28,0 | 26,0 | |
| Reducir la dosis actual de estatinas o cambiar su posología (días alternos) | 45,5 | 47,0 | 44,0 | NS |
| Usar otro agente hipolipidemiante | 27,5 | 25,0 | 30,0 | |
Los porcentajes se han calculado sobre el total de respuestas obtenidas en cada apartado.
Para asegurar una adecuada prevención secundaria en el paciente tras un SCA es necesario lograr una correcta integración entre AP y CA, asegurando una adecuada continuidad asistencial del paciente12. El presente estudio fue diseñado para recabar información sobre la situación actual en España de la implantación de diferentes programas/modelos de continuidad asistencial entre AP y CA para el tratamiento y el control de pacientes con SCA tras el ingreso hospitalario, y en particular, para poner de manifiesto las diferencias entre las opiniones de los médicos de AP pertenecientes a centros de salud con diferentes grados de integración. Dada la escasa información existente en nuestro país sobre este tema15-19, los resultados de este estudio son novedosos y tienen importantes implicaciones clínicas. En primer lugar, cabe destacar que globalmente, los resultados de este estudio son muy alentadores ya que, en general, indican que existe un buen nivel de integración entre AP y CA, con algunas diferencias puntuales entre áreas sanitarias que tienen programas más elaborados y aquellas que no las tienen y, por lo tanto, con margen de mejora.
En cuanto al informe de alta hospitalaria tras un SCA, prácticamente todos los médicos de AP recibieron el informe, la mayoría no solo en formato papel, sino que también se encontraba en una plataforma informática compartida, y esto fue independiente del grado de integración entre CA y AP. El informe de alta hospitalaria es un documento básico para la comunicación entre profesionales sanitarios y asegurar una adecuada continuidad asistencial. En el caso de la cardiopatía isquémica, deben quedar claras, entre otras cosas, los objetivos del tratamiento, cuándo realizar las visitas de seguimiento y las analíticas de control, así como la medicación que debe tomar el paciente y los objetivos del mismo20. Cuanto más completo y claro sea el informe de alta, la probabilidad de cometer errores va a ser menor y las posibilidades de conseguir los objetivos terapéuticos, mayor. No es suficiente con una información verbal al paciente o al médico de AP, sino que además debe quedar reflejada por escrito, para que se pueda revisar cuantas veces sea necesario21. En definitiva, un informe de alta adecuado permite mejorar la calidad asistencial6.
Por otra parte, aunque en nuestro estudio se observó que en los informes de alta, en la mayoría de los casos, se hacían recomendaciones acerca del seguimiento cardiológico y el plan de visitas para AP sobre el manejo de los factores de riesgo cardiovascular, actividad física o dieta, entre otros, independientemente del grado de integración con AP, había un porcentaje importante de informes de alta, que en algunos casos llegaba a más del 20% de los mismos, en los que no se hacían estas recomendaciones. Es más, solo el 56% de los informes contenía indicaciones sobre cuándo debía realizarse el siguiente control analítico y, en este caso, en el 60% de las ocasiones se indicaba que debía realizarse entre 1 y 3 meses después del alta. La única manera de poder lograr los objetivos de c-LDL es mediante la optimización del tratamiento hipolipidemiante, hecho que solo se puede conseguir si se conocen sus valores12. Por otra parte, cabe destacar que hay 2aspectos deficitarios en el informe, como son los relativos al regreso a la vida laboral y las discapacidades, y a la reanudación de la actividad sexual, de gran interés para el paciente. Este sería un aspecto a mejorar tanto para incorporar la perspectiva del paciente en la valoración de las intervenciones sanitarias como para facilitar al médico de AP el seguimiento posterior del paciente y justificar mejor los informes de confirmación de baja o alta laboral.
En la sección de la encuesta relativa a la integración entre AP y CA, se observaron diferencias notables. La comunicación fue mayor en aquellos centros con mayor integración, especialmente vía telefónica, a través de visitas programadas presenciales y de interconsultas electrónicas. Además, la periodicidad de la comunicación fue mayor en los centros de mayor integración. Todo esto se vio facilitado por la actuación proactiva de la gerencia en los centros con una mayor integración, lo que se tradujo en un mayor grado de satisfacción de los médicos de AP. Aunque se han intentado distintas intervenciones para reducir los problemas con los pacientes al alta hospitalaria, no todas han demostrado ser efectivas a la hora de mejorar el cuidado de los pacientes7. Pero parece evidente que mejorar la comunicación entre los diferentes niveles asistenciales es una de ellas8 y que para lograr este objetivo, todos, médicos de AP, cardiólogos y gerencia, deben implicarse de manera activa.
Con respecto al manejo del metabolismo lipídico tras un SCA, a pesar de que las guías lo establecen claramente12,22,23, solo 3 de cada 4médicos de AP recomendaban como objetivo lípido un c-LDL <70mg/dL, independientemente del grado de integración. Aunque este porcentaje es mejorable, es superior al reportado previamente. Así, en el estudio SINCOPA, que se realizó para conocer cómo era el control del c-LDL en pacientes con SCA, solo el 74% de los cardiólogos y el 48% de los médicos de AP se marcaron el objetivo de c-LDL que recomendaban las guías europeas24.
Asimismo, en nuestro estudio se observó que la mitad de los médicos de AP consideraban que aproximadamente la mitad de sus pacientes tenían el c-LDL adecuadamente controlado y el 10% de los médicos en el 75-100% de los pacientes. En el estudio SINCOPA, el 20% de los médicos de AP reconocían conseguir el objetivo de c-LDL entre el 75-100% de sus pacientes23. Sin embargo, cuando se analiza a los pacientes, los datos son más desalentadores. De hecho, datos recientes muestran que en nuestro país menos de un 30% de los pacientes en prevención secundaria logran los objetivos de control de c-LDL4,5. Esta percepción errónea de un adecuado control de c-LDL no es exclusiva de la dislipidemia, sino que también se ha observado en el resto de los factores de riesgo cardiovascular25. Esto hace que no se optimice el tratamiento todo lo que debiera, como lo demuestra el bajo uso de la terapia combinada hipolipidemiante en nuestro medio. Registros recientes de práctica clínica muestran que en España el uso de ezetimiba asociada a las estatinas en prevención secundaria es bajo5. Es evidente que si se empleara más la terapia combinada hipolipidemiante, la consecución de los objetivos de c-LDL mejoraría12. Por otra parte, en el estudio SINCOPA se objetivó que, en opinión de los médicos encuestados, la falta de adherencia fue la razón más importante para no alcanzar el objetivo de c-LDL24. De hecho, la falta de adherencia al tratamiento en prevención secundaria ocurre con relativa frecuencia26-28, lo que aumenta el riesgo de rehospitalizaciones tras un SCA11,29. En definitiva, para mejorar la prevención secundaria es necesario mejorar el control adecuado de los factores de riesgo durante el seguimiento. Por todo lo anterior, una adecuada comunicación entre AP y CA es fundamental. Sería recomendable impulsar medidas de autoevaluación periódica del grado de control de los factores de riesgo cardiovascular, especialmente en pacientes de alto riesgo, pues esa disociación observada entre el dato subjetivo de la opinión del profesional y el objetivo de grado real de control es una barrera que limita la adopción de medidas de mejora. La historia clínica electrónica disponible en la mayoría de consultas en España facilita mucho esta acción. También es necesario seguir insistiendo en la formación médica continuada, sobre todo en la línea de implementar de forma rutinaria y periódica procesos de autoevaluación y mejora de calidad para alcanzar mejores resultados.
El presente estudio tiene algunas limitaciones. Se trata de un estudio de diseño transversal, por lo que no permite establecer una relación de causalidad, pero sí generar hipótesis. Sin embargo, es el mejor diseño para establecer una imagen de cuál es la situación actual. El que los médicos se eligieran mediante muestreo aleatorio simple estratificado en función del grado de integración, y que no fuera por conveniencia, junto con que se eligieron centros de todo el territorio nacional, y no se limitaran a una única área sanitaria, como en otros estudios, permiten una mayor generalización de los resultados. El grado de integración se definió sobre la base de la presencia/ausencia de 5 criterios y se definió como centros de mayor integración a aquellos centros que cumpliese al menos 2 de los criterios. Aunque tras un análisis exhaustivo se consideraron los aspectos más relevantes a la hora de poder definir los criterios de integración, es posible que hubiese algún aspecto que no se hubiese tenido en cuenta. Igualmente, el haber escogido 2 como punto de corte, aunque arbitrario, parece razonable dentro del contexto en el que se realizó el estudio. En total se realizaron 200 encuestas (100 por grupo) de opinión, que fue el tamaño muestral estimado para poder contestar de manera adecuada al objetivo principal del estudio. En cuanto a la encuesta, esta se diseñó por 2 investigadores con amplia experiencia en el tema, junto con un bioestadístico, para, de esta forma, asegurar la idoneidad de los datos recogidos. Se trata de una encuesta de opinión para recabar información sobre diferentes aspectos del manejo de la dislipidemia en el ámbito de la continuidad asistencial pero no pretende ser un cuestionario de valoración de conocimientos o un instrumento de medida que precisaría de un proceso de validación para ser utilizado como procedimiento diagnóstico (p. ej., escalas de calidad de vida, escalas de adherencia).
ConclusionesLa percepción de los médicos de AP respecto al grado de integración entre AP y CA en general es satisfactoria. Los centros considerados con mayor integración presentan más canales de comunicación entre CA y AP (web, telefónica o presencial del cardiólogo en el centro de salud) y, en general, una mayor periodicidad de comunicación. También presentan una mayor satisfacción del médico de AP en la relación con CA. Pero la mayor integración no influye sobre la calidad de los contenidos del informe de alta que, aun con aspectos mejorables, en general es buena.
Como aspectos a mejorar, es preciso consensuar a nivel de cada área de salud, entre CA y AP los objetivos de control de c-LDL tras un SCA, así como desarrollar iniciativas periódicas de valoración del grado real de control lipídico, a través de los sistemas electrónicos de historia clínica y de forma conjunta AP-CA para evitar la sobrestimación que la percepción subjetiva de los profesionales suele producir, y así poder optimizar mejor el tratamiento hipolipidemiante, lo que incluye un mayor uso de la terapia combinada en determinados casos.
Conflicto de interesesEste estudio ha sido financiado por Merck Sharp & Dohme España, una subsidiaria de Merck & Co, Kenilworth, New Jersey, EE. UU.
Content Ed Net (Madrid, España) proporcionó asistencia editorial en la preparación de este manuscrito.