La búsqueda de factores que puedan explicar o predecir condiciones de salud ha sido una preocupación constante en salud pública y epidemiología. En salud cardiovascular desde hace décadas se ha trabajado en el desarrollo de instrumentos de estimación de riesgo, que permitan identificar aquellas personas en mayor riesgo, así como definir lineamientos terapéuticos acorde. Múltiples estudios han puesto a prueba estos instrumentos, en distintas poblaciones o etnias, en pacientes portadores de patologías asociadas o agregando otros moduladores de riesgo para estimar su utilidad para mejorar su precisión. Se revisan de manera comprensiva aspectos fundamentales de la estratificación del riesgo cardiovascular y sus conceptos, incluyendo un análisis crítico de su proceso evolutivo. Se abordan también desafíos actuales y futuros de este tema, en constante evolución.
The search for factors that can explain or predict health conditions has been a constant concern in public health and epidemiology. In cardiovascular health, for decades the focus has been on the development of risk estimation instruments for identifying those at higher risk, as well as defining appropriate therapeutic guidelines. Multiple studies have tested these instruments, in different populations or ethnic groups, in patients with associated pathologies or by adding other risk modulators in order to estimate their usefulness in improving their precision. Fundamental aspects of cardiovascular risk stratification and its concepts are comprehensively reviewed, including a critical analysis of its evolution process. Current and future challenges, which are constantly evolving, are also addressed.
Desde sus inicios, la humanidad ha buscado formas de predecir el futuro. En el ámbito de la salud, involucra la identificación de factores que puedan predecir el desarrollo de futuros eventos mórbidos. Un factor de riesgo es algo que aumenta las posibilidades de que ocurra un evento en particular1. Este término fue acuñado en 1961 por el Dr. Thomas R. Dawber, autor del Framingham Heart Study que permitió identificar los principales factores de riesgo (FR) de enfermedad cardiovascular (ECV).
El manejo integral del riesgo cardiovascular se basa en el concepto de que los factores de riesgo clásicos (edad, sexo, lípidos anormales, tabaquismo, hipertensión, diabetes) tienen un efecto sumatorio. El estudio INTERHEART2 efectuado en 52 países, demostró que los FR clásicos explicaban el 90,4% del riesgo de padecer un infarto al miocardio, y que este riesgo aumenta exponencialmente cuando los FR se agrupan. Sin embargo, la incidencia de enfermedad coronaria y la carga de riesgo de cada factor (riesgo atribuible) difieren significativamente entre las poblaciones3–5.
El rol preventivo en salud cardiovascular (CV) requiere estrategias a nivel poblacional e individual. En primer lugar, es indispensable conocer el riesgo atribuible de los distintos factores en la población blanco, luego estimar el riesgo individual utilizando una herramienta adecuada, para finalmente tomar decisiones compartidas (equipo salud - paciente) sobre cómo adoptar medidas para mitigar el efecto de los factores de riesgo cardiovascular (FRCV) modificables 6–8.
El presente artículo, es una revisión narrativa que tiene como objetivo examinar algunos conceptos del riesgo cardiovascular, abarcando aspectos históricos de su estimación, el desarrollo evolutivo de las ecuaciones de riesgo y su adaptación a nivel nacional en la búsqueda de una herramienta más precisa y confiable.
Conceptos de riesgo y ecuaciones de su estimaciónEl riesgo CV absoluto, total o global se define como la probabilidad de desarrollar enfermedad coronaria u otra enfermedad cardiovascular en un período de tiempo determinado, generalmente de 5 a 10 años. El peso de cada factor de riesgo se calcula mediante una ecuación aritmética, lo que da un resultado global de riesgo que se clasifica generalmente como bajo, intermedio o alto9. Esta estratificación cumple varias funciones: orienta sobre la modificación del estilo de vida, guía las prioridades de tratamiento (su inicio o ajuste terapéutico) y es fundamental para la gestión de la prevención CV optimizando la asignación de recursos, evitando así el tratamiento excesivo o insuficiente en personas con riesgo bajo o alto, respectivamente9–12.
El riesgo relativo compara la posibilidad de sufrir un evento cardiovascular en una persona con FR frente a una sin ellos13. A nivel individual, los modelos de riesgo ayudan a educar y motivar a las personas en cambios del estilo de vida y a mejorar la adherencia al tratamiento para lograr la reducción del riesgo6,11,14.
Una de las primeras herramientas de estimación de riesgo fue la ecuación de Framingham15 la que a través de modelos de regresión logística y paramétrica incluyó los FR identificados como fuerte e independientemente relacionados con la enfermedad coronaria. Fueron medidos en un examen basal de una cohorte sana, en Framingham MA, EE.UU. en 1948, que fue seguida más de 10 años. A partir de estos datos se definió un riesgo de referencia y se calcularon los coeficientes beta utilizando métodos de Cox o Weibull para estimar el efecto de los niveles crecientes de cada FR individual en la incidencia de eventos coronarios.
Este modelo es la línea de base para la mayoría de los instrumentos de estratificación de riesgo desarrollados en todo el mundo, como las tablas de riesgo europeas16, la evaluación sistemática de riesgo coronario (SCORE, por sus siglas en inglés)17, la puntuación de riesgo de la Organización Mundial de la Salud/International Society of Hypertension (OMS/ISH)18, las ecuaciones de riesgo de cohorte agrupadas American Heart Association/American College of Cardiology (ACC/AHA)19, y más recientemente, las nuevas tablas de la actualización de las guías europeas (European Society of Cardiology Guidelines) de prevención CV 202120.
Durante las últimas tres décadas, se han desarrollado o adaptado muchos algoritmos de riesgo. En 2008, Beswick et al.21 identificaron más de un centenar de modelos pronósticos para la prevención cardiovascular primaria. Esto se debió a que, al aplicar los instrumentos originales (ej. tabla de Framingham) a una población diferente, se producía subestimación o sobreestimación del riesgo22–24. Esto se explica por la variación del peso de coeficientes beta de los FR, en otras palabras, la variación del riesgo atribuible de cada FR entre las poblaciones de origen y destino.
Por ello, para utilizar las ecuaciones de riesgo de manera más precisa y segura es necesario adaptarlas con datos epidemiológicos específicos de la población sobre la que se aplicará, y posteriormente validar su valor predictivo.
La validación externa es un paso esencial en el desarrollo de modelos de predicción de riesgo. Este proceso evalúa y demuestra la aplicabilidad y transportabilidad del modelo desde la cohorte original donde se construyó (cohorte de derivación) para ser usado en una cohorte diferente25. La validación requiere una cohorte con suficiente poder estadístico y evalúa dos atributos principales de la ecuación: calibración y discriminación.
La calibración se define como la capacidad de predecir el riesgo de sufrir un evento, comparando los eventos observados versus los predichos. Esto se testea mediante pruebas de bondad de ajuste; la medida en que coinciden los casos predichos y reales. La discriminación corresponde a la capacidad de identificar a los individuos según su riesgo (alto - intermedio - bajo) de desarrollar un evento en un período de tiempo determinado. Los componentes de la discriminación se conocen también como atributos o propiedades intrínsecas de los tests diagnósticos: sensibilidad, especificidad, valores predictivos (positivo y negativo) y área bajo la curva. Según los resultados de las pruebas de validación se definen los métodos de recalibración y se puede realizar la reclasificación de los sujetos26–28. El índice neto de reclasificación corresponde al porcentaje de personas que pasan a una categoría de riesgo más alta o más baja cuando se agrega un nuevo factor de riesgo a la ecuación.
Aunque se enfatiza la importancia de la validación de los instrumentos de riesgo, con frecuencia no se realiza. La revisión sistemática de Collins, et al.29 reveló fallas cruciales en las medidas de rendimiento en 120 modelos de predicción evaluados. Esto se debe en parte a que aún no se han desarrollado pautas explícitas de validación de estos instrumentos, y es importante reconocer que ninguna herramienta es perfecta. No obstante, comprender las propiedades de los modelos y sus limitaciones inherentes ayudan a precisar su utilidad, especialmente en los extremos del espectro de riesgo (bajo - muy alto)30–32.
Adicionalmente, las ecuaciones de riesgo tienen poco valor si no se utilizan33. Aunque su uso está recomendado, estudios demuestran que no siempre se aplican para guiar la práctica clínica34. La falta de tiempo, la multiplicidad de modelos y la dificultad para elegir la mejor opción son algunas de las razones de la falta de uso rutinario de herramientas de predicción9. Las directrices europeas de prevención CV del 201611 y las nuevas guías del 202120 abordan algunos de estos puntos, analizando las ventajas y limitaciones de las tablas de riesgo, comparando la utilidad de las tablas y analizando en profundidad el rol de otros factores no incluidos en las herramientas estándar (modificadores y biomarcadores).
Rol de los modificadores del riesgo y biomarcadoresA pesar de la amplia gama de instrumentos disponibles, se reconoce que los algoritmos de riesgo tienen sus propias limitaciones9,12. La mayoría de los modelos se basan en observaciones de hace muchos años y se ha demostrado que los datos epidemiológicos son muy dinámicos, con incidencias crecientes o decrecientes de ECV en comparación con los datos de referencia12. Además, como se mencionó, el perfil de los FRCV también varía en su riesgo atribuible, afectando su peso en las ecuaciones de riesgo5,35,36. Esto hace necesario revisar y recalibrar los instrumentos, utilizando información actualizada sobre factores de riesgo y mortalidad, así como verificando el aporte adicional de factores no incluidos inicialmente en el modelo.
En la continua búsqueda para refinar su capacidad predictiva se han realizado varios estudios37 incluyendo en ellos otros factores que han demostrado asociación fuerte e independiente de posibilidad de desarrollar ECV. Entre ellos están la proteína C ultrasensible (hsCRP), el índice tobillo-brazo bajo (ITB), la apolipoproteína B elevada (ApoB) y antecedentes familiares de ECV prematura38. Sin embargo, su incorporación a los modelos no ha supuesto una mejora en su discriminación20,39.
Los modificadores del riesgo cardiovascular, incluidos los biomarcadores, son patologías concomitantes o marcadores que no se examinan de rutina, pero que potencialmente proporcionan información pronóstica adicional12,38. Entre los modificadores más recomendados, cuya valoración es factible en la práctica diaria, se encuentran la actividad física, el nivel socioeconómico (NSE), el aislamiento social o la falta de apoyo social, los antecedentes familiares de ECV prematura, el índice de masa corporal (IMC) y la obesidad central, el score de calcio coronario, otros lípidos como triglicéridos o apolipoproteína, el índice de presión arterial tobillo-brazo y la ecografía carotídea11,12,20,38. Estudios comparativos de marcadores de aterosclerosis subclínica han mostrado que el calcio arterial coronario (CAC) tiene la mejor capacidad de reclasificación en riesgo intermedio, incluso en edades extremas (≤45, ≥75 años)11,12,38. De hecho, en las nuevas guías de la Sociedad Europea del 2021, el CAC es el único modificador que se recomienda buscar de manera dirigida20.
Para otros autores, agregar más factores a la ecuación solo la haría más compleja (limitando también su uso en países con recursos limitados). En cambio, proponen tenerlos en cuenta para obtener información complementaria para el juicio clínico, especialmente en aquellos individuos con riesgo intermedio o cerca de un umbral de estratificación de riesgo entre dos categorías12,33,38.
Estratificación de riesgo en población chilenaUna de las primeras aplicaciones de un score de riesgo CV en Chile, fue en 1999 por un grupo de enfermeras (Lira, et al.40 quienes como una estrategia de toma de conciencia sobre los factores de riesgo CV, invitaron a familiares de pacientes hospitalizados en la unidad coronaria de nuestra institución a medir sus factores, estimar su riesgo cardiovascular y recibir consejería respecto a ellos. Si bien la mitad de la población tenía riesgo bajo, fundamentalmente por la edad, la prevalencia de FR en el grupo de bajo riesgo fue significativa: tabaquismo 46%, sobrepeso y obesidad 47% y sedentarismo 62%40.
Posteriormente este diseño se aplicó en mayor escala a nivel comunitario. En el 2002 Kunstmann, Lira, et al.41 evaluaron los FR y estratificaron a más de 12 mil personas en 26 comunas de la Región Metropolitana de Chile, entregando educación por enfermeras para el manejo de conductas saludables y la referencia a evaluación médica en los casos que lo requerían. Se evaluaron 12.190 personas sin evento previo, edad promedio 47,6±12 años, 51% eran mujeres. La estratificación de riesgo fue: bajo 40%, leve 31%, moderado 22%, alto 5,5% (670 personas) y muy alto 0,15% (18 personas). De una manera similar al hallazgo de Lira, et al.40, la población de riesgo bajo, evidenciaba una alta prevalencia de factores de riesgo: tabaquismo 37%, hipercolesterolemia 53%, presión arterial elevada 21%, obesidad 23% y sedentarismo 68%. En este grupo también se analizó la correlación de algunos modificadores (no incluidos en el modelo) con la estratificación de riesgo, siendo significativa para todos ellos. Esto enfatiza la utilidad de complementar la estratificación con la información adicional que proporcionan los biomarcadores y/o modificadores del riesgo. Dentro de ellos, destacó la alteración de circunferencia de cintura, con una asociación significativa con otros FR, como la hipertensión y los trastornos de glicemia, especialmente en mujeres, independiente de su edad42.
En ambas iniciativas (1999 y 2002) se utilizaron las tablas de riesgo europeas16. La ventaja de esta herramienta era que en los parámetros lipídicos sólo requería colesterol total y el formato de la tabla (colores) permitía a las personas entender mejor cómo se modifica el riesgo cuando empeoran o mejoran los factores (riesgo relativo), siendo un elemento útil para la educación y consejería.
Estas y otras iniciativas como el trabajo de Koch, et al.,43 en 2005 dieron una primera mirada a la estratificación de riesgo CV en población chilena. No obstante, al efectuar el seguimiento de estas poblaciones, se evidenció que las ecuaciones (americana y europea) no predecían de manera adecuada la incidencia de eventos. Adicionalmente, ponían de manifiesto los FR de mayor carga atribuible en nuestra población para la incidencia de eventos cardiovasculares: la hipertensión arterial (HTA) y la diabetes mellitus (DM)5. Koch, et al., identificaron como predictores independientes de ECV no fatales a 5 años la HTA, la diabetes, la edad y un NSE bajo43.Por su parte Lira et al44. en el año 2015 en el seguimiento de más de 8 mil personas de la cohorte 200241 a 10 años, encontraron 114 muertes de causa CV, con un riesgo relativo (RR) de evento CV fatal de 2,56 para DM y de 1,48 para HTA. Adicionalmente, evidenciaron que estos 2 FR lideraban también la mortalidad por accidentes cerebrovasculares con un RR de 2,28 y 2,57 respectivamente44. En ambos estudios (Koch y Lira) no hubo diferencias en la composición etaria ajustada por sexo en la población estudiada, comparada con la distribución del censo poblacional del período.
El año 2002 el Ministerio de Salud creó el Programa de Salud Cardiovascular (PSCV), fusionando programas previos, dirigidos a tratar FR aislados (hipertensión, diabetes, tabaquismo o dislipidemia). El PSCV incluye un enfoque terapéutico integral, con la estimación de riesgo de CV del individuo y determinación de metas terapéuticas. Sin embargo, como sucede al aplicar tablas elaboradas en otras poblaciones con mayor incidencia de ECV, tendía a sobreestimar la incidencia de eventos.
Por ello, el año 2009 Icaza, et al.45 elaboraron una adaptación de la función de Framingham para población chilena, considerando la prevalencia poblacional local de FRCV y la incidencia estimada de eventos coronarios. Esta herramienta fue incorporada al PSCV ese mismo año46, no obstante, era necesaria su validación.
El año 2010 Kunstmann y Lira, junto a las autoras de la adaptación de la tabla chilena (Icaza y Nuñez), efectuaron una validación preliminar de este instrumento (Proyecto FONIS SA09I20022)47 cuyas conclusiones demostraron una calibración y discriminación aceptables, pero no exentas de dificultades metodológicas. En primer lugar, la población para la validación sólo tenía 5 años de seguimiento. Adicionalmente, fue difícil recabar información sobre los eventos no fatales, entre otros debido al hallazgo de isquemia silente (detectada a través de ECG), acceso restringido de datos sensibles, imposibilidad de contactar a los sujetos, registros no actualizados en las instituciones de salud y a las prioridades en salud post-terremoto del 27 de febrero del 201047,48.
El año 2014, el PSCV convoca una task force para actualizar el enfoque de riesgo CV49 incorporando como criterios independientes de alto riesgo la DM, la HTA refractaria y la enfermedad renal crónica, así como antecedentes familiares de enfermedad CV prematura y/o síndrome metabólico. Estos cambios obedecen a nueva evidencia y al hecho que la tabla chilena estratifica con bajo riesgo (<5%) a personas con una alta carga de FR (ej. mujer de 74 años, fumadora, con colesterol total de 220mg/dl y P Arterial >160/100mmHg. tiene un puntaje de riesgo calculado de 4%)45,49. La obtención de este tipo de resultados llevó a algunos profesionales de la atención primaria de salud a poner una nota de precaución al utilizar esta herramienta, instando a focalizar las medidas de tratamiento de manera juiciosa, considerando el resultado de su aplicación sólo como apoyo para la atención50.
Esta debilidad de la tabla chilena fue observada también con los resultados obtenidos por Lira et al.51 en 2014, con el seguimiento de una cohorte poblacional de más de 9 mil personas de la Región Metropolitana de Chile por 11 años (media 10,9 años - 89.825 años/persona-observación). Adicionalmente, en este seguimiento se observó que los FR con mayor carga atribuible de eventos fatales eran la hipertensión (RR 1,48 para eventos coronarios y RR 2,28 para eventos cerebrovasculares) y la diabetes mellitus (RR de 2,56 para ambos eventos). A nivel poblacional, la HTA se asoció de manera significativa (p<0,001) a 1 de cada 4 muertes de causa coronaria y a 1 de cada 3 muertes de causa cerebrovascular isquémica, con un riesgo poblacional atribuible de 24,7 y 64%, respectivamente51.
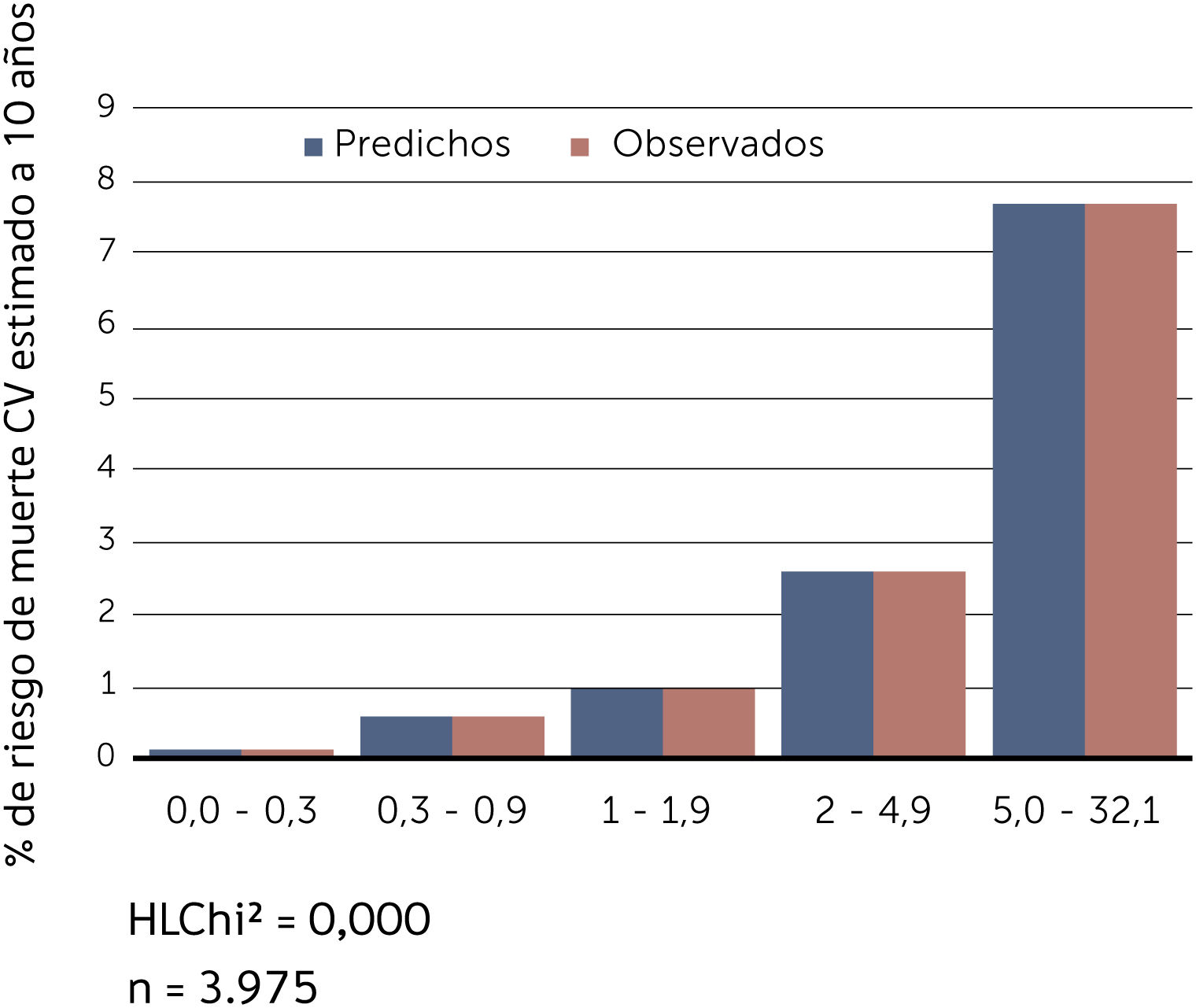
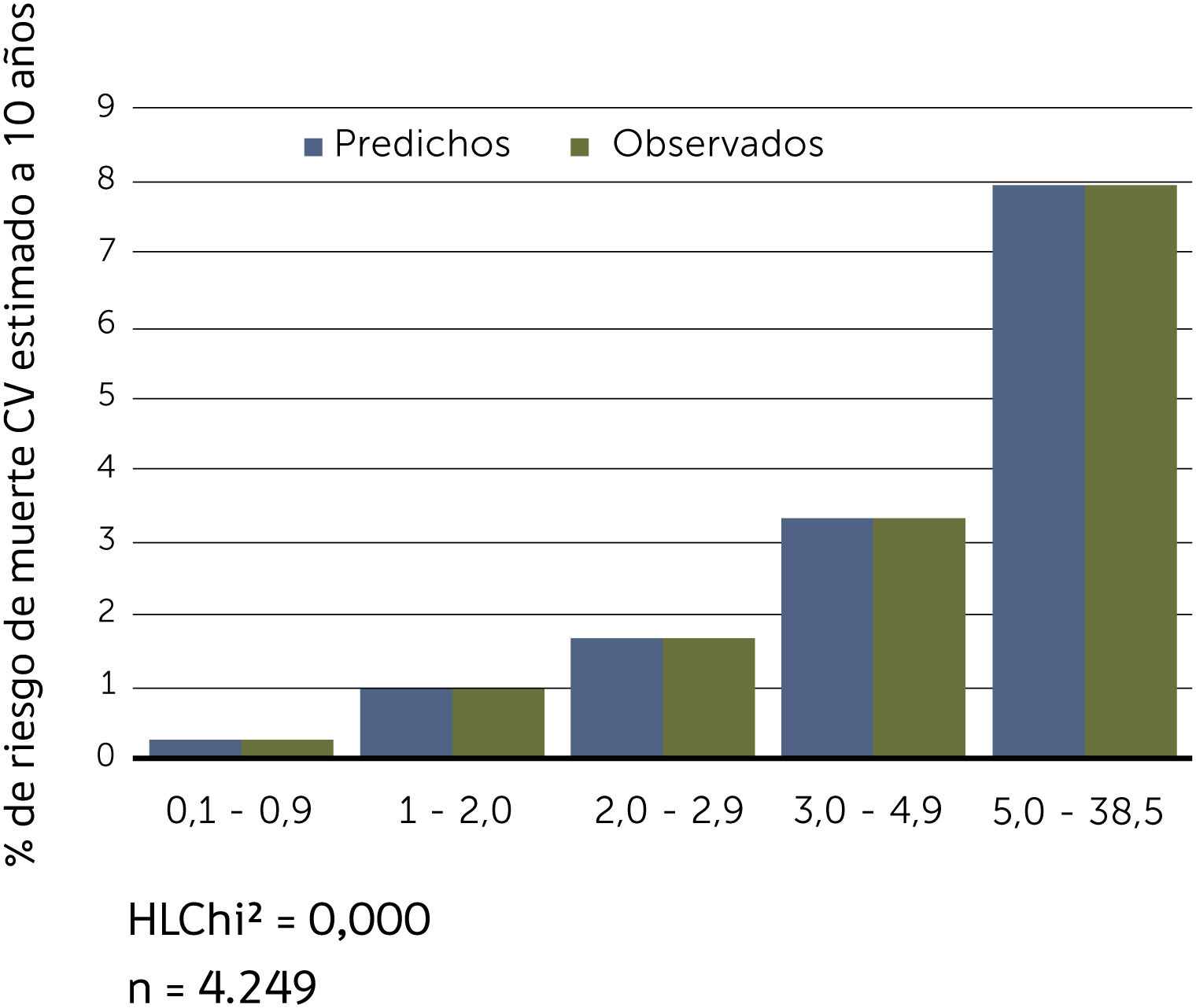
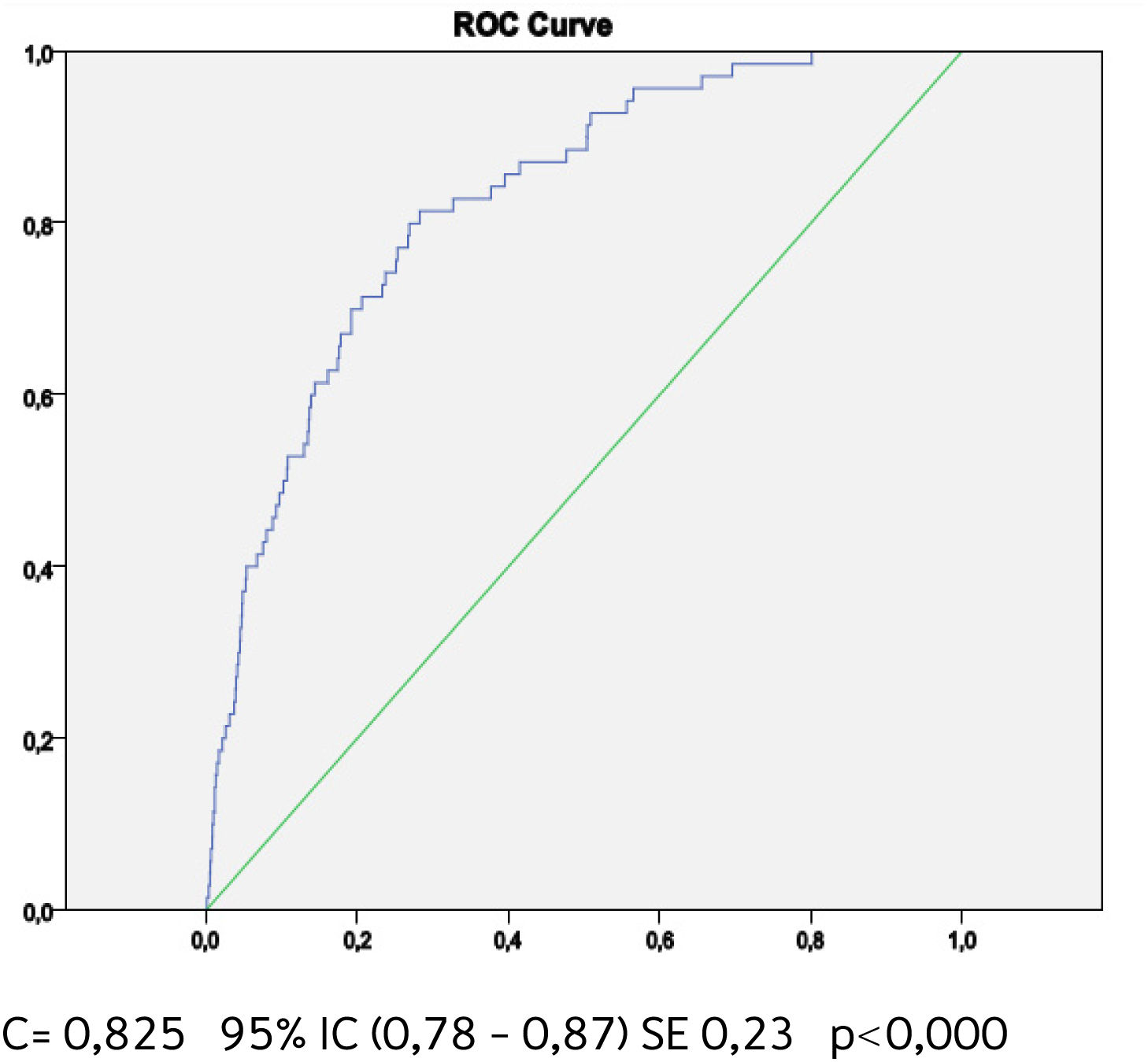
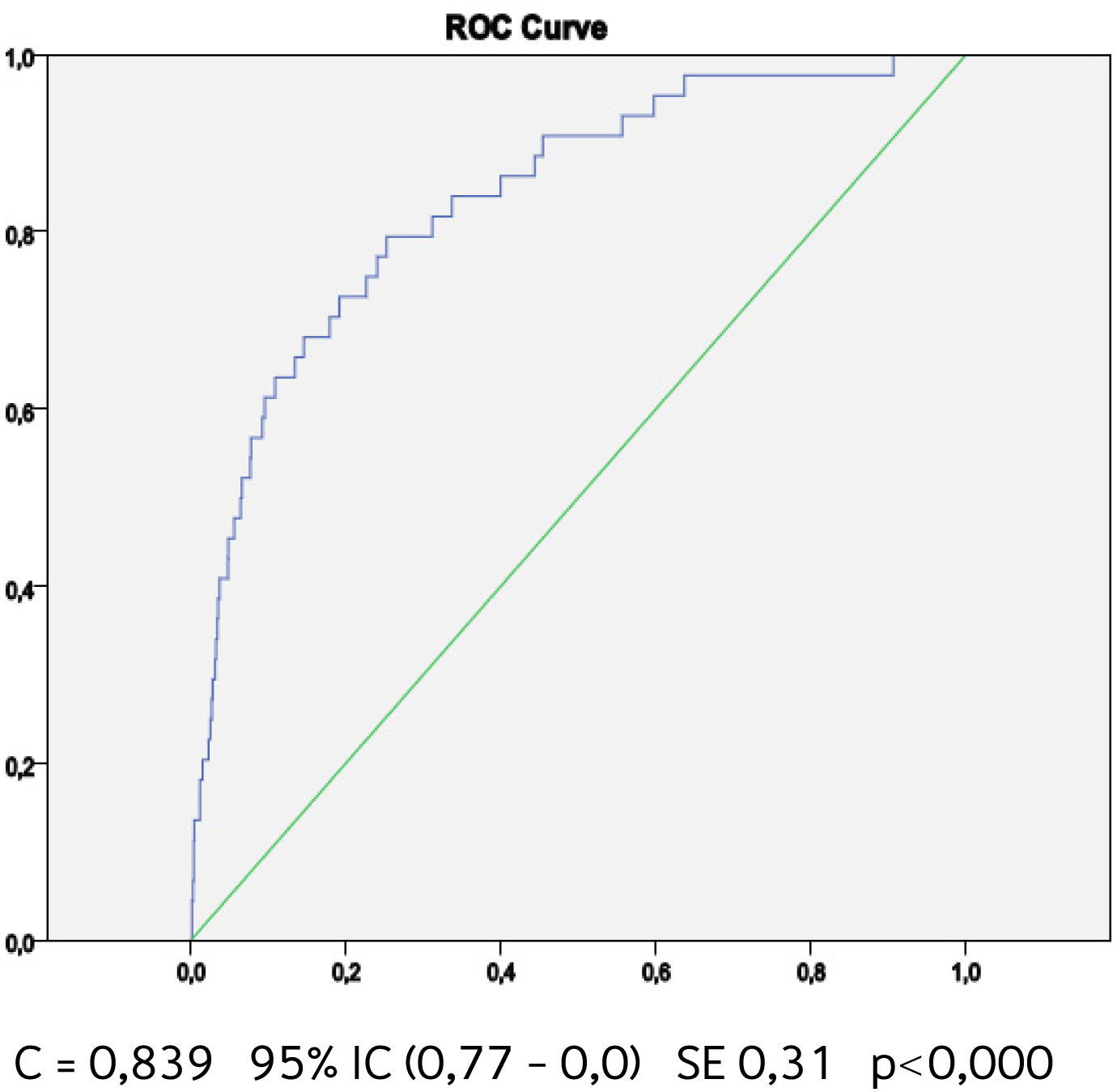
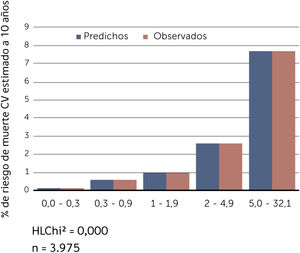
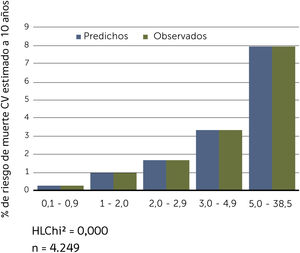
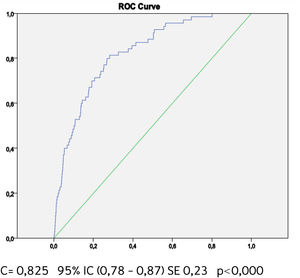
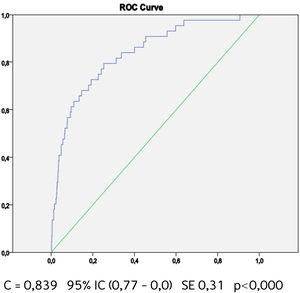
Buscando afinar la estrategia de estratificación, en 2015 Lira et al., evalúan la aplicabilidad de la tabla europea SCORE de bajo riesgo17 en población chilena52. Este instrumento tiene la ventaja de utilizar datos “duros” (mortalidad) y predice no solamente eventos coronarios, como la tabla de Icaza, sino que incluye otros eventos cardiovasculares tales como: enfermedades hipertensivas, insuficiencia cardíaca y accidentes cerebrovasculares tromboembólicos, entre otros. En el seguimiento de esta cohorte (8.400 personas) se revisó a través del Registro Civil el estado vital y la causa de la muerte. Cabe mencionar que los certificados de defunción chilenos se consideran de óptima calidad53. La calibración se evaluó con pruebas utilizadas en estudios similares47,54, a través de Hosmer y Lemeshow (HL) y la discriminación calculando el área bajo la curva (AUC). Un valor de p>0,05 para HL Chi2 indica que no hay diferencia entre los eventos predichos y observados y las estadísticas de C para AUC >0,8 se consideran una buena discriminación. En ambos sexos el porcentaje de eventos predichos y observados (HL) (Gráficos 1 y 2) tuvo alta coincidencia y el área bajo la curva (estadísticaC) fue de 0,82 para hombres y 0,83 para mujeres52 (Gráficos 3 y 4). Los hallazgos confirmaron que el poder predictivo de esta herramienta para población chilena era útil, no sólo para los eventos coronarios.
En una iniciativa similar, en 2017 Acevedo, et al.55 compararon la capacidad predictiva de mortalidad CV en población chilena utilizando la tabla de Framingham original, la tabla adaptada chilena y el instrumento propuesto por la AHA/ACC 201319. A través de un seguimiento promedio 7±3 años, de 3.284 personas en la RM, concluyeron que el instrumento de la AHA/ACC tenía mejor capacidad predictiva de mortalidad (AUC), con una estadística C de 0,78, comparada con C=0,60 y C=0,67 con la Tabla Framingham original y la chilena adaptada, respectivamente, sin llegar a la significancia estadística55. Estos resultados reafirmaron que era necesario afinar las herramientas a nivel nacional. Sin embargo, estos hallazgos deben evaluarse con cautela ya que presentan algunas consideraciones metodológicas. La tabla de Framingham y sus adaptaciones predicen sólo eventos coronarios, fatales y no fatales, en cambio el puntaje AHA/ACC se construyó con datos, y busca eventos “duros” de enfermedad cardiovascular aterosclerótica (ASCVD, por sus siglas en inglés), fatales y no fatales, más allá de eventos coronarios, a 10 años19. Adicionalmente las 2 primeras ecuaciones no incluyen la raza. Al igual que lo encontrado por Lira et al.52,este estudio evidencia la carga atribuible de la hipertensión (p<0,001) y la diabetes (p<0,01) en la mortalidad CV de población chilena.
En un nuevo esfuerzo por optimizar la estratificación, el año 2017 el PSCV elaboró nuevas guías56 y más recientemente incorporó el uso de las tablas de predicción de riesgo elaboradas por la OMS, actualizadas el año 201918. Estas últimas tienen como base la ecuación de Framingham, pero a diferencia de ellas, estiman el riesgo combinado de infarto del miocardio y accidente cerebrovascular a 10 años (fatal y no fatal). Fueron elaboradas para países de nivel socioeconómico medio y bajo, donde generalmente no se cuenta con instrumentos basados en cohortes poblacionales. Su modelación está basada en datos poblacionales globales de prevalencia de factores de riesgo e incidencias de eventos, similar a la adecuación efectuada por Icaza et al45. pero agrupando datos de varios países para cada una de las subregiones epidemiológicas de la OMS. El año 2019, la tabla recomendada para Chile se redujo de la agrupación de 25 países a sólo 3 (Argentina-Chile-Uruguay)18. Utilizando el ejemplo anterior (mujer de 74 años, fumadora, con colesterol total de 220mg/dl y presión arterial >160/100mmHg), al aplicar la tabla OMS se obtiene una probabilidad de evento 23% (alto) en los próximos 10 años, comparado con la probabilidad obtenida mediante la tabla chilena de Icaza et al., donde obtiene 4%.
Esta diferencia pone de manifiesto la necesidad de la búsqueda/construcción de instrumentos más precisos, para evitar la sub o sobreestimación del riesgo, que lleva aparejado decisiones terapéuticas. Tanto la tabla chilena de Icaza como las elaboradas por la OMS están basadas en datos secundarios, por lo que, a juicio de algunos profesionales de la atención primaria de salud, se desconoce su real capacidad predictiva, generando un grado de incertidumbre significativo en la efectividad de su uso en prevención primaria50.
Lo anterior, sumado a los resultados de las iniciativas de Lira52 y Acevedo55 reafirman la necesidad de contar con una cohorte nacional y su seguimiento para elaborar/adaptar un instrumento más preciso. Es por ello que, basado en experiencias de otros países, como España54 se tomó contacto con los autores originales del SCORE para adaptar esta ecuación a población chilena.
Para ello, se recabaron datos poblacionales generales (censo, prevalencia FR clásicos e incidencia de eventos, entre otros) y se extrajeron los datos biodemográficos y valores individuales anónimos de FRCV de los participantes de la Encuesta Nacional de Salud 2009–201057. Con ellos, en 2019 se efectuó la adaptación de la ecuación SCORE para población chilena. Siguiendo el ejemplo anterior (mujer de 74 años, fumadora, con colesterol total de 220mg/dl y presión arterial >160/100mmHg) al aplicar el SCORE adaptado a población chilena (SCORE-CHILE), se obtiene un riesgo de evento fatal de 19,8%, catalogado como muy alto riesgo (15% o más). De hecho, los datos de este ejemplo corresponden a una persona de la cohorte49,52 que falleció de un accidente cerebrovascular a los 6,5 años de seguimiento.
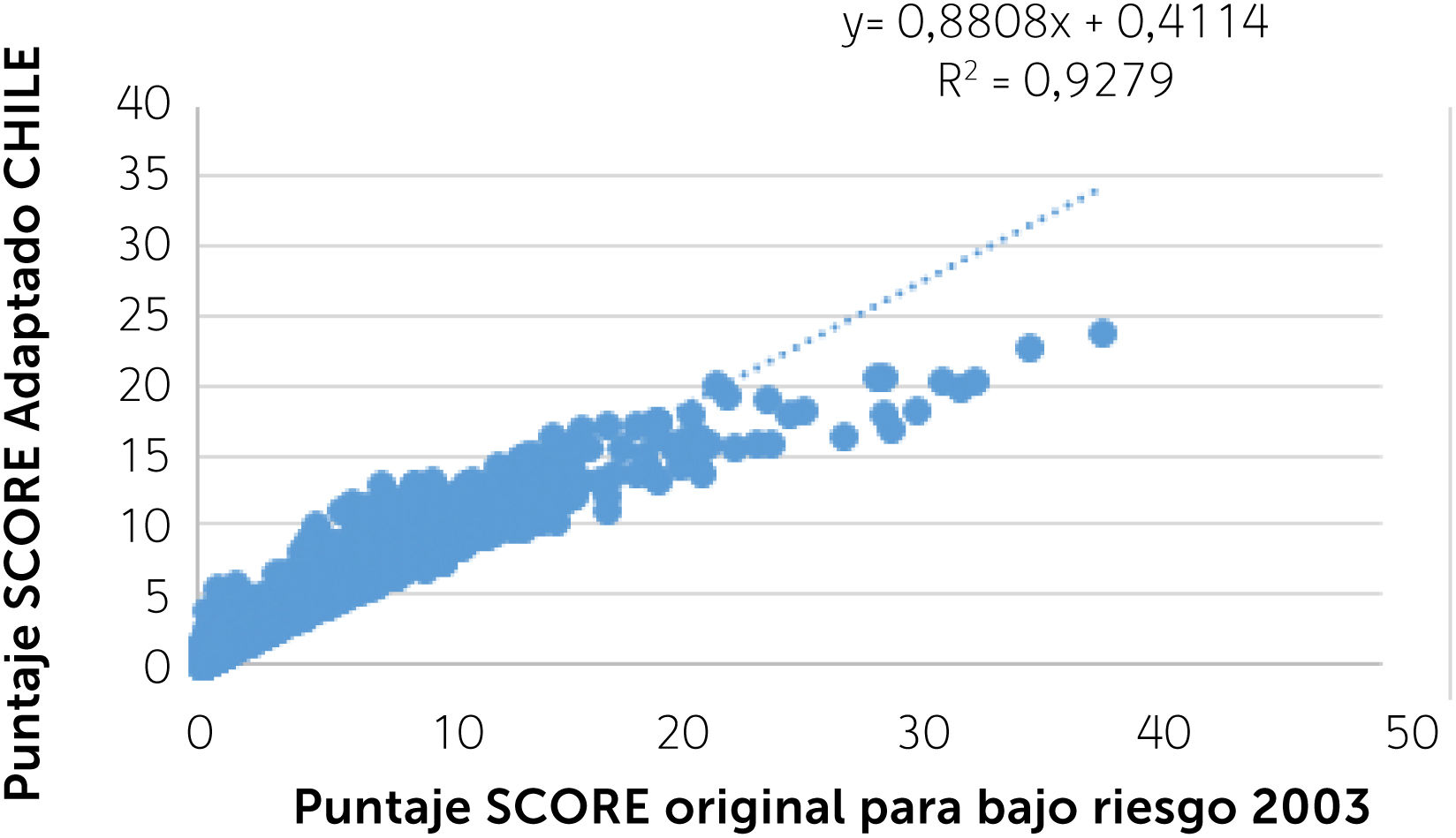
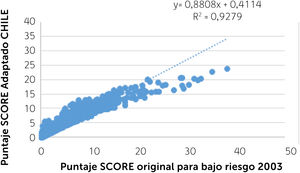
El análisis preliminar de la aplicación del SCORE-CHILE a la cohorte de más de 8 mil personas52, comparado con la aplicación del SCORE original para países de bajo riesgo a esa misma población, se muestra en el siguiente gráfico de correlación, (Gráfico 5) con su correspondiente coeficiente de determinación (R2), el cual refleja la bondad de ajuste del modelo. La correlación r de Pearson elevada al cuadrado expresa el porcentaje de variación en Y explicada por la variación de X y viceversa. Mientras más cercano a uno (correlación perfecta) mejor es el ajuste al modelo de datos. Cada punto azul del gráfico corresponde a un sujeto.
Su análisis muestra que, si bien el R2 es superior a 0,9 (muy bueno) en términos generales, para los riesgos bajos existe una correlación adecuada entre ambos instrumentos, no obstante, a medida que aumenta el riesgo, el SCORE original tiende a sobreestimar el riesgo en un número reducido de sujetos (con valores sobre 20%), comparado con el SCORE-CHILE. A priori, esta diferencia no sería clínicamente relevante ya que, de acuerdo al SCORE original, cualquier puntaje de riesgo sobre 15% se considera de muy alto riesgo17.
Como ocurre con otras adaptaciones, es necesario efectuar la validación de este nuevo instrumento para estimar su precisión. Por ello, se está trabajando en el seguimiento de la cohorte de los mismos sujetos con cuyos datos se elaboró la adaptación. Hasta el momento se cuenta con la incidencia y causa de defunción de los sujetos de la ENS 2009, al año 2018 (9 años de seguimiento). Su posterior análisis aún está en desarrollo por dificultades secundarias a la pandemia.
DiscusiónEn resumen, el cálculo del riesgo global ha sido considerado, durante casi tres décadas, la mejor herramienta para la prevención primaria CV integral, ayudando en el establecimiento de prioridades de salud10,16,22. Informes y directrices recientes de varios grupos de trabajo interdisciplinarios 9,10,20,58, continúan identificando como componente crucial de una acción eficaz la identificación de personas con alto riesgo de sufrir un evento CV, con énfasis en pacientes asintomáticos que serían candidatos para intervenciones médicas más intensivas. Esto sigue siendo un desafío público importante, ya que un número significativo de eventos ocurren en la población aparentemente sana, y los individuos jóvenes con factores de riesgo aislados graves generalmente se clasifican con riesgo intermedio utilizando ecuaciones de riesgo estándar12.
Es imperativo conocer las consideraciones epidemiológicas, incluida la carga del factor de riesgo y la incidencia particular de ECV en cada población objetivo, así como seleccionar la herramienta de estimación de riesgo adecuada. Revisar el proceso de validación para estimar la utilidad de un determinado modelo y considerar datos adicionales son aspectos claves para una gestión de riesgo individualizada y más precisa.
De manera paralela, es importante destacar que no solo la prevención primaria de las ECV requiere una estimación del riesgo para guiar su manejo. Los pacientes con otras patologías o FRCV específicos, no siempre incluidos en las ecuaciones de estimación pueden beneficiarse del uso de herramientas específicas. Por ejemplo, para pacientes con diabetes existen los modelos ADVANCE59 o DIAL60, para pacientes con antecedentes de enfermedad vascular, existe el modelo SMART61 o SMART-REACH62 y para pacientes con insuficiencia cardíaca se proponen el modelo MAGGIC63 o el de Seattle64. Adicionalmente, las nuevas guías europeas 2021 recomiendan evaluar el riesgo CV en pacientes con otras patologías CV, como por ejemplo la fibrilación auricular20. El sitio web U-prevent, (https://u-prevent.com/) incluye estos y otros algoritmos para diferentes categorías de pacientes.
Finalmente, en los últimos años, los desafíos en esta área se han volcado a grupos vulnerables, como niños y adolescentes, adultos mayores e inmigrantes, así como a la identificación del rol de riesgos competitivos20. Esto incluye la revisión de cómo otros factores moduladores, por ejemplo, el estatus social o la alfabetización, pueden influir en los resultados esperados.
Algunas comorbilidades son relevantes para el manejo de las ECV, ya sea porque comparten FR o porque algunos procesos o tratamientos inherentes a la patología aumentan el riesgo cardiovascular. Algunos ejemplos son la enfermedad renal crónica65, la artritis inflamatoria66, el cáncer11,67, especialmente en casos de terapia cardiotóxica68, y pacientes con VIH con mayor supervivencia69 en quienes un meta-análisis reciente encontró una asociación de riesgo de infarto agudo de miocardio dos veces mayor en infección crónica por VIH70. Las nuevas guías europeas sugieren además considerar la migraña con aura en la evaluación de riesgo y en el caso de artritis reumatoide multiplicar el valor de riesgo obtenido por 1,5 20.
El riesgo absoluto puede no ser exacto para población más joven, ya que tenderán a clasificarse con bajo riesgo incluso en presencia de un perfil de FR muy desfavorable o factores aislados muy intensos9,11,20,33,71. Algunas estrategias sugeridas para abordar esto son el uso de una tabla de riesgo relativo o “edad de riesgo”, calculadoras de riesgo de por vida, o años de vida libre de enfermedades cardiovasculares9,11,20,33,72.
Adicionalmente, hay modificadores del riesgo más prevalentes en la población más joven que deben tenerse en cuenta, como el abuso de sustancias. La cocaína produce efectos agudos como hipertensión aguda, arritmia, accidente cerebrovascular e infarto agudo de miocardio, debido al espasmo de las arterias coronarias resultante de la estimulación adrenérgica. Su uso prolongado induce miocardiopatía, lesión endotelial y fibrosis vascular73,74.
La migración entre países está creciendo cada vez más75 y las diferencias étnicas en la prevalencia de FRCV están bien documentadas en la literatura9,20,75,76, por lo que el perfil de carga de riesgo difiere entre la población inmigrante. No obstante, la evidencia sugiere que estos perfiles sufren modificaciones después de un tiempo de residencia, o en la segunda generación, conocido como fenómeno de la aculturación11,75–77. Se ha demostrado que las herramientas actuales de estratificación no proporcionan estimaciones adecuadas del riesgo CV en las minorías étnicas11. Los instrumentos validados subestiman78 o sobreestiman79 el riesgo en pacientes de ciertos grupos étnicos minoritarios. Las guías actuales recomiendan que se desarrollen ecuaciones de riesgo CV específicas por etnia y que de manera transitoria se utilicen factores correctores. Las nuevas guías europeas sugieren multiplicar el riesgo obtenido por un factor corrector según lo siguiente: indios y bangladesíes: 1,3; pakistaníes: 1,7; otros asiáticos: 1,1; afro caribeños: 0,85 y, afroamericanos y chinos 0,720.
Respecto de los moduladores genéticos, si bien hay varios estudios al respecto80, las recomendaciones recientes estiman que aún no hay datos suficientes para apoyar el uso de estimadores genómicos en la evaluación del riesgo en prevención primaria20.
La evolución de la estratificación del riesgo CV en Chile ha tenido un desarrollo sostenido, en un trabajo conjunto del MINSAL con el aporte de actores nacionales relevantes, buscando afinar la capacidad predictiva de la herramienta que guía el manejo clínico del PSCV, cuya finalidad es “reducir la incidencia de eventos cardiovasculares por medio de control y compensación de los factores de riesgo cardiovascular y mejorar el control de personas que han tenido un evento cardiovascular”56. La herramienta actual, implementada el 2019, presenta aún algunos desafíos ya comentados.
La exploración del ajuste de otros modelos a nuestra realidad nacional es un método eficiente, pero requiere de una aplicación e interpretación cuidadosa, así como de su debida validación.
La estimación del riesgo CV es un proceso dinámico, tanto por la variación que experimentan los FR, como por el avance en el conocimiento de factores emergentes y nuevas técnicas de estratificación. Queda por ejemplo dilucidar cuál es la utilidad de la inteligencia artificial (machine learning) en este proceso; ya están en curso estudios al respecto81. Como corolario se puede afirmar que aún existen múltiples desafíos en la búsqueda de herramientas más precisas en un amplio espectro de variedad individual y poblacional. Como expresa Heráclito “Todo fluye y nada permanece”.
Declaración de conflicto de interésLa autora declara no tener conflictos de intereses.