Los trastornos del sueño son frecuentes en la población y una causa importante de morbilidad. El objetivo de esta revisión es evaluar las alteraciones del sueño en periodos de emergencia y desastres. A lo largo de la historia, la esfera biopsicosocial y el sueño de las personas ha sido abrumada por múltiples eventos a gran escala, tales como desastres naturales, tragedias provocadas por el hombre, conflictos bélicos, crisis sociales y pandemias, cuya experiencia puede derivar en problemas de salud a corto, mediano y/o largo plazo. En los estudios analizados, se ha observado el impacto negativo de las emergencias y desastres en el sueño, por lo que ha cobrado gran relevancia la difusión y promoción de medidas que incentiven el buen dormir. Debido a la llegada del COVID-19 y a la situación de confinamiento por periodos prolongados en el hogar para prevenir su propagación, han surgido importantes consecuencias a nivel social. Ciertos factores ocupacionales y características de los desastres se asocian a mayor comorbilidad, un alto riesgo de experimentar agotamiento físico, trastornos psicológicos e insomnio en grupos altamente vulnerables, como lo son los profesionales de la salud, rescatistas y socorristas. El insomnio es el trastorno de sueño más frecuente en la población general y su empeoramiento en el contexto de pandemia por COVID-19 representa un nuevo problema en salud pública. Es por ello, que es indispensable promover campañas de prevención de salud física y mental orientados a la pesquisa precoz y manejo de patologías de la esfera psicosocial, dentro de las posibilidades socioeconómicas.
Sleep disorders are common in the population and are major cause of morbidity. The objective of this review is to assess sleep disturbances in times of emergency and disasters. Throughout history, the biopsychosocial field and sleep have been affected by multiple large-scale events, such as natural disasters, man-caused tragedies, armed conflicts, social crises and pandemics, the experience of which can lead to short, medium and/or long term health problems. In several studies, the negative impact of emergencies and disasters on sleep have been analyzed, emphasizing the importance of the diffusion and promotion of measures that encourage good sleep. The arrival of COVID-19 and consequent home confinement for prolonged periods caused important social consequences. Certain occupational factors and characteristics of disasters are associated with greater comorbidity: a high risk of experiencing physical exhaustion, psychological disorders and insomnia, especially in highly vulnerable groups, such as health professionals, rescuers and first aids-responders. Insomnia is the most frequent sleep disorder in the general population and its worsening in the context of the COVID-19 pandemic, represents a new public health problem. It is essential to promote physical and mental health prevention campaigns, aimed at early screening and management of pathologies in the psychosocial sphere, within socioeconomic possibilities.
Los trastornos del sueño son frecuentes en la población y una causa importante de morbilidad. El objetivo de esta revisión es evaluar las alteraciones del sueño en períodos de emergencias y desastres mediante la búsqueda de información actualizada en la literatura, incluyendo la más reciente en relación a pandemias.
A lo largo de la historia, la esfera biopsicosocial y el sueño de las personas ha sido abrumada por múltiples eventos a gran escala, tales como desastres naturales, tragedias provocadas por el hombre, conflictos bélicos, crisis sociales y pandemias, cuya experiencia puede derivar en problemas de salud a corto, mediano o largo plazo1.
Durante años, para definir los eventos adversos que afectan a una comunidad se han utilizado indistintamente términos como emergencia y desastre, que si bien comparten características comunes, presentan importantes elementos diferenciadores. Las emergencias implican un quiebre de la normalidad, que no excede la capacidad de respuesta en la comunidad afectada2. Por otro lado, los desastres se definen como disrupciones del sistema ecológico humano que sobrepasan la capacidad de respuesta de la comunidad para poder enfrentarlos y luego retornar a la normalidad. La gran mayoría de los desastres pueden ser prevenidos y/o bien preverse. Además, se conoce que su impacto sobre la salud pública no siempre es inmediato, ya que las consecuencias a mediano y largo plazo pueden ser más complejas que los efectos iniciales3. De ahí la importancia de la gestión de riesgos para la prevención y/o mitigación de estos eventos.
Los desastres naturales son sucesos inesperados, predecibles o impredecibles que pueden tener un impacto severo en la población, causando importantes daños a la vida, infraestructura, sociedad y economía, generalmente provocados por fenómenos climáticos u otros factores ambientales, donde desde un punto de vista de organización, hay que contar con una preparación adecuada, integrando la participación de la comunidad y sistema de salud para anticipar la respuesta y evitar el mayor número de repercusiones negativas4.
En cuanto a los desastres provocados por el hombre, como lo son los conflictos bélicos armados, existen estudios retrospectivos multigeneracionales y de cohorte longitudinal que indican que tanto el personal militar desplegado como su entorno familiar, poseen una salud general más deficiente y con tasas de consultas médicas más altas que las expectativas del común de la población. La prevalencia de los diagnósticos psiquiátricos mostró que existe un gran impacto tanto a corto, como a largo plazo, predominando la ansiedad, depresión, trastorno de estrés post traumático, tendencia al suicidio y autolesión5–7.
Al revisar la literatura de brotes pandémicos pasados, como el síndrome respiratorio agudo severo por coronavirus de tipo 1 (SARS-CoV-1), síndrome respiratorio de Oriente Medio (MERS), ébola y la amenaza del ántrax en los Estados Unidos8, es posible predecir lo que podría suceder en la actualidad con el síndrome respiratorio agudo severo por coronavirus de tipo 2 (SARS-CoV-2). Es probable que el gran impacto social y sanitario de esta nueva pandemia pueda contribuir al desarrollo de perturbaciones de salud mental1 como el aumento de consumo de alcohol, trastornos de estrés postraumáticos, ansiedad, ira, miedo al contagio e inicio o exacerbación de trastornos mentales, sobre todo en poblaciones más vulnerables8.
Debido a la llegada del COVID-19 y a la situación de confinamiento por periodos prolongados en el hogar para prevenir su propagación, han surgido importantes consecuencias a nivel social. La obligación de quedarse en casa, restringir salidas, trabajar o estudiar por vía telemática, todo en un contexto permanente de estrés e incertidumbre, pueden tener un fuerte impacto en el funcionamiento, salud mental y sueño nocturno.
El impacto de las emergencias sanitarias en la salud mental es multifactorial, con posibles consecuencias que pueden perdurar mucho después de la resolución real de la emergencia9, afectando de manera transversal a toda la población expuesta, pero con diferentes grados de profundidad. Estudios realizados a fin de identificar los factores de riesgo para padecer síntomas de salud mental en la población general debido a la pandemia, mostraron que estas afecciones son más comunes en el sexo femenino, población adulta joven, en personas infectadas, personas con sospecha de infección y personas que podrían tener contacto con pacientes COVID-1910–12.
Sueño y su rol en saludEn relación al sueño, se conoce que el buen dormir es una función biológica fundamental para el bienestar físico y mental de los seres vivos, por lo que un sueño insuficiente prolongado en el tiempo, puede impactar negativamente en la salud de quien lo padece. Durante el sueño tienen lugar diversos procesos fisiológicos tales como la conservación de energía, regulación metabólica, consolidación de la memoria, eliminación de sustancias de desecho, activación del sistema inmunológico, entre otros13.
El término “calidad del sueño” se utiliza en la medicina para referirse a un conjunto de elementos que configuran el proceso del sueño, los cuales incluyen el tiempo total de sueño, la latencia del inicio del sueño, el grado de fragmentación, el tiempo total de vigilia, la eficiencia del sueño y, a veces, los eventos que alteran el sueño, como despertares espontáneos o apneas14. Se ha observado una relación directa entre una mala calidad de sueño y el mayor riesgo de obesidad, enfermedades cardiovasculares, metabólicas y trastornos del ánimo, como resultado de una senescencia celular acelerada15. Además, se ha visto una asociación entre una mala calidad del sueño y el riesgo de sufrir accidentes de tráfico16 debido a la afectación de las funciones cognitivas superiores como la atención. En el caso de los niños, la mala calidad del sueño y su menor duración, se relacionan con un bajo desempeño académico y menor rendimiento cognitivo, especialmente en la primera infancia, aunque esta asociación tiende a disminuir con los años17,18.
El sueño desempeña un papel importante en la mantención y funcionamiento del sistema inmunológico a través de diversos mecanismos, como la disminución de catecolaminas, cortisol y la liberación de adyuvantes como la prolactina y hormona del crecimiento, que aumentan y favorecen la redistribución linfocitaria19. Las circunstancias que afectan la calidad de sueño se han asociado a una menor respuesta a las vacunas y a un aumento de la vulnerabilidad para padecer enfermedades infecciosas.
Trastornos del sueño asociados a emergencias y desastresEl sueño puede verse afectado por múltiples factores, como la ocurrencia de eventos particularmente intensos, destacando desastres naturales, guerras y pandemias20. Un estudio cuyo objetivo fue medir el impacto en la salud mental de los residentes de Atenas posterior a un terremoto de magnitud 5,9, reveló que la adaptabilidad de las personas a las nuevas condiciones de vida es un factor determinante en el desarrollo de alteraciones del sueño. El 54% de los encuestados señaló que las nuevas condiciones de vida fueron determinantes en su sueño y dentro de este grupo se identificó insomnio en el 90%, pesadillas en el 25% y somnolencia en el 10%21.
En cuanto a las alteraciones del sueño en contexto de guerra, un estudio israelí que buscaba estimar la prevalencia de problemas de sueño en la población que había estado expuesta a ataques con misiles explosivos, un grupo a altos niveles y otro grupo control a bajos niveles de ataques, determinó que, del total de los encuestados, cerca del 37% presentó alteraciones en la calidad de sueño, sin diferencias significativas entre ambos grupos. Por lo anterior, se establece que el hecho de estar en riesgo de amenaza y tener un familiar o cercano en zonas de riesgo, parecen ser suficientes como factores causales de alteraciones del sueño, independiente de los niveles de ataques22. Una revisión sistemática sobre la prevalencia de alteraciones de sueño en migrantes y refugiados de guerra, estableció que entre el 39 al 99% de la población presentaba este tipo de alteraciones, principalmente debido al estrés relacionado con la integración y adaptación a la sociedad de acogida y por traumas de guerra23.
Como se ha mencionado anteriormente, la pandemia y las medidas sanitarias implementadas, han generado un gran impacto sobre la salud mental y el sueño nocturno. Un meta-análisis sobre la prevalencia de problemas del sueño en pandemia por COVID-19, concluyó que el 32,2% de la población general presentaba alteraciones del sueño (n=46.751) y al evaluar la calidad de sueño mediante el Índice de Pittsburgh en una muestra de 16.516 encuestados, el 37,9% obtuvo un puntaje alterado. En cuanto a la prevalencia de insomnio en la población general, se estableció que un 29,7% padecía de forma clínicamente significativa (n=7.220). Dentro de la población infectada por SARS-CoV-2, se apreció un marcado deterioro de la calidad de sueño, afectando a un 74,8% (n=1.884). Al analizar la muestra se establecieron como principales factores de riesgo la edad avanzada y el sexo masculino24.
Una de las posibles causas para la generación de trastornos del sueño o la exacerbación de aquellos preexistentes en tiempos de pandemia pueden ser las alteraciones de los ritmos circadianos. El ritmo circadiano es un regulador interno que nos mantiene despiertos durante el día y nos adormece durante la noche. Este se rige principalmente por la luz del día, pero también por otros factores como los horarios de alimentación y la actividad diurna.
La exposición a la luz brillante durante el día permite una mayor liberación de melatonina durante la noche, una hormona que juega un papel clave en inducir la somnolencia. Los niveles de actividad durante el día también afectan el sueño durante la noche siguiente, de manera que niveles bajos de actividad diurna, ya sea debido a, por ejemplo, trastornos del ánimo o confinamiento, afectan negativamente el sueño, al igual que niveles demasiado altos de actividad, por ejemplo, debido al estrés o sobrecarga de trabajo25.
Consecuencias de los trastornos del sueño en personal de primera respuesta de emergenciasCiertos factores ocupacionales y características de los desastres se asocian a mayor comorbilidad, un alto riesgo de experimentar agotamiento físico, trastornos psicológicos e insomnio en grupos altamente vulnerables, como lo son los profesionales de la salud, rescatistas y socorristas26,27.
El brote de COVID-19 está poniendo a los profesionales de salud bajo presiones extremas por varias razones, entre las que destacan el mayor riesgo de contagio debido a la alta exposición al virus, la sobrecarga de trabajo por las extensas jornadas laborales y el estrés constante. Sumado a esto, el hecho de tener que enfrentar situaciones complejas, como lo es la atención con recursos limitados y escasez de personal28, ha traído como consecuencia el aislamiento y retraimiento social. Toda esta presión puede contribuir no solo a reducir la eficiencia del personal, sino también a aumentar el riesgo de errores médicos, causar daños morales y/o problemas de salud mental28.
Un estudio que buscaba investigar la tasa de prevalencia de insomnio y confirmar los factores psicosociales relacionados entre el personal médico de los hospitales durante el brote de COVID-19, concluyó que más de un tercio del personal médico sufrió síntomas de insomnio durante el brote. Entre los factores relacionados se incluyeron el nivel de educación, un ambiente de aislamiento, preocupaciones psicológicas sobre el brote de COVID-19 y ser médico29.
Insomnio y pandemia COVID-19Según la clasificación internacional de los trastornos del sueño (ICSD-3), publicada por la Academia Americana de Medicina del Sueño (AASM) en 2014, los trastornos del sueño se subdividen en diferentes categorías: insomnio, trastornos respiratorios relacionados con el sueño, trastornos centrales de hipersomnolencia, trastornos del sueño-vigilia del ritmo circadiano, parasomnias, trastornos del movimiento relacionados con el sueño y otros trastornos del dormir30.
El insomnio es el trastorno de sueño más frecuente. En estudios epidemiológicos, su prevalencia tiene un rango muy amplio, siendo mayor en el sexo femenino31. El término insomnio tiene diferentes significados: puede ser una queja subjetiva relacionada con la calidad o la cantidad del sueño, puede ser un síntoma, un síndrome, o bien un trastorno del sueño configurado. La ICSD-3 y la quinta edición del diagnóstico y del manual estadístico de los trastornos mentales (DSM-V), lo definen como una queja de dificultad persistente en el inicio del sueño, su duración, consolidación o calidad durante el periodo de sueño, que ocurre a pesar de la existencia de adecuadas circunstancias y oportunidad para el mismo30.
El diagnóstico de insomnio es mayoritariamente clínico, basado en los síntomas descritos por el propio paciente. Las dificultades para iniciar y/o mantener el sueño, así como la sensación de tener un sueño de mala calidad o no reparador en las mañanas, acompañadas de síntomas diurnos como fatigabilidad, problemas de concentración o irritabilidad, son síntomas fundamentales para el diagnóstico. El ICSD-3 identifica tres diferentes tipos de insomnio: insomnio a corto plazo, insomnio crónico y otros tipos de insomnio, cuando el paciente tiene síntomas sugerentes, pero no cumple con los criterios para los otros dos tipos. Para cumplir con los criterios diagnósticos para insomnio crónico, el paciente debe presentar síntomas al menos tres veces por semana durante un período de tres meses o más. Por otro lado, el insomnio a corto plazo debe cumplir los mismos criterios, excepto que los síntomas deben estar presentes durante menos de tres meses30 (Tabla 1).
Criterios diagnósticos de insomnio crónico según la clasificación internacional de los trastornos del sueño (ICSD-3)
| A) El paciente o los familiares o cuidador reporta una o más veces lo siguiente: |
| 1. Dificultad para iniciar el sueño. |
| 2. Dificultad para mantener el sueño. |
| 3. Despertarse antes de lo deseado. |
| 4. Resistencia a irse a la cama en un horario apropiado. |
| 5. Dificultad para dormir sin la intervención de los padres o cuidadores. |
| B) Los pacientes informan, o los padres o cuidadores del paciente observan, uno o más de los siguientes aspectos relacionados con la dificultad del sueño nocturno: |
| 1. Fatiga/malestar. |
| 2. Compromiso de la atención, concentración o memoria. |
| 3. Deterioro del rendimiento social, familiar, ocupacional o académico. |
| 4. Alteración del estado de ánimo o irritabilidad. |
| 5. Somnolencia diurna. |
| 6. Alteraciones en la conducta. |
| 7. Reducción de la energía/motivación/iniciativa. |
| 8. Propensión a errores/accidentes. |
| 9. Preocupación o insatisfacción con el sueño. |
| C) Las molestias de sueño/vigilia reportadas no pueden explicarse únicamente por una oportunidad inadecuada (es decir, se asigna suficiente tiempo para dormir) o por circunstancias inadecuadas (es decir, el entorno es seguro, oscuro, tranquilo y cómodo) para dormir. |
| D) Las alteraciones del sueño y los síntomas diurnos asociados se producen al menos tres veces por semana. |
| E) La alteración del sueño y los síntomas diurnos asociados han estado presentes durante al menos 3 meses. |
| F) La dificultad de sueño/vigilia no se explica por otro trastorno del sueño. |
Los indicadores para determinar la intensidad y el impacto clínico que condicionan el tratamiento, son32:
- -
La intensidad de los síntomas durante la noche: el tiempo que el paciente refiere que tarda en iniciar el sueño, así como la duración y la percepción de despertares nocturnos.
- -
Estimaciones de frecuencia: por ejemplo, el número de noches por semana en las cuales la persona tiene problemas para conciliar el sueño, mantenerlo o el despertar precoz.
- -
Duración del problema de sueño en el tiempo o antecedentes de trastornos del sueño.
- -
El impacto de este trastorno del sueño en las actividades de la vida diaria (AVD).
La pandemia por COVID-19ha generado importantes cambios en la vida diaria y en la calidad de sueño. El estrés físico y psicológico debido a la situación sanitaria, los estímulos psíquicos ante los contenidos en los medios de comunicación y la disminución de la interacción social, pueden interferir en la conciliación y mantención del sueño. Además, el cambio de modalidad de trabajo/estudio hacia la virtualidad, ha aumentado la exposición a pantallas. Esto se traduce en una desregulación de los ritmos circadianos y afectación en el estado de alerta, causados por la supresión fisiológica de la hormona promotora del sueño melatonina a través de la luz emitida por los aparatos electrónicos33.
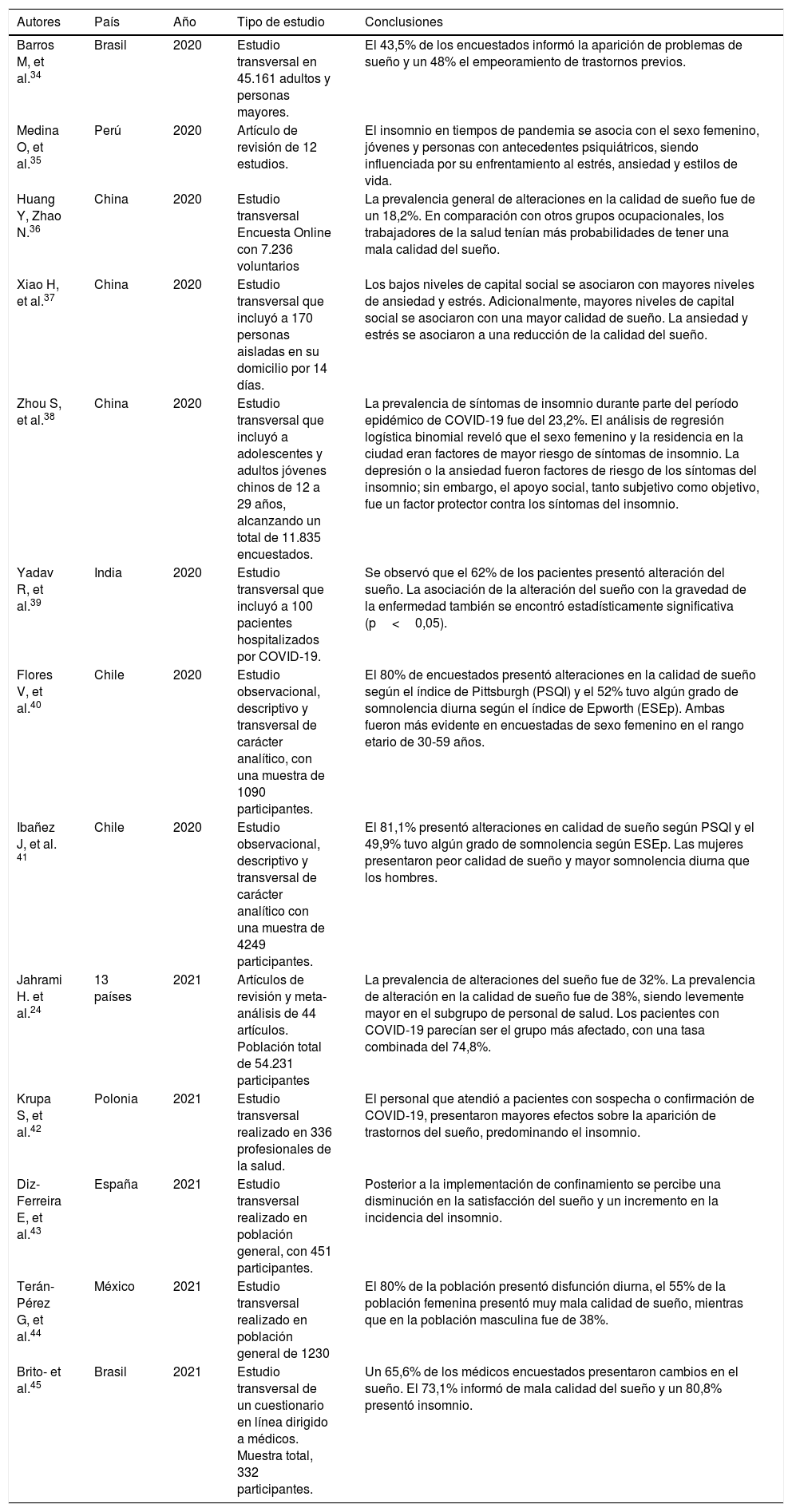
Se han realizado diversos estudios sobre alteraciones del sueño durante la pandemia por COVID-19, cuyas conclusiones permiten caracterizar la problemática (véase Tabla 2).
Estudios sobre trastornos del sueño en periodo de pandemia por COVID-19
| Autores | País | Año | Tipo de estudio | Conclusiones |
|---|---|---|---|---|
| Barros M, et al.34 | Brasil | 2020 | Estudio transversal en 45.161 adultos y personas mayores. | El 43,5% de los encuestados informó la aparición de problemas de sueño y un 48% el empeoramiento de trastornos previos. |
| Medina O, et al.35 | Perú | 2020 | Artículo de revisión de 12 estudios. | El insomnio en tiempos de pandemia se asocia con el sexo femenino, jóvenes y personas con antecedentes psiquiátricos, siendo influenciada por su enfrentamiento al estrés, ansiedad y estilos de vida. |
| Huang Y, Zhao N.36 | China | 2020 | Estudio transversal Encuesta Online con 7.236 voluntarios | La prevalencia general de alteraciones en la calidad de sueño fue de un 18,2%. En comparación con otros grupos ocupacionales, los trabajadores de la salud tenían más probabilidades de tener una mala calidad del sueño. |
| Xiao H, et al.37 | China | 2020 | Estudio transversal que incluyó a 170 personas aisladas en su domicilio por 14 días. | Los bajos niveles de capital social se asociaron con mayores niveles de ansiedad y estrés. Adicionalmente, mayores niveles de capital social se asociaron con una mayor calidad de sueño. La ansiedad y estrés se asociaron a una reducción de la calidad del sueño. |
| Zhou S, et al.38 | China | 2020 | Estudio transversal que incluyó a adolescentes y adultos jóvenes chinos de 12 a 29 años, alcanzando un total de 11.835 encuestados. | La prevalencia de síntomas de insomnio durante parte del período epidémico de COVID-19 fue del 23,2%. El análisis de regresión logística binomial reveló que el sexo femenino y la residencia en la ciudad eran factores de mayor riesgo de síntomas de insomnio. La depresión o la ansiedad fueron factores de riesgo de los síntomas del insomnio; sin embargo, el apoyo social, tanto subjetivo como objetivo, fue un factor protector contra los síntomas del insomnio. |
| Yadav R, et al.39 | India | 2020 | Estudio transversal que incluyó a 100 pacientes hospitalizados por COVID-19. | Se observó que el 62% de los pacientes presentó alteración del sueño. La asociación de la alteración del sueño con la gravedad de la enfermedad también se encontró estadísticamente significativa (p<0,05). |
| Flores V, et al.40 | Chile | 2020 | Estudio observacional, descriptivo y transversal de carácter analítico, con una muestra de 1090 participantes. | El 80% de encuestados presentó alteraciones en la calidad de sueño según el índice de Pittsburgh (PSQI) y el 52% tuvo algún grado de somnolencia diurna según el índice de Epworth (ESEp). Ambas fueron más evidente en encuestadas de sexo femenino en el rango etario de 30-59 años. |
| Ibañez J, et al. 41 | Chile | 2020 | Estudio observacional, descriptivo y transversal de carácter analítico con una muestra de 4249 participantes. | El 81,1% presentó alteraciones en calidad de sueño según PSQI y el 49,9% tuvo algún grado de somnolencia según ESEp. Las mujeres presentaron peor calidad de sueño y mayor somnolencia diurna que los hombres. |
| Jahrami H. et al.24 | 13 países | 2021 | Artículos de revisión y meta-análisis de 44 artículos. Población total de 54.231 participantes | La prevalencia de alteraciones del sueño fue de 32%. La prevalencia de alteración en la calidad de sueño fue de 38%, siendo levemente mayor en el subgrupo de personal de salud. Los pacientes con COVID-19 parecían ser el grupo más afectado, con una tasa combinada del 74,8%. |
| Krupa S, et al.42 | Polonia | 2021 | Estudio transversal realizado en 336 profesionales de la salud. | El personal que atendió a pacientes con sospecha o confirmación de COVID-19, presentaron mayores efectos sobre la aparición de trastornos del sueño, predominando el insomnio. |
| Diz-Ferreira E, et al.43 | España | 2021 | Estudio transversal realizado en población general, con 451 participantes. | Posterior a la implementación de confinamiento se percibe una disminución en la satisfacción del sueño y un incremento en la incidencia del insomnio. |
| Terán-Pérez G, et al.44 | México | 2021 | Estudio transversal realizado en población general de 1230 | El 80% de la población presentó disfunción diurna, el 55% de la población femenina presentó muy mala calidad de sueño, mientras que en la población masculina fue de 38%. |
| Brito- et al.45 | Brasil | 2021 | Estudio transversal de un cuestionario en línea dirigido a médicos. Muestra total, 332 participantes. | Un 65,6% de los médicos encuestados presentaron cambios en el sueño. El 73,1% informó de mala calidad del sueño y un 80,8% presentó insomnio. |
En condiciones de estrés permanente, como aquellas que se gatillan por eventos a gran escala como emergencias y desastres durante períodos prolongados de tiempo, los trastornos del sueño se instalan como procesos que alteran el equilibrio de las personas, constituyéndose como un factor de riesgo para una gran cantidad de patologías.
En todos los estudios analizados, se ha observado el impacto de las emergencias y desastres en los trastornos del sueño. En muchos casos, la ansiedad y el estrés social han traído como consecuencia el desarrollo de insomnio como principal trastorno del sueño y en otros han sido los cambios en el estilo de vida, como la utilización de dispositivos electrónicos a la hora de ir a dormir. Sin embargo, las situaciones causadas por emergencias sanitarias, incluyendo la pandemia por SARS-CoV-2, ha causado un mayor grado de disfunción.
Los instrumentos utilizados actualmente para evaluar trastornos del sueño no están diseñados específicamente para esta función en las condiciones actuales de pandemia, pero a pesar de ello, se ha intentado cuantificar las consecuencias negativas sobre la calidad de vida y el sueño.
Históricamente, Latinoamérica ha sido una de las regiones más afectadas ante catástrofes, emergencias y pandemias, incluyendo la actual por COVID-19. En estudios previos, se ha encontrado que los trastornos del sueño pueden alterar el sistema inmunológico46, haciendo a las personas más susceptibles a complicaciones infecto-contagiosas, y que el advenimiento de mayores trastornos del sueño en la población general viene a configurar un problema emergente en salud pública. Es por ello, que es indispensable promover campañas de prevención de salud física y mental, dentro de las posibilidades socioeconómicas.
Mantener una buena higiene del sueño es fundamental, ya que tendría repercusiones positivas al prevenir el desarrollo de enfermedades crónicas a largo plazo, como hipertensión arterial o diabetes mellitus. Debido a esto, las sociedades científicas se han preocupado de informar a la población y difundir recomendaciones desde un enfoque de salud pública47.
En las épocas de cuarentena o confinamiento en domicilio, muchas veces con suspensión de labores académicas y sociales, se deben tener en consideración los aspectos básicos de la higiene del sueño ya difundidos, como intentar levantarse a un horario fijo, evitar el uso excesivo de aparatos electrónicos que emitan luz antes de acostarse, tratar de exponerse a la luz solar durante el día y practicar actividad física de ejercicios moderados o de relajación en casa25.
Es importante contar con un apoyo permanente y preventivo de las alteraciones del sueño, así como también el fortalecimiento de programas orientados a la pesquisa precoz y manejo de patologías de la esfera psicosocial, más aún ante eventos como pandemias o grandes desastres, que llevan a colapsos del sistema sanitario o de sistemas de apoyo social.
Declaración de conflicto de interésLos autores declaran no tener conflictos de interés.
Agradecemos a la Sociedad Chilena de Medicina del Sueño (SOCHIMES) por la elaboración y difusión de recomendaciones para enfrentar la pandemia por COVID-19 como un gran aporte para la salud pública. Estas medidas han sido de gran utilidad para manejar las posibles alteraciones del sueño desde un enfoque preventivo, permitiendo mejorar la calidad de vida de la población.
RECOMENDACIONES DE LA SOCIEDAD CHILENA DE MEDICINA DEL SUEÑO PARA AFRONTAR LA PANDEMIA POR COVID-19
Durante esta pandemia es esperable que las personas sometidas a cuarentena como también aquellas que trabajan en Salud y otros Servicios Básicos, que vean incrementadas sus horas de trabajo o sistema de turnos, puedan sufrir alteraciones en su dormir. Por este motivo SOCHIMES entrega algunas recomendaciones para cuidar nuestra calidad de sueño, ya que un buen dormir es necesario para lograr una adecuada concentración y toma de decisiones, cruciales en esta difícil situación.
- 1.
Mantenga un horario regular para levantarse y acostarse, que idealmente no difiera en más de 2 horas de su horario habitual en la etapa pre-pandemia.
- 2.
Evite tomar siesta, esto incrementa la probabilidad de desarrollar un desorden en sus horarios de dormir.
- 3.
Mantenga horarios regulares al alimentarse, esto lo ayudará a preservar su ciclo de 24 horas.
- 4.
Manténgase activo y en lo posible realice actividad física en su hogar, en un mismo horario en la mañana o al inicio de la tarde.
- 5.
Limite su exposición a pantallas cercanas (computadores, tablets, celulares), principalmente en las 2 horas previas a su hora deseada de dormir.
- 6.
Evite la sobre exposición a redes sociales y otros medios de comunicación sobre temas relacionados a la pandemia.
- 7.
En las horas previas a acostarse, comparta con su familia privilegiando realizar actividades relajantes como escuchar música.
- 8.
Si presenta problemas para dormir, evite revisar su teléfono móvil o encender la televisión.
- 9.
Evite el consumo de alcohol o la AUTOMEDICACIÓN con fármacos para dormir.
- 10.
Si presenta trastornos persistentes para dormir o síntomas anímicos importantes, consulte a un especialista.
- 11.
En caso de ser usuario de CPAP, recomendamos evitar el uso del humidificador según tolerancia (o usarlo sin agua).