Conocer la perspectiva de profesionales sobre aspectos y dimensiones que deberían formar parte indispensable de la Atención Centrada en la Persona (ACP).
DiseñoTécnica Delphi.
EmplazamientoAtención Primaria.
ParticipantesSetenta y cuatro expertos médicos especialistas en medicina familiar y comunitaria (MF), tutores docentes, psicólogos y sociólogos distribuidos por todo el territorio nacional (enero-junio 2015).
MétodosRespondieron a tres cuestionarios: primero sobre aspectos que debería tener en cuenta un MF para realizar ACP en todas sus dimensiones. En el segundo se preguntó sobre el grado de acuerdo con cada ítem y dimensión en que lo clasificaba. Las respuestas se priorizaron en un tercer cuestionario (escala Likert, rango de puntuación 1-10).
ResultadosLa tasa de respuesta (TR) al primer cuestionario fue de 54,05%, obteniéndose 84 ítems, los más frecuentes Respeto y Atención Integral. El 2.° cuestionario con TR=48,6%, obtuvo 52 ítems con acuerdo superior al 75%. La TR del tercer cuestionario fue de 52,7%, obteniendo 21 ítems con puntuación >9. Los valores más altos correspondieron a aspectos esenciales de la ACP: respeto, atención integral, enfoque biopsicosocial, autonomía del paciente y participación en la toma de decisiones.
ConclusionesSe identificaron nuevas dimensiones: Prevención y promoción de la salud, Gestión de Recursos y Competencia Clínica; añadidas a las previamente descritas: Perspectiva biopsicosocial, Médico como persona, Paciente como persona, Relación médico-paciente y Poder y Responsabilidad compartidas.
El respeto, la atención integral, el enfoque biopsicosocial, la autonomía del paciente y su participación en la toma de decisiones, son los aspectos más valorados entre los seleccionados por los profesionales participantes.
To know the perspective of professionals on aspects and dimensions that should be an indispensable part of Person-Centered Care (PCA).
DesignDelphi Technique.
LocationPrimary Care.
Participants74 medical experts specializing in family and community medicine (FM), teaching tutors, psychologists and sociologists distributed throughout the national territory (January-June 2015).
MethodsThey responded to three questionnaires: first, on aspects that a FP should take into account to carry out PCA in all its dimensions. In the second, they asked about the degree of agreement with each item and dimension in which it was classified. The responses were prioritized in a third questionnaire (Likert scale, score range 1-10).
ResultsThe response rate (RR) to the 1st questionnaire was 54.05%, obtaining 84 items, the most frequent Respect and Comprehensive Attention. The 2nd questionnaire with RR = 48.6%, obtained 52 items with a degree of agreement greater than 75%. The RR of the 3rd questionnaire was 52.7%, obtaining 21 items with a score> 9. The highest values corresponded to essential aspects of PCA: respect, comprehensive care, biopsychosocial approach, patient autonomy, and participation in decision-making.
ConclusionsNew dimensions were identified: Prevention and health promotion, Resource Management and Clinical Competence, added to those previously described: Biopsychosocial perspective, Doctor as a person, Patient as a person, Doctor-patient relationship and Shared Power and Responsibility.
Respect, comprehensive care, the biopsychosocial approach, the patient's autonomy and their participation in decision-making, are the most valued aspects among those selected by the participating professionals.
La Atención Centrada en la Persona (ACP) aparece en un número creciente de publicaciones y se está convirtiendo en un valor central de la medicina en general y de la Medicina Familiar y Comunitaria (MFyC) en particular. Varios factores están implicados en esta tendencia: a) la demanda de la sociedad de una atención médica integral realizada por un médico cualificado y competente1, b) el cambio de paradigma hacia un modelo biopsicosocial, c) la cada vez más evidente necesidad de ubicar a la persona en el centro de la atención sanitaria, y d) el deseo de los ciudadanos de participar activamente en su salud2.
El concepto de ACP surge en la década de 1950, cuando el psicólogo Carl Rogers y el psicoanalista Michael Balint hablan, respectivamente, de la «Terapia centrada en el cliente» y la «Medicina centrada en el paciente». Lo novedoso de estas iniciativas es que la atención se organiza alrededor de las necesidades y expectativas de salud del paciente en lugar de centrarse en la enfermedad3.
El concepto de ACP es complejo y difícil de definir. Ha sido descrito en la literatura de diversas maneras como «comprender al paciente como ser humano único»4 o «entrar al mundo del paciente para ver la enfermedad a través de sus ojos»5. Actualmente se tiende a considerar la ACP como algo mucho más complejo con múltiples componentes y dimensiones. Stewart et al. identificaron seis componentes interconectados: a) la enfermedad y la experiencia de enfermedad, b) la persona como un todo, c) intereses comunes en materia de gestión, d) prevención y promoción de la salud, e) relación médico-paciente y f) conocer limitaciones y recursos personales6. Posteriormente, Mead y Bower trataron de establecer un marco conceptual preliminar estableciendo cinco dimensiones de ACP: la perspectiva biopsicosocial (PBPS), el «paciente-como-persona» (PCP), poder y responsabilidad compartidas (PRC), la alianza terapéutica (AT) y el «médico-como-persona» (MCP)7.
La ACP es actualmente reconocida como un valor central de la atención y formación médica con múltiples beneficios8–10. Siendo así para la Medicina en general, aún lo es más para el ejercicio de la MFyC, en la que la ACP forma parte de la esencia misma de la especialidad. No se puede concebir un ejercicio correcto de esta especialidad si no está centrado en las personas.
Conociendo la importancia de la ACP en el ámbito de la atención primaria (AP) sería muy útil el desarrollo de una herramienta que permitiera al médico comprobar si su desempeño está centrado en la persona. Sería útil para detectar problemas en la relación médico-paciente, ver la capacidad del médico para empoderar a sus pacientes, valorar cómo determinadas circunstancias influyen o no sobre el grado de ACP de su práctica, o incluso incidir sobre la propia formación de los profesionales, orientándola hacia una atención verdaderamente centrada en la persona.
Con el propósito final de obtener información para diseñar y validar un cuestionario autocumplimentado que permita al médico de familia (MF) la autovaloración de su ejercicio desde la perspectiva global de la ACP, se realizó una revisión sistemática de la literatura11. Se necesitaba un marco conceptual previo, y para ello se decidió mantener las cuatro dimensiones comunes12 a las clasificaciones de Stewart6 y a la revisión de Mead y Bower7. Esta revisión sistemática permitió identificar un total de 39 herramientas validadas que miden algún aspecto de la ACP.
Una vez realizada la revisión y conocidas las herramientas existentes, el siguiente paso para la identificación de aspectos a incluir en una herramienta de automedición de la ACP, era conocer el punto de vista de los profesionales mediante un estudio Delphi. Este método de discusión entre expertos resulta especialmente útil en situaciones en la que no se dispone de información concluyente13. Así pues, se realizó un estudio Delphi con el objetivo de conocer la perspectiva de los MF sobre aspectos y dimensiones que deberían formar parte indispensable de la definición de la ACP.
Material y métodosEsta investigación se enmarca en un proceso cuyo objetivo final es diseñar y validar un cuestionario de ACP para su uso por MF. Para ello, y junto a este estudio Delphi, se realizaron una revisión sistemática y una metodología cualitativa mediante grupos focales. Este proceso recibió el apoyo de la Sociedad Española de Medicina Familiar y Comunitaria (semFYC) mediante un convenio con los investigadores.
Para el desarrollo de este proceso se creó un grupo investigador (GI) formado por seis MF: dos expertos en Medicina Basada en la Evidencia (MBE), dos MF con amplia experiencia en metodología cualitativa, un experto en Salud Comunitaria y un joven MF. Este grupo contó además con el apoyo de dos asesores externos que reciben toda la información del GI y realizaron sus aportaciones a través de correo electrónico: un experto en metodología de diseño de cuestionarios y un experto en comunicación y ACP.
Se seleccionó un perfil de expertos de médicos especialistas en MFyC, psicólogos y sociólogos, distribuidos por todo el territorio nacional. Los expertos seleccionados procedieron de diferentes perfiles: a) tutores médicos con dilatada experiencia, b) miembros del Grupo de Trabajo de Comunicación y Salud, c) expertos metodológicos, d) coordinadores y miembros de distintos grupos de trabajo semFYC, e) miembros del Comité Asesor de semFYC, f) miembros del grupo de bioética de semFYC, y g) jóvenes MF y residentes.
Se preseleccionó a un número de expertos elevado en previsión de las posibles pérdidas que pudieran producirse a lo largo del estudio para que el grupo final no fuese inferior a 25. Tras un primer contacto con dos cartas de presentación del estudio y respaldo de la sociedad científica, 74 de los profesionales invitados aceptaron participar en el estudio.
El período de recogida de información, análisis de resultados y elaboración del informe final fue el año 2015.
El procedimiento de recogida de información consistió en el envío de tres cuestionarios. Se utilizó para ello la herramienta web SurveyMonkey (https://es.surveymonkey.com/). Cada participante recibió por correo electrónico el enlace a los cuestionarios y una carta explicativa de cada fase del estudio.
En el primer cuestionario se solicitó la opinión de los expertos sobre qué aspectos debería tener en cuenta un MF para comprobar si realizaba una ACP en todas sus dimensiones. Se formuló una pregunta abierta: «Elabore un listado con el conjunto de valores, actitudes y competencias que ha de tener en cuenta un médico de familia para desempeñar una ACP».
Para responder tanto éste como el resto de los cuestionarios, se estableció un plazo de cuatro semanas con un recordatorio en la tercera semana. El objetivo de los tres cuestionarios fue: 1) elaboración de un listado exhaustivo, 2) grado de acuerdo con ítems y dimensiones, y 3) priorización (puntuando en un rango entre 0 y 10).
Tras recibir las contestaciones al primer cuestionario, un miembro del GI se encargó de recoger la información de forma exhaustiva, pormenorizada y detallada. Se pretendió incluir cualquier información que pudiera matizar el concepto general de ACP. Resultaron un total de 210 ítems.
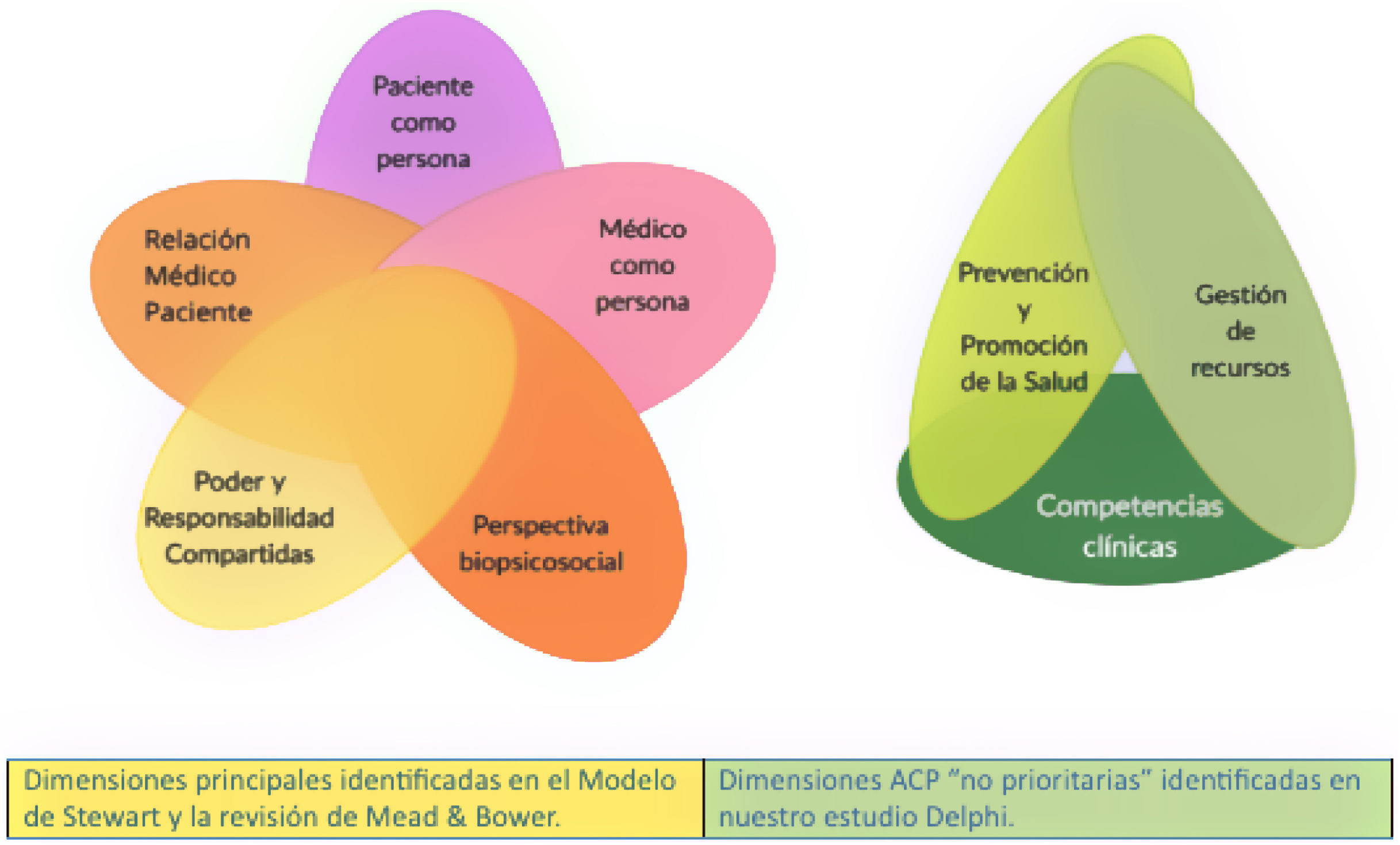
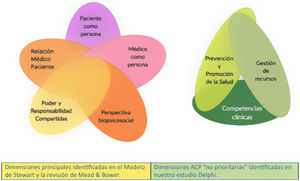
Tras una primera reducción de duplicidades obvias, se seleccionaron inicialmente 115 ítems. Se categorizaron en actitudes, valores y competencias. También se agruparon por dimensiones utilizando una adaptación a las dimensiones descritas por Mead y Bower7: Perspectiva bio-psico-social (PBPS), el «paciente-como-persona» (PCP), Poder y responsabilidad compartidas (PRC), relación médico-paciente (RMP) y el «médico-como persona» (MCP). Para aquellos aspectos no claramente recogidos en estudios previos se propusieron tres nuevas dimensiones: prevención y promoción de la salud (PPS), pestión de recursos (GR) y pompetencia clínica (CC) (fig. 1).
Dimensiones de la atención centrada en la persona (ACP) en nuestro estudio
Los ítems identificados se agruparon en dimensiones utilizando aquellas descritas por la revisión de Mead y Bower. Para aquellos aspectos no claramente recogidos en estudios previos se propusieron tres nuevas dimensiones: Prevención y Promoción de la Salud, Gestión de recursos y Competencias Clínicas, descritas como no prioritarias tanto por su menor presencia en la literatura como el menor porcentaje de aspectos de la ACP identificados como pertenecientes a estas dimensiones.
En una reunión del GI se siguió agrupando ítems hasta reducir su número a 84.
En el segundo cuestionario se envió el listado de los ítems acompañado cada uno de ellos de una breve descripción y se preguntó por el grado de acuerdo sobre la pertenencia de cada ítem al concepto de ACP y a la dimensión en la que el GI lo había clasificado.
El tercer cuestionario se elaboró incluyendo en él sólo aquellos conceptos en que había más de un 75% de acuerdo entre los expertos. Se incluyó el porcentaje de acuerdo global con cada ítem y se pidió a los expertos que realizaran una priorización mediante una escala de Likert que puntuaba entre 1 y 10.
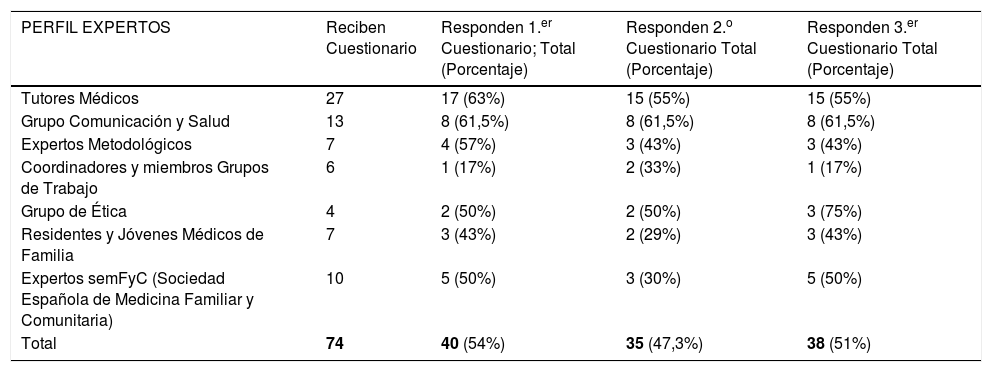
ResultadosPrimer cuestionario: elaboración de listadoDe los 74 expertos seleccionados inicialmente, respondieron al primer cuestionario un total de 40 personas (54,05%). La distribución de las respuestas según su perfil profesional a lo largo de los tres cuestionarios aparece recogida en la tabla 1.
Tasa de respuesta según perfil de expertos
| PERFIL EXPERTOS | Reciben Cuestionario | Responden 1.er Cuestionario; Total (Porcentaje) | Responden 2.o Cuestionario Total (Porcentaje) | Responden 3.er Cuestionario Total (Porcentaje) |
|---|---|---|---|---|
| Tutores Médicos | 27 | 17 (63%) | 15 (55%) | 15 (55%) |
| Grupo Comunicación y Salud | 13 | 8 (61,5%) | 8 (61,5%) | 8 (61,5%) |
| Expertos Metodológicos | 7 | 4 (57%) | 3 (43%) | 3 (43%) |
| Coordinadores y miembros Grupos de Trabajo | 6 | 1 (17%) | 2 (33%) | 1 (17%) |
| Grupo de Ética | 4 | 2 (50%) | 2 (50%) | 3 (75%) |
| Residentes y Jóvenes Médicos de Familia | 7 | 3 (43%) | 2 (29%) | 3 (43%) |
| Expertos semFyC (Sociedad Española de Medicina Familiar y Comunitaria) | 10 | 5 (50%) | 3 (30%) | 5 (50%) |
| Total | 74 | 40 (54%) | 35 (47,3%) | 38 (51%) |
En la tabla 1 encontramos la tasa de respuesta (en números absolutos y porcentajes con respecto a ese grupo de expertos) de cada uno de los grupos que participaron en el estudio Delphi, en los tres cuestionarios realizados. La tasa de respuesta y el número de participantes es similar a los que podemos encontrar en estudios similares25–27.
Tras la recogida exhaustiva de información y su posterior agrupación en conceptos similares, se recogieron un total de 84 ítems.
La mayor parte de los ítems pertenecían a la dimensión MCP. Los ítems más frecuentemente expresados, apareciendo en la casi totalidad de las respuestas, fueron «Respeto» y «Atención Integral». En la tabla 2 se pueden valorar las principales respuestas (citadas al menos 12 o más veces), la dimensión en la que se encuadra y el número de veces en que es citado el concepto. Aclarar que debido al procedimiento con que se agrupó la información, lo que se refleja es la frecuencia con que aparece cada concepto, no el número de participantes que lo respondieron.
Principales ítems del primer cuestionario. Frecuencia de aparición y dimensión a la que pertenecen
| Ítems Atención Centrada en la Persona | Frecuencia | Dimensión |
|---|---|---|
| Respeto | 43 | MCP |
| Atención integral | 35 | PBPS |
| Compromiso con la ética | 28 | MCP |
| Competencia comunicativa | 27 | RMP |
| Accesibilidad | 24 | MCP |
| Compromiso con las personas | 23 | MCP |
| Participación del paciente en la toma de decisiones | 22 | PRC |
| Empatía | 20 | MCP |
| Paciente como sujeto del proceso de enfermar | 20 | PCP |
| Escucha activa | 19 | RMP |
| Empoderamiento - Promoción de la autonomía de los pacientes | 17 | PRC |
| Interés por la historia familiar y personal | 17 | PBPS |
| Prudencia | 17 | MCP |
| Honestidad | 15 | MCP |
| Equidad | 15 | MCP |
| Autonomía | 12 | PCP |
En esta tabla n°2 podemos ver las principales respuestas al primer cuestionario, aquellas que fueron citadas 12 o más veces. Conviene aclarar que debido al procedimiento con el que agrupamos la información lo que se refleja es la frecuencia con que aparece citado el concepto, no el número de participantes que lo respondieron.
MCP: Médico como persona (influencia de las cualidades personales del médico en su práctica profesional); PBPS: Perspectiva biopsicosocial (considerar la enfermedad desde un punto de vista biológico, psicológico y social); PRC: Poder y responsabilidad compartidas (modelo de relación médico-paciente de participación mutua); PCP: Paciente como persona (comprensión de la experiencia del individuo de la enfermedad); RMP: Relación médico-paciente (relación interpersonal entre médico y paciente).
Tasa de respuesta 48,6% (35 respuestas con tres nuevas respuestas).
En este cuestionario se valoraba el grado de acuerdo de los expertos con los distintos contenidos. Los ítems en que se alcanzó un acuerdo unánime, y que por tanto podrían considerarse aspectos fundamentales para la ACP, fueron:
«Respeto», «Flexibilidad», «Diálogo», «Autonomía», «Derecho de información», «Atención integral», «Interés por la historia personal y familiar», «Tiene en cuenta las creencias, valores, actitudes, miedos y preferencias de las personas, valorando su contexto», «Participación del paciente en la toma de decisiones», «Presentación de las opciones posibles para la persona (diagnóstico, cuidado o tratamiento)» y «Deliberación conjunta».
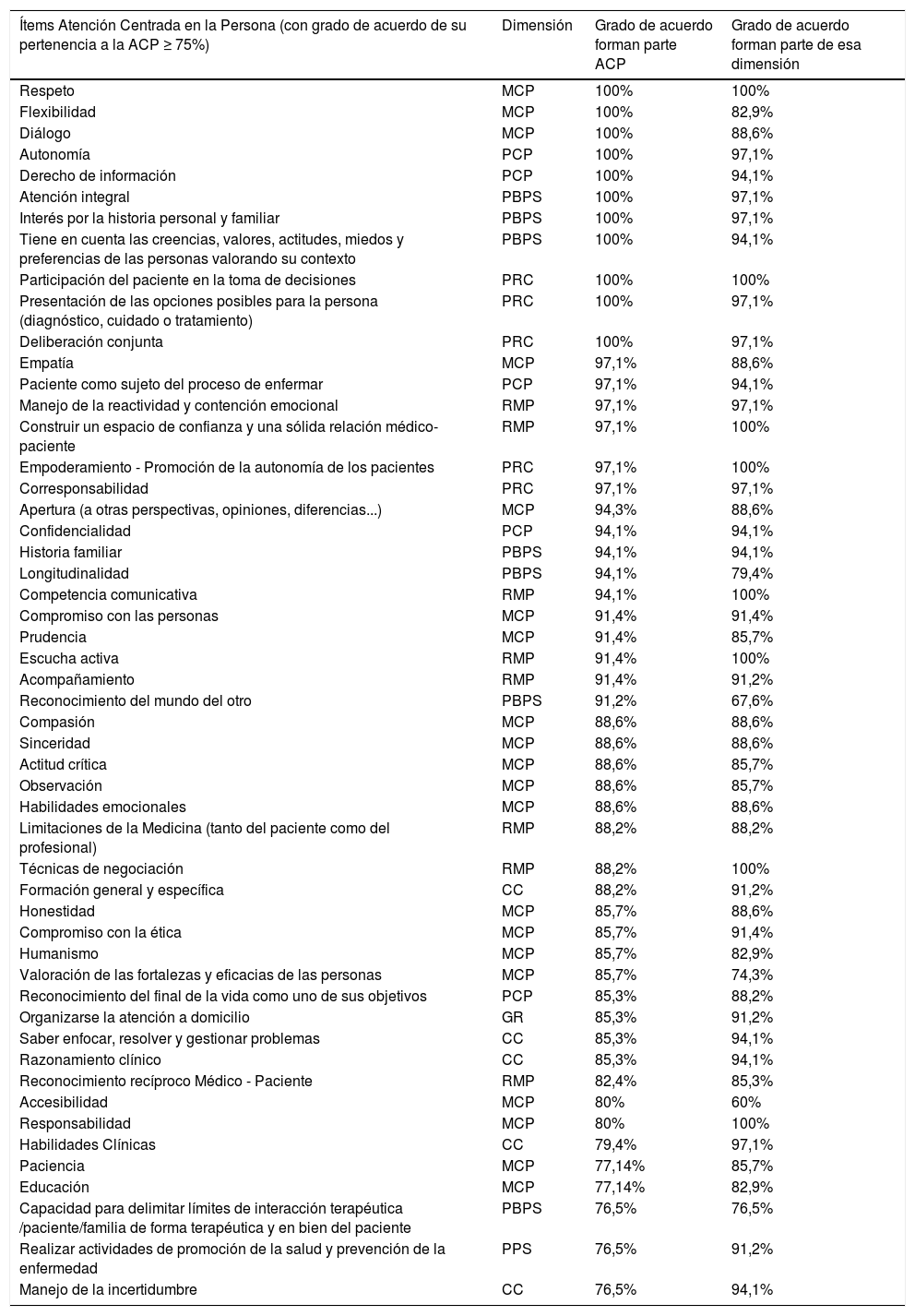
El GI decidió por consenso seleccionar aquellos ítems que contaban con un grado de acuerdo igual o mayor al 75%, pasando de 84 a 52 ítems. En cuanto a la dimensión de la ACP en que estaban clasificadas, sólo tres ítems presentaban un acuerdo inferior al 75%. (tabla 3).
Ítems ACP con grado de acuerdo de pertenencia a ACP ≥ 75%
| Ítems Atención Centrada en la Persona (con grado de acuerdo de su pertenencia a la ACP ≥ 75%) | Dimensión | Grado de acuerdo forman parte ACP | Grado de acuerdo forman parte de esa dimensión |
|---|---|---|---|
| Respeto | MCP | 100% | 100% |
| Flexibilidad | MCP | 100% | 82,9% |
| Diálogo | MCP | 100% | 88,6% |
| Autonomía | PCP | 100% | 97,1% |
| Derecho de información | PCP | 100% | 94,1% |
| Atención integral | PBPS | 100% | 97,1% |
| Interés por la historia personal y familiar | PBPS | 100% | 97,1% |
| Tiene en cuenta las creencias, valores, actitudes, miedos y preferencias de las personas valorando su contexto | PBPS | 100% | 94,1% |
| Participación del paciente en la toma de decisiones | PRC | 100% | 100% |
| Presentación de las opciones posibles para la persona (diagnóstico, cuidado o tratamiento) | PRC | 100% | 97,1% |
| Deliberación conjunta | PRC | 100% | 97,1% |
| Empatía | MCP | 97,1% | 88,6% |
| Paciente como sujeto del proceso de enfermar | PCP | 97,1% | 94,1% |
| Manejo de la reactividad y contención emocional | RMP | 97,1% | 97,1% |
| Construir un espacio de confianza y una sólida relación médico-paciente | RMP | 97,1% | 100% |
| Empoderamiento - Promoción de la autonomía de los pacientes | PRC | 97,1% | 100% |
| Corresponsabilidad | PRC | 97,1% | 97,1% |
| Apertura (a otras perspectivas, opiniones, diferencias...) | MCP | 94,3% | 88,6% |
| Confidencialidad | PCP | 94,1% | 94,1% |
| Historia familiar | PBPS | 94,1% | 94,1% |
| Longitudinalidad | PBPS | 94,1% | 79,4% |
| Competencia comunicativa | RMP | 94,1% | 100% |
| Compromiso con las personas | MCP | 91,4% | 91,4% |
| Prudencia | MCP | 91,4% | 85,7% |
| Escucha activa | RMP | 91,4% | 100% |
| Acompañamiento | RMP | 91,4% | 91,2% |
| Reconocimiento del mundo del otro | PBPS | 91,2% | 67,6% |
| Compasión | MCP | 88,6% | 88,6% |
| Sinceridad | MCP | 88,6% | 88,6% |
| Actitud crítica | MCP | 88,6% | 85,7% |
| Observación | MCP | 88,6% | 85,7% |
| Habilidades emocionales | MCP | 88,6% | 88,6% |
| Limitaciones de la Medicina (tanto del paciente como del profesional) | RMP | 88,2% | 88,2% |
| Técnicas de negociación | RMP | 88,2% | 100% |
| Formación general y específica | CC | 88,2% | 91,2% |
| Honestidad | MCP | 85,7% | 88,6% |
| Compromiso con la ética | MCP | 85,7% | 91,4% |
| Humanismo | MCP | 85,7% | 82,9% |
| Valoración de las fortalezas y eficacias de las personas | MCP | 85,7% | 74,3% |
| Reconocimiento del final de la vida como uno de sus objetivos | PCP | 85,3% | 88,2% |
| Organizarse la atención a domicilio | GR | 85,3% | 91,2% |
| Saber enfocar, resolver y gestionar problemas | CC | 85,3% | 94,1% |
| Razonamiento clínico | CC | 85,3% | 94,1% |
| Reconocimiento recíproco Médico - Paciente | RMP | 82,4% | 85,3% |
| Accesibilidad | MCP | 80% | 60% |
| Responsabilidad | MCP | 80% | 100% |
| Habilidades Clínicas | CC | 79,4% | 97,1% |
| Paciencia | MCP | 77,14% | 85,7% |
| Educación | MCP | 77,14% | 82,9% |
| Capacidad para delimitar límites de interacción terapéutica /paciente/familia de forma terapéutica y en bien del paciente | PBPS | 76,5% | 76,5% |
| Realizar actividades de promoción de la salud y prevención de la enfermedad | PPS | 76,5% | 91,2% |
| Manejo de la incertidumbre | CC | 76,5% | 94,1% |
MCP: Médico como persona; PBPS: Perspectiva biopsicosocial; PRC: Poder y responsabilidad compartidas; PCP: Paciente como persona; RMP: Relación médico-paciente; CC: Competencia clínica; GR: Gestión de recursos; PPS: Prevención y promoción de la salud.
Analizando las respuestas según el perfil de los expertos se comprobó que los tutores médicos centraron su interés en aspectos como la toma de decisiones compartida y las cualidades del MCP estrechamente relacionadas con la relación médico-paciente. El grupo comunicación y salud se centró en la relación médico-paciente sobre todo en los aspectos comunicativos, decisión compartida y perspectiva biopsicosocial. En el resto de grupos destaca la variabilidad de respuestas, sobre todo en el grupo de residentes y jóvenes médicos de familia
Tercer cuestionario: priorización (puntuación 0-10)Tasa de respuesta al tercer cuestionario 52,7% (38/72). La mayoría de los ítems alcanzaron puntuaciones medias bastante elevadas, situándose el 50% de los mismos con valores superiores a 8,84. Entre todos los ítems, 21 presentaron puntuaciones superiores a 9. Aspectos esenciales de la ACP como el respeto, la atención integral, el enfoque biopsicosocial, la autonomía del paciente y su participación en la toma de decisiones, obtuvieron los valores más altos. En la tabla 4 se refleja la puntuación media de los ítems seleccionados.
Puntuación media de los ítems seleccionados
| Ítems Atención Centrada en la Persona | Puntuación Media | Dimensión | |
|---|---|---|---|
| 1 | Respeto | 9,71 | MCP |
| 2 | Atención integral | 9,71 | PBPS |
| 3 | Tiene en cuenta las creencias, valores, actitudes, miedos y preferencias de las personas, valorando su contexto | 9,68 | PBPS |
| 4 | Participación del paciente en la toma de decisiones | 9,60 | PRC |
| 5 | Autonomía | 9,57 | PCP |
| 6 | Paciente como sujeto del proceso de enfermar | 9,55 | PCP |
| 7 | Interés por la historia personal y familiar | 9,52 | PBPS |
| 8 | Deliberación conjunta | 9,50 | PRC |
| 9 | Diálogo | 9,44 | MCP |
| 10 | Empoderamiento - Promoción de la autonomía de los pacientes | 9,44 | PRC |
| 11 | Escucha activa | 9,39 | RMP |
| 12 | Confidencialidad | 9,34 | PCP |
| 13 | Corresponsabilidad | 9,31 | PRC |
| 14 | Derecho de información | 9,28 | PCP |
| 15 | Construir un espacio de confianza y una sólida relación médico-paciente | 9,28 | RMP |
| 16 | Presentación de las opciones posibles para la persona (diagnóstico, cuidado o tratamiento) | 9,26 | PRC |
| 17 | Flexibilidad | 9,21 | MCP |
| 18 | Empatía | 9,15 | MCP |
| 19 | Reconocimiento del mundo del otro | 9,15 | PBPS |
| 20 | Competencia comunicativa | 9,13 | RMP |
| 21 | Compromiso con las personas | 9,02 | MCP |
| 22 | Compromiso con la ética | 8,94 | MCP |
| 23 | Reconocimiento del final de la vida como uno de sus objetivos | 8,92 | PCP |
| 24 | Acompañamiento | 8,89 | RMP |
| 25 | Actitud crítica | 8,84 | MCP |
| 26 | Apertura | 8,84 | MCP |
| 27 | Humanismo | 8,84 | MCP |
| 28 | Habilidades emocionales | 8,76 | MCP |
| 29 | Valoración de las fortalezas y eficacias de las personas | 8,73 | MCP |
| 30 | Honestidad | 8,72 | MCP |
| 31 | Prudencia | 8,71 | MCP |
| 32 | Observación | 8,71 | MCP |
| 33 | Compasión | 8,68 | MCP |
| 34 | Manejo de la reactividad y contención emocional | 8,65 | RMP |
| 35 | Responsabilidad | 8,60 | MCP |
| 36 | Técnicas de negociación | 8,57 | RMP |
| 37 | Limitaciones de la Medicina | 8,57 | RMP |
| 38 | Longitudinalidad | 8,47 | PBPS |
| 39 | Historia familiar | 8,42 | PBPS |
| 40 | Capacidad para delimitar límites de interacción terapéutica /paciente/familia de forma terapéutica y en bien del paciente | 8,34 | PBPS |
| 41 | Sinceridad | 8,31 | MCP |
| 42 | Formación general y específica | 8,31 | CC |
| 43 | Accesibilidad | 8,23 | MCP |
| 44 | Reconocimiento recíproco Médico - Paciente | 8,13 | RMP |
| 45 | Manejo de la incertidumbre | 8,05 | CC |
| 46 | Habilidades clínicas | 8,05 | CC |
| 47 | Educación | 7,97 | MCP |
| 48 | Razonamiento clínico | 7,94 | CC |
| 49 | Saber enfocar, resolver y gestionar problemas | 7,89 | CC |
| 50 | Paciencia | 7,68 | MCP |
| 51 | Organizarse la atención a domicilio | 7,55 | GR |
| 52 | Realizar actividades de promoción de la salud y prevención de la enfermedad | 7,02 | PPS |
MCP: Médico como persona; PBPS: Perspectiva biopsicosocial; PRC: Poder y responsabilidad compartidas; PCP: Paciente como persona; RMP: Relación médico-paciente; CC: Competencia clínica; GR: Gestión de recursos; PPS: Prevención y promoción de la salud.
Aunque no fue un objetivo del estudio, se analizaron las respuestas según el perfil de los expertos. Destacar que en el grupo de los tutores médicos, el más numeroso y homogéneo, no existían grandes diferencias respecto a la valoración general, salvo que para los tutores sí formarían parte de la ACP el «compromiso con la ética» y el «reconocimiento del final de la vida como uno de los objetivos». Para los tutores no formarían parte de la ACP: «flexibilidad», «reconocimiento del mundo del otro», «competencia comunicativa» y «compromiso con las personas».
En el grupo Comunicación y Salud destacaron como valores fundamentales para la ACP el respeto, la atención integral, el interés por la historia personal, familiar y creencias, valores y actitudes.
El grupo de miembros del Comité Asesor seleccionó el compromiso con las personas, la autonomía del paciente, su participación en la toma de decisiones y las cualidades del médico que favorecen dichos procesos: el respeto, la empatía, la flexibilidad, la apertura y el diálogo.
En el resto de grupos volvió a destacar la gran variabilidad en las respuestas de los grupos de residentes y jóvenes médicos de familia y en el de expertos metodológicos.
DiscusiónA pesar de que la ACP es fundamental en muchas especialidades médicas y en especial es un pilar básico de la Medicina de Familia14,15, no hay una definición clara y consensuada de la misma16,17. Aunque los MF nos manejamos con una idea general de lo que es la ACP, su enorme complejidad, la gran cantidad de aspectos que aborda, la variabilidad en la valoración de la importancia de cada uno de ellos, así como la dificultad de separarla de las competencias propias de la MF, dificultan enormemente que dispongamos de una definición común.
En la revisión de Lévesque18 sobre herramientas existentes para la valoración de atributos propios de la Atención Primaria de Salud (APS), se identificaron como fundamentales: accesibilidad al sistema, continuidad de la atención, comunicación interpersonal, respeto y calidad técnica de los cuidados clínicos. Sin embargo, muchos otros, como atención integral a la persona, sensibilidad cultural, atención a la familia o equidad, todos ellos atributos de la APS, no eran valorados por las herramientas estudiadas en esa revisión.
Aunque la mayor parte de estudios han demostrado que los buenos resultados están más relacionados con la percepción del paciente que con la de los médicos8,19, una autovaloración de los profesionales de su práctica puede ser muy útil.
Una atención médica centrada en la persona puede arrojar múltiples beneficios y diversos estudios ya han demostrado su eficacia. Programas de ACP han conseguido mejorar el control y reducir complicaciones en diabetes20,21, e incluso adaptar las metas del tratamiento a las características individuales de la persona y su entorno22. Esta mejoría en el control aplicando ACP también es aplicable a otras enfermedades crónicas como el síndrome depresivo, la hipertensión arterial o la hipercolesterolemia23.
En la revisión sistemática que realizó previamente nuestro GI sobre herramientas capaces de evaluar la ACP o sus dimensiones11, encontramos un total de 39 herramientas validadas, pero ni una sola de ellas era capaz de cumplir con todos los criterios de inclusión que definimos: valorar la ACP desde la perspectiva del profesional, realizada en APS, validada en nuestro medio y autocumplimentada. Con posterioridad a esta revisión se publicó la traducción al castellano y validación en APS de la Patient-Practicioner Orientation Scale (PPOS)24 que evalúa aspectos de las dimensiones PRC y RMP.
Con el objetivo final de desarrollar un cuestionario con las características antes descritas, identificamos en nuestro estudio como dimensiones principales de la ACP todas las comunes al modelo de Stewart6 y la revisión de Mead y Bower7, así como otras tres dimensiones «no prioritarias» identificadas en nuestro estudio Delphi (fig. 1). Algunas de las dimensiones identificadas en nuestro estudio pueden no haber aparecido de forma explícita en otras revisiones (PPS, GR y CC), aunque autores como Epstein y Street25 hacen referencia a ellas al identificar las tareas clave por parte del clínico.
No se recogen entre nuestras dimensiones la flexibilidad y accesibilidad, la coordinación e integración y el entorno físico y organizacional, que sí son considerados por otros estudios como parte de la ACP26–28. Por otra parte, de nuestra dimensión «Médico como Persona» apenas hay referencias, salvo quizá la relación con uno de los factores de la escala «PCHOA» (Person Centred Health Care in Older Adults Survey)18.
En el análisis de la priorización de los ítems debemos tener en cuenta que, dado el número reducido de participantes que componían la mayoría de los grupos, los resultados por perfiles pueden no ser muy representativos. La mayor parte de la información proviene de los perfiles de tutores y miembros de los grupos de comunicación quienes consideraron más importantes los aspectos relacionados con la toma de decisiones compartida, la relación médico-paciente y el abordaje integral. Por otra parte, la enorme variabilidad de la información aportada por los jóvenes MF nos indica que la ACP forma parte probablemente de un proceso de madurez profesional que adquiere importancia con la experiencia. No obstante el objetivo del Delphi no fue nunca establecer diferencias entre los diferentes perfiles, sino recoger información de distintos perfiles de MF para intentar evitar que quedaran fuera del estudio aspectos relevantes de la ACP.
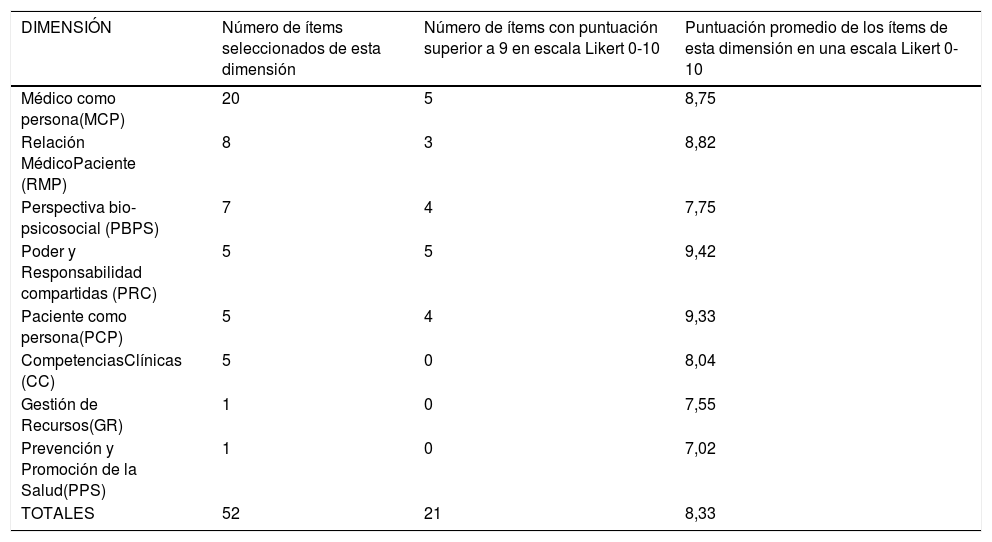
En la tabla 5 se puede comprobar el valor que los expertos conceden a las diferentes dimensiones. Se recoge el número de ítems identificados por cada dimensión, cuántos tienen una puntuación superior a nueve y su puntuación promedio. El análisis de estos datos, junto a los de la tabla 4, nos pueden ayudar a identificar los ítems a incluir en el borrador de cuestionario que sirva de punto de partida para su posterior validación.
Ítems seleccionados agrupados por dimensiones
| DIMENSIÓN | Número de ítems seleccionados de esta dimensión | Número de ítems con puntuación superior a 9 en escala Likert 0-10 | Puntuación promedio de los ítems de esta dimensión en una escala Likert 0-10 |
|---|---|---|---|
| Médico como persona(MCP) | 20 | 5 | 8,75 |
| Relación MédicoPaciente (RMP) | 8 | 3 | 8,82 |
| Perspectiva bio- psicosocial (PBPS) | 7 | 4 | 7,75 |
| Poder y Responsabilidad compartidas (PRC) | 5 | 5 | 9,42 |
| Paciente como persona(PCP) | 5 | 4 | 9,33 |
| CompetenciasClínicas (CC) | 5 | 0 | 8,04 |
| Gestión de Recursos(GR) | 1 | 0 | 7,55 |
| Prevención y Promoción de la Salud(PPS) | 1 | 0 | 7,02 |
| TOTALES | 52 | 21 | 8,33 |
En esta tabla podemos ver las dimensiones de la Atención Centrada en la Persona (ACP) a las que pertenecen los ítems seleccionados en el estudio, así como el número de éstos que obtuvieron una puntuación superior a 9 en una escala Likert (0-10) y el valor promedio en esta misma escala de los ítems de cada dimensión.
En cuanto a la metodología del estudio, podemos considerar que la tasa general de respuesta de nuestro Delphi es adecuada (52%) y similar a la encontrada en estudios similares29,30 y con número de participantes (35-40) más que aceptable según lo habitual en estudios Delphi31.
LimitacionesEntre las limitaciones de nuestro estudio se podrían incluir: 1) la tasa de respuesta, que aunque baja es la habitual en este tipo de estudios. 2) sólo se recoge la opinión de los MF y no la de enfermeros ni otros profesionales sanitarios como pediatras o trabajadores sociales. Conocer la perspectiva de MF era el objetivo del estudio, que se complementará para elaborar el borrador del cuestionario con la valoración de los pacientes. 3) El tiempo transcurrido desde la recogida de información. A pesar del tiempo transcurrido no pensamos que haya cambios fundamentales en la esencia de la información. 4) La existencia de una pandemia mundial que ha podido cambiar temporalmente o no la relación médico-paciente. En cualquier caso, las fases de construcción y pilotaje del cuestionario supondrán una oportunidad de matizar e incorporar nuevos ítems. Futuras investigaciones podrán aclarar la utilidad, factibilidad e impacto del uso de este cuestionario para valorar si mejora los resultados en los pacientes atendidos por su MF.
La complejidad de realizar y manejar la información de una técnica Delphi en pacientes hizo que el GI desaconsejara su realización. Para intentar complementar y contrastar la información obtenida en el Delphi, seguiremos las recomendaciones de Hudon12 y, mediante una técnica de Grupos Focales al igual que en otros estudios similares, se recogerá la opinión de pacientes atendidos en AP32–34. Las conclusiones de nuestro estudio Delphi, junto con la información obtenida en los grupos focales y la revisión sistemática, nos permitirá una visión global de la ACP ayudándonos a seleccionar los aspectos más relevantes para elaborar un cuestionario autocumplimentado. Este cuestionario, una vez validado, permitirá que cualquier MF pueda evaluar hasta qué punto utiliza la ACP en su práctica clínica.
La medición de la actitud de los profesionales hacia la ACP puede ser de utilidad para evaluar progresos en la formación postgrado35 y predecir la participación del profesional en la toma de decisiones compartidas con el paciente36. Por otra parte, puede ser de ayuda para que los MF tengan un enfoque menos biologicista y recojan más información sobre los estilos de vida del paciente37.
ConclusionesEntre las conclusiones de nuestro estudio podemos destacar:
Las dimensiones que consideramos imprescindibles para elaborar nuestro cuestionario sobre la ACP son: «Paciente como persona», «Perspectiva biopsicosocial», «Relación médico paciente», «Poder y responsabilidad compartida» y «Médico como persona».
Las dimensiones identificadas con el estudio Delphi: «Gestión de Recursos», «Prevención y Promoción de la Salud» y «Competencias Clínicas», no aparecen prácticamente reflejadas en los cuestionarios revisados ni son priorizadas por nuestros expertos.
Entre los aspectos que podrían considerarse esenciales para la ACP según nuestro estudio Delphi, destacan el respeto, la atención integral, el enfoque biopsicosocial, la autonomía del paciente y su participación en la toma de decisiones, lo que será tenido en cuenta a la hora de redactar los ítems del cuestionario final.
El presente estudio nos aporta las principales dimensiones a incluir como factores clave o indispensables en la elaboración de nuestro cuestionario y nos permite identificar algunos de los ítems sobre los que debemos incidir.
- •
La importancia de la ACP es ampliamente reconocida en el ámbito médico, pese a lo cual, su definición poco concreta dificulta su valoración.
- •
No existe una herramienta autocumplimentada que valore la ACP desde la perspectiva del profesional y en el ámbito de la APS.
- •
Tras el primer paso que supuso la Revisión Sistemática realizada por este mismo grupo investigador, con este estudio Delphi hemos podido identificar posibles dimensiones que nos permitan definir el concepto de ACP desde la perspectiva de los profesionales y seleccionar aspectos concretos sobre los que elaborar ítems relacionados con las dimensiones identificadas de la ACP.
- •
El objetivo final es el desarrollo de una herramienta autocumplimentada que valore la ACP desde la perspectiva del profesional y en el ámbito de la APS con las implicaciones que esto puede tener tanto el ámbito de la práctica clínica como de la investigación.
La investigación no ha supuesto el uso de sujetos humanos.
FinanciaciónEste estudio no ha recibido financiación alguna para su realización.
Conflictos de interesesNinguno.
Contribuciones de autoríaLos cuatro autores del estudio: José Antonio Pascual López, Trinidad Gil Pérez, Juan Francisco Menarguez Puche y Juan Antonio Sánchez Sánchez han participado en los procesos de concepción y el diseño del estudio en la recogida, análisis e interpretación de los datos, en la escritura del artículo y su revisión crítica con importantes contribuciones intelectuales de los cuatro autores y en la aprobación de la versión final para su publicación. Garantizamos que todas las partes que integran el manuscrito han sido revisadas y discutidas entre todos los autores con la finalidad de que sean expuestas con la mayor precisión e integridad.
Declaración de transparenciaJosé Antonio Pascual López, en nombre del resto de las personas firmantes, garantiza la precisión, transparencia y honestidad de los datos y la información contenida en el estudio; que ninguna información relevante ha sido omitida y que todas las discrepancias entre autores han sido adecuadamente resueltas y descritas.
A la semFyC por su apoyo a este proyecto plasmado en un convenio de colaboración para el diseño de un cuestionario de Atención Centrada en la Persona para Médicos de Familia. A los Doctores María González Barberá, Mario Soler Torroja y Asensio López Santiago por sus aportaciones al diseño y metodología de este proyecto.