El objetivo de este trabajo es evaluar los resultados de seguridad y efectividad de la gastrectomía vertical como técnica bariátrica.
MétodosEstudio observacional de seguimiento de una cohorte de pacientes intervenidos de gastrectomía vertical en nuestro centro entre los años 2008 y 2017. Se incluyen en total de 223 pacientes: 166 como técnica primaria (grupo 1) y 57 como teórico primer tiempo (grupo 2).
ResultadosEn el grupo 1, la morbilidad postoperatoria es del 12,6%, siendo la tasa de fístula del 4,2%; un 5,4% precisó reintervención quirúrgica, y la mortalidad es del 0,6%. En el grupo 2, la morbilidad postoperatoria es del 14%, con una tasa de fístula del 5,3%; un 10,5% precisó reintervención quirúrgica y la mortalidad es del 5,3%. En el grupo 1, un 79,6 y un 62,5% de los pacientes a los 2 y 5 años, respectivamente, consiguen alcanzar un %EIMCP>50%. En el grupo 2, el segundo tiempo se completó únicamente en 8 pacientes (14,0%). De los pacientes que no completaron el segundo tiempo, el 32,2 y el 5,9% alcanzan un %EIMCPE>100% a 2 y 5 años. Analizando los pacientes que completaron el segundo tiempo, el %EIMCPE medio fue de 90,5 y 93,4% a los 2 y 5 años del mismo.
ConclusionesLa gastrectomía vertical es una técnica segura en pacientes con IMC<45 y efectiva en cuanto a la pérdida de peso a corto-medio plazo. En pacientes con IMC>55 es necesario una optimización preoperatoria encaminada a reducir la morbimortalidad, así como planificar adecuadamente el segundo tiempo, sin el cual resulta claramente insuficiente.
The aim of this study is to evaluate the safety and effectiveness results of sleeve gastrectomy as a bariatric technique.
MethodsObservational follow-up study of a cohort of patients who underwent sleeve gastrectomy in our center between 2008 and 2017. A total of 223 patients were included: 166 as a primary technique (group 1) and 57 as a hypothetical first stage (group 2).
ResultsIn group 1, the postoperative morbidity is 12.6%, with a fistula rate of 4.2%; 5.4% required reoperation and mortality was 0.6%. In group 2, postoperative morbidity is 14%, with a fistula rate of 5.3%; 10.5% required reoperation and mortality was 5.3%. In group 1, 79.6% and 62.5% of patients at 2 and 5 years respectively managed to achieve a % EBMIL>50%. In group 2, the second stage was completed only in 8 patients (14.0%). Of the patients who did not complete the second stage, 32.2% and 5.9% achieved a % EEBMIL>100% at 2 and 5 years. Analyzing those who completed the second stage, the mean EEBMIL% was 90.5% and 93.4% at 2 and 5 years.
ConclusionsSleeve gastrectomy is a safe technique in patients with BMI<45 and effective in terms of weight loss in the short-medium term. In patients with BMI>55, a preoperative optimization aimed at reducing morbidity and mortality is necessary, as well as adequately planning the second stage, without which it is clearly insufficient.
En la obesidad mórbida la cirugía es la única medida que ha demostrado una pérdida de peso suficiente y mantenida en el tiempo, además de una reducción de la morbilidad y la mortalidad1. Uno de los principales problemas a la hora de decidir la mejor técnica bariátrica es la falta de datos a largo plazo. Con el objetivo de tener un registro único internacional en el que se pudieran incluir todos los pacientes intervenidos, la IFSO estableció en 2014 «The IFSO Global Registry». Según el informe más reciente sobre el mismo, la gastrectomía vertical (GV) es la intervención quirúrgica realizada con mayor frecuencia a nivel mundial (46%)2, y junto con el bypass gástrico representa >80% de los procedimientos realizados3.
La GV fue propuesta inicialmente por Regan et al.4 en 2003 como primer tiempo en pacientes superobesos, con el objetivo de reducir el riesgo quirúrgico. Posteriormente, dados los buenos resultados obtenidos, se instauró como técnica única. Su principal ventaja es ser una técnica puramente restrictiva que no precisa realización de anastomosis, lo que disminuye teóricamente el riesgo de complicaciones postoperatorias5. Sin embargo, su uso indiscriminado, con una cierta laxitud en las indicaciones, puede hacer perder este beneficio. El objetivo primario de este estudio es evaluar los resultados de la GV como técnica quirúrgica en cirugía bariátrica.
MétodosDiseño y objetivosEstudio observacional de seguimiento de una cohorte de pacientes intervenidos mediante GV como técnica primaria en el HU Basurto entre los años 2008 y 2017; los datos se obtienen de manera retrospectiva a partir de la historia clínica de los pacientes.
El objetivo del estudio es evaluar las complicaciones perioperatorias, la pérdida de peso y la resolución de comorbilidades de la GV como técnica única (grupo 1) y como teórico primer tiempo (grupo 2) a medio y largo plazo.
Criterios de inclusión y exclusiónSe han incluido todos los pacientes intervenidos mediante GV en el HU Basurto entre enero de 2008 y diciembre de 2017. Se han excluido aquellos pacientes con cirugía bariátrica previa. Indicada inicialmente en todos los pacientes con un índice de masa corporal (IMC) menor de 50, posteriormente se limita como técnica primaria a aquellos pacientes con un IMC entre 35 y 45 que no presenten enfermedad por reflujo gastroesofágico (ERGE) ni diabetes mellitus tipo 2 (DM2). En los pacientes con IMC>55, debido al elevado riesgo y potenciales limitaciones técnicas, se realiza como teórico primer tiempo.
Variables a estudioSe han analizado en ambos grupos los datos antropométricos basales y su evolución durante el seguimiento, los datos demográficos (edad y género), las comorbilidades (DM2, ERGE, dislipemia, hipertensión arterial [HTA]) y su respuesta a la cirugía; también se ha analizado la estancia hospitalaria, la morbilidad postoperatoria (<30 días) según la Clasificación de Clavien-Dindo y dentro de esta específicamente la fístula, la necesidad de reintervención y la de cirugía de revisión.
Para evaluar la pérdida ponderal se ha calculado el porcentaje de peso total perdido (%PTP); el porcentaje del exceso de IMC perdido (%EIMCP) para el grupo 1; y el porcentaje del exceso de IMC perdido esperado (%EIMCPE) para el grupo 2, variable propuesta por Baltasar et al.6, dado que alcanzar un IMC de 25 resulta poco realista en pacientes superobesos.
Para definir la resolución de la DM2 se han utilizado los criterios de la American Diabetes Association (ADA)7. Para evaluar la evolución de la HTA y la dislipemia se han utilizado los estándares publicados por la American Society for Bariatric and Metabolic Surgery (ASMBS)8.
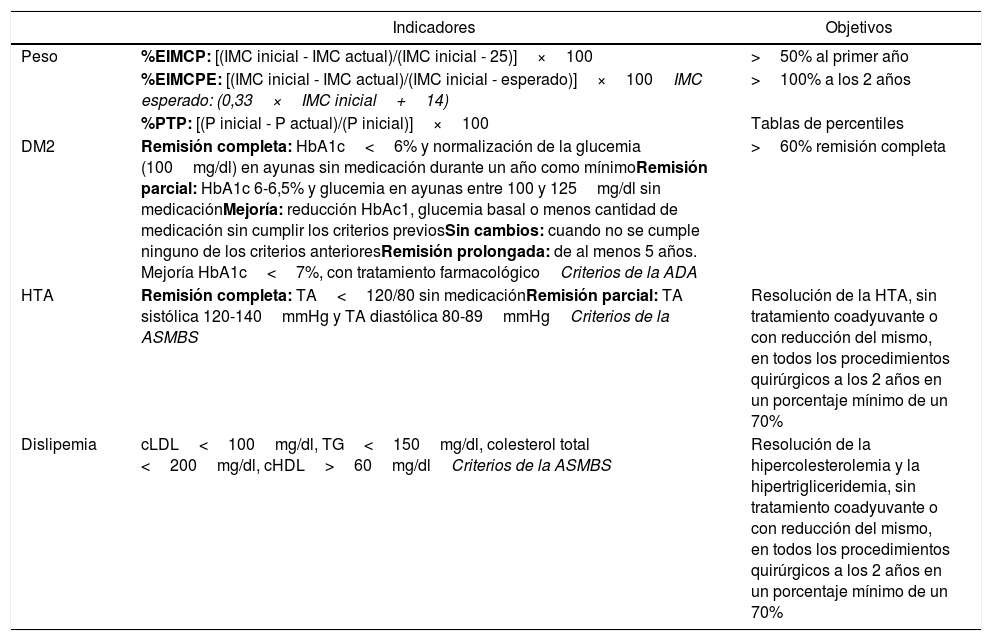
En la tabla 1 aparecen las fórmulas para el cálculo de dichas variables y sus objetivos.
Principales indicadores con sus objetivos y recomendaciones
| Indicadores | Objetivos | |
|---|---|---|
| Peso | %EIMCP: [(IMC inicial - IMC actual)/(IMC inicial - 25)]×100 | >50% al primer año |
| %EIMCPE: [(IMC inicial - IMC actual)/(IMC inicial - esperado)]×100IMC esperado: (0,33×IMC inicial+14) | >100% a los 2 años | |
| %PTP: [(P inicial - P actual)/(P inicial)]×100 | Tablas de percentiles | |
| DM2 | Remisión completa: HbA1c<6% y normalización de la glucemia (100mg/dl) en ayunas sin medicación durante un año como mínimoRemisión parcial: HbA1c 6-6,5% y glucemia en ayunas entre 100 y 125mg/dl sin medicaciónMejoría: reducción HbAc1, glucemia basal o menos cantidad de medicación sin cumplir los criterios previosSin cambios: cuando no se cumple ninguno de los criterios anterioresRemisión prolongada: de al menos 5 años. Mejoría HbA1c<7%, con tratamiento farmacológicoCriterios de la ADA | >60% remisión completa |
| HTA | Remisión completa: TA<120/80 sin medicaciónRemisión parcial: TA sistólica 120-140mmHg y TA diastólica 80-89mmHgCriterios de la ASMBS | Resolución de la HTA, sin tratamiento coadyuvante o con reducción del mismo, en todos los procedimientos quirúrgicos a los 2 años en un porcentaje mínimo de un 70% |
| Dislipemia | cLDL<100mg/dl, TG<150mg/dl, colesterol total <200mg/dl, cHDL>60mg/dlCriterios de la ASMBS | Resolución de la hipercolesterolemia y la hipertrigliceridemia, sin tratamiento coadyuvante o con reducción del mismo, en todos los procedimientos quirúrgicos a los 2 años en un porcentaje mínimo de un 70% |
ADA: American Diabetes Association; ASMBS: American Society for Bariatric and Metabolic Surgery; DM2; diabetes mellitus tipo 2; HbA1c: hemoglobina glucosilada; HTA: hipertensión arterial; IMC: índice de masa corporal; %EIMCP: porcentaje de exceso de IMC perdido; %EIMCPE: porcentaje de exceso de IMC perdido esperado; %PTP: porcentaje de peso total perdido.
La GV se realiza por laparoscopia, siguiendo las recomendaciones técnicas establecidas y publicadas por Rosenthal et al.9 en 2012. Comenzamos la técnica con la devascularización de la curvatura mayor hasta unos 4-5cm del píloro, tutorizando con una sonda tipo Faucher de 36 French. Se refuerza la línea de grapado, habitualmente con una sutura continua no invaginante, con el objetivo de reducir el riesgo de hemorragia. Finalmente realizamos comprobación de estanqueidad mediante insuflación del tubular gástrico sumergido en suero.
Como 2.° tiempo quirúrgico nuestra técnica de elección es el bypass gástrico distal, con un asa alimentaria de unos 250cm y un asa común de 100cm.
Análisis estadísticoPara el análisis estadístico se ha utilizado el software SPSS® v.25. Las variables categóricas se describen en frecuencias absolutas y porcentajes. Para describir las variables cuantitativas se utiliza la media y la desviación estándar en el caso de cumplir los criterios de normalidad, y la mediana y el rango intercuartílico si no cumple dichos criterios. Hemos realizado un análisis por intención de tratar. Las variables categóricas se comparan con la prueba exacta de Fisher y las variables cuantitativas con el test ANOVA o el test de Mann-Whitney según proceda. Se ha considerado significativa una p<0,05.
ResultadosCaracterísticas basales y comorbilidadesSe han incluido en el estudio 223 gastrectomías verticales, de las cuales 166 son como técnica única (grupo 1), y 57 como teórico primer tiempo (grupo 2).
En ambos grupos es mayor la proporción de mujeres, representando más del 60%. La edad media de la muestra es de 45,8±11,3 años. El peso inicial medio en el grupo 1 es de 122,9±15,0kg (IMC: 44,2±3,8kg/m2), siendo en el grupo 2 de 169,7±27,9kg (IMC: 62,1±6,9kg/m2). Por lo que respecta a las comorbilidades, en el grupo 1 las más frecuentes son la HTA (42,7%), hiperlipidemia (33,1%), artropatía (32,5%) y DM 2 (28,9%); un 7,2% de los pacientes de este grupo presentan ERGE. En el grupo 2, las comorbilidades más frecuentes son la HTA (49,1%), el síndrome de apnea/hipopnea obstructiva del sueño (SAHOS) (43,8%), la cardiopatía (43,8%) y la DM2 (24,6%).
Complicaciones de la cirugíaEn el grupo 1, 21 pacientes (12,6%) presentaron complicaciones a 30 días (11 menores, es decir, Clavien-Dindo I-II). Las más frecuentes fueron: 7 fístulas (4,2%, de las que 6 precisaron reintervención), 5 hemoperitoneos (3%, con 3 reintervenciones) y 3 derrames pleurales (1,8%). Nueve pacientes (5,4%) requirieron reintervención en el postoperatorio inmediato. Dos pacientes necesitaron conversión a bypass gástrico dentro del manejo de la fístula. Solo se registró una muerte (0,6%).
En el grupo 2, 8 pacientes (14%) sufrieron complicaciones, destacando 3 fístulas (5,3%) y 2 síndrome de dificultad respiratoria aguda (SDRA) (3,5%). Seis pacientes tuvieron que ser reintervenidos (10,5%) y 3 fallecieron (5,3%).
La media de estancia hospitalaria en ambos grupos fue de 5 días, con un rango intercuartil entre 4 y 6.
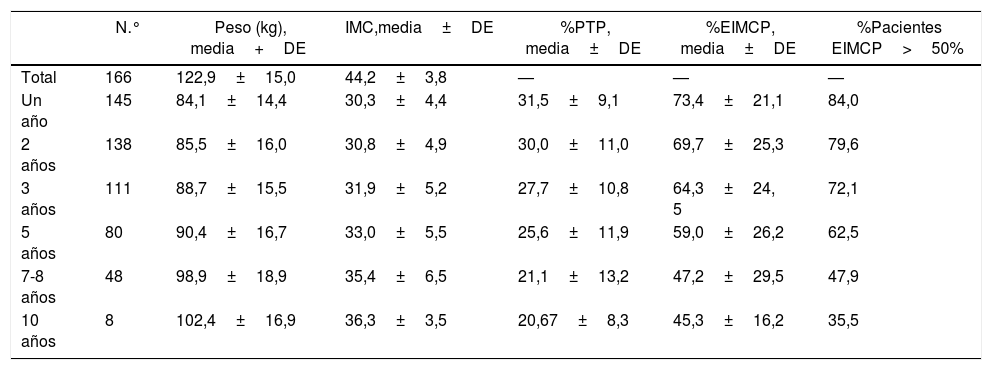
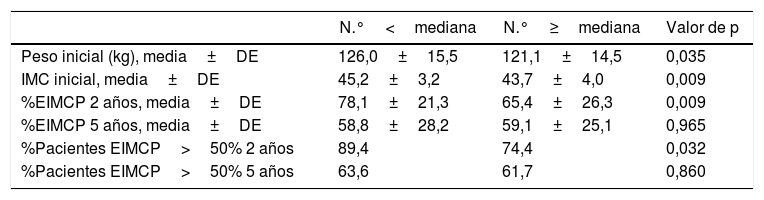
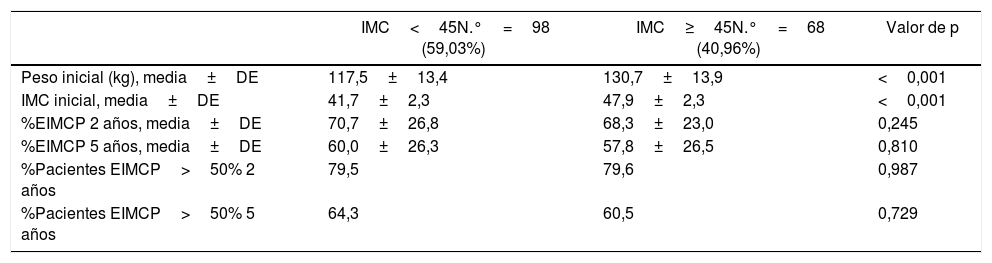
Evolución de la pérdida de pesoLos resultados ponderales de los pacientes del grupo 1 se muestran en la tabla 2. Un total de 16 pacientes (9,6%) precisaron cirugía de revisión durante los años posteriores. El porcentaje de seguimiento a los 2 y a los 5 años fue del 96 y 87,9%, respectivamente. La mayor pérdida de peso se produjo durante los 2 primeros años de la cirugía, con reganancia progresiva posterior. El porcentaje de pacientes con un EIMCP>50% es de un 62,5% a los 5 años, que disminuye a un 47,9% a los 7-8 años. En las tablas 3-5 se muestran las diferencias en la pérdida de peso en función del género, la edad y el IMC a los 2 y a los 5 años en los pacientes del grupo 1, sin objetivarse diferencias estadísticamente significativas a 5 años, aunque sí a los 2 años a favor de mujeres y pacientes más jóvenes.
Evolución ponderal de la GV como técnica primaria (grupo 1)
| N.° | Peso (kg), media+DE | IMC,media±DE | %PTP, media±DE | %EIMCP, media±DE | %Pacientes EIMCP>50% | |
|---|---|---|---|---|---|---|
| Total | 166 | 122,9±15,0 | 44,2±3,8 | — | — | — |
| Un año | 145 | 84,1±14,4 | 30,3±4,4 | 31,5±9,1 | 73,4±21,1 | 84,0 |
| 2 años | 138 | 85,5±16,0 | 30,8±4,9 | 30,0±11,0 | 69,7±25,3 | 79,6 |
| 3 años | 111 | 88,7±15,5 | 31,9±5,2 | 27,7±10,8 | 64,3±24, 5 | 72,1 |
| 5 años | 80 | 90,4±16,7 | 33,0±5,5 | 25,6±11,9 | 59,0±26,2 | 62,5 |
| 7-8 años | 48 | 98,9±18,9 | 35,4±6,5 | 21,1±13,2 | 47,2±29,5 | 47,9 |
| 10 años | 8 | 102,4±16,9 | 36,3±3,5 | 20,67±8,3 | 45,3±16,2 | 35,5 |
GV: gastrectomía vertical; IMC: índice de masa corporal; N.°: número de pacientes; %EIMCP; porcentaje de exceso de IMC perdido; %PTP: porcentaje de peso total perdido.
Evolución ponderal según género (grupo 1)
| VaronesN.°=59 (35,54%) | MujeresN.°=107 (64,45%) | Valor de p | |
|---|---|---|---|
| Peso inicial (kg), media±DE | 132,1±15,9 | 117,9±11,9 | <0,001 |
| IMC inicial, media±DE | 43,6±3,9 | 44,6±3,7 | 0,419 |
| %EIMCP 2 años, media±DE | 67,9±29,6 | 70,7±22,9 | 0,484 |
| %EIMCP 5 años, media±DE | 63,0±26,4 | 57,1±26,2 | 0,477 |
| %Pacientes EIMCP>50% 2 años | 68,1 | 85,6 | 0,018 |
| %Pacientes EIMCP>50% 5 años | 68,0 | 60,6 | 0,491 |
IMC: índice de masa corporal; %EIMCP: porcentaje de exceso de IMC perdido.
Evolución ponderal según edad (grupo 1)
| N.°<mediana | N.°≥mediana | Valor de p | |
|---|---|---|---|
| Peso inicial (kg), media±DE | 126,0±15,5 | 121,1±14,5 | 0,035 |
| IMC inicial, media±DE | 45,2±3,2 | 43,7±4,0 | 0,009 |
| %EIMCP 2 años, media±DE | 78,1±21,3 | 65,4±26,3 | 0,009 |
| %EIMCP 5 años, media±DE | 58,8±28,2 | 59,1±25,1 | 0,965 |
| %Pacientes EIMCP>50% 2 años | 89,4 | 74,4 | 0,032 |
| %Pacientes EIMCP>50% 5 años | 63,6 | 61,7 | 0,860 |
IMC: índice de masa corporal; %EIMCP: porcentaje de exceso de IMC perdido.
Mediana=47 años.
Evolución ponderal según IMC (grupo 1)
| IMC<45N.°=98 (59,03%) | IMC≥45N.°=68 (40,96%) | Valor de p | |
|---|---|---|---|
| Peso inicial (kg), media±DE | 117,5±13,4 | 130,7±13,9 | <0,001 |
| IMC inicial, media±DE | 41,7±2,3 | 47,9±2,3 | <0,001 |
| %EIMCP 2 años, media±DE | 70,7±26,8 | 68,3±23,0 | 0,245 |
| %EIMCP 5 años, media±DE | 60,0±26,3 | 57,8±26,5 | 0,810 |
| %Pacientes EIMCP>50% 2 años | 79,5 | 79,6 | 0,987 |
| %Pacientes EIMCP>50% 5 años | 64,3 | 60,5 | 0,729 |
IMC: índice de masa corporal; %EIMCP: porcentaje de exceso de IMC perdido.
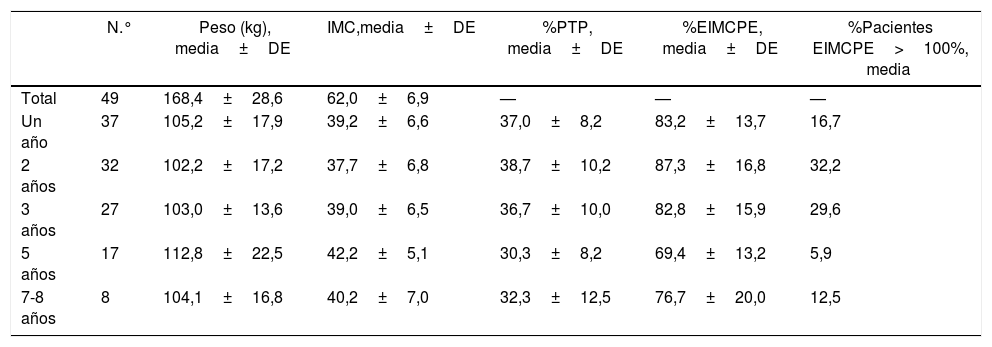
De los 57 pacientes en los que se realizó la GV como primer tiempo únicamente se completó el 2.° tiempo en 8 (14,0%). De los 46 (excluyendo los 3 fallecidos) en los que no se completó, 2 precisaron conversión a bypass gástrico proximal por fístula postoperatoria persistente. En este grupo el seguimiento a los 2 y 5 años fue del 90,5 y 62,1% respectivamente. Los resultados ponderales en los que no se completó el segundo tiempo se muestran en la tabla 6. A los 7-8 años el porcentaje de pacientes con un EIMCPE>100% es de un 12,5%.
Evolución ponderal de la GV (grupo 2)a
| N.° | Peso (kg), media±DE | IMC,media±DE | %PTP, media±DE | %EIMCPE, media±DE | %Pacientes EIMCPE>100%, media | |
|---|---|---|---|---|---|---|
| Total | 49 | 168,4±28,6 | 62,0±6,9 | — | — | — |
| Un año | 37 | 105,2±17,9 | 39,2±6,6 | 37,0±8,2 | 83,2±13,7 | 16,7 |
| 2 años | 32 | 102,2±17,2 | 37,7±6,8 | 38,7±10,2 | 87,3±16,8 | 32,2 |
| 3 años | 27 | 103,0±13,6 | 39,0±6,5 | 36,7±10,0 | 82,8±15,9 | 29,6 |
| 5 años | 17 | 112,8±22,5 | 42,2±5,1 | 30,3±8,2 | 69,4±13,2 | 5,9 |
| 7-8 años | 8 | 104,1±16,8 | 40,2±7,0 | 32,3±12,5 | 76,7±20,0 | 12,5 |
Tres pacientes fallecidos durante el postoperatorio.
GV: gastrectomía vertical; IMC: índice de masa corporal; N.°: número de pacientes; %EIMCP; porcentaje de exceso de IMC perdido; %PTP: porcentaje de peso total perdido.
a Pacientes en los que no se completó el segundo tiempo.
Analizando los 8 pacientes en los que se realizó un segundo tiempo, este fue en 7 de ellos un bypass gástrico distal y en un caso un bypass proximal por dificultades técnicas. El tiempo transcurrido desde la realización de la GV hasta el segundo tiempo oscila entre 20-60 meses (mediana de 34 meses). Con un IMC inicial de 63,41kg/m2, el IMC medio alcanzado a los 2 y 5 años del 2.° tiempo es, respectivamente, 37 y 39,1kg/m2. El %EIMCPE medio fue del 90,5% a los 2 años y 93,4% a los 5 años.
Resolución de comorbilidadesEn el grupo 2 no se ha analizado este dato, porque la indicación se basa sobre todo en el grado de obesidad y el consecuente riesgo quirúrgico, por lo que nos hemos centrado en el grupo 1.
La remisión completa o parcial de la DM2 y de la HTA a los 2 años de la cirugía es del 69,4% (38,9% completa) y 26,7%, respectivamente. El 61,3% de los pacientes en este mismo periodo presentan una resolución de la dislipemia.
DiscusiónActualmente en nuestro centro superamos los 100 procedimientos al año, de los cuales aproximadamente un tercio corresponden a la GV. Llama la atención que en el grupo 1 el IMC se encuentra en el límite superior de la indicación de la GV como técnica única, porque los primeros años se indicaba esta cirugía hasta un IMC de 50. Cabe destacar también, que del total de pacientes intervenidos en este grupo existe un porcentaje considerable que presenta DM2 o ERGE, condiciones que contraindican actualmente la realización de la técnica. En pacientes con DM2 preferimos realizar de inicio un bypass gástrico debido a la mayor tasa de remisión de la misma a largo plazo, tal y como demuestran recientes estudios10,11. Por el contrario, en pacientes de edad avanzada o cuando la DM2 es de muy larga evolución, con limitada expectativa de resolución de la misma, en ocasiones se opta por la GV debido a su aparente mayor sencillez. De la misma manera, consideramos la ERGE una contraindicación para la GV, ya que puede empeorar la enfermedad preexistente o incluso provocar la aparición de reflujo de novo, con tasas descritas de hasta el 23% según recientes publicaciones12, aunque queda aún por determinar su correlación con factores técnicos como el tamaño del tubo gástrico o la reparación de la hernia de hiato. El objetivo de nuestro trabajo no es analizar la correlación de la técnica con el reflujo, dichos datos quedan recogidos en un estudio multicéntrico coordinado por la SECO.
En cuanto a la mortalidad postoperatoria, en el grupo 1 concuerda con los estándares establecidos13. Sin embargo, a la luz de la mortalidad observada en el grupo 2, en los últimos 5 años hemos implementado un programa de optimización preoperatoria, que incluye el ingreso hospitalario en los pacientes de mayor riesgo (en este período no ha fallecido ningún paciente).
La morbilidad precoz de nuestra serie es superior al límite establecido (7%), debido probablemente en parte a la curva de aprendizaje. La tasa de fístula está muy próxima a los estándares de calidad establecidos en el estudio de Gero et al.14, donde se incluyen los resultados de 19 centros de alto volumen a nivel mundial (≥200 casos). Sin embargo, un 6,7% de los pacientes precisaron reintervención, tasa superior al 2,5% establecido en dicho estudio14.
De acuerdo con diferentes trabajos15,16 el descenso del peso es mayor durante los 12 primeros meses tras la GV. En nuestra serie, ambos grupos presentan un aumento del peso a partir del tercer-quinto año, datos similares a los obtenidos por Himpens et al.17. En el grupo 1, nuestros resultados de %PTP coinciden con el P50 del estudio multicéntrico publicado por Sabench et al.18, donde se reportó una pérdida de peso más favorable para el género masculino a los 6 meses de la cirugía. En nuestra serie, a los 2 años se objetiva una mayor pérdida de peso en los pacientes más jóvenes y en el género femenino. Hemos analizado también la diferencia de la pérdida de peso en función del IMC, estableciendo el punto de corte en 45, ya que es el límite actual de indicación de la técnica. Sin embargo, no hemos encontrado diferencias estadísticamente significativas. Apenas 8 pacientes de nuestra serie alcanzan los 10 años de seguimiento, lo que puede deberse en parte a que muchos son dados de alta de consulta a los 5 años.
Respecto a los pacientes del grupo 2 cabe destacar que únicamente el 14% completaron el segundo tiempo quirúrgico, y que el seguimiento a 5 años de los pacientes que no lo completaron es solamente del 62,1%. Esto puede indicar que los pacientes con un IMC>55 se sienten satisfechos con la pérdida de peso conseguida y no desean someterse a una segunda cirugía. Sin embargo, únicamente el 32,2% y el 5,9% alcanzan un %EIMCPE>100% a 2 y 5 años, muy lejos del objetivo. En los pacientes que completaron el 2.° tiempo, el %EIMCPE medio fue de 90,5 y 93,4% a los 2 y 5 años, respectivamente. Debido a esto y analizados los resultados, resulta indispensable mejorar la tasa de seguimiento y realizar el segundo tiempo en la mayoría de los pacientes.
Como 2.° tiempo quirúrgico nuestra técnica de elección es el bypass distal debido a una mayor familiaridad con la técnica y porque consideramos la anastomosis duodeno-ileal que incluyen el cruce duodenal o el SADI-S, de mayor riesgo. Además, el SADI-S como técnica bariátrica no ha sido aprobada por la IFSO hasta el año 2018. Realizamos el bypass distal con un asa alimentaria de unos 250cm y un asa común de 100cm, con el objetivo de evitar desnutriciones en pacientes con una importante restricción debido al pequeño reservorio.
En estudios recientes, la remisión completa de la DM2 a los 5 años de la intervención se produce aproximadamente en el 80% de los pacientes15,19. Con respecto a la HTA y según los hallazgos de Gadiot et al.20, la tasa de remisión y de mejoría es de un 53 y 33%, respectivamente. La variabilidad en las tasas de remisión publicadas en los diferentes trabajos y los pobres resultados obtenidos en nuestra serie puede deberse a los diferentes criterios de remisión empleados, a la ausencia de datos en la historia para poder evaluarla adecuadamente, o a la selección de pacientes, particularmente añosos o con enfermedad de larga evolución, cuya posibilidad de respuesta es globalmente menor.
En cuanto a las limitaciones del estudio cabe destacar los sesgos inherentes al tipo de estudio y a la recogida de datos. Resulta imprescindible estandarizar una serie de indicadores y criterios de remisión para poder evaluar la pérdida de peso y la evolución de las comorbilidades. Esto permitiría establecer unos criterios de calidad que definen la buena práctica clínica, pudiendo comparar a su vez los resultados publicados en los diferentes trabajos y entre diferentes técnicas quirúrgicas. La principal fortaleza de nuestro trabajo es su homogeneidad, con una técnica estandarizada, un volumen amplio y un seguimiento largo, lo que la convierte en un referente con quien compararse
Como conclusión, podemos afirmar que la GV es una técnica segura en centros con experiencia, haciendo hincapié en la necesidad de una optimización preoperatoria en pacientes con IMC>55. Además, en pacientes con un IMC<45 es un técnica efectiva a corto plazo en cuanto a la pérdida de peso, aunque a largo plazo su efectividad parece disminuir. En pacientes con un IMC>55, es una técnica claramente insuficiente, por lo que debemos replantearnos la necesidad de completar el segundo tiempo en un mayor número de pacientes.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.