Conocer las tramitaciones y gestiones requeridas en la prescripción del tratamiento con inhibidores PCSK9 en los servicios de cardiología de los hospitales españoles, haciendo propuestas de mejoras para optimizar el proceso de prescripción.
MétodosUna primera fase de recogida de información sobre variables y procedimientos administrativos requeridos en la prescripción de inhibidores PCSK9 y elaboración de un cuestionario específico. Una segunda fase de recogida de datos a través de un cuestionario electrónico autoadministrado.
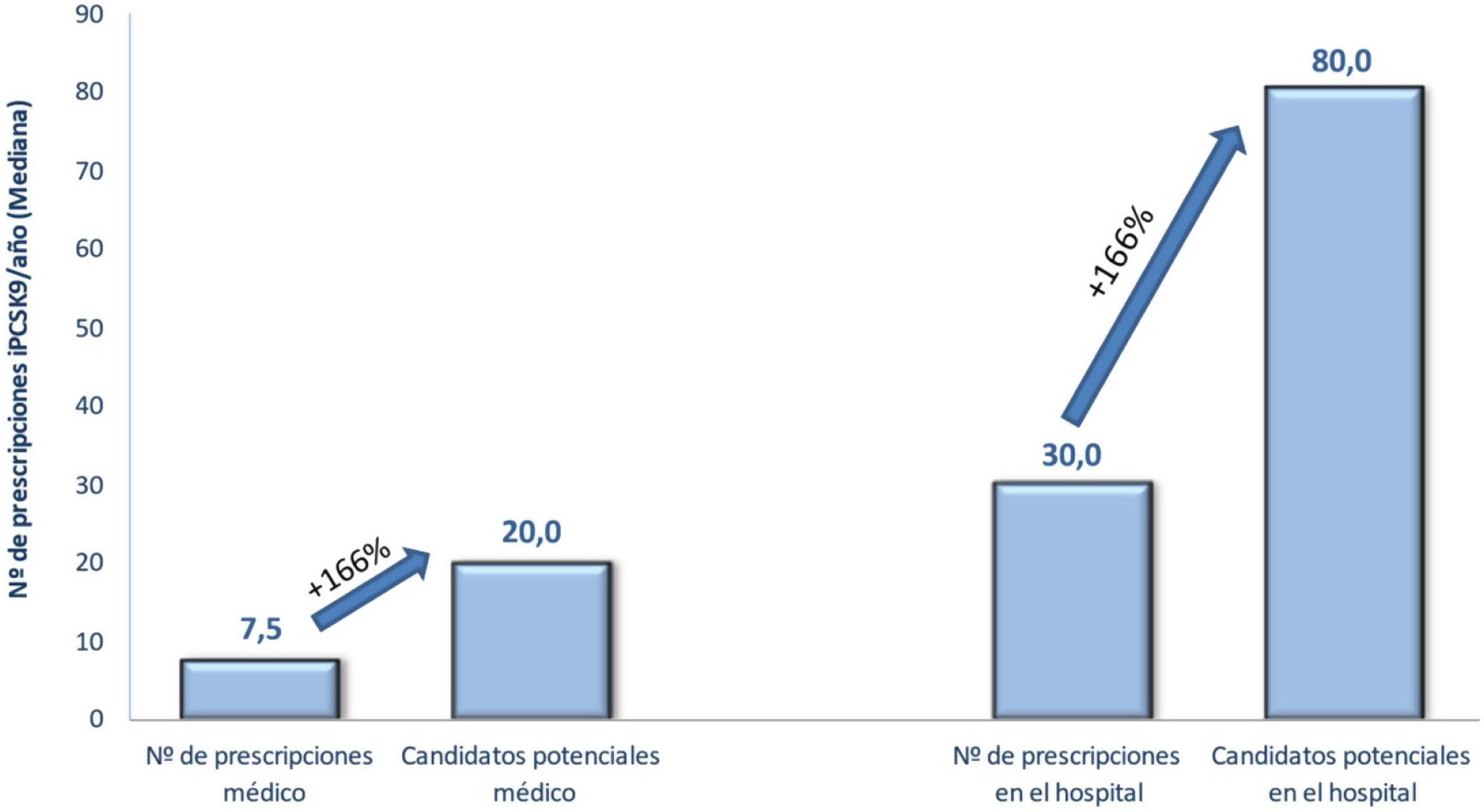
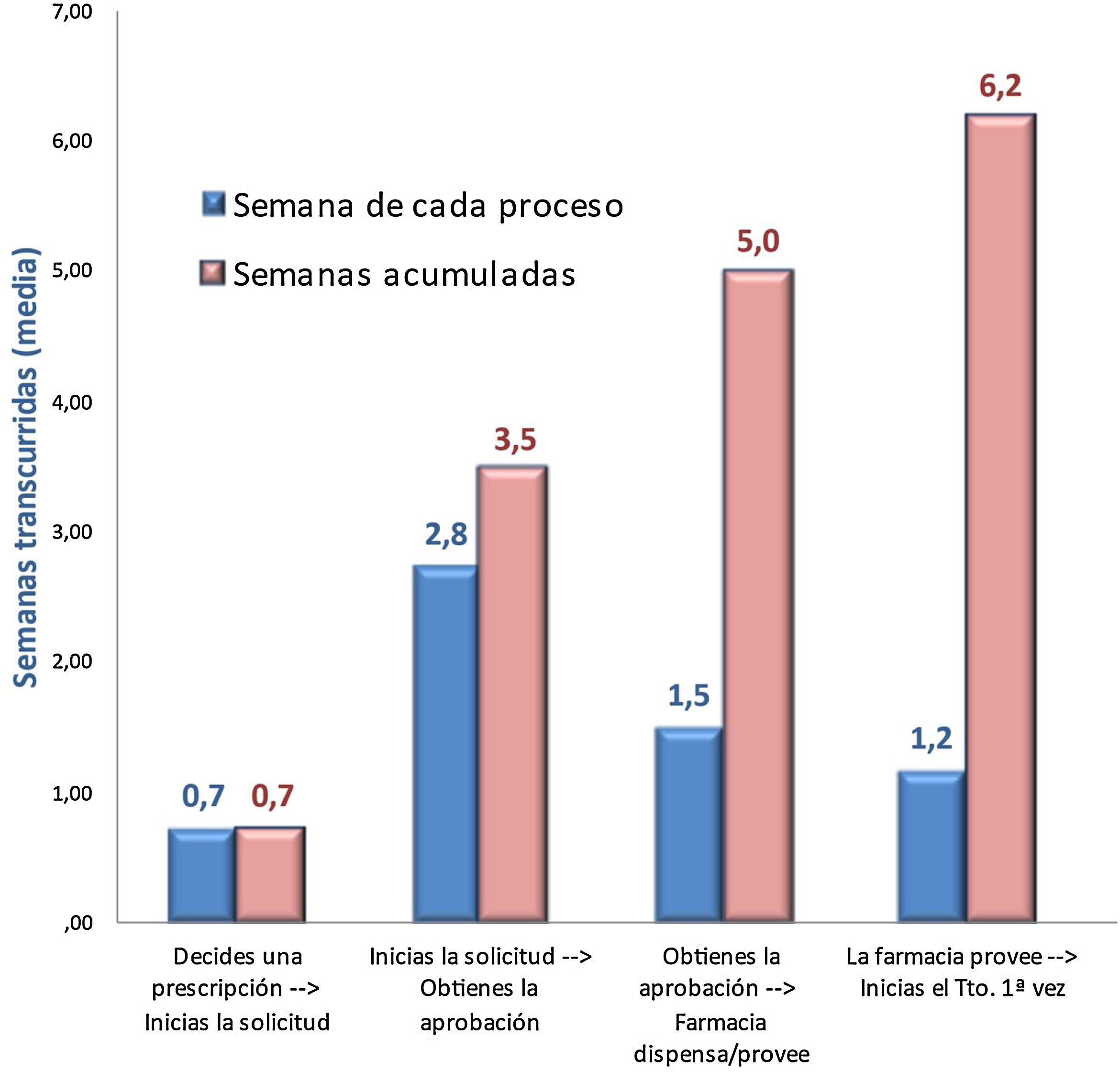
ResultadosParticiparon 88 hospitales (número medio de camas 625; número medio de cardiólogos 18 ± 10; 78% hospitales universitarios). Hubo una infrautilización de inhibidores PCSK9 (prescripción real 30 tratamientos/año; prescripción potencial 80), principalmente por no cumplir con informe de posicionamiento terapéutico (52%), con la denegación de solicitud en un 31%. Se requirieron una media de 1,2 ± 0,4 formularios, con un promedio de 8,5 ± 4,2 variables, además de los requisitos del informe de posicionamiento terapéutico. Solo en el 21% de los hospitales no es necesario un proceso de autorización previa, y en el resto es necesaria la aprobación por una comisión. El tiempo acumulado en el proceso de prescripción es de seis semanas. La discontinuación del tratamiento durante el seguimiento es de 9 ± 12%.
ConclusionesLos inhibidores PCSK9 se encuentran claramente infrautilizados en España. Esto se debe a una incorrecta identificación de los pacientes, y a la existencia de complejos procedimientos de tipo administrativo que podrían inhibir/desmotivar su prescripción por parte de los cardiólogos, y consecuentemente, limitar su prescripción. Asimismo, existe un retraso notable desde la aprobación del fármaco hasta su administración.
To ascertain the formalities and procedures required for the prescription of PCSK9 inhibitors in the cardiology departments of Spanish hospitals, making proposals for improvement to optimize the prescription process.
MethodsA first phase of collecting information about the variables and administrative procedures required for the prescription of PCK9 inhibitors and the elaboration of a specific questionnaire and a second phase of collecting data with an online self-administered questionnaire.
ResultsA total of 88 hospitals participated in the study (mean number of beds 625; mean number of cardiologists 18 ± 10; 78% university hospitals). There was underuse of PCSK9 inhibitors (real prescription of 30 treatments/year; potential prescription of 80), mainly because of not fulfilling the therapeutic positioning report (52%) and application refusal (31%). Beyond the requirements of the therapeutic positioning report, 1.2 ± 0.4 applications are required with 8.5 ± 4.2 variables. Only 21% of hospitals did not require a previous authorization process and in the remaining hospitals, approval from a committee was necessary. The accumulated time of the prescription process was 6 weeks. Discontinuation rates during follow-up were 9% ± 12%.
ConclusionsTreatment with PCSK9 inhibitors is clearly underused in Spain. This is mainly due to both inappropriate identification of patients, and complex administrative procedures that could inhibit/discourage prescription by cardiologists and consequently, limit their use. In addition, there is a substantial delay from drug approval tadministration.
Las enfermedades cardiovasculares constituyen la primera causa de muerte en España, siendo la enfermedad aterosclerótica el principal motivo1. El colesterol unido a lipoproteínas de baja densidad (c-LDL) no solo constituye uno de los principales factores de riesgo para su desarrollo, sino que forma parte esencial en la etiopatogenia de la aterosclerosis2. Múltiples estudios han demostrado que la reducción de c-LDL mediante el tratamiento hipolipemiante se asocia con un descenso sustancial de los eventos cardiovasculares3.
Desafortunadamente, el control actual de c-LDL en pacientes con cardiopatía isquémica es muy pobre. Así, en pacientes con cardiopatía isquémica crónica, tanto los estudios REPAR, realizado en España, como el EUROASPIRE V, desarrollado en Europa, mostraron que el control adecuado de c-LDL apenas alcanza el 30% de los pacientes4,5. Más recientemente, en España se ha objetivado que, al año tras un síndrome coronario agudo, únicamente el 56% de los pacientes alcanza el anterior objetivo de c-DL (< 70 g/dL)6. Aunque la adherencia al tratamiento hipolipemiante por parte del paciente juega sin duda un papel relevante en la falta de consecución de dichos objetivos, esto asociado con un mayor riesgo de presentar complicaciones cardiovasculares7, varios estudios también han mostrado que en una gran proporción de casos, esta falta de control se debe principalmente a una insuficiente intensificación del tratamiento hipolipemiante4–6. Tras la publicación de las guías europeas 2019 de manejo de la dislipemia, el objetivo de c-LDL en estos pacientes de muy alto riesgo cardiovascular se ha reducido hasta < 55mg/dL2. El estudio Da Vinci ha demostrado que la consecución de estos objetivos es aún menor: tan solo 18% de los pacientes consiguen llegar a un c-LDL < 55 mg/dL8.
Los inhibidores de la proproteína convertasa subtilisina/kexina tipo 9 (iPCSK9) constituyen el tratamiento hipolipemiante actualmente disponible más potente para reducir el c-LDL y su uso se ha asociado con disminuciones marcadas en el riesgo de desarrollar complicaciones cardiovasculares en prevención secundaria9,10. Sin embargo, a pesar de las evidencias provenientes de los ensayos clínicos9,10, de las últimas guías europeas donde su empleo alcanza una recomendación IA en sujetos no adecuadamente controlados con la terapia hipolipemiante oral en sujetos con enfermedad cardiovascular aterosclerótica2, y de las recomendaciones realizadas por el informe de posicionamiento terapéutico (IPT) en pacientes con enfermedad cardiovascular y niveles de c-LDL > 100 mg/dL a pesar del tratamiento hipolipemiante óptimo máximo tolerado11,12, su empleo en España sigue siendo todavía marginal6.
En consecuencia, se hace necesario conocer los motivos que podrían explicar la infrautilización de los iPCSK9 en España. El estudio IKIGAI (análisisdel proceso de prescripción de iPCSK9 en los ServIcios de Cardiología y propuesta de optimización) se realizó con el objetivo de conocer y describir las tramitaciones y gestiones requeridas en la prescripción de iPCSK9 en los servicios de cardiología en España, así como conocer los tiempos necesarios para cumplir con la tramitación, las tasas de denegación/no autorización, y de discontinuación del tratamiento. Asimismo, el grupo de expertos realizará una serie de recomendaciones con el propósito de agilizar la prescripción adecuada.
MétodosEl estudio IKIGAI es un proyecto de la Agencia de Investigación de la Sociedad Española de Cardiología, que se realizó en dos fases.
Durante la primera, un comité científico, constituido por cardiólogos expertos en el manejo del paciente con dislipemia y en el uso de iPCSK9, así como expertos en sociología y comunicación que ayudaron a la hora de enfocar las preguntas para sacar el máximo provecho posible a las mismas, elaboró un cuestionario electrónico autoadministrado, específicamente diseñado para dar respuesta a los objetivos del estudio.
Posteriormente, se seleccionaron hospitales que fuesen representativos de todas las regiones de España, considerando tanto el tamaño como las características de los servicios de cardiología de los mismos, con el objetivo de aumentar la validez externa del estudio. En cada servicio de cardiología se contactó con el jefe para que seleccionara al representante con mayor experiencia en la prescripción de iPCSK9 (anexo I), para ser la persona encargada de cumplimentar el cuestionario. Para poder ser seleccionables, los cardiólogos debían haber prescrito y tramitado al menos un iPCSK9 en el último mes.
En el cuestionario se preguntó acerca del tipo de hospital (número de camas, universitario/de referencia, número de cardiólogos, existencia unidad de lípidos, rehabilitación cardiaca), aspectos sobre el informe de alta (objetivos terapéuticos, manejo y seguimiento) y sobre la continuidad asistencial cardiología-atención primaria. Con respecto a las prescripciones de iPCSK9, se preguntó sobre los criterios a considerar por el médico (guías/recomendaciones, características de los pacientes) y cifras reales y de prescripción potenciales. Asimismo, también se hicieron preguntas específicas sobre la estrategia de autorización para prescribir iPCSK9, y que incluyeron cuestiones sobre el número y tipo de formularios necesarios, así como sobre los requisitos requeridos en dichos formularios, la posible existencia de comisiones, el tiempo hasta la aprobación o denegación de la autorización, y el porcentaje y motivo de las posibles denegaciones. Finalmente, también se realizaron preguntas sobre el seguimiento de pacientes tratados con iPCSK9 (porcentaje de discontinuaciones, requisitos para la continuación del tratamiento, número de viales administrados, lugar de administración y formación específica del paciente).
Los resultados se analizaron de manera descriptiva. Las variables cualitativas se presentaron como frecuencias absolutas (n) o relativas (%), y las variables cuantitativas en función de los parámetros de centralización (media y mediana, según los casos) y de dispersión (desviación típica). El análisis se realizó con el paquete estadístico SPSS (v24,0 o superior, IBM Corp., Armonk, NY).
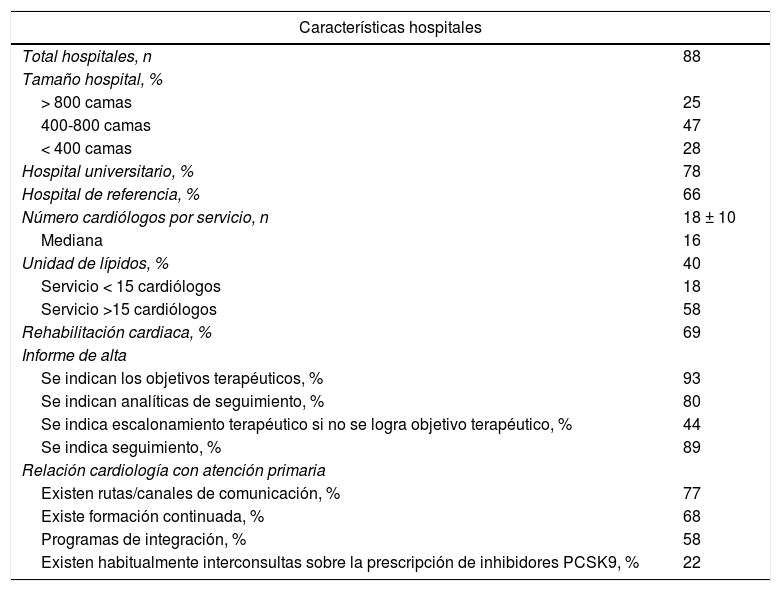
ResultadosParticiparon 88 hospitales representativos de toda España, siendo el número medio de camas de 625, el 78% hospitales universitarios, el 66% hospitales de referencia y el 40% de los hospitales disponían de unidades de lípidos, siendo este porcentaje mayor en los hospitales de mayor tamaño. El número medio de cardiólogos en el Servicio de Cardiología por hospital fue de 18 ± 10, y el 69% tenían unidades de rehabilitación cardiaca. En el informe de alta se indicaban, en la mayoría de los casos, los objetivos terapéuticos (93%), las analíticas de seguimiento (80%) y el seguimiento propiamente dicho a realizar (89%). Sin embargo, solo en el 44% de los informes se hacía referencia al escalonamiento terapéutico en caso de no alcanzar los objetivos de control. En cuanto a la continuidad asistencial Cardiología-Atención Primaria, existían rutas/canales de comunicación en el 77% de los hospitales, formación continuada en el 68%, y solo interconsultas habituales sobre prescripción iPCSK9 en el 22% (tabla 1).
Características de los hospitales, informe de alta y relación con atención primaria
| Características hospitales | |
|---|---|
| Total hospitales, n | 88 |
| Tamaño hospital, % | |
| > 800 camas | 25 |
| 400-800 camas | 47 |
| < 400 camas | 28 |
| Hospital universitario, % | 78 |
| Hospital de referencia, % | 66 |
| Número cardiólogos por servicio, n | 18 ± 10 |
| Mediana | 16 |
| Unidad de lípidos, % | 40 |
| Servicio < 15 cardiólogos | 18 |
| Servicio >15 cardiólogos | 58 |
| Rehabilitación cardiaca, % | 69 |
| Informe de alta | |
| Se indican los objetivos terapéuticos, % | 93 |
| Se indican analíticas de seguimiento, % | 80 |
| Se indica escalonamiento terapéutico si no se logra objetivo terapéutico, % | 44 |
| Se indica seguimiento, % | 89 |
| Relación cardiología con atención primaria | |
| Existen rutas/canales de comunicación, % | 77 |
| Existe formación continuada, % | 68 |
| Programas de integración, % | 58 |
| Existen habitualmente interconsultas sobre la prescripción de inhibidores PCSK9, % | 22 |
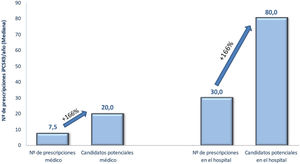
Con respecto a los criterios para la selección de los candidatos al tratamiento con iPCSK9, los cardiólogos contestan que los criterios que se deben seguir para la identificación a los pacientes candidatos a iPCSK9 son los de las guías europeas de 2019 de manejo de la dislipemia, y dentro de los criterios clínicos, los más importantes fueron tener enfermedad polivascular (82%), enfermedad coronaria reciente (80%) o diabetes (74%) (tabla 2). Los cardiólogos partícipes prescribían un promedio de 7,5 tratamientos al año de iPCSK9, aunque según sus criterios, esta cifra debería ascender a 20 prescripciones año. Igualmente, estimaban el volumen de prescripción anual en el conjunto del hospital en 30 iPCSK9 al año, elevando esta cifra a 80 candidatos potenciales (fig. 1). El volumen de prescripción fue mayor en los hospitales con servicios de más de 15 cardiólogos, en los que en más de la tercera parte se prescribieron más de 50 tratamiento al año. Estas diferencias entre prescripción real y potencial se debían, en opinión de los participantes, principalmente a indicaciones que no cumplían con el IPT (52%), a la falta de detección de pacientes/falta de tiempo (47%), o a situaciones en las que se preveía la denegación «solo se presentan los de mayor riesgo» (36%) o aquellos en los que «se esté muy seguro» (27%) (tabla 2).
Prescripción de inhibidores PCSK9 y estrategia de autorización de la prescripción de inhibidores PCSK9
| Criterios a considerar por el médico para prescribir un inhibidor PCSK9, % | |
|---|---|
| Guías/recomendaciones | |
| ESC/EAS 2019 | 92 |
| Ficha técnica | 19 |
| SEA | 15 |
| IPT adaptado | 13 |
| IPT estricto | 9 |
| Características pacientes | |
| Enfermedad polivascular | 82 |
| Enfermedad coronaria reciente (< 1 año) | 80 |
| Diabetes | 74 |
| Edad | 30 |
| Prescripciones inhibidores PCSK9, % | |
| Total | |
| ≥ 50 | 28 |
| 25-49 | 30 |
| < 25 | 27 |
| Motivos diferencias prescripción real y potencial, % | |
| No cumplir IPT | 52 |
| No detección pacientes, falta de tiempo | 47 |
| Solo se solicitan a los de mayor riesgo | 36 |
| Denegación autorización | 31 |
| Solo se presentan solicitudes muy seguras | 27 |
| Fuera de indicación | 8 |
| No hay diferencia | 2 |
| Número de formularios necesarios, n | 1,2 ± 0,4 |
| Solo formato papel, % | 44 |
| Solo formato electrónico, % | 28 |
| Ambos formatos, % | 11 |
| Un formato u otro, % | 9 |
| Ningún formato, % | 7 |
| Requisitos exigidos en el formulario, n (mediana) | 8,5 ± 4,2 (8,0) |
| Datos administrativos | |
| Solicitud de prescripción | 82 |
| Nombre del médico prescribe/autoriza | 76 |
| Fechas | 30 |
| Consentimiento firmado del paciente | 24 |
| Comorbilidades | |
| Supuestos IPT | 69 |
| Patologías de base | 58 |
| Edad | 34 |
| Comorbilidad asociada | 34 |
| Territorios vasculares afectados | 28 |
| Fechas de los eventos vasculares | 22 |
| Abandono tabaco | 21 |
| Existencia de antecedentes familiares | 19 |
| Peso/IMC | 17 |
| Indicadores de riesgo | 9 |
| Síndrome metabólico | 8 |
| Valores lipoproteína (a) | 7 |
| Valores analíticos | |
| Solo los valores de c-LDL en última analítica | 46 |
| Valores de c-LDL en las 2 + últimas analítica, independientemente fechas | 39 |
| Tiempo transcurrido entre analíticas | 23 |
| Tratamientos hipolipemiantes | |
| Intolerancia a estatinas | 81 |
| Uso previo ezetimiba | 52 |
| Control adherencia | 34 |
| Cumplimiento dieta | 22 |
| Personas/entidades que participan en la autorización de la prescripción, % | |
| Comisión del servicio | 5 |
| Comisión hospitalaria | 25 |
| Comisión mixta, servicio/farmacia hospitalaria | 47 |
| Jefe de servicio o persona delegada | 11 |
| Nadie, no es necesario proceso autorización previa | 21 |
| Porcentaje denegaciones de solicitudes en el hospital, % | |
| Mediana | 10 |
| Ninguna | 8 |
| 1-10% | 36 |
| > 10% | 33 |
| Motivos denegación de solicitudes (tiene que esperar nueva comisión para resolución), % | |
| No cumple IPT | 71 (42) |
| Falta de documentación exigida en formulario | 25 (36) |
| Defectos de forma | 15 (23) |
ESC: European Society of Cardiology; EAS: European Atherosclerosis Society; SEA: Sociedad Española de Aterosclerosis; IPT: informe de posicionamiento terapéutico; IMC: índice de masa corporal.
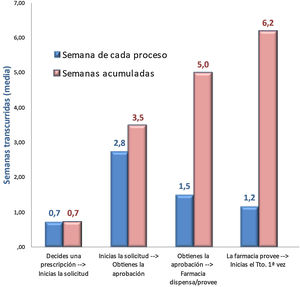
En cuanto a la estrategia de autorización de la prescripción de iPCSK9, se requería un promedio de 1,2 ± 0,4 formularios, la mayoría de ellos en formato papel (44%), con una media de 8,5 ± 4,2 variables, además de los requisitos del IPT. Dentro de los requisitos exigidos en los formularios destacaban la información sobre intolerancia a las estatinas (81%), los supuestos descritos en el IPT (69%), las patologías de base (58%), el uso previo de ezetimiba (52%), o los valores de las últimas analíticas de c-LDL (46%). En el 34% se exigía un control de adherencia a la terapia hipolipemiante (41% para las estatinas y 25% para ezetimiba), que debía alcanzar el 89% de recogida en farmacia. La entidad que participaba en mayor medida en la autorización de la prescripción fue la comisión mixta servicio-farmacia hospitalaria (47%), aunque en los hospitales de mayor tamaño era la comisión hospitalaria (48%) (tabla 2). La comisión del servicio se reunía cada 2,5 semanas, la comisión hospitalaria cada 5,9 semanas y la comisión mixta cada 6,4 semanas. El retraso acumulado en el proceso de prescripción fue de 6,2 semanas, siendo la aprobación por la comisión la responsable del mayor retraso (2,8 semanas) (fig. 2). La mediana de denegaciones al año en el hospital fue del 10%. El principal motivo de denegación fue el incumplimiento del IPT (71%), en cuyo caso, en el 42% de los casos había que esperar a una nueva comisión para solventar esta situación (tabla 2).
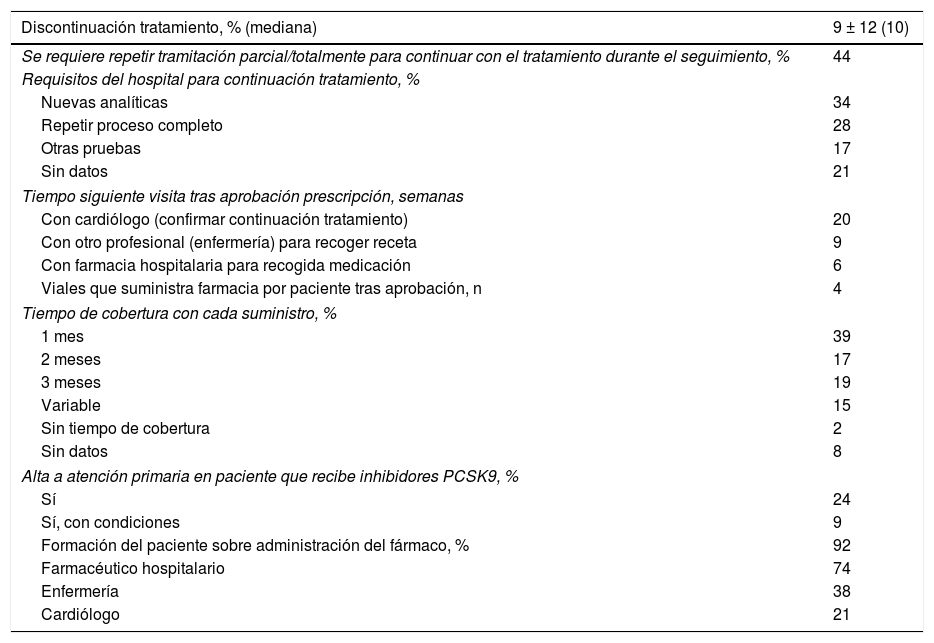
La mediana de discontinuación del tratamiento durante el seguimiento fue del 10%. En el 44% se requería repetir la tramitación parcial/totalmente para continuar con el tratamiento durante el seguimiento. El seguimiento hospitalario de pacientes en tratamiento con iPCSK9 se realizaba principalmente en el marco del control cardiológico integral (82%), y en el resto exclusivamente para control tratamiento con iPCSK9. Los resultados de la encuesta muestran que el paciente tiene que ir una media de tres veces al hospital en aproximadamente cinco meses, para realizar el control farmacológico y clínico. La farmacia hospitalaria suministraba un promedio de 3,9 viales. La primera vez el fármaco se administraba en el hospital (92%), si bien este porcentaje iba disminuyendo en las siguientes visitas. En el 92% de los casos, el paciente recibía formación para la administración del fármaco, generalmente por el farmacéutico del hospital (74%). En los hospitales con unidades de rehabilitación cardiaca, estas tenían un importante papel tanto en la prescripción (89%) como en la formación del paciente (75%), o en el diseño de la ruta o circuito asistencial que debían seguir (75%) (tabla 3).
Seguimiento del tratamiento con inhibidores PCSK9
| Discontinuación tratamiento, % (mediana) | 9 ± 12 (10) |
|---|---|
| Se requiere repetir tramitación parcial/totalmente para continuar con el tratamiento durante el seguimiento, % | 44 |
| Requisitos del hospital para continuación tratamiento, % | |
| Nuevas analíticas | 34 |
| Repetir proceso completo | 28 |
| Otras pruebas | 17 |
| Sin datos | 21 |
| Tiempo siguiente visita tras aprobación prescripción, semanas | |
| Con cardiólogo (confirmar continuación tratamiento) | 20 |
| Con otro profesional (enfermería) para recoger receta | 9 |
| Con farmacia hospitalaria para recogida medicación | 6 |
| Viales que suministra farmacia por paciente tras aprobación, n | 4 |
| Tiempo de cobertura con cada suministro, % | |
| 1 mes | 39 |
| 2 meses | 17 |
| 3 meses | 19 |
| Variable | 15 |
| Sin tiempo de cobertura | 2 |
| Sin datos | 8 |
| Alta a atención primaria en paciente que recibe inhibidores PCSK9, % | |
| Sí | 24 |
| Sí, con condiciones | 9 |
| Formación del paciente sobre administración del fármaco, % | 92 |
| Farmacéutico hospitalario | 74 |
| Enfermería | 38 |
| Cardiólogo | 21 |
Los resultados principales del estudio IKIGAI, muestran cómo los iPCSK9 no se prescriben en la medida que algunos estudios estiman su potencial prescripción, de acuerdo con las indicaciones aprobadas. En consecuencia, desde la Agencia de Investigación de la Sociedad Española de Cardiología, el estudio IKIGAI, realizado en una muestra representativa de los servicios de cardiología de los hospitales de toda España, supone un instrumento clave como elemento de análisis para cardiólogos, gestores sanitarios y políticos sobre la necesidad de mejorar las condiciones de autorización y el uso de los iPCSK9 en España.
En estudio de simulación realizado en Estados Unidos mostró que para lograr el anterior objetivo de control de c-LDL en los pacientes con enfermedad cardiovascular aterosclerótica (< 70 mg/dL), la intensificación del tratamiento, incluyó el empleo de la terapia combinada de estatinas con ezetimiba en cerca del 19% de los pacientes, y el tratamiento con iPCSK9 en el 14% de los sujetos13. De manera importante, esta intensificación del tratamiento hipolipemiante se asocia con una reducción sustancial de los eventos cardiovasculares14. Por otra parte, no solo los ensayos clínicos8,9, sino los estudios de «vida-real» realizados en España han confirmado la eficacia y seguridad de los iPCSK915–17. En esta línea, los estudios EVACS y EVOPACS mostraron que la incorporación temprana de evolocumab en pacientes con síndrome coronario fue eficaz y segura18,19. Por otra parte, un estudio reciente muestra que, en España, conforme se intensifica el tratamiento hipolipemiante y, en consecuencia, se obtiene una mayor reducción de los niveles de c-LDL, no solo disminuyen los eventos cardiovasculares, sino también los costes sanitarios asociados en pacientes que han tenido un infarto de miocardio20. De hecho, varios estudios han mostrado que los iPCSK9 suponen una alternativa coste-efectiva en los pacientes con cardiopatía isquémica de mayor riesgo21,22. Los IPT actuales han estimado un número de pacientes que es necesario tratar (NNT) de 67 para evolocumab para la variable primaria del estudio y de 62 para alirocumab11,12. Sin embargo, en pacientes con síndrome coronario crónico, datos del estudio REPAR muestran que los porcentajes de pacientes con c-LDL > 100 mg/dL, pese a tomar estatinas de alta intensidad fueron del 27% en caso de no tomar ezetimiba y del 19% en caso contrario23, por lo que existen todavía muchos pacientes candidatos a iPCSK9 dentro de los criterios de financiación del IPT. La Sociedad Española de Arteriosclerosis recientemente ha actualizado sus recomendaciones sobre el empleo de los iPCSK9, considerando la concentración de c-LDL, la situación clínica del paciente, los condicionantes de riesgo adicionales y la relación coste-efectividad de su empleo24. Por otra parte, para facilitar la correcta identificación del paciente candidato a iPCSK9, recientemente desde la Sociedad Española de Cardiología se han publicado tres algoritmos sencillos y prácticos para optimizar el empleo del tratamiento hipolipemiante, con el doble objetivo de lograr los niveles de c-LDL recomendados en el menor tiempo posible25. En un estudio realizado en un hospital español, la aplicación de estos algoritmos implicaría que el 3% de los pacientes con un síndrome coronario agudo serían subsidiarios del tratamiento con estatinas de alta potencia e iniciar un iPCSK9 desde la misma alta hospitalaria26. En consecuencia, nuestro análisis no hace sino confirmar la infrautilización de los iPCSK9 en la práctica clínica habitual, lo que podría aumentar el riesgo de presentar complicaciones cardiovasculares en pacientes no controlados adecuadamente14. Además, nuestro análisis muestra que hay marcadas diferencias entre los diferentes hospitales, incluso dentro de una misma Comunidad Autónoma.
Los resultados del estudio IKIGAI ayudan a comprender mejor las causas de esta marcada infrautilización de los iPCSK9 en España. En primer lugar, existe una infradetección de los posibles casos potenciales. Así, a pesar de que las guías europeas de manejo de la dislipemia es el criterio principal por el que se debería optimizar el tratamiento hipolipemiante, en la mitad de los casos no se identifica correctamente al paciente subsidiario de este tratamiento, o no se sigue el IPT, o se abandona el procedimiento administrativo por falta de tiempo o de seguimiento por parte del clínico. En algo más de un tercio de los pacientes solo se solicitan en los pacientes de mayor riesgo, por lo que se identifica en estudio una preselección entre los pacientes candidatos. Cabe destacar que los criterios de financiación del IPT de ambos iPCKS9 son muy sencillos (estatinas a dosis máximas y c-LDL >100 mg/dL), pero se ha observado una media de 8,5 criterios adicionales a IPT en el formulario de aprobación. Es necesaria una correcta optimización del tratamiento hipolipemiante para una mayor consecución de los objetivos terapéuticos. Para mejorar esta situación, nuestros resultados muestran que es necesario optimizar el informe de alta, indicando no solo los objetivos terapéuticos, sino también cómo se debe realizar el seguimiento (clínico y analítico), y el escalonamiento terapéutico y simplificar los formularios de solicitud y procesos de aprobación. Además, también es importante mejorar la continuidad asistencial cardiología-atención primaria, ya que los porcentajes de integración y formación son francamente mejorables. En este sentido, en aquellos servicios con unidad de rehabilitación cardiaca muestran unos porcentajes mayores de coordinación y formación. Desafortunadamente, el número de unidades de rehabilitación cardiaca todavía es insuficiente27. Asimismo, recientemente se ha publicado un consenso de la Sociedad Española de Cardiología que permite una mejor identificación de aquellos pacientes que más se van a beneficiar del empleo de los iPCSK928.
De acuerdo con nuestros resultados, el otro aspecto mejorable es la estrategia de autorización de prescripción de los iPCSK9. Globalmente, desde que se decide que un paciente debe ser tratado con estos fármacos, hasta que finalmente se administra la primera dosis para iniciar el tratamiento transcurre una media de seis semanas, un retraso muy notable que claramente supone una demora en la consecución de los objetivos de c-LDL, y en consecuencia, un mayor riesgo de sufrir un evento cardiovascular2,14. Las guías europeas de manejo de la dislipemia establecen una recomendación 1B para la incorporación de iPCSK9 a las cuatro a seis semanas posteriores al evento, cuando no se consiguen los objetivos recomendados en los pacientes de muy alto riesgo cardiovascular2, por lo que el tiempo es una variable importante en el tratamiento de estos pacientes. Este retraso administrativo es adicional al tiempo que se tarda en identificar y optimizar al paciente candidato a iPCSK9, por lo que es necesario reducir este tiempo tanto en la identificación de los pacientes como en la aprobación. En este sentido, existen varios puntos que se pueden mejorar. Así, el 44% de los formularios se realiza en formato papel, lo que podría desincentivar su uso. Por otra parte, los formularios son muy dispares entre los distintos hospitales, así como los aspectos que se solicitan para su aprobación, y que incluyen datos administrativos, comorbilidades, parámetros analíticos y de tratamiento hipolipemiante. La simplificación y unificación de los formularios (formularios mejor orientados), así como el empleo de un formato electrónico, podrían facilitar una mayor implementación de los mismos. Una vez presentada la solicitud, solo en el 20% de los casos no es necesario un proceso de autorización previa. En el resto de los casos, el formulario debe ser aprobado por una comisión (del servicio, hospitalaria o mixta), que es donde se acumula el mayor retraso. Dado que la mayoría de las denegaciones se producen por no cumplir con los criterios del IPT, o por la falta de documentación, se podría hacer un procedimiento similar al que ocurre con otros fármacos cardiovasculares que precisan de autorización por inspección médica, que es un procedimiento más rápido y sencillo, dado que solo se tiene que revisar si se cumplen unos determinados criterios29, y dejar para la comisión la valoración de aquellas situaciones que no cumplan con los criterios del IPT, pero en las que el cardiólogo considera que los pacientes se beneficiarían de manera importante del tratamiento con iPCSK928.
Finalmente, con respecto al seguimiento de los pacientes tratados con iPCSK9, en el 44% de los pacientes se necesita repetir la tramitación parcial o totalmente, y el tiempo de cobertura de cada suministro es bastante limitado. Dado que tanto en los ensayos clínicos9,10 como en los estudios de vida real15–17 han confirmado la seguridad de los iPCSK9, en consecuencia, una vez confirmada la buena tolerabilidad del fármaco, no sería necesario realizar visitas tan próximas con el único objetivo de valorar la presencia de efectos adversos, ya que no se iba a obtener un beneficio adicional, y se podrían hacerlas coincidir con las visitas rutinarias en las consultas de cardiología o de atención primaria, según los casos. Esto implicaría que desde la farmacia hospitalaria se facilitase la medicación hasta la siguiente visita programada. Adicionalmente, el tratamiento con iPCSK9 es crónico y se ha demostrado que el beneficio de iPCSK9 aumenta con el tiempo de tratamiento9,10, por lo que se recomienda no detener el tratamiento con estos fármacos por trámites administrativos.
En definitiva, los resultados del estudio IKIGAI permitirán revisar los protocolos locales de cada centro, con el objetivo de agilizar el proceso y optimizar el tratamiento de los pacientes en los que esté indicada la administración de iPCSK9, intentando que sean lo más homogéneos posibles en todos los hospitales españoles, con el objetivo de evitar inequidades, no solo entre Comunidades Autónomas, sino entre los propios hospitales en cada región, para lo que se realizan una serie de recomendaciones (tabla 4).
Recomendaciones para mejorar la prescripción de los iPCSK9
| - Instaurar documentos de autorización electrónicos para facilitar su cumplimentación y su gestión. |
| - Establecer formularios sencillos y rápidos que permitan agilizar proceso de autorización del iPCSK9 cuando el fármaco esté indicado. |
| - Recoger estrictamente las variables que el Ministerio de Sanidad recoge en el IPT*, evitando introducir requerimientos adicionales del propio centro para evitar diferencias entre hospitales que pueden conducir a situaciones de inequidad. |
| - Agilizar la valoración del formulario de autorización del tratamiento con iPCSK9, de forma que si la solicitud de prescripción cumple todas las condiciones necesarias, el paciente pueda recibir la medicación en un plazo razonable (inferior a 14 días). |
| - En todo caso, es imprescindible que la comisión evaluadora estudie las peticiones con la periodicidad necesaria para poder cumplir el plazo recomendado por las guías europeas de 4-6 semanas entre cada cambio del tratamiento para conseguir el control. |
| - Establecer pautas para un seguimiento razonable, que no suponga una sobrecarga adicional para el facultativo ni una incomodidad para el paciente, si no existe ninguna condición (por ejemplo, efectos secundarios) que haga variar el tratamiento. |
| - Por lo tanto, se recomienda adecuar el seguimiento farmacológico al seguimiento clínico del paciente, dispensando dosis de iPCSK9 suficientes para cubrir el tiempo hasta próxima visita con el equipo clínico. |
iPCSK9: inhibidores PCSK9; IPT: informe de posicionamiento terapéutico.
IPT actual de los iPCSK9: cuando el paciente en indicación de tratamiento de iPCKS9 tenga un c-LDL > 100 mg/dL y estatinas máximas toleradas, se recomienda que la autorización sea automática a través de inspección médica. Se rellenará el formulario de solicitud con los datos de la indicación médica, la última analítica de c-LDL y la dosis de estatinas.
Cuando el paciente en indicación de tratamiento de iPCKS9 tenga un c-LDL > 70 mg/dL y < 100 mg/dL y dosis de estatinas máximas toleradas más ezetimiba, se incluirán los datos de la última analítica de c-LDL, tratamiento hipolipemiante actual para valoración por parte del comité de aprobación.
En el caso de intolerancia a las estatinas, esta se documentará en el formulario y la autorización se realizará a través de inspección médica.
El estudio tiene varias limitaciones. Aunque la selección de hospitales se hizo de manera escrupulosa con el objetivo de lograr una adecuada representatividad, es posible que haya un porcentaje pequeño que no se hubiese incluido en el estudio. Además, aunque el cuestionario se realizó para poder contestar de manera adecuada los objetivos del estudio, es posible que algunas preguntas y respuestas podrían requerir matices, o una mayor concreción. Además, los resultados de nuestro estudio muestran una «foto fija», en un momento determinado, por lo que alguno/s procedimiento/s podrían haber variado en alguno de los hospitales durante este tiempo.
ConclusionesA pesar de las evidencias que demuestran los beneficios clínicos del tratamiento con iPCSK9, en España se encuentran claramente infrautilizados. Esto se debe a varios motivos, y que incluyen, entre otros, la falta de una correcta identificación de los pacientes que más se van a beneficiar de esta terapia, y a la existencia de complejos procedimientos de tipo administrativo que podrían estar inhibiendo o desmotivando su prescripción por parte de los cardiólogos, además de retrasar su empleo. La mejor identificación de los pacientes que más se beneficiarían de este tratamiento, así como la simplificación y mejora de la estrategia de autorización y seguimiento, podrían facilitar su uso, con la consiguiente consecución de los objetivos de control de c-LDL de una manera más rápida y eficaz, y de esta forma, reducir el riesgo de presentar complicaciones cardiovasculares.
FinanciaciónEl estudio fue financiado por una beca no condicionada de Amgen.
Conflictos de interésVivencio Barrios, Carlos Escobar, Marisol Bravo y Lluís Recasens han recibido honorarios por asesoría/ponencias de Amgen y Sanofi. Vicente Arrarte ha recibido honorarios por ponencias de MSD, Sanofi, Rovi, Almirall, Daiichi-Sankyo. Alfredo del Campo: ha recibido honorarios por beca de la Sociedad Española de Cardiología. Ángel Cequier: ha recibido honorarios por conferencias/consultorías de AstraZeneca, Amgen, Biotronik, Boehringer Ingelheim, Daiichi-Sankyo, Ferrer International, Sanofi.