Analizar en la cohorte CoRIS las diferencias epidemiológicas y en la mortalidad entre mujeres y hombres que viven con VIH y su evolución en el tiempo.
MétodosSe compararon las variables de interés entre mujeres que viven con VIH y hombres que viven con VIH. Se realizó un análisis de tendencias usando la prueba de Mantel-Haenszel. Para estudiar la supervivencia se utilizaron las curvas de supervivencia de Kaplan Meier y un análisis de regresión de Cox.
ResultadosSe incluyeron un total de 10.469 personas, de las cuales 1.742 (16,6%) eran mujeres. En el momento de inclusión en la cohorte las mujeres que viven con VIH con respecto a los hombres que viven con VIH tenían un mayor porcentaje de transmisiones por el uso de drogas intravenosas (UDI), coinfección por el virus de la hepatitisC (VHC), estadio de sida y origen extranjero. También presentaron una peor situación inmunovirológica y nivel de estudios. Estas diferencias se mantuvieron en el estudio de tendencias. En cuanto a la edad, las mujeres que se incluyeron en la cohorte fueron cada vez más mayores, y lo contrario sucedió con los hombres. En el análisis comparativo entre mujeres según su lugar de origen encontramos mujeres más mayores, con más transmisión por UDI y coinfección por VHC en el grupo de las mujeres que viven con VIH españolas; en cambio, la infección por sífilis fue más frecuente entre las nacidas fuera de España. No hubo grandes diferencias en relación con otras características, como el nivel de estudios o la situación de enfermedad. El sexo no fue un condicionante de supervivencia, y sí lo fueron factores que se asociaban más a las mujeres.
ConclusionesLas mujeres infectadas por el VIH se presentaron al diagnóstico con unas características epidemiológicas y asociadas a la infección por VIH que las hacen más vulnerables, y estas tendencias fueron acentuándose o no mejoraron durante los años de observación.
This study sought to analyse differences in epidemiology and survival between women and men living with HIV in the CoRIS cohort and the course of their disease over a 10-year period.
MethodsVariables of interest between women living with HIV and men living with HIV were compared. A trend analysis was performed using the Mantel-Haenszel test. Kaplan-Meier survival curves and a Cox regression analysis were used to study survival.
ResultsA total of 10,469 people were enrolled; of them, 1,742 (16.6%) were women. At the time of enrolment in the cohort, women living with HIV, compared to men living with HIV, had higher rates of transmission due to intravenous drug use (IDU), hepatitisC virus (HCV) coinfection, AIDS-stage disease and foreign origin. They also had a worse immunovirological status and a lower educational level. These differences were maintained in the trend study. Regarding age, the women included in the cohort were older whereas the men were younger. In the comparative analysis between women according to place of origin, we found that the group of Spanish women living with HIV featured older women with higher rates of IDU transmission and HCV coinfection, whereas the group of women living with HIV born outside of Spain featured women with higher rates of syphilis infection. There were no major differences in relation to other characteristics such as educational level or disease status. Although sex was not a determinant of survival, conditions more prevalent in women were determinants of survival.
ConclusionsHIV-infected women presented at diagnosis with certain epidemiological and HIV-associated characteristics that made them more vulnerable. These trends became more marked or did not improve during the years of observation.
A escala mundial, en 2015 había alrededor de 17,8 millones de mujeres mayores de 15años que vivían con el VIH, lo que equivale al 51% del total de la población adulta que vive con este virus1. De los datos de 2018 ofrecidos por Onusida destaca que cada semana alrededor de 6.000 mujeres jóvenes, de entre 15 y 24años, contraen la infección por el VIH2.
Existen importantes diferencias regionales en cuanto al número de nuevas infecciones por VIH entre las mujeres. En el África subsahariana las mujeres representaron el 56% del total de nuevas infecciones entre adultos, y el porcentaje fue aún mayor entre las jóvenes de 15 a 24años1. En cambio, en Europa, según el European Centre for Disease Prevention and Control (ECDC), en 2016 se notificaron 6.948 (2,6/100.000 habitantes) diagnósticos de VIH en mujeres en los países de la Unión Europea/Acuerdo Económico Europeo (UE/AEE)3. En España la tasa de nuevos diagnósticos en las mujeres es de 2,2/100.000 habitantes, frente a la tasa de 12,5/100.000 habitantes de los hombres4. Cabe destacar que los porcentajes de diagnóstico tardío y enfermedad avanzada en nuestro país son del 47,8 y del 27,4%, respectivamente, siendo ambos mayores en mujeres4. A pesar de ser un grupo minoritario, se estima que viven unas 27.000 mujeres en nuestro país con el VIH5. En 2018, el 60% de las nuevas infecciones en España eran en mujeres nacidas fuera de España4. Esto podría condicionar una mayor vulnerabilidad de las mujeres que se incorporan en los últimos años de la epidemia.
A pesar de la importancia como colectivo, las mujeres que viven con VIH (MVVIH) han estado muy infrarrepresentadas en el desarrollo de los nuevos fármacos y no se enfoca la investigación hacia sus problemas6. Otro hecho muy prevalente en muchas regiones del mundo es la mayor vulnerabilidad que presentan las MVVIH; en muchos países provienen de comunidades en las que no existe un adecuado acceso al sistema de salud, hay una pobreza muy elevada, violencia doméstica y abuso de sustancias7.
Al inicio de la epidemia por el VIH algunos trabajos relacionaron una mayor progresión de la enfermedad a fase de sida y muerte en las mujeres8. En estudios posteriores este hecho se atribuyó a un menor acceso al tratamiento antirretroviral y a una mayor vulnerabilidad de las mujeres condicionada por características sociales que acompañan al rol social de ser mujer9.
El objetivo del presente trabajo es analizar, en un amplio grupo de mujeres de la cohorte CoRIS, si existen diferencias entre las MVVIH y los hombres que viven con el VIH (HVVIH) en las características epidemiológicas, su evolución y la supervivencia a lo largo de 10años. Un objetivo adicional fue caracterizar a las MVVIH según su origen.
Material y métodosDescripción de la cohorteLa CoRIS es una cohorte abierta, prospectiva y multicéntrica de pacientes adultos con infección por VIH sin tratamiento antirretroviral previo. Se creó en el año 2004 y contiene datos epidemiológicos y analíticos de los pacientes incluidos10. El periodo de estudio analizado es de 10años, desde el 1 de enero de 2004 hasta el 30 de junio de 2014.
Variables analizadas y análisis de los datosEn el presente análisis se utilizaron las siguientes variables recogidas en la CoRIS, recategorizadas en algunos casos: sexo (varón, mujer), origen (español vs cualquier otro origen), nivel de estudios (categorizada en estudios universitarios sí o no), mecanismo más probable de infección (hombres que tienen sexo con otros hombres, transmisión por vía sexual, usuarios de drogas intravenosas, transfusiones de hemoderivados, transmisión vertical, tatuajes y otros, que se recategorizaron en transmisión sexual heterosexual vs el resto, transmisión sexual homosexual vs el resto y uso de drogas intravenosas [UDI] vs el resto), fecha de entrada en la cohorte, estadio clínico (CDC1993), enfermedades definitorias de sida (si las presentaban o no), otras enfermedades de interés, recuento de CD4 (<200 vs ≥200 y <350 vs ≥350células/ml), carga viral (≥105 copias/ml vs ≤105 copias/ml), resultados basales de la serología de los virus de la hepatitisB (HBcAC, HBsAC y HBsAg), hepatitisC y sífilis, si se ha producido el fallecimiento durante el seguimiento y el motivo del mismo (asociadas a la infección por VIH tanto infecciosas como neoplásicas, causa infecciosa diferentes del VIH, enfermedades hepáticas, neoplasias no asociadas al VIH, enfermedad cardiovascular, consumo de drogas intravenosas, otras y desconocidas).
Para analizar la evolución de las variables a lo largo del estudio consideramos tres periodos consecutivos, elegidos por conveniencia: periodo1, que abarca desde enero de 2004 hasta diciembre de 2007; periodo2, desde enero de 2008 hasta diciembre de 2010, periodo3, desde enero de 2011 hasta junio de 2014.
Se analizó la distribución global de los pacientes de acuerdo con las diferentes variables epidemiológicas y clínicas; posteriormente se compararon todas las variables consideradas según el sexo, mediante un análisis univariable usando los tests estadísticos chi cuadrado para variables categóricas y t de Student para variables continuas. Para valorar si las variables demográficas y clínicas variaron con el tiempo y de qué forma, se efectuó un análisis de tendencia de cada variable en mujeres y hombres mediante la prueba de Mantel-Haenszel para cada variable considerando los tres periodos de tiempo. Dentro del grupo de las MVVIH se realizó un análisis estratificado según el origen. Para analizar si el hecho de ser mujer tenía influencia sobre el tiempo a muerte desde la entrada en la cohorte, se realizaron curvas de Kaplan-Meier y se compararon mediante Log-rank test. El análisis se efectuó mediante regresión de Cox, utilizando un modelo estimativo en el que se ajustó el efecto del sexo en la variable supervivencia, por las posibles variables independientes, consideradas clínicamente relevantes y/o estadísticamente significativas: edad, nivel educativo, estadio de sida, CD4 basales y coinfección por el virus de la hepatitisC (VHC), en cada uno de los tres periodos de tiempo definidos. La repercusión del género sobre la variable muerte se estudió por separado en los tres periodos de tiempo al observarse una interacción entre el género y el periodo de tiempo (p=0,03). Además, se compararon las causas de muerte según el sexo mediante un análisis univariante.
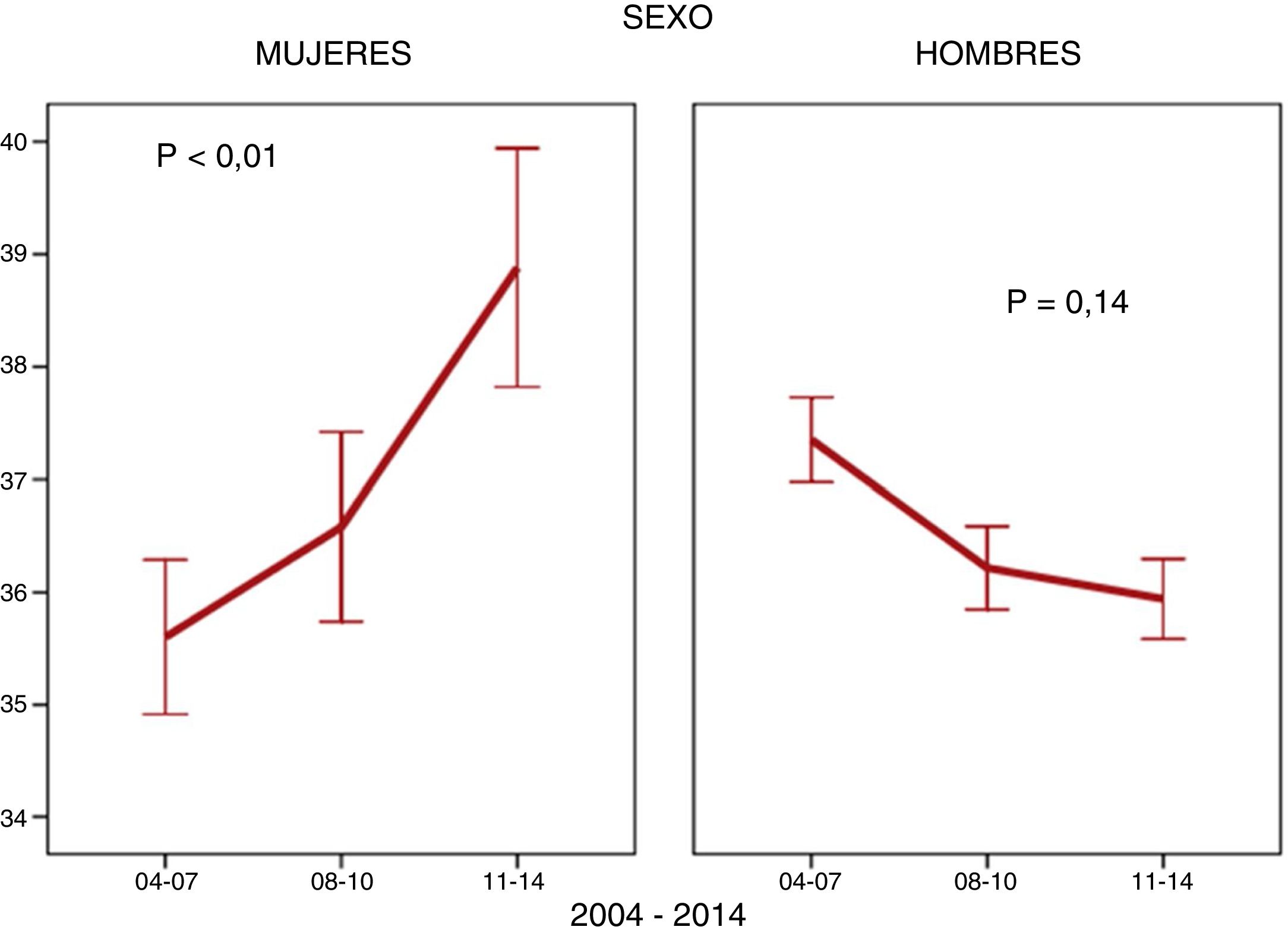
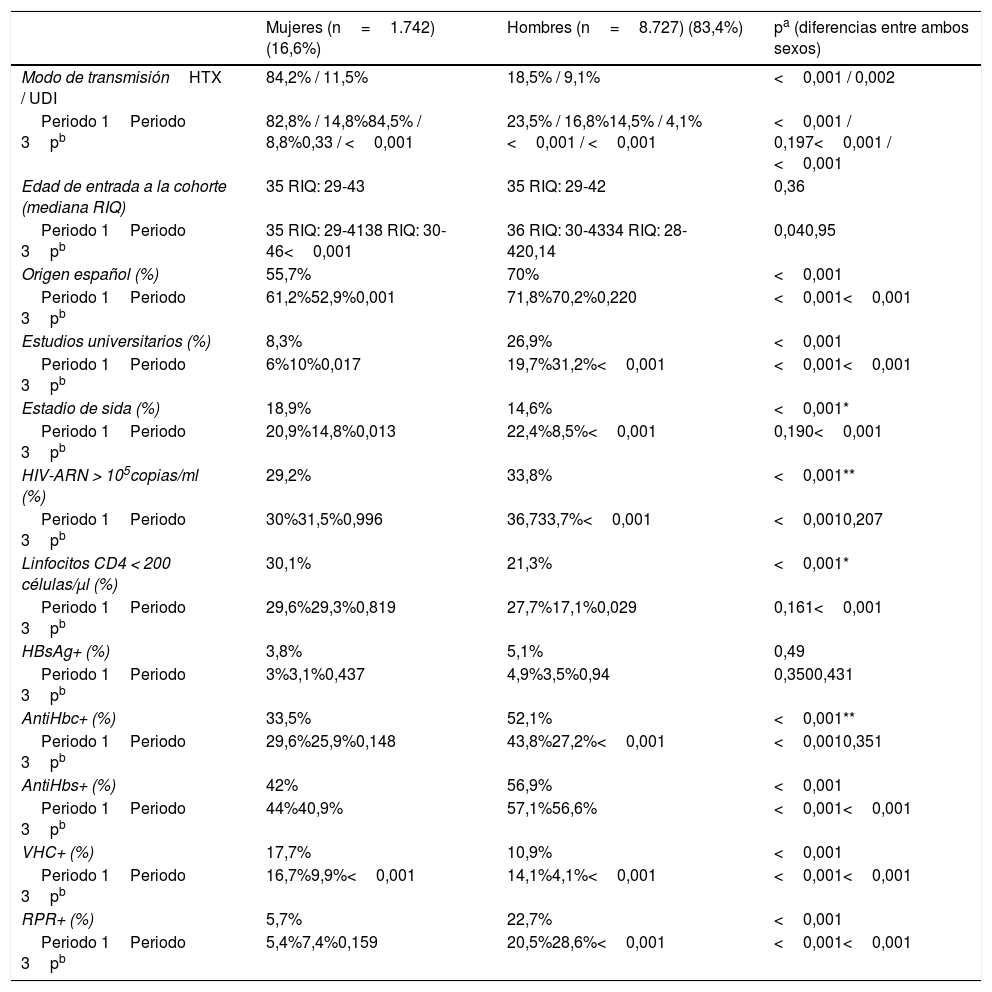
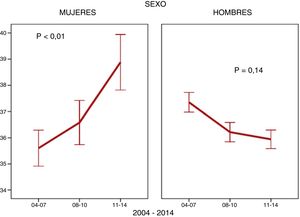
ResultadosSe incluyeron un total de 10.469 pacientes que viven con VIH, de los que 1.742 (16,6%) eran mujeres, y entre el primer y el tercer periodo se redujo el número de mujeres que entraron en la cohorte, pasando del 756 (21,7%) a 420 (11,7%) (p<0,001). Las MVVIH presentaban una edad media ±DE de 37±10 en el momento de entrada en la cohorte y tenían una situación inmunovirológica con bajos niveles de CD4 en el momento del diagnóstico, altas tasas de coinfección por VHC, un número considerable de mujeres extranjeras y bajos niveles de estudios (tabla 1). Con respecto a cómo evolucionan las variables arriba expuestas durante el tiempo de estudio, en las MVVIH se observó un descenso de las UDI y de forma paralela las coinfectadas por el VHC. También descendió la proporción de mujeres que se incluyeron en estadio de sida. Sin embargo, otras características se comportaron de forma diferente; se observó un aumento de la edad de entrada en la cohorte (fig. 1), con especial referencia al porcentaje de mujeres mayores de 50años, que en el primer periodo representan el 8,6% (65) y en el tercero el 15,2% (64), p<0,001. También se elevó el porcentaje de MVVIH de origen diferente al español, mientras que permanecieron estables el número de universitarias, los parámetros de carga viral y CD4, las tasas de coinfección por el virus de la hepatitisB (VHB) y la infección por lúes al diagnóstico (tabla 1). En los HVVIH cabe destacar, por su relevancia, un aumento en las tasas de la coinfección por lúes (tabla 1), sobre todo en los hombres que tienen sexo con hombres (HSH) (86,7%) frente a los varones no HSH (13,3%).
Características basales y tendencias de la población estudiada
| Mujeres (n=1.742) (16,6%) | Hombres (n=8.727) (83,4%) | pa (diferencias entre ambos sexos) | |
|---|---|---|---|
| Modo de transmisiónHTX / UDI | 84,2% / 11,5% | 18,5% / 9,1% | <0,001 / 0,002 |
| Periodo 1Periodo 3pb | 82,8% / 14,8%84,5% / 8,8%0,33 / <0,001 | 23,5% / 16,8%14,5% / 4,1%<0,001 / <0,001 | <0,001 / 0,197<0,001 / <0,001 |
| Edad de entrada a la cohorte (mediana RIQ) | 35 RIQ: 29-43 | 35 RIQ: 29-42 | 0,36 |
| Periodo 1Periodo 3pb | 35 RIQ: 29-4138 RIQ: 30-46<0,001 | 36 RIQ: 30-4334 RIQ: 28-420,14 | 0,040,95 |
| Origen español (%) | 55,7% | 70% | <0,001 |
| Periodo 1Periodo 3pb | 61,2%52,9%0,001 | 71,8%70,2%0,220 | <0,001<0,001 |
| Estudios universitarios (%) | 8,3% | 26,9% | <0,001 |
| Periodo 1Periodo 3pb | 6%10%0,017 | 19,7%31,2%<0,001 | <0,001<0,001 |
| Estadio de sida (%) | 18,9% | 14,6% | <0,001* |
| Periodo 1Periodo 3pb | 20,9%14,8%0,013 | 22,4%8,5%<0,001 | 0,190<0,001 |
| HIV-ARN > 105copias/ml (%) | 29,2% | 33,8% | <0,001** |
| Periodo 1Periodo 3pb | 30%31,5%0,996 | 36,733,7%<0,001 | <0,0010,207 |
| Linfocitos CD4 < 200 células/μl (%) | 30,1% | 21,3% | <0,001* |
| Periodo 1Periodo 3pb | 29,6%29,3%0,819 | 27,7%17,1%0,029 | 0,161<0,001 |
| HBsAg+ (%) | 3,8% | 5,1% | 0,49 |
| Periodo 1Periodo 3pb | 3%3,1%0,437 | 4,9%3,5%0,94 | 0,3500,431 |
| AntiHbc+ (%) | 33,5% | 52,1% | <0,001** |
| Periodo 1Periodo 3pb | 29,6%25,9%0,148 | 43,8%27,2%<0,001 | <0,0010,351 |
| AntiHbs+ (%) | 42% | 56,9% | <0,001 |
| Periodo 1Periodo 3pb | 44%40,9% | 57,1%56,6% | <0,001<0,001 |
| VHC+ (%) | 17,7% | 10,9% | <0,001 |
| Periodo 1Periodo 3pb | 16,7%9,9%<0,001 | 14,1%4,1%<0,001 | <0,001<0,001 |
| RPR+ (%) | 5,7% | 22,7% | <0,001 |
| Periodo 1Periodo 3pb | 5,4%7,4%0,159 | 20,5%28,6%<0,001 | <0,001<0,001 |
HBcAc: anticuerpo core del virus de la hepatitis B; HBsAc: anticuerpo de superficie del virus de la hepatitis B; HBsAg: antígeno de superficie del virus de la hepatitis B; HTX: transmisión heterosexual; RPR: test reagina plasmática rápida para la infección por sífilis; UDI: uso de drogas intravenosas; VHC: virus de la hepatitisC; VIH-ARN: carga viral del ácido desoxirribonucleico del VIH.
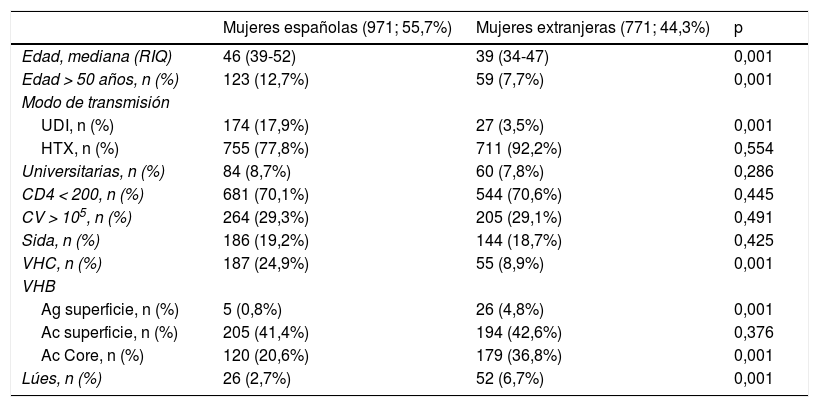
Al comparar a las MVVIH según su lugar de origen se observó una mayor edad al ingresar en la cohorte en las mujeres españolas frente a las mujeres foráneas (tabla 2). Si comparamos ambos grupos de mujeres, observamos que en las mujeres españolas la proporción de mayores de 50años aumenta del 8,6% al 19,8%, con una p<0,001, y en las mujeres extranjeras permanece estable a lo largo de los tres periodos de tiempo (8,5% al 10%, con una p=0,553). Globalmente se redujeron los porcentajes de MVVIH que habían adquirido la infección a través del UDI, pero de forma estadísticamente significativa solo en las mujeres españolas (se observa un descenso del 21,4% al 14%, p=0,010). La tendencia en el grupo de mujeres extranjeras se mantiene estable (4,41% al 3%, p=0,36). El porcentaje de mujeres que habían cursado estudios universitarios fue similar en ambos grupos; los porcentajes de mujeres universitarias son muy bajos, un 6,5% en el grupo de mujeres españolas en el primer periodo, que aumentó levemente hasta el 10,8% (p=0,035). En las mujeres extranjeras los datos fueron del 5,1% del primer periodo hasta el 9,1% del tercero, con una p=0,754). Con respecto a los parámetros propios de la infección por el VIH (estadio de sida, carga viral y número de CD4), no hay diferencias estadísticamente significativas entre ambos grupos de mujeres. En ambos grupos de mujeres el porcentaje con menos de 200CD4 al diagnóstico se mantuvo estable, tanto en las mujeres españolas (29,4% al 30,2%; p=0,795) como en las extranjeras (28,3% al 28,3%; p=0,923). Al compararlas entre ellas tampoco se observaron diferencias entre el periodo1 (p=0,411) y el periodo3 (p=0,375). De forma similar se comporta la carga viral. En las mujeres españolas con > 105copias/ml al entrar en la cohorte, es del 29,8% en el primer periodo y aumenta al 34,6% en el tercero (p=0,412), y en las extranjeras el porcentaje varía del 30,4% al 27,9% (p=0,556). Existe una diferencia entre ellas, pero sin alcanzar la diferencia estadística (p=0,093) en el tercer periodo y sin diferencias en el primer periodo (p=0,467). También es similar el comportamiento de la variable estadio de sida entre los dos grupos de mujeres y su tendencia. En las mujeres nacionales el porcentaje disminuye del 22% del primer periodo al 15,3% del tercero (p=0,027), pero en las mujeres extranjeras se mantiene estable (del 19,1% desciende al 14,1%, p=0,230). Con respecto a la coinfección por el VHC, el porcentaje de infección en las mujeres españolas en el primer periodo de tiempo es del 22,4% y desciende hasta el 16,2% (p=0,031). En las mujeres extranjeras estos porcentajes fueron del 8,3% en el primer periodo y del 3,8% en el periodo3 (p=0,052). No hubo diferencias en las tendencias de evolución de las tasas de sífilis entre ambos grupos de mujeres; en las españolas las tasas fueron del 2,2% en el primer periodo al 4,1% en el tercero (p=0,177), y en las extranjeras del 7,2% al 6,6% (p=0,772). Al comparar las tasas entre ellas, se observó que las mujeres extranjeras tenían una tasa mayor con respecto a las españolas (p=0,001, pero en el tercer periodo las diferencias ya no son estadísticamente significativas (p=0,175).
Comparación de las características epidemiológicas entre mujeres de origen español y las de otro origen
| Mujeres españolas (971; 55,7%) | Mujeres extranjeras (771; 44,3%) | p | |
|---|---|---|---|
| Edad, mediana (RIQ) | 46 (39-52) | 39 (34-47) | 0,001 |
| Edad > 50 años, n (%) | 123 (12,7%) | 59 (7,7%) | 0,001 |
| Modo de transmisión | |||
| UDI, n (%) | 174 (17,9%) | 27 (3,5%) | 0,001 |
| HTX, n (%) | 755 (77,8%) | 711 (92,2%) | 0,554 |
| Universitarias, n (%) | 84 (8,7%) | 60 (7,8%) | 0,286 |
| CD4 < 200, n (%) | 681 (70,1%) | 544 (70,6%) | 0,445 |
| CV > 105, n (%) | 264 (29,3%) | 205 (29,1%) | 0,491 |
| Sida, n (%) | 186 (19,2%) | 144 (18,7%) | 0,425 |
| VHC, n (%) | 187 (24,9%) | 55 (8,9%) | 0,001 |
| VHB | |||
| Ag superficie, n (%) | 5 (0,8%) | 26 (4,8%) | 0,001 |
| Ac superficie, n (%) | 205 (41,4%) | 194 (42,6%) | 0,376 |
| Ac Core, n (%) | 120 (20,6%) | 179 (36,8%) | 0,001 |
| Lúes, n (%) | 26 (2,7%) | 52 (6,7%) | 0,001 |
Ac Core: anticuerpo core; AC superficie: anticuerpo de superficie; Ag superficie: antígeno de superficie; CV: carga viral; HTX: transmisión heterosexual; n: número de personas; UDI: usuarios de drogas intravenosas; VHB: virus de la hepatitisB; VHC: virus de la hepatitisC.
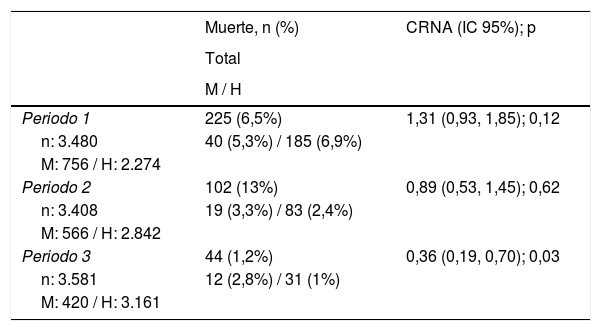
En los 10años del estudio se produjeron 371 muertes (3,5%), de las cuales 71 (4,1%) fueron mujeres y 300 (3,4%) hombres. Globalmente no se observaron diferencias (p=0,83) entre ambos grupos en las tasas de mortalidad.
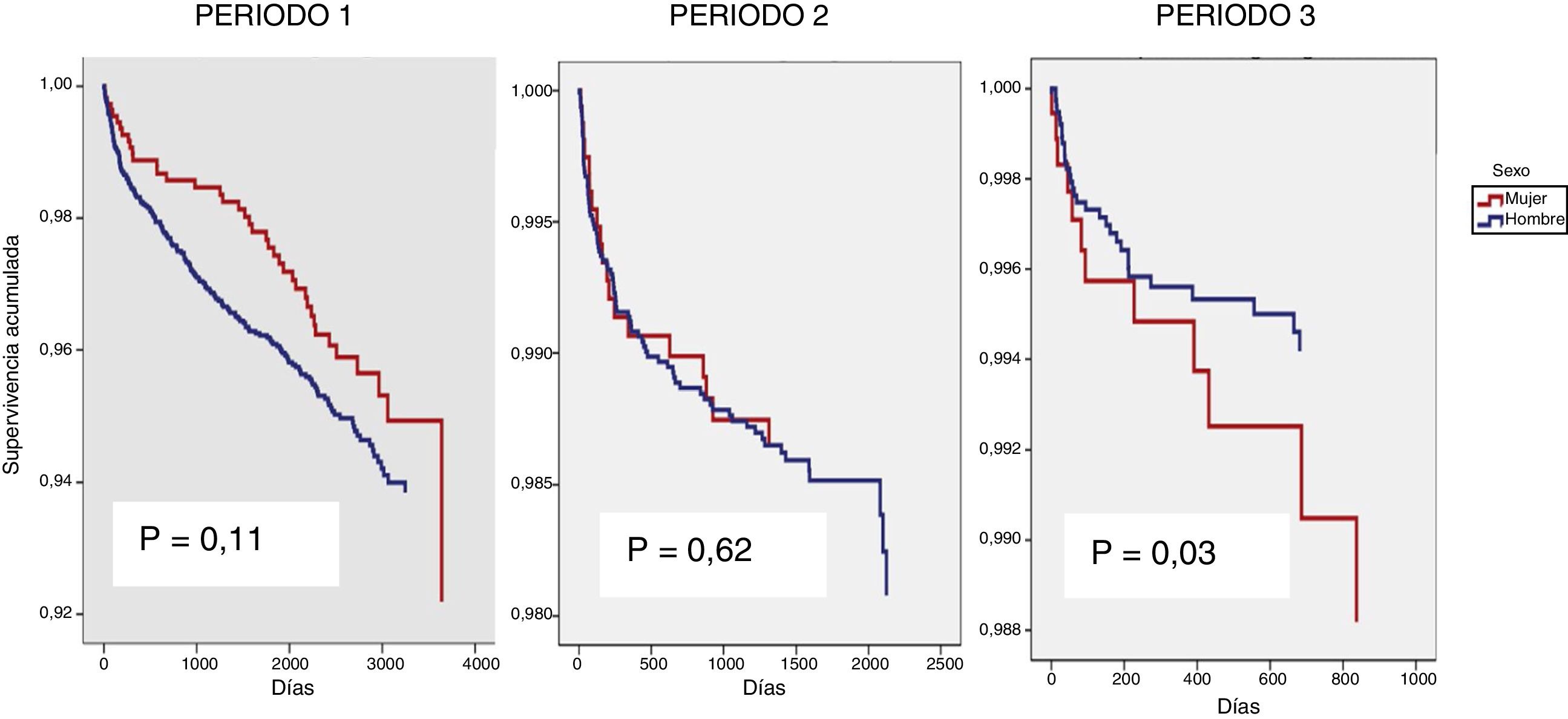
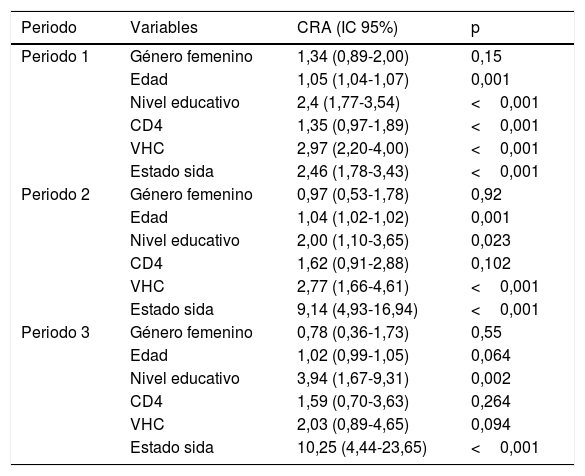
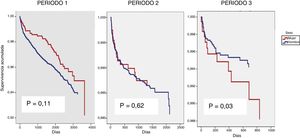
La repercusión del género sobre la variable muerte se estudió por separado en los tres periodos de tiempo al observarse una interacción entre el género y el periodo de tiempo (p=0,03) (fig. 2). En el modelo no ajustado el género tuvo un efecto beneficioso en el periodo1, un efecto neutro en el periodo2 y finalmente un efecto deletéreo en el periodo3 (tabla 3). Al ajustar por las variables ya comentadas en la metodología, el género no parecía influir en el tiempo a muerte (tabla 4); en cambio, otros factores más frecuentes en las mujeres sí lo hacían.
Porcentaje de mortalidad por periodos y cociente de riesgo de supervivencia no ajustado en función del sexo
| Muerte, n (%) | CRNA (IC 95%); p | |
|---|---|---|
| Total | ||
| M / H | ||
| Periodo 1 | 225 (6,5%) | 1,31 (0,93, 1,85); 0,12 |
| n: 3.480 | 40 (5,3%) / 185 (6,9%) | |
| M: 756 / H: 2.274 | ||
| Periodo 2 | 102 (13%) | 0,89 (0,53, 1,45); 0,62 |
| n: 3.408 | 19 (3,3%) / 83 (2,4%) | |
| M: 566 / H: 2.842 | ||
| Periodo 3 | 44 (1,2%) | 0,36 (0,19, 0,70); 0,03 |
| n: 3.581 | 12 (2,8%) / 31 (1%) | |
| M: 420 / H: 3.161 |
CRNA: cociente de riesgo no ajustado; H: hombres; M: mujeres; n: número incluido.
Modelo de Cox estimativo final: influencia del sexo en la supervivencia
| Periodo | Variables | CRA (IC 95%) | p |
|---|---|---|---|
| Periodo 1 | Género femenino | 1,34 (0,89-2,00) | 0,15 |
| Edad | 1,05 (1,04-1,07) | 0,001 | |
| Nivel educativo | 2,4 (1,77-3,54) | <0,001 | |
| CD4 | 1,35 (0,97-1,89) | <0,001 | |
| VHC | 2,97 (2,20-4,00) | <0,001 | |
| Estado sida | 2,46 (1,78-3,43) | <0,001 | |
| Periodo 2 | Género femenino | 0,97 (0,53-1,78) | 0,92 |
| Edad | 1,04 (1,02-1,02) | 0,001 | |
| Nivel educativo | 2,00 (1,10-3,65) | 0,023 | |
| CD4 | 1,62 (0,91-2,88) | 0,102 | |
| VHC | 2,77 (1,66-4,61) | <0,001 | |
| Estado sida | 9,14 (4,93-16,94) | <0,001 | |
| Periodo 3 | Género femenino | 0,78 (0,36-1,73) | 0,55 |
| Edad | 1,02 (0,99-1,05) | 0,064 | |
| Nivel educativo | 3,94 (1,67-9,31) | 0,002 | |
| CD4 | 1,59 (0,70-3,63) | 0,264 | |
| VHC | 2,03 (0,89-4,65) | 0,094 | |
| Estado sida | 10,25 (4,44-23,65) | <0,001 |
CD4: linfocitos CD4; CRA: cociente de riesgo ajustado; VHC: virus de la hepatitisC.
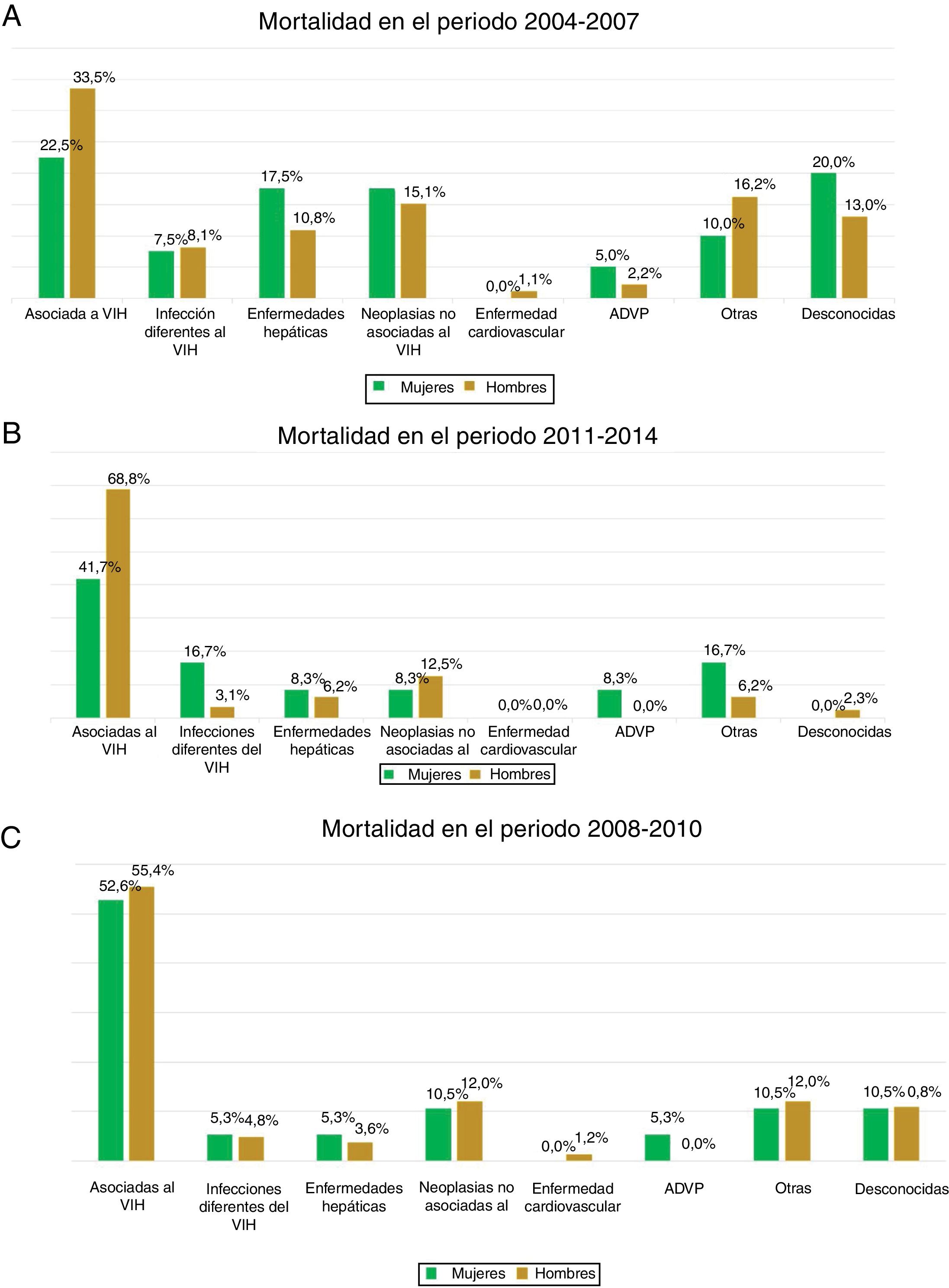
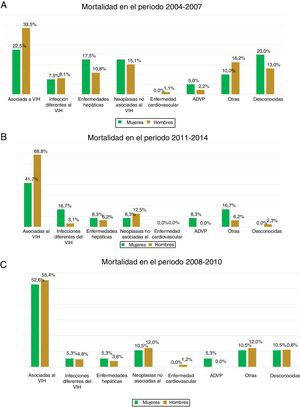
La causa más frecuente de muerte es la asociada a la propia infección por el VIH, que representa el 41,5%; el segundo grupo más numeroso fue el relacionado con las neoplasias no asociadas al VIH (14%). No se observaron diferencias estadísticamente significativas asociadas al sexo en las diferentes causas de muerte en ninguno de los tres periodos de tiempo analizados (p=0,374) (fig. 3).
DiscusiónEn este análisis desde el punto de vista del género hemos encontrado diferencias claras en las características epidemiológicas entre MVVIH y HVVIH, así como entre las MVVIH de origen español frente a las que no lo son. Por lo que podemos considerar un conjunto de epidemias diferentes, no solo entre hombres y mujeres, sino entre los diferentes grupos de mujeres, que además evolucionan de forma diferente a lo largo del periodo de observación.
Las mujeres entraron en la cohorte con una mediana de edad mayor, y la proporción de mujeres mayores de 50años fue aumentando en cada periodo de tiempo. El análisis estratificado reveló que este envejecimiento en el momento del diagnóstico solo se ve en mujeres de origen español, mientras que las mujeres de origen no español mantienen la misma edad. Este hecho es importante, porque en mujeres en edad fértil el tratamiento antirretroviral que se administrará viene marcado por el deseo de embarazo y el uso de un método anticonceptivo eficaz11, mientras que en la edad madura el principal problema son las comorbilidades, con especial mención a la osteoporosis y los factores de riesgo cardiovascular12. Por otro lado, en los varones que se van incluyendo en la cohorte no se modifica la edad. Una posible explicación es la disminución de la transmisión por vía parenteral, que se da en mujeres más jóvenes13, y el aumento de la transmisión por vía heterosexual, que se puede producir a cualquier edad. En las mujeres mayores se ha observado un menor uso del preservativo por el hecho de no tener riesgo de embarazo y las molestias que se podrían ocasionar por la sequedad vaginal14, y una mayor susceptibilidad a la infección por VIH en relación con los cambios vaginales15. En un estudio francés de 201616 la edad media de las personas que adquirían la infección por VIH fue muy similar en ambos sexos, mientras que en otros trabajos publicados en 2014 en Canadá17, Italia18 y Suiza19 la edad media fue ligeramente superior en los hombres que en las mujeres. Las mujeres de origen no español fueron más jóvenes que las españolas y el porcentaje de mayores de 50años fue del 7,7%. En un estudio europeo reciente también se observó un mayor porcentaje de mujeres entre 31 y 50años (62%) frente al 12% por encima de 50años20. Otro estudio español de 2018 mostraba una mediana de 35años en este subgrupo de mujeres de origen no español21, incluso más jóvenes que las mujeres extranjeras de la CoRIS del presente análisis.
En las MVVIH se observó un mayor número de UDI comparado con los hombres. En otras cohortes, como la francesa16 y la canadiense17, el número de mujeres que han adquirido el VIH a través del consumo de drogas por vía intravenosa también fue mayor que en los hombres. Sin embargo, en otros grupos de estudio, como la cohorte SCOLTA de Italia18 y la cohorte ucraniana22, fueron los varones los que presentaban una mayor proporción de UDI. En el informe europeo sobre drogas de 2016, en general las mujeres tienen una menor tasa (20% frente al 80% de los varones) de consumo de heroína, que es la principal droga intravenosa que se usa actualmente en Europa23. Probablemente en cada región existan diversos factores que resulten en un porcentaje más o menos elevado de consumo de drogas en un sexo u otro. Lo curioso es identificar que la probable vía de adquisición de la infección por VIH es diferente según el origen de las mujeres; este dato no está reflejado en la mayor parte de las cohortes nacionales revisadas e implicaría medidas de cribado de VIH y medidas de prevención diferentes.
Otro aspecto diferencial asociado al sexo fue el nivel educativo. Las mujeres presentaron un nivel más bajo comparado con los hombres, y esto confiere una mayor vulnerabilidad con respecto a los hombres. Además, el número de personas extranjeras fue mayor en el grupo de las mujeres comparado con el grupo de los hombres, y también la tendencia en las mujeres es el aumento en el número de foráneas. Estos datos se repiten de forma similar en otras cohortes, como la suiza19, y en los datos epidemiológicos que se comunican a nivel europeo, fundamentalmente en países del centro y del este de Europa y Rusia3.
El nivel educativo y el origen diferente al país de residencia condicionan una mayor vulnerabilidad en las mujeres diagnosticadas en la CoRIS frente a los hombres. En trabajos previos sobre esta misma cohorte los autores encontraron un mayor retraso diagnóstico en personas no originarias de España, y además presentaban una peor respuesta inmunovirológica24.
Se observó un descenso significativo de la coinfección por el VHC en ambos sexos, sin verse este hecho en el estrato de mujeres de otro origen diferente al español, donde la prevalencia del VHC es menor que en mujeres de origen español. Las razones de este cambio se deben a un descenso en el consumo, fundamentalmente de heroína intravenosa, que fue muy popular durante los años ochenta y que dio paso en la década de los noventa y años posteriores al uso de otro tipo de drogas que se consumían preferentemente por vía oral o inhalada25. Las recientes epidemias de infecciones agudas por el VHC en el colectivo HSH no han llegado a suponer un aumento de la prevalencia de hepatitisC en varones con respecto a las mujeres, hasta el momento actual26.
Las mujeres se incluyeron en la cohorte con una peor situación inmunológica que los hombres. Y mientras que estos últimos mejoraban su estado inmunológico y reducían la carga viral al diagnóstico a medida que pasaban los años, este cambio no se mostró en las mujeres. El mayor consumo de drogas intravenosas y el aumento de coinfección por el VHC en las mujeres podrían explicar parcialmente la peor situación inmunológica que presentaban27. En un análisis de género anterior realizado en esta misma cohorte se encontró que entre 1996 y 2003 las mujeres se diagnosticaron con una mediana de CD4 mejor que la de los hombres, y de forma concordante con nuestros resultados actuales, no hubo diferencias entre los años 2004 y 200828. El hecho de que las mujeres presenten una peor situación inmunológica, si tomamos como referencia el análisis previo, se podría explicar en parte por la mayor vulnerabilidad de las mujeres que son incluidas en la cohorte en años más recientes con dos indicadores muy claros: el menor nivel cultural y el mayor número de inmigrantes. Los datos epidemiológicos a nivel nacional de los últimos años corroboran estos resultados, y en mujeres se objetiva una mayor proporción de diagnósticos tardíos29. Otros factores que podrían influir en el diagnóstico tardío en mujeres son el hecho de percibir un menor riesgo para adquirir la infección por VIH, tanto por ellas mismas como por el personal sanitario que las atiende, así como desconocer cuáles son los riesgos para adquirir la infección por VIH. En el siguiente estudio español publicado en el año 2011 se describe que los grupos de personas en los que se objetivó un mayor retraso diagnóstico fueron: ser varón heterosexual, ser usuario de drogas por vía parenteral y ser de mayor edad. El sexo femenino y ser de un origen diferente al español también se asociaron con un mayor porcentaje de retraso diagnóstico, mientras que en el grupo de HSH este fue menor30.
Los niveles de carga viral a la entrada en la cohorte de las mujeres fueron inferiores a los de los hombres. Las diferencias en la carga viral entre hombres y mujeres son conocidas desde hace años31. Existen dos metaanálisis en que los autores concluyeron que las mujeres presentaban concentraciones de carga viral del VIH hasta un 41% inferiores a las de los hombres32. Un estudio posterior que evaluó la seroconversión en pacientes UDI demostró que los niveles de carga viral del VIH son inferiores en las mujeres en el momento del diagnóstico, pero posteriormente desarrollaban una elevación de la carga viral más rápida en mujeres, para terminar con niveles similares entre ambos sexos33. Estos hallazgos no parecen tener repercusión clínica sobre la progresión a sida ni sobre la mortalidad34.
En las mujeres el diagnóstico de coinfección por sífilis es mucho menor en el momento del diagnóstico y permanece estable durante los años de observación. En cambio, se observó un aumento muy importante de la infección por sífilis en hombres, sobre todo en HSH a lo largo de los años. Esto se ha observado a nivel epidemiológico y es concordante con el aumento de la incidencia de sífilis y otras infecciones de transmisión sexual en hombres jóvenes HSH, sobre todo en los países desarrollados35. Otro dato diferencial fue la mayor prevalencia de coinfección por sífilis en el grupo de mujeres extranjeras, resultado concordante con otros trabajos publicados36. Una probable explicación es que la adquisición del VIH en mujeres extranjeras es más frecuente por la vía sexual heterosexual, lo que conlleva un aumento del riesgo de transmisión de otras infecciones de transmisión sexual.
La coinfección por el VHB es un hallazgo frecuente en los pacientes que viven con VIH. De nuestra cohorte, un porcentaje considerable presentan marcadores serológicos de infección pasada, curada o no, mientras que la infección activa por el VHB no supera el 5% en ninguno de los dos sexos. Si comparamos con otras cohortes encontramos que la prevalencia de infección crónica por el VHB varía en función del colectivo de riesgo y del área geográfica37. Nuestra cohorte presenta unos datos epidemiológicos de coinfección por el VHB muy similares a otros países de Europa Occidental y de Estados Unidos, donde más de la mitad de los varones homosexuales infectados por el VIH tienen una serología compatible con infección pasada por el VHB, y entre el 5 y el 10% presentaban hepatitis crónica con HBsAg positivo38. Según nuestros resultados, los hombres presentaron una tasa mayor de infección por el VHB, indicada por un mayor porcentaje de anti-HBc, pero las diferencias solo fueron estadísticamente significativas en el primer periodo. El hecho de que los hombres presentaran un mayor nivel educativo y un menor número de inmigrantes que las mujeres podría haber facilitado que tuvieran un mayor acceso al sistema sanitario y una mayor tasa de vacunación del VHB, que está incluida en nuestro calendario vacunal.
MortalidadCon los resultados obtenidos observamos que el sexo tiene un efecto diferente respecto a la mortalidad según el periodo estudiado. Este cambio en el comportamiento de la variable sexo en relación con la supervivencia probablemente tiene que ver con la evolución de las mujeres que se han incluido recientemente en la cohorte hacia una mayor vulnerabilidad, mayor edad que los hombres, más extranjeras y un peor nivel educativo, variables todas ellas relacionadas con una peor supervivencia. Otras variables también muy relacionadas con la supervivencia en el VIH, como son el estadio de sida, el número de CD4 y la coinfección por el VHC, también han resultado más frecuentes en mujeres, y algunas con tendencia a la no mejoría en los tres periodos de estudio.
En el trabajo español realizado en el año 2016 que describe una cohorte de 1.070 pacientes se analizaron las diferentes causas de muerte. Los autores concluyeron que no hallaron diferencias asociadas al sexo39. En la cohorte suiza entre los años 2005 y 2009 se produjeron un total de 459 (5,1%) fallecimientos que correspondían a 340 hombres y 119 mujeres, sin diferencias estadísticamente significativas. Los autores concluyeron que no existían diferencias en la mortalidad asociadas al sexo, pero sí diferentes condiciones (diagnóstico más tardío en mujeres y un mayor número de extranjeras) que se dieron con mayor frecuencia en la mujer y que las hacían más vulnerables40.
Al analizar las razones de fallecimiento en la cohorte, estas son muy similares entre hombres y mujeres, lo que concuerda con lo observado en otras cohortes, como la suiza40. En nuestro trabajo, tanto las diferentes causas de muerte como su evolución son muy similares entre hombres y mujeres y no se modifican a lo largo del periodo de estudio. Recientemente se ha publicado un trabajo que comparaba las causas de muerte entre una población VIH con otra que no lo es. Se incluyeron 13.729 personas infectadas y se compararon con 510.313 que no eran portadoras del virus. En la población infectada se incluyeron 2.712 mujeres (19,75%), y al compararlas con los hombres no se encontraron diferencias en las tasas de mortalidad ni en las causas del fallecimiento; las ratios de mortalidad por 1.000 habitantes fueron superponibles entre ambos sexos41. En cambio, en un estudio del grupo de la cohorte D:A:D sobre causas de muerte en la población VIH, los varones tuvieron un riesgo 1,32 veces superior a las mujeres de morir, pero únicamente dentro del subgrupo «otras causas» del total de causas de muerte que se analizaron en el estudio42.
Las causas de mortalidad relacionadas directamente con la infección por el VIH fueron las más frecuentes en nuestra cohorte, seguidas por las neoplasias no asociadas al VIH, sin diferencias debido al sexo. En el trabajo de Weber et al.40 se describió una tendencia hacia el cambio en las razones de muerte de los pacientes infectados por el VIH. El fallecimiento provocado directamente por la infección del VIH está disminuyendo de forma importante debido al acceso de los pacientes al tratamiento antirretroviral, a la mejoría en las herramientas diagnósticas y en su aplicación, y a un mayor envejecimiento de la población general. La distribución de las causas de muerte está cambiando a favor de las neoplasias no asociadas al VIH, enfermedades hepáticas, infecciones no relacionadas con el VIH y enfermedad cardiovascular43. A pesar de este cambio en las razones de muerte de los pacientes infectados por el VIH, una gran mayoría de estudios revelaron que los fallecimientos debidos directamente al propio virus continúan ocupando un lugar importante entre las causas de muerte en los pacientes con VIH29. Los datos descritos en nuestra cohorte son concordantes con otros resultados publicados en diferentes cohortes, como la italiana44, la danesa45, la inglesa46, la francesa47 y la americana48.
Probablemente el hecho de que persista un retraso diagnóstico significativo en ambos sexos en el último periodo de observación (29 y 17%) es sin duda el factor que más influye en la mayor mortalidad con la infección por VIH, ya que las personas infectadas por VIH en estado avanzado de inmunodepresión presentan una peor respuesta al tratamiento y un mayor riesgo de avanzar a fase de sida y muerte49.
ConclusionesLas mujeres representan un número inferior al de los hombres en la CoRIS y han ido disminuyendo durante el paso del tiempo. Con respecto a los hombres, las mujeres infectadas por el VIH presentan características epidemiológicas diferentes que incluyen un mayor envejecimiento, un menor nivel de estudios, una procedencia mayor de otros países, y todo ello condiciona una mayor vulnerabilidad por el propio rol social de ser mujer. Llamativamente la presentación tardía y la enfermedad avanzada en el momento del diagnóstico son más frecuentes en las mujeres que en los hombres de forma global, y no mejoran durante el seguimiento. Además, existen algunas diferencias entre las mujeres españolas y extranjeras con el VIH: las primeras son más mayores y adquieren la infección por vía sexual heterosexual y también por el UDI, mientras que las mujeres extranjeras presentan como rasgo diferencial una mayor coinfección por lúes.
El género no condiciona de forma importante la supervivencia de las personas infectadas por el VIH. En esta cohorte no se hallaron diferencias en las diferentes causas de muerte.
FinanciaciónEste estudio se ha financiado con Becas (i) del Instituto de Salud CarlosIII a través de la Red Temática de Investigación Cooperativa en Sida (RD06/006, RD12/0017/0018 y RD16/0002/0006) como parte del Plan Nacional I+D+i y cofinanciado por el ISCIII-Subdirección General de Evaluación y el Fondo Europeo de Desarrollo Regional (FEDER). Las agencias financiadoras no han tenido ningún papel en el diseño del estudio, la recopilación y el análisis de datos, la decisión de publicar o la preparación del manuscrito. Los autores son los únicos responsables del contenido final y de la interpretación de los resultados.
Conflicto de interesesLoa autores declaran no tener conflicto de intereses.
Este estudio no hubiera sido posible sin la colaboración de todos los pacientes, el personal médico y de enfermería y los administradores de datos que han participado en el proyecto.
• Comité ejecutivo
Santiago Moreno, Inma Jarrín, David Dalmau, María Luisa Navarro, María Isabel González, Federico García, Eva Poveda, José Antonio Iribarren, Félix Gutiérrez, Rafael Rubio, Francesc Vidal, Juan Berenguer, Juan González, M. Ángeles Muñoz-Fernández.
• Trabajo de campo, gestión y análisis de datos
Inmaculada Jarrin, Belén Alejos, Cristina Moreno, Carlos Iniesta, Luis Miguel García Sousa, Nieves Sanz Pérez, Marta Rava.
• Biobanco de VIH del Hospital General Universitario Gregorio Marañón
M. Ángeles Muñoz-Fernández, Irene Consuegra Fernández.
• Hospital General Universitario de Alicante (Alicante)
Esperanza Merino, Gema García, Irene Portilla, Iván Agea, Joaquín Portilla, José Sánchez-Payá, Juan Carlos Rodríguez, Lina Gimeno, Livia Giner, Marcos Díez, Melissa Carreres, Sergio Reus, Vicente Boix, Diego Torrús.
• Hospital Universitario de Canarias (San Cristóbal de la Laguna)
Ana López Lirola, Dácil García, Felicitas Díaz-Flores, Juan Luis Gómez, María del Mar Alonso, Ricardo Pelazas, Jehovana Hernández, María Remedios Alemán, María Inmaculada Hernández.
• Hospital Universitario Central de Asturias (Oviedo)
Víctor Asensi, Eulalia Valle, María Eugenia Rivas Carmenado, Tomás Suárez-Zarracina Secades, Laura Pérez Is.
• Hospital Universitario 12 de Octubre (Madrid)
Rafael Rubio, Federico Pulido, Otilia Bisbal, Asunción Hernando, Lourdes Domínguez, David Rial Crestelo, Laura Bermejo, Mireia Santacreu.
• Hospital Universitario de Donostia (Donostia-San Sebastián)
José Antonio Iribarren, Julio Arrizabalaga, María José Aramburu, Xabier Camino, Francisco Rodríguez-Arrondo, Miguel Ángel von Wichmann, Lidia Pascual Tomé, Miguel Ángel Goenaga, M. Jesús Bustinduy, Harkaitz Azkune, Maialen Ibarguren, Aitziber Lizardi, Xabier Kortajarena, M. Pilar Carmona Oyaga, Maitane Umerez Igartua.
• Hospital General Universitario de Elche (Elche)
Félix Gutiérrez, Mar Masiá, Sergio Padilla, Catalina Robledano, Joan Gregori Colomé, Araceli Adsuar, Rafael Pascual, Marta Fernández, José Alberto García, Xavier Barber, Vanessa Agullo Re, Javier Garcia Abellán, Reyes Pascual Pérez, María Roca.
• Hospital Universitari Germans Trias i Pujol (Can Ruti) (Badalona)
Roberto Muga, Arantza Sanvisens, Daniel Fuster.
• Hospital General Universitario Gregorio Marañón (Madrid)
Juan Berenguer, Juan Carlos López Bernaldo de Quirós, Isabel Gutiérrez, Margarita Ramírez, Belén Padilla, Paloma Gijón, Teresa Aldamiz-Echevarría, Francisco Tejerina, Francisco José Parras, Pascual Balsalobre, Cristina Diez, Leire Pérez Latorre, Chiara Fanciulli.
• Hospital Universitari de Tarragona Joan XXIII (Tarragona)
Francesc Vidal, Joaquín Peraire, Consuelo Viladés, Sergio Veloso, Montserrat Vargas, Montserrat Olona, Anna Rull, Esther Rodríguez-Gallego, Verónica Alba, Alfonso Javier Castellanos, Miguel López-Dupla.
• Hospital Universitario y Politécnico de La Fe (Valencia)
Marta Montero Alonso, José López Aldeguer, Marino Blanes Juliá, María Tasias Pitarch, Iván Castro Hernández, Eva Calabuig Muñoz, Sandra Cuéllar Tovar, Miguel Salavert Lletí, Juan Fernández Navarro.
• Hospital Universitario La Paz/IdiPAZ
Juan González-García, Francisco Arnalich, José Ramón Arribas, Jose Ignacio Bernardino de la Serna, Juan Miguel Castro, Ana Delgado Hierro, Luis Escosa, Pedro Herranz, Víctor Hontañón, Silvia García-Bujalance, Milagros García López-Hortelano, Alicia González-Baeza, María Luz Martín-Carbonero, Mario Mayoral, María José Mellado, Rafael Esteban Micán, Rocío Montejano, María Luisa Montes, Victoria Moreno, Ignacio Pérez-Valero, Guadalupe Rúa Cebrián, Berta Rodés, Talia Sainz, Elena Sendagorta, Natalia Stella Alcáriz, Eulalia Valencia.
• Hospital San Pedro Centro de Investigación Biomédica de La Rioja (CIBIR) (Logroño)
José Ramón Blanco, José Antonio Oteo, Valvanera Ibarra, Luis Metola, Mercedes Sanz, Laura Pérez-Martínez.
• Hospital Universitario Miguel Servet (Zaragoza)
Piedad Arazo, Gloria Sampériz.
• Hospital Universitari MutuaTerrassa (Terrasa)
David Dalmau, Àngels Jaén, Montse Sanmartí, Mireia Cairó, Javier Martínez-Lacasa, Pablo Velli, Roser Font, Marina Martínez, Francesco Aiello
• Complejo Hospitalario de Navarra (Pamplona)
María Rivero Marcotegui, Jesús Repáraz, María Gracia Ruiz de Alda, María Teresa de León Cano, Beatriz Pierola Ruiz de Galarreta.
• Corporació Sanitària Parc Taulí (Sabadell)
María José Amengual, Gemma Navarro, Manel Cervantes Garcia, Sonia Calzado Isbert, Marta Navarro Vilasaro.
• Hospital Universitario de La Princesa (Madrid)
Ignacio de los Santos, Jesús Sanz Sanz, Ana Salas Aparicio, Cristina Sarria Cepeda, Lucio García-Fraile Fraile, Enrique Martín Gayo.
• Hospital Universitario Ramón y Cajal (Madrid)
Santiago Moreno, José Luis Casado Osorio, Fernando Dronda Nuñez, Ana Moreno Zamora, María Jesús Pérez Elías, Carolina Gutiérrez, Nadia Madrid, Santos del Campo Terrón, Sergio Serrano Villar, María Jesús Vivancos Gallego, Javier Martínez Sanz, Usua Anxa Urroz, Tamara Velasco.
• Hospital General Universitario Reina Sofía (Murcia)
Enrique Bernal, Alfredo Cano Sanchez, Antonia Alcaraz García, Joaquín Bravo Urbieta, Ángeles Muñoz Perez, María José Alcaraz, María del Carmen Villalba.
• Hospital Nuevo San Cecilio (Granada)
Federico García, José Hernández Quero, Leopoldo Muñoz Medina, Marta Álvarez, Natalia Chueca, David Vinuesa García, Clara Martínez-Montes, Carlos Guerrero Beltrán, Adolfo de Salazar González, Ana Fuentes López.
• Centro Sanitario Sandoval (Madrid)
Jorge del Romero, Montserrat Raposo Utrilla, Carmen Rodríguez, Teresa Puerta, Juan Carlos Carrió, Mar Vera, Juan Ballesteros, Oskar Ayerdi.
• Hospital Clínico Universitario de Santiago (Santiago de Compostela)
Antonio Antela, Elena Losada.
• Hospital Universitario Son Espases (Palma de Mallorca)
Melchor Riera, María Peñaranda, M. Àngels Ribas, Antoni A. Campins, Carmen Vidal, Francisco Fanjul, Javier Murillas, Francisco Homar, Helem H. Vilchez, María Luisa Martín, Antoni Payeras.
• Hospital Universitario Virgen de la Victoria (Málaga)
Jesús Santos, Cristina Gómez Ayerbe, Isabel Viciana, Rosario Palacios, Carmen Pérez López, Carmen María Gonzalez-Domenec.
• Hospital Universitario Virgen del Rocío (Sevilla)
Pompeyo Viciana, Nuria Espinosa, Luis Fernando López-Cortés.
• Hospital Universitario de Bellvitge (Hospitalet de Llobregat)
Daniel Podzamczer, Arkaitz Imaz, Juan Tiraboschi, Ana Silva, María Saumoy, Paula Prieto.
• Hospital Universitario Vall d’Hebron (Barcelona)
Esteban Ribera, Adrián Curran.
• Hospital Costa del Sol (Marbella)
Julián Olalla Sierra, Javier Pérez Stachowski, Alfonso del Arco, Javier de la Torre, José Luis Prada, José María García de Lomas Guerrero.
• Hospital General Universitario Santa Lucía (Cartagena)
Onofre Juan Martínez, Francisco Jesús Vera, Lorena Martínez, Josefina García, Begoña Alcaraz, Amaya Jimeno.
• Complejo Hospitalario Universitario a Coruña (CHUAC) (A Coruña)
Ángeles Castro Iglesias, Berta Pernas Souto, Álvaro Mena de Cea.
• Hospital Universitario Basurto (Bilbao)
Josefa Muñoz, Miren Zuriñe Zubero, Josu Mirena Baraia-Etxaburu, Sofía Ibarra Ugarte, Oscar Luis Ferrero Beneitez, Josefina López de Munain, M. Mar Cámara López, Mireia de la Peña, Miriam López, Iñigo Lopez Azkarreta.
• Hospital Universitario Virgen de la Arrixaca (El Palmar)
Carlos Galera, Helena Albendin, Aurora Pérez, Asunción Iborra, Antonio Moreno, María Angustias Merlos, Asunción Vidal, Marisa Meca.
• Hospital de la Marina Baixa (La Vila Joiosa)
Concha Amador, Francisco Pasquau, Javier Ena, Concha Benito, Vicenta Fenoll, Concepción Gil Anguita, José Tomás Algado Rabasa.
• Hospital Universitario Infanta Sofía (San Sebastián de los Reyes)
Inés Suárez-García, Eduardo Malmierca, Patricia González-Ruano, Dolores Martín Rodrigo, M. Pilar Ruiz Seco.
• Hospital Universitario de Jaén (Jaén)
Mohamed Omar Mohamed-Balghata, María Amparo Gómez Vidal.
• Hospital San Agustín (Avilés)
Miguel Alberto de Zarraga.
• Hospital Clínico San Carlos (Madrid)
Vicente Estrada Pérez, María Jesús Téllez Molina, Jorge Vergas García, Juncal Pérez-Somarriba Moreno.
• Hospital Universitario Fundación Jiménez Díaz (Madrid)
Miguel Górgolas, Alfonso Cabello, Beatriz Álvarez, Laura Prieto.
• Hospital Universitario Príncipe de Asturias (Alcalá de Henares)
José Sanz Moreno, Alberto Arranz Caso, Cristina Hernández Gutiérrez, María Novella Mena.
• Hospital Clínico Universitario de Valencia (València)
María José Galindo Puerto, Ramón Fernando Vilalta, Ana Ferrer Ribera.
• Hospital Reina Sofía (Córdoba)
Antonio Rivero Román, Antonio Rivero Juárez, Pedro López López, Isabel Machuca Sánchez, Mario Frias Casas, Angela Camacho Espejo.
• Hospital Universitario Severo Ochoa (Leganés)
Miguel Cervero Jiménez, Rafael Torres Perea.
• Nuestra Señora de Valme (Sevilla)
Juan A. Pineda, Pilar Rincón Mayo, Juan Macías Sanchez, Nicolás Merchante Gutiérrez, Luis Miguel Real, Anais Corma Gomez, Marta Fernández Fuertes, Alejandro Gonzalez-Serna.
• Hospital Álvaro Cunqueiro (Vigo)
Eva Poveda, Alexandre Pérez, Manuel Crespo, Luis Morano, Celia Miralles, Antonio Ocampo, Guillermo Pousada.