La borreliosis de Lyme (BL) es una entidad poco estudiada en pediatría, pero con ciertas peculiaridades. El objetivo de este estudio es conocer las características de los pacientes pediátricos con sospecha y/o confirmación de BL.
MétodosEstudio descriptivo y retrospectivo en menores de 14 años con diagnóstico clínico y/o serológico, sospechoso o confirmado, de BL entre 2015 y 2021.
ResultadosSe estudiaron 21 pacientes: 18 con diagnóstico final de BL (50% mujeres; mediana de edad 6,4 años) y 3 falsos positivos. En los casos de BL, las manifestaciones clínicas presentadas fueron: neurológicas (3, meningitis; 6, parálisis facial), dermatológicas (6, eritema migratorio), articulares (uno) e inespecíficas (2). El diagnóstico serológico fue confirmatorio en el 83,3% de los casos. El 94,4% recibió antibioterapia (mediana de duración 21 días) y la evolución fue satisfactoria en todos los casos.
ConclusionesEl diagnóstico de la BL es difícil en la población pediátrica y presenta peculiaridades clínicas y terapéuticas, pero el pronóstico es favorable.
Lyme borreliosis (LB) in the paediatric population is an understudied entity with certain peculiarities. The objective of this study is to describe the characteristics of paediatric patients with LB, and their diagnostic and therapeutic processes.
MethodsDescriptive and retrospective study in patients up to 14 years old with suspected or confirmed LB between 2015 and 2021.
ResultsA total of 21 patients were studied: 18 with confirmed LB (50% women; median age 6.4 years old) and 3 false positive of the serology. Clinical features in the 18 patients with LB were: neurological (3, meningitis; 6, facial nerve palsy), dermatological (6, erythema migrans), articular (one), and non-specific manifestations (2). Serological diagnosis was confirmatory in 83.3% of cases. A total of 94.4% patients received antimicrobial treatment (median duration 21 days). All recovered with resolution of symptoms.
ConclusionsLB diagnosis is difficult in the paediatric population and presents clinical and therapeutic peculiarities, with favourable prognosis.
La borreliosis de Lyme (BL) es la zoonosis más frecuente del hemisferio norte. En España, la incidencia estimada en áreas endémicas del noroeste peninsular alcanza los 2-3 casos por cada 100.000 habitantes-año1. La tasa de hospitalizaciones por BL en España se incrementó en torno al 175% entre 2005 y 2019, lo que refleja un aumento de la incidencia de la enfermedad2.
Las manifestaciones clínicas son muy diversas y dependen de la fase de la enfermedad, de la genoespecie de Borrelia burgdorferi sensu lato complex, de la edad del paciente, etc.3. Su amplio espectro dificulta la sospecha clínica y el diagnóstico. El cultivo y la reacción en cadena de la polimerasa tienen una rentabilidad diagnóstica baja y el diagnóstico microbiológico se realiza habitualmente mediante estudios serológicos3,4. Recientemente se ha publicado un documento de consenso en el ámbito nacional sobre el diagnóstico y tratamiento de la BL5.
Asturias es una región endémica para la garrapata Ixodes ricinus debido a sus características climatológicas (humedad elevada, temperaturas templadas), el tipo de vegetación, la ganadería extensiva y la fauna silvestre6. El porcentaje de garrapatas infectadas por Borrelia burgdorferi sensu lato en Asturias se estima en un 4-6,1%5.
En población pediátrica, la BL presenta ciertas peculiaridades relacionadas con la localización de las picaduras, las manifestaciones clínicas predominantes y el tratamiento7. Dada la incidencia en aumento en nuestro medio1, se realiza esta revisión, cuyo objetivo es conocer las características epidemiológicas y clínicas de los pacientes pediátricos con sospecha y/o confirmación de BL, y su proceso diagnóstico y terapéutico.
MétodosEstudio descriptivo y retrospectivo a partir de la revisión de historias clínicas de pacientes menores de 14 años con diagnóstico clínico y/o serológico, sospechoso o confirmado de BL, valorados en el Hospital Universitario Central de Asturias entre enero de 2015 y diciembre de 2021.
Las variables recogidas fueron: edad, sexo, síntomas, antecedente de contacto con garrapata, estudios microbiológicos, tratamiento y evolución. Los casos se agruparon según la sintomatología presente en la primera consulta.
En el Laboratorio de Microbiología del Hospital Universitario Central de Asturias el diagnóstico serológico de la BL se realiza en 2 pasos: inmunoanálisis enzimático de quimioluminiscencia (Liaison®, DiaSorin) como método de cribado, y confirmación, en caso de resultado positivo o dudoso, mediante un inmunoblot (Borrelia LINE IgG/IgM®, Virotech), que detecta IgM e IgG para los antígenos OspC, VlsE, BmpA, p83, BBa36, BBO323, Crasp3 y pG.
El análisis estadístico se realizó mediante el programa SPSS® 21.0, analizando frecuencias y proporciones para las variables cualitativas, y medianas y rangos intercuartílicos (RIC) para las variables cuantitativas.
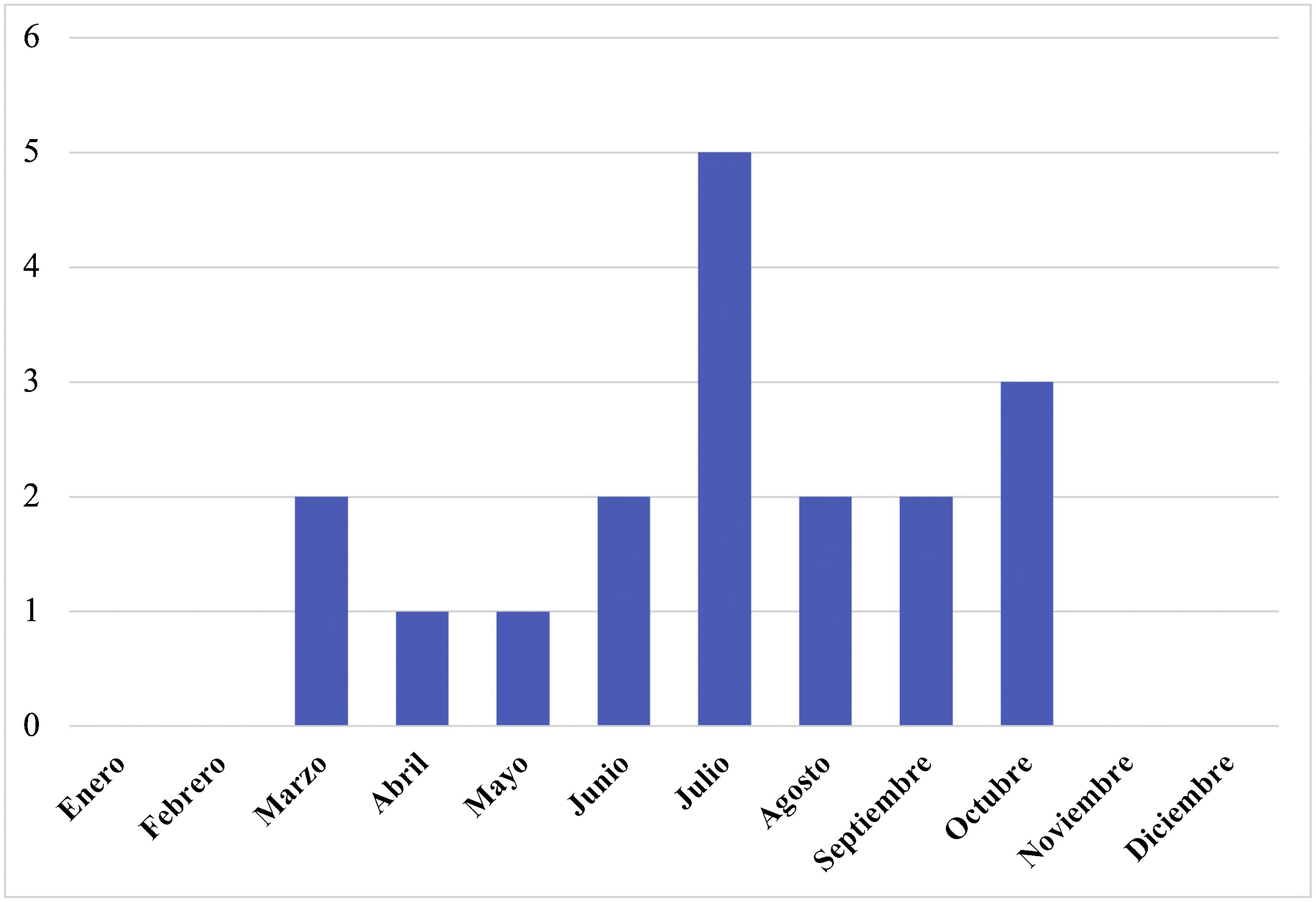
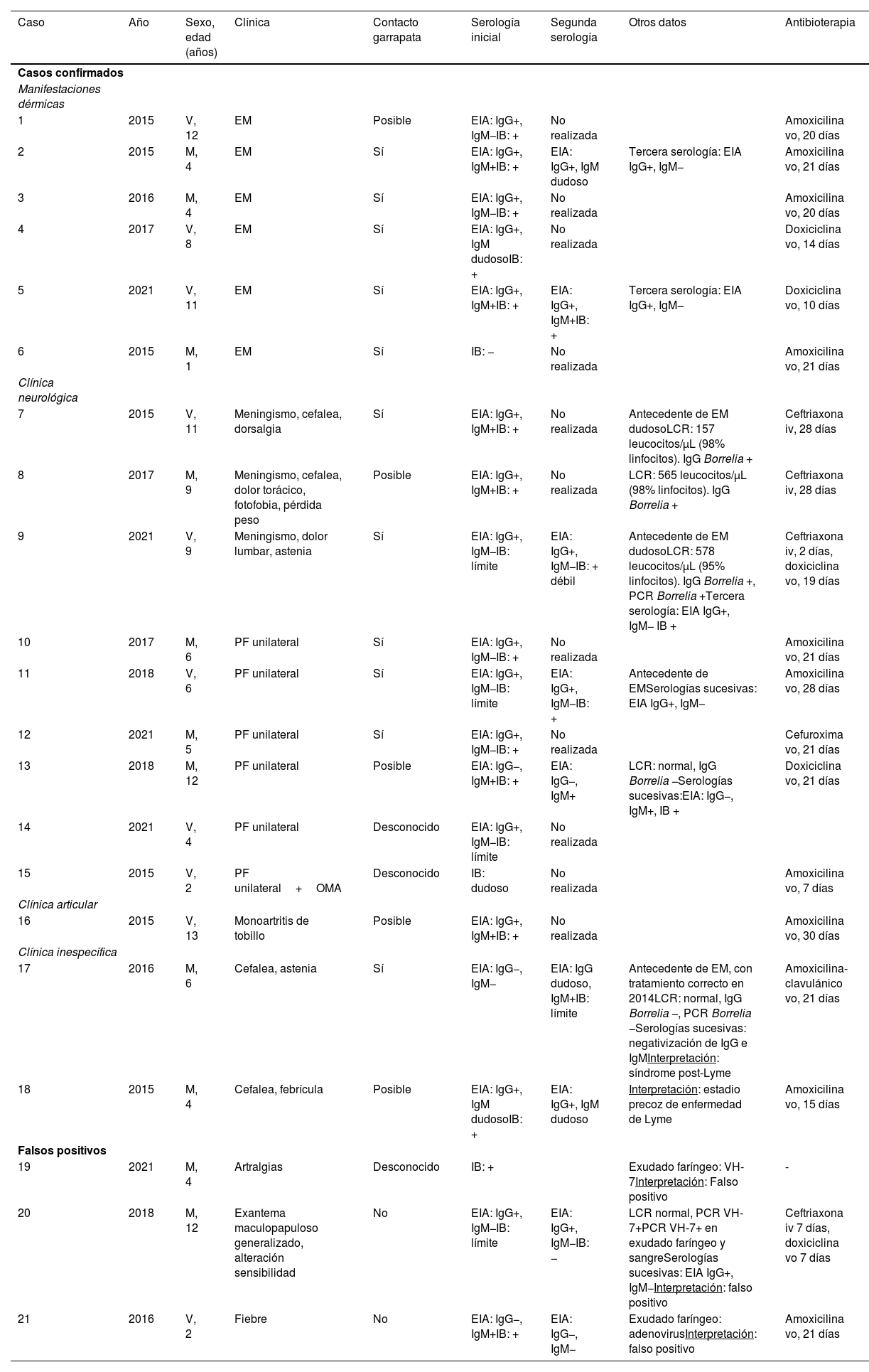
ResultadosSe solicitaron 76 serologías a 59 pacientes; de estas, 29 fueron positivas en 20 pacientes diferentes. Veintiún pacientes presentaron sospecha de BL, con diagnóstico final de BL en 18 de ellos (50% mujeres; mediana de edad de 6,4 años, RIC 4,8-11,2). El 61,1% referían contacto con garrapatas y el 27,8% posible contacto. Se registró una mediana de 2 casos/año (RIC 0-4), con un máximo de 7 casos en 2015. Todos ocurrieron entre los meses de mayo y octubre (fig. 1). Los 3 pacientes restantes fueron considerados falsos positivos de la serología. Las características de los 21 pacientes se muestran en la tabla 1.
Características epidemiológicas, clínicas, analíticas y de tratamiento de los 21 pacientes a estudio de borreliosis de Lyme
| Caso | Año | Sexo, edad (años) | Clínica | Contacto garrapata | Serología inicial | Segunda serología | Otros datos | Antibioterapia |
|---|---|---|---|---|---|---|---|---|
| Casos confirmados | ||||||||
| Manifestaciones dérmicas | ||||||||
| 1 | 2015 | V, 12 | EM | Posible | EIA: IgG+, IgM−IB: + | No realizada | Amoxicilina vo, 20 días | |
| 2 | 2015 | M, 4 | EM | Sí | EIA: IgG+, IgM+IB: + | EIA: IgG+, IgM dudoso | Tercera serología: EIA IgG+, IgM− | Amoxicilina vo, 21 días |
| 3 | 2016 | M, 4 | EM | Sí | EIA: IgG+, IgM−IB: + | No realizada | Amoxicilina vo, 20 días | |
| 4 | 2017 | V, 8 | EM | Sí | EIA: IgG+, IgM dudosoIB: + | No realizada | Doxiciclina vo, 14 días | |
| 5 | 2021 | V, 11 | EM | Sí | EIA: IgG+, IgM+IB: + | EIA: IgG+, IgM+IB: + | Tercera serología: EIA IgG+, IgM− | Doxiciclina vo, 10 días |
| 6 | 2015 | M, 1 | EM | Sí | IB: − | No realizada | Amoxicilina vo, 21 días | |
| Clínica neurológica | ||||||||
| 7 | 2015 | V, 11 | Meningismo, cefalea, dorsalgia | Sí | EIA: IgG+, IgM+IB: + | No realizada | Antecedente de EM dudosoLCR: 157 leucocitos/μL (98% linfocitos). IgG Borrelia + | Ceftriaxona iv, 28 días |
| 8 | 2017 | M, 9 | Meningismo, cefalea, dolor torácico, fotofobia, pérdida peso | Posible | EIA: IgG+, IgM+IB: + | No realizada | LCR: 565 leucocitos/μL (98% linfocitos). IgG Borrelia + | Ceftriaxona iv, 28 días |
| 9 | 2021 | V, 9 | Meningismo, dolor lumbar, astenia | Sí | EIA: IgG+, IgM−IB: límite | EIA: IgG+, IgM−IB: + débil | Antecedente de EM dudosoLCR: 578 leucocitos/μL (95% linfocitos). IgG Borrelia +, PCR Borrelia +Tercera serología: EIA IgG+, IgM− IB + | Ceftriaxona iv, 2 días, doxiciclina vo, 19 días |
| 10 | 2017 | M, 6 | PF unilateral | Sí | EIA: IgG+, IgM−IB: + | No realizada | Amoxicilina vo, 21 días | |
| 11 | 2018 | V, 6 | PF unilateral | Sí | EIA: IgG+, IgM−IB: límite | EIA: IgG+, IgM−IB: + | Antecedente de EMSerologías sucesivas: EIA IgG+, IgM− | Amoxicilina vo, 28 días |
| 12 | 2021 | M, 5 | PF unilateral | Sí | EIA: IgG+, IgM−IB: + | No realizada | Cefuroxima vo, 21 días | |
| 13 | 2018 | M, 12 | PF unilateral | Posible | EIA: IgG−, IgM+IB: + | EIA: IgG−, IgM+ | LCR: normal, IgG Borrelia −Serologías sucesivas:EIA: IgG−, IgM+, IB + | Doxiciclina vo, 21 días |
| 14 | 2021 | V, 4 | PF unilateral | Desconocido | EIA: IgG+, IgM−IB: límite | No realizada | ||
| 15 | 2015 | V, 2 | PF unilateral+OMA | Desconocido | IB: dudoso | No realizada | Amoxicilina vo, 7 días | |
| Clínica articular | ||||||||
| 16 | 2015 | V, 13 | Monoartritis de tobillo | Posible | EIA: IgG+, IgM+IB: + | No realizada | Amoxicilina vo, 30 días | |
| Clínica inespecífica | ||||||||
| 17 | 2016 | M, 6 | Cefalea, astenia | Sí | EIA: IgG−, IgM− | EIA: IgG dudoso, IgM+IB: límite | Antecedente de EM, con tratamiento correcto en 2014LCR: normal, IgG Borrelia −, PCR Borrelia −Serologías sucesivas: negativización de IgG e IgMInterpretación: síndrome post-Lyme | Amoxicilina-clavulánico vo, 21 días |
| 18 | 2015 | M, 4 | Cefalea, febrícula | Posible | EIA: IgG+, IgM dudosoIB: + | EIA: IgG+, IgM dudoso | Interpretación: estadio precoz de enfermedad de Lyme | Amoxicilina vo, 15 días |
| Falsos positivos | ||||||||
| 19 | 2021 | M, 4 | Artralgias | Desconocido | IB: + | Exudado faríngeo: VH-7Interpretación: Falso positivo | - | |
| 20 | 2018 | M, 12 | Exantema maculopapuloso generalizado, alteración sensibilidad | No | EIA: IgG+, IgM−IB: límite | EIA: IgG+, IgM−IB: − | LCR normal, PCR VH-7+PCR VH-7+ en exudado faríngeo y sangreSerologías sucesivas: EIA IgG+, IgM−Interpretación: falso positivo | Ceftriaxona iv 7 días, doxiciclina vo 7 días |
| 21 | 2016 | V, 2 | Fiebre | No | EIA: IgG−, IgM+IB: + | EIA: IgG−, IgM− | Exudado faríngeo: adenovirusInterpretación: falso positivo | Amoxicilina vo, 21 días |
EIA: inmunoanálisis enzimático; EM: eritema migratorio; IB: inmunoblot; iv: intravenosa; LCR: líquido cefalorraquídeo; M: mujer; OMA: otitis media aguda; PCR: reacción en cadena de la polimerasa; PF: parálisis facial; V: varón; VH: virus herpes; vo: vía oral.
En los 18 pacientes con BL, las manifestaciones más frecuentes fueron las neurológicas (3 pacientes con rigidez espinal y dolor asociado, con meningitis confirmada; 6 con parálisis facial), seguidas de las dermatológicas (6 con eritema migratorio). Un paciente consultaba por monoartritis de tobillo. Dos pacientes presentaron clínica inespecífica: un caso de BL precoz diseminada y un síndrome post-Lyme. La mediana de duración de la clínica previa a la consulta fue de 4 días (RIC 1-15).
Se solicitó más de un estudio serológico en 7 (38,9%) pacientes. Los estudios serológicos fueron confirmatorios en 15 (83,3%) de los casos: 5/6 pacientes con eritema migratorio, 3/3 con meningitis, 4/6 con parálisis facial, 1/1 con artritis, 2/2 con clínica inespecífica.
Se utilizó antibioterapia en el 94,4% de los casos, con una mediana de duración de 21 días (RIC 17,5-24,5). Se prescribió amoxicilina en el 70% de los menores de 8 años y doxiciclina en el 50% de los mayores de esta edad. La evolución de todos los pacientes fue satisfactoria y no se detectaron secuelas a largo plazo.
DiscusiónSe muestran 21 casos pediátricos con sospecha y/o confirmación de BL en Asturias, región endémica de Borrelia spp., que permite tener un mejor conocimiento del espectro clínico de la BL en la población infantil, las dificultades del diagnóstico microbiológico y las opciones terapéuticas disponibles.
Hemos observado estabilidad en la incidencia anual, a diferencia del aumento descrito en otros estudios2. El verano fue la estación con mayor número de consultas, coincidente con el periodo de mayor actividad de Ixodes ricinus5. En la mayoría de los casos hubo contacto conocido o posible con garrapatas, pero en algunos no se realizó anamnesis dirigida. Es importante tener en cuenta los antecedentes epidemiológicos para orientar los estudios, especialmente en áreas endémicas3.
Los síntomas neurológicos fueron el motivo de consulta más frecuente. Esto puede justificarse por la mayor prevalencia de Borrelia garinii en la zona y su relación con la clínica neurológica8. Además, en la población pediátrica predominan las picaduras en el cuello y las orejas7, zonas cercanas al sistema nervioso central, lo que se asocia con manifestaciones como la meningitis o la parálisis facial, a diferencia de la población adulta, donde predomina la radiculitis9. Dada su frecuencia, ante un paciente con parálisis facial en un área endémica es importante descartar la presencia de una BL7,8. La neuroborreliosis es el indicador más útil para realizar seguimiento epidemiológico de la BL en Europa, al ser la manifestación grave más frecuente y con criterios diagnósticos bien establecidos10.
El eritema migratorio es la lesión más precoz, es específica y no requiere confirmación serológica5,11,12. En nuestra serie, se realizó serología en todos ellos, confirmatoria en 5 casos. Se muestran otros casos infrecuentes de BL, como la artritis, más frecuente en Estados Unidos5, o el síndrome post-Lyme con persistencia de la sintomatología tras antibioterapia correcta, que no se beneficia de tratamientos repetidos o prolongados5. El diagnóstico serológico presenta dificultades, ilustradas en nuestra serie: la aparición de manifestaciones clínicas precoces durante un periodo ventana de 2-4 semanas hasta la detección de anticuerpos (caso 6), baja rentabilidad de la IgM en fases precoces (casos 1, 3 y 4), la necesidad de estudios de seroconversión en casos dudosos (casos 9 y 11), la posibilidad de abortar la producción de IgG tras un tratamiento precoz (casos 13 y 17) y la posibilidad de reacciones cruzadas con otros agentes o procesos inmunológicos (casos 19, 20 y 21)3. Además, la positividad de la serología no discrimina entre enfermedad activa, pasada o contacto5.
El diagnóstico de confirmación de la neuroborreliosis requiere la presencia de síntomas compatibles, pleocitosis en líquido cefalorraquídeo (LCR) y la demostración de la producción intratecal de IgG frente a Borrelia spp. en relación con los niveles en suero y LCR5,9,10. En los 3 casos de meningitis descritos se corroboró la existencia de IgG frente a Borrelia spp. en LCR, confirmándose en un caso el diagnóstico por reacción en cadena de la polimerasa. La sensibilidad de esta frente a Borrelia spp. es baja y variable, del 22,5% en LCR4. La realización de punción lumbar en los casos de parálisis facial aislada es controvertida, si bien se ha descrito una asociación frecuente entre parálisis facial y meningitis9.
La elección del antibiótico fue acorde con las recomendaciones internacionales, es decir, tetraciclinas de segunda generación o betalactámicos como la amoxicilina, aunque con duraciones mayores a las recomendadas12. En menores de 8 años, se desaconseja el uso de tetraciclinas por posibles alteraciones del esmalte dentario, no observadas con tetraciclinas de segunda generación, como la doxiciclina, pudiendo ser utilizadas durante cortos periodos5. En nuestra serie, no se observaron complicaciones ni secuelas. La BL en la población pediátrica presenta un mejor pronóstico que en los adultos7,9.
Como limitaciones, destacamos el corto periodo de estudio, que no permite realizar conclusiones sobre la evolución de la incidencia, y la realización de este en medio intrahospitalario, lo que probablemente infraestima el número de casos leves. Al tratarse de un estudio retrospectivo, no se registró el tiempo de permanencia de la garrapata, relacionado con el riesgo de transmisión de la enfermedad7. Como fortalezas, se trata de un estudio realizado exclusivamente en población pediátrica y en una región con alta prevalencia de garrapatas infectadas. La presentación de casos con una interpretación final de falsos positivos de la serología ayuda a comprender las dificultades diagnósticas de la BL y las dudas existentes en el inicio del tratamiento3.
FinanciaciónNo se ha recibido ningún tipo de financiación para la realización de este estudio.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.