El primero fue identificar las áreas de mejora en el área quirúrgica antes y durante la realización de un procedimiento quirúrgico en cirugía general mediante la aplicación de un análisis modal de fallos y efectos. El segundo objetivo consistió en establecer medidas preventivas para evitar que se produzcan eventos adversos en el área quirúrgica.
MétodoSe creó un grupo de trabajo multidisciplinar para la gestión del riesgo en el quirófano de cirugía general en un hospital universitario. Se empleó como herramienta el análisis modal de fallos y efectos. Se identificaron aquellos riesgos potenciales para el paciente en antequirófano y dentro del quirófano. Se calculó el índice de prioridad de riesgo y se establecieron medidas preventivas sobre todos ellos, poniendo especial interés cuando el índice de prioridad de riesgo era superior a 100.
ResultadosSe identificó un mayor número de riesgos cuando el paciente estaba dentro del quirófano que en el antequirófano. Aquellos con mayor índice de prioridad de riesgo fueron: pacientes anticoagulados o antiagregados, infecciones del tracto urinario, problemas osteoaarticulares o neuropáticos, pacientes no preparados para cirugía de colon, errores en la lateralidad y olvido de compresas en el campo operatorio. Se elaboraron medidas preventivas en función de los riesgos detectados así como la designación de los responsables de las mismas.
ConclusionesSe ha desarrollado un mapa de riesgos en la organización que permite diseñar estrategias para mejorar la seguridad del paciente en el área quirúrgica. La formación ha sido un aspecto clave para mejorar la seguridad del paciente.
First to identify the areas of improvement in the surgical area before and during the performance of a surgical procedure in general surgery through the application of a Modal Analysis of Failures and Effects. Second to establish preventive measures to avoid adverse events in the surgical area.
MethodA multidisciplinary working group was created in a university hospital for risk management in the General Surgery Operating Room Unit. The Modal Analysis of Faults and Effects was used. Potential risks for the patient in the ante-surgery and within the operating room were identified. The Risk Priority Index was calculated and preventive measures were established for all of them, with special interest when the Risk Priority Index was higher than 100. Preventive measures were developed based on the detected risks as well as those responsible for them.
ResultsWe identified a greater number of risks when the patient is in the operating room than in the ante-surgery room. Those with a higher risk priority index were: anticoagulated or antiaggregated patients, urinary tract infections, osteoarticular or neuropathic problems, patients not prepared for colon surgery, errors in laterality and leaving compresses in the operative field.
ConclusionsA risk map has been developed in our organization, allowing the design of strategies to improve Patient Safety in the Surgical area. Training is a key aspect to improve Patient Safety.
La creciente complejidad de los sistemas sanitarios en los últimos años ha hecho que aumente el número de eventos adversos (EA) relacionados con la asistencia sanitaria1,2. Aunque es bien conocido el origen multifactorial de los mismos3, parece que las deficiencias en el diseño de los sistemas sanitarios junto con su organización son los responsables en mayor medida de los daños ocasionados a los pacientes que de los originados por los profesionales sanitarios4,5. Este hecho es particularmente relevante en áreas como el bloque quirúrgico6, la unidad de cuidados intensivos7 o los servicios de urgencias8.
La seguridad del paciente, dimensión esencial de la calidad asistencial, implica el desarrollo de estrategias que sean capaces de minimizar los fallos tanto en el sistema como a nivel humano para poder evitar la aparición de EA. Esta solo es posible cuando todos los elementos del sistema (instituciones, recursos disponibles, profesionales, etc.) interaccionan de una manera adecuada sin que se produzcan desequilibrios9,10. De esta manera, se favorece una atención al paciente más segura. En esta línea, diversas organizaciones nacionales e internacionales recomiendan lo que se conoce como prácticas seguras para mejorar la calidad asistencial11-13.
Los objetivos del presente estudio fueron: identificar las áreas de mejora en el área quirúrgica antes y durante la realización de un procedimiento quirúrgico en cirugía general mediante el análisis modal de fallos y efectos (AMFE) y establecer medidas preventivas para evitar que se produzcan EA en el área quirúrgica.
MétodoDiseñoÁmbitoHospital Universitario San Juan de Alicante, perteneciente al Departamento de Salud Alicante-San Juan de Alicante, el cual forma parte de la red sanitaria de la Comunidad Valenciana, adscrito a la Agencia Valenciana de Salud. Se trata de un hospital de tercer nivel que atiende a una población de 224.100 habitantes y está dotado con 352 camas funcionantes.
Instrumento de análisisEvaluación de los riesgos para el paciente en la unidad de cirugía general dentro del bloque quirúrgico mediante el AMFE.
InstrumentalizaciónSe estableció un cronograma semanal de reuniones para todo el equipo multidisciplinar los viernes de 8 a 9:30h. El periodo de trabajo abarcó de enero a diciembre de 2017.
Primera faseTras la aprobación del proyecto por la dirección, se creó un grupo de trabajo multidisciplinar constituido por directora médica, directora de enfermería, responsable de unidad de calidad, supervisora de quirófano, coordinador de quirófano (anestesista), jefe de sección de medicina preventiva y jefes de servicio, de sección y médico adjunto de cirugía general.
Segunda faseSe formó un grupo de seguridad y gestión de riesgos, con formación en la metodología AMFE.
Tercera faseSe identificaron los riesgos para el paciente tanto en el área prequirúrgica como dentro del quirófano mediante la técnica de tormenta de ideas.
Cuarta faseSe asignó prioridad de riesgos usando una técnica de grupo nominal.
Se calculó el índice de prioridad de riesgo (IPR) mediante la fórmula (G×F×D), donde la gravedad (G) mide el daño físico o psíquico que provoca el EA en cuestión según la percepción del paciente y determina su importancia o severidad sobre el mismo. La frecuencia (F) pondera la repetitividad potencial u ocurrencia de un determinado EA y la detectabilidad (D) es la capacidad de detectar el fallo antes de que se produzca el EA.
Las variables toman un valor entre 0 y 10, en el que la puntuación más alta indica mayor gravedad, mayor frecuencia y menor posibilidad de detección.
Quinta faseSe establecieron medidas preventivas en todos los riesgos detectados, priorizando aquellos con IPR>100, y se asignaron responsables a todas las medidas.
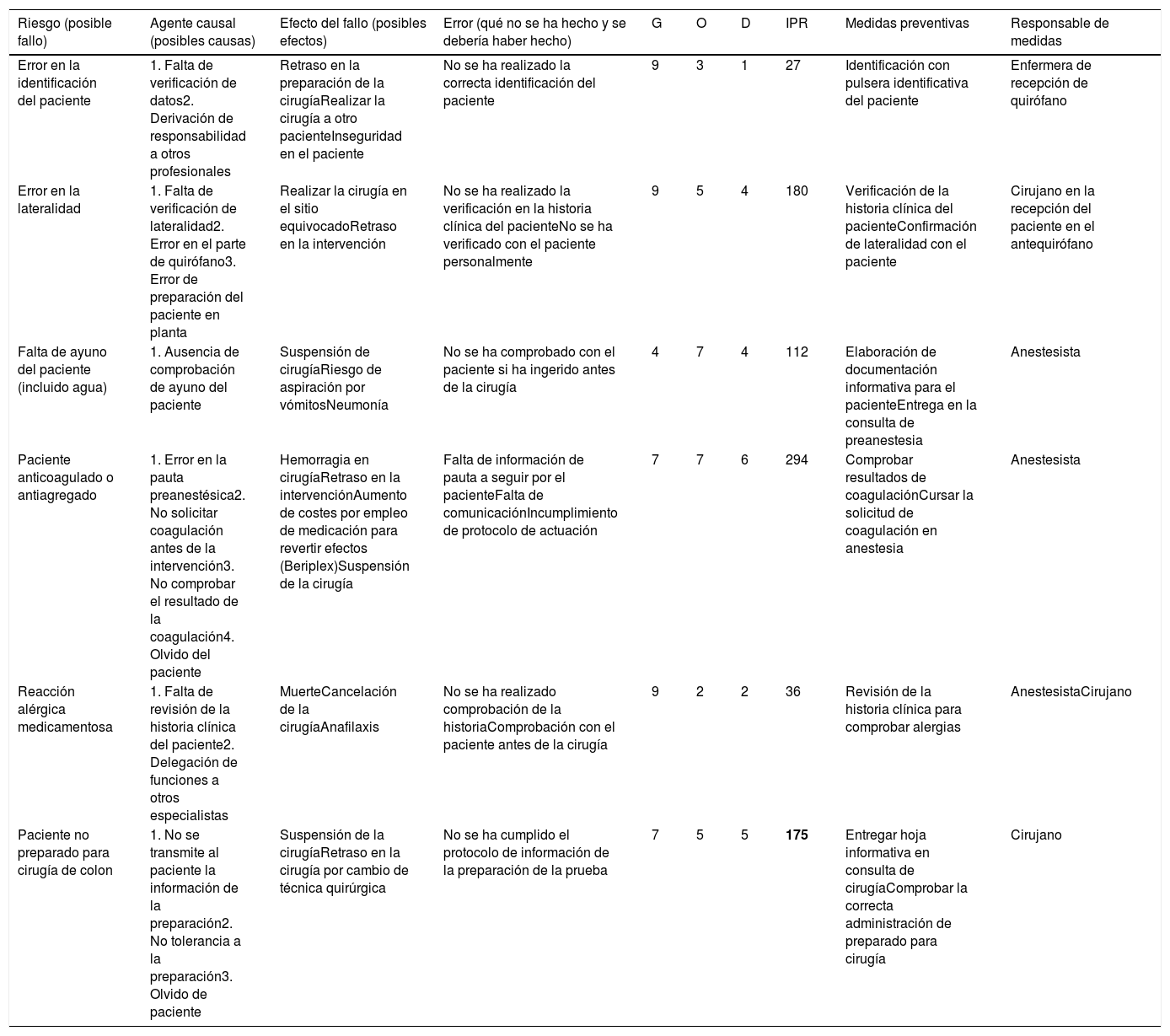
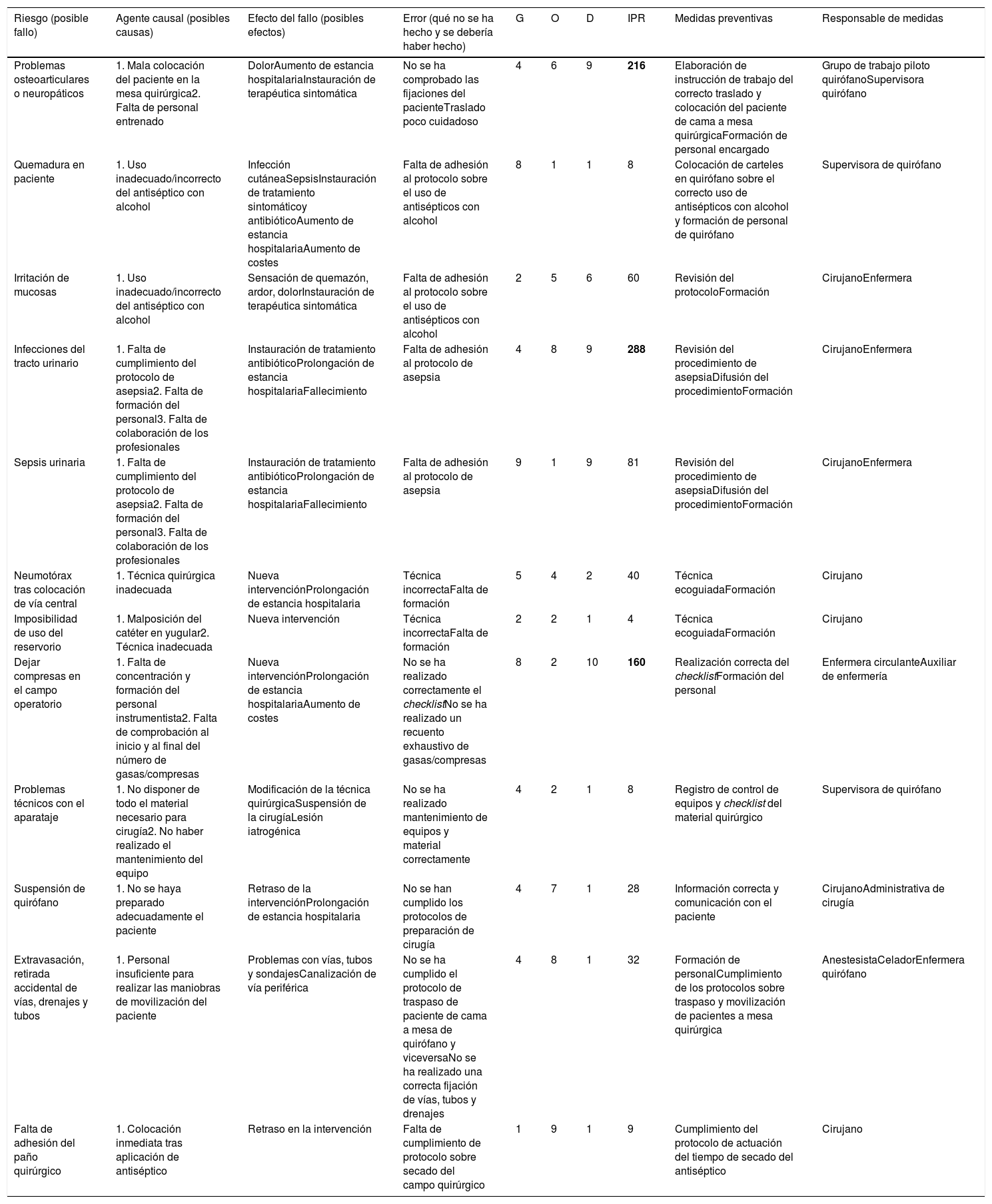
ResultadosSe identificaron aquellos riesgos que podían afectar a la seguridad del paciente, tanto en el antequirófano (tabla 1) como intraoperatoriamente (tabla 2). El número de riesgos identificados fue mayor, como cabía esperar, cuando el paciente se encontraba dentro del quirófano que cuando no lo estaba. Los posibles fallos o riesgos identificados con IPR más altos en el antequirófano fueron: pacientes anticoagulados o antiagregados (IPR: 294), pacientes no preparados para cirugía de colon (IPR: 175) y errores en la lateralidad (IPR: 180). Dentro del quirófano, los riesgos con IPR>100 fueron: infecciones del tracto urinario (IPR: 288), problemas osteoarticulares o neuropáticos (IPR: 216) y olvido de compresas en el campo operatorio (IPR: 160). Tras la confección del mapa de riesgos en el bloque quirúrgico, se procedió al diseño de medidas preventivas que se relacionaron con la formación del profesional, la comunicación entre profesionales y con el paciente, la cumplimentación correcta de protocolos, como el checklist, o la implementación de bundles, entre otros.
AMFE. Procedimiento de recepción del paciente en quirófano. Sistema de gestión de calidad. Unidad quirúrgica
| Riesgo (posible fallo) | Agente causal (posibles causas) | Efecto del fallo (posibles efectos) | Error (qué no se ha hecho y se debería haber hecho) | G | O | D | IPR | Medidas preventivas | Responsable de medidas |
|---|---|---|---|---|---|---|---|---|---|
| Error en la identificación del paciente | 1. Falta de verificación de datos2. Derivación de responsabilidad a otros profesionales | Retraso en la preparación de la cirugíaRealizar la cirugía a otro pacienteInseguridad en el paciente | No se ha realizado la correcta identificación del paciente | 9 | 3 | 1 | 27 | Identificación con pulsera identificativa del paciente | Enfermera de recepción de quirófano |
| Error en la lateralidad | 1. Falta de verificación de lateralidad2. Error en el parte de quirófano3. Error de preparación del paciente en planta | Realizar la cirugía en el sitio equivocadoRetraso en la intervención | No se ha realizado la verificación en la historia clínica del pacienteNo se ha verificado con el paciente personalmente | 9 | 5 | 4 | 180 | Verificación de la historia clínica del pacienteConfirmación de lateralidad con el paciente | Cirujano en la recepción del paciente en el antequirófano |
| Falta de ayuno del paciente (incluido agua) | 1. Ausencia de comprobación de ayuno del paciente | Suspensión de cirugíaRiesgo de aspiración por vómitosNeumonía | No se ha comprobado con el paciente si ha ingerido antes de la cirugía | 4 | 7 | 4 | 112 | Elaboración de documentación informativa para el pacienteEntrega en la consulta de preanestesia | Anestesista |
| Paciente anticoagulado o antiagregado | 1. Error en la pauta preanestésica2. No solicitar coagulación antes de la intervención3. No comprobar el resultado de la coagulación4. Olvido del paciente | Hemorragia en cirugíaRetraso en la intervenciónAumento de costes por empleo de medicación para revertir efectos (Beriplex)Suspensión de la cirugía | Falta de información de pauta a seguir por el pacienteFalta de comunicaciónIncumplimiento de protocolo de actuación | 7 | 7 | 6 | 294 | Comprobar resultados de coagulaciónCursar la solicitud de coagulación en anestesia | Anestesista |
| Reacción alérgica medicamentosa | 1. Falta de revisión de la historia clínica del paciente2. Delegación de funciones a otros especialistas | MuerteCancelación de la cirugíaAnafilaxis | No se ha realizado comprobación de la historiaComprobación con el paciente antes de la cirugía | 9 | 2 | 2 | 36 | Revisión de la historia clínica para comprobar alergias | AnestesistaCirujano |
| Paciente no preparado para cirugía de colon | 1. No se transmite al paciente la información de la preparación2. No tolerancia a la preparación3. Olvido de paciente | Suspensión de la cirugíaRetraso en la cirugía por cambio de técnica quirúrgica | No se ha cumplido el protocolo de información de la preparación de la prueba | 7 | 5 | 5 | 175 | Entregar hoja informativa en consulta de cirugíaComprobar la correcta administración de preparado para cirugía | Cirujano |
AMFE: análisis modal de fallos y efectos; D: detectabilidad; G: gravedad; IPR: índice de prioridad de riesgo; O: ocurrencia.
AMFE. Procedimiento intraoperatorio. Sistema de gestión de calidad. Unidad quirúrgica
| Riesgo (posible fallo) | Agente causal (posibles causas) | Efecto del fallo (posibles efectos) | Error (qué no se ha hecho y se debería haber hecho) | G | O | D | IPR | Medidas preventivas | Responsable de medidas |
|---|---|---|---|---|---|---|---|---|---|
| Problemas osteoarticulares o neuropáticos | 1. Mala colocación del paciente en la mesa quirúrgica2. Falta de personal entrenado | DolorAumento de estancia hospitalariaInstauración de terapéutica sintomática | No se ha comprobado las fijaciones del pacienteTraslado poco cuidadoso | 4 | 6 | 9 | 216 | Elaboración de instrucción de trabajo del correcto traslado y colocación del paciente de cama a mesa quirúrgicaFormación de personal encargado | Grupo de trabajo piloto quirófanoSupervisora quirófano |
| Quemadura en paciente | 1. Uso inadecuado/incorrecto del antiséptico con alcohol | Infección cutáneaSepsisInstauración de tratamiento sintomáticoy antibióticoAumento de estancia hospitalariaAumento de costes | Falta de adhesión al protocolo sobre el uso de antisépticos con alcohol | 8 | 1 | 1 | 8 | Colocación de carteles en quirófano sobre el correcto uso de antisépticos con alcohol y formación de personal de quirófano | Supervisora de quirófano |
| Irritación de mucosas | 1. Uso inadecuado/incorrecto del antiséptico con alcohol | Sensación de quemazón, ardor, dolorInstauración de terapéutica sintomática | Falta de adhesión al protocolo sobre el uso de antisépticos con alcohol | 2 | 5 | 6 | 60 | Revisión del protocoloFormación | CirujanoEnfermera |
| Infecciones del tracto urinario | 1. Falta de cumplimiento del protocolo de asepsia2. Falta de formación del personal3. Falta de colaboración de los profesionales | Instauración de tratamiento antibióticoProlongación de estancia hospitalariaFallecimiento | Falta de adhesión al protocolo de asepsia | 4 | 8 | 9 | 288 | Revisión del procedimiento de asepsiaDifusión del procedimientoFormación | CirujanoEnfermera |
| Sepsis urinaria | 1. Falta de cumplimiento del protocolo de asepsia2. Falta de formación del personal3. Falta de colaboración de los profesionales | Instauración de tratamiento antibióticoProlongación de estancia hospitalariaFallecimiento | Falta de adhesión al protocolo de asepsia | 9 | 1 | 9 | 81 | Revisión del procedimiento de asepsiaDifusión del procedimientoFormación | CirujanoEnfermera |
| Neumotórax tras colocación de vía central | 1. Técnica quirúrgica inadecuada | Nueva intervenciónProlongación de estancia hospitalaria | Técnica incorrectaFalta de formación | 5 | 4 | 2 | 40 | Técnica ecoguiadaFormación | Cirujano |
| Imposibilidad de uso del reservorio | 1. Malposición del catéter en yugular2. Técnica inadecuada | Nueva intervención | Técnica incorrectaFalta de formación | 2 | 2 | 1 | 4 | Técnica ecoguiadaFormación | Cirujano |
| Dejar compresas en el campo operatorio | 1. Falta de concentración y formación del personal instrumentista2. Falta de comprobación al inicio y al final del número de gasas/compresas | Nueva intervenciónProlongación de estancia hospitalariaAumento de costes | No se ha realizado correctamente el checklistNo se ha realizado un recuento exhaustivo de gasas/compresas | 8 | 2 | 10 | 160 | Realización correcta del checklistFormación del personal | Enfermera circulanteAuxiliar de enfermería |
| Problemas técnicos con el aparataje | 1. No disponer de todo el material necesario para cirugía2. No haber realizado el mantenimiento del equipo | Modificación de la técnica quirúrgicaSuspensión de la cirugíaLesión iatrogénica | No se ha realizado mantenimiento de equipos y material correctamente | 4 | 2 | 1 | 8 | Registro de control de equipos y checklist del material quirúrgico | Supervisora de quirófano |
| Suspensión de quirófano | 1. No se haya preparado adecuadamente el paciente | Retraso de la intervenciónProlongación de estancia hospitalaria | No se han cumplido los protocolos de preparación de cirugía | 4 | 7 | 1 | 28 | Información correcta y comunicación con el paciente | CirujanoAdministrativa de cirugía |
| Extravasación, retirada accidental de vías, drenajes y tubos | 1. Personal insuficiente para realizar las maniobras de movilización del paciente | Problemas con vías, tubos y sondajesCanalización de vía periférica | No se ha cumplido el protocolo de traspaso de paciente de cama a mesa de quirófano y viceversaNo se ha realizado una correcta fijación de vías, tubos y drenajes | 4 | 8 | 1 | 32 | Formación de personalCumplimiento de los protocolos sobre traspaso y movilización de pacientes a mesa quirúrgica | AnestesistaCeladorEnfermera quirófano |
| Falta de adhesión del paño quirúrgico | 1. Colocación inmediata tras aplicación de antiséptico | Retraso en la intervención | Falta de cumplimiento de protocolo sobre secado del campo quirúrgico | 1 | 9 | 1 | 9 | Cumplimiento del protocolo de actuación del tiempo de secado del antiséptico | Cirujano |
AMFE: análisis modal de fallos y efectos; D: detectabilidad; G: gravedad; IPR: índice de prioridad de riesgo; O: ocurrencia.
Entendemos por bloque quirúrgico aquel espacio físico donde se localizan las dependencias necesarias para llevar a cabo una intervención quirúrgica o el lugar donde el conjunto de profesionales realizan su labor en torno a la cirugía y que presentan una organización específica que les permita realizar su actividad en unas condiciones adecuadas14; y el área prequirúrgica es aquella en la cual se verifica la identidad del paciente y se comprueba el procedimiento que se va a realizar.
Se estima que en todo el mundo se realizan cada año en torno a 234 millones de intervenciones quirúrgicas. Se producen 7 millones de complicaciones y un millón de fallecimientos. Según datos publicados por la Organización Mundial de la Salud (OMS)15, el volumen de actividad quirúrgica en los próximos años irá en aumento. Si tenemos en cuenta que el daño ocasionado por la cirugía se considera evitable al menos en la mitad de los casos16, el problema tiene una magnitud considerable a nivel mundial. En una revisión sistemática, de Vries et al.2 encontraron que el 40% de los EA hospitalarios se producían en el bloque quirúrgico.
Según los datos del estudio ENEAS6, en España el 10,5% de los EA ocurren en los servicios de cirugía general y un 3% en cirugía mayor ambulatoria. El 42,6% se considera que son evitables.
Por ello, la gestión de riesgos en el ámbito sanitario, y más concretamente en el bloque quirúrgico, se hace cada vez más indispensable para abordar la seguridad del paciente. Lo que se pretende es mejorar la cultura de seguridad del paciente, garantizar la calidad de la prestación sanitaria, optimizar los procesos de cuidados y reducir la incidencia de EA.
Estos procesos deben estar escritos y deben incluir la planificación de lo que se pretende hacer, las medidas de control y, por último, garantizando que se puedan llevar a cabo17. Todas las medidas adoptadas relacionadas con el riesgo en el bloque quirúrgico deben ser evaluadas de manera proactiva y continua junto con una evaluación formal de los riesgos con una periodicidad mínima de 2 años18.
Dentro de las técnicas de gestión de riesgo y siguiendo las recomendaciones de la Norma Española UNE-EN 31010-201119, se ha usado el AMFE. Se trata de una técnica estructurada proactiva que permite rediseñar, analizar y mejorar un proceso cuantificando y evaluando el riesgo y el efecto de posibles fallos así como de sus causas20. A pesar de las limitaciones: experiencia y subjetividad del grupo de expertos, los factores de gravedad (G), ocurrencia (O) y detectabilidad (D) tienen una misma ponderación y esto puede hacer que un modo de fallo con alta severidad tenga un IPR bajo, a pesar de que se deberían instaurar las acciones correctivas por la severidad del mismo; por otro lado, diferentes combinaciones de G, O y D pueden dar valores idénticos pese a que los modos de fallo puedan tener riesgos diferentes; el cálculo del IPR es muy sensible a las variaciones en la evaluación de la G, O y D. Se analizaron los posibles riesgos y se les asignó una prioridad, de manera que se pudiera actuar preventivamente sobre ellos.
En nuestro caso, como cabría esperar, detectamos un mayor número de riesgos cuando el paciente estaba dentro del quirófano que cuando estaba fuera. Sin embargo, el riesgo con un IPR más alto fue en el área prequirúrgica, en concreto, en los pacientes que estaban anticoagulados o antiagregados (IPR: 294). Entre sus causas nos encontramos con errores en la pauta preanestésica; ausencia de solicitud de estudio de la coagulación previo a la intervención; no comprobar el resultado de coagulación o el olvido del paciente. En este sentido, es de suma importancia que se lleven a cabo las pautas recomendadas por el anestesista, y pensamos que, sobre todo las personas mayores, deben ir acompañadas por un familiar o responsable para garantizar la comprensión de la información facilitada y evitar olvidos en cuanto a la supresión de la medicación anticoagulante.
Los otros dos riesgos identificados en esta área con mayor IPR fueron: errores en la lateralidad (IPR: 180) y problemas en pacientes que no están correctamente preparados para una cirugía colorrectal (IPR: 175). Los errores de lateralidad son raros aunque muy graves. Gracias al checklist, esta complicación es muy infrecuente hoy en día en nuestro medio. Otra medida promovida por la National Patient Safety Agency (NPSA) y el Royal College of Surgeons of England (RCS) que se ha mostrado efectiva para minimizar este EA es el marcaje preoperatorio para indicar el área prevista para procedimientos de cirugía programada.
Para evitar que el paciente acuda al quirófano sin la adecuada preparación de colon, en la primera visita al cirujano, antes de acudir a la consulta de preanestesia y una vez que se estima oportuna la indicación quirúrgica, se le entrega una hoja informativa en la que se explica cómo debe realizar dicha preparación. Igualmente, se le pauta una dosis de enoxaparina de 40mg que se debe administrar 12h antes de la cirugía, exceptuando que el paciente esté anticoagulado previamente o tome algún antiagregante especial, en cuyo caso será el anestesista quien decida la conducta a seguir.
Cuando el paciente está ya en el mismo quirófano, la exposición a los riesgos aumenta. En nuestro caso, es justo el doble. El riesgo con mayor IPR fue la infección del tracto urinario (IPR: 288). Los problemas osteoarticulares y neuropáticos (IPR: 216) y el olvido de compresas en el campo operatorio (IPR: 160) son los otros dos riesgos sobre los que debemos priorizar nuestras medidas preventivas.
Qué duda cabe que una mala técnica de asepsia o la inexperiencia del personal son factores claves para explicar el riesgo de infecciones urinarias en los pacientes a quienes se realiza un sondaje vesical. Otro factor que podría influir es el tiempo que permanece puesta una sonda vesical. Existen cirugías (p.ej., cáncer de recto) en las que se debe mantener algo más de tiempo pero, en líneas generales, se debe retirar pronto. Por otro lado, la posición del miembro en determinadas intervenciones (p.ej., linfadenectomías axilares) puede provocar problemas neuropáticos si no se adoptan una serie de medidas preventivas como pueden ser evitar abducciones forzadas o la colocación adecuada de una articulación cuando se utilizan perneras.
En cuanto a los cuerpos extraños intracorpóreos, se trata de un riesgo al que nos enfrentamos a diario y que ocurre, sobre todo, en cirugías de urgencia, pacientes obesos y aquellos que presentan una alteración no planificada del procedimiento quirúrgico21. Desgraciadamente, ocurre más de lo que desearíamos22 y, por eso, organismos como la Association of Perioperative Registered Nurses (AORN) del American College of Surgeons (ACS) establecen una serie de recomendaciones para evitar que esto ocurra23.
Al analizar los posibles efectos que pueden ocasionar estos riesgos, objetivamos que en casi todos ellos existen unos denominadores comunes. Por un lado, es evidente que la falta de formación en materia de seguridad de todos los profesionales involucrados contribuye de manera significativa a la aparición de los EA. Por otro lado, en las organizaciones sanitarias, al contrario de lo que ocurre en industrias de alto riesgo como la aeronaútica, nuclear24, ferroviaria, etc., existe en líneas generales una falta de cultura de seguridad25, a pesar de estar demostrados sus múltiples beneficios11-13.
Otro de los factores ampliamente estudiados es la relación entre los EA y una mala comunicación entre profesionales sanitarios. De hecho, Joint Commission26 cifra en un 60% los sucesos centinelas como consecuencia de ello. La mejora en la comunicación entre profesionales y médico-paciente evitaría, sin lugar a dudas, muchos de los EA que suceden.
Cada vez resulta más importante el papel del paciente en la toma de decisiones que atañen a su salud. Por eso, agencias como Joint Commission of Healthcare Organizations26 y la Agency for HealthCare and Quality27 promulgan folletos informativos para que los pacientes adopten una actitud más proactiva sobre su seguridad.
La falta de cumplimiento de protocolos o guías y vías clínicas, así como la inexistencia de las mismas, es otro de los aspectos a mejorar, ya que contribuye de manera negativa a la seguridad del paciente. Se ha demostrado que una correcta cumplimentación del checklist28 permitiría salvar hasta medio millón de vidas al año en todo el mundo y disminuir los errores en los procedimientos quirúrgicos de un 35,2% a un 24,3%29.
Resulta fundamental evitar la variabilidad en la práctica clínica diaria, usando como referencia los estándares recomendados para cada procedimiento30.
Nuestra línea de trabajo sobre gestión de riesgos en el bloque quirúrgico es continua y actualmente trabajamos en definir una serie de indicadores para cuantificar el impacto real de las medidas. Con ello pretendemos reducir la incidencia de EA en nuestra unidad dentro del bloque quirúrgico y así mejorar la seguridad de nuestros pacientes.
En resumen, se ha desarrollado un mapa de riesgos que permite diseñar estrategias para mejorar la seguridad del paciente en el área quirúrgica. La formación de los profesionales junto con la elaboración y adhesión a los protocolos por parte de todo el personal del área quirúrgica, unido a una comunicación fluida entre profesionales sanitarios y con el paciente, así como las alianzas interprofesionales con otras unidades (p.ej., hospitalización), son aspectos claves para reducir el riesgo asistencial de nuestros pacientes.
Declaración de transparenciaMario Mella Laborde en nombre del resto de las personas firmantes garantiza la precisión, transparencia y honestidad de los datos y la información contenida en el estudio; que ninguna información relevante ha sido omitida; y que todas las discrepancias entre autores han sido adecuadamente resueltas y descritas.
AutoríaMario Mella Laborde ha realizado la concepción y el diseño del trabajo, la recogida de datos, análisis y la interpretación de los mismos así como la escritura del artículo.
Miguel Morales Calderón ha contribuido en la revisión crítica del estudio con importantes contribuciones intelectuales y realizado la aprobación de la versión final para su publicación.
Mónica García Pérez ha contribuido en la revisión crítica del estudio con importantes contribuciones intelectuales y realizado la aprobación de la versión final para su publicación.
Jaime Masot Pérez ha participado en la revisión crítica del estudio con importantes contribuciones intelectuales y realizado la aprobación de la versión final para su publicación.
Inmaculada Ávalos Messeguer ha participado en la concepción y el diseño del trabajo, el análisis de los datos y la interpretación de los mismos.
Cristina Is Rufete ha participado en la concepción y el diseño del trabajo, el análisis de los datos y la interpretación de los mismos.
M. Teresa Gea Velázquez ha participado en la concepción y el diseño del trabajo, el análisis de los datos y la interpretación de los mismos.
Carmen Calzado Sánchez-Elvira ha contribuido en la revisión crítica del estudio con importantes contribuciones intelectuales y realizado la aprobación de la versión final para su publicación.
Antonio F. Compañ Rosique ha contribuido en la concepción y el diseño del trabajo así como en la revisión crítica del estudio con importantes contribuciones intelectuales y realizado la aprobación de la versión final para su publicación.
FinanciaciónSin financiación.
Conflicto de interesesLos autores declaran que no tienen ningún conflicto de intereses.