En los últimos 15 años se han introducido importantes mejoras en la atención de la enfermedad cerebrovascular aguda (ECVA) en Guipúzcoa, que incluyen la implementación de un modelo centralizado en el Hospital Universitario Donostia (HUD), una mejor coordinación entre profesionales, campañas para su detección precoz, nuevos tratamientos, Unidad de Ictus y una rehabilitación específica. El objetivo de este trabajo es describir los resultados de un hospital de referencia (HUD) en un modelo de atención centralizado.
Material y métodosEstudio observacional retrospectivo de una muestra de pacientes dados de alta en el periodo de agosto-diciembre del año 2015 del HUD con diagnóstico de ECVA (CIE-9-MC-430-436 excepto 43310). Revisión de las características basales, atención en fase aguda y resultados funcionales y de mortalidad al alta y al año.
Resultados y discusiónSe incluyó a 536 pacientes cuya media de edad fue de 73,6 años y cuya comorbilidad era elevada. El ictus isquémico supuso el 64,8% de las altas, seguido de la ECVA hemorrágica (20%) y del accidente isquémico transitorio (14,8%). Se atendió en <6h a un 53% de pacientes, activándose el «código ictus» en un 37,1%. Un 52,2% ingresó en la Unidad de Ictus. Un 11,34% de los pacientes con ictus isquémico recibió terapia por vía intravenosa y un 9,5% trombectomía mecánica. Un 12,1% de los pacientes con ECVA hemorrágica fue intervenido quirúrgicamente. El 56% inició rehabilitación en el hospital y un 39,6% la mantuvo al alta. La mortalidad al alta fue de un 13,8% y al año de un 25,9% (ictus isquémico: 25,3% y ECVA hemorrágica: 47,5%), menor a la descrita previamente en Guipúzcoa. Al año, un 62,5% de los pacientes tenían un ÿndice de Barthel 95-100 y un 50% una puntuación en escala de Rankin modificada 0-2.
ConclusionesTras las modificaciones estratégicas introducidas en la atención a la ECVA en Guipúzcoa, incluyendo la centralización del modelo de atención, la mortalidad al alta y anual en 2015 es menor a la descrita previamente, con tasas de autonomía similares. Estos resultados se encuentran en línea con los resultados publicados por parte de otros centros españoles y europeos.
In the last 15 years, considerable improvements have been made in acute stroke care in Guipuzkoa, including the implementation of a centralised care model at Hospital Universitario Donostia (HUD), improved coordination between professionals, early detection campaigns, new treatments, a stroke unit, and specific rehabilitation. The aim of this work is to describe the results of a reference hospital (HUD) in a centralised care model.
Material and methodsWe performed a retrospective observational study of a sample of patients discharged between August and December 2015 from the HUD with a diagnosis of acute stroke (ICD-9-CM codes 430-436, except 433.10). We review patients’ baseline characteristics, acute-phase care, and functional outcomes and mortality at discharge and at one year.
Results and discussionWe identified 536 patients, with a mean age of 73.6 years and a high comorbidity rate. Ischaemic stroke accounted for 64.8% of patients, followed by haemorrhagic stroke (20%) and transient ischaemic attack (14.8%). A total of 53% of patients were attended in <6 hours, with code stroke being activated in 37.1%; 52.2% of patients were admitted to the stroke unit. Intravenous therapy was administered to 8.3% of patients with ischaemic stroke, and 9.5% underwent mechanical thrombectomy. Surgery was performed in 12.1% patients with haemorrhagic stroke. Rehabilitation was started at hospital in 56% of patients, and 39.6% continued with this treatment at discharge. Mortality was 13.8% at discharge and 25.9% at one year (ischaemic stroke, 25.3%; haemorrhagic stroke, 47.5%); these figures are lower than those previously reported in Guipuzkoa. At one year, 62.5% of patients had a Barthel Index score of 95-100, and 50% a modified Rankin Scale score of 0-2.
ConclusionsAfter the strategic changes implemented in acute stroke care in Guipuzkoa, including the centralisation of the acute stroke care model, mortality rates at discharge and at one year are lower in 2015 than the previously reported rates, with similar rates of independence. These results are consistent with those published by other Spanish and European centres.
La enfermedad cerebrovascular aguda (ECVA) representa, según la Organización Mundial de la Salud, la segunda causa de muerte y la primera causa de invalidez en la población adulta de los países occidentales1. Además, es un importante condicionante de discapacidad en el adulto, ya que la mayoría de los pacientes quedan con secuelas, que en el 40% de los casos los inhabilitan para realizar las actividades cotidianas, generando un coste estimado de 45 billones de euros en Europa1,2. Además, se prevé un aumento en su incidencia de un 34% para 2035 en relación fundamentalmente con el envejecimiento poblacional2. Sin embargo, tanto la prevención como el tratamiento agudo y rehabilitador de este conjunto de enfermedades ha avanzado notablemente en los últimos 15 años, lo cual ha supuesto una disminución de las secuelas y tasas de mortalidad por ECVA3.
La atención neurológica especializada y urgente en Unidades de Ictus ha demostrado mejorar la evolución de los pacientes que han presentado un ictus4,5. Junto a ello, la demostración de la eficacia y la seguridad del tratamiento con alteplasa recombinante (rtPA) por vía intravenosa durante las 4,5 primeras horas del inicio de los síntomas6 y la terapia endovascular en las primeras 6-7 h7 han mejorado los resultados en morbimortalidad en la ECVA, exigiendo cambios significativos en la organización asistencial alrededor de esta patología. El ingreso posterior en unidades especializadas de neurorrehabilitación, dotadas de equipos multidisciplinares que tratan exclusivamente el daño cerebral, ha disminuido la mortalidad y las secuelas, mejorando el pronóstico funcional a largo plazo en estos pacientes8.
En Guipúzcoa se optó por adoptar un modelo centralizado de la atención a la ECVA en el Hospital Universitario Donostia (HUD), dadas las características geográficas y de distribución de la población favorables de la provincia. En el HUD se atiende directamente a una población de 350.000 habitantes y es centro de referencia en la asistencia de tercer nivel a la ECVA de 717.000 habitantes en Guipúzcoa, del que dependen 4 hospitales comarcales: Bidasoa, Mendaro, Zumárraga y la Clínica de la Asunción en Tolosa. Sin embargo, en el año 2015 el 79,8% de las altas por ictus isquémico y el 87,8% de altas por ictus hemorrágico de la provincia se gestionan desde los distintos servicios del HUD. En el año 2005, Arrazola et al. describieron la atención hospitalaria en Guipúzcoa a la ECVA. En este estudio se detectaron una serie de áreas de mejora, entre las que se encontraban los prolongados tiempos en la atención sanitaria de pacientes con ECVA, con el consecuente impacto sobre las posibilidades de tratamiento agudo, y el escaso tratamiento rehabilitador del que se beneficiaban los pacientes durante el ingreso9. En los últimos 15 años, desde el Servicio de Neurología del HUD, y concretamente desde la Unidad de Ictus, se han llevado a cabo en la provincia de Guipúzcoa importantes cambios en la atención a pacientes que presentan ECVA, tanto organizativos como en la propia atención y tratamiento. Así, en el año 2004 se introdujo la terapia intravenosa en el HUD, 2 años más tarde se protocolizó el Código Ictus en la provincia de Guipúzcoa y en el año 2009 se inauguró la Unidad de Ictus del HUD. Ya en el año 2008 se había introducido la TC multimodal urgente y en el año 2011 se introdujo la terapia intraarterial, contando con un equipo de neurointervencionismo las 24h del día los 7 días de la semana. Finalmente, en el año 2013 se instauró la consulta de alta resolución para el manejo ambulatorio del accidente isquémico transitorio (AIT) de bajo riesgo. Durante estos años, se ha mantenido un contacto estrecho con los diferentes equipos involucrados en la atención de estos pacientes, entre ellos los servicios de urgencias y urgencias, atención primaria, radiología, cuidados intensivos, neurocirugía, rehabilitación y convalecencia.
Tras la introducción de esta serie de medidas que han demostrado mejorar los resultados sobre distintos grupos seleccionados de pacientes, el objetivo del presente estudio es describir la atención al conjunto de la ECVA en nuestra provincia en la segunda mitad del año 2015 (situación clínica basal, diagnóstico y tratamiento, tiempo de atención, mortalidad, discapacidad, dependencia y rehabilitación), para poder realizar una valoración de los resultados obtenidos como consecuencia de todas las medidas adoptadas en la provincia de Guipúzcoa en los últimos 15 años.
Material y métodosCriterios de selecciónEstudio observacional retrospectivo de una muestra de pacientes dados de alta de cualquier servicio del HUD con diagnóstico de ECVA en el año 2015 (CIE-9-MC-430-436 excepto el 43310). Esto incluye a todos los pacientes dados de alta por ictus isquémico, ictus hemorrágico, hemorragia subaracnoidea, trombosis venosa cerebral, hematoma subdural y AIT. Con el objetivo de alcanzar un tamaño muestral similar al obtenido por Arrazola et al. en el año 2005 (de una muestra de pacientes dados de alta en el año 2000)9, se seleccionó de manera consecutiva a todos los pacientes dados de alta en el periodo comprendido entre agosto y diciembre del año 2015 (n=536).
Variables estudiadas y extracción de las mismasSe incluyeron variables demográficas (edad, sexo, antecedente recogido de hipertensión arterial [HTA], diabetes mellitus [DM] o dislipidemia, hábitos tóxicos, presencia de ECVA o cardiopatía previa, tratamientos relevantes, entre ellos antiagregación y anticoagulación), tiempos de atención hospitalaria y realización de primera neuroimagen, diagnóstico al alta, tratamiento en fase aguda y tipo, complicaciones durante el ingreso, situación funcional (escala de Rankin modificada [mRS]) y mortalidad al alta, así como rehabilitación (tanto durante el ingreso como al alta, así como sus distintas modalidades: terapia ocupacional, fisioterapia y logoterapia).
Posteriormente, a 12 meses se estudió la mortalidad al año global así como desglosada por subtipos de ECVA. Igualmente, se recogió la discapacidad medida por índice de Barthel (IB) y la mRS. El IB y la mRS a los 12 meses se recogieron de la historia clínica informatizada si la información estaba disponible o se realizaron llamadas telefónicas.
Los datos de la muestra se extrajeron de manera anonimizada, por un lado, de la base de datos de la Unidad de Ictus de HUD en los pacientes ingresados en la misma y, por otro, de la historia clínica informatizada en los pacientes que ingresaron en planta de Neurología general u otros servicios del HUD (Cuidados Intensivos, planta de Neurocirugía o planta de Medicina Interna).
Estudio estadísticoEl estudio estadístico descriptivo se realizó con el programa IBM-SPSS versión 21. Las variables cuantitativas se describieron mediante la media y desviación estándar, las variables ordinales mediante la mediana y el rango intercuartílico, y las variables cualitativas mediante el número de casos y proporción. Se recogieron las medias y las proporciones con sus desviaciones estándar. Se empleó una tabla de contingencia para desglosar la mortalidad por subgrupos.
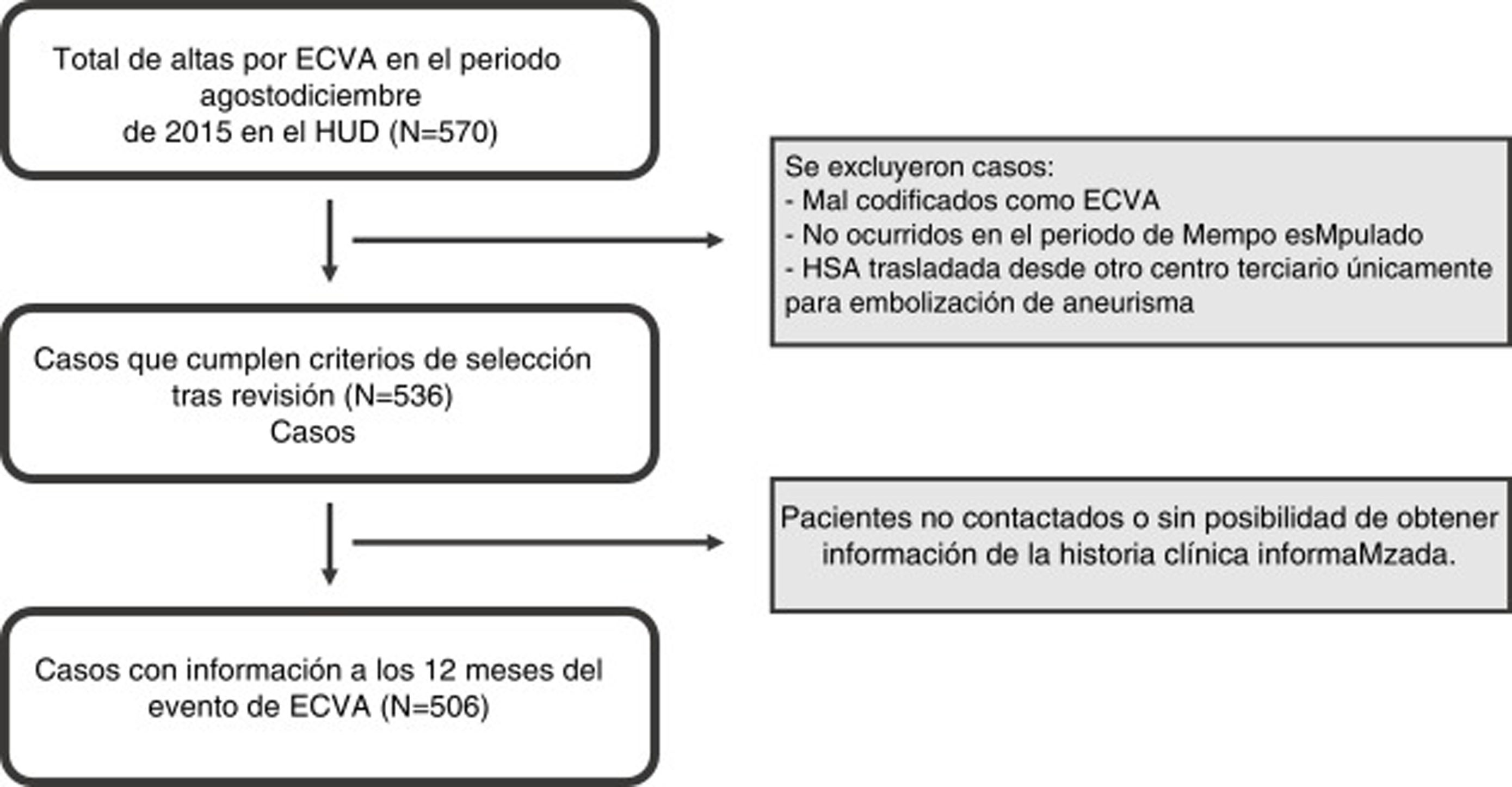
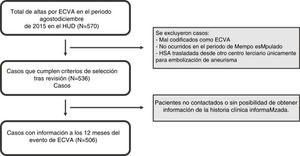
ResultadosDe las 570 altas obtenidas desde los distintos servicios del HUD en el periodo agosto-diciembre del 2015, 536 cumplían los criterios previamente establecidos. De estos, 506 pacientes pudieron ser posteriormente contactados o revisados a los 12 meses del evento como se muestra en la figura 1. Dadas las características del modelo centralizado de la atención a la ECVA en Guipúzcoa, en todo el año 2015 de un total de 1.294 altas por ictus isquémico en el conjunto de hospitales de la provincia de Guipúzcoa, 1.032 fueron realizadas desde el HUD (79,8%), 929 concretamente desde el Servicio de Neurología del mismo (Unidad de Ictus o planta). Asimismo, de un total de 181 altas por ictus hemorrágico en Guipúzcoa, 159 fueron realizadas desde el HUD (87,8%).
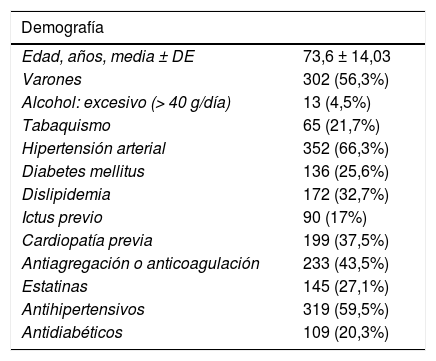
La edad media ± desviación estándar de los pacientes de la muestra fue de 73,6 ± 14,0 años, siendo el 56,3% (302) varones. En cuanto a comorbilidad previa, un 66,3% (352) presentaba HTA y un 25,6% (136) DM. También encontramos un alto número de pacientes tratados previamente con antiagregación o anticoagulación, concretamente un 43,5% (233), como se muestra en la tabla 1.
Datos demográficos, tratamiento en fase aguda, complicaciones y rehabilitación recibida del conjunto de pacientes estudiados al alta (n=536)
| Demografía | |
|---|---|
| Edad, años, media ± DE | 73,6 ± 14,03 |
| Varones | 302 (56,3%) |
| Alcohol: excesivo (> 40 g/día) | 13 (4,5%) |
| Tabaquismo | 65 (21,7%) |
| Hipertensión arterial | 352 (66,3%) |
| Diabetes mellitus | 136 (25,6%) |
| Dislipidemia | 172 (32,7%) |
| Ictus previo | 90 (17%) |
| Cardiopatía previa | 199 (37,5%) |
| Antiagregación o anticoagulación | 233 (43,5%) |
| Estatinas | 145 (27,1%) |
| Antihipertensivos | 319 (59,5%) |
| Antidiabéticos | 109 (20,3%) |
| Tratamiento en fase aguda | |
|---|---|
| Farmacológicoa | 324 (60,4%) |
| Trombólisis sistémicab | 29 (8,3%) |
| Terapia endovascularb | 38 (10,9%) |
| Directa | 27 |
| Secuencial | 11 |
| Quirúrgico | 15 (2,8%) |
| ECVA hemorrágica | 13 (12,1%) |
| No | 130 (24,3%) |
| Complicaciones y rehabilitación | |
|---|---|
| Complicaciones totales | 23,9% |
| Rehabilitación | 59% |
Un 53% (284) de los pacientes con ECVA fueron valorados en el Servicio de Urgencias Generales en menos de 6 h desde el inicio de los síntomas, realizándose un estudio de neuroimagen en menos de 6 h desde el inicio de los síntomas en el 49,8% (267) del total de pacientes con ECVA de la muestra (anexo, tabla suplementaria 1). En el 37,1% (195) de los casos se activó el Código Ictus. Un 52,2% (280) de los pacientes con ECVA ingresaron en la Unidad de Ictus, un 10,1% (54) en la Unidad de Cuidados Intensivos y un 37,7% (202) en planta, el 99% de estos últimos a cargo del Servicio de Neurología.
El ictus isquémico supuso el 64,9% (347) de las altas, seguido de la ECVA hemorrágica en su conjunto, con un 20% (107) de los casos. Las altas por AIT fueron de un 14,8% (79).
En nuestra serie, del total de pacientes dados de alta con ictus isquémico, un 8,3% (39) recibió tratamiento por vía intravenosa (fibrinolítico), mientras que el 10.9% (38) recibió tratamiento endovascular (27 casos trombectomía mecánica directa y 11 casos de manera secuencial tras tratamiento por vía intravenoso). Del total de pacientes dados de alta por ECVA hemorrágica, un 12,1% fue intervenido quirúrgicamente. Las complicaciones intrahospitalarias fueron de un 23,9% (128) de los pacientes presento algún tipo de complicación médica y un 59% (300) de los pacientes recibieron tratamiento rehabilitador durante la hospitalización (tabla 1). Un 56% del total de pacientes inició rehabilitación durante el ingreso. Al alta, el 30,5% de los pacientes fue trasladado a un centro de rehabilitación, el 0,5% de ellos a un centro de rehabilitación intensiva, y un 8% continuó con rehabilitación de manera ambulatoria. El 71% de los pacientes recibió únicamente fisioterapia, el 5% logoterapia, un 1% terapia ocupacional y el 22% una combinación de las mismas.
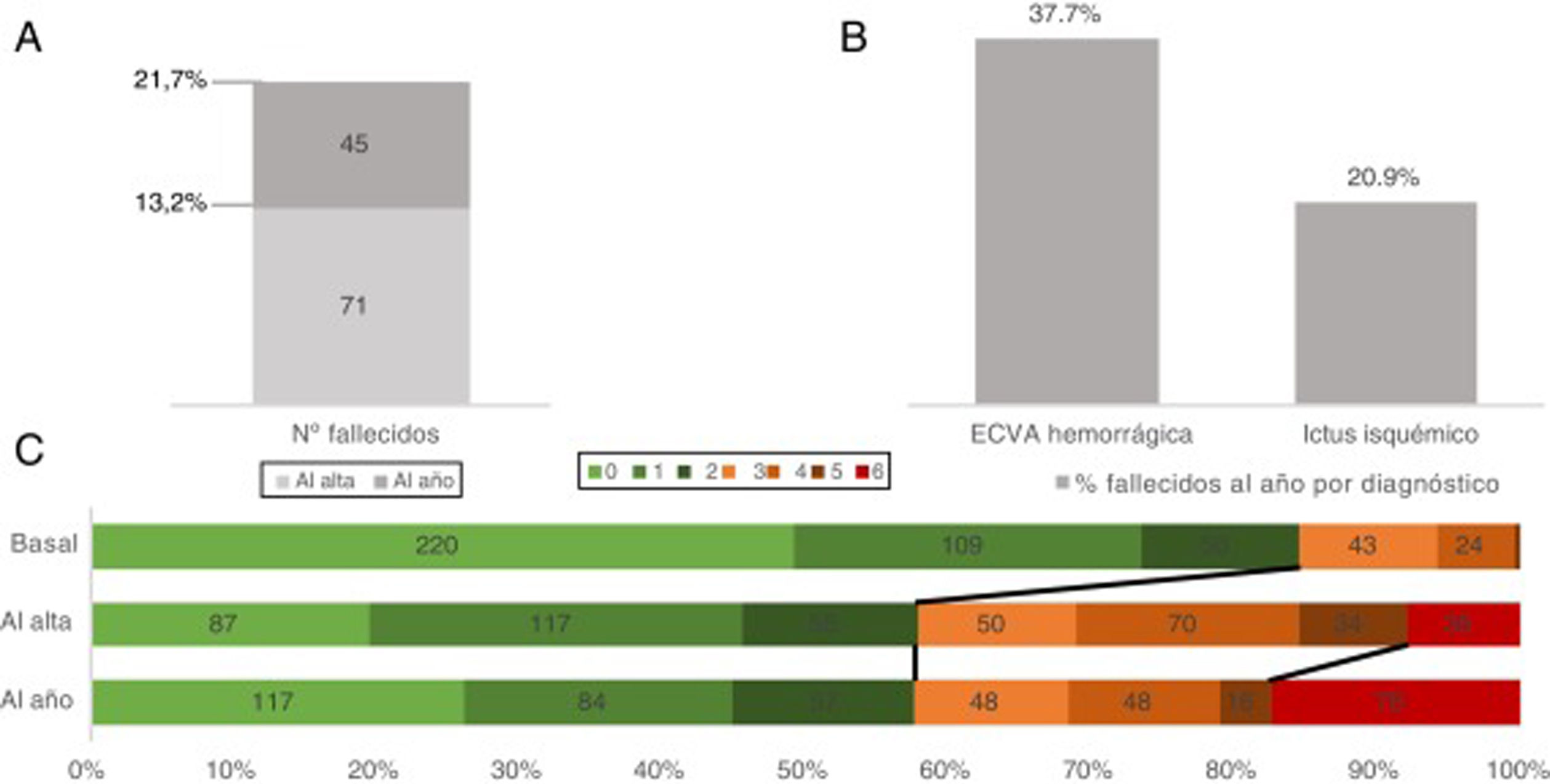
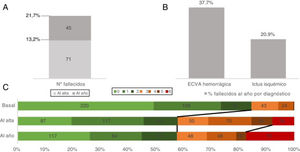
Finalmente, la mortalidad al alta de los pacientes dados de alta por ECVA para el periodo establecido previamente fue de un 13,2% (71), mientras que a los 12 meses aumentó hasta el 21,7% (116). Si desglosamos por subtipos de ECVA, en nuestro estudio la mortalidad al año por ictus isquémico fue menor que la mortalidad al año por ECVA hemorrágica (20,9% vs. 37,7%, respectivamente) (fig. 2). A los 12 meses, el 62,5% (335) de los sujetos eran autónomos o presentaban una dependencia leve (IB 95-100), un 19,7% (106) una dependencia moderada (IB 60-90) y un 17,7% (95) una dependencia grave (IB 0-60) (anexo, figura suplementaria 1). En la mRS al año, un 50% (268) de los sujetos eran autónomos (mRS 0-2), un 23,1% (124) presentaba cierto grado de discapacidad (mRS 3-5) y un 21,7% (138) había fallecido (mRS 6). La evolución de la discapacidad al ingreso, al alta y al año se muestra en la figura 2.
A) Mortalidad total en número absoluto al alta y al año. B) Porcentaje de fallecidos desglosado por diagnósticos. C) Discapacidad medida mediante la escala modificada de Rankin (mRS) al ingreso, al alta y al año únicamente para los pacientes con mediciones en las 3 variables (n = 488).
Una de las principales áreas de mejora reseñadas por Arrazola et al. en el año 2005 en su estudio acerca de la atención hospitalaria a la ECVA en Guipúzcoa en una muestra de pacientes dados de alta en el año 2000 fue el prolongado tiempo en la atención aguda de los pacientes9. En el año 2015, un 53% de los pacientes con ECVA fueron valorados en el Servicio de Urgencias Generales del HUD por el equipo de Urgencias y de Neurología en menos de 6 h desde el inicio de los síntomas, obteniendo además en un 49,8% de los pacientes un estudio de neuroimagen en menos de 6 h. La introducción del Código Ictus ha demostrado mejorar los tiempos en la atención a la ECVA10,11 y como ha ocurrido en Guipúzcoa, si comparamos el número de pacientes atendidos en urgencias en <6 h frente a los resultados publicados por Arrazola et al.9. Dado que el Código Ictus se activó en menos de la mitad de los casos (37,1%), es probable que también otros factores, como la mejor coordinación y detección de casos por parte de los distintos servicios de urgencias y hospitales comarcales, así como las campañas de información pública acerca del ictus, hayan podido contribuir también en esta reducción en los tiempos de atención a la ECVA, como ocurre en otras regiones12,13. Si en el año 2000 un alarmante número de pacientes (92,2%) habrían sido excluidos de tratamiento fibrinolítico solo por la demora en acudir a Urgencias y realizarse una TC craneal, en el año 2015 a un 30,5% de los pacientes con ECVA se les había realizado una TC craneal en <3h. De hecho, un 8,3% de los pacientes con ictus isquémico recibió tratamiento por vía intravenosa en el año 2015 en Guipúzcoa, un porcentaje similar al descrito en otros países europeos como Alemania o Reino Unido (9,5% y un 12,2%, respectivamente)2. Además, un 10,9% de los pacientes con ictus isquémico recibieron tratamiento endovascular, de los cuales casi en un 70% (27) fue de manera directa. El modelo centralizado en el HUD por el que optó la provincia de Guipúzcoa es probable que también haya tenido un impacto sobre la mejora en los tiempos de atención y, por lo tanto, el acceso a intervenciones agudas. En 2015, Ramsay A et al. publicaron la reducción en los tiempos de atención y acceso a intervenciones agudas entre los años 2008 y 2012 tras igualmente decantarse por un modelo centralizado en Londres y Manchester, comparado con zonas urbanas de Inglaterra donde la atención al ictus no está centralizada14.
En segundo lugar, en el estudio del año 2005 se alerta sobre la baja proporción de pacientes que recibieron tratamiento rehabilitador durante la estancia hospitalaria (9,2%)9. El número de pacientes con ECVA que realizó tratamiento rehabilitador intrahospitalario fue de un 56% en el año 2015, siendo la fisioterapia o una combinación de diferentes técnicas la modalidad de rehabilitación mayormente adoptada (93% en conjunto). Al alta hospitalaria, un 39% continuó recibiendo tratamiento rehabilitador, frecuentemente en régimen de ingreso (tabla 1).
Por último, comprobamos que la mortalidad global al alta de la ECVA en el año 2015 fue de un 13,2%, similar a la descrita en el informe The Burden of Stroke in Europe, donde se recoge, entre otras, una mortalidad del 14% en pacientes hospitalizados por ictus isquémico en Reino Unido para el periodo 2015-20162. La mortalidad al año fue del 21,7%, menor que la descrita al año en estudios previos15,16, donde se acerca a un 30% para los años 2000-200918. Esta mortalidad al año es también menor que la descrita en Guipúzcoa en el año 2000, tanto desglosada por subtipo de ECVA como global (2015 vs. 2000: global 21,7% vs. 25,9%, ictus isquémico 20,9% vs. 25,3% y ECVA hemorrágica 37,7% vs. 47,5%)9. Esto no parece relacionarse con un aumento de la morbilidad, ya que el porcentaje de pacientes autónomos o con dependencia leve (IB 95-100) al año se mantuvo en valores similares (anexo, figura suplementaria 1). Además, las características basales de la muestra de pacientes del presente estudio harían sospechar una peor evolución y pronóstico de los pacientes de no haberse introducido cambios en la atención a la ECVA. La media de edad de los pacientes dados de alta por ECVA en el año 2015 fue de 73,6 ± 14 años, similar a la descrita en esta misma comunidad en el año 20009, así como en estudios previos de corte poblacional, que describen edades comprendidas entre los 69 y los 72 años17,18. Sin embargo, la comorbilidad previa sí que parece haber incrementado si se comparan los datos entre las muestras del año 20009 y el año 2015, a pesar de que la selección de pacientes para ambos estudios fue prácticamente idéntica. Esto es especialmente relevante si tenemos en cuenta la importancia de factores como la HTA y la DM en el riesgo y el pronóstico de la ECVA18. Además, si en la muestra de pacientes con ECVA del año 2000, el peso del AIT en el total de las altas fue de un 22,8%9, en el año 2015 fue de un 14,8%. Probablemente, este descenso sea consecuencia del manejo ambulatorio del AIT en los casos indicados (según ABCD2 score y valoración del ritmo en el electrocardiograma)19 y como resultado, el peso del ictus isquémico y de la ECVA hemorrágica en las altas del HUD fue mayor en la muestra del año 2015.
Como limitaciones de este estudio, cabe destacar la naturaleza retrospectiva de la recogida de datos, así como la perdida de pacientes en el control a 12 meses. El grupo estudiado es heterogéneo, debido a unos criterios de selección amplios con el objetivo de seleccionar a todos los pacientes atendidos por ECVA en el HUD, hospital de referencia de esta enfermedad para la provincia de Guipúzcoa. Estos criterios de selección son además similares a los criterios previamente utilizados en nuestra provincia. Así, aun teniendo en cuenta las limitaciones, es posible tomar como referencia no solo los datos actuales de otros centros, sino los datos previamente descritos para esta misma provincia.
ConclusionesTras las modificaciones estratégicas introducidas en la atención a la ECVA en Guipúzcoa, incluyendo la centralización del modelo de atención en el HUD, en el año 2015 la mortalidad al alta y al año son menores a las descritas previamente. Además, más de la mitad de los pacientes son autónomos o presentan discapacidad o dependencia leve al año. Estos resultados se encuentran en línea con los objetivos y los resultados publicados por parte de otros centros españoles y europeos.
Conflicto de interesesThe authors deny any conflict of interest. This study did not receive funding.