Estudios recientes han informado una incidencia creciente del ictus isquémico entre adultos jóvenes. Sin embargo, la fuerza de la asociación entre los factores de riesgo vascular tradicionales no se ha establecido por completo.
MétodosComparamos a 120 pacientes con un primer ictus isquémico antes de los 55 años ingresados en la unidad de ictus de nuestro centro con 600 controles sanos sin ictus de un estudio de cohorte basado en la población (HERMEX), con emparejamiento según el sexo. Los factores de riesgo evaluados incluyeron: hipertensión, obesidad, fibrilación auricular, tabaquismo actual, tasa de filtración glomerular estimada (eGFR), colesterol total, colesterol de lipoproteínas de baja densidad (LDL-C), triglicéridos, colesterol de lipoproteínas de alta densidad (HDL-C) y diabetes mellitus. Utilizamos un análisis de regresión logística y calculamos el riesgo atribuible a la población. Realizamos un análisis global, por sexo y subgrupo etiológico.
ResultadosMediante análisis de regresión logística comprobamos que globalmente los factores de riesgo significativos fueron: hipertensión (OR: 1,58; IC 95%: 1,01-2,50), la fibrilación auricular (OR: 4,77; IC 95%: 1,20-19,00), una eGFR baja (OR: 4,74; IC 95%: 1,3-21,94) y un HDL-C bajo (OR: 5,20; IC 95%: 3,29-8,21), así como el consumo de tabaco para los varones (OR: 1,86; IC 95%: 1,14-3,03). El LDL-C mostró una asociación inversa con el ictus. El riesgo atribuible a la población para el HDL-C fue del 37,8% y para la hipertensión del 21,1%. En cuanto a los subgrupos etiológicos, destaca que tan solo el HDL-C bajo se relaciona con el ictus de etiología indeterminada.
ConclusionesLa hipertensión, la fibrilación auricular, una eGFR baja y un HDL-C bajo, añadiendo el consumo de tabaco en varones, son los principales factores de riesgo entre los pacientes menores de 55 años con un primer ictus isquémico. Especial interés creemos que puede tener profundizar en el manejo de los niveles bajos de HDL-C dentro de las estrategias preventivas en pacientes jóvenes con ictus.
Recent studies have reported an increasing incidence of ischaemic stroke among young adults. However, the strength of the association between traditional vascular risk factors has not been fully established.
MethodsWe compared 120 patients with a first ischaemic stroke before the age of 55 years admitted to the stroke unit of our centre with 600 healthy non-stroke controls from a population-based cohort study (HERMEX), matched for sex. Risk factors assessed included: hypertension, obesity, auricular fibrillation, current smoking, estimated glomerular filtration rate (eGFR), total cholesterol, low-density lipoprotein cholesterol (LDL-C), triglycerides, high-density lipoprotein cholesterol (HDL-C) and diabetes mellitus. We used logistic regression analysis and calculated population attributable risk. We performed an overall analysis, by sex and aetiological subgroup.
ResultsUsing logistic regression analysis we found that overall the significant risk factors were: hypertension (OR: 1.58; 95%CI: 1.01-2.50), auricular fibrillation (OR: 4.77; 95%CI: 1.20-19.00), low eGFR (OR: 4.74; 95%CI: 1.3-21.94) and low HDL-C (OR: 5.20; 95%CI: 3.29-8.21), as well as smoking for males (OR: 1.86; 95%CI: 1.14-3.03). LDLc showed an inverse association with stroke. The population attributable risk for HDL-C was 37.8% and for hypertension 21.1%. In terms of aetiological subgroups, only low HDL-C was associated with stroke of undetermined aetiology.
ConclusionsHypertension, auricular fibrillation, low eGFR and low HDL-C, plus tobacco use in men, are the main risk factors among patients under 55 years of age with a first ischaemic stroke. We believe that it would be of particular interest to further explore the management of low HDL-C levels as part of preventive strategies in young stroke patients.
El ictus isquémico en los adultos jóvenes es mucho menos frecuente que en los adultos mayores, aunque las enfermedades subyacentes y los factores de riesgo son más diversos1. Por este motivo, el diagnóstico de la enfermedad cerebrovascular en adultos jóvenes puede ser un reto para diferenciarlo de los stroke mimics e identificar la causa o la patogénesis subyacente2.
En estudios epidemiológicos recientes se ha señalado que la incidencia de ictus isquémico en adultos jóvenes está aumentando de una forma significativa3,4. En las series actuales, entre el 10% y el 20% de todos los ictus se producen en sujetos de entre 18 y 50 años5.
También se ha demostrado que los factores de riesgo de ictus tradicionales, que suelen ser comunes entre las personas mayores (hipertensión, dislipidemia, diabetes mellitus, consumo de tabaco y obesidad), también son habituales entre los pacientes más jóvenes con un primer ictus6,7.
En esta población joven con ictus, en la que parece que hay una prevalencia creciente de factores de riesgo vascular tradicionales8, existe un debate sobre si estos factores contribuyen a la causa del ictus y en qué medida lo hacen, en particular, para los menores de 55 años8. Por el contrario, también hay pacientes jóvenes sin factores de riesgo clásicos que pueden presentar otras condiciones con una asociación débil o incierta con el ictus. Estas enfermedades, a menudo, representan un factor de riesgo que puede ser estrictamente específico de la edad joven9.
La heterogeneidad etiológica y la mayor complejidad en su clasificación implica que, a pesar de la alta prevalencia de los factores de riesgo en adultos jóvenes con ictus isquémico, esta no se traduzca en una alta frecuencia de pacientes clasificados con causas típicas de ictus de aparición más temprana10.
También se ha comunicado que el riesgo atribuible a la población (RAP) de los factores de riesgo clásicos es diferente en hombres y mujeres jóvenes con ictus: parece ser que la hipertensión, diabetes, tabaquismo y consumo de alcohol son más prevalentes en hombres y la inactividad física o la obesidad lo son más en mujeres11.
Nuestro objetivo fue determinar la fuerza de asociación entre 10 factores de riesgo vascular y el ictus isquémico en adultos jóvenes y estratificar el análisis según el sexo y las principales etiologías del ictus.
MétodoComparamos a los pacientes con un primer ictus isquémico antes de los 55 años con una muestra seleccionada aleatoriamente de controles libres de ictus o enfermedad vascular sintomática de un estudio de cohortes poblacional (Harmonización de las Ecuaciones de Riesgo en el Mediterráneo Sur de Europa, Extremadura, HERMEX)12. El estudio se llevó a cabo en el Servicio de Neurología del Hospital Universitario de Badajoz y fue aprobado por el Comité de Ética del centro hospitalario.
Población de casosEl registro de ictus incluyó a todos los pacientes menores de 55 años de edad ingresados consecutivamente en los últimos 2años en la Unidad de Ictus de nuestro hospital con un diagnóstico al alta de primer ictus isquémico. Los factores de riesgo de ictus se obtuvieron de los registros médicos y de los datos de laboratorio. Los subtipos de ictus se clasificaron según los criterios modificados del Trial of Org 10172 in Acute Stroke Treatment (TOAST)13 y se agruparon de la siguiente manera para un análisis significativo1: aterosclerosis de grandes arterias2, cardioembolia3, enfermedad de pequeño vaso4 y origen indeterminado. Los pacientes que cumplían con los criterios de etiología indeterminada por causa mixta, si una de ellas era una fuente cardioembólica de alto riesgo, se clasificaron como cardioembólicos, y los pacientes con etiología rara o inhabitual, se clasificaron como indeterminados. Todos los pacientes contaban con un exhaustivo estudio etiológico y en la totalidad de los casos se realizó una resonancia magnética cerebral durante el ingreso.
No fue necesario el consentimiento por escrito de los participantes en este estudio, basado en registros hospitalarios.
Población controlEl proyecto HERMEX nació de la necesidad de generar información sobre la prevalencia de los factores de riesgo y la frecuencia de aparición de la enfermedad cardiovascular en la población extremeña. De una cohorte válida de 2.833 sujetos de entre 25 y 79 años, se seleccionó una muestra aleatoria de 600 sujetos entre 25 y 55 años. La información recogida de cada sujeto procede de una entrevista sobre antecedentes de factores de riesgo cardiovascular, tratamiento farmacológico recibido, síntomas y antecedentes de enfermedad cardiovascular, similar al proyecto MONICA, coordinado por la Organización Mundial de la Salud14.
Examinamos 10 factores de riesgo vascular bien establecidos, para los que pudimos crear variables comparables: hipertensión arterial, obesidad, dislipidemia, diabetes, fibrilación auricular (FA), tabaquismo actual, tasa de filtrado glomerular estimada (eGFR), colesterol de lipoproteínas de baja densidad (LDL-C) elevado, colesterol de lipoproteínas de alta densidad (HDL-C) bajo, triglicéridos (TG) elevados.
Definición de los factores de riesgoLa hipertensión se definió como la toma de una medicación antihipertensiva, un diagnóstico previo de hipertensión o según los criterios de la Organización Mundial de la Salud de 2003 (presión arterial sistólica ≥140mmHg o una presión arterial diastólica ≥90mmHg). La FA se definió como un diagnóstico de FA o de aleteo auricular. La obesidad se definió tanto en casos como en controles como un índice de masa corporal≥ 30. El estatus de fumador actual entre los casos se definió como fumar ≥1 cigarrillos al día en el año anterior al ictus. Entre los controles, definimos el tabaquismo a través de las respuestas al cuestionario como fumar actualmente o haber dejado de fumar menos de un año antes de la participación en el estudio HERMEX. La diabetes mellitus se definió en los casos como la diabetes tratada o el antecedente anterior al ictus, por una glucosa plasmática en ayunas ≥7 mmol/L (126mg/dL) o una prueba de tolerancia a la glucosa oral de 2 h de ≥11,1 mmol/L (200mg/dL), utilizando los datos disponibles de los registros médicos. Entre los controles, la diabetes se definió a través de un diagnóstico autodeclarado recogido en el cuestionario, un diagnóstico de diabetes que aparecía en los registros electrónicos, tener una medicación prescrita para la diabetes, bien por una glucosa plasmática en ayunas ≥7 mmol/L (126mg/dL) o por la presencia de una hemoglobina glicosilada mayor de 6,5. La eGFR se calculó mediante la fórmula MDRD (modification of diet in renal disease) y se definió como baja cuando el valor era inferior a 60ml/min/1,73 m2. Definimos las variables dicotómicas de la dislipidemia como LDL-C alto si ≥116mg/dL, HDL-C bajo si <39mg/dL y TG altos si ≥177mg/dL. Una variable alternativa de dislipidemia se definió como dislipidemia tratada, antecedentes de dislipidemia o colesterol total alto si ≥193mg/dL. Entre los casos para medir los niveles de lípidos, se extrajeron muestras de sangre en ayunas en el primer día laborable después del ictus y se analizaron en el laboratorio del hospital. Entre los controles, las muestras de sangre se extrajeron en ayunas en la visita de examen de salud. El LDL-C se calculó en todos mediante la ecuación de Friedewald. Si no se podía utilizar esta ecuación debido a un valor muy alto de TG, la variable binaria LDL-C se codificaba como alta.
Análisis estadísticoLos análisis estadísticos se realizaron con el programa SPSS para Mac versión 22.0. Se consideró que una p <0,05 de 2caras era estadísticamente significativa.
En primer lugar, se realizó una comparación entre grupos mediante las pruebas de χ2 y exacta de Fisher. Previamente a la dicotomización de las variables continuas (presión arterial diastólica, presión arterial sistólica, LDL-C, HDL-C, TG y eGFR) se confirmó que todas estas variables tenían una distribución normal. Para excluir la multicolinealidad, se calcularon los factores de inflación de la varianza mediante un análisis de regresión lineal y las medidas de asociación V de Cramer. Se calcularon las odds ratio (OR) univariantes para los 10 factores de riesgo dicotomizados.
En segundo lugar, la edad, y cada factor de riesgo se introdujeron en un modelo de regresión logística binaria multivariable, para el que se calcularon las OR ajustadas y los intervalos de confianza del 95%. Se utilizó un análisis de regresión logística por pasos hacia atrás con un nivel de eliminación de variables estadísticas de p <0,10.
Se calcularon los porcentajes de RAP a partir de las OR y los valores del intervalo de confianza del 95% que resultaron significativos mediante la fórmula: prevalencia de casos expuestos×[(OR-1)/OR]×100.
Además del análisis de toda la población de estudio, realizamos análisis por sexo y por causa etiológica. En los análisis de etiología específica, todo el grupo de control sirvió como control.
ResultadosSe incluyó a 159 pacientes del registro de ictus: 32 fueron hemorrágicos, 6 fueron excluidos por ser stroke mimics y uno era menor de 25 años, para el que no se disponía de controles. Así pues, la población de estudio en el análisis univariante estaba formada por 120 casos que tenían entre 26 y 54 años (34 mujeres y 86 hombres) y 600 controles (170 mujeres y 430 hombres). La relación casos/controles para ambos sexos fue 1:5. Los casos tenían una edad media de 46,8 años (DE 7,0) y los controles eran más jóvenes (42,4; DE 7,9). Los casos tenían una media de 1,8 factores de riesgo (DE 1,5), mientras que los controles sumaban de media 1,4 (DE 1,2), diferencias significativas (p=0,017).
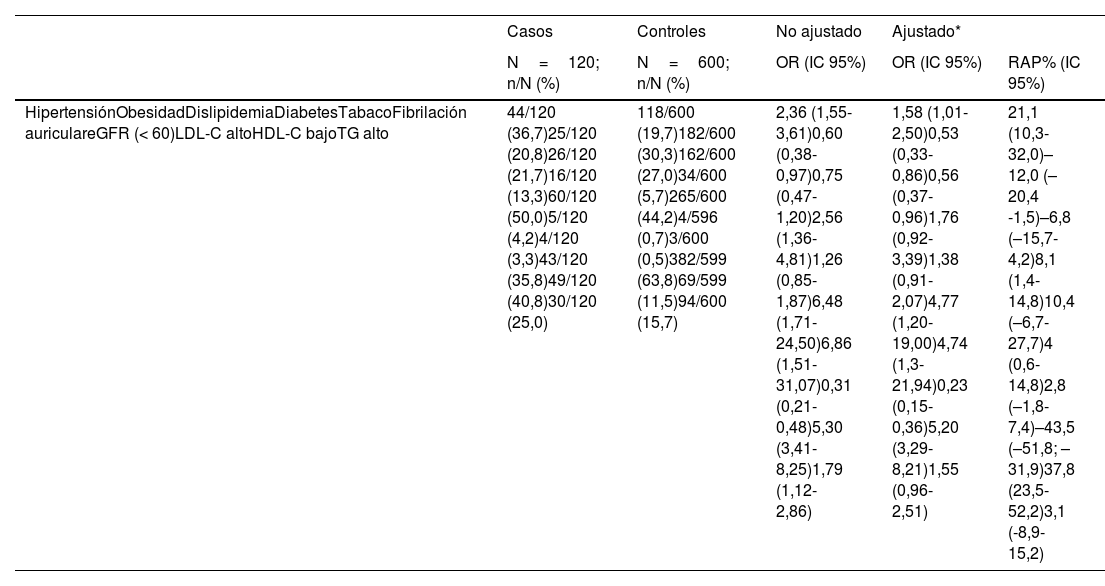
Entre toda la población del estudio, los factores de riesgo estudiados fueron más prevalentes entre los casos que en los controles, con excepción de la dislipidemia, la obesidad y el LDL-C alto. En el análisis de regresión logística multivariante, los factores de riesgo con fuerza de asociación significativa fueron eGFR bajo, FA, HDL-C bajo e hipertensión. El LDL-C alto y la obesidad se asociaron inversamente con el ictus isquémico (tabla 1).
Análisis de regresión logística univariante y multivariante de los factores de riesgo en el ictus isquémico de inicio a edad temprana
| Casos | Controles | No ajustado | Ajustado* | ||
|---|---|---|---|---|---|
| N=120; n/N (%) | N=600; n/N (%) | OR (IC 95%) | OR (IC 95%) | RAP% (IC 95%) | |
| HipertensiónObesidadDislipidemiaDiabetesTabacoFibrilación auriculareGFR (< 60)LDL-C altoHDL-C bajoTG alto | 44/120 (36,7)25/120 (20,8)26/120 (21,7)16/120 (13,3)60/120 (50,0)5/120 (4,2)4/120 (3,3)43/120 (35,8)49/120 (40,8)30/120 (25,0) | 118/600 (19,7)182/600 (30,3)162/600 (27,0)34/600 (5,7)265/600 (44,2)4/596 (0,7)3/600 (0,5)382/599 (63,8)69/599 (11,5)94/600 (15,7) | 2,36 (1,55-3,61)0,60 (0,38-0,97)0,75 (0,47-1,20)2,56 (1,36-4,81)1,26 (0,85-1,87)6,48 (1,71-24,50)6,86 (1,51-31,07)0,31 (0,21-0,48)5,30 (3,41-8,25)1,79 (1,12-2,86) | 1,58 (1,01-2,50)0,53 (0,33-0,86)0,56 (0,37-0,96)1,76 (0,92-3,39)1,38 (0,91-2,07)4,77 (1,20-19,00)4,74 (1,3-21,94)0,23 (0,15-0,36)5,20 (3,29-8,21)1,55 (0,96-2,51) | 21,1 (10,3-32,0)–12,0 (–20,4 -1,5)–6,8 (–15,7-4,2)8,1 (1,4-14,8)10,4 (–6,7-27,7)4 (0,6-14,8)2,8 (–1,8-7,4)–43,5 (–51,8; –31,9)37,8 (23,5-52,2)3,1 (-8,9-15,2) |
eGFR: tasa de filtrado glomerular estimada; HDL-C: colesterol de lipoproteínas de alta densidad; IC 95%: intervalo de confianza al 95%; LDL-C: colesterol de lipoproteínas de baja densidad; n/N: número de sujetos dividido por el total de sujetos; OR: odds ratio; RAP%: porcentaje de riesgo atribuible a la población; TG: triglicéridos.
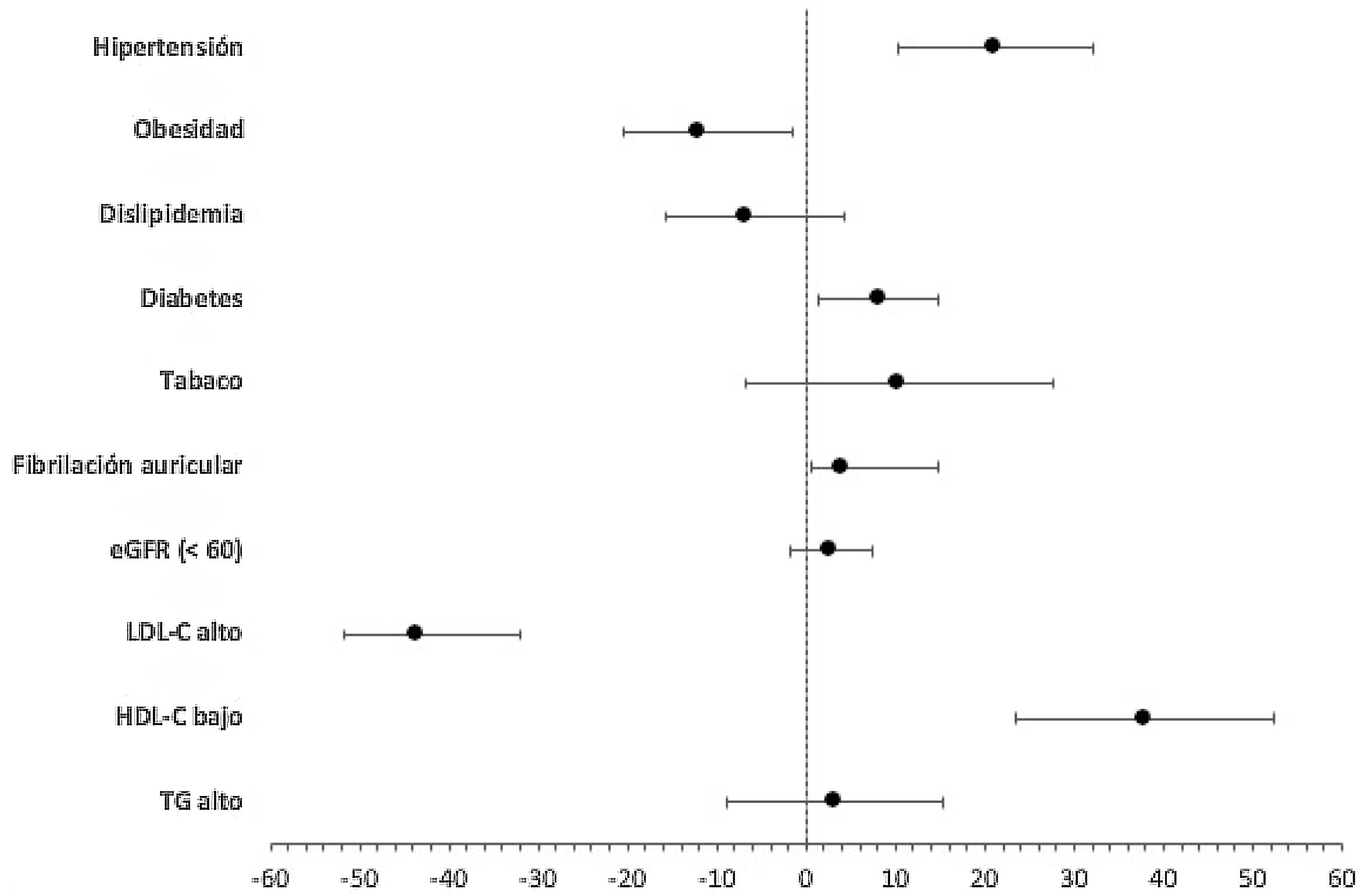
En cuanto a los riesgos atribuibles para toda la población joven con ictus, encontramos los porcentajes de RAP más altos para el HDL-C bajo, seguido de la hipertensión, el consumo de tabaco, la diabetes y la FA, que en conjunto, explicarían globalmente más del 70% de los ictus (tabla 1 y fig. 1).
Porcentaje de riesgo atribuible a la población con el intervalo de confianza al 95% para el global de la población con ictus.
eGFR: tasa de filtrado glomerular estimada; HDL-C: colesterol de lipoproteínas de alta densidad; LDL-C: colesterol de lipoproteínas de baja densidad; TG: triglicéridos.
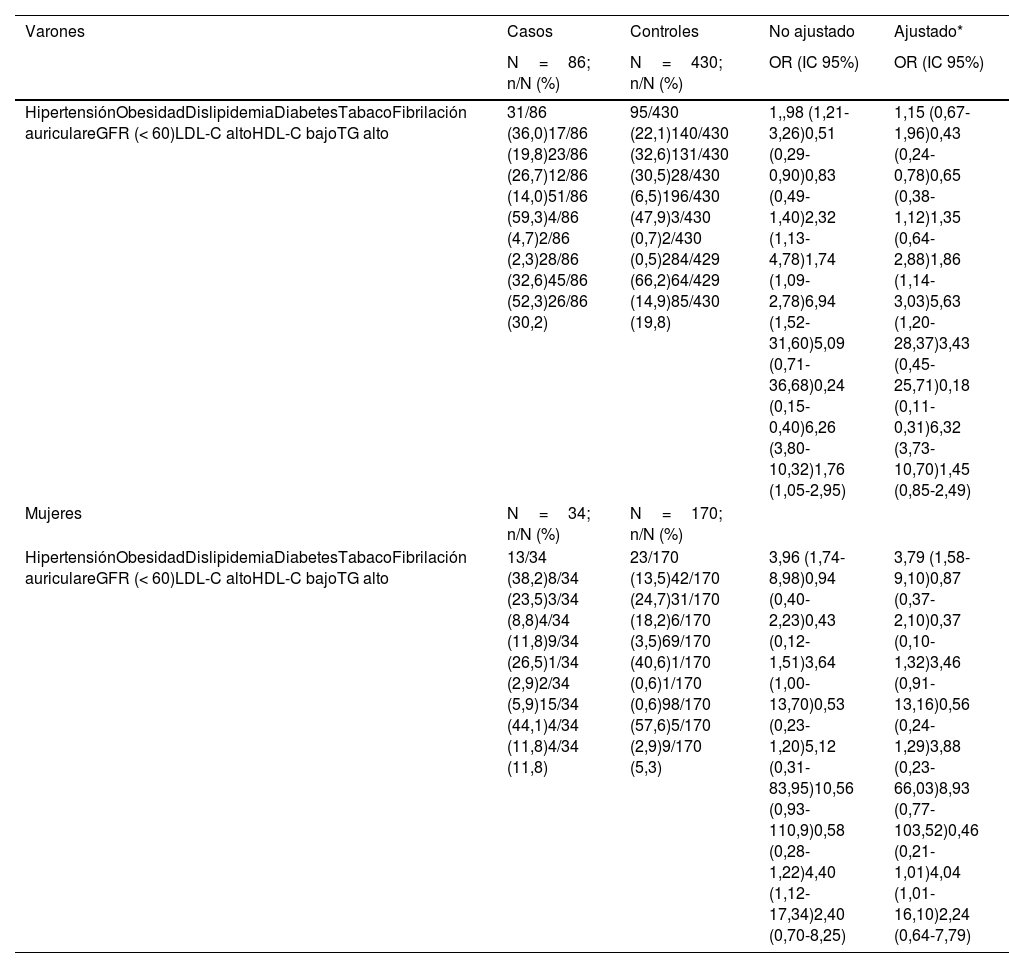
En el análisis específico para el sexo (tabla 2), la hipertensión, la diabetes y el HDL-C bajo se asociaron significativamente con el ictus isquémico en ambos sexos. Sin embargo, el tabaco, los TG altos y la FA surgieron como factores de riesgo significativos solo entre los hombres. La obesidad y el LDL-C elevado se asociaron inversamente con el ictus en los hombres; no se observó esta relación en las mujeres.
Análisis de regresión logística univariante y multivariante de los factores de riesgo en el ictus isquémico de inicio a edad temprana diferenciado por sexo
| Varones | Casos | Controles | No ajustado | Ajustado* |
|---|---|---|---|---|
| N=86; n/N (%) | N=430; n/N (%) | OR (IC 95%) | OR (IC 95%) | |
| HipertensiónObesidadDislipidemiaDiabetesTabacoFibrilación auriculareGFR (< 60)LDL-C altoHDL-C bajoTG alto | 31/86 (36,0)17/86 (19,8)23/86 (26,7)12/86 (14,0)51/86 (59,3)4/86 (4,7)2/86 (2,3)28/86 (32,6)45/86 (52,3)26/86 (30,2) | 95/430 (22,1)140/430 (32,6)131/430 (30,5)28/430 (6,5)196/430 (47,9)3/430 (0,7)2/430 (0,5)284/429 (66,2)64/429 (14,9)85/430 (19,8) | 1,,98 (1,21-3,26)0,51 (0,29-0,90)0,83 (0,49-1,40)2,32 (1,13-4,78)1,74 (1,09-2,78)6,94 (1,52-31,60)5,09 (0,71-36,68)0,24 (0,15-0,40)6,26 (3,80-10,32)1,76 (1,05-2,95) | 1,15 (0,67-1,96)0,43 (0,24-0,78)0,65 (0,38-1,12)1,35 (0,64-2,88)1,86 (1,14-3,03)5,63 (1,20-28,37)3,43 (0,45-25,71)0,18 (0,11-0,31)6,32 (3,73-10,70)1,45 (0,85-2,49) |
| Mujeres | N=34; n/N (%) | N=170; n/N (%) | ||
| HipertensiónObesidadDislipidemiaDiabetesTabacoFibrilación auriculareGFR (< 60)LDL-C altoHDL-C bajoTG alto | 13/34 (38,2)8/34 (23,5)3/34 (8,8)4/34 (11,8)9/34 (26,5)1/34 (2,9)2/34 (5,9)15/34 (44,1)4/34 (11,8)4/34 (11,8) | 23/170 (13,5)42/170 (24,7)31/170 (18,2)6/170 (3,5)69/170 (40,6)1/170 (0,6)1/170 (0,6)98/170 (57,6)5/170 (2,9)9/170 (5,3) | 3,96 (1,74-8,98)0,94 (0,40-2,23)0,43 (0,12-1,51)3,64 (1,00-13,70)0,53 (0,23-1,20)5,12 (0,31-83,95)10,56 (0,93-110,9)0,58 (0,28-1,22)4,40 (1,12-17,34)2,40 (0,70-8,25) | 3,79 (1,58-9,10)0,87 (0,37-2,10)0,37 (0,10-1,32)3,46 (0,91-13,16)0,56 (0,24-1,29)3,88 (0,23-66,03)8,93 (0,77-103,52)0,46 (0,21-1,01)4,04 (1,01-16,10)2,24 (0,64-7,79) |
eGFR: tasa de filtrado glomerular estimada; HDL-C: colesterol de lipoproteínas de alta densidad; IC 95%: intervalo de confianza al 95%; LDL-C: colesterol de lipoproteínas de baja densidad; n/N: número de sujetos dividido por el total de sujetos; OR: odds ratio; RAP%: porcentaje de riesgo atribuible a la población; TG: triglicéridos.
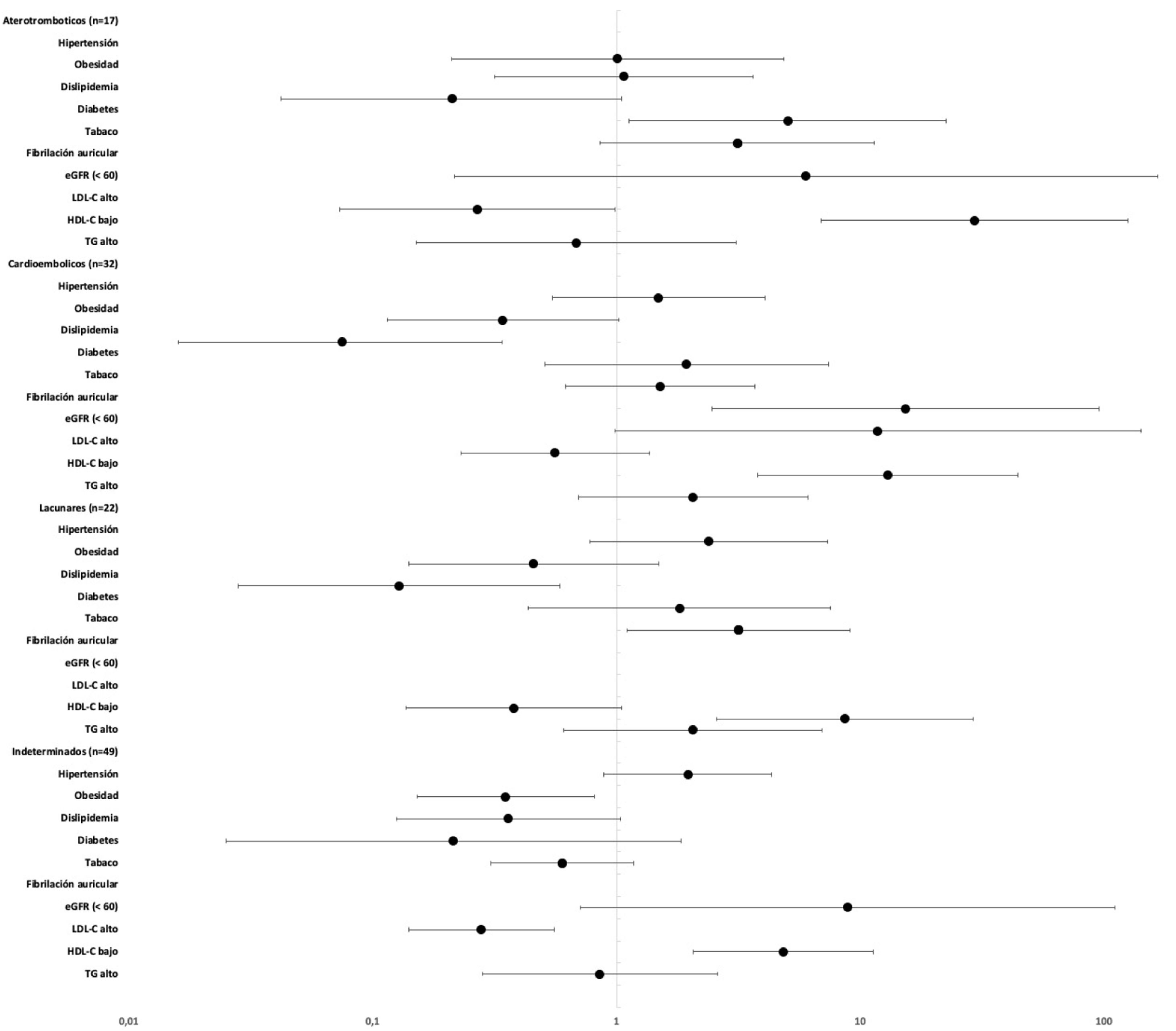
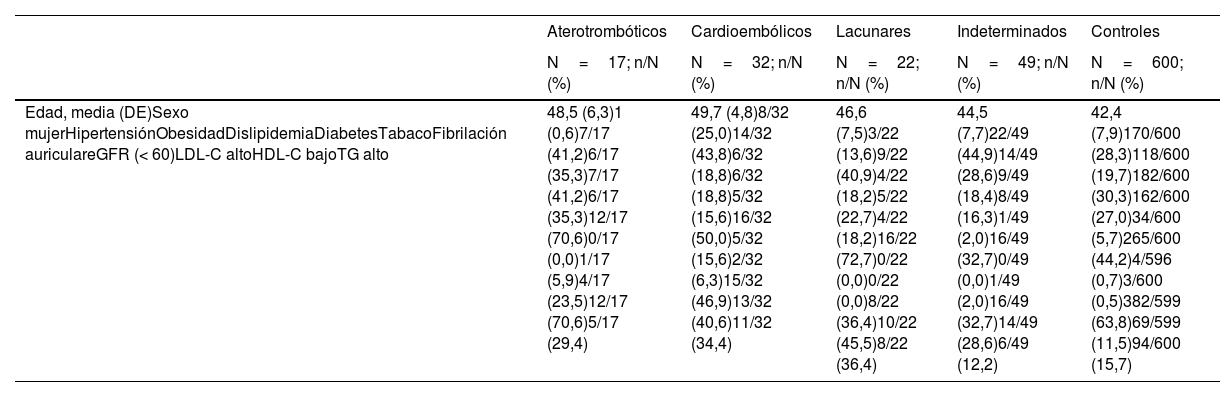
En el análisis por subgrupos etiológicos (tabla 3) para la aterosclerosis de las arterias grandes, surgieron asociaciones significativas para la hipertensión, el consumo de tabaco, la diabetes, el eGFR bajo y el HDL-C bajo. Para la etiología cardioembólica, la FA, la hipertensión, la diabetes, el eGFR bajo, el HDL-C bajo y los TG altos tuvieron asociaciones significativas. Para la enfermedad de pequeño vaso, la hipertensión, el consumo de tabaco, la diabetes, el HDL-C bajo y los TG altos surgieron como factores de riesgo. Para los ictus de etiología indeterminada, tan solo el HDL-C bajo se asoció significativamente como factor de riesgo de este tipo de ictus. En estos 4 grupos etiológicos, el LDL-C alto se asoció inversamente con el ictus, aunque de forma no significativa en el caso de los cardioembólicos. Debido a la ausencia de casos con factor de riesgo positivo, la FA no pudo analizarse en subgrupos que no fueran cardioembólicos y la eGFR no pudo analizarse en el subgrupo de infartos lacunares (fig. 2).
Prevalencia de los factores de riesgo analizados según el grupo etiológico
| Aterotrombóticos | Cardioembólicos | Lacunares | Indeterminados | Controles | |
|---|---|---|---|---|---|
| N=17; n/N (%) | N=32; n/N (%) | N=22; n/N (%) | N=49; n/N (%) | N=600; n/N (%) | |
| Edad, media (DE)Sexo mujerHipertensiónObesidadDislipidemiaDiabetesTabacoFibrilación auriculareGFR (< 60)LDL-C altoHDL-C bajoTG alto | 48,5 (6,3)1 (0,6)7/17 (41,2)6/17 (35,3)7/17 (41,2)6/17 (35,3)12/17 (70,6)0/17 (0,0)1/17 (5,9)4/17 (23,5)12/17 (70,6)5/17 (29,4) | 49,7 (4,8)8/32 (25,0)14/32 (43,8)6/32 (18,8)6/32 (18,8)5/32 (15,6)16/32 (50,0)5/32 (15,6)2/32 (6,3)15/32 (46,9)13/32 (40,6)11/32 (34,4) | 46,6 (7,5)3/22 (13,6)9/22 (40,9)4/22 (18,2)5/22 (22,7)4/22 (18,2)16/22 (72,7)0/22 (0,0)0/22 (0,0)8/22 (36,4)10/22 (45,5)8/22 (36,4) | 44,5 (7,7)22/49 (44,9)14/49 (28,6)9/49 (18,4)8/49 (16,3)1/49 (2,0)16/49 (32,7)0/49 (0,0)1/49 (2,0)16/49 (32,7)14/49 (28,6)6/49 (12,2) | 42,4 (7,9)170/600 (28,3)118/600 (19,7)182/600 (30,3)162/600 (27,0)34/600 (5,7)265/600 (44,2)4/596 (0,7)3/600 (0,5)382/599 (63,8)69/599 (11,5)94/600 (15,7) |
DE: desviación estándar; eGFR: tasa de filtrado glomerular estimada; HDL-C: colesterol de lipoproteínas de alta densidad; LDL-C: colesterol de lipoproteínas de baja densidad; n/N: número de sujetos dividido por el total de sujetos; TG: triglicéridos.
Análisis de regresión logística multivariante de los factores de riesgo en el ictus isquémico de inicio a edad temprana diferenciado por etiología.
Ajustado por edad y por cada factor de riesgo incluido en el estudio. Representa la odds ratio y el intervalo de confianza al 95%.
eGFR: tasa de filtrado glomerular estimada; HDL-C: colesterol de lipoproteínas de alta densidad; LDL-C: colesterol de lipoproteínas de baja densidad; TG: triglicéridos.
Nuestro estudio muestra una fuerte asociación entre el ictus a edad temprana y la hipertensión, la FA, una eGFR baja y un HDL-C bajo, a lo que hay que sumar el consumo de tabaco entre los varones. Además, encontramos diferencias en los perfiles de riesgo entre los subgrupos etiológicos: destaca que el grupo de indeterminados, siendo el más prevalente, no se asocia significativamente con ninguno de estos factores de riesgo clásicos, salvo con HDL-C bajo, por lo que debemos insistir en la búsqueda de nuevos factores de riesgo que permitan explicar este tipo de ictus y enfocar futuras estrategias de prevención.
Mientras que la prevalencia de ciertos factores de riesgo está disminuyendo en la población general, la prevalencia de los factores de riesgo vascular modificables (hipertensión, tabaquismo o diabetes) está aumentando entre los pacientes jóvenes con ictus6,9,15.
Algunos estudios demuestran que los pacientes con ictus a edad temprana tienen aproximadamente el doble de factores de riesgo al compararlos con su grupo etario poblacional8. Si el riesgo de eventos vasculares cerebrales aumenta en relación con el número de factores de riesgo, se podría explicar por este motivo el aumento en la prevalencia del ictus que se está observando4, pero no está claro que esto suceda así16.
Los datos recabados en los grandes estudios de cohortes que han informado sobre los factores de riesgo desde una perspectiva global demuestran en su conjunto que una serie de factores de riesgo explican gran parte de los ictus que se producen a nivel mundial17. Pero no sabemos si estos hallazgos también son aplicables a pacientes jóvenes con ictus, ya que no se estratificó el análisis por edad. En el estudio INTERSTROKE, solo el 11,8% de los pacientes tenían menos de 45 años y mostró algunas diferencias entre pacientes menores y mayores de 55 años de edad para algunos factores de riesgo18. Hasta el momento pocos estudios han analizado la fuerza de asociación entre el ictus en jóvenes y los factores de riesgo vascular8,11,19.
HipertensiónEn nuestro trabajo el 36,7% de los casos tenía hipertensión, tasa similar a las de prevalencia publicadas en otros trabajos11,15,20. El estudio Stroke in young fabry patients (SIFAP) mostró que la hipertensión fue el factor de riesgo individual más importante para el ictus isquémico, con un RAP del 25,5%, y que se asociaba significativamente con el ictus en adultos jóvenes (OR: 2,3; IC 95%: 2,0 a 2,6)21, datos que son similares a los nuestros. En un estudio finlandés publicado hace pocos años, se encontraron diferencias algo menores, RAP del 12,2% y una OR de 1,43 (IC 95%: 1,17-1,75)19.
ObesidadLa obesidad es un factor de riesgo vascular independiente para el ictus22,23. La obesidad, definida como un índice de masa corporal mayor a 30, se ha observado en más del 10% de las personas jóvenes que presentaron un ictus24. Un porcentaje mayor detectamos en nuestro estudio (20,8%), pero no observamos asociación positiva con el ictus. En el estudio SIFAP se encontró que la obesidad abdominal era uno de los principales factores de riesgo en mujeres con ictus21. Y, en el trabajo de Aignier et al., la obesidad en adultos jóvenes se asoció con un mayor riesgo de ictus con un RAP de 6,9% (OR 1,2; IC 95%: 1,5-2,3)11.
DislipidemiaEn algunos estudios se ha observado que la prevalencia de dislipidemia en pacientes jóvenes con ictus es aproximadamente del 50%, y que es algo más común en hombres que en mujeres1,20. En nuestro trabajo no encontramos una asociación significativa entre la dislipidemia e ictus, tampoco cuando se hace el análisis por sexo. Incluso encontramos una clara relación inversa entre el ictus y LDL-C, hecho que también se ha observado en otros trabajos19.
Esto podría explicarse por la heterogeneidad etiológica del ictus, dado que para algunas causas la dislipidemia no sería un factor de riesgo, salvo en el ictus debido a causa arteriosclerótica o enfermedad de pequeño vaso. En el análisis por subgrupos observamos una mayor prevalencia de dislipidemia en el grupo aterotrombótico que en los controles (41,2 vs. 27%). Este hecho se ha observado también en algunos estudios8,11.
Otra explicación de por qué la dislipidemia podría no contribuir significativamente al riesgo de ictus isquémico en adultos jóvenes podría ser que la mayoría de los estudios definieron la dislipidemia como un LDL-C alto o un HDL-C bajo, pero no investigaron la asociación entre diferentes variables lipídicas y el ictus, lo cual puede tener interés clínico. Por ejemplo, un estudio brasileño mostró que la proporción de apolipoproteína B (ApoB)/apolipoproteína AI estaba altamente asociada con el ictus isquémico (OR 4,03; IC 95%: 1,62-10,03)25.
En nuestro trabajo, valoramos otras variables lipídicas. Encontramos una clara y consistente asociación entre el HDL-C bajo y el ictus, tanto para el análisis global, como por sexo y por subgrupos. Este hecho ha sido observado por otros autores19,26,27. Tanto estudios experimentales, epidemiológicos, genéticos y clínicos indican que los niveles de HDL-C se correlacionan de forma independiente e inversa con la presencia de enfermedad vascular28. Y la presencia de niveles reducidos de HDL-C es la anormalidad lipídica más prevalente en sujetos con enfermedad arteriosclerótica precoz29. Por otro lado, estudios realizados con células en cultivo y en modelos animales han demostrado que las partículas de HDL-C ejercen una acción protectora vascular30. De hecho, el efecto antiaterogénico de las HDL-C involucraría múltiples mecanismos, incluyendo el transporte reverso del colesterol y la acción protectora cardiovascular antioxidante, antiagregante plaquetaria, antiapoptótica y antiinflamatoria, no relacionadas necesariamente con la homeostasis del colesterol corporal31. El descubrimiento de nuevos genes y vías que participan en el metabolismo de las HDL-C quizás lleve a considerar con mayor énfasis el diagnóstico y el manejo de los niveles bajos de HDL-C dentro de las estrategias preventivas en pacientes jóvenes con ictus32.
Por otro lado, el HDL-C bajo no solo es un buen marcador de riesgo vascular; también puede indicar un peor estado de salud debido a factores concomitantes que no hemos analizado en nuestro trabajo, como es el sedentarismo o un peor estatus social33,34.
Los TG elevados es un condicionante de riesgo con frecuencia desatendido por los neurólogos, aunque cada vez son más los estudios que han revelado una relación entre los TG elevados y el ictus35. La hipertrigliceridemia puede aumentar el riesgo de ictus isquémico al predisponer a los pacientes a la aterosclerosis, la trombosis y la hiperviscosidad36. En nuestro trabajo es un factor de riesgo más prevalente en los casos, se asocia de forma no independiente con el ictus y con algunos subtipos etiológicos.
DiabetesEn nuestro trabajo la diabetes se comporta como un factor de riesgo de forma global, para ambos sexos y para los subgrupos etiológicos de aterosclerosis y enfermedad de pequeño vaso.
En los estudios realizados hasta ahora la fuerza de la asociación entre la diabetes y el ictus en jóvenes ha variado ampliamente37. Según algunos autores, la diabetes está presente hasta en el 10% de los pacientes jóvenes con ictus15,16: lo encontramos en rel 13% en nuestra serie. En estudios recientes el RAP oscila entre el 4,8% y el 6,5%11,19; es del 8,1% en nuestro trabajo. Teniendo en cuenta estos datos, es alarmante que la incidencia de diabetes tipo 2 en adultos jóvenes esté aumentando, lo que es un argumento a favor del incremento en la tasa de ictus a edad temprana16.
Aunque no hay diferencias notables en la prevalencia de diabetes tipo 2 entre hombres y mujeres21, el riesgo de ictus, según algunos estudios, sería mayor en mujeres (hazard ratio 2,8) que en hombres (HR 2,2)38. En nuestro trabajo, también observamos que la fuerza de asociación de la diabetes con el ictus fue mayor para la mujer.
Es interesante destacar que 2de los componentes aterogénicos más potentes de la dislipidemia diabética son la elevación de las partículas residuales de TG y las HDL-C bajas39, alteraciones que observamos en nuestra serie (datos no mostrados).
TabacoLa proporción de fumadores entre los pacientes jóvenes con ictus es alta, hasta un 50% de ellos se declaran fumadores en estudios recientes8,10. Además, durante la última década, el tabaquismo ha aumentado en las personas jóvenes40. Según nuestro estudio, fumar contribuye al ictus en los varones y cuando la etiología es aterotrombótica o lacunar. Hallazgos similares se han encontrado en otros trabajos18,40. En comparación con los adultos mayores de 55 años, la relación dosis-respuesta con el ictus parece más fuerte, tanto para hombres como para mujeres, a edades más tempranas41.
Filtrado glomerular renalNuestro estudio demuestra que la eGFR se comporta globalmente como un potente factor de riesgo y, específicamente, se asocia con todos los subtipos etiológicos, excepto con el de causa indeterminada. Es conocido que, en los sujetos con una disminución de la eGFR moderada (eGFR 30-59), el riesgo de muerte cardiovascular es hasta 3 veces mayor que en los sujetos con eGFR normal42. Las guías vigentes consideran que todos los sujetos con eGFR moderada tienen un riesgo alto de enfermedad vascular, incluido el ictus43. La función renal, determinada por la eGFR, muestra una relación inversa, con un claro gradiente de riesgo de ictus a medida que empeora la función renal44. Algunos autores han demostrado que la proteinuria en sí misma es un factor de riesgo poco reconocido de ictus, independientemente de la presión arterial y la diabetes, y que, junto con la disminución de la función renal, eleva sustancialmente el riesgo de ictus45.
LimitacionesLas limitaciones de nuestro estudio incluyen las potenciales fuentes de sesgo inherentes a los estudio de casos y controles. Aunque intentamos homogeneizar cuidadosamente los factores de riesgo, puede quedar siempre algún sesgo residual. La prevalencia de FA y eGFR entre los controles fue baja y, en consecuencia, las OR estimadas para estos factores de riesgo poco frecuentes deben interpretarse con cautela; además no pudimos analizarlos en todos los subgrupos etiológicos.
Como limitación con respecto al tabaquismo, no pudimos analizar la relación dosis-respuesta entre el tabaquismo y el ictus. No incluimos ningún factor relacionado específicamente con el riesgo individual para la mujer, como pudieran ser el uso de anticonceptivos o la migraña, o el riesgo per se en la edad fértil de la mujer. Con respecto a las mediciones de la función renal, se clasificó a los sujetos según una única determinación de la eGFR y, aunque es lo habitual en los estudios epidemiológicos, es conocido que las fórmulas de cálculo basadas en la creatinina pueden tener sus limitaciones.
Todos los modelos se ajustaron por factores de riesgo vascular, pero no por el uso de estatinas, fármacos del sistema renina-angiotensina o uso de antiagregantes. Tampoco incluimos el tiempo de evolución de los factores de riesgo. Ni otras enfermedades concomitantes, neoplasias, actividad física, factores socioeconómicos o la polución, que se han relacionado también con la enfermedad cerebrovascular.
ConclusionesLa hipertensión, la FA, una eGFR baja y un HDL-C bajo y el consumo de tabaco son los principales factores de riesgo entre los pacientes menores de 55 años con un primer ictus isquémico. Especial interés creemos que puede tener profundizar en el manejo de los niveles bajos de HDL-C dentro de las estrategias preventivas en pacientes jóvenes con ictus. Además de mejorar la salud renal mediante el desarrollo de actividades de promoción, educación para la salud y prevención de la insuficiencia renal, al menos en grupos específicos de riesgo. Las diferencias notables en el perfil de riesgo según el subgrupo etiológico corrobora la notable complejidad patogénica del ictus a edad temprana. Debemos insistir en la búsqueda de nuevos factores de riesgo que permitan explicar este tipo de ictus y enfocar futuras estrategias de prevención.