Estudio evolutivo del pie plano infantil
Follow-up study of flat feet in children
COLL BOSCH, M.a D.*; VILADOT PERICE, A.**, y SUSO VERGARA, A.***
* Unidad de Ortopedia Pediátrica de la Corporació Sanitaria del Parc Taulí. Sabadell.
** Profesor titular de Cirugía Ortopédica y Traumatología de la Universidad Autónoma de Barcelona.
*** Profesor titular de Cirugía Ortopédica y Traumatología de la Universidad de Barcelona.
Correspondencia:
Dra. M.a D. COLL BOSCH.
Mallorca, 311-313, 2.°, 2.a
08037 Barcelona.
Beca Fiss 94/1475.1998.
Premio Fundación SECOT 1998 de Investigación Clínica en Cirugía Ortopédica y Traumatología.
Resumen: Este trabajo pretende demostrar que la historia natural del pie plano flexible del niño no se ve afectada por ningún tipo de tratamiento. Para ello se han escogido 242 niños de edades comprendidas entre 3 y 5 años diagnosticados de pie plano flexible y se ha seguido su evolución durante 3 años comparando tres tipos de tratamiento; un grupo ha sido tratado con cuñas internas adaptadas a zapatos ortopédicos, otro con plantillas y un grupo control sin tratamiento. Se han valorado variables clínicas: edad, sexo, antecedentes familiares, peso, grado de pie plano, valgo de talón, edad de inicio de la marcha, hiperlaxitud ligamentosa, test de Jack, desviación de los ejes de los miembros inferiores y desgaste del calzado; variables radiológicas: ángulo astrálago-primer metatarsiano, de Moreau y Costa-Bartani, de divergencia astrálago-calcáneo y valgo de tobillo según técnica de Viladot. También se ha realizado un estudio de la marcha con baropodómetro electrónico en 20 niños de cada grupo de intervención. Los resultados mostraron que en un 85% de los niños el pie se normaliza con el crecimiento independientemente del tipo de tratamiento.
Conclusiones: 1) el pie plano flexible del niño se normaliza de forma espontánea con el crecimiento, siendo considerado como una etapa normal del desarrollo del pie; 2) el diagnóstico de pie plano debe hacerse tanto en estática como en dinámica; 3) la edad óptima para su diagnóstico es entre 5 y 6 años, y 4) el tratamiento no influye en la evolución natural del pie plano en el niño.
PALABRAS CLAVE: Pie plano flexible. Niño. Tratamiento ortopédico. Estudio de la marcha.
ABSTRACT: This study proposed to demonstrate that treatment does not affect the natural history of flexible flat foot in children. A selection was made of 242 children ranging in age from 3 to 5 years who were diagnosed as having flexible flat foot. Their evolution was followed-up for 3 years. Three types of treatment were compared: internal wedges in orthopaedic shoes, shoe inserts, and an untreated control group. Clinical variables evaluated were: age, sex, family history, weight, the degree of flat foot, valgus heel, age at walking, ligamentous laxity, Jack test, deviation of the lower limb axis and shoe wear, radiological variables, talus-first metatarsal angle, Moreau and Costa-Bartani-angle, talar-calcaneal divergence, and valgus ankle following the Viladot technique. A gait study was made using electronic baropodometry in 20 children from each group. The results showed that the foot normalized with growth in 85% of the children, regardless of the type of treatment.
Conclusions: 1) flexible flat foot in children corrects spontaneously with growth and is considered a normal stage of foot development; 2) the diagnosis of flat foot should be static and dynamic; 3) the optimal age for diagnosis is 5 to 6 years, and 4) treatment does not influence the natural evolution of flat foot in children.
KEY WORDS: Flexible flat foot in children. Non-operative treatment. Gait study.
El pie plano (PP) se define como una disminución o pérdida de altura de la bóveda plantar asociada a supinación del antepié y valgo del retropié. El PP diagnosticado en la infancia se puede considerar como un pie del desarrollo, ya que en muchos casos corrige de forma espontánea con el crecimiento. El pie es una estructura dinámica, por esta razón el diagnóstico de las anomalías morfológicas del pie no puede hacerse solamente desde el punto de vista estático, sino que debe observarse cómo se comporta durante la marcha.
El interés por el estudio de la evolución del PP del niño se debe a que en las generaciones actuales de adultos, la mayoría de los cuales no fueron tratados de PP en la infancia, hay una baja incidencia de esta patología, y cuando está presente no produce ningún tipo de molestia.
La hipótesis de trabajo se basa en que la evolución natural del pie plano flexible (PPF) del niño no se ve afectada por ningún tipo de tratamiento.
Material y Método
El estudio está compuesto de 242 niños de edades comprendidas entre 3-4 años diagnosticados de PPF. Se han excluido los niños con afectación neurológica o con algún síndrome asociado a hiperlaxitud ligamentosa, o bien que hayan sido tratados de PP o intervenidos quirúrgicamente de pie equinovaro congénito. Se han escogido 20 niños de cada grupo de intervención (según criterios de cumplimiento) para valorar cómo se comporta el PPF durante la marcha, siguiendo su evolución durante los 3 años del estudio.
El estudio se considera un ensayo clínico de distribución aleatoria a simple ciego y sin placebo, comparando tres grupos de intervención de 3 años de duración. En el grupo control se aconseja a los niños andar descalzos, hacer ejercicios de puntillas, talones y de inversión del pie. En los grupos de tratamiento éste se ha realizado en un grupo con cuñas internas de 5 mm adaptadas a un calzado ortopédico y el otro con plantillas ortopédicas semirrígidas.
Se valorarán los antecedentes familiares y patológicos del paciente, así como la edad de inicio de la marcha; para medir el peso se ha valorado el índice de masa corporal.
Para determinar los grados de PP se evaluó la huella plantar, que se observa a través del podoscopio y el fotopodograma; este último se ha realizado en apoyo bipodal y monopodal. Para clasificar los distintos grados de PPF en el niño se ha utilizado el método de Rose, añadiendo el Grado 2 descrito por Viladot.29 El valgo de talón se mide por inspección clínica en el podoscopio, comprobando si persiste durante la marcha. La hiperlaxitud ligamentosa se mide siguiendo el test de Wynne-Davies. También se valora el test de Jack. En las desviaciones de los ejes de los miembros inferiores se observa clínicamente la rotación de caderas, la torsión tibial y el genu valgo y varo. Se observó la existencia o no de desgaste del calzado a nivel del talón y su localización externa, interna o posterior.
Radiológicamente se han medido los ángulos astrágalo-primer metatarsiano y el de Moreau y Costa-Bartini en proyección lateral y el ángulo de divergencia astrágalo-calcánea en proyección anteroposterior. Para medir el valgo de retropié se ha utilizado la proyección del Viladot.28
El análisis de la marcha se realizó en el baropodómetro electrónico (BPE), que es un sistema constituido por una plataforma Kistler de 1.024 sensores de carga axial de 1 cm2 adaptada a un sistema informático PEL 38. Se compara la huella plantar estática que se obtiene con el podoscopio, fotopodograma y BPE. También se relaciona la superficie plantar estática y dinámica que se observa en el BPE.
El seguimiento clínico se realizó con una periodicidad semestral. La revisión anual comprende la valoración clínica, radiológica, fotopodograma y estudio dinámico con BPE.
Fueron excluidos del estudio aquellos pacientes que no han acudido a los controles o bien que no han aceptado las pruebas diagnósticas; en un caso el abandono se produjo por padecer el paciente una enfermedad de Perthes.
Resultados
Se presentan los resultados de 195 niños en función de las variables estudiadas.
1. Edad. En el análisis basal los niños tenían entre 3 y 5 años. En el análisis final de la serie se observa que el 85% de los pies se normalizan entre los 5 y 7 años.
2. Sexo. Tal como se observa en el análisis basal, el que haya un predominio del sexo masculino respecto al femenino en esta serie es debido a que se seleccionaron los niños entre primeras visitas de diversas patologías de cirugía pediátrica, tales como fimosis y hernias, éstas últimas más frecuentes en el sexo masculino, además de los que consultaban por PP. De todas formas, el sexo no enfluyó en los resultados, ya que tanto los niños como las niñas están distribuidos de forma homogénea en los tres grupos de tratamiento.
3. Relación con el peso. En esta serie se pone de manifiesto que mientras en el análisis basal no hay una correlación entre estos datos, en los resultados finales puede observarse que el sobrepeso sí que influye en el grado de PP.
4. Antecedentes patológicos. Analizando los resultados se demuestra que las alteraciones posturales de los miembros inferiores presentes en el nacimiento no predisponen al PP
5. Antecedentes familiares. Se observó una clara correlación entre los antecedentes familiares de esta patología con un grado más severo de PP. En el presente trabajo presentaban antecedentes familiares en un 45,9% de los niños.
6. Edad de inicio de la marcha. La edad media de inicio de la marcha fue de 12,3 meses (mínimo: 8 y máximo: 24 meses).
7. Desviaciones de los ejes de los miembros inferiores. Respecto a la rotación de caderas, comparando el análisis final con el basal, se observa que la anteversión femoral no está influenciada por el tratamiento. De todas formas, en el resultado final hay un ligero aumento (3,3% respecto al grupo de plantillas y el 5% al de cuñas internas) de los pacientes con anteversión femoral en el grupo control respecto al de cuñas internas y plantillas. En esta serie la anteversión femoral aumenta un 18,3% con la edad. Solamente se ha registrado un caso de retroversión femoral.
La torsión tibial interna sólo está presente en un 9,1% de niños en el análisis basal, pasando a un 5,1% en el final. La proporción de torsión tibial interna es parecida en los tres grupos de tratamiento, algo más numerosa en el grupo control (2,6% respecto al de plantillas y el 3,7% al de cuñas internas). En esta serie la torsión tibial externa sólo corresponde a un 1% de la muestra y no se modifica en los 3 años de evolución.
Teniendo en cuenta que se ha considerado como genu valgo cuando el ángulo femorotibial es superior a 5°, se observa que en el análisis basal hay un 90,9% de genu valgo, que se reduce a un 58,2% en el resultado final.
8. Hiperlaxitud ligamentosa. La hiperlaxitud ligamentosa se encuentra en una proporción del 56,6% en los niños de 3 años y se observa que aumenta cuanto más elevado es el grado de PP. Sin embargo, en los niños entre 5 y 7 años se halla presente en el 16,9% de los casos.
9. Test de Jack. En el análisis final este test fue positivo en todos los casos.
10. Desgaste del calzado. En el análisis basal se observa que este desgaste se localiza principalmente en el borde externo del talón (49,6%), después en la parte central (7,4%) y finalmente en el borde interno, que es el menos frecuente (4,5%). Después de los 3 años de tratamiento se observa un desgaste externo del talón (50,3%), más frecuente en los niños tratados con cuñas internas seguido del de plantillas. Por otro lado, el desgaste central o posterior (14,4%) es más frecuente en el grupo control.
11. Valgo de talón. El valgo de talón está presente en la mayoría de los niños al inicio del estudio (99,6%) y sólo faltó en un caso. En los datos finales, mientras que el PP se normaliza en un 85% de los casos, el valgo de talón persiste en un 93,8%.
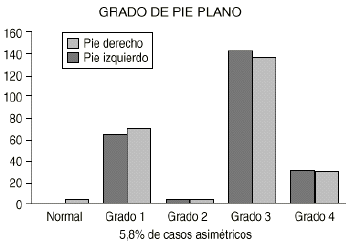
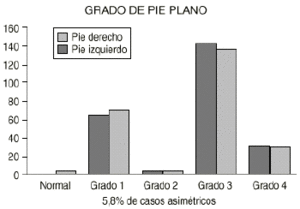
12. Diagnóstico clínico. Al inicio del estudio en el diagnóstico clínico realizado con el podoscopio hay una mayor proporción de PP Grado 3 (58,7% en pie derecho y un 56,2% en el izquierdo), seguido del Grado 1 (26,9% en el derecho y un 28,9% en el izquierdo) y el Grado 4 (alrededor del 12% en ambos pies). El Grado 2 sólo está presente en un 1,7% de los pacientes. Esta baja proporción es debida a que, según describe Viladot,28 el PP Grado 2 se trata en realidad de un pie cavovalgo y que corresponde a una etapa de curación del PP. Hay una pequeña proporción de pies asimétricos (5,8%) (Fig. 1).
Figura 1. Distribución en grados de los pacientes al inicio del estudio.
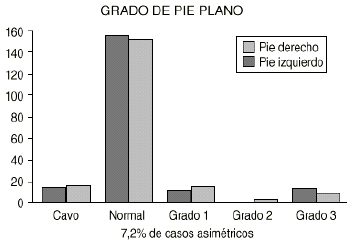
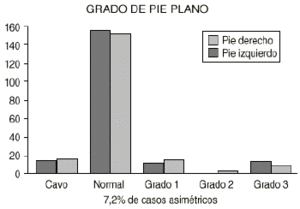
Al final del estudio se observa que hay una pequeña proporción de pies cavos (6,2% en el pie derecho y un 7,2% en el izquierdo) que junto con los pies normales (alrededor de un 80% en el derecho y un 77,9% en el izquierdo) representan más o menos un 85% de la muestra. El PP más frecuente al tercer año es el de Grado 1 (7,7% en el derecho y un 9,7% del izquierdo), seguido del Grado 3 (6,2% en el derecho y un 4,6% del izquierdo). Solamente hay un pie izquierdo de Grado 2. No ha quedado ningún PP de Grado 4. El grado de asimetrías fue del 7,2% (Fig. 2).
Figura 2. Distribución en grados de los pacientes al final del estudio.
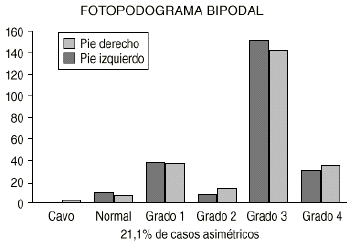
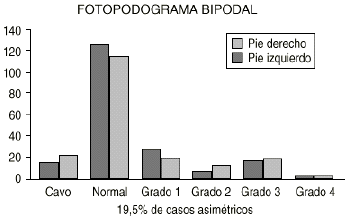
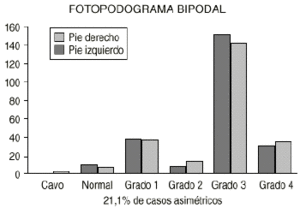
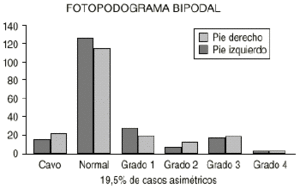
En esta serie se pone de manifiesto que en el fotopodograma bipodal hay un aumento del PP, disminuyendo el pie normal tanto en el inicio como al final del estudio. Del mismo modo aumenta la proporción de asimetrías respecta a la valoración con el podoscopio. Desde el punto de vista estadístico, relacionando los dos métodos de diagnóstico, se observa que hay una correlación en toda la evolución del PP (Figs. 3 y 4). Analizando el fotopodograma monopodal se observa que los datos no varían demasiado en relación al bipodal.
Figura 3. Fotopodograma bipodal al inicio del estudio.
Figura 4. Fotopodograma bipodal al final del estudio.
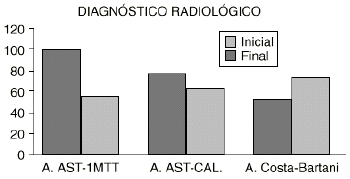
13. Diagnóstico radiológico. En el análisis inicial hay una correlación entre los datos clínicos y radiológicos del PP. El ángulo astrágalo-primer metatarsiano está alterado en el 99,6% de los casos. El de divergencia astrágalo-calcánea presenta valores de PP en el 78,9% y el de Moreau y Costa-Bartani en un 52,9% de los pacientes. Por tanto, el ángulo-primer metatarsiano coincide con la clínica, seguido del astrágalo-calcáneo y el de Moreau y Costa-Bartani.
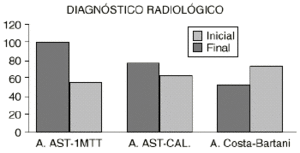
En cambio, en el análisis final se observa que hay más pies etiquetados de normales desde el punto de vista clínico que radiológico. El ángulo astrágaloprimer metatarsiano está alterado en un 46,9% de los casos, seguido del astrágalo-calcáneo en un 31,6% y el de Moreau y Costa-Bartani en un 28,9%. Por tanto, el ángulo más fiable sería el de Moreau y Costa-Bartani, seguido del de divergencia astrágalo-calcánea. El menos concordante es el astrágalo-primer metatarsiano (Fig. 5).
Figura 5. Diferentes parámetros radiológicos estudiados. A. AST-1MTT: ángulo entre astrágalo y primer metatarsiano. A. AST-CAL: ángulo astrágalo-calcáneo. A. Costa-Bartani: ángulo de Costa-Bartani.
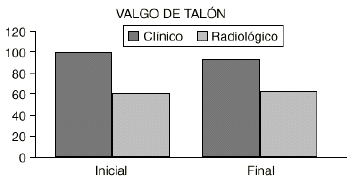
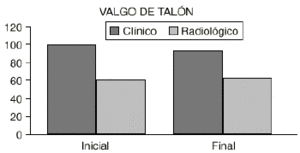
No se ha encontrado una concordancia entre el diagnóstico clínico (alrededor del 90%) y radiológico (alrededor del 60%) del valgo de talón, tanto al inicio como al final del estudio (Fig. 6).
Figura 6. Falta de concordancia entre los diagnósticos clínico y radiológico del valgo del talón.
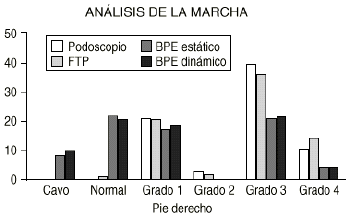
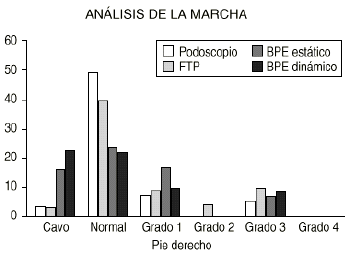
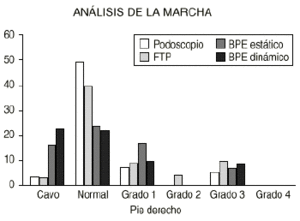
14. Análisis de la marcha. En el estudio de la marcha realizado con el BPE solamente se ha analizado la huella plantar con el fin de compararla con los métodos estáticos habituales de diagnóstico del PP. La finalidad de este trabajo es la de comparar la huella plantar estática obtenida con los medios clásicos, como son el podoscopio y fotopodograma, con la del BPE. Por otro lado se relaciona la huella estática y dinámica con el BPE.
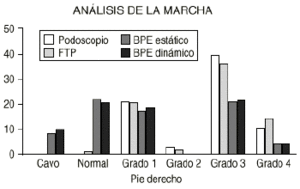
En el análisis inicial se incluyen en el estudio 76 pacientes, 48 niños (61,8%) y 28 niñas (36,8%). Se observa que aunque con los métodos habituales de diagnóstico del PP (podoscopio y fotopodograma) todos los pies son planos, con el BPE, tanto en estática como en dinámica, hay pies cavos y normales, disminyendo la proporción de PP. Al final del estudio quedan 65 pacientes, 43 niños (66,1%) y 22 niñas (33,8%), observándose que la mayoría de pies son normales con los cuatro métodos de diagnóstico (Figs. 7 y 8).
Figura 7. Análisis de la marcha al inicio del estudio.
Figura 8. Análisis de la marcha al final del estudio.
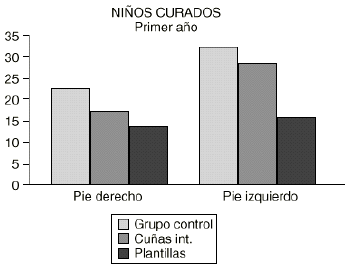
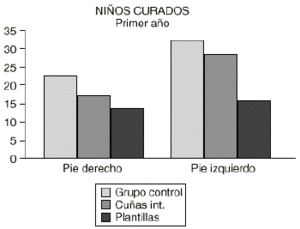
15. Tratamiento. Según los resultados de esta serie la mayoría de los pies se normalizan de forma espontánea con el crecimiento. Globalmente, un 85% de los pacientes presentan pies normales al final del estudio, en proporciones similares en los tres tratamientos aplicados. Persisten un 15% de PP en niños de edad comprendida entre 5 y 7 años. Según estos datos se observa que ninguno de los tratamientos aplicados muestra una mayor efectividad en el PP del niño. Se demuestra que en el primer año de evolución hay un mayor número de pies normales entre los del grupo control respecto a los grupos que han sido tratados (Fig. 9).
Figura 9. Resultados tras 1 año de tratamiento.
Discusión
En cuanto a la edad, teniendo en cuenta los resultados y contrastándolos con las opiniones de los autores consultados, se llega a la conclusión de que la maduración neuromuscular no se produce en todos los niños sobre los 2-3 años como opinan la mayoría de ellos, sino que la edad en que se puede considerar el pie formado sería alrededor de los 6 años. Coincidimos, pues, con Pinedo y cols.21 en que a partir de 7 años sólo hay un 15% de PP. Por tanto, el diagnóstico y tratamiento del PPF del niño no debe hacerse hasta los 5-6 años para evitar diagnósticos incorrectos y tratamientos innecesarios. Confirma el hecho de que el pie no está formado hasta los 5-6 años los resultados de esta serie en la que no se ha observado la presencia de pies cavos en los niños de 3-5 años y sí en el grupo de 5-6 años. Hay pocas referencias relacionando el PPF con el sexo. En el estudio realizado por Gil y cols.13 no encuentran una relación significativa entre estos dos parámetros, aunque Didia y cols.7 y López Fernández18 localizan mayor número de PP en niñas. También la mayoría de autores opinan que la obesidad es un factor que predispone el PP. Por tanto se deduce que mientras en los niños pequeños el PP es fisiológico y está presente tanto en pacientes con peso normal como en aquellos que tienen un peso superior para su edad, en los niños mayores el sobrepeso es un factor que predispone al PP.
Los resultados de este trabajo no demuestran que en los niños que tienen un PP haya un retraso en la edad de inicio de la marcha ni tampoco sufran caídas con mayor frecuencia que en los niños que no presentan esta patología, lo que concuerda con el trabajo de Antón y Angulo.1 Respecto a la rotación de caderas, el resultado final hace pensar que la ortesis y cuñas internas pueden influir algo en la corrección de la anteversión femoral. Al contrario de lo que aparece en la bibliografía, en esta serie la anteversión femoral aumenta un 18,3% con la edad. Este hecho hace pensar que el PP frena la evolución normal de la cadera.
Tal como se demuestra en esta serie y contrariamente a la opinión de Lignac y Rigault,17 Dupuis9 y Gervis,12 no hay una asociación entre torsión tibial interna y pie plano valgo. Engel y Staheli,10 Fixen y Valmal11 y Dupuis9 opinan que la torsión tibial externa aumenta con la edad. En contra de estas afirmaciones, la torsión tibial externa sólo corresponde a un 1% de la muestra y no se modifica en los tres años de evolución. Por otro lado no se ha observado ninguna asociación entre torsión tibial externa y PP. A pesar de que hay una mayor proporción de la anteversión femoral en los resultados finales, no se observa que ésta vaya acompañada de una torsión tibial externa. Por tanto hay que pensar que la compensación tibial está presente en niños más mayores, a partir de los 8 años, en los cuales la rotación anómala de caderas ya es una deformidad establecida.
La asociación de genu valgo con el PP está reflejada en numerosos trabajos. En esta serie hay una disminución global del 32,7% inferior a lo normal. En la serie de Morley19 sólo un 1-2% de niños mayores de 7 años presentan un genu valgo. Sin embargo, debe tenerse en cuenta que en el análisis final los niños tienen entre 5 y 7 años, edad en la cual todavía puede considerarse el genu valgo como fisiológico y en un 15% de los mismos permanece un PP que suele asociarse a un valgo de rodillas.
La proporción de la hiperlaxitud ligamentosa en los resultados finales es claramente superior a las series de Wynne-Davies,32 y Carter y Wilkinson,3 e inferior a la población china descrita por Cheng y cols.4 En esta casuística se observa que la hiperlaxitud es más frecuente en los niños que tienen pies normales que entre los afectados de PP y no hay una influencia del tratamiento. Éste se explica porque al final del estudio la mayoría de los pies son normales, quedando alrededor de un 15% de PP, un 9,1% de los cuales tienen una hiperlaxitud.
El test de Jack15 ha sido considerado por su autor como un factor pronóstico del PP. En aquellos casos en que es negativo indica que son PP que seguramente deberán ser tratados quirúrgicamente. Sin embargo, para Rose y cols.23 y Tadchjian,26 no hay ningún test que sea fiable para hacer un pronóstico del PP. De acuerdo con estos autores en nuestra serie se demuestra que el test de Jack no es un factor pronóstico de PP.
El predominio del desgaste en el borde externo del talón, que se observa en el análisis basal según explica Valente,27 es debido a que el choque de talón se hace con el pie en flexión dorsal y ligera rotación externa, tocando primero el suelo el borde externo del talón. Después, cuando el pie carga todo el peso del cuerpo o bien en posición bipodal, el talón está en valgo. Esta posición del pie en el choque de talón, más marcada en el niño pequeño, podría indicar un cierto grado de inestabilidad en la marcha por una inmadurez neuromuscular.
Analizando los resultados finales se demuestra que las cuñas internas y las plantillas cumplen su misión de hacer girar el retropié hacia afuera y corregir el valgo de talón que acompaña al PP. Sin embargo, los niños que no llevan ninguna modificación en el calzado no desgastan tanto los zapatos, y si lo hacen es, por la parte, central del talón. Esto indica que al tratarse de niños más mayores tienen una marcha más estable y no taconean tanto.
La mayoría de autores definen el PP asociado siempre a valgo del retropié. Según De Doncker y Kowalski,6 el valgo de talón es fisiológico. La posturabipodal hace que el pie para mantener el equilibrio busque la línea media y por tanto el talón se desplace en valgo. De esta forma el valgo, tanto de rodilla como de tobillo, son biomecánicamente favorables. A lo largo de los años se observa que mientras el PP infantil tiene una evolución espontánea favorable, el valgo de talón no corrige del todo.
Tal como se observa en otros estudios, el fotopodograma aumenta el grado de PP al dibujar zonas de contacto instantáneo del pie que no corresponden a zonas de apoyo. Se demuestra que el podoscopio es más fiable para el diagnóstico del PP que el fotopodograma. Sin embargo, el fotopodograma tiene un valor evolutivo y pronóstico al quedar constancia de la forma del pie. El fotopodograma monopodal no aporta nada al diagnóstico del PP. Sin embargo, para Weber y cols.30 los cambios patológicos que se observan en el PP se ven reflejados en la radiología. En cambio, Cobey y Sella5 y Moulies20 opinan que la radiología no concuerda con la clínica y por tanto no es un buen método diagnóstico de PP. Según Rose y cols.23 los ejes de los huesos de los pies no pueden medirse hasta los 6 años.
Teniendo en cuenta los resultados, además de hacer el diagnóstico de PP con los métodos habituales, éste debe confirmarse con el BPE, que contempla la estructura tanto estática como dinámica del pie. A pesar de las dificultades que comporta aplicar esta técnica a los niños y la poca experiencia que hay en el estudio baropodométrico del pie infantil, es un buen método para el análisis de la marcha en la infancia.
A lo largo de la historia se han postulado diversos tratamientos para mantener el PP en buena posición durante el crecimiento. Wenger y cols.31 consideran en ningún tratamiento incide en la historia natural del pie plano infantil. Barry y cols.2 dicen que las plantillas, los ejercicios y los zapatos correctivos sirven para calmar la angustia de los padres, pero no modifican la evolución del PP. Staheli25 opina que el tratmiento del PPF es innecesario e inefectivo. Por otro lado, Smith24 sostiene que las plantillas no intervienen en la evolución natural de esta patología. En las series de Drennan,8 Moulies20 y De Doncker6 se observa que hay una proporción muy baja de PP en el adulto y que éstos casi nunca son dolorosos.
Analizando los resultados de este trabajo estamos de acuerdo en que el tratamiento no influye en la evolución natural del PP del niño.
La base de las plantillas, según Rose,22 De Doncker y Kowalski6 consiste en mantener el pie en una posición correcta durante el crecimiento. Coincidiendo con Moulies,20 los resultados demuestran que las plantillas equilibran el pie y mejoran su apoyo durante la marcha, pero no modifican su morfología. Por tanto debe reservarse su utilización a los casos severos que no han mejorado de forma espontánea durante el crecimiento a partir de los 5-6 años.
Respecto al calzado, numerosos estudios demuestran que los zapatos producen deformidades en los pies y aumentan la incidencia de PP. En esta serie se demuestra que los zapatos ortopédicos con cuñas internas no corrigen el PP. El calzado rígido no permite la movilidad de las articulaciones metatarsofalángicas y puede contribuir al desarrollo de un PP. Se observa que los niños del grupo control que llevan un calzado normal y a los que se les aconseja andar descalzos tienen una mayor proporción de pies normales en el primer año de evolución. Por tanto, los zapatos flexibles, el hecho de andar descalzos por terrenos irregulares y los ejercicios que potencian la musculatura plantar estimulan la sensibilidad propioceptiva y favorecen el desarrollo neuromuscular y disminuyen la incidencia de PP.
De Doncker y Kowalski6 aseguran que el valgo detalón es fisiológico, acentuado en los niños por su laxitud articular. Es el precio que paga el hombre a su posición bípeda. Según Lelievre,16 las cuñas internas en el calzado corrigen el valgo de talón y la rotación anómala del pie. Teniendo, pues, en cuenta que la posición en valgo del talón es biomecánicamente favorable y que en este estudio persiste aunque los pies se normalicen, éste no debe ser tratado. Por tanto no vale la pena someter al niño a tratamientos con zapatos fuertes y cuñas internas para corregir el valgo de tobillo, el cual mejora espontáneamente y si no lo hace no dará ningún tipo de alteración patológica en la edad adulta. No se ha encontrado ninguna utilidad a las taloneras descritas por Helfet14 porque se desplazan dentro del zapato y no corrigen el valgo de talón.
Según manifiesta Lelievre16 los soportes de arco son fisiológica y biomecánicamente erróneos. Provocan una presión hacia arriba de la zona plantar astrágalo-escafoidea, con las partes blandas hundidas. El resultado es un estiramiento de los ligamentos y atrofia de la musculatura plantar, con pérdida de su función fisiológica normal. Coincidimos con esta teoría y pensamos que se debe transmitir esta idea a los fabricantes de calzado infantil.
De Doncker y Kowalski6 recomiendan una serie de ejercicios de fisioterapia para la corrección del valgo de talón y la supinación del antepié presentes en el PP. Para Gervis12 los ejercicios fortalecen la musculatura intrínseca del pie que ayuda a mantener el arco plantar. De acuerdo con estos autores y teniendo en cuenta que en el primer año de evolución hay más pies normales entre los del grupo control que los que han sido tratados, es importante que los niños caminen descalzos por terrenos irregulares, realicen ejercicios de inversión del pie y anden de puntillas y de tacones para potenciar la musculatura intrínseca del pie y también desarrollar la sensibilidad propioceptiva.
Conclusiones
1.a El PPF del niño se normaliza de forma espontánea con el crecimiento. Por tanto no es un proceso patológico, sino que se puede considerar como una etapa normal de la evolución del pie.
2.a El diagnóstico de PP es más fiable si se hacecon el podoscopio. Sin embargo, el fotopodograma tiene un valor evolutivo y pronóstico al quedar constancia de la forma del pie. El fotopodograma monopodal no aporta ninguna novedad al diagnóstico de PP.
A pesar de que hay una correlación entre la radiología y la clínica, la primera no es un método fiable de diagnóstico de PP en el niño pequeño porque éste todavía no tiene un pie estructurado.
El BPE es un sistema objetivo para el diagnóstico del PPF tanto en estática como en dinámica. Es importante conocer cómo se comporta el pie durante la marcha para evitar diagnósticos incorrectos.
3.a La edad óptima para el diagnóstico del PP se sitúa entre los 5 y 6 años.
4.a El tratamiento no influye en la evolución natural del PP en el niño.
5.a Los niños han de andar descalzos y por terrenos irregulares para potenciar la sensibilidad propioceptiva y desarrollar la musculatura plantar.
Los zapatos rígidos no permiten la movilidad de las articulaciones metatarsofalángicas y pueden contribuir al desarrollo de un PP.
Las plantillas no corrigen el PP, sino que equilibran el pie, mejoran su apoyo durante la marcha y normalizan el estímulo propioceptivo. Su utilización se debe reservar a los casos severos, que no mejoran de forma espontánea durante el crecimiento, a partir de los 5-6 años.
En los niños se recomienda la utilización de plantillas semirrígidas para evitar la atrofia de la musculatura plantar y la formación de callosidades en la planta del pie.
Bibliografía
1.Antón, LM, y Angulo, S: El pie plano infantil en la consulta diaria. Acta Ped Esp, 10: 871-877, 1992.
2.Barry, RJ, y Scranton, PE: Flat feet in children. Clin Orthop, 181: 68-75, 1983.
3.Carter, C, y Wilkinson, JA: Persistent joint laxity and congenital dislocation of the hip. J Bone Joint Surg, 46B: 40-44, 1964.
4.Cheng, JCY; Chan, PS, y Hui, PW: Joint laxity in children. J Pediatr Orthop, 11: 752, 1991.
5.Cobey, JC, y Sella, E: Standardizing methods of measurement of foot shape by including the effects of subtalar rotation. Foot & Ankle, 1: 30-36, 1981.
6.De Doncker, E, y Kowalski, C: Le pied normale et pathologique. Acta Orthop Belg, 36: 4-5, 1970.
7.Didia, BC; Omu, ET, y Obuoforibo, AA: The use of footprint contact index II for classification of flat feet in a Nigerian population. Foot & Ankle, 5: 285-289, 1987.
8.Drennan, JC: Diagnosis of flat feet. Pie plano y anomalías del antepié. Madrid. Ed. Madrid Vicente, 1995.
9.Dupuis, PV (Ed): La torsión tibiale. París. Ed. Desoer et Masson, 1951.
10.Engel, GM, y Staheli, LT: The natural history of torsion and other factors influencing gait in childhood. A study of the angle of agait, tibial torsion, knee angle, hip rotation and development of the arch in normal children. Clin Orthop, 99: 12-17, 1974.
11.Fixsen, JA, y Valmal, HB: Minor orthopaedic problems in children. Br Med J, 283: 715-717, 1981.
12.Gervis, WH: Flat foot. Brit Med J, 1: 479-481, 1970.
13.Gil, A; Pinedo, C; Acedo, MV; Rey, J, y Domínguez, V: Estudio epidemiológico del pie plano en escolares. Acta Ped Esp, 10: 667-670, 1991.
14.Helfet, AJ: A new way of treating flat feet in children. Lancet, 1: 262-264, 1956.
15.Jack, EA: Naviculo-cuneiform fusion in the treatment of flat foot. J Bone Joint Surg, 35B: 75-82, 1953.
16.Lelievre, J, y Lelievre, JF (Eds): Patología del pie. Ed. Toray Masson, 1982.
17.Lignac, F, y Rigault, P: Pied plat essentiel chez l''enfant. La Nouv Presse Med, 36: 3321-3324, 1997.
18.López Fernández, A: Consideraciones estadísticas sobre el tratamiento del pie plano. Rev Ortop Traumatol, 16, 2: 261-270, 1972.
19.Morley, AJM: Knock knee in children. Br Med J, 11: 976-979, 1972.
20.Moulies, D: Les pieds plats de l''enfant. Ann Pediatr, 4: 223-229, 1993.
21.Pinedo, C; Gil, A; Acedo, V; Del Rey, J, y Domínguez, V: Atención ortopédica en una población escolar de Madrid. Act Ped Esp, 49: 461-464, 1991.
22.Rose, GK: Flat feet in children. Brit Med J, 301: 1330-1331, 1990.
23.Rose, GK; Welton, EA, y Marshall, T: The diagnosis of flat foot in the child. J Bone Joint Surg, 67B, 1: 71-78, 1985.
24.Smith, MA: Flat feet in children. Accurate diagnosis is the key. Brit Med J, 301: 942-943, 1990.
25.Staheli, LT: Children''s positional foot deformity. Nonsurgical management of flatfoot orthosis and shoes. Pie plano y anomalías del
antepié. Madrid. Ed. Madrid Vicente, 1995.
26.Tachdjian, MO (Ed): The Child''s Foot. Philadelphia. Ed. Saunders, 1985.
27.Valente, V: El primer calzado del niño. En: Viladot, R; Cohí, O, y Clavell, S (Eds): Ortesis y prótesis del aparato locomotor. Barcelona. Ed. Masson, 1988, 263-265.
28.Viladot, A (Ed): Quince lecciones sobre patología del pie. Barcelona. Ed. Toray, 1989.
29.Viladot, A: Nuevo método de exploración estática del pie: El fotopodograma. Clin y Lab, 355: 114-117, 1954.
30.Weber, M: Angeborene und erworbene fusschaden im Rotgenbild. Radiologe, 7: 311-316, 1986.
31.Wenger, DR; Mauldin, D; Speck, G; Morgan, D, y Lieber, RL: Corrective shoes and inserts as treatment for flexible flat foot in infants and children. J Bone Joint Surg, 71A, 6:800-810, 1989.