Evaluar la incidencia de enfermedad tromboembólica venosa sin profilaxis química o mecánica y valorar factores de riesgo específicos.
Material y métodosRealizamos un estudio de cohorte histórica en pacientes sometidos a cirugía espinal mayor, entre enero de 2010 y septiembre de 2014, con un total de 1.092 casos. En ningún paciente se administró tromboprofilaxis perioperatoria química o mecánica, indicando la movilización activa de los miembros inferiores y la deambulación precoz en torno a las primeras 24-48h. Los casos clínicamente sintomáticos se confirmaron con eco-doppler de miembros inferiores o angio-TC de tórax.
ResultadosSe identificaron 3 casos (0,27%) con TVP y 3 casos (0,27%) con TEP, con un caso letal (0,09%). En total, los eventos relacionados a ETV ascendieron a 0,54% (n=5). No hubo casos de complicaciones de sangrado mayor o hematoma epidural. Se identificaron los siguientes factores de riesgo: cirugías de 4 o más niveles, intervenciones más largas de 130min, más de 70 años de edad, el padecimiento de HTA y el diagnóstico de escoliosis degenerativa.
DiscusiónEn cirugía espinal, actualmente existe poca evidencia científica que determine la influencia de los distintos factores de riesgo tromboembólicos y la prevención de los mismos, sumado a la disparidad de los métodos profilácticos indicados por los distintos especialistas, teniendo que sopesar el riesgo de sangrado perioperatorio, incluso la aparición de hematoma epidural. La indicación de profilaxis farmacológica debe valorarse en pacientes mayores de 70 años con HTA, cirugía prolongada más de 130min o de 4 o más niveles.
To evaluate the incidence of venous thromboembolism in spine surgery with no chemical and mechanical prophylaxis, and to determine the specific risk factors for this complication.
Materials and methodsA historical cohort was analysed. All patients subjected to major spinal surgery, between January 2010 and September 2014, were included. No chemical or mechanical prophylaxis was administered in any patient. Active mobilisation of lower limbs was indicated immediately after surgery, and early ambulation started in the first 24-48hours after surgery. Clinically symptomatic cases were confirmed by Doppler ultrasound of the lower limbs or chest CT angiography.
ResultsA sample of 1092 cases was studied. Thromboembolic events were observed in 6 cases (.54%); 3 cases (.27%) with deep venous thrombosis and 3 cases (.27%) with pulmonary thromboembolism. A lethal case was identified (.09%). There were no cases of major bleeding or epidural haematoma. The following risk factors were identified: a multilevel fusion at more than 4 levels, surgeries longer than 130minutes, patients older than 70 years of age, hypertension, and degenerative scoliosis.
DiscussionThere is little scientific evidence on the prevention of thromboembolic events in spinal surgery. In addition to the disparity of prophylactic methods indicated by different specialists, it is important to weigh the risk-benefit of intra- and post-operative bleeding, and even the appearance of an epidural haematoma. Prophylaxis should be assessed in elderly patients over 70 years old, who are subjected to surgeries longer than 130minutes, when 4 or more levels are involved.
La enfermedad tromboembólica venosa (ETV) es una complicación conocida de los procedimientos mayores en cirugía ortopédica, sobre todo en artroplastias totales de cadera, rodilla y la cirugía de la fractura de cadera. Se estima una incidencia de aparición de trombosis venosa profunda (TVP) distal en el 40% a 60% y TVP proximal en el 10% a 30% de los pacientes intervenidos, en ausencia de tromboprofilaxis1. La incidencia de aparición de ETV sintomática se cifra en un 4,3% (2,8% para TVP sintomática, 1,5% para tromboembolismo pulmonar [TEP] sintomático)2. Esto ha condicionado la práctica del cirujano en este sentido, y la profilaxis tromboembólica es ya considerada una indicación obligada en este tipo de cirugías.
Clásicamente se ha descrito que los pacientes intervenidos de cirugía espinal están sometidos a factores de riesgo reconocidos para el padecimiento de ETV, como el mantenimiento prolongado del decúbito, intervenciones prolongadas, decúbito prono y limitación de la movilidad3–5. En el campo de la cirugía ortopédica la mayoría de los esfuerzos se han destinado a la investigación de la ETV en artroplastias de rodilla y cadera, sin embargo, en cirugía espinal el volumen de publicaciones relacionadas con esta complicación es bastante menor. Además, la mayoría de estudios dedicados a valorar aspectos epidemiológicos de estos eventos son muy heterogéneos, citando incidencias de ETV comprendidas entre el 0,3% al 31%, producto de la variabilidad los tamaños de muestras poblacionales y los métodos de detección diagnóstica (valoración clínica, ecografía doppler, flebografía)3–8. Otro aspecto que puede influir en la incidencia esta ligado íntimamente a la enfermedad espinal, por su variedad de procesos, las distintas formas de abordarlos quirúrgicamente, sin olvidar los distintos factores de riesgo específicos de cada paciente.
Las publicaciones de guías clínicas para la profilaxis de ETV en los distintos campos de la cirugía han estimulado a los especialistas en enfermedad espinal a revisar el tema con el objetivo de establecer la incidencia y factores de riesgo relevantes para poder determinar cómo debe aplicarse la profilaxis tromboembólica en estos pacientes. En general, se reconoce que el riesgo en los pacientes sometidos a una cirugía espinal electiva es bajo, algo más elevado en oncológicos y alto en traumatismos con lesión medular9,10. Sin embargo, existe una falta de homogeneidad en la aplicación y la elección del tipo de tromboprofilaxis, que además se nutre de diferencias en preferencias individuales de los distintos especialistas dedicados a la enfermedad espinal11,12.
A la ya difícil tarea de encontrar un método ideal de profilaxis para ETV en estos pacientes, se suma el riesgo de aparición de complicaciones hemorrágicas de la herida quirúrgica y el hematoma epidural (HE), lo que influye en el cirujano a la hora de tomar una decisión sopesando el riesgo-beneficio de los distintos métodos profilácticos.
Teniendo en cuenta que en la práctica de nuestro servicio, en la gran mayoría de pacientes, no se realiza otra profilaxis tromboembólica excepto la movilización activa de las extremidades inferiores a partir de las primeras horas del postoperatorio y la deambulación precoz, desarrollamos este estudio para evaluar la incidencia de ETV en pacientes sometidos a cirugía espinal mayor, sin otra profilaxis que la mencionada y valorar factores de riesgo específicos para el desarrollo de esta complicación.
Materiales y métodosSe diseñó un estudio de cohorte histórica en el cual se incluyeron todos los pacientes sometidos a procedimientos mayores de cirugía espinal en nuestra institución, entre enero de 2010 y septiembre de 2014. Se definieron como procedimientos mayores todos aquellos que requirieron anestesia general, incluyendo las fusiones vertebrales anteriores o posteriores, procedimientos reconstructivos mayores, descompresiones, discectomías, tanto de columna lumbar como cervical y torácica.
Se excluyeron de este estudio pacientes politraumatizados, con fracturas de miembros inferiores u otra condición que impidiera la deambulación precoz, pacientes con lesión medular aguda clasificados por la escala de incapacidad AIS-ASIA A a D, pacientes con procesos patológicos médicos por las cuales precisan anticoagulación terapéutica y pacientes con cáncer diseminado. Teniendo en cuenta que este estudio se realizó en el servicio de traumatología y ortopedia de adultos de nuestro hospital, no se incluyeron casos de pacientes menores de 14 años.
De dichos pacientes se recogieron los datos demográficos incluyendo el sexo, la edad, el diagnóstico, el tipo y nivel de la cirugía, la duración de la misma, la estancia hospitalaria, la diferencia de hemoglobina previa y posterior a la cirugía, las transfusiones, las comorbilidades y el tabaquismo. Todos los pacientes tuvieron en común que no se administró profilaxis tromboembólica previa ni posterior a la cirugía, ya sea química o mecánica, excepto la recomendación al paciente de realización de ejercicios isométricos e isotónicos sin resistencia en el postoperatorio inmediato y la deambulación precoz a partir de las 24 a 48h postoperatorias.
Fueron monitorizados para detectar sintomatología o signos clínicos de ETV, utilizando el modelo predictivo de Wells13 desde su ingreso hasta el alta hospitalaria, y luego en las consultas de seguimiento. De acuerdo a esto, a los pacientes identificados como potenciales portadores de TVP o TEP se les realizó ecografía doppler de miembros inferiores o tomografía computarizada de tórax con contraste intravenoso (angioTC), según los casos.
Todos los pacientes fueron evaluados diariamente durante su ingreso hospitalario, observando una media de estancia hospitalaria de 7,03±5,7 días (rango de 2-60 días). Posteriormente, fueron evaluados en consulta externa de la unidad de columna de nuestro servicio, en todos los casos (n=1.092) con un mínimo de 10 semanas y al menos el 96% (n=1.049) durante 20 semanas.
Se usó el test de Student para la comparación de medias de variables continuas, y Chi cuadrado para datos para la comparación de variables dicotómicas. El nivel de significación se estableció para un valor igual a p<0,05. Se realizó un análisis de regresión logística para la asociación de factores demográficos, comorbilidades y aspectos inherentes a la cirugía con la aparición de ETV, calculando el RR y 95% de intervalo de confianza.
ResultadosDurante el período mencionado se realizaron 1.227 intervenciones mayores de cirugía espinal en 1.179 pacientes. Una vez aplicados los criterios de exclusión finalmente se incluyeron en el estudio 1.044 pacientes (1.092 intervenciones [tabla 1]).
Datos demográficos y comorbilidades
| Demográficos | |
| Edad | 51,9±14,8 (14-88) |
| Sexo F:M | 591 (54,1%):501 (45,9%) |
| Total | 1.092 intervenciones; 1.044 pacientes |
| Comorbilidades | |
| HTA | 360 (33%) |
| DM | 131 (12%) |
| EPOC | 59 (5,4%) |
| Cardiopatía isquémica | 52 (4,.8%) |
| ETV previa | 7 (0,6%) |
| Insuficiencia renal crónica | 21 (1,9%) |
| Cáncer | 41 (3,8%) |
| Estados de hipercoagulabilidad | 3 (0,3%) |
| Obesidad, IMC>30 | 96 (8,8%) |
| Tabaquismo | 401 (37,5%) |
DM: diabetes mellitus; EPOC: enfermedad pulmonar obstructiva crónica; ETV: enfermedad tromboembólica; HTA: hipertensión arterial; IMC: índice de masa corporal.
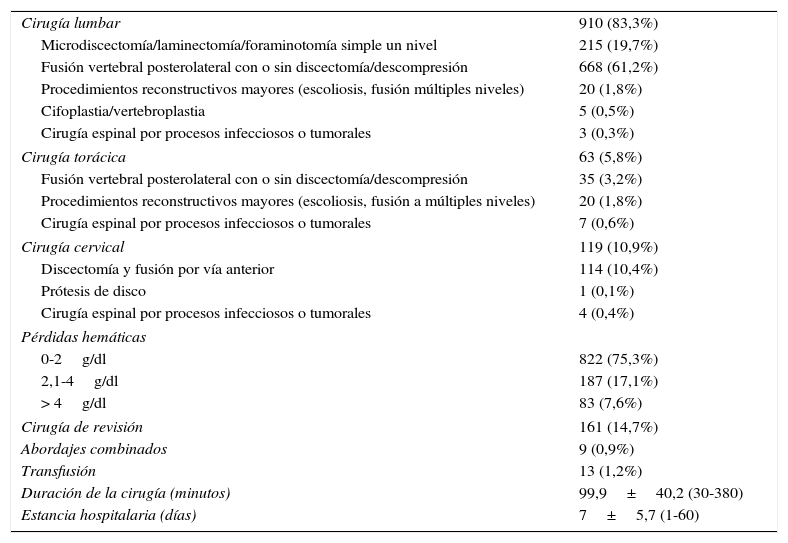
Las intervenciones a nivel de columna lumbar totalizaron 910, a causa de hernias discales (n=218), discopatía degenerativa (n=368), estenosis de canal (n=139), espondilolistesis (n=121), fracturas vertebrales sin compromiso neurológico (n=36), espondilitis infecciosa (n=3), escoliosis degenerativa (n=24) y escoliosis idiopática (n=1). Se realizaron 63 intervenciones de columna torácica, debidas a escoliosis idiopática (n=31), fracturas vertebrales sin compromiso neurológico (n=20), lesiones infecciosas o tumorales (n=6), discopatías degenerativas (n=3), hernias discales (n=1), estenosis de canal (n=1) y espondilolistesis (n=1). A nivel cervical se realizaron 119 procedimientos como consecuencia de hernias discales (n=27), espondilosis cervical con o sin mielopatía (n=88) y espondilitis infecciosa (n=4). Los datos en relación con las cirugías se exponen en la tabla 2.
Variables en relación con las cirugías
| Cirugía lumbar | 910 (83,3%) |
| Microdiscectomía/laminectomía/foraminotomía simple un nivel | 215 (19,7%) |
| Fusión vertebral posterolateral con o sin discectomía/descompresión | 668 (61,2%) |
| Procedimientos reconstructivos mayores (escoliosis, fusión múltiples niveles) | 20 (1,8%) |
| Cifoplastia/vertebroplastia | 5 (0,5%) |
| Cirugía espinal por procesos infecciosos o tumorales | 3 (0,3%) |
| Cirugía torácica | 63 (5,8%) |
| Fusión vertebral posterolateral con o sin discectomía/descompresión | 35 (3,2%) |
| Procedimientos reconstructivos mayores (escoliosis, fusión a múltiples niveles) | 20 (1,8%) |
| Cirugía espinal por procesos infecciosos o tumorales | 7 (0,6%) |
| Cirugía cervical | 119 (10,9%) |
| Discectomía y fusión por vía anterior | 114 (10,4%) |
| Prótesis de disco | 1 (0,1%) |
| Cirugía espinal por procesos infecciosos o tumorales | 4 (0,4%) |
| Pérdidas hemáticas | |
| 0-2g/dl | 822 (75,3%) |
| 2,1-4g/dl | 187 (17,1%) |
| > 4g/dl | 83 (7,6%) |
| Cirugía de revisión | 161 (14,7%) |
| Abordajes combinados | 9 (0,9%) |
| Transfusión | 13 (1,2%) |
| Duración de la cirugía (minutos) | 99,9±40,2 (30-380) |
| Estancia hospitalaria (días) | 7±5,7 (1-60) |
Se identificaron 20 pacientes (1,8%) con signos clínicos de ETV, 19 pacientes sometidos a cirugía de columna lumbar y un paciente a cirugía de columna torácica. De estos 3 pacientes (0,27%) mostraron evidencia ecográfica de trombosis venosa profunda, proximal en los 3 casos. En nuestra serie encontramos 3 casos (0,27%) de TEP confirmado por angioTC de tórax. En total, los eventos relacionados con la ETV ascendieron a 0,54% (n=6), y hubo un evento letal en un paciente que sufrió un TEP (0,09%). El resto de los pacientes respondieron adecuadamente a largo plazo con tratamiento anticoagulante.
No encontramos casos en nuestro estudio en relación con complicaciones con sangrados perioperatorios, no se identificaron complicaciones locales de sangrado en la herida quirúrgica (hematomas, heridas dolorosas), ni aparición de casos complicados con hematoma epidural.
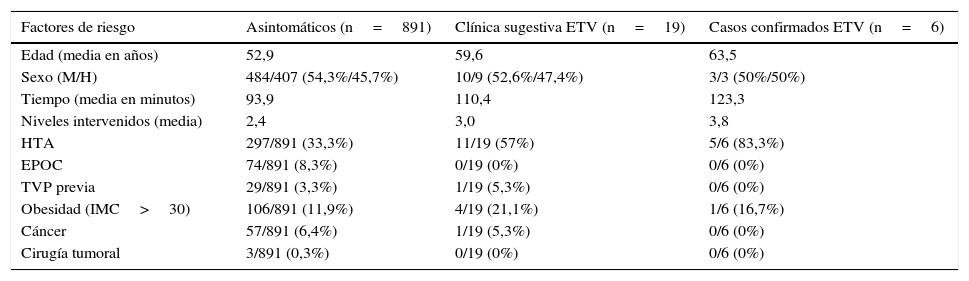
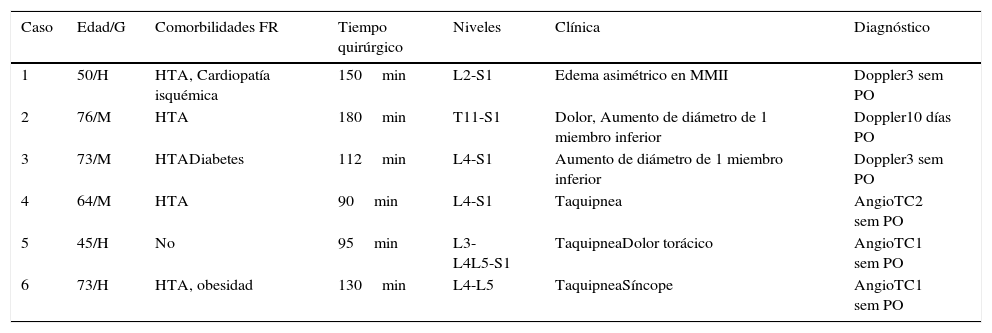
Todos los eventos relacionados con ETV fueron hallados en pacientes intervenidos a nivel lumbar, así la incidencia específica en este grupo fue de 0,65%, 0,32% para TVP y 0,32% para TEP. En la tabla 3 se detalla la relación demográfica y de factores de riesgo entre pacientes asintomáticos, sintomáticos y confirmados de TVP. De estos pacientes 4 casos fueron cirugías que requirieron instrumentación o descompresión a 3 o más niveles, 2 casos por escoliosis degenerativa y 2 casos por estenosis de canal. Otro paciente restante fue intervenido de discectomía a 2 niveles por 2 hernias discales agudas en segmentos adyacentes con afectación motriz progresiva e invalidante para la deambulación. El paciente restante fue intervenido de una estenosis de canal con descompresión e instrumentación a 2 niveles. El tiempo medio de diagnóstico del evento fue 13 días (rango de 7-20 días) (tabla 4).
Comparativa de factores demográficos y de riesgo en pacientes sometidos a cirugía de columna lumbar
| Factores de riesgo | Asintomáticos (n=891) | Clínica sugestiva ETV (n=19) | Casos confirmados ETV (n=6) |
|---|---|---|---|
| Edad (media en años) | 52,9 | 59,6 | 63,5 |
| Sexo (M/H) | 484/407 (54,3%/45,7%) | 10/9 (52,6%/47,4%) | 3/3 (50%/50%) |
| Tiempo (media en minutos) | 93,9 | 110,4 | 123,3 |
| Niveles intervenidos (media) | 2,4 | 3,0 | 3,8 |
| HTA | 297/891 (33,3%) | 11/19 (57%) | 5/6 (83,3%) |
| EPOC | 74/891 (8,3%) | 0/19 (0%) | 0/6 (0%) |
| TVP previa | 29/891 (3,3%) | 1/19 (5,3%) | 0/6 (0%) |
| Obesidad (IMC>30) | 106/891 (11,9%) | 4/19 (21,1%) | 1/6 (16,7%) |
| Cáncer | 57/891 (6,4%) | 1/19 (5,3%) | 0/6 (0%) |
| Cirugía tumoral | 3/891 (0,3%) | 0/19 (0%) | 0/6 (0%) |
EPOC: enfermedad pulmonar obstructiva crónica; H: hombre; HTA: hipertensión arterial; IMC: índice de masa corporal; M: mujer; TVP: trombosis venosa profunda.
Casos de cirugía lumbar con ETV
| Caso | Edad/G | Comorbilidades FR | Tiempo quirúrgico | Niveles | Clínica | Diagnóstico |
|---|---|---|---|---|---|---|
| 1 | 50/H | HTA, Cardiopatía isquémica | 150min | L2-S1 | Edema asimétrico en MMII | Doppler3 sem PO |
| 2 | 76/M | HTA | 180min | T11-S1 | Dolor, Aumento de diámetro de 1 miembro inferior | Doppler10 días PO |
| 3 | 73/M | HTADiabetes | 112min | L4-S1 | Aumento de diámetro de 1 miembro inferior | Doppler3 sem PO |
| 4 | 64/M | HTA | 90min | L4-S1 | Taquipnea | AngioTC2 sem PO |
| 5 | 45/H | No | 95min | L3-L4L5-S1 | TaquipneaDolor torácico | AngioTC1 sem PO |
| 6 | 73/H | HTA, obesidad | 130min | L4-L5 | TaquipneaSíncope | AngioTC1 sem PO |
FR: factores de riesgo para ETV; H: hombre; HTA: hipertensión arterial; M: mujer; min: minutos; MMII: miembros inferiores; sem PO: semana postoperatoria.
Se realizó el análisis estadístico al global de pacientes y, teniendo en cuenta que los casos de ETV se objetivaron exclusivamente en pacientes con cirugía lumbar, posteriormente se realizó acotado a estos últimos.
Incluyendo todos los pacientes, encontramos que la media de edad, tiempo quirúrgico y número de niveles vertebrales intervenidos fue mayor en los pacientes con episodios tromboembólicos. Aunque esas diferencias no fueron estadísticamente significativas, probablemente en relación con la heterogeneidad de los pacientes intervenidos, ya que se incluyeron cirugías a todos los niveles y solo encontramos eventos tromboembólicos en cirugía lumbosacra.
Cuando analizamos de forma exclusiva a los pacientes intervenidos de cirugías a nivel lumbar (n=910), encontramos que los que padecieron fenómenos tromboembólicos mostraron una media de edad más alta que el resto de pacientes (63,5±13,1 vs 53,04±14,3), aunque esta diferencia no fue estadísticamente significativa (p=0,110). La media de duración de la cirugía fue mayor en los pacientes con ETV (123,3±34,8 vs 94,05±34,4) y esta diferencia fue estadísticamente significativa (p=0,038 [tabla 5]).
Otro aspecto analizado en relación con la cirugía fueron los niveles comprometidos en la intervención. Los pacientes con ETV se sometieron a cirugías con más niveles de instrumentación o descompresión (3,8±2,3) que la media del resto de pacientes (2,4±1,1), y esta diferencia fue significativa (p=0,003).
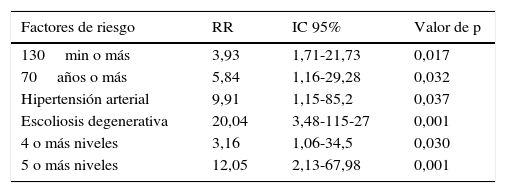
En función de estos datos se realizó un análisis de regresión logística para el cálculo del riesgo de sufrir ETV en pacientes de acuerdo al tiempo quirúrgico, grupos de edad, número de niveles intervenidos, comorbilidades y diagnóstico al ingreso. Encontramos que los pacientes sometidos a cirugías de 4 o más niveles aumentan el riesgo, al igual que los pacientes con intervenciones más largas de 130min, más de 70 años de edad, el padecimiento de HTA o el diagnóstico al ingreso de escoliosis degenerativa (tabla 6).
Análisis de regresión logística de los factores de riesgo
| Factores de riesgo | RR | IC 95% | Valor de p |
|---|---|---|---|
| 130min o más | 3,93 | 1,71-21,73 | 0,017 |
| 70años o más | 5,84 | 1,16-29,28 | 0,032 |
| Hipertensión arterial | 9,91 | 1,15-85,2 | 0,037 |
| Escoliosis degenerativa | 20,04 | 3,48-115-27 | 0,001 |
| 4 o más niveles | 3,16 | 1,06-34,5 | 0,030 |
| 5 o más niveles | 12,05 | 2,13-67,98 | 0,001 |
IC: intervalo de confianza; min: minutos; RR: riesgo relativo.
El padecimiento de enfermedades o condiciones relacionadas con la predisposición a desarrollar ETV (como la obesidad, ETV previa, cáncer, hipercoagulabilidad) no tuvieron peso en este estudio.
DiscusiónEn los distintos campos de la cirugía ortopédica existen actualmente protocolos de profilaxis tromboembólica, aunque esto no está tan bien definido en la cirugía de raquis. Los eventos tromboembólicos, si bien menos frecuentes que en otros procesos ortopédicos, no son ajenos a la cirugía espinal, lo que ha determinado que figuren pautas de profilaxis en distintas guías clínicas, como las del American College of Chest Physicians, North American Spine Society y de la SECOT1,2,9,10,12. A pesar del esfuerzo de revisión de la evidencia científica actual y de la intención de incluir este tipo de proceso patológico en las distintas guías, estas no son muy específicas en determinar qué pacientes son candidatos, qué tipo específico de tratamiento o cuándo se debe comenzar y finalizar. En general, se recomienda la aplicación de sistemas mecánicos de forma profiláctica y agregar profilaxis química (HBPM) en los pacientes de alto riesgo.
La falta de una estandarización de la profilaxis puede obedecer a 2 aspectos relevantes. En primer lugar, la escasa publicación científica con alto nivel de evidencia que determine la incidencia real de la ETV en cirugía espinal, el paciente tipo y los factores de riesgo específicos que determinen la población susceptible de profilaxis y, en todo caso, qué tipo de profilaxis utilizar (¿o no usar?). Probablemente esto se deba a que la ETV tiene una incidencia relativamente baja en estos pacientes cuando no se ha usado ningún método de profilaxis, comparados con otras intervenciones en cirugía ortopédica. Los estudios que reúnen mayor cantidad de pacientes aportan incidencias entre un 2,7% y 5,8% para TVP y alrededor de 0,2% para TEP14,15. Esta incidencia además varía según el método de registro, ya que es evidentemente mayor cuando se realiza cribado con flebografía (12,3%) o ecografía doppler (3,7%) que cuando se registra clínicamente (1%)14.
En segundo lugar, la enfermedad espinal es muy variada, así como también las técnicas y abordajes a las que se puede someter a un paciente. Además, hay distintos especialistas dedicados a tratarla, que indican profilaxis más por la experiencia personal que por la evidencia actual, teniendo que sopesar muchas veces el riesgo de ETV con el riesgo de eventos hemorrágicos que, aunque infrecuentes, pueden tener connotaciones muy negativas en el pronóstico del paciente11.
Para aclarar el primer aspecto, en los últimos años se han publicado trabajos con una gran cantidad de pacientes obtenidos de bases de datos de sistemas sanitarios. Fineberg et al. publican un trabajo basado en la obtención de los registros de la base de datos de Nationwide Inpatient Sample, agrupando más de 570.000 intervenciones a nivel lumbar entre 2002 y 2009, divididos en 2 grupos, descompresión lumbar y fusión lumbar, similares en cuanto a tamaño. Se registró una incidencia de ETV en 4,9/1000 pacientes, siendo significativas las diferencias en pacientes de más edad, sometidos a fusión y con más comorbilidades. Detectaron como factores de riesgo para el desarrollo de ETV la estancia prolongada, los hospitales universitarios, la anemia, las coagulopatías, los trastornos electrolíticos y de fluidos, la obesidad y los trastornos circulatorios pulmonares16.
De forma similar, Schoenfeld et al. publican un estudio de los datos obtenidos en el National Surgical Quality Improvement Program de más de 27.000 pacientes asistidos en más de 250 hospitales. Encontraron una incidencia de TVP de 0,7% y TEP de 0,4%. Describieron que el IMC>40, la edad mayor de 80 años, el tiempo quirúrgico mayor de 261min y ASA>3 son factores que aumentan el riesgo de padecer ETV17.
A pesar del impacto que pretenden obtener estos estudios por la gran cantidad de pacientes registrados, encontramos una limitación fundamental, ya que no se determina el método de diagnóstico ni de profilaxis utilizado (si lo hubo), factor relevante teniendo en cuenta la gran disparidad de protocolos de acuerdo a los distintos centros y los distintos profesionales.
Siguiendo con la búsqueda de factores de riesgo, Schulte et al. describen en una cohorte histórica de más de 1.400 pacientes, en los que se utilizó compresión neumática intermitente, que el tratamiento de reemplazo hormonal con estrógenos, depresión mayor y el alta a un centro de rehabilitación eran factores de riesgo independientes para el padecimiento de ETV18.
Se han categorizado como pacientes de riesgo los lesionados medulares agudos, concomitancia de cirugía o lesiones de miembros inferiores, aquellos con antecedentes de ETV, obesidad, cáncer, síndromes de hipercoagulabilidad o pacientes sometidos a abordajes combinados anteriores y posteriores, en los cuales estaría indicado algún método de profilaxis ya sea mecánica (medias de compresión graduada o sistemas de compresión neumática intermitente), química (heparina de bajo peso molecular o heparina no fraccionada a bajas dosis), o la combinación de ambos cuando acumule varios factores de riesgo. Existe consenso de aplicar profilaxis química o combinada en pacientes con lesión medular aguda con déficit neurológicos establecidos, en los que se ha descrito la tasa más alta de ETV y mayor beneficio de la profilaxis, compensando el riesgo de hematomas epidurales, ya que no empeora el pronóstico funcional en estos casos19,20. Como una alternativa a la anticoagulación profiláctica en pacientes de alto riesgo de sangrado y embolígeno se han utilizado filtros de vena cava con buenos resultados en la prevención de TEP. Sin embargo, tienen un porcentaje de complicaciones que oscila entre el 0-69%, y no evita la aparición de TVP y síndrome postrombótico en miembros inferiores, por lo que se deberían utilizar en pacientes muy seleccionados8,21.
En relación con la enfermedad y su tratamiento, se reconoce que los pacientes sometidos a cirugías electivas tienen menor incidencia de eventos relacionados a ETV, pero no se ha determinado qué subpoblaciones son las de mayor riesgo para poder dirigir una profilaxis que sea beneficiosa, aun a pesar del riesgo de sangrado, y además sea coste-efectiva. Los distintos autores acuerdan en general que los procedimientos de discectomía o laminectomía a un solo nivel presentan escaso riesgo, y que dicho riesgo aumenta cuando se realizan a múltiples niveles en asociación de instrumentación. En un estudio en el que se analizan las complicaciones de más de 108.000 casos de distintas cirugías espinales, los pacientes con implantes tenían incidencias de TVP, TEP y mortalidad mayor que los que no tenían implante. En el mismo estudio se advierte además que los pacientes sometidos a cirugías primarias tenían menor incidencia de TVP que los que se sometían a reintervenciones22.
Teniendo en cuenta todo lo anterior, se han caracterizado factores de riesgo derivados del paciente y de las intervenciones a las que están sometidos. De esto podríamos tener una aproximación a la decisión de adoptar un método de profilaxis o no. Quizá no está tan claro cuándo introducir esos métodos, sobre todo los anticoagulantes, por el riesgo de sangrado en el perioperatorio. La mayoría de los cirujanos prefieren iniciarla a las 48h postoperatorias, pero decidido de una forma empírica10. Tampoco está claro cuanto extenderla, aunque se describe que el tiempo medio de aparición de ETV en estos pacientes se encuentra alrededor de los 8 días17.
Estaríamos tentados a pensar que realizar cribados a todos los pacientes podría, además de aclarar la incidencia real de ETV, ayudarnos en el diagnóstico de los procesos asintomáticos. Sin embargo, en la enfermedad ortopédica mayor de miembros inferiores no se ha demostrado que la realización de cribado tenga algún beneficio en los pacientes asintomáticos, que incluso aumenta de forma innecesaria el riesgo de episodios de complicación por sangrado por sobreindicación de anticoagulantes, por lo que la American College of Chest Physicians toma una postura en contra de la realización de estos métodos al alta hospitalaria2,15.
Las complicaciones postoperatorias no son un tema menor en pacientes candidatos a cirugía espinal electiva cuando se relaciona con el sangrado postoperatorio. La aparición de HE en estos pacientes oscurece el pronóstico notablemente. A pesar de que se publican incidencias más bajas de ETV cuando se usan heparinas de bajo peso molecular (0,01% a 0,6%)15, hay que sopesar el riesgo de sangrado y aparición de HE. Con relación a esto Awad et al. publican en un estudio en el que analizan factores de riesgo para el desarrollo de hematomas epidurales, en pacientes intervenidos de cirugía espinal, en el que concluyen que una anticoagulación postoperatoria bien controlada no aumenta el riesgo de hematomas, que sí aumentaría con un INR>223. Sin embargo, en este estudio la profilaxis química era muy heterogénea, incluyendo warfarina, heparinas de bajo peso molecular y heparinas no fraccionadas, sin determinar el patrón de administración de las distintas pautas. En las revisiones sistemáticas el riesgo de un sangrado mayor se ha estipulado entre un 0% a 4,3%, con aparición de hematomas en 10 de 2.507 pacientes según Cheng24. Sansone, en su metanálisis, describe la aparición 8 casos de hematoma epidural en 2.071 pacientes sometidos a profilaxis con heparina de bajo peso molecular, de los cuales todos requirieron evacuación quirúrgica, apareciendo 3 casos de déficit neurológico persistente14. Al-Dujaili, en una serie de casos prospectiva, observó una incidencia del 1,8% (3/158) de hematomas epidurales en pacientes a los que se administró profilaxis combinada mecánica y química25.
Creemos que en los pacientes sometidos a cirugía espinal las recomendaciones de profilaxis deben pulirse. Se necesitan más estudios con mayor nivel de evidencia que especifiquen tipos de profilaxis por grupos, estratificados según el riesgo. En la práctica habitual de nuestro centro se pone énfasis en la movilización de los miembros inferiores y la deambulación precoz como método de profilaxis en los pacientes en los que es posible —descartando pacientes con paraplejía, lesionados medulares agudos, politraumatizados con lesiones de miembros inferiores o algún déficit previo para la deambulación—. La baja tasa de eventos de ETV en cirugía espinal electiva los hace candidatos a dicha conducta en la gran parte de los casos, sobre todo cuando se tiene en cuenta la comparación con la aparición de efectos adversos en relación con el sangrado por anticoagulación profiláctica, donde no hemos encontrado ningún episodio en 1.092 intervenciones.
Creemos que solo estudios prospectivos se acercarían a cifras reales de la prevalencia de este problema en cirugía espinal. Con este estudio, reconociendo sus limitaciones, intentamos aportar más datos a la evidencia actual sobre la incidencia de ETV en estos pacientes, y reconocer factores de riesgo específicos que nos ayuden a seleccionar los pacientes a los cuales administrar un método de profilaxis, evitando de esta manera el efecto «péndulo», sobreindicando un método no necesario u omitir pacientes que deberían haberse sometido a una profilaxis.
Reconocemos que el cribado clínico para detectar ETV en nuestros pacientes es una de las limitaciones de nuestro estudio, pudiendo infraestimar la incidencia real. Pero la realización de otros métodos puede traer aparejada complicaciones en relación con la sobreindicación de anticoagulantes. La incidencia reflejada en nuestro estudio está en consonancia con lo descrito en estudios de grandes bases de datos, así como los factores de riesgo mencionados.
Teniendo en cuenta esto, creemos que nuestro estudio es un buen ejemplo de cómo mantener prácticas simples, que pueden ser efectivas, a veces olvidadas debido a la confianza que se deja en métodos de profilaxis más costosos, no exentos de otros riesgos, ya que la mayoría de los pacientes de cirugía espinal electiva no necesitarían una profilaxis más compleja o costosa que la movilización de miembros inferiores y la deambulación precoz si es posible. Sin embargo, la aparición de eventos tromboembólicos en nuestros pacientes, y la detección de factores de riesgo, nos advierte de la existencia de ETV en determinados subgrupos de pacientes de cirugía mayor espinal, por lo que se deberá valorar la aplicación de métodos profilácticos en aquellos pacientes que presenten uno o varios factores de riesgo citados en nuestro estudio.
Nivel de evidenciaNivel III.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.