El delirium corresponde a un síndrome clínico frecuente y relevante en el adulto mayor hospitalizado. Su incidencia e impacto han sido reconocidos desde hace más de 30 años y su importancia en la atención del adulto mayor hospitalizado es creciente debido a que abarca diferentes escenarios clínicos (atención de urgencia, en pacientes hospitalizados por patologías médicas o quirúrgicas, en pacientes admitidos a unidades de cuidados intensivos, entre otros), y al envejecimiento poblacional, que ha conducido a que la atención hospitalaria moderna concentre cada vez una mayor cantidad de adultos mayores portadores de diversas condiciones crónicas, con grados diversos de fragilidad y discapacidad que requieren de nuestra mejor atención, de forma de reducir la aparición u optimizar el manejo de esta condición que puede ser devastadora para la evolución del adulto mayor posterior al egreso hospitalario.
El presente capítulo pretende resumir el estado del arte de esta condición señalando, cuando corresponda, algunos de los elementos en controversia y donde nos parece necesario que la investigación nos señale innovadoras respuestas que permitan reducir su impacto.
Delirium is a frequent and relevant clinical syndrome in the elderly hospitalized. Incidence and impact has been recognized for more than 30 years, and its importance in the care of hospitalized older adults is increasing because it occurs in different clinical units (patients admitted in units of emergency, medical or surgical rooms, to intensive care units, among others), and the ageing population, which has led to modern hospital care concentrating a greater number of older adults with various chronic conditions, with varying degrees of frailty and disability that require our better attention, in order to reduce the occurrence or optimize the management of this condition, that can be devastating for the evolution of the elderly after hospital discharge.
This chapter aims to summarize the state of the art of this condition, pointing out some controversial elements and where it seems necessary that the research shows us innovative answers that reduce its impact
El delirium es una complicación hospitalaria frecuente y compleja en los adultos mayores, que puede llegar a afectar la independencia, aumentar la morbilidad y mortalidad. Debido a esto es relevante que el equipo de salud tenga información actualizada acerca de los aspectos multidimensionales del diagnóstico, factores de riesgo, prevención y manejo de esta condición.
1.1Definición, subtipos y diagnósticoPor delirium se entiende a un trastorno agudo y fluctuante de la atención y la cognición, que se presenta por lo general en un paciente vulnerable, que presenta uno o más factores de riesgo o “predisponentes”, y que secundario a una patología médica aguda, uso de fármacos y/o un evento quirúrgico-anestésico electivo o de emergencia desarrolla esta condición. Existen descripciones de su relato desde la antigüedad por Hipócrates y Celso (450 AC y 81 DC), siendo conceptualizado de forma más sistemática por la psiquiatría moderna a partir de las investigaciones fenomenológicas de Z. Lipowski y su posterior incorporación a la clasificación de enfermedades psiquiátricas DSM-III, el año 1980[1,2]. Desde entonces, sus criterios diagnósticos han sufrido modificaciones más bien menores que se reflejan en las versiones disponibles del DSM-IV y más recientemente del DSM-V, así como la correspondiente a la Clasificación Internacional de Enfermedades CIE-10[3,4].
El delirium se manifiesta a través de diversos síntomas dentro de los que destaca el trastorno de la atención (entendido como capacidad reducida para dirigir, centrar, mantener o desviar la atención) y su curso fluctuante a lo largo del día y de la hospitalización. Dentro de sus síntomas se encuentran grados variables de cambios en el nivel de conciencia (donde existe modificación del nivel de alerta), alteraciones de memoria (problemas para recordar eventos en el hospital o dificultad para recordar las instrucciones), dificultades en la organización del pensamiento (con ideas incoherentes, cambio de ideas, divagaciones, neologismos, entre otras), desorientación en el espacio y tiempo, trastornos del ritmo de sueño y vigilia, y la aparición de síntomas positivos como alucinaciones, ideas delirantes y actividad motora incrementada que puede llevar a la agitación física. Una explicación de sus criterios diagnósticos, de acuerdo al Manual de Enfermedades Psiquiátricas DSM V, se señalan en la Tabla 1.
Criterios Diagnóstico DSM-V[3]
| La presencia de delirium (síndrome confusional) requiere la presencia de todos los criterios siguientes: |
| A. Una alteración de la atención (p. ej., capacidad reducida para dirigir, centrar, mantener o desviar la atención) y la conciencia (orientación reducida al entorno). |
| B. La alteración aparece en poco tiempo (habitualmente unas horas o pocos días), constituye un cambio respecto a la atención y conciencia iniciales y su gravedad tiende a fluctuar a lo largo del día. |
| C. Una alteración cognitiva adicional (p. ej., déficit de memoria, de orientación, de lenguaje, de la capacidad visoespacial o de la percepción). |
| D. Las alteraciones de los criterios A y C no se explican mejor por otra alteración neurocognitiva preexistente, establecida o en curso, ni suceden en el contexto de un nivel de estimulación extremadamente reducido, como sería el coma. |
| E. En la anamnesis, la exploración física o los análisis clínicos se obtienen evidencias de que la alteración es una consecuencia fisiológica directa de otra afección médica, una intoxicación o una abstinencia por una sustancia (p. ej., debida a un consumo de drogas o a un medicamento), una exposición a una toxina o se debe a múltiples etiologías. |
Se ha descrito la existencia de subtipos psicomotores, así es como existe el delirium hipoactivo, en el que predominan la apatía y la baja actividad motora con el entorno; el delirium hiperactivo, donde se presentan síntomas de agitación física y conductual en distintos grados; las formas mixtas, donde el paciente fluctúa a lo largo del día con manifestaciones de ambos subtipos, y la ausencia de manifestaciones motoras. El primer estudio que evaluó los subtipos motores describe un 15% del subtipo hiperactivo, 19% de la forma hipoactiva, con un predominio del subtipo mixto con un 52% y un cuarto grupo que presenta delirium sin alteraciones en la conducta motora con un 14%[5]. Desde entonces, la prevalencia de los diversos subtipos motores es diferente en los estudios, predominando en general la forma hipoactiva pura o los casos mixtos. Los pacientes sin alteración motora, o aquellos hiperactivos puros corresponden a una proporción menor de los casos[6,7]. En general, se reconoce que la presencia de mayor edad, se asocia a una mayor incidencia del subtipo hipoactivo.
Se ha reportado un riesgo diferente de complicaciones intrahospitalarias para los subtipos motores, con mayor riesgo de complicaciones respiratorias y úlceras por presión para el subtipo hipoactivo, versus un mayor autoretiro de dispositivos y caídas en la forma hiperactiva. No se ha logrado precisar si los diferentes subtipos motores se asocian a diferentes desenlaces cognitivos en el seguimiento alejado, siendo un área en controversia. Ello probablemente se explique porque la evolución cognitiva alejada depende de la condición basal, y una integral de la presencia, duración, severidad y características fenomenológicas del episodio de delirium en estudio. Como lo señalan algunos estudios recientes, aún es necesario mayor investigación en este ámbito[8,9].
En relación al diagnóstico de delirium, este se puede realizar mediante entrevista psiquiátrica formal, donde se explora la presencia de los criterios diagnósticos señalados en el DSM-V. Dado la magnitud de este problema sanitario, y su reconocido sub-diagnóstico en ausencia del uso sistemático de test válidos, desde hace años se han diseñado diferentes instrumentos diagnósticos abreviados, para ser realizados por profesionales de la salud no psiquiatras, que permitan su diagnóstico sistemático. El instrumento más conocido y empleado en investigación corresponde al Confusion Assessment Mental (CAM), desarrollado por Inouye SK, y colaboradores[10]. Este cuenta con una versión larga, usada habitualmente en investigación, y una versión corta, más usada en la práctica clínica. Tiene dos criterios mayores (ambos necesarios para su diagnóstico), y dos criterios menores que son los siguientes:
Criterio 1: Cambio agudo y de curso fluctuante de conciencia;
Criterio 2: Inatención;
Criterio 3: Pensamiento desorganizado; y
Criterio 4: Nivel alterado de conciencia.
Para tener un test de CAM positivo, se debe contar con la presencia de los criterios 1 y 2, más uno de los criterios menores 3 o 4. Siendo un test útil y el más empleado a la fecha, la aplicación del CAM requiere de personal experimentado, y realizar una estandarización del equipo evaluador durante el proceso de capacitación. Es por ello, que durante los últimos años, se han seguido desarrollando instrumentos para el diagnóstico de delirium que puedan otorgar ventajas como son el no requerir estandarización, o el aplicarse en un menor tiempo, como son los test 4AT, NuDESC y el 3D-CAM. Para aquellos interesados en profundizar en test diagnósticos, se sugiere acceder a https://deliriumnetwork.org, donde se encuentra información de éste y otros tópicos respecto al delirium.
Para la pesquiza de delirium en pacientes críticos en ventilación mecánica, se recomienda el CAM-ICU y el ICDSC, siendo el primero de ellos un instrumento validado al español por nuestro grupo[11].
1.2Epidemiología, factores de riesgo e impacto sanitarioLa incidencia de delirium es variable a lo largo de los diversos estudios realizados de acuerdo al contexto sanitario y a la cantidad y tipo de factores de riesgo que presenten el grupo de pacientes evaluado. Los primeros estudios de la Prof. S. Inouye, señalan una incidencia de delirium entre un 15-30% en adultos mayores admitidos por patología médica[12,13]. Las primeras descripciones de delirium postoperatorio nos señalan una incidencia cercana al 10%, aunque este puede superar incluso el 50% en pacientes sometidos a cirugía cardiaca con circulación extracorpórea[14–16]. En adultos mayores que acuden a la urgencia, la incidencia de delirium es de un 8%[17]. En pacientes críticos en ventilación mecánica, los primeros estudios documentan una incidencia de alrededor del 80%, reportándose en la actualidad una incidencia entre 50 y 80%[18,19]. A nivel regional y nacional, diversos estudios documentan incidencias acorde a lo reportado a nivel global[20,21].
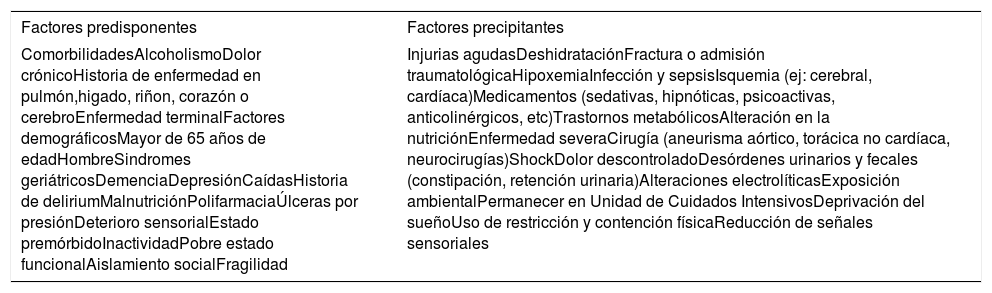
En relación a los factores de riesgo para el desarrollo de delirium, se han descrito más de treinta, que varían de acuerdo al escenario clínico. Estos, se clasifican en factores predisponentes (no modificables) y factores precipitantes (gatillantes o modificables). Una descripción de los factores de riesgo más evaluados se puede observar en la Tabla 2. Es importante considerar que de acuerdo al escenario clínico donde uno se desempeñe, cambia la proporción esperada para los diferentes factores de riesgo predisponentes o precipitantes. A modo de ejemplo, en una paciente con demencia moderada de 85 años, discapacidad visual parcial y fragilidad documentada, es posible que una condición médica de “baja severidad” sea suficiente para gatillar la aparición de delirium (ej: infección urinaria baja). En cambio, para que un adulto mayor de 66 años, activo cognitiva y funcionalmente desarrolle delirium, es necesario una carga de insulto agudo mucho mayor, como por ejemplo un shock séptico de foco pulmonar que requiere admisión a una unidad de cuidados intensivos. Esto se refleja en que adultos mayores admitidos a sala, tienen una media de 7 factores de riesgo, que puede ascender hasta 12 para los pacientes que desarrollan delirium en las unidades críticas. Entre los factores de riesgo modificables, es importante destacar aquellos susceptibles de reducir en su uso intrahospitalario, como son los fármacos anticolinérgicos (inhibidores H2, anti-histamínicos, entre otros) y las benzodiacepinas, sobre las cuales existe una fuerte evidencia de asociación con el desarrollo de delirium.
Resumen de factores de riesgo predisponentes y precipitantes para el desarrollo de delirium[13,14,36–38]
| Factores predisponentes | Factores precipitantes |
|---|---|
| ComorbilidadesAlcoholismoDolor crónicoHistoria de enfermedad en pulmón,higado, riñon, corazón o cerebroEnfermedad terminalFactores demográficosMayor de 65 años de edadHombreSindromes geriátricosDemenciaDepresiónCaídasHistoria de deliriumMalnutriciónPolifarmaciaÚlceras por presiónDeterioro sensorialEstado premórbidoInactividadPobre estado funcionalAislamiento socialFragilidad | Injurias agudasDeshidrataciónFractura o admisión traumatológicaHipoxemiaInfección y sepsisIsquemia (ej: cerebral, cardíaca)Medicamentos (sedativas, hipnóticas, psicoactivas, anticolinérgicos, etc)Trastornos metabólicosAlteración en la nutriciónEnfermedad severaCirugía (aneurisma aórtico, torácica no cardíaca, neurocirugías)ShockDolor descontroladoDesórdenes urinarios y fecales (constipación, retención urinaria)Alteraciones electrolíticasExposición ambientalPermanecer en Unidad de Cuidados IntensivosDeprivación del sueñoUso de restricción y contención físicaReducción de señales sensoriales |
En relación al impacto que ocasiona la aparición de delirium durante una hospitalización, este se ha asociado a una serie de desenlaces adversos a corto y largo plazo, lo que junto a su elevada incidencia dan cuenta de la relevancia de esta condición.
Durante la estadía hospitalaria el delirium se asocia a un mayor riesgo de complicaciones, mayor estadía hospitalaria, mayores costos y a un incremento en la necesidad de institucionalización al egreso hospitalario. A largo plazo, se asocia a deterioro en la funcionalidad, calidad de vida, incremento en los costos a nivel familiar y sanitarios, así como a un incremento en la mortalidad. Mención especial, se refiere a la interacción entre el desarrollo de delirium y estado cognitivo. Se reconoce que los pacientes con demencia tienen mayor riesgo de desarrollar delirium. De la misma forma, la evidencia sugiere que el desarrollo de delirium se asocia a una declinación en la función cognitiva alejada. Pese a que esta aseveración no está exenta de controversia, la mayor parte de la evidencia disponible sugiere ello. De esta forma, la presencia de delirium en un adulto mayor hospitalizado representa un significativo riesgo de deterioro funcional, cognitivo y en su calidad de vida a largo plazo, lo que justifica el gran interés en reducir su impacto mediante estrategias de prevención y manejo.
1.3Mecanismos fisiopatológicosEn concordancia con la multiplicidad de factores de riesgo asociados al desarrollo de delirium, los mecanismos fisiopatológicos que se han involucrado en el desarrollo de este cuadro son también diversos, afectando diferentes topografías (áreas cerebrales) y diferentes tipos de neurotransmisores potencialmente asociados. Esto finalmente se traduce en una disfunción a nivel de diferentes redes neuronales a nivel cerebral, que se manifiesta clínicamente como delirium. Entre las hipótesis más estudiadas, se encuentran: rol de diferentes neurotransmisores (acetilcolina, GABA, serotonina, entre otros), inflamación, alteraciones metabólicas, trastornos en la permeabilidad de la barrera hematoencefálica, factores genéticos, hipoperfusión cerebral, entre otros. Entre estos factores, los más estudiados corresponden a la presencia de una deficiencia colinérgica relativa, asociada a un exceso de actividad dopaminérgica[22,23].
Es importante considerar que un adulto mayor, en virtud del proceso de envejecimiento, o secundario a patología neurológica clínica o subclínica, puede tener un cerebro más vulnerable, lo que algunos autores han denominado una “reducción en la reserva cognitiva”, y que en la presencia de noxas sistémicas se produce un fenómeno local cerebral patológico, que finalmente se traduce en la aparición de esta condición[24,25].
Pese a que existen avances en el conocimiento de los mecanismos del delirium, aún este es muy parcial y no permite un manejo individualizado de un paciente, ya que no es posible precisar cuál o cuáles de los mecanismos mencionados predominan. La medicina personalizada para el manejo del delirium es hoy una quimera, sin embargo, es posible que en los próximos años contemos con mejores herramientas para individualizar el enfrentamiento farmacológico y no farmacológico.
1.4Prevención y manejoDurante los últimos años se han desarrollado diversas guías clínicas y revisiones, que permiten ir ordenando la amplia información para poder implementar acciones que favorezcan la prevención y manejo del delirium[26–28].
2Estrategias de prevención no farmacológicasDiversos estudios han documentado que aproximaciones multicomponentes son altamente efectivas, reduciendo la incidencia y duración del delirium. Además de algunas complicaciones relacionadas como son la prevención de caídas, disminuir la duración de hospitalización, mejorar la funcionalidad y estado cognitivo al alta, logrando prevenir la aparición de delirium entre un 30-40%[29–32].
Al momento de considerar las estrategias a implementar, los estudios de mayor impacto son los que se han basado en revertir o atenuar los factores de riesgo nombrados previamente (Tabla 2). Un estudio relevante que desarrolla estos conceptos fue el ensayo clínico randomizado de S. Inouye[29], donde el grupo experimental implementó el programa HELP (Hospital Elder Life Program), que considera las siguientes medidas: reorientación, protocolo no farmacológico de sueño, movilización temprana, uso de dispositivos sensoriales (anteojos, audífonos), protocolo de deshidratación (considera hidratación y prevención de constipación)[29,33]. Una revisión sistemática reciente documenta que la reducción en la incidencia del delirium con estas intervenciones multimodales no farmacológicas es significativa (odds ratio [OR] 0,47; 95% CI 0,37-0,59); además de lograr un ahorro entre USD1.600-3.800 en los costos hospitalarios por paciente, y USD16.000 en los costos anuales por persona después del delirium[33], este programa ha sido implementado de forma exitosa en unidades geriátrica agudas, servicios de medicina interna y cirugía, la mayor parte de ellos en países desarrollados.
En Chile, también se han llevado a cabo estudios empleando intervenciones no farmacológicas, dándole en una de ellas le da relevancia a la participación activa de la familia de adultos mayores hospitalizados en unidades de medicina interna. Para ello realizaron educación a familiares, manejo ambiental que incluía el uso de reloj, calendario y objetos personales (fotografías, radio), evitar la privación sensorial (usando lentes, dentaduras y audífonos), reorientación (fecha, hora y hechos recientes) y la extensión del tiempo de visita (5 horas diarias), con este protocolo se encontró un 5,6% de delirium en comparación de 13,3% (riesgo relativo: 0,41; IC 0,95%: 0,19–0,92; P=0,027)[31].
Otro estudio, muestra cómo la prevención no farmacológica puede ser implementada en adultos mayores que se encuentran en unidades de intermedio médico y quirúrgico; el grupo control desarrollo las medidas no farmacológicas validadas a la fecha (reorientación, movilización temprana, corrección de déficit sensoriales, manejo ambiental, implementación de protocolo de sueño y regulación de fármacos precipitantes) guiadas por el equipo de enfermería y kinesiología, y como grupo experimental se agregaron intervenciones ejecutadas por terapeutas ocupacionales, las que incluían posicionamiento funcional, estimulación polisensorial y cognitiva, movilización de extremidades superiores, entrenamiento de actividades de la vida diaria, y educación a la familia (Información disponible en https://deliriumenchile.cl). Este estudio encontró que el refuerzo de las medidas del grupo experimental con terapia ocupacional precoz e intensiva redujo la incidencia del delirium (3%vs 20%, p<0,001), además de la reducción en su duración, y una mejoría en los resultados funcionales y cognitivos al alta, con diferencias entre los grupos experimental y control con las siguientes evaluaciones respectivamente: Functional Independence Measure (FIM) motor 59 vs 40 puntos (p<0,0001); Mini-Mental State Examination (MMSE) 28 vs 26 puntos (p<0,05); fuerza de garra 26 vs 18kg (p<0,05)[34].
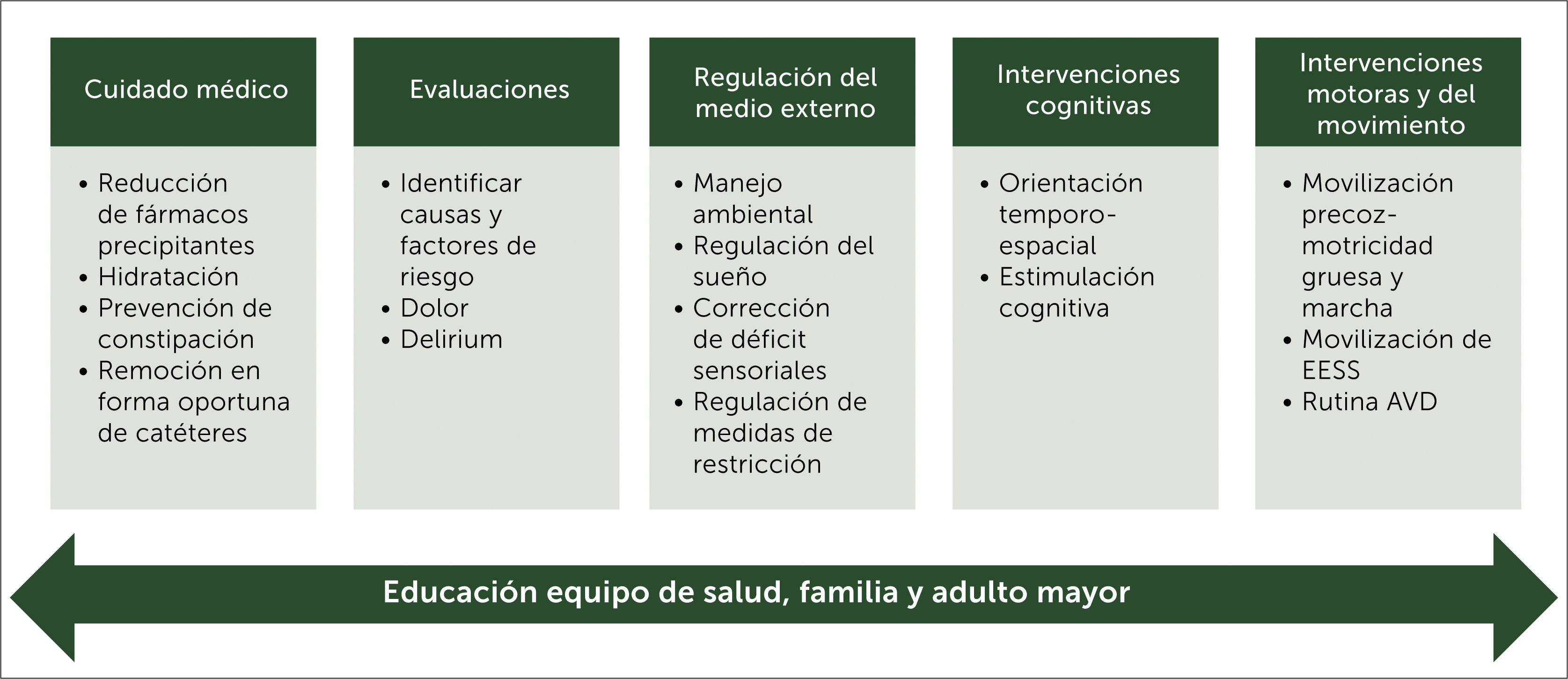
Considerando la diversidad de estrategias, estas se pueden agrupar en áreas o dominios, de las cuales se desprenden acciones especificas que pueden ser implementadas (ver figura 1), siendo un eje transversal la educación del equipo de salud, familia y adulto mayor.
Paquete de medidas no farmacológicas para la prevención delirium[26,27,29,31,34,36]. En verde se encuentran las áreas de intervención y en verde claro las acciones / técnicas específicas a considerar. AVD: Actividades de vida diaria.
Se han realizado diversos estudios clínicos con diversos grupos farmacológicos para la prevención del delirium, entre ellos con neurolépticos típicos y atípicos, estatinas, inhibidores de acetil-colinoesterasa, entre otros. Los resultados de estos estudios son mixtos, con algunos resultados que sugieren impacto en incidencia y/o duración del delirium en algunos grupos de pacientes quirúrgicos. De la misma forma, existe una serie de estudios negativos. Ello conduce a que, a la fecha, tanto los meta-análisis como las guías clínicas más recientes no recomiendan el uso sistemático de fármacos en la prevención del delirium[26–35].
4Manejo del paciente con deliriumEn las personas en que se ha diagnosticado delirium, lo primero que se debe hacer es identificar y tratar las posibles causas precipitantes o gatillantes[36,37].
Aunque no es clara la eficacia de estrategias no farmacológicas, una vez iniciado el delirium, las recomendaciones vigentes sugieren implementar el paquete de medidas de prevención no farmacológicas[22,38]. Además, al momento de relacionarse con el paciente se sugiere mantener una comunicación efectiva, usando frases cortas, reorientar de forma ordenada (temporo-espacialmente), presentarse y explicar funciones del equipo), entregar tranquilidad y regular los estímulos ambientales[37].
En el caso que el paciente se encuentre con manifestaciones hiperactivas, se plantea utilizar la técnica de Desescalada, donde lo primero que se debe hacer es aprender a identificar los signos de la agitación y agresión, luego comprender las causas probables. Es relevante usar técnicas para distraer y calmar, y que el equipo responda a la agitación del usuario de manera adecuada, razonable y evitando la provocación[39].
Respecto al manejo farmacológico de un paciente que desarrolla delirium, es un área de intensa investigación y desarrollo de estudios clínicos durante los últimos años. En general existe consenso en que los pacientes con formas hipoactivas no son subsidiarios de manejo farmacológico. Durante los últimos años, existe un nivel creciente de evidencia que pone en duda el beneficio del uso de neurolépticos en esta indicación, ya que no se observa efecto en alterar la duración o severidad del delirium, así como en otros desenlaces asociados como son la estadía hospitalaria, necesidad de institucionalización al egreso, o en calidad de vida[40,41]. Recientemente, un ensayo clínico efectuado en pacientes críticos en ventilación mecánica que desarrollaron delirium, tampoco logró documentar impacto del uso de haloperidol o ziprasidona, respecto de placebo para el manejo del delirium[42]. Dado estos hallazgos es que la mayor parte de guías o recomendaciones recientes reservan el empleo de neurolépticos ante la presencia de formas hiperactivas o mixtas, donde la agitación psicomotora pone en riesgo la seguridad del paciente, y del personal clínico encargado de su cuidado. No sólo los neurolépticos han sido estudiados para la prevención o manejo del delirium, las estatinas, el empleo de acetilcolinesterásicos y la melatonina, entre otros grupos farmacológicos han sido sometidos a evaluación; sin embargo, a la fecha, ellos no han logrado documentar un impacto favorable en la evolución de los pacientes con delirium.
Respecto a la elección del fármaco a emplear, los fármacos más estudiados son haloperidol, risperidona o quetiapina, siendo esta última de mayor empleo en los pacientes críticos. Se recomienda medir ECG, evaluar síntomas extrapiramidales, y uso de dosis bajas, evaluando diariamente la evolución que incluye el manejo tanto de los factores gatillantes, como el manejo ambiental, y el eventual ajuste farmacológico guiado a seguridad y eficacia.
5ConclusiónDe acuerdo a lo señalado, y pese a los indiscutibles avances que se han visto en el diagnóstico y prevención del delirium, este sigue siendo un tema creciente y relevante, para el cual es fundamental un mayor conocimiento por los profesionales de la salud, de forma de favorecer al máximo su prevención, y reconocimiento precoz. Asimismo, es necesario reconocer las limitaciones de la terapia farmacológica, enfatizando un manejo multimodal que involucra el diagnóstico y manejo de los factores gatillantes, intensificar estrategias de manejo no farmacológicas, y empleo juicioso y acotado de neurolépticos cuando sea necesario.
Declaración de conflicto de intereses
Dr. Eduardo Tobar declara haber realizado conferencias, actividades de capacitación, y haber recibido apoyo para asistencia a actividades educativas de parte de la industria farmacéutica: Pfizer y Fresenius-Kabi.
Sra. Evelyn Álvarez, no presenta conflictos de intereses.






![Paquete de medidas no farmacológicas para la prevención delirium[26,27,29,31,34,36]. En verde se encuentran las áreas de intervención y en verde claro las acciones / técnicas específicas a considerar. AVD: Actividades de vida diaria. Paquete de medidas no farmacológicas para la prevención delirium[26,27,29,31,34,36]. En verde se encuentran las áreas de intervención y en verde claro las acciones / técnicas específicas a considerar. AVD: Actividades de vida diaria.](https://static.elsevier.es/multimedia/07168640/0000003100000001/v1_202002011451/S0716864019301142/v1_202002011451/es/main.assets/thumbnail/gr1.jpeg?xkr=ue/ImdikoIMrsJoerZ+w96p5LBcBpyJTqfwgorxm+Ow=)