El síndrome de apnea obstructiva del sueño (SAOS) es uno de los trastornos respiratorios del sueño más prevalente con consecuencias cardiovasculares y de calidad de vida conocidas. El presente artículo describe el uso de herramientas sencillas aplicables en la práctica clínica para el reconocimiento y objetivación de signos y síntomas para un correcto diagnóstico y seguimiento de pacientes con SAOS.
Obstructive sleep apnea (OSA) is one of the most prevalent sleep respiratory disorders with well known cardiovascular disease and quality of life outcomes. This article describes a simple toolkit intended for clinical screening, diagnosis and follow up in OSA patients.
El síndrome de apnea obstructiva del sueño (SAOS) es uno de los trastornos respiratorios más comunes. Se caracteriza por la obstrucción intermitente de la vía aérea al dormir, produciendo en consecuencia hipoxemia y un sueño fragmentado. También se ha observado un aumento de la actividad simpática. La Cohorte de Wisconsin en el 2013 estimó que un 14% de los hombres y un 5% de las mujeres presentaban un índice de apnea e hipoapnea (IAH) >5 asociado a excesiva somnolencia diurna1. En el 2018, el estudio HypnoLaus2, estimó la prevalencia de apnea moderada a severa (≥15 eventos por hora) en un 23,4% en mujeres y 49,7% en hombres.
La apnea del sueño se asocia a mayor riesgo de padecer enfermedades cardiovasculares3. Sin embargo, esta asociación en los últimos años de investigación se ha perfeccionado y se han encontrado perfiles de pacientes con mayor riesgo. Quienes presentan más somnolencia son los pacientes con mayor asociación a eventos cardiovasculares y con mejor respuesta al tratamiento4.
La pesquisa temprana de la enfermedad depende del reconocimiento de síntomas clave y del uso de herramientas sencillas que permitan ser aplicadas en la práctica clínica.
EntrevistaUna buena entrevista inicial, tanto al paciente como al compañero de cama, son fundamentales a la hora de reconocer los síntomas, especialmente en el grupo de pacientes con alto riesgo de SAOS (Tabla 15).
Pacientes con alto riesgo de desarrollar síndrome de apnea obstructiva del sueño (SAOS)
| Obesidad (IMC >35) |
| Falla cardiaca congestiva |
| Fibrilación atrial |
| Hipertensión refractaria |
| Diabetes tipo 2 |
| Arritmia |
| Accidente cerebro vascular |
| Conductores de vehículos profesionales |
Índice de masa corporal (kg/m2). Ref.5.
Se han descrito diferentes combinaciones de síntomas, tanto diurnos como nocturnos, asociados a SAOS (Tabla 26) siendo el ronquido con pausas respiratorias descrito por quien duerme al lado del paciente, uno de los más fáciles de reconocer.
Síntomas del síndrome de apnea obstructiva del sueño (SAOS)
| Síntomas nocturnos | Síntomas diurnos |
|---|---|
| Pausas respiratorias observadas | Excesiva somnolencia diurna no explicada por otros factores |
| Ronquido | Dolor de cabeza en la mañana |
| Sensación de ahogo en la noche | Problemas de concentración |
| Sueño fragmentado | Irritabilidad |
| Nicturia | |
| Sudor nocturno |
Ref.6.
Una buena entrevista debe abarcar temas como los hábitos de sueño. La pregunta debe diferenciar tiempo en cama de tiempo de sueño. La presencia de somnolencia en un paciente que duerme menos de 4 horas puede ser esperable, mientras que la misma somnolencia en un paciente que duerme 8 horas sin interrupciones podría ser un indicador de somnolencia excesiva.
¿Toma medicamentos para dormir? ¿Qué medicamentos usa? Estas preguntas ayudan a guiar al paciente a describir sus comorbilidades. Muchos pacientes refieren no tener enfermedades al ser consultados, pero sí admiten utilizar medicamentos diariamente. No sólo los medicamentos entregan información de comorbilidades como hipertensión, diabetes, etc., sino que el uso de opioides se asocia en relación dosis-dependiente a la aparición de eventos de apnea central7.
Existe una fuerte asociación de apnea con hipertensión. La prevalencia de hipertensión en pacientes SAOS oscila entre 35% - 80% y los factores que inciden directamente sobre esta cifra son la severidad de la apnea (IAH >30) y el género masculino en edades <50 años. Por otro lado, la prevalencia de SAOS en pacientes hipertensos es de 40%3.
El perfil del paciente estudiado también importa. ¿Ejerce una profesión de alto riesgo? La apnea en conductores profesionales u operadores de maquinaria no solo representa un riesgo para la salud del paciente, sino que también para la seguridad laboral y de su entorno.
No todos los pacientes se identifican como somnolientos, muchas veces es el acompañante que indica verlos dormir, pestañar mientras ven televisión o perder la concentración en las conversaciones tranquilas. Un paciente podría indicar no tener somnolencia al manejar en una pregunta dirigida, pero sí confesar prepararse para manejar con bebidas energéticas, aire acondicionado frío y música fuerte.
Es importante la objetivación de los síntomas recogidos durante la entrevista. Esto se consigue a través de encuestas estandarizadas y el examen físico. Estas herramientas permiten establecer el nivel de riesgo de SAOS.
Escala de somnolencia de EpworthLa escala de somnolencia de Epworth (ESE)8 es el cuestionario más ampliamente usado para medir la somnolencia diurna asociada a SAOS. El cuestionario cuenta con 8 preguntas de la vida cotidiana y mide en una escala de 0-3 la sensación de somnolencia durante esas actividades (Tabla 39). Un puntaje mayor a 10 se considera como exceso de somnolencia diurna. La asociación entre somnolencia y apnea del sueño se ve afectada por el sexo. Se ha mostrado que existen diferencias en cómo responden el cuestionario las mujeres y los hombres, siendo menos probable que una mujer con somnolencia obtenga un puntaje alto10, esto asociado a que las mujeres no siempre presentan somnolencia, sino más bien insomnio y alteraciones del ánimo11.
Escala de somnolencia de Epworth versión en español
| Emplee la siguiente escala para describir cada situación: |
| 0: Nunca se queda dormido |
| 1: Con baja frecuencia se queda dormido |
| 2: Con moderada frecuencia se queda dormido |
| 3: Con alta frecuencia se queda dormido |
| ¿Con qué frecuencia está SOMNOLIENTO o se queda dormido en las siguientes situaciones?: | |||||
|---|---|---|---|---|---|
| 1 | Sentado y leyendo | 0 | 1 | 2 | 3 |
| 2 | Viendo televisión | 0 | 1 | 2 | 3 |
| 3 | Sentado en un lugar público (ej.: cine o reunión) | 0 | 1 | 2 | 3 |
| 4 | Viajando como pasajero en un auto durante 1 hora | 0 | 1 | 2 | 3 |
| 5 | Descansando en la tarde cuando las circunstancias lo permiten | 0 | 1 | 2 | 3 |
| 6 | Sentado y conversando con alguien | 0 | 1 | 2 | 3 |
| 7 | Sentado en un ambiente tranquilo después de almuerzo sin alcohol | 0 | 1 | 2 | 3 |
| 8 | En un auto, mientras se encuentra detenido por algunos minutos en el trafico | 0 | 1 | 2 | 3 |
Ref.9.
La somnolencia es un parámetro crítico a la hora de evaluar al paciente con apnea. En análisis de fenotipos de la enfermedad, los pacientes más somnolientos y más sintomáticos tienen 2 veces más riesgo de presentar alguna enfermedad cardiovascular y 2,17 veces más riesgo de falla cardiaca, según la cohorte seguida en el Sleep Heart Health Study4.
Examen físicoTanto la obesidad, con un Índice Masa Corporal (IMC) >30, como la medición del cuello (>43cm en hombres y 41cm en mujeres) son factores de riesgo para la apnea del sueño severa5. El sexo biológico es también un factor de riesgo. Los hombres tienen mayor riesgo de SAOS que las mujeres, aunque este riesgo se nivela en mujeres menopaúsicas sin terapia de reemplazo hormonal.
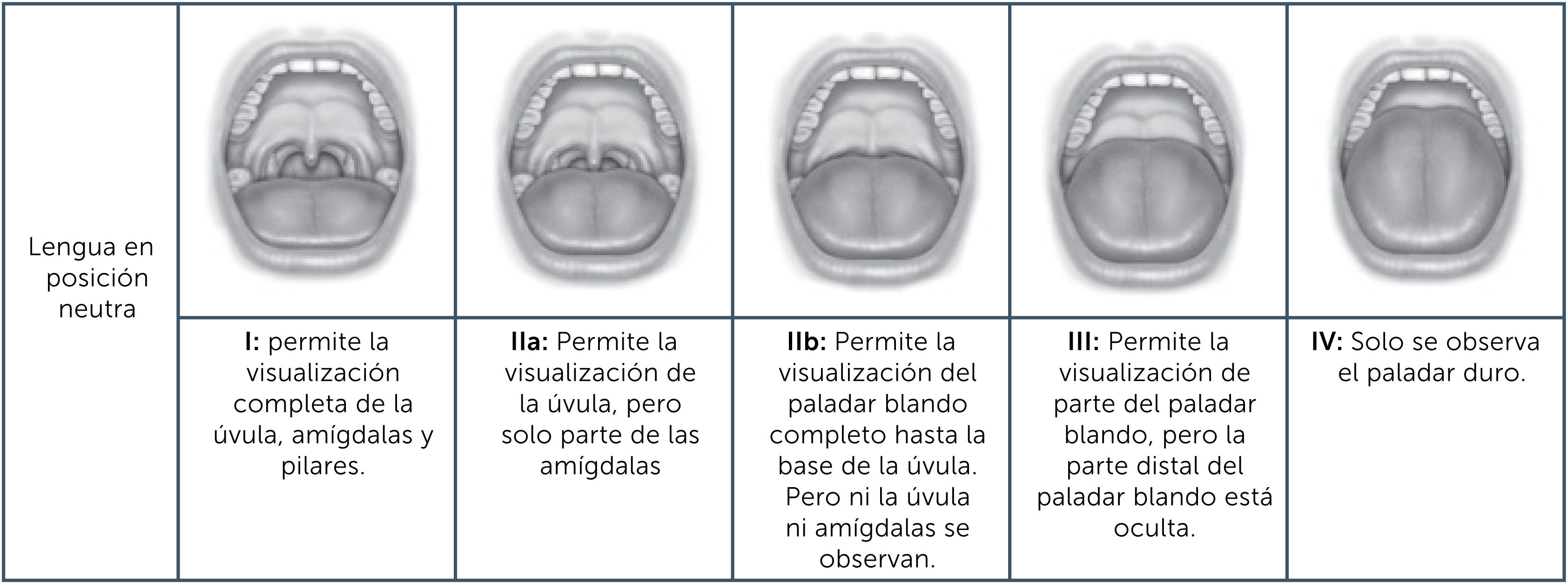
En 1983 el Dr. Mallampati desarrolló un sistema para predecir dificultad de intubación que relaciona la posición de la base de la lengua, pilares, paladar blando y úvula, mientras el paciente abre la boca y protruye la lengua. En base a esto definió una clasificación de 3 tipos. En 1999 Friedman et al. modificaron esta clasificación y cambiaron su nombre de “Mallampati modificado” (MM) a “Clasificación de la posición de la lengua de Friedman”, incluyendo una cuarta posición (Figura 1)12 modificando también la evaluación de la lengua de protruida a relajada.
Clasificación de la posición de la lengua de Friedman
Adaptado al español de Friedman et al. “Comparison of Friedman tongue position (FTP) and Mallampati classification (MC)” Ref. 12.
Se ha descrito que una clasificación de Friedman o MM mayor a 3 se asocia a un mayor riesgo de SAOS5. Sin embargo, su poder predictivo como único factor no ha sido concluyente en las últimas investigaciones, dada la variabilidad de inter-observador de la técnica. Incluso existen revisiones sistemáticas que desaconsejan el uso de este factor como predictor único13.
STOP-BANGEste cuestionario (Tabla 4) incluye variables subjetivas como percepción de ronquido frecuente, cansancio, apneas presenciadas, y variables objetivas como IMC, hipertensión arterial, edad, sexo y circunferencia de cuello medido a la altura del cartílago cricoides (>43cm en hombres y >41cm en mujeres). Cada elemento positivo cuenta como 1 punto. Un puntaje ≥3 refiere riesgo moderado de SAOS y ≥5 un riesgo alto14.
Cuestionario STOP – BANG
| Componentes del acrónimo en inglés | Traducción al español | |
|---|---|---|
| S | Snoring | Ronquido frecuente |
| T | Tired | Cansancio |
| O | Observed Apnea | Apnea presenciada |
| P | High Blood Pressure | Presión arterial alta |
| - | ||
| B | BMI | Índice de masa corporal (IMC) >35 |
| A | Age | Edad >50 años |
| N | Neck | Cuello >43cm en hombres - >41cm en mujeres |
| G | Gender | Sexo masculino |
| Criterios de evaluación para la población general |
| Riesgo bajo de SAOS (apnea obstructiva del sueño): Sí a 0 - 2 preguntas |
| Riesgo intermedio de SAOS: Sí a 3 - 4 preguntas |
| Riesgo alto de SAOS: Sí a 5 - 8 preguntas |
| • Sí a 2 o más de las 4 primeras preguntas+sexo masculino |
| • Sí a 2 o más de las 4 primeras preguntas+IMC >35kg/m2 |
| • Sí a 2 o más de las 4 primeras preguntas+circunferencia del cuello (43cm en hombres, 41cm en mujeres) |
Ref.14.
Este cuestionario cuenta con una alta sensibilidad (93% para SAOS moderado15) y dada su naturaleza simple, es una herramienta de bajo costo y sencilla: solo se necesita pesar, medir y entrevistar al paciente para tener una idea clara del riesgo.
Una de las principales fortalezas que tiene STOP-BANG es que para considerar alto riesgo de apnea basta con las respuestas objetivas: si es hipertenso, IMC >35, hombre, cuello >43 y mayor de 50 años ya clasifica para un estudio de sueño. No depende de las variables subjetivas para considerar un paciente de riesgo. Esto es particularmente útil en poblaciones específicas que podrían negar la somnolencia y ronquido, como cuando se estudia sueño en empresas de alto riesgo como conductores profesionales u operadores de maquinaria.
Una vez que se clasifica el riesgo de SAOS el médico tratante podrá indicar el estudio de sueño correspondiente. Como sugieren las guías internacionales, si el riesgo de SAOS es leve, se solicita polisomnografía, y si es moderado a alto (en pacientes sin patologías neuromusculares), un estudio abreviado de poligrafía respiratoria es el más indicado16–18.
Seguimiento y TelemedicinaEl Ministerio de Salud de Chile (MINSAL) define telemedicina en su guía de Telesalud como “La telemedicina como servicio, comprende no sólo una prestación asistencial a los pacientes, sino también facilitar los procesos administrativos y suministrar información sanitaria. De esta forma, los usuarios de un sistema de Telemedicina pueden ser tanto los profesionales sanitarios (personal médico, de enfermería, administrativos, entre otros) como los pacientes y ciudadanos en general.”19
Durante el 2020 la pandemia del coronavirus obligó a migrar a herramientas digitales para el cuidado y consulta de muchos pacientes. Pero el uso de la tecnología no es nuevo en los trastornos del sueño, ya que desde hace mucho tiempo la telemedicina está generando herramientas de innovación, desde los equipos diagnósticos que permiten hacer scoring a distancia, como hacer seguimiento de los pacientes que están con tratamiento con presión positiva continua en la vía aérea (CPAP).
La precisión con la cual se puede medir la adherencia a la terapia con CPAP es muy alta en comparación a otros tratamientos como terapias farmacológicas. Podemos descargar reportes desde los equipos para medir días/horas de uso, fuga no intencional e IAH. En Chile, desde el 2015, la revisión de los reportes se puede hacer de forma remota con equipos que cuentan con conexión 2G, incluso realizar modificaciones a la terapia si es necesario. Si bien no se ha demostrado una mejoría en la adherencia al tratamiento en cuanto a horas de uso20, sí representa un ahorro en cuanto a tiempo horas de trabajo en los laboratorios de sueño y de tiempo y recursos para el paciente, ya que los controles se pueden realizar por teléfono, video llamada o incluso correo electrónico.
La telemedicina por sí sola no asegura una buena adherencia al tratamiento, esta debe ser parte de un programa de seguimiento que comience por una sesión de educación al paciente y prueba de máscaras. Las causas por las cuales un paciente abandona la terapia suelen ser modificables: si la máscara es incómoda, genera una marca en la piel o es ruidosa por un exceso de fuga, es esperable que el paciente rápidamente abandone el tratamiento.
La primera experiencia con la presión positiva idealmente debe ser en la consulta, con un profesional especialista capaz de resolver dudas, probar diferentes interfaces en el paciente y realizar recomendaciones personalizadas de acuerdo con las necesidades de cada uno. Siempre hay que recordar que es la terapia la que se debe adaptar a la vida del paciente, y no al revés.
Las nuevas tecnologías permiten al paciente estar también al tanto de su tratamiento. Los equipos muestran los resultados en la pantalla e incluso cuentan con aplicaciones que estimulan la adherencia asignando puntajes de cumplimiento noche a noche, y si detectan mucha fuga, ayudan a corregir con videos informativos. El empoderamiento del paciente es clave, ya que si entiende qué es lo que estamos corrigiendo y por qué es importante, él mismo podrá notar los signos que indican que algo no está bien en su terapia. Un ejemplo es el paciente hipertenso que puede controlar su presión en casa. Los pacientes con apnea y sus tratantes deben saber cuándo consultar, deben contar con todas las herramientas, reconocer los síntomas y entender que, si la somnolencia vuelve, o si su índice de apnea está elevado, o vuelve a roncar, es momento de consultar en el centro del sueño.
No todos los pacientes son iguales ni se mueven tan fácil en las nuevas tecnologías, siempre debe existir la opción de seguimientos preventivos telefónicos realizados por un profesional de la salud capacitado que evalúe los síntomas con las mismas encuestas estandarizadas del estudio de sueño y así poder ir objetivando la mejoría de síntomas con el tratamiento.
Seguimiento en terapias no CPAPEl uso de CPAP es considerado Gold standard para el tratamiento de la apnea del sueño severa (índice de apnea hipoapnea ≥30) pero no es el único tratamiento. La causa de la apnea del sueño es multifactorial, por lo mismo el tratamiento debe contemplar al paciente por completo. Si el paciente es fumador, se aconseja eliminar el hábito tabáquico y si presenta sobrepeso, u obesidad debe ir acompañado de un equipo multidisciplinario para la baja de peso. Este equipo debe incluir nutricionista, nutriólogo y cirugía bariátrica si corresponde.
Otras terapias para apnea leve a moderada incluyen el uso de dispositivos de avance mandibular (DAM), terapia posicional, terapia miofuncional, cirugía otorrinolaringológica, y cirugía máxilo-facial21. Esta última tiene excelente evidencia en el tratamiento de apnea severa en pacientes que presenten deformidades máxilo-faciales22.
No olvidar que las otras terapias también requieren seguimiento. La terapia posicional tiene muy buena aceptación y uso en un inicio, sin embargo, la adherencia medida a largo plazo (6 meses) muestra que el 60% de pacientes tratados efectivamente admiten haber dejado la terapia23. Esto mismo sucede con terapias no farmacológicas como baja de peso y dispositivos mandibulares.
El acompañamiento del paciente en el tratamiento permite intervenir, corregir y modificar la terapia si es necesario, evitando las consecuencias desfavorables de esta enfermedad y como fin integral, mejorar la calidad de vida del paciente.
ConclusiónEl síndrome de apnea obstructiva del sueño es una enfermedad altamente prevalente, la práctica clínica debe contemplar:
- •
Una buena entrevista al paciente junto con el compañero de cama.
- •
Reconocer y valorar la somnolencia diurna.
- •
Pesa/tallímetro para determinar el IMC.
- •
Cinta métrica para medir circunferencia de cuello.
- •
Programa de educación y seguimiento que incluya el uso de la tecnología como la telemedicina y aplicaciones que fortalezcan la adherencia.
- •
El seguimiento del paciente independiente de la terapia elegida es clave para evitar el abandono de terapia y si es necesario, cambiar la terapia.
Las autoras declaran no tener conflictos de interés.