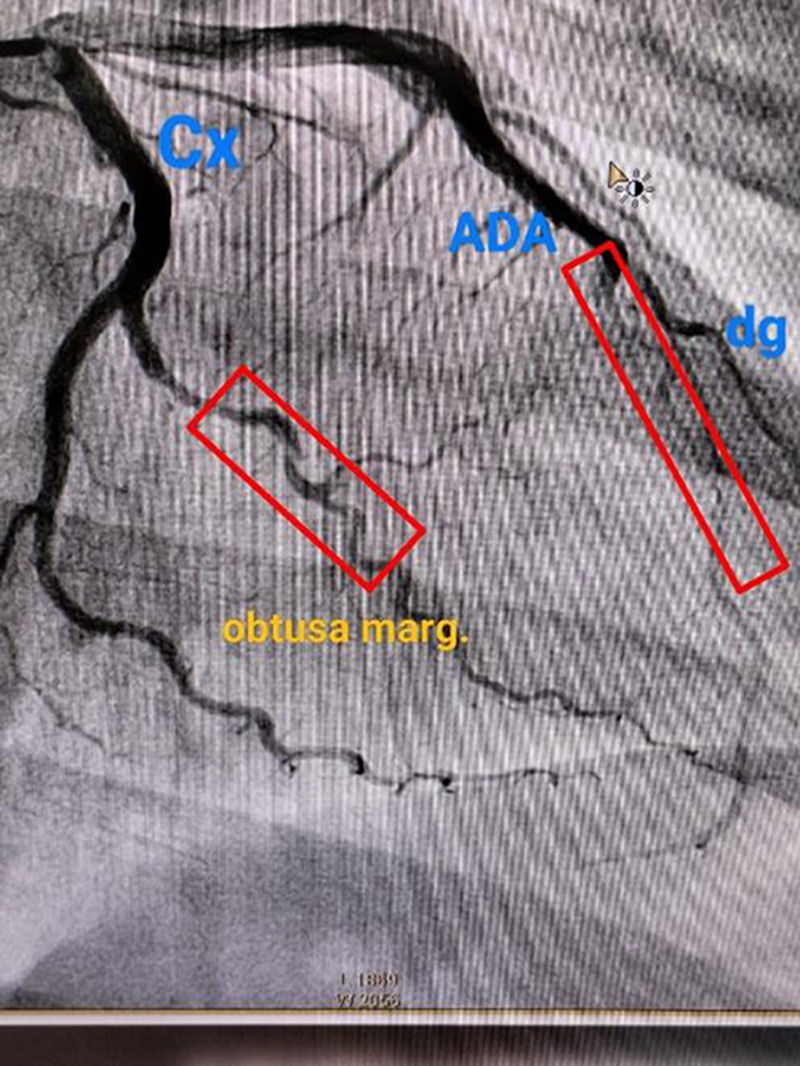
El infarto agudo de miocardio (IAM) relacionado con la gestación o el puerperio es una entidad poco frecuente, siendo predominantes las causas de origen no aterosclerótico, como la disección coronaria espontánea; su etiología está asociada a los cambios cardiovasculares fisiológicos del embarazo, así como estresores hemodinámicos, en los que se pueden incluir complicaciones como la hemorragia y los trastornos hipertensivos. Su diagnóstico se basa en una correcta evaluación de la paciente apoyados en el uso de biomarcadores cardíacos y electrocardiograma; sin embargo, la baja frecuencia de esta enfermedad puede pasar desapercibida dentro del espectro de causas de dolor torácico durante la gestación, situación que se convierte en un reto diagnóstico. La arteriografía es el estándar de oro en particular cuando no hay acceso a otras ayudas diagnósticas como el ultrasonido intravascular, la cardiorresonancia o la tomografía de coherencia óptica. El tratamiento médico y la estrategia de reperfusión deben individualizarse según las condiciones y requerimientos de cada paciente. En este artículo describimos el caso de una paciente de 43 años que durante el puerperio presenta 2episodios de IAM documentado por cateterismo, confirmando disección espontánea recurrente de arterias coronarias que se benefició de 2intervenciones coronarias percutáneas como estrategia de diagnóstico y reperfusión temprana. Esta publicación nace de la necesidad de reconocer el IAM como una causa de dolor torácico en embarazo o posparto, ampliar el conocimiento del curso clínico y el diagnóstico diferencial, así como el manejo actual del síndrome coronario agudo en obstetricia, con particular enfoque en la disección coronaria como causa.
Acute myocardial infarction (AMI) related to pregnancy, or the puerperium is a rare entity, being predominant causes of non-atherosclerotic origin, such as spontaneous coronary dissection; its etiology is associated with physiological cardiovascular changes during pregnancy, as well as hemodynamic stressors, which may include complications for example hemorrhage and hypertensive disorders. Its diagnosis is based on a correct assessment of the patient supported by the use of cardiac biomarkers and electrocardiogram; however, the low frequency of this pathology may go unnoticed within the spectrum of causes of chest pain during pregnancy, a situation that becomes a diagnostic challenge. Arteriography is the gold standard, particularly when there is no access to other diagnostic aids such as intravascular ultrasound, cardiac MRI, or optical coherence tomography. The medical treatment and reperfusion strategy should be individualized according to the conditions and requirements of each patient. In this article, we describe the case of a 43-year-old patient who during the puerperium presented 2episodes of acute myocardial infarction documented by angiography, confirming recurrent spontaneous coronary artery dissection that benefited from 2percutaneous coronary interventions as a diagnostic strategy and early reperfusion. This publication arises from the need to recognize AMI as a cause of chest pain during pregnancy or pospartum, to broaden the knowledge of the clinical course and differential diagnosis, as well as the current management of acute coronary syndrome in obstetrics, with a particular focus on coronary dissection as a cause.
Artículo
Socios de la Asociación de Medicina Crítica y Cuidado Intensivo
Para acceder a la revista
Es necesario que lo haga desde la zona privada de la web de la AMCI, clique aquí