La nueva infección por coronavirus (COVID-19) se constituye en el principal problema de salud pública en el mundo. Entre el 5 y el 30% de los pacientes afectados por esta enfermedad requieren manejo en una unidad de cuidado intensivo. Se han generado diferentes publicaciones con recomendaciones para la población general. Sin embargo, en la población obstétrica la evidencia científica es reducida, aún más cuando se trata de infección por COVID-19 en escenarios de cuidado intensivo obstétrico. Por esta razón, se realizó una revisión narrativa no sistemática de la literatura utilizando como fuente de información MEDLINE, sociedades científicas y los repositorios de la Organización Mundial de la Salud y el Ministerio de Salud y Protección Social de Colombia, con el objetivo de describir algunas sugerencias para el manejo de una paciente embarazada con COVID-19 en una unidad de cuidado intensivo. Se resalta que la atención debe ser realizada por un equipo interdisciplinario, bajo monitorización materna y fetal cuando corresponda, vigilando los niveles de saturación de oxígeno y la hemodinamia materna para minimizar la hipoxemia fetal. Se describen recomendaciones sobre algunos tópicos relevantes en el escenario crítico, como la intubación oportuna, la utilización adecuada de los equipos de protección personal (EPP), el manejo de la falla circulatoria, las estrategias restrictivas de fluidos y/o vasopresores, entre otros.
The new coronavirus infection (COVID-19) is currently the leading public health problem in the world. Between 5% and 30% of patients affected by this disease require management in an intensive care unit. Different documents have been published with recommendations for the general population. However, in the obstetric patient, the scientific evidence is limited, and even more so when it comes to COVID-19 infection in obstetric intensive care settings. For this reason, an unsystematic narrative review of the literature was performed using MEDLINE, scientific societies, as well as the repositories of the World Health Organisation and the Ministry of Health and Social Protection of Colombia as sources of information, in order to describe the management of a pregnant patient with COVID-19 in an intensive care unit. It is emphasised that care must be carried out by a multidisciplinary team, using maternal and fetal monitoring when appropriate. It is also suggested that there must be monitoring of oxygen saturation and maternal haemodynamics in order to minimise fetal hypoxaemia. A description is also presented of some recommendations on relevant topics in the critical scenario that include, among others, timely intubation, the adequate use of Personal Protective Equipment (PPE), the management of circulatory failure, as well as fluid and vasopressor restriction strategies.
La nueva infección por coronavirus (COVID-19, de sus siglas en inglés coronavirus disease) es una pandemia que se inició en Wuhan, Provincia de Hubei, China1,2. El primer caso de neumonía por COVID-19 fue reportado en diciembre de 2019, y a partir de allí su diseminación fue rápida en China y fuera de ella2. A fecha del 26 de marzo, se ha extendido a 191 países, infectando a 462.684 personas y ocasionando 20.834 muertes3. En Colombia, el primer caso fue reportado el 6 de marzo de 20204.
En el pasado, si bien las mujeres embarazadas representaron el 1% de las pacientes infectadas con el virus de la influenza A subtipo H1N1, supusieron el 5% de toda la mortalidad relacionada con el virus5. De igual forma, los virus severe acute respiratory syndromecoronavirus (SARS-CoV) y el Middle East respiratory syndromecoronavirus (MERS-CoV) fueron responsables de complicaciones severas en las mujeres embarazadas, como ingreso a UCI, intubación endotraqueal, falla renal y muerte6. Hasta la fecha, no hay evidencia científica sobre una mayor susceptibilidad de las mujeres embarazadas a presentar complicaciones relacionadas con la infección por COVID-197,8. Una de las características más relevantes de este virus es su rápida diseminación a nivel global9. En la mayoría de los casos produce cuadros de infección respiratoria leve10. Sin embargo, un porcentaje importante de pacientes progresan en severidad, requiriendo manejo en cuidados intensivos entre el 5 y el 36%10,11, y dentro de estos casos críticos cerca de un 50% fallece por esta causa2,12,13. Gran parte de las publicaciones actuales en el escenario obstétrico se han centrado en aspectos generales de los casos leves. Por lo anterior, el objetivo de esta revisión es describir sugerencias para los escenarios de infección severa por COVID-19 en población obstétrica críticamente enferma.
Materiales y métodosSe realizó una revisión narrativa de la literatura para identificar información relevante con respecto a la infección por COVID-19 en gestantes y en escenarios de cuidado intensivo. Se utilizaron como fuentes de información MEDLINE, sociedades científicas y los repositorios de la Organización Mundial de la Salud (OMS) y el Ministerio de Salud y Protección Social de Colombia (MINSALUD), con el fin de identificar estudios originales (series de casos, revisiones sistemáticas o de literatura, ensayos aleatorizados), lineamientos estatales y reportes epidemiológicos relacionados con la pandemia por COVID-19 publicados en inglés o español desde diciembre de 2019.
La búsqueda se desarrolló entre los días 10 y 26 de marzo de 2020 utilizando los términos: embarazo, cuidado intensivo, coronavirus síndrome respiratorio agudo severo 2, COVID-19 y coronavirus. Además, se realizó una búsqueda manual en las referencias de artículos seleccionados, así como literatura gris. Aquellos artículos no disponibles en versión texto completo fueron excluidos de la revisión. Se encontraron un total de 430 artículos, de los cuales se tomaron finalmente 92 para la revisión final. Dadas las características metodológicas del presente estudio, no fue necesaria la evaluación por un comité de ética institucional.
Revisión de la literaturaEtiología, definición de caso y diagnósticoLos coronavirus son virus de ARN, recubiertos, no segmentados que pertenecen a la familia Coronaviridae, de la subfamilia Orthocoronaviridae del orden Nidovirales14. En humanos causan enfermedades leves, como el resfriado común en niños y adultos. Sin embargo, dos coronavirus zoonóticos —que incluyen el SARS-CoV y el MERS-CoV— pueden producir una enfermedad respiratoria severa15. Para diciembre de 2019, había un total de 6 especies de coronavirus que producían infección en humanos, y es entonces cuando se identifica una séptima especie, llamada 2019-nCoV15. La posibilidad de diagnosticar la infección en pacientes asintomáticos, así como su trazabilidad, se vuelve muy compleja, afectando de manera sustancial su capacidad de contención16. Existen diferentes definiciones de caso de acuerdo con los lineamientos de cada región o país. En Colombia se realiza siguiendo la guía del MINSALUD17 publicada el 19 de marzo del presente año, y bajo los lineamientos de la OMS18. Se sugiere revisar la definición de caso de manera regular ya que se realizan actualizaciones periódicas de acuerdo con el comportamiento epidemiológico de la enfermedad.
Según el MINSALUD la enfermedad por COVID-19 se define en un paciente de cualquier edad ante la presencia de cuadro de infección respiratoria aguda grave (IRAG), que requiera internación (sin necesidad de antecedente de viaje) o la presencia de alguno de los siguientes síntomas: fiebre, tos, dificultad respiratoria, dolor de garganta, fatiga, mialgias, náusea, vómito o diarrea, asociado a uno de los siguientes criterios17:
- 1.
Historial de viaje a países con casos confirmados de infección por el nuevo coronavirus COVID-19 en los 14 días anteriores al inicio de los síntomas;
- 2.
Ocupación como trabajador de la salud u otro personal que labora en un entorno que atiende a pacientes con IRAG probables y confirmados con COVID-19, o;
- 3.
Antecedentes de contacto estrecho en los últimos 14 días con un caso probable o confirmado por el nuevo coronavirus COVID-19.
El contacto estrecho se define como aquel contacto entre personas en un espacio de 2m o menos de distancia, en una habitación o en el área de atención de un caso de COVID-19 confirmado o probable, durante un tiempo mayor de 15min, o contacto directo con secreciones de un caso probable o confirmado mientras el paciente es considerado infeccioso17. Todos los casos probables deben ser evaluados para infección por COVID-19 usando las pruebas moleculares como la reacción en cadena de la polimerasa (qRT-PCR)19.
Las muestras biológicas con mayor valor diagnóstico son las muestras del aspirado traqueal. Por lo tanto, para disminuir el riesgo de contagio del personal de salud, se prefiere realizar aspirado nasofaríngeo o un hisopado nasofaríngeo y orofaríngeo para el diagnóstico de la infección18,20. Ante un paciente con alta sospecha clínica del cual se obtiene una prueba negativa, se debe repetir la toma de muestras con un día de diferencia. Un caso se considera descartado si 2 pruebas de PCR consecutivas resultan negativas21.
Enfoque inicial de la gestante como caso sospechoso o confirmadoAl momento de presentarse una paciente obstétrica a la unidad de cuidados intensivos (UCI) o en áreas de expansión crítica, si no existen salas con presión negativa, las pacientes pueden ser colocadas en aislamiento (casos sospechosos) o agrupadas con casos confirmados. Las instituciones deben propender que todo el personal asistencial comprenda, implemente y pueda cumplir las intervenciones recomendadas para el control de estas infecciones22,23. Así mismo, deben contar con adecuados equipos de protección personal (EPP) cuando se encuentren atendiendo a una paciente con COVID-1924.
La OMS ha recomendado el uso racional de los EPP en el manejo de la enfermedad por coronavirus. Cuando se realizan procedimientos que generen efecto de aerosol (por ejemplo, intubación endotraqueal, ventilación no invasiva, aspiración de vía aérea, fisioterapia respiratoria, pacientes con traqueostomía, broncoscopia y reanimación cardiopulmonar), a los trabajadores de salud se les recomienda usar respirador para partículas (por ejemplo, máscaras N95), gafas, cubierta para el cabello, batas de manga larga y guantes, entre otros, como parte del EPP para estos procedimientos24.
En la unidad de terapia intensiva, las pacientes obstétricas deben ser evaluadas por un equipo interdisciplinario, que incluye personal de obstetricia, pediatría, infectología, anestesiología, cuidado intensivo, vigilancia epidemiológica y del área administrativa25. Para minimizar la hipoxia materna, se debe realizar monitorización estricta de los signos vitales y los niveles de saturación de oxígeno, con el fin de garantizar niveles de oxigenación ≥95%26. Adicionalmente, se recomienda la monitorización de la presión arterial y el balance de fluidos en aquellas pacientes con sepsis o choque séptico27,28. Dentro de los estudios a solicitar se debe incluir la radiografía de tórax y laboratorios, como hemograma completo, pruebas de función renal, hepática, proteína C reactiva (PCR), pruebas de coagulación, dímero D y gasometría arterial; estos permitirán detectar disfunción orgánica al ingreso. También se debe identificar la coexistencia de infecciones bacterianas o formas más severas de la enfermedad, por lo que se sugiere solicitar procalcitonina, hemocultivos y urocultivo si lo amerita29. La monitorización fetal se sugiere a partir de las 26-28 semanas, y puede incluirse la evaluación ultrasonográfica del crecimiento fetal y el volumen de líquido amniótico en casos seleccionados. Todos los equipos/monitores usados en pacientes con sospecha de infección por SARS-CoV-2 deben recibir su respectiva asepsia, para lo cual se sugiere el uso de amonio cuaternario24,30,31.
En la población general se han sugerido sistemas de puntuación para la identificación de casos severos asociados con una mayor mortalidad por COVID-19 y así facilitar su traslado a cuidados intensivos12. En el escenario obstétrico se han propuesto modelos que permiten identificar pacientes con mayor riesgo de ingresar a UCI por sepsis32, así como también para identificar mayor riesgo de mortalidad por enfermedades obstétricas tanto directas como indirectas como la infección por COVID-19 —algunas de estas se encuentran incluidas en la ruta de atención materno-perinatal colombiana—, descritos en el documento de soporte código GIPS14, versión 1 del MINSALUD, de 25 de marzo del 202033–35.
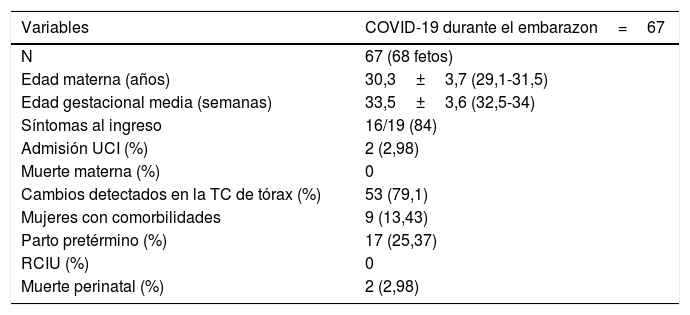
Efecto perinatal de COVID-19Las mujeres embarazadas con neumonía tienen un riesgo elevado de parto pretérmino, restricción del crecimiento intrauterino y mortalidad perinatal36. Los resultados perinatales de pacientes con embarazo e infección por COVID-19 hasta marzo de 2020 se resumen en la tabla 1. A la fecha aún son escasos los reportes que describen las complicaciones perinatales. Se reportaron 4 partos pretérmino, 2 casos de estado fetal no satisfactorio y 2 pacientes con rotura prematura de membranas37. Otro reporte de 9 gestantes con COVID-19 que desarrollaron neumonía desde el segundo trimestre hasta el posparto describe una paciente que requirió ingreso a UCI y ventilación mecánica por síndrome de dificultad respiratoria agudo (SDRA), después de presentar síntomas 2 días posparto43. Dos revisiones resumen los desenlaces fetales8,44. Se ha descrito que la complicación obstétrica más frecuente es el parto pretérmino en el 41,1% (IC 95%: 25,6-57,6) de los casos, y una tasa de mortalidad perinatal del 7% (IC 95: 1,4-16,3). No existe evidencia suficiente sobre el riesgo de infección congénita con SARS-CoV-28,45. Chen et al. reportaron muestras negativas en líquido amniótico, sangre de cordón y muestras nasofaríngeas de recién nacidos para COVID-19, sugiriendo que no existe transmisión vertical en estas mujeres37, mientras que Dong et al. y Zhen et al. reportaron 3 casos de recién nacidos con resultado de IgM positiva para SARS-CoV-246–48. Por lo cual esto nos indica que se necesitan más estudios con el fin de determinar el riesgo de transmisión vertical del SARS-CoV-2. Ante la escasa información disponible, se recomienda mantener distancia entre los recién nacidos y sus madres durante los primeros días de nacido, siendo alimentado con calostro y leche materna extraída de la madre por personas no infectadas48.
Resultados perinatales descritos en mujeres con COVID-19 durante el embarazo (hasta marzo de 2020)
| Variables | COVID-19 durante el embarazon=67 |
|---|---|
| N | 67 (68 fetos) |
| Edad materna (años) | 30,3±3,7 (29,1-31,5) |
| Edad gestacional media (semanas) | 33,5±3,6 (32,5-34) |
| Síntomas al ingreso | 16/19 (84) |
| Admisión UCI (%) | 2 (2,98) |
| Muerte materna (%) | 0 |
| Cambios detectados en la TC de tórax (%) | 53 (79,1) |
| Mujeres con comorbilidades | 9 (13,43) |
| Parto pretérmino (%) | 17 (25,37) |
| RCIU (%) | 0 |
| Muerte perinatal (%) | 2 (2,98) |
RCIU: restricción del crecimiento intrauterino; TC: tomografía computarizada; UCI: unidad de cuidados intensivos.
Fuente: Reporte de casos COVID-19 en el embarazo publicados37–42.
Los casos de infección neonatal por COVD-19 se han relacionado con exposición respiratoria después del parto, por lo que en este momento se considera que el parto vaginal es seguro49,50. Debido a una elevada frecuencia de sufrimiento fetal intraparto y a un caso reportado de muerte fetal38, se recomienda la monitorización fetal intraparto en pacientes con COVID-19 en trabajo de parto51.
Finalización del embarazoLa infección por COVID-19 no es una indicación para finalización de la gestación a menos que haya necesidad de mejorar la oxigenación materna. Se recomienda que se constituya un equipo para el manejo de la gestante crítica que incluya un intensivista, un obstetra o un especialista en medicina materno-fetal y un neonatólogo. Este grupo debe definir los parámetros bajo los cuales se realizaría un parto inmediato y las herramientas para evaluar el crecimiento fetal y la presencia de signos de hipoxemia grave en el feto8.
Se advierte que el empleo de esteroides antenatales (dexametasona o betametasona) para la maduración pulmonar en pacientes críticamente enfermas con embarazos pretérmino puede deteriorar la condición clínica de la paciente52. Por tanto, su uso para la maduración pulmonar, así como la elección del momento del parto, debe ser individualizado según la semana de gestación y las condiciones maternas, fetales y del parto. En las series de casos reportadas de pacientes obstétricas con neumonía e infección por COVID-19, la tasa de cesárea ha sido del 94%53, en su mayoría por sospecha de alteraciones del bienestar fetal. A pesar de esto, no hay estudios que demuestren que la cesárea mejore los parámetros ventilatorios comparada con el parto vaginal. Siempre que sea posible, se debe favorecer y disminuir el tiempo del trabajo de parto, vigilar el bienestar fetal ante un pobre progreso del trabajo de parto o deterioro de la condición materna, y un posible acortamiento del expulsivo para evitar el agotamiento materno y complicaciones quirúrgicas innecesarias en una paciente ya enferma54.
La presencia de choque séptico, disfunción orgánica múltiple o estado fetal no satisfactorio son indicaciones para cesárea de urgencia (o la terminación del embarazo antes de la viabilidad)55. En pacientes con COVID-19 que se presenten en trabajo de parto pretérmino espontáneo, no se recomienda la tocólisis como un intento de retrasar el parto para administrar corticoides56. Se sugiere que, además de una adecuada oxigenación materna, se garantice un equilibrio entre todos los parámetros necesarios para asegurar el paso de oxígeno a través de la placenta, incluyendo una perfusión uterina/placentaria adecuada y un adecuado contenido de oxígeno arterial materno57,58.
Enfoque específico para la gestante con infección severa por COVID-19 en UCILos criterios de ingreso a UCI para pacientes con infección por COVID-19 en la población general incluyen SDRA (61,1%) y choque (30,6%)10,11. La presencia de neumonía con criterios de severidad se asocia con una alta tasa de mortalidad materna y desenlaces adversos perinatales, por lo que se necesita un tratamiento multimodal que incluye fluidoterapia, oxigenoterapia y soporte ventilatorio, entre otros5,59. El grado de severidad puede definirse utilizando los criterios de la Sociedad Americana de Enfermedades Infecciosas/Sociedad Americana de Tórax (tabla 2)60. El diagnóstico de neumonía se basa en exposición epidemiológica, manifestaciones clínicas, resultados de laboratorios, hallazgos en la tomografía de tórax (TC) y un resultado positivo de COVID-19 utilizando PCR. No obstante, según las últimas recomendaciones en zonas con alta tasa de contagio por COVID-19, los casos sospechosos pueden ser diagnosticados con neumonía mediante radiografía de tórax, ya que la PCR tiene una tasa de falsos negativos de hasta el 30%61. Por otra parte, se han propuesto y utilizado pruebas rápidas para optimizar el tiempo de detección de infección por SARS-CoV-2 y disminuir los costos que genera la RT-PCR62, pero estos métodos aún presentan poca sensibilidad por lo que sería necesario aplicarlos a gran escala y hacer estudios de validación63.
Criterios de severidad para neumonía adquirida en la comunidad (NAC)a según la Sociedad Americana de Tórax y la Sociedad Americana de Enfermedades Infecciosas
| Criterios mayores |
| Choque séptico con requerimiento de vasopresores |
| Insuficiencia respiratoria con requerimiento de ventilación mecánica invasiva |
| Criterios menores |
| Frecuencia respiratoria ≥30respiraciones/min |
| PaO2/ FiO2≤250 |
| Infiltrados pulmonares multilobares |
| Confusión/desorientación |
| Nitrógeno ureico sérico ≥20mg/dl |
| Recuento de glóbulos blancos <4.000/mm3 |
| Recuento plaquetario <100.000/mm3 |
| Temperatura corporal central <36°C |
| Hipotensión que requiere reanimación fluidoterapia |
Se define NAC severa cuando se presenta al menos un criterio mayor o 3 criterios menores.
Fuente: Guía ATS/IDSA 201960.
La neumonía puede avanzar a un SDRA, aunque la definición de falla respiratoria aguda en la embarazada tiene unos puntos de referencia diferentes de los planteados en la población general64. La definición recomendada de SDRA para esta pandemia no tendría diferencias significativas respecto de la actual definición basada en los criterios de Berlín65. Si bien la mortalidad relacionada con la enfermedad es considerada alta66, la severidad de la enfermedad está ligada a algunas condiciones que no se presentan frecuentemente en las pacientes obstétricas (edad mayor de 65 años, comorbilidades como diabetes, hipertensión arterial y enfermedades estructurales pulmonares)67. Como enfermedades concurrentes en las pacientes con COVID-19 se han encontrado la diabetes gestacional y la preeclampsia37.
Estudios imagenológicos indicados en COVID-19Dentro de las estrategias diagnósticas de la infección por COVID-19 se ha dado relevancia a la utilización de imágenes. Para el caso de la paciente obstétrica, el uso de la tomografía axial computarizada de tórax no debe restringirse para identificar tempranamente los casos de infección pulmonar viral pues la sensibilidad reportada para el diagnóstico de COVID-19 es muy alta (97% [IC: 95-98%])61, por lo que se considera esencial dentro de la evaluación de una gestante con COVID-1968,69. Se ha descrito restricción de crecimiento intrauterino, microcefalia e incapacidad intelectual como posibles efectos adversos luego de la exposición a altas dosis de radiación en el embarazo (>610mGy)70. Sin embargo, la exposición a radiación de una radiografía o una tomografía computarizada es mucho menor que la dosis asociada con algún nivel de daño fetal. De acuerdo con datos recientes, en una mujer expuesta a una radiografía de tórax, el nivel de radiación que recibe el feto está entre 0,0005 y 0,01mGy, nivel considerado insignificante. Por su parte, el nivel de radiación derivado de una tomografía pulmonar o de una angiotomografía pulmonar es de 0,01-0,66mGy71,72. Por lo tanto, estas técnicas no deben ser evitadas en una embarazada cuando son necesarias72, así como tampoco se restringe el empleo de medios de contraste73.
Manejo de la vía aéreaDebido a los cambios y adaptaciones anatómicas en la vía aérea durante el embarazo, toda paciente obstétrica debe considerarse como vía aérea difícil74. Algunos de estos cambios incluyen un aumento de peso inducido por el embarazo, aumento del tamaño de los senos, edema de la mucosa del tracto respiratorio y congestión capilar de la mucosa nasal y orofaríngea, así como de los tejidos laríngeos. El diafragma se desplaza hacia arriba 4cm, disminuyendo la capacidad residual funcional en un 10-25% hacia el término del embarazo. Además, la compresión mecánica del útero grávido y un aumento en la progesterona circulante se asocian con un retardo en el vaciado gástrico, con el correspondiente incremento del volumen estomacal residual, lo que aumenta el riesgo de aspiración de su contenido durante la intubación.
Se ha evidenciado que entre un 10 y 15% de los pacientes con COVID-19 requieren ventilación mecánica invasiva en algún momento del curso de la enfermedad2,11. La intubación oportuna, pero no prematura, es crucial para contrarrestar el consumo de oxígeno que aumenta progresivamente a pesar de la oxigenoterapia75. La persona más experta en intubación debe intentar el procedimiento para optimizar el éxito del primer intento. La preoxigenación con mascarilla facial con reservorio con O2 al 100% al menos por 5min con buen sellado todo el tiempo, la intubación de secuencia rápida para abolir el reflejo de la tos, la intubación mediante videolaringoscopio y la capnografía hacen parte de las estrategias de intubación en COVID-1975,76. La observación cuidadosa de la elevación bilateral del tórax debería ayudar a garantizar la profundidad correcta de la colocación del tubo hasta que se realice una radiografía portátil o ultrasonido para ayudar a determinar la profundidad del tubo endotraqueal.
Oxigenoterapia y ventilación mecánicaLas recomendaciones en la población obstétrica en relación con la ventilación mecánica en casos de SDRA asociado con la infección por COVID-19 son mantener una PaO2 materna en valores mayores de 70mmHg o una saturación de oxígeno ≥95% evitando la hiperoxemia, que podría impactar en peores resultados maternos y neonatales64. Adicionalmente se sugiere evitar tanto la hipocapnia como la hipercapnia ya que podrían reducir la perfusión útero-placentaria e inducir una redistribución del flujo sanguíneo en el cerebro fetal77. Dada la disminución en la distensibilidad de la pared torácica causada por el crecimiento del útero y de los senos, las presiones habituales de las vías respiratorias pueden no producir volúmenes corrientes apropiados para el límite convencional de una presión meseta (Pplat) de 30cmH2O. Por lo tanto, una Pplat más alta (pero <35cmH2O) podría ser apropiada y segura, garantizando idealmente una presión de conducción (Pplat - PEEP) <15cmH2O78. No hay estudios que evalúen un modo de ventilación mecánica sobre otro durante el embarazo, por lo que la decisión sobre cuál utilizar debe estar más relacionada con el conocimiento y la experiencia específica del personal tratante.
Se ha descrito en varias guías el beneficio de la ventilación en posición prona en pacientes con falla respiratoria por COVID-19 y niveles de hipoxemia moderada-severa (PaO2/FiO2<150)75. Aun así, no existe experiencia descrita de ventilación en prono en pacientes obstétricas con SDRA en el contexto de infección por SARS-CoV-2; a pesar de esto, estudios en otros escenarios como preeclampsia describen esta técnica con un buen nivel de tolerabilidad por parte de la paciente, incluso a término79.
No existe evidencia suficiente que permita establecer recomendaciones para el uso del soporte vital extracorpóreo con sistemas de oxigenación durante el embarazo o el posparto, o que describan la eficacia y la seguridad de esta estrategia ventilatoria para esta población80,81.
Hasta el momento se han reportado 2 pacientes con requerimiento de ventilación mecánica: una requirió ventilación a las 30 semanas, llevada a cesárea de urgencia y posterior recuperación82; y la otra paciente progresó a disfunción orgánica, SDRA, requirió ECMO, sin datos al momento de publicación de su desenlace38.
ChoqueLa falla circulatoria produce un desequilibrio entre la entrega y la demanda de oxígeno, lo cual resulta en hipoxia tisular o choque. Los fluidos pueden administrarse en bolos de 4cm3/kg hasta un máximo de 20ml/kg dosis total de cristaloides, ya que dosis superiores pueden ser lesivas para la gestante, quien es más vulnerable a la sobrecarga de fluidos83.
Después de la reanimación inicial es importante evaluar la necesidad de fluidos adicionales, puesto que no todas las pacientes son respondedoras a fluidos, y en aquellas que no lo son, la administración agresiva de fluidos solo empeora la disfunción diastólica y el edema tisular, situación que puede contribuir al aumento de la morbimortalidad materna. Esta es la razón por la cual el enfoque más común propone utilizar la monitorización no invasiva de gasto cardíaco que permita medir el volumen sistólico y el gasto cardíaco en respuesta a un reto de fluidos, ya sea a partir de un bolo de 250ml de líquidos cristaloides o con elevación pasiva de las piernas. Cabe señalar que la elevación pasiva de las piernas no se recomienda rutinariamente en el escenario obstétrico debido a la presión de la vena cava, a menos que se realice un desplazamiento uterino. El uso de monitorización continua no invasiva del gasto cardíaco ha sido ya validado en la población obstétrica84–86. El uso concomitante de oxitocina, la enfermedad cardíaca preexistente o la preeclampsia hacen aún más difícil el manejo de los fluidos en esta población27.
Los vasopresores están indicados con el propósito de mantener una perfusión adecuada en ausencia de respuesta a fluidos y persistencia de hipotensión e hipoperfusión. La norepinefrina es el fármaco de primera línea, individualizando el objetivo para la presión arterial media hasta garantizar la adecuada perfusión de órganos (diuresis, aclaramiento de lactato). La presencia de buena variabilidad en la frecuencia cardíaca fetal es considerada como una medida confiable para la evaluación de la perfusión placentaria87.
Medidas farmacológicasEn casos donde se hace necesaria la sedación de la paciente, por ejemplo durante la ventilación mecánica o la ventilación en posición prona, se sugiere utilizar fármacos considerados seguros en el embarazo, como la dexmedetomidina y opiáceos como remifentanilo88. Se ha reportado la necesidad de múltiples episodios de pronación en pacientes con SDRA por COVID-19. En el caso de una paciente obstétrica, se sugiere evitar el uso de relajantes neuromusculares por periodos largos, o cerca del parto, dado que el paso transplacentario de los relajantes neuromusculares aumenta con dosis más altas e intervalos de administración prolongados89. De ser necesario por hipoxemia persistente, se debería intentar mantener la dosis más baja posible, que permita una concentración umbilical/venosa materna (UV/MV) baja y una corta duración de acción89.
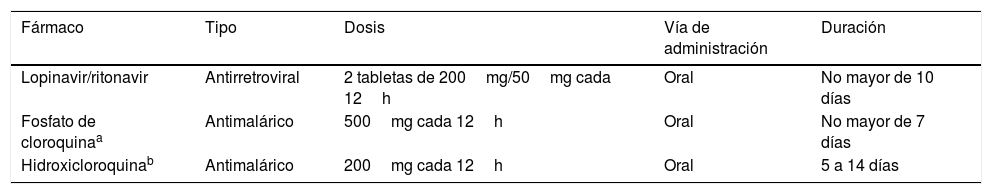
En relación con la medicación antiviral descrita por varias guías para el manejo de los pacientes con infección por COVID-19, incluyendo tanto antirretrovirales como antimaláricos, la evidencia la clasifica como segura durante la gestación90. Más aún, se ha descrito su uso en el caso de una paciente obstétrica críticamente enferma con infección por COVID-19 sin evidencia de afección fetal o neonatal82. Algunos reportes alertan sobre la presencia de alteraciones del ritmo cardíaco hasta en la mitad de los pacientes y signos de lesión cardíaca aguda, lo que implica que se deban considerar antiarrítmicos, vasopresores e inotrópicos para estas pacientes28,91. En la tabla 3 se describen los fármacos empleados para tratar la infección COVID-19 en la gestante. El tratamiento con antibióticos en combinación con antirretrovirales debe ser usado con cautela, previo consentimiento informado por parte de la paciente y su familia, dada su indicación off-label90.
Medicamentos propuestos para el manejo de la infección severa por COVID-19
El personal de cuidados intensivos debe velar por el cuidado y adecuado aislamiento de cualquier paciente obstétrica que se encuentre en una UCI donde se admitan pacientes con IRAG inusitada, ya que cerca del 40% de los contagios se han descrito en escenarios nosocomiales de circulación viral11. Así mismo, en el caso de que se ingrese una paciente obstétrica a UCI para manejo crítico, se debe asignar un personal específico de obstetricia que debe estar atento, aislado y en exclusivo manejo de estas pacientes para evitar la exposición de otras pacientes y colegas92.
Es de vital importancia concientizarse de evitar el contacto personal con otros durante el periodo epidémico de COVID-19, manteniendo la distancia del personal de salud por lo menos 1m entre individuos, lavarse las manos frecuentemente y utilizar gel antibacteriano (con una concentración de alcohol del 70%)23. Para la toma de muestra nasofaríngea para COVID-19, el personal debe utilizar una mascarilla de alta eficiencia (N95), traje de cubrimiento biológico y evitar inducir la tos al momento de la toma de la muestra24.
En la tabla 4 se describen las recomendaciones generales en la atención y manejo de la gestante con COVID-19 severa.
Recomendaciones generales en la atención y manejo de gestante con COVID-19 severa
| Equipo de manejo, aislamiento y equipo de protección personal (EPP) |
| Se recomienda que un intensivista, un obstetra o un especialista en medicina materno-fetal y un neonatólogo constituyan un equipo para el manejo de la gestante crítica |
| Si no existen salas con presión negativas en la unidad de cuidados intensivos (UCI), o en áreas de expansión crítica, la paciente debe ser colocada en aislamiento |
| Las instituciones deben garantizar el uso de EPP adecuados cuando se encuentren atendiendo a una paciente con COVID-19 |
| Monitorización |
| Realizar monitorización estricta de los signos vitales y los niveles de saturación de oxígeno para minimizar la hipoxia materna |
| Se recomienda la monitorización fetal a partir de las 26-28 semanas |
| Líquidos y vasopresores |
| Los fluidos pueden administrarse en bolos de 4cm3/kg hasta un máximo de 20ml/kg dosis total de cristaloides; dosis superiores pueden ser lesivas para la gestante, quien es más vulnerable a la sobrecarga de fluidos |
| La norepinefrina es el fármaco de primera línea, individualizando el objetivo para la presión arterial media hasta garantizar la adecuada perfusión de órganos materna y fetal |
| La frecuencia cardíaca fetal es la mejor medida de evaluación de la perfusión placentaria |
| Vía aérea e intubación |
| Cada paciente obstétrica debe considerarse como vía aérea difícil |
| Se sugieren fármacos de uso clínico para la sedación y la anestesia con mayor evidencia en obstetricia como la dexmedetomidina y opiáceos como remifentanilo, evitar el uso de relajantes neuromusculares por periodos largos, o cerca del parto |
| La persona más experta en intubación debe intentar el procedimiento para optimizar el éxito del primer intento |
| Realizar preoxigenación mediante mascarilla con reservorio con O2 al 100%, intubación de secuencia rápida usando videolaringoscopio y capnografía de ser posible |
| Ventilación mecánica |
| En casos de SDRA asociado con la infección por COVID-19 se indica ventilación invasiva para mantener una PaO2 materna en valores mayores de 70mmHg o una saturación de oxígeno ≥95% |
| Se sugiere evitar tanto la hipocapnia como la hipercapnia |
| Se recomiendan volúmenes corrientes apropiados para el límite convencional de una presión meseta (Pplat) de 30 a 35cmH2O, garantizando idealmente una presión de conducción (Pplat - PEEP) <15cmH2O |
| Finalización del embarazo |
| COVID-19 no es una indicación para la finalización de la gestación a menos que haya necesidad de mejorar la oxigenación materna |
| La presencia de choque séptico, disfunción orgánica múltiple o sufrimiento fetal son indicaciones para cesárea de urgencia (o la terminación del embarazo antes de la viabilidad) |
| En pacientes con COVID-19 que se presenten con trabajo de parto pretérmino espontáneo, no se recomienda la tocólisis en el intento de retrasar el parto para administrar corticoides |
- •
Las gestantes con infección por COVID-19 severa deben ser admitidas en cuidado intensivo y manejadas por un equipo interdisciplinario que evite la contaminación cruzada de las demás embarazadas dentro de las instituciones de salud.
- •
Las instituciones de salud deben garantizar el entrenamiento del personal asistencial en las medidas de prevención, protección individual y atención de los casos sospechosos y confirmados por COVID-19.
Los autores no declaran fuentes de financiación.
AutoríaDiana Borre Naranjo, MD: concepción, diseño, planeación del artículo y revisión final del manuscrito.
Jose Santacruz, MD: diseño, planeación, revisión del artículo y revisión final del manuscrito.
Jeniffer Gonzalez-Hernandez, MD: planeación, revisión del artículo y revisión final del manuscrito.
Walter Anichiarico, MD: planeación, revisión del artículo y revisión final del manuscrito.
Jorge Rubio Romero, MD, MSc: diseño, planeación, revisión del artículo y revisión final del manuscrito.
Conflicto de interesesLos autores no declaran conflicto de interés.
A todo el personal de salud, así como también al personal administrativo de hospitales y de mantenimiento sanitario, por su valiente lucha en esta misión y deber de mantener a todas las madres y sus familias sanas.